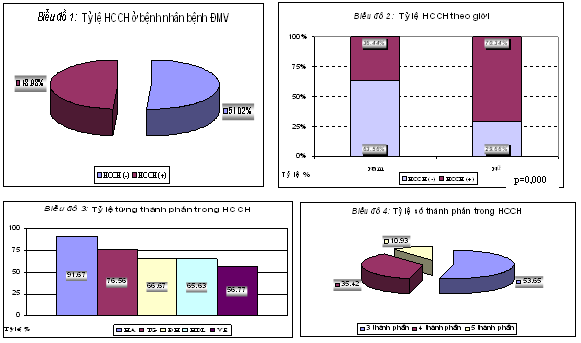
 Mục tiêu nghiên cứu: khảo sát tỷ lệ hội chứng chuyển hóa (HCCH) theo NCEP ATP III áp dụng ở người châu Á ở bệnh nhân bệnh động mạch vành (ĐMV) và sự liên quan giữa HCCH với mức độ tổn thương ĐMV.
Mục tiêu nghiên cứu: khảo sát tỷ lệ hội chứng chuyển hóa (HCCH) theo NCEP ATP III áp dụng ở người châu Á ở bệnh nhân bệnh động mạch vành (ĐMV) và sự liên quan giữa HCCH với mức độ tổn thương ĐMV.
TÓM TẮT:
Mục tiêu nghiên cứu: khảo sát tỷ lệ hội chứng chuyển hóa (HCCH) theo NCEP ATP III áp dụng≥ ở người châu Á ở bệnh nhân bệnh động mạch vành (ĐMV) và sự liên quan giữa HCCH với mức độ tổn thương ĐMV. Đối tượng và phương pháp nghiên cứu: nghiên cứu mô tả cắt ngang, thực hiện ở 392 bệnh nhân có ít nhất một nhánh ĐMV hẹp ≥ 50% khẩu kính lòng mạch chính. Kết quả: tỷ lệ HCCH là 49,98%, HCCH thường gặp ở nam nhiều hơn nữ (70,34% so với 36,44%,p=0,000). Bệnh nhân có HCCH thường có tổn thương đa nhánh ĐMV (OR 2,51, 95%CI 1,54-4,10) và có tổn thương hẹp nặng ĐMV (OR 3,13, 95% CI 1,79 – 5,46) hơn so với không có hội chứng này. Kết luận: HCCH chiếm tỷ lệ gần một nửa ở bệnh nhân bệnh ĐMV. HCCH có liên quan với mức độ tổn thương lan rộng và hẹp ĐMV.
SUMMARY:Purposes: to estimate the prevalence of metabolic syndrome (MS) according to NCEP ATP III applied for Asian population in patients with coronary artery disease and the relationship of this syndrome with the severity of coronary artery lesions. Research designs and methods: cross – sectional descriptive study in 392 patients with 1 or more coronary vessel of ≥ 50% diameter stenosis. Results: the prevalence of MS is 49,98%, this syndrome was more often present in women than men (70,34% vs 36,44%, p = 0,000). Patients with the MS were likely to have multiple vessels of coronary artery lesions (OR 2,51; 95% CI 1,54-4,10; p = 0,000), more severer stenosis of coronary artery lesions (OR 3,13; 95% CI 1,79 – 5,46; p = 0,000) than patients without this syndrome.Conclusions: the MS affects about ½ of patients with coronary artery disease. This syndrome was associated with the extent and stenosis of coronary artery lesions.
1. ĐẶT VẤN ĐỀ
Bệnh ĐMV là nguyên nhân gây tử vong hàng đầu ở các quốc gia phát triển và có xu hướng gia tăng nhanh ở các quốc gia đang phát triển. Phát hiện và điều chỉnh các yếu tố nguy cơ (YTNC) có vai trò quan trọng làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong do bệnh ĐMV. Một trong những YTNC mới của bệnh ĐMV hiện đang được y giới quan tâm đó là HCCH. HCCH chiếm tỷ lệ gần một nữa ở bệnh nhân bệnh ĐMV [1,2]. Nhiều nghiên cứu nước ngoài ghi nhận HCCH có liên quan với mức độ tổn thương ĐMV [1-5]. Điều này có ý nghĩa quan trọng trong dự đoán sự trầm trọng của bệnh cũng như giúp tiên lượng quá trình điều trị bệnh ĐMV. Với những đặc điểm riêng về chủng tộc và văn hóa, câu hỏi đặt ra là sự liên quan này có ở bệnh nhân bệnh ĐMV người Việt Nam hay không? Tác giả Trần Diệp Khoa bước đầu ghi nhận có sự khác biệt về số nhánh ĐMV tổn thương trung bình giữa bệnh nhân có và không có hội chứng này[6]. Để góp phần làm sáng tỏ vai trò của HCCH đối với mức độ tổn thương ĐMV, chúng tôi tiến hành đề tài: “Sự liên quan giữa HCCH và mức độ tổn thương ĐMV”.
2. MỤC TIÊU NGHIÊN CỨU
2.1. Mục tiêu tổng quát: Khảo sát sự liên quan giữa HCCH và mức độ tổn thương ĐMV qua chụp mạch.
2.2. Mục tiêu chuyên biệt:
1. Khảo sát tỷ lệ HCCH theo tiêu chuẩn chẩn đoán của NCEP ATP III áp dụng cho người Châu Á ở bệnh nhân bệnh ĐMV.
2. Khảo sát sự liên quan giữa HCCH với mức độ tổn thương ĐMV:
– Đặc điểm tổn thương ĐMV ở bệnh nhân có HCCH.
– Sự liên quan giữa dạng thành phần trong HCCH với mức độ tổn thương lan rộng và mức độ tổn thương hẹp ĐMV .
– Sự liên quan giữa số thành phần trong HCCH với mức độ tổn thương lan rộng và mức độ tổn thương hẹp ĐMV.
3. PHƯƠNG PHÁP NGHIÊN CỨU
3.1. Thiết kế nghiên cứu: Nghiên cứu mô tả, cắt ngang.
3.2. Đối tượng nghiên cứu: Tiêu chuẩn chọn bệnh: bệnh nhân có bệnh ĐMV được chẩn đoán dựa vào kết quả chụp mạch vành tại Bệnh viện Nhân Dân 115 từ tháng 10/2004 đến tháng 7/2006: bệnh nhân có ít nhất một nhánh ĐMV hẹp (≥ 50% khẩu kính lòng mạch). Tiêu chuẩn loại trừ: điều trị rối loạn lipid máu kéo dài (> 4 tuần); có bệnh lý cấp tính; suy chức năng thận, suy chức năng gan.
3.3. Cỡ mẫu: Công thức tính cỡ mẫu tối đa cho một tỷ lệ:
n = Z2 (1 – α/2).(0,5)2/d2
d là ước lượng độ chính xác tuyệt đối. Chọn d bằng 5%.
Z (1 – α/2) = 1,96 → cỡ mẫu tối thiểu là 385 người
3.4. Các tiêu chuẩn chẩn đoán và đánh giá:
Chẩn đoán HCCH theo NCEP ATP III áp dụng ở người châu Á khi có ≥ 3/5 tiêu chuẩn sau đây: VE ≥ 90 cm đối với nam và ≥ 80 cm đối với nữ, TG ≥ 150 mg/dl, HDL-C < 40 mg/dl đối với nam và < 50 mg/dl đối với nữ, HA ≥ 130/85 mmHg hoặc đang dùng thuốc điều trị THA, ĐH lúc đói ≥ 110 mg/dl hoặc đang dùng thuốc điều trị ĐTĐ. Rối loạn lipid theo NCEP ATP III
Đánh giá tổn thương ĐMV qua chụp mạch [7]:
- Mức độ tổn thương lan rộng ĐMV: số lượng nhánh ĐMV chính bị tổn thương, tổn thương thân chung ĐMV trái được xem là tổn thương 2 nhánh. Phân loại: 1 nhánh (đơn nhánh), ≥ 2 nhánh (đa nhánh).
- Mức độ tổn thương hẹp ĐMV: 50 – 70% khẩu kính lòng mạch (hẹp vừa), ≥ 70% khẩu kính lòng mạch (hẹp nặng).
3.5. Thu thập và xử lý số liệu:
3.5.1. Quá trình thu thập số liệu:
3.5.1.1. Khám bệnh nhân chụp mạch vành:
- Lâm sàng: khai thác tiền sử, bệnh sử, đo HA, đo VE, đo chiều cao, cân nặng. Cận lâm sàng: mẫu máu được lấy vào buổi sáng khi nhịn đói ít nhất 12 giờ gồm: công thức máu; tốc độ lắng máu; tỷ lệ prothrombin; ĐH; bilan lipid (cholesterol, LDL-C, HDL-C, TG); BUN, creatinin; AST, ALT; CK-MB, Troponin I. Đo điện tâm đồ.
3.5.1.2. Chụp động mạch vành: thực hiện trên máy chụp mạch máu kỹ thuật số xoá nền hiệu Siemens Axiom® tại phòng thông tim bệnh viện Nhân Dân 115. Kết quả chụp ĐMV được đánh giá thống
nhất của 2 bác sỹ chuyên khoa.
3.5.2. Xử lý và phân tích số liệu: Kiểm định sự khác biệt thống kê bằng test student (t-test) với biến số định lượng; test Chi-square với biến số định tính. Phương trình hồi quy logistic để xác định tỷ số chênh OR với khoảng tin cậy (KTC) 95% (hiệu chỉnh theo tuổi và giới) của tổn thương đa nhánh và tổn thương hẹp nặng ĐMV ở bệnh nhân có HCCH (HCCH(+)) so với nhóm tham chiếu là không có HCCH (HCCH(-)). Sự khác biệt có ý nghĩa thống kê với p<0,05. Xử lý các số liệu bằng phần mềm STATA 8.0.
4. KẾT QUẢ
Từ 10/2004 đến 7/2006, 392 bệnh nhân được xác định là có ít nhất một nhánh ĐMV hẹp ≥ 50% khẩu kính lòng mạch đủ tiêu chuẩn đưa vào nghiên cứu trong tổng số 496 bệnh nhân chụp ĐMV tại bệnh viện Nhân Dân 115.
4.1. Đặc điểm bệnh nhân bệnh ĐMV
Bảng 1: Đặc điểm các YTNC
|
YTNC |
n=392 |
|
Tuổi (năm): trung bình(± độ lệch chuẩn) |
63,62 (± 10,41) |
|
Giới: Nam: n(%) |
247(63,01%) |
|
VE (cm): trung bình(± độ lệch chuẩn) |
80,90 (± 9,29) |
|
BMI (kg/m2): trung bình(± độ lệch chuẩn) |
22,76 (± 3,37) |
|
ĐTĐ: n(%) |
107(27,30%) |
|
THA: n(%) |
294(75,00%) |
|
Tăng Cholesterol: n(%) |
115(29,34%) |
|
Tăng LDL-C: n(%) |
56(14,29%) |
|
Giảm HDL-C: n(%) |
124(31,63%) |
|
Tăng Triglyceride: n(%) |
201(51,28% |
4.3. Đặc điểm tổn thương ĐMV ở bệnh nhân có HCCH
|
|
Tổn thương đơn nhánh (%) |
Tổn thương đa nhánh (%) |
x2 |
p |
|
HCCH(-) (n=200) |
77 (38,50%) |
123 (61,50%) |
4,74 |
0,029 |
|
HCCH(+) (n=192) |
54 (28,12%) |
138 (71,88%) |
|
|
Tổn thương hẹp vừa (%) |
Tổn thương hẹp nặng (%) |
x2 |
p |
|
HCCH(-) (n=200) |
58 (29,00%) |
142 (71,00%) |
13,90 |
0,000 |
|
HCCH(+) (n=192) |
26 (13,54%) |
166 (86,46%) |
4.4. Sự liên quan giữa dạng thành phần HCCH với mức độ tổn thương ĐMV
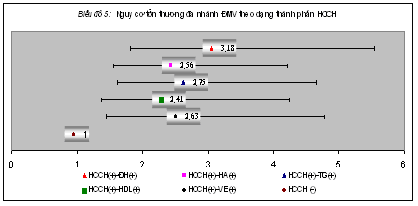
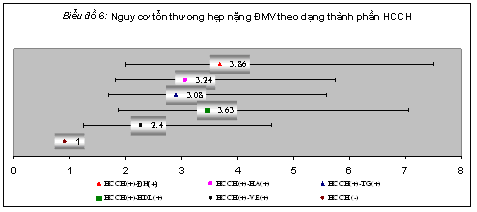
4.5. Sự liên quan giữa số thành phần HCCH với mức độ tổn thương ĐMV
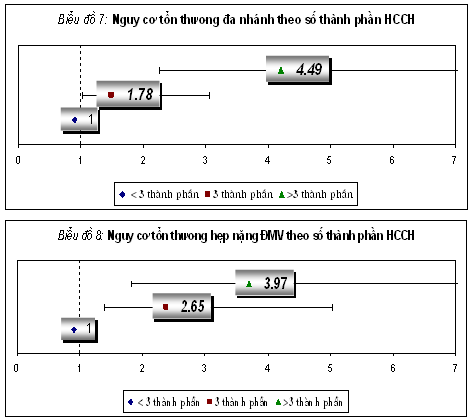
5. BÀN LUẬN
5.1. Tỷ lệ và đặc điểm HCCH ở bệnh nhân bệnh ĐMV
Chúng tôi ghi nhận tỷ lệ HCCH theo tiêu chuẩn NCEP ATP III áp dụng cho người Châu Á là 48,98%. Ở các đối tượng có bệnh ĐMV, nhiều nghiên cứu cho thấy HCCH chiếm một tỷ lệ đáng kể. Tỷ lệ HCCH theo NCEP ATP III ở bệnh nhân bệnh ĐMV theo Mehmet Birhan Yilmaz là 49%[2]; Bela C. Solymoss là 51%[1]; Jobien K. Olijhoek là 45%[5], AS. Wierzbicki là 46,5%[8]. Béo phì có chiều hướng gia tăng khắp nơi trên thế giới, > 20% dân số các nước công nghiệp phát triển bị béo phì [9]. Ở nước ta, sự thay đổi lối sống cũng như tình trạng dinh dưỡng do ảnh hưởng bởi quá trình tăng tốc công nghiệp hóa và kinh tế xã hội đã làm tỷ lệ béo phì trong dân số ngày càng gia tăng. Tỷ lệ béo phì người Việt Nam ở nữ là 10,7% và ở nam là 15% [10]. Béo phì, nhất là béo phì thể bụng, là yếu tố chính gây đề kháng insulin. Đề kháng insulin được xem là mẫu số chung của HCCH. Có lẽ sự gia tăng tỷ lệ béo phì trong những thập niên gần đây giải thích vì sao tỷ lệ HCCH chiếm một tỷ lệ khá cao, gần một nữa ở bệnh nhân bệnh ĐMV.
Khi khảo sát HCCH theo giới, chúng tôi nhận thấy tỷ lệ HCCH ở giới nữ (70,34%) cao hơn giới nam (36,44%) có ý nghĩa thống kê (p = 0,000). Tuổi trung bình các đối tượng nghiên cứu của chúng tôi là 63,62, nên bệnh nhân nữ hầu hết ở độ tuổi mãn kinh. Tình trạng mãn kinh làm rối loạn hormone sinh dục nữ và có liên quan đến quá trình phân bố mỡ cơ thể (phân bố mỡ từ dạng béo phần thấp sang dạng béo phì thể bụng) cũng như các biến đổi không thuận lợi trên chuyển hóa lipoprotein (tăng TG, giảm HDL-C) [11]. Chính những thay đổi này là nguyên nhân làm tăng tỷ lệ HCCH ở giới nữ [1,12].
Bên cạnh đó, chúng tôi và nhiều tác giả đều có điểm chung là HCCH có 3 thành phần chiếm tỷ lệ cao nhất và thành phần HA là thành phần thường gặp trong HCCH [13] [14]. Có lẽ, phần lớn HCCH có biểu hiện THA trong tiến triển gây biến chứng bệnh ĐMV [15].
5.2. Đặc điểm tổn thương ĐMV ở bệnh nhân có HCCH: Chúng tôi nhận thấy bệnh nhân có HCCH có tổn thương đa nhánh ĐMV, tổn thương hẹp nặng ĐMV cao hơn nhiều so với bệnh nhân không có hội chứng này (p<0,05). Nguy cơ tổn thương đa nhánh, nguy cơ tổn thương hẹp nặng ĐMV ở bệnh nhân có HCCH cao so với bệnh nhân không có hội chứng này (p = 0,000). Tác giả Trần Diệp Khoa bước đầu cho thấy số nhánh ĐMV tổn thương trung bình ở bệnh nhân có HCCH cao hơn so với bệnh nhân không có hội chứng này[6]. Nhiều tác giả nước ngoài Mehmet Birhan Yilmaz, Bela C. Solymoss, Jobien K. Olijhoek, Wen-Lieng Lee, Anil Nigam, José R. Lanz cũng có các nhận xét tương tự về sự liên quan giữa HCCH và quá trình XVĐM, nhất là tổn thương ĐMV[1,2,4,5,16]. HCCH đã được chứng minh có vai trò trong quá trình gây XVĐM [17,18]. Đề kháng insulin được xem là vai trò chủ yếu trong cơ chế bệnh sinh HCCH. Các acid béo tự do được phóng thích với lượng lớn từ các mô mỡ. Tại gan, các acid béo thúc đẩy quá trình tổng hợp glucose, TG. Ngoài ra, còn kèm theo rối loạn giảm HDL-C. Acid béo tự do ảnh hưởng đến sự đề kháng insulin theo cơ chế: ức chế sự oxid hoá glucose, giảm tác dụng ly giải mô mỡ của insulin, ức chế trực tiếp sự gắn insulin và tác dụng của nó tại gan. Đề kháng insulin làm tăng quá trình tái hấp thu natri và tăng hoạt tính hệ thần kinh giao cảm, góp phần làm tăng HA. Ngoài ra, còn có sự biến đổi của các yếu tố viêm và các yếu tố đông máu trong HCCH[19]. Nguyên nhân tổn thương ĐMV thường nặng nề ở các bệnh nhân có HCCH so với bệnh nhân không có HCCH là do hiện diện nhiều YTNC bệnh ĐMV (THA, ĐTĐ, tăng TG, giảm HDL-C, tăng Hs-CRP…) ở bệnh nhân có hội chứng này [1,3,17,20,21].
5.3
. Sự liên quan giữa dạng thành phần HCCH và mức độ tổn thương ĐMV: nghiên cứu của chúng tôi đã cho thấy HCCH có ảnh hưởng đến mức độ tổn thương ĐMV qua chụp mạch. Để phân tích sâu hơn về sự liên quan này, chúng tôi tìm hiểu vai trò của từng thành phần trong HCCH đối với tổn thương xơ vữa ĐMV. Chúng tôi đánh giá nguy cơ tổn thương đa nhánh ĐMV và tổn thương hẹp nặng ĐMV (qua tỷ số chênh OR) ở bệnh nhân có và không có từng thành phần HCCH so với nhóm tham chiếu là không có HCCH. Bệnh nhân có HCCH và có thành phần ĐH có nguy cơ tổn thương đa nhánh ĐMV và nguy cơ tổn thương hẹp nặng ĐMV cao nhất so với các thành phần khác. Trong thời gian gần đây, một số nghiên cứu đã nêu bật ảnh hưởng các thành phần trong HCCH (tình trạng tăng ĐH, tăng HA, tăng VE, tăng TG và giảm HDL-C) đến quá trình XVĐM. Thành phần ĐH là thành phần có ảnh hưởng nhiều nhất đến mức độ vôi hoá ĐMV [17,22]; là thành phần có mối liên quan nhiều nhất đến nguy cơ tử vong dài hạn (long-term risk) ở bệnh nhân có bệnh ĐMV [4]; và có liên quan đến các biến cố tim mạch và não của bệnh nhân có HCCH [21]. Tiến triển từ đề kháng insulin đến RLDNG và ĐTĐ là cả một quá trình. Trong quá trình này thì các rối loạn về chuyển hoá lipid (như tăng TG, giảm HDL-C), tăng HA cũng như các biến đổi về yếu tố viêm, yếu tố đông máu thường xuất hiện trước khi bệnh nhân có biểu hiện ĐTĐ týp 2 [23]. Chính vì vậy mà khi HCCH đã có thành phần ĐH thì bệnh nhân có nhiều các rối loạn chuyển hoá làm nặng thêm tình trạng bệnh ĐMV. Điều này giải thích vì sao khi có sự hiện diện thành phần ĐH trong HCCH thì sẽ có nguy cơ tổn thương ĐMV trầm trọng hơn so với các thành phần khác [24-26].
5.4. Sự liên quan giữa số thành phần HCCH và mức độ tổn thương ĐMV: Để khảo sát sự liên quan giữa số lượng thành phần HCCH và tình trạng tổn thương ĐMV, chúng tôi đánh giá mức độ lan rộng và mức độ hẹp ĐMV theo dạng HCCH có 3 thành phần và HCCH có hơn 3 thành phần so với nhóm tham chiếu là không có HCCH (<3 thành phần). Chúng tôi ghi nhận HCCH có lớn hơn 3 thành phần thì nguy cơ tổn thương đa nhánh và nguy cơ tổn thương hẹp nặng ĐMV lớn hơn nhóm HCCH có 3 thành phần (p<0,05). HCCH là một quá trình rối loạn phức tạp mà đề kháng insulin được xem là trung tâm của hội chứng này. Song song với sự phát triển của đề kháng insulin thì có nhiều thay đổi đáng kể các YTNC khác. Chính vì vậy mà khi có sự tăng dần số lượng thành phần trong HCCH thì sẽ có sự tích lũy theo chiều hướng có hại đến thành mạch của các YTNC như rối loạn lipid máu, THA, tăng ĐH, yếu tố viêm…Do vậy mà khi càng có nhiều thành phần trong HCCH thì tổn thương ĐMV càng nặng. Nhiều tác giả như Bela C. Solymoss, Iftikhar J. Kullo, R. Curtis Ellison, Wendy S. Tzou đã chứng minh số lượng thành phần trong HCCH có ảnh hưởng đến tình trạng XVĐM dưới lâm sàng [13,17,22,27,28].
6. KẾT LUẬN:
1. HCCH theo tiêu chuẩn chẩn đoán của NCEP ATP III áp dụng cho người Châu Á ở bệnh nhân bệnh ĐMV chiếm tỷ lệ là 48,98%, thường gặp ở giới nữ hơn là giới nam. Thành phần HA chiếm tỷ lệ cao nhất và đa số HCCH là có 3 thành phần.
2. HCCH có liên quan với mức độ tổn thương ĐMV:
– Bệnh nhân có HCCH thì có tổn thương ĐMV phức tạp hơn bệnh nhân không có hội chứng này. Tỷ lệ tổn thương đa nhánh ĐMV chiếm 71,88% và tỷ lệ tổn thương hẹp nặng ĐMV chiếm tới 86,46% ở bệnh nhân có HCCH.
– Mỗi thành phần trong HCCH đều có liên quan đến mức độ tổn thương lan rộng ĐMV cũng như mức độ tổn thương hẹp ĐMV, trong đó thành phần ĐH là thành phần có ảnh hưởng nhiều nhất.
– Càng nhiều thành phần trong HCCH thì ĐMV càng có tổn thương đa nhánh và hẹp nặng.
7. HẠN CHẾ:
Kết quả bilan lipid trong nghiên cứu của chúng tôi ít nhiều bị ảnh hưởng bởi các thuốc điều trị THA, bệnh ĐMV.
TÀI LIỆU THAM KHẢO
[1]. Solymoss BC, Bourassa MG, Lesperance J et al (2003), “Incidence and clinical characteristics of the metabolic syndrome in patients with coronary artery disease”, Coron Arter Dis (14), pp.207 – 212.
[2]. Yilmaz MB, Guray U et al (2005), “Metabolic syndrome is associated with extension of coronary artery disease in patients with non – ST segment elevation acute coronary syndromes”, Coron Arter Dis (16), pp.287 – 292.
[3]. Lanz JR (2006),”Metabolic syndrome and coronary artery disease: is there a gender specific effect?” Int J Cardiol (107), pp.317 – 321.
[4]. Nigam A (2006),”The metabolic syndrome and its components and the long-term risk of death in patients with coronary heart disease”, Am Heart J (151), pp.514 – 521.
[5]. Olijhoek JK (2005),”Presence of the metabolic syndrome does not impair coronary collateral vessel formation in patients with documented coronary artery disease”, Diabetes Care (28), pp.683 – 689.
[6]. Trần Diệp Khoa (2005), “Tần suất và đặc điểm hội chứng chuyển hóa ở bệnh nhân bệnh động mạch vành”, Luận văn Thạc sĩ Y học
[7]. ACC/AHA guidelines for coronary angiography. A report of the ACC/AHA task force on practice guidelines (committee on coronary angiography), J Am Coll Cardiol (1999), (33), pp.1756 – 1824.
[8]. Wierzbicki AS (2005),”Metabolic syndrome and risk of coronary heart disease in Parkistani cohort”, BMJ (91), pp.1003 – 1007.
[9]. Mai Thế Trạch (2003), “Béo phì”, Nội tiết học đại cương, Nhà xuất bản Y học , tr.583 – 590.
[10]. Đặng Vạn Phước (2004), “Thừa câ n và béo phì: thách thức của thế kỷ 21”, Hội thảo chuyên đề, TP Hồ Chí Minh tháng 02/2004.
[11]. Rosano GM, Vitale C (2004), “The metabolic syndrome in women: implication for therapy”, Int J Clin Pract (139), pp.20 – 25.
[12]. Yilmaz.MB (2006), “Relation of coronary collateral vessel development in patients with a totally occluded right coronary to the metabolic syndrome”, Am J Cardiol (97), pp.636 – 639.
[13]. Solymoss BC, Bourassa MG, Campeau L et al (2004), “Effect of increased metabolic syndrome score on atherosclerotic profile and coronary artery disease angiographic severity”, Am J Cardiol (93), pp.159 – 164.
[14]. Marroquin OC, Kip KE et al (2004), “Metabolic syndrome modifies the cardiovascular risk associated with angiographic coronary artery disease in women”, Circulation (109), pp.714 – 721.
[15]. Mcneill AM, Rosamond WD et al (2005), “The metabolic syndrome and 11 – year risk of incident cardiovascular disease in The Atherosclerosis Risk in Communities Study”, Diabetes Care (28), pp.385 – 390.
[16]. Trần Hữu Dàng (2005), “Hội chứng chuyển hoá và béo phì”, Kỷ yếu toàn văn các đề tài khoa học, Tạp chí y học thực hành, tr.351 – 355.
[17]. Ellison RC (2005),”Relation of the metabolic syndrome
to calcified atheroscletic plaque in the coronary arteries and aorta”, Am J Cardiol (95), pp. 1180 – 1186.
[18]. Mcneill AM (2004),”Prevalence of coronary heart disease and carotid arterial thickening in patients with the metabolic syndrome “, Am J Cardiol (94), pp.1249 – 1254.
[19]. Eckel RH, Grundy SM, Zimmet PZ (2005), “The metabolic syndrome”, Lancet (365), pp.1415 – 1428.
[20]. LEE WL (2005),”The presence of metabolic syndrome is independently associated with elevated serum CD40 ligand and disease severity in patients with symptomatic coronary artery disease”, Metabolism Clinical and Experimental (55), pp.1029 – 1034.
[21]. Rong HU (2006),”Effect of metabolic syndrome on prognosis and clinical characteristics of revascularization in patients with coronary artery disease”, Chi Med J (119), pp.1871 – 1876.
[22]. Kullo IJ (2004),”Association between metabolic syndrome and subclinical coronary artherosclerosis in asymptomatic adults “, Am J Cardiol (94), pp.1554 – 1558
[23]. Kendall DM, Sobel BE, Coulston AM et al (2003), “The insulin resistance syndrome and coronary artery disease”, Coron Arter Dis (14), pp.335 – 348.
[24]. Phạm Mạnh Hù ng (2003), “Đặc điểm tổn thương ĐMV ở bệnh nhân đái tháo đường, Kỷ yếu các đề tài khoa học hội nghị tim mạch miền Trung mở rộng lần II, Tạp chí tim mạch học (36), tr.52 – 56.
[25]. Nguyễn Cửu Lợi (2003), “Nghiên cứu sự đề kháng insulin một yếu tố nguy cơ độc lập của bệnh động mạch vành”, Luận án Tiến sĩ Y học
[26]. Ledru F (2001),”New diagnostic criteria for diabetes and coronary artery disease: insights from an angiogrphic study”, J Am Coll Cardiol (37), pp. 1543-1550.
[27]. Tzou WS (2005),”Increased subclinical atherosclerosis in young adults with metabolic syndrome”, J Am Coll Cardiol (46), pp.457 – 520.
Hunt ME (2003),”The relationship between the ‘metabolic score’ and sub-clinical atherosclerosis detected with electron beam computed tomography”, Coronary Artery Disease (14), pp. 317-322







