Các chữ viết tắt:
– ACCP: Hội Thầy Thuốc Hoa Kỳ (American College of Chest Physician)
– ASCO: Hội ung thư lâm sàng Hoa Kỳ (American Society of Clinical Oncology)
BS Nguyễn Ngọc Phương Thư
BS CKII Nguyễn Thanh Hiền
Bệnh viện Nhân dân 115
– ESMO: Hội ung thư Châu Âu (European Society for Medical Oncology)
– LMWH: Heparin trọng lượng phân tử thấp (Low Molecular Weight Heparin)
– NOAC: Thuốc kháng đông mới đường uống (Novel Oral AntiCoagulant)
– TTTMHK: Thuyên tắc tĩnh mạch do huyết khối
– UFH: Heparin không phân đoạn (UnFractionated Heparin)
I. ĐẠI CƯƠNG
Vào năm 1823, Jean Baptiste Bouillaud là thầy thuốc người Pháp đầu tiên ghi nhận mối liên hệ giữa ung thư và huyết khối. Đến năm 1865, một thầy thuốc người Pháp khác – Armand Trousseau nhận thấy mối liên hệ giữa ung thư dạ dày và thuyên tắc tĩnh mạch do huyết khối (TTTMHK). Những báo cáo này là hồi chuông báo động về mối liên hệ giữa ung thư và TTTMHK.
Bệnh lý ung thư thường làm tăng nguy cơ bị TTTMHK vì tình trạng tăng đông. Các bất thường đông cầm máu ở người có bệnh ung thư biến thiên rất rộng, có thể chỉ là biểu hiện bất thường trên các xét nghiệm đông cầm máu mà không có triệu chứng lâm sàng rõ rệt đến TTTMHK nặng, thậm chí gây tử vong.
TTTMHK thường làm cho việc điều trị bệnh ung thưphức tạp hơn, đặc biệt là trong bối cảnh cần phải phẫu thuậtcủa bệnh ung thư. Nó có thể liên quan đến cả hệ tĩnh mạch và động mạch, nhưng thường gặp ở hệ tĩnh mạch. Thường gặp nhất là huyết khối tĩnh mạch sâu và thuyên tắc phổi.
TTTMHK thường xuất hiện sau khi bệnh ung thư đã được chẩn đoán nhưngnócũng có thể là triệu chứng xuất hiện nhiều tháng hoặc nhiều năm trước khi bệnh ung thư được chẩn đoán. TTTMHK thường được chẩn đoán tình cờ, đặc biệt liên quan đến tĩnh mạch nội tạngnhư tĩnh mạch cửahoặc tĩnh mạch mạc treotràng trên. Thuyên tắc động mạch do huyết khối, như đột quỵ hoặc nhồi máu cơ tim cũng rất thường gặp ở người bệnh ung thư so với dân số chung.
TTTMHKtrên người bệnh ung thư sẽ dẫn đến một số hậu quả quan trọng. Trước tiên, đó là sự liên quan chặt chẽ với tử vong ngắn và dài hạn. Thật vậy, thuyên tắc mạch máu do huyết khốilà nguyên nhân gây tử vong đứng hàng thứ hai ở người bệnh ung thư. TTTMHK cũng có liên quan đến nguy cơxuất huyết cao hơn đáng kể so với những người bệnh không có bệnh ung thư. Cuối cùng, TTTMHK làm tăng gấp 3 lần số ca nhập viện và tổng chi phí chăm sóc sức khoẻ cao hơn. Do đó, việc phòng ngừa và điều trị thíchhợp các trường hợp TTTMHK ở người có bệnh ung thư là rất cần thiết để giảm gánh nặng chongườibệnhung thưnói riêng và hệ thống y tế nói chung.
TTTMHK là một biến chứng thường gặp ở người có bệnh ung thư. Một nghiên cứu lớn dựa trên dân số cho thấy nguy cơ TTTMHK tăng 4 đến 7 lần ở người bệnh ung thư.Phòng ngừa hiệu quả TTTMHK làm giảm bệnh tật, tử vong và cải thiện chất lượng cuộc sống. Tài liệu này cung cấp những thông tin về sinh lý bệnh, phân tầng nguy cơ TTTMHK và đưa ra những hướng dẫn phòng ngừa TTTMHK ở người bệnh ung thư, dựa trên các khuyến cáo hiện có và ý kiến đồng thuận của các chuyên gia.
II. SINH LÝ BỆNH CỦA TTTMHK Ở NGƯỜI BỆNH UNG THƯ:
TTTMHK ở người bệnh ung thư là hậu quả của sự tương tác giữa tế bào khối u, quá trình đông cầm máu và tân sinh mạch máu. Cơ chế sinh lý bệnh của TTTMHK ở người bệnh ung thư thì phức tạp và vẫn chưa được hiểu rõ. Người bệnh ung thư thường có tình trạng tăng đông do tác dụng hiệp đồng của những yếu tố liên quan đến tam giác Virchow: ứ trệ máu, tổn thương thành mạch và tăng đông.
2.1. Ứ trệ máudo người bệnh phải nằm nghỉ tại giường hoặc do khối u chèn ép
2.2. Tổn thương thành mạchdo sự xâm lấn của tế bào ung thư, do thuốc hoặc do các can thiệp điều trị khác gây ra.
Tổn thương thành mạch có thể được gây ra do mạch máu bị chèn ép từ bên ngoài bởi khối u, bởi hạch to ở người bệnh ung thư hoặc do sử dụng đường truyền tĩnh mạch trung tâm trong hóa trị liệu.
Hóa trị liệu làm tăng nguy cơ bị TTTMHK gấp 4,5 đến 6 lần, tùy vào thuốc được sử dụng. Truyền Cisplatin và 5-Fluorouracil trong điều trị ung thư đường tiêu hóa, cổ tử cung, phổi và các ung thư khác làm tăng nguy cơ bị TTTMHK. Tương tự, Asparginase, được sử dụng để điều trị bạch cầu cấp nguyên bào lympho (lymphoblastic leukemia) gây ức chế tổng hợp protein, làm giảm nồng độ của các yếu tố chống đông máu và tăng nguy cơ bị TTTMHK. Các tác nhân chống ung thư mới hơn, các thuốc điều hòa miễn dịch như IMiDss, Thalidomide và đồng vận của chúng cũng làm tăng nguy cơ bị TTTMHK.
2.3. Tăng đôngdo giải phóng các yếu tố gây đông máu từ tế bào ung thư, làm ảnh hưởng đến chức năng tiểu cầu và dòng thác đông máu. Những yếu tố đóng vai trò chính gây tăng đông trong cơ chế sinh lý bệnh của TTTMHK ở người bệnh ung thư là yếu tố mô (Tissue Factor: TF), các cytokines gây viêm và tiểu cầu.
TF là một glycoprotein xuyên màng, đóng vai trò quan trọng trong việc gây tăng đông ở người bệnh ung thư. Zwicker và cộng sự ghi nhận 60% người bệnh ung thư kèm TTTMHK có những mẫu mô chứa TF, trong khi chỉ 27% người bệnh ung thư không kèm TTTMHK có những mẫu mô chứa TF và TF làm tăng nguy cơ bị TTTMHK lên gấp 4 lần. TF thường hiện diện với nồng độ cao trong khối u não và u tụy và với nồng độ thấp hơn trong u vú (1). TF là một thụ thể cần cho hoạt tính đông máu của yếu tố VII – là một protease serine khởi đầu cho dòng thác đông máu, làm hoạt hóa các protease serine khác như yếu tố đông máu X, IX, VIII, V và thrombin, làm biến đổi Fibrinogen thành fibrin và hình thành chất nền fibrin. Chất nền này hoạt động như một mạng lưới, bắt giữ tiểu cầu để tạo cục máu đông, góp phần vào việc sửa chữa mô bị tổn thương. Ở người bệnh ung thư, quá trình ly giải cục máu đông bị ức chế do các tế bào khối u tiết ra yếu tố ức chế hoạt hoá Plasminogen (Plasminogen Activator Inhibitor: PAI) 1 và 2, làm giảm hoạt tính tiêu sợi huyết và tăng nguy cơ bị TTTMHK.
Các cytokine gây viêm gồm Prostacyclin và Thromboxane được giải phóng từ tế bào nội mạc bị tổn thương và tế bào ung thư, điều hòa sự kết tập và kết dính của tiểu cầu. Những phân tử này được tổng hợp từ acid arachidonic dưới tác dụng của men Cyclo-oxygenase 1 và 2.
Tiểu cầu đóng vai trò quan trọng gây nên tình trạng tăng đông ở người bệnh ung thư. Thật vậy, các tiểu cầu được hoạt hóa gây kết dính các tế bào khối u vào tế bào nội mạc làm chúng di chuyển xuyên thành mạch dưới tác dụng của men heparanase. Tiểu cầu còn giúp bảo vệ các tế bào khối u khỏi bị tiêu diệt bởi các tế bào miễn dịch bẩm sinh của cơ thể.
III. CÁC YẾU TỐ NGUY CƠ CỦA TTTMHK Ở NGƯỜI BỆNH UNG THƯ:
Mặc dù bệnh lý ác tính làm tăng nguy cơ bị TTTMHK nhưngcó sự khác biệt đáng kể về nguy cơ giữa các phân nhóm trong dân số này.Nhận diện người bệnh có nguy cơ bị TTTMHK thấp haycao là rất quan trọng để tối ưu hóa giữanguy cơvà lợi ích của điều trị dự phòngTTTMHK ở người bệnh ung thư.
Nhiều yếu tố cần được xem xét khi đánh giá nguy cơ TTTMHK ở người bệnh ung thư và có thể được chia làm 4 nhóm: liên quan đến người bệnh; liên quan đến bệnh lý ác tính, liên quan đến điều trị và liên quan đến các dấu ấn sinh học (hình 1).
Hình 1: Các yếu tố nguy cơ của TTTMHK ở người bệnh ung thư
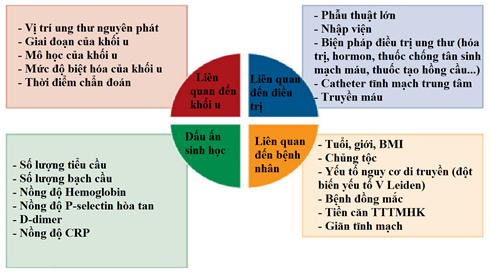
3.1. Các yếu tố liên quan đến người bệnh gồm: tuổi cao, giới nữ, mập phì (BMI > 35kg/m2), chủng tộc da đen, bệnh đồng mắc (nhất là nhiễm trùng, bệnh phổi và bệnh thận (2)), đột biến gây tăng đông, tình trạng bất động, tiền căn đã bị TTTMHK, suy van tĩnh mạch mạn tính từ trước, nhập viện điều trị… làm tăng nguy cơ bị TTTMHK.
Tuổi cao, ≥ 65 tuổi làm tăng nguy cơ TTTMHK ở người bệnh ung thư nhập viện nhưng không làm tăng nguy cơ ở người bệnh ung thư ngoại trú và đi lại bình thường.
Bệnh nhân ung thư với tiền căn TTTMHK trước đó có nguy cơ bị TTTMHK gấp 6-7 lần người bệnh ung thư không có tiền căn TTTMHK từ trước.
3.2. Các yếu tố liên quan đến bệnh lý ác tính gồm: vị trí u, giai đoạn bệnh, mô học của khối u, mức độ biệt hóa của khối u và thời điểm chẩn đoán.
– Vị trí khối u: tần suất TTTMHK ởbệnh nhân ung thư khác nhau giữa các khối u và vị trí khối u thường được xác định là một yếu tố nguy cơ. Các nghiên cứu gần đây cho thấycác khối u có nguy cơ rất cao bị TTTMHK là u ở tụy, não và dạ dày. Ung thư của phổi, thận, đại tràng, tử cung, bàng quang và tinh hoàn thì có nguy cơ cao bị TTTMHK. Nguy cơ TTTMHK thấp là ung thư tiền liệt tuyến và ung thư vú.
– Giai đoạn của bệnh: các nghiên cứu đoàn hệ lớn cho thấy ung thư giai đoạn nặng hay ung thư đã di căn là một yếu tố nguy cơ chính của TTTMHK.
– Mô học của khối u: adenocarcinoma có nguy cơ TTTMHK cao hơn carcinoma của tế bào vảy.
– Mức độ biệt hóa của khối u: nguy cơ TTTMHK cao hơn ở những u biệt hóa kém hoặc không biệt hóa.
– Thời điểm chẩn đoán: nguy cơ TTTMHK ở người bệnh ung thư cao nhất là trong vòng 3 đến 6 tháng sau khi chẩn đoán bệnh.
– Tình trạng diễn tiến của bệnh: bệnh ổn định hay đang diễn tiến.
– Có chèn ép mạch máu do khối u hoặc do hạch to: nguy cơ cao bị TTTMHK.
3.3. Các yếu tố liên quan đến điều trị: nhiều chế độ điều trị ung thư bằng phẫu thuật và không bằng phẫu thuật làm tăng nguy cơ bị TTTMHK. Các thuốc điều trị ung thư (hóa trị, hormone, thuốc chống tân sinh mạch máu và thuốc kích thích tạo hồng cầu) và những can thiệp khác (phẫu thuật, đặt catheter tĩnh mạch) đều làm tăng nguy cơ bị TTTMHK.
Điều trị bằng Tamoxifen làm tăng nguy cơ bị TTTMHK, đặc biệt là trong 2 năm đầu tiên và khi kết hợpvới hoá trị.Trong vàinăm qua, với sự ra đời của các thuốc chống ung thư mới, một số tác nhân cũng được ghi nhận làm tăng cao TTTMHK. Thalidomideliên quan với tỷ lệ TTTMHK là 12-28%, khi dùng phối hợp với dexamethasone hoặc hóa trị. Các phác đồ có chứa doxorubicin,bệnh mới được chẩn đoán và bất thường nhiễm sắc thể số 11 là các yếu tố dự báo TTTMHK do thalidomide.Lenalidomide, một dẫn xuất của Thalidomide, cũng làm tăng nguy cơ bị TTTMHK. Tương tự, Bevacizumab, một chất chống tăng sinhmạch máu cũng làmtăng nguy cơ bị TTTMHK. Phòng ngừa TTTMHK thường quy được khuyến cáo cho những người bệnh dùng phác đồ có chứa thalidomide hoặc lenalidomide.
Đặt catheter tĩnh mạch trung tâm dài hạn trong hóa trị, nuôi ăn đường tĩnh mạch… có thể gây ra huyết khối tại chỗ và thuyên tắc phổi. Những nghiên cứu nhỏ trước đây sử dụng chụp tĩnh mạch như là tiêu chuẩn vàng của TTTMHK ghi nhận tần suất của huyết khối tại chỗ từ 36% đến 66% và giảm xuống còn 9,5% khi dùng warfarin liều thấp và 8% khi dùng heparin trọng lượng phân tử thấp. Sử dụng thuốc kích thích tạo hồng cầu, truyền hồng cầu, truyền tiểu cầu và nhập viện kéo dài là những yếu tố nguy cơ của TTTMHK ở người bệnh ung thư.
Điều trị bằng hormone cho thấy làm tăng nguy cơ TTTMHK ở người bệnh ung thư vú. Một nghiên cứu gồm 705 bệnh nhân hậu mạn kinh được chia ngẫu nhiên dùng tamoxifen hoặc tamoxifen và hóa trị, dẫn đến nguy cơ TTTMHK tương ứng là 1,4% và 9,6%. Nguy cơ dường như thấp hơn đáng kể ở người bệnh tiền mạn kinh, với tần suất tương ứng là 0,8% và 2,8%. Một phân tích gộp cho thấy nguy cơ TTTMHK tăng 2 đến 3 lần khi điều trị bằng tamoxifen hoặc raloxifene đơn độc, so với nguy cơ bị TTTMHK khi điều trị hormone thay thế ở phụ nữ nói chung. Nguy cơ cao hơn nhiều nếu kết hợp tamoxifene và hóa trị.
Các yếu tố liên quan đến dấu ấn sinh học: các dấu ấn sinh học khác nhau như tăng bạch cầu và tiểu cầu, P-selectin, D-dimer và CRP là những yếu tố nguy cơ của TTTMHK ở người bệnh ung thư. Tăng P-selectin hòa tan (một phân tử kết dính tế bào và là dấu ấn sinh học của hoạt hóa tiểu cầu và tế bào nội mạc) và tăng D-dimer – phản ánh hoạt hóa hệ thống đông máu toàn bộ có liên quan đến TTTMHK trong dân số chung và cũng là yếu tố giúp tiên đoán TTTMHK ở người bệnh ung thư.
Việc phân tầng nguy cơ TTTMHK ở người bệnh ung thư là một tiếp cận cần thiết. Vào năm 2008 (3), Khorana và cộng sự đã xây dựng thang điểm đánh giá nguy cơ TTTMHKở những người đã được điều trị bằng hoá trị chống ung thư (Bảng 1). Thang điểm nàyđã được kiểm chứng quốc tếvà tiếp tục được sử dụng cho đến ngày nay.Người bệnh được phân tầng vào 3 nhóm tùy theo điểm nguy cơ của họ:
– Nhóm nguy cơ thấp (0 điểm): nguy cơ TTTMHK là 0,3% trong thời gian theo dõi 2,5 tháng
– Nhóm nguy cơ trung bình (1-2 điểm): nguy cơ TTTMHK là 2%
– Nhóm nguy cơ cao (≥ 3 điểm): nguy cơ TTTMHK là 6,7%
Mô hình của Khoranađã được mở rộng bao gồmthêmhai dấu ấn sinh học làD-dimer và P-selectintheo Ay và cộng sự (4)nhưng thang điểm mở rộng này cần phải được kiểm định lại.
Bảng 1: Phân tầng nguy cơ TTTMHK ở bệnh nhân hóa trị
|
Nguy cơ |
Thông số |
Thang điểm |
|
Khorana và cộng sự |
Vị trí khối u: – Nguy cơ rất cao: dạ dày, tụy, u não tiên phát – Nguy cơ cao: phổi, lymphoma, phụ khoa, bàng quang, tinh hoàn, thận |
2 1 |
|
|
Số lượng tiểu cầu trước hóa trị ≥ 350 x 109/L |
1 |
|
|
Hemoglobin < 10g/dl và hoặc sử dụng thuốc kích thích tạo hồng cầu |
1 |
|
|
Số lượng bạch cầu trước hóa trị ≥ 11 x 109/L |
1 |
|
|
Chỉ số khối cơ thể ≥ 35kg/m2 |
1 |
|
|
Tiêu chuẩn đánh giá: – Nguy cơ cao: ≥ 3 điểm – Nguy cơ trung bình: 1-2 điểm – Nguy cơ thấp: 0 điểm |
|
|
Ay và cộng sự |
D-dimer: ≥ 1,44µg/ml |
1 |
|
|
P-selectin: ≥ 53,1 ng/ml |
1 |
IV. PHÒNG NGỪA TTTMHK Ở NGƯỜI BỆNH UNG THƯ
Mặc dù ung thư là một yếu tố nguy cơ chính của TTTMHK (nguy cơ gấp 4-5 lần hoặc thậm chí 7-8 lần trong một số trường hợp ung thư), nhưng bệnh ung thư không phải là một chỉ định để khởi đầu phòng ngừa TTTMHK. Cần phân tầng nguy cơ TTTMHK ở người bệnh ung thư trước khi điều trị, đánh giá nguy cơ xuất huyết do thuốc kháng đông và xem xét chi phí-lợi ích của việc phòng ngừa để có chỉ định đúng. Thông thường, bệnh nhân được phân loại theo nhóm điều trị (nhập viện do bệnh nội khoa cấp tính hoặc phẫu thuật và điều trị ngoại trú).
4.1. Nguyên tắc chung:
Kháng đông ngắn hạn được chỉ định cho bệnh nhân ung thư nhập viện do bệnh nội khoa cấp tính hoặc phẫu thuật lớn, tương tự như người không bị ung thư. Có thể dùng LMWH, UFH hoặc Fondaparinux. Việc chọn lựa các thuốc này tùy thuộc vào bệnh nhân điều trị nội trú hay ngoại trú, chi phí, sự có sẵn của thuốc và những yếu tố khác.
Warfarin thường không được dùng như kháng đông phòng ngừa TTTMHK ở người bệnh ung thư trong phác đồ ngắn hạn (vài ngày đến vài tuần) do khởi phát hoạt tính kháng đông chậm và cần phải chỉnh liều dựa vào INR.
Phòng ngừa cơ học được chỉ định cho bệnh nhân ung thư nhập viện và nguy cơ xuất huyết do kháng đông quá cao hoặc chống chỉ định của thuốc kháng đông.
Ở bệnh nhân ngoại trú còn đi lại được, phòng ngừa TTTMHK bằng kháng đông thường chỉ định cho bệnh nhân có tiền căn TTTMHK trước đó hoặc bệnh nhân có nguy cơ đặc biệt cao.
Chưa có đủ dữ liệu để phòng ngừa thường quy TTTMHK ở bệnh nhân ung thư nhập viện vì phẫu thuật nhỏ hoặc hóa trị ngắn ngày.
Bệnh nhân bị bạch cầu cấp nguyên bào lympho có nguy cơ đặc biệt cao bị TTTMHK khi điều trị bằng L-asparaginase nhưng chưa đủ dữ liệu để phòng ngừa TTTMHK trong dân số này.
Không phòng ngừa thường quy cho người bệnh ung thư với nguy cơ thấp bị TTTMHK hoặc nguy cơ xuất huyết cao (u não tiên phát).
4.2. Phòng ngừa TTTMHK quanh phẫu thuật ở bệnh nhân ung thư:
TTTMHK là một biến chứng thường gặp ở người bệnh ung thư cần phải phẫu thuật. Phẫu thuật ung thư làm tăng nguy cơ bị huyết khối tĩnh mạch sâu gấp 2 lần và nguy cơ thuyên tắc phổi hậu phẫu gây tử vong gấp 4 lần so với người không bị ung thư. Nhiều yếu tố góp phần làm tăng nguy cơ TTTMHK ở người bệnh ung thư như tổn thương mô do phẫu thuật, bất động quanh phẫu thuật, truyền máu và huyết tương trong quá trình phẫu thuật, thông khí áp lực dương và đặt catheter tĩnh mạch trung tâm. Tăng nguy cơ bị TTTMHK ở bệnh nhân ung thư cần phẫu thuật được phản ánh trong thang điểm Caprini cải biên (bảng 2), được dùng để đánh giá nguy cơ TTTMHK ở bệnh nhân phẫu thuật, mà trong đó, sự hiện diện của ung thư được cho 2 điểm. Theo thang điểm Caprini cải biên, nguy cơ rất thấp là 0 điểm; nguy cơ thấp là từ 1 đến 2 điểm; nguy cơ trung bình là từ 3 đến 4 điểm và nguy cơ cao là khi ≥ 5 điểm. Ngoài ra, phẫu thuật ung thư cũng làm tăng nguy cơ xuất huyết.
Bảng 2: Phân tầng nguy cơ bị TTTMHK ở bệnh nhân phẫu thuật theo thang điểm Caprini cải biên
|
1 điểm |
2 điểm |
3 điểm |
5 điểm |
|
Tuổi: 41 – 60 |
Tuổi: 61 – 74 |
Tuổi: ≥ 75 |
Đột quỵ < 1 tháng |
|
Phẫu thuật nhỏ |
Phẫu thuật nội soi khớp |
Tiền căn cá nhân bị TTTMHK |
Thay khớp |
|
BMI > 25kg/m2 |
Phẫu thuật kéo dài > 45 phút |
Tiền căn gia đình bị TTTMHK |
Gãy xương chậu, xương đùi hoặc xương chày |
|
Phù chi dưới |
Phẫu thuật nội soi kéo dài > 45 phút |
Yếu tố V Leiden |
Tổn thương tủy sống cấp (< 1 tháng) |
|
Giãn tĩnh mạch chi dưới |
Ung thư |
Đột biến gen prothrombin G20210A |
|
|
Có thai hoặc sau sanh |
Bất động tại giường > 72 giờ |
Kháng thể kháng cardiolipin |
|
|
Tiền căn sảy thai tái phát hoặc không giải thích được |
Mang nẹp bất động |
Tăng homocysteine trong huyết thanh |
|
|
Sử dụng thuốc ngừa thai đường uống hoặc điều trị hormone thay thế |
Catheter tĩnh mạch trung tâm |
Giảm tiểu cầu do heparin |
|
|
Nhiểm trùng < 1 tháng |
|
Chứng tăng đông bẩm sinh hoặc mắc phải |
|
|
Bệnh phổi cấp tính (gồm viêm phổi) < 1 tháng |
|
|
|
|
Nhồi máu cơ tim cấp |
|
|
|
|
Suy tim cấp hoặc biết suy tim < 1 tháng |
|
|
|
|
Bệnh nhân đang được điều trị bảo tồn, bất động tại giường |
|
|
|
Nếu không có chống chỉ định, tất cả bệnh nhân ung thư thực hiện phẫu thuật lớn (phẫu thuật ung thư hoặc phẫu thuật ngoài ung thư) nên được phòng ngừa TTTMHK (mức bằng chứng: 1A). Các thuốc được ưa thích là LMWH hoặc UFH và fondaparinux. Liều thuốc phòng ngừa được thể hiện ở bảng 3. Phòng ngừa nên khởi đầu trước phẫu thuật hoặc càng sớm càng tốt ngay sau phẫu thuật.
Các biện pháp cơ học không nên được dùng đơn độc để phòng ngừa TTTMHK trừ khi người bệnh có chống chỉ định dùng thuốc kháng đông (mức bằng chứng: 1B). Các biện pháp cơ học có thể được thêm vào cùng với phòng ngừa bằng thuốc ở bệnh nhân nguy cơ cao nhưng nên dùng thuốc trước, trừ khi có chống chỉ định phòng ngừa bằng thuốc (mức bằng chứng: 2C).
Thời gian phòng ngừa ít nhất là 7-10 ngày. Đối với những phẫu thuật nguy cơ cao như phẫu thuật ung thư vùng bụng hoặc vùng chậu, thời gian phòng ngừa nên là 4 tuần (mức bằng chứng: 1A).
Ở bệnh nhân phẫu thuật nội soi vùng bụng và chậu, chỉ định phòng ngừa tương tự như bệnh nhân mổ hở (mức bằng chứng: 2C)
4.3. Phòng ngừa TTTMHK ở bệnh nhân ung thư nội trú:
Mặc dù còn chưa đủ dữ liệu nhưng kháng đông phòng ngừa nên được chỉ định cho bệnh nhân ung thư nhập viện vì bệnh nội khoa cấp tính hoặc hạn chế trong việc tự đi lại nếu không có chống chỉ định (phẫu thuật gần đây, cơ địa xuất huyết, số lượng tiểu cầu < 50.000/mm3…) (mức bằng chứng: 1A).
Bệnh nhân nhập viện kèm ung thư đang diễn tiến và không có yếu tố nguy cơ nào khác cũng cần được xem xét phòng ngừa TTTMHK bằng thuốc nếu không có chống chỉ định của thuốc kháng đông (mức bằng chứng: 2C).
Hiện chưa có đủ dữ liệu để phòng ngừa TTTMHK ở bệnh nhân ung thư nhập viện vì mổ nhỏ hoặc hóa trị liệu ngắn ngày hoặc nhập viện để ghép tủy hoặc tế bào gốc (mức bằng chứng: 1B). Các thuốc được ưa thích là LMWH hoặc UFH hoặc Fondaparinux (mức bằng chứng: 1B), với liều thuốc được thể hiện ở bảng 3. Fondaparinux hiếm khi gây ra giảm tiểu cầu nhưng ít khi được dùng ở bệnh nhân ung thư do thời gian bán hủy kéo dài từ 17 đến 21 giờ, chưa có thuốc đối kháng và 100% thải trừ qua thận. Không có đủ bằng chứng để dùng NOACS. Phòng ngừa có thể tiếp tục sau xuất viện tùy từng trường hợp.
Bảng 3: Liều thuốc kháng đông trong phòng ngừa TTTMHK ở người bệnh ung thư
|
Thuốc kháng đông |
Liều |
|
LMWH |
Enoxaparin, 40mg, tiêm dưới da, ngày 1 lần |
|
|
Dalteparin, 5.000 đơn vị, tiêm dưới da, ngày 1 lần |
|
|
Tinzaparin, 4.500 đơn vị, tiêm dưới da, ngày 1 lần hoặc 75 đơn vị/kg, tiêm dưới da, ngày 1 lần |
|
|
Nadroparin, 38 đơn vị/kg, tiêm dưới da, ngày 1 lần trong 3 ngày, theo sau là 57 đơn vị/kg/ngày |
|
UFH |
5.000 đơn vị tiêm dưới da, mỗi 8 giờ hoặc 5.000 đến 10.000 đơn vị, tiêm dưới da mỗi 12 giờ |
|
Fondaparinux |
2,5 mg tiêm dưới da, ngày 1 lần |
4.4. Phòng ngừa TTTMHK ở bệnh nhân ung thư ngoại trú:
Bệnh nhân ung thư ngoại trú đang dùng hóa trị và có thể tự đi lại được: nên đánh giá nguy cơ TTTMHK bằng thang điểm của Khorana và cộng sự (bảng 1). Các hướng dẫn hiện tại của ASCO, ESMO, NCCN và ACCP không khuyến cáo phòng ngừa thường quy TTTMHK bằng thuốc ở người bệnh ung thư còn tự đi lại được (mức bằng chứng: 1B) ngoại trừ những trường hợp sau: đa u tủy; nguy cơ TTTMHK theo thang điểm Khorana là cao (≥ 3 điểm) hoặc ung thư tụy đang tiến triển. Nguy cơ TTTMHK nên được đánh giá lúc khởi đầu hóa trị và định kỳ sau đó.
* Đa u tủy: phòng ngừa TTTMHK được chỉ định ở bệnh nhân đa u tủy đang điều trị bằng thalidomide hoặc lenalidomide kèm hóa trị hoặc dexamethasone; bệnh nhân bị biến cố thuyên tắc động mạch (đột quỵ, nhồi máu cơ tim) (mức bằng chứng: 1B). Các tác nhân được dùng là LMWH, warfarin hoặc aspirin. Bệnh nhân không có yếu tố nguy cơ nào hoặc chỉ có 1 yếu tố nguy cơ của TTTMHK nên phòng ngừa bằng aspirin. Bệnh nhân có từ 2 yếu tố nguy cơ trở lên của TTTMHK nên được phòng ngừa bằng LMWH hoặc warfarin. Tất cả bệnh nhân dùng thalidomide hoặc lenalidomide kèm dexamethasone liều cao hoặc doxorubicin được đề nghị dùng LMWH (mức bằng chứng: 1B).
* Thang điểm nguy cơ TTTMHK của Khorana là cao: kháng đông bằng LMWH được chỉ định ở bệnh nhân có điểm Khorana ≥ 3 hoặc ung thư tụy đang tiến triển.
4.5. Phòng ngừa TTTMHK ở bệnh nhân ung thư với catheter tĩnh mạch trung tâm:
Catheter tĩnh mạch trung tâm ngày càng được sử dụng nhiều ở bệnh nhân ung thư, làm tăng nguy cơ TTTMHK ở chi trên. Nên chọn tĩnh mạch cảnh bên phải hơn là tĩnh mạch dưới đòn. Các hướng dẫn gần đây nhất của ASCO, ESMO, NCCN và ACCP không khuyến cáo phòng ngừa thường quy TTTMHK ở người bệnh ung thư với catheter tĩnh mạch trung tâm (mức bằng chứng: 1B).
V. KẾT LUẬN
TTTMHK là một biến chứng nặng, là nguyên nhân gây tử vong đứng hàng thứ hai ở người bệnh ung thư và ảnh hưởng nặng đến chất lượng cuộc sống. Các nghiên cứu cho thấy phòng ngừa TTTMHK ở người bệnh ung thư là cần thiết. Chỉ định phòng ngừa TTTMHK và mức bằng chứng cho từng nhóm bệnh nhân ung thư được thể hiện trong bảng 4. Chống chỉ định của các thuốc kháng đông được thể hiện trong bảng 5.
Bảng 4: Chỉ định phòng ngừa TTTMHK và mức bằng chứng cho từng nhóm bệnh nhân ung thư
|
Khuyến cáo |
Mức khuyến cáo |
Mức chứng cứ |
|
5.1. Phòng ngừa TTTMHK quanh phẫu thuật ở bệnh nhân ung thư: |
|
|
|
5.1.1. Tất cả bệnh nhân ung thư thực hiện phẫu thuật lớn (phẫu thuật ung thư hoặc phẫu thuật ngoài ung thư) nên được phòng ngừa TTTMHK nếu không có chống chỉ định với thuốc kháng đông. |
1 |
A |
|
5.1.2. Các biện pháp cơ học không nên được dùng đơn độc để phòng ngừa TTTMHK ở bệnh nhân không có nguy cơ cao bị xuất huyết |
1 |
B |
|
5.1.3. Các biện pháp cơ học có thể được thêm vào cùng với phòng ngừa bằng thuốc ở bệnh nhân nguy cơ cao nhưng nên dùng thuốc trước, trừ khi có chống chỉ định phòng ngừa bằng thuốc. |
2 |
C |
|
5.1.4. Thời gian phòng ngừa ít nhất là 7-10 ngày. Đối với những phẫu thuật nguy cơ cao như phẫu thuật ung thư vùng bụng hoặc vùng chậu, thời gian phòng ngừa nên là 4 tuần. |
1 |
A |
|
5.1.5. Ở bệnh nhân phẫu thuật nội soi vùng bụng và chậu, chỉ định phòng ngừa tương tự như bệnh nhân mổ hở |
2 |
C |
|
5.2. Phòng ngừa TTTMHK ở bệnh nhân ung thư nội trú: |
|
|
|
5.2.1. Kháng đông phòng ngừa nên được chỉ định cho bệnh nhân ung thư nhập viện vì bệnh nội khoa cấp tính hoặc hạn chế trong việc tự đi lại nếu không có chống chỉ định (phẫu thuật gần đây, cơ địa xuất huyết, số lượng tiểu cầu < 50.000/mm3…). |
1 |
A |
|
5.2.2. Bệnh nhân nhập viện kèm ung thư đang diễn tiến và không có yếu tố nguy cơ nào khác cũng cần được xem xét phòng ngừa TTTMHK bằng thuốc nếu không có chống chỉ định của thuốc kháng đông. |
2 |
C |
|
5.2.3. Hiện chưa có đủ dữ liệu để phòng ngừa TTTMHK ở bệnh nhân ung thư nhập viện vì mổ nhỏ hoặc hóa trị liệu ngắn ngày hoặc nhập viện để ghép tủy hoặc tế bào gốc. |
1 |
B |
|
5.3. Phòng ngừa TTTMHK ở bệnh nhân ung thư ngoại trú: |
|
|
|
5.3.1. Phòng ngừa thường quy TTTMHK bằng thuốc ở người bệnh ung thư còn tự đi lại được không được khuyến cáo |
1 |
B |
|
5.3.2. Phòng ngừa TTTMHK được chỉ định ở bệnh nhân đa u tủy đang điều trị bằng thalidomide hoặc lenalidomide kèm hóa trị hoặc dexamethasone; bệnh nhân bị biến cố thuyên tắc động mạch (đột quỵ, nhồi máu cơ tim). Các tác nhân được dùng là LMWH, warfarin hoặc aspirin. Bệnh nhân không có yếu tố nguy cơ nào hoặc chỉ có 1 yếu tố nguy cơ của TTTMHK nên phòng ngừa bằng aspirin. Bệnh nhân có từ 2 yếu tố nguy cơ của TTTMHK trở lên nên được phòng ngừa bằng LMWH hoặc warfarin. Tất cả bệnh nhân dùng thalidomide hoặc lenalidomide kèm dexamethasone liều cao hoặc doxorubicin được đề nghị dùng LMWH. |
1 |
B |
|
5.3.3. Thang điểm nguy cơ TTTMHK của Khorana là cao: kháng đông bằng LMWH được chỉ định ở bệnh nhân có điểm Khorana ≥ 3 hoặc ung thư tụy đang tiến triển. |
1 |
B |
|
5.4. Phòng ngừa TTTMHK ở bệnh nhân ung thư với catheter tĩnh mạch trung tâm: |
|
|
|
5.4.1. Không khuyến cáo phòng ngừa thường quy TTTMHK ở người bệnh ung thư với catheter tĩnh mạch trung tâm. |
1 |
B |
Bảng 5: Chống chỉ định của thuốc kháng đông
|
5.1. Chống chỉ định tuyệt đối của thuốc kháng đông: – Xuất huyết nặng, đang diễn tiến hoặc đe dọa tử vong không cải thiện với điều trị nội khoa hoặc phẫu thuật – Tăng huyết áp nặng chưa được kiểm soát – Rối loạn đông cầm máu – Giảm tiểu cầu nặng, dai dẳng (tiểu cầu < 20.000/µL) – Phẫu thuật, thủ thuật xâm lấn như chọc dịch não tủy, gây tê tủy sống, gây tê ngoài màng cứng |
|
5.2. Chống chỉ định tương đối của thuốc kháng đông: – Sang thương tủy sống hoặc sang thương nội sọ với nguy cơ xuất huyết cao – Loét dạ dày hoặc loét đường tiêu hóa đang diễn tiến – Xuất huyết đang diễn tiến nhưng không đe dọa tính mạng – Xuất huyết nội sọ hoặc hệ thần kinh trung ương trong vòng 4 tuần – Phẫu thuật lớn hoặc xuất huyết nặng trong vòng 2 tuần – Giảm tiểu cầu kéo dài (< 50.000/µL) |
TÀI LIỆU THAM KHẢO
1. Ay C, Dunkler D, Marosi C, et al. Prediction of venous thromboembolism in cancer patients. Blood 2010; 116: 5377–5382
2. C. Ay; I. Pabinger. VTE risk assessment in cancer. Who needs prophylaxis and who does not?
Phlebologie 2016; 45: 140–145.
3. Garcý ́a Escobar1 M, Antonio Rebollo S, Garcý ́a Adria ́n Aet al. Safety and efficacy of primary thromboprophylaxis in cancer patients. Cancer&Thrombosis Working Group of the Spanish Society of Medical Oncology (SEOM).
4. Jihane Khalil, Badr Bensaid, Hanan Elkacemi et al. Venous thromboembolism in cancer patients: an underestimated major health problem. World Journal of Surgical Oncology (2015) 13:204.
5. Khorana AA, Francis CW, Culakova E, et al. Thromboembolism in hospitalized neutropenic cancer patients. J Clin Oncol 2006;24:484–490.
6. Khorana AA, Kuderer NM, Culakova E, et al. Development and validation of a predictive model for chemotherapy-associated thrombosis. Blood 2008; 111: 4902–4907.
7. White RH, Chew H, Wun T. Targeting patients for anticoagulant prophylaxis trials inpatients with cancer: who is at highest risk? Thromb Res 120 (Suppl 2), 29–40. 2007.
8. Steven R. Deitcher. Cancer and Thrombosis: Mechanisms and Treatment. Journal of Thrombosis and Thrombolysis 16(1/2), 21–31, 2003.
9. Khuyến cáo về chẩn đoán, điều trị và dự phòng thuyên tắc huyết khối tĩnh mạch. Hội TM học quốc gia Việt nam.







