John Chalmers, Jean-Jacques Mourad, Romualda Brzozowska-Villatte,
Martine De Champvallins và Giuseppe Mancia
Người dịch: ThS.BS. Nguyễn Minh Kha
Hiệu đính: TS.BS. Trương Phi Hùng
Bộ môn Nội Tổng quát, Khoa Y, Đại học Y Dược TP Hồ Chí Minh
TÓM TẮT
Mục tiêu: Mục tiêu của nghiên cứu này là đánh giá về giảm kết cục tử vong do mọi nguyên nhân và kết cục tim mạch khi điều trị hạ huyết bằng bằng thuốc lợi tiểu giống thiazide là indapamide đơn thuần hoặc kết hợp với perindopril trong các thử nghiệm ngẫu nhiên có nhóm chứng (RCT).
Phương pháp: Dữ liệu từ 4 nghiên cứu RCT đã công bố được trích xuất để phân tích gộp nhằm so sánh với giả dược: PATS – một nghiên cứu 2 năm (indapamide), PROGRESS – một nghiên cứu 4 năm (indapamide và perindopril), bao gồm cả bệnh nhân có tiền căn đột quỵ hoặc cơn thoáng thiếu máu não; ADVANCE – một nghiên cứu 4 năm trên bệnh nhân đái tháo đường tuýp 2 và có yếu tố nguy cơ tim mạch (viên đơn kết hợp perindopril/indapamide) và HYVET – một nghiên cứu 2 năm trên bệnh nhân tăng huyết áp rất lớn tuổi (indapamide kèm hoặc không kèm perindopril). Hiệu ứng gộp (cố định hoặc ngẫu nhiên) được đánh giá (tỷ số rủi ro) với khoảng tin cậy 95% và giá trị P. Vấn đề ngừng điều trị cũng được phân tích để đánh giá lợi ích ròng của điều trị.
Kết quả: Dân số nghiên cứu gồm 24.194 bệnh nhân (nhóm điều trị: 12.113 bệnh nhân, nhóm giả dược 12.081). Phân tích gộp hiệu ứng cố định của ba kết cục tử vong chính cho thấy tính không đồng nhất về mặt thống kê thấp (I2=0). Giảm nguy cơ có ý nghĩa thống kê đáng kể ở nhóm dùng indapamide kèm hoặc không kèm perindopril khi so với giả dược được quan sát thấy đối với tử vong do mọi nguyên nhân (-15%), tử vong do tim mạch (-21%), đột quỵ gây tử vong (-36%) và đột quỵ chung (-27%). Các kết cục tim mạch khác được cải thiện (nguy cơ giảm 22% đến 36%). Đúng như dự đoán, tỷ lệ ngừng sử dụng vì lý do an toàn (hai nghiên cứu) cao hơn ở nhóm điều trị (6,4 so 3,9%), trong khi tỷ lệ là tương đương đối với ngừng điều trì vì bất kỳ lý do nào (18,4 so với 18,0%).
Kết luận: Trong dân số có nguy cơ tim mạch trung bình đến cao, điều trị lâu dài với indapamide, đa số có kết hợp với perindopril, cho thấy có bằng chứng lợi ích trên tử suất và bệnh suất.
Từ khóa: thử nghiệm hạ huyết áp, giảm biến cố tim mạch, tăng huyết áp, indapamide, indapamide ± perindopril, phân tích gộp, thử nghiệm lâm sàng ngẫu nhiên có nhóm chứng, lợi tiểu giống thiazide, ngừng điều trị.
Đặt vấn đề
Kể tử khi thử nghiệm Phối hợp Quản lý Cựu chiến binh (Veterans Administration Cooperative) đầu tiên được công bố năm 1967 [1], thuốc lợi tiểu được biết đến như một trong những thuốc nền tảng cho những bệnh nhân tăng huyết áp và sử dụng chúng khi khởi trị hoặc kết hợp với các thuốc hạ áp khác được khuyến cáo trong hầu hết các hướng dẫn về điều trị tăng huyết áp [2-11]. Lý do được đưa ra là thuốc lợi tiểu giúp giảm huyết áp hiệu quả cả khi dùng đơn trị liệu [12,13] hoặc khi kết hợp với các thuốc khác [14], hiệu quả hạ áp của thuốc lợi tiểu còn đi kèm với việc giảm được các kết cục tim mạch trong các thử nghiệm khi so với giả dược hoặc nhóm chứng [15-20] và trong các thử nghiệm về điều trị thuốc hạ huyết áp cho thấy mức huyết áp giảm tương tự nhau ở các thuốc điều trị khác nhau, khả năng bảo vệ của thuốc lợi tiểu không khác biệt đáng kể so với các thuốc hạ áp khác [16,18].
Trong các thuốc lợi tiểu được khuyến cáo để điều trị hạ huyết áp, các hướng dẫn nhấn mạnh ưu tiêu lựa chọn đối với chlorthalidone và indapamide bởi vì bằng chứng cho thấy so với lợi tiểu thiazide thì nhóm lợi tiểu giống thiazide có thời gian tác dụng kéo dài và khả năng giảm huyết áp tốt hơn [8,21-24]. Tuy nhiên, các hướng dẫn khác [4,25] nhấn mạnh việc giảm nguy cơ tim mạch trong các thử nghiệm ngẫu nhiên được chứng minh không chỉ đối với nhóm lợi tiểu giống thiazide mà còn đối với nhóm lợi tiểu thiazide, bao gồm hydrochlorothiazide, các lợi tiểu khác nhau được so sánh qua các khảo sát và chưa từng có các nghiên cứu đối đầu giữa các thuốc, thậm chí không phải tất cả các dữ liệu khi so sánh đều đồng nhất [26,27], một số lợi tiểu giống thiazide (ví dụ chlorthalidone) có liên quan với nguy cơ xảy ra tác dụng phụ cao [28], đây nguyên nhân chính gây ngừng điều trị (29), điều này cũng được xem là có liên quan với gia tăng các kết cục xấu [30, 31]. Do đó, cần cân nhắc thiazide, chlorthalidone và indapamide, đều phù hợp khi khởi trị và duy trì điều trị trong cả đơn trị liệu cũng như phối hợp với các nhóm thuốc khác như thuốc ức chế hệ RAA.
Trong các thuốc lợi tiểu được đề cập trong các hướng dẫn thì indapamide được sử dụng trong các thử nghiệm lớn, cho thấy hiệu quả bảo vệ trong điều trị hạ huyết áp, kể cả đơn trị hoặc kết hợp với thuốc ức chế men chuyển là perindopril, đặc biệt đối với nhóm bệnh nhân từng bị đột quỵ nhồi máu hoặc xuất huyết não [Poststroke Antihypertensive Treatment Study] (PATS) [32,33] và [the Perindopril pROtection aGainst REcurrent Stroke Study] (PROGRESS) [34,35], đái tháo đường [The Action in Diabetes and Vascular disease: preterAx and diamicroN-MR Controlled Evaluation] (ADVANCE) [36] và bệnh nhân lớn tuổi bị tăng huyết áp cả 2 trị số hoặc chỉ tăng huyết áp tâm thu đơn độc [the Hypertension in the Very Elderly Trial] (HYVET) [37]. Trong nghiên cứu này, chúng tôi phân tích 4 thử nghiệm để so sánh kết quả của các nghiên cứu cũng như đánh giá hiệu quả gộp trên các kết cục lâm sàng. Phân tích gộp dữ liệu từ 4 nghiên cứu trên chưa từng được thực hiện trước đó, mặc dù các bài phân tích tổng quan hệ thống trước đó có sử dụng một phần kết quả từ các nghiên cứu có liên quan thuốc indapamide [15,18,20,38]. Tác dụng phụ dẫn đến ngừng thuốc cũng được phân tích để đánh giá lợi ích thực của indapamide đơn thuần hoặc sử dụng kết hợp với perindopril, nghĩa là lợi ích đạt được sau khi cân bằng giữa tác dụng bảo vệ và tác dụng phụ khi sử dụng thuốc.
Đối tượng và phương pháp nghiên cứu
Đặc điểm nền của bệnh nhân, kết cục lâm sàng và tỷ số nguy cơ với khoảng tin cậy 95% được trích xuất từ mỗi nghiên cứu trong 4 nghiên cứu đã đề cập trên: PATS [32,33], PROGRESS [34,35], ADVANCE [36] and HYVET [37], sử dụng bản gốc được công bố ban đầu. Chỉ dữ liệu tổng hợp từ các nghiên cứu trên được sử dụng, và các liên hệ thêm với các tác giả của các nghiên cứu gốc trên nếu cần thêm thông tin. Đối với phân tích về ngừng điều trị do tác dụng phụ (điều này chỉ có đối với nghiên cứu PROGRESS và ADVANCE), chúng tôi sử dụng dữ liệu từ 2 bài báo được công bố thêm sau đó [31,39]. Tra cứu y văn cẩn thận để đảm bảo rằng không có một thử nghiệm ngẫu nhiên nào khác đánh giá biến cố liên quan điều trị với indapamide mà chưa được đưa vào nghiên cứu này.
Kết cục và định nghĩa
Định nghĩa về các kết cục được báo cáo trong các bài báo gốc đã công bố trước đó. Trong nghiên cứu này, chúng tôi chỉ đánh giá các kết cục với định nghĩa tương tự trong các nghiên cứu trên và tập trung theo phân tích của chúng tôi về các kết cục liên quan tử vong và không tử vong. Đặc biệt, các biến cố tử vong được xem xét là tử vong do mọi nguyên nhân, tử vong do nguyên nhân tim mạch [tử vong do đột quỵ, do bệnh động mạch vành (gồm đột tử) và do suy tim] và tử vong do đột quỵ. Biến cố tử vong và không tử vong gồm đột quỵ nhồi máu hoặc xuất huyết não, nhồi máu cơ tim, suy tim, biến cố tim mạch chính (tử vong do tim mạch, nhồi máu cơ tim không tử vong, đột quỵ không tử vong), biến cố mạch vành chính [tử vong do bệnh mạch vành (bao gồm đột tử) và nhồi máu cơ tim không tử vong]. Cơn thoáng thiếu máu não không được đánh giá. Dữ liệu về tử vong và các biến cố đột quỵ có sẵn trong 4 nghiên cứu. Đột quỵ là kết cục chính trong 3 thử nghiệm, trong khi đó các biến cố khác chỉ được đánh giá trong 2 hoặc 3 thử nghiệm tùy thuộc vào loại biến cố.
Dữ liệu về ngừng điều trị vĩnh viễn vì bất kỳ lý do nào hoặc vì lý do an toàn (bao gồm tụt huyết áp/chóng mặt, ho và tác dụng phụ nghiêm trọng) cũng được ghi nhận. Ngoài ra, dữ liệu về tình trạng cần điều trị thêm với ức chế men chuyển và/hoặc thuốc lợi tiểu không được cho phép bởi quy trình được cung cấp đối với mỗi nghiên cứu.
Thống kê
Phân tích phương sai nghịch đảo cố định và phân tích gộp hiệu ứng ngẫu nhiên được tiến hành để đánh giá mỗi kết cục (phương pháp DerSimonian và Laird). Tính không đồng nhất giữa các nghiên cứu được đặc trưng bởi thống kê I2. Nguồn gốc không đồng nhất xuất phát từ đặc trưng lâm sàng của bệnh nhân nhận vào mỗi nghiên cứu được kiểm tra. Kết quả từ mô hình hiệu ứng cố định được trình bày trừ trường hợp có khác biệt có ý nghĩa về tính đồng nhất giữa các nghiên cứu. Trong trường hợp này, mô hình hiệu ứng ngẫu nhiên được lựa chọn. Đánh giá hiệu ứng gộp (ước tính tỷ số rủi ro) được báo cáo với khoảng tin cậy 95% và giá trị P (phép kiểm 2 đuôi, với sai lầm loại I là 0,05).
Kết quả
Sự khác biệt và tương đồng giữa các thử nghiệm
Đặc trưng chính của 4 thử nghiệm RCT được thể hiện ở Bảng 1. Đặc trưng chung trong 4 thử nghiệm đó là bệnh nhân có ít nhất một yếu tố nguy cơ tim mạch, có kết cục về tử vong và kết cục liên quan tim mạch là kết cục chính (đánh giá bởi Ủy ban điều chỉnh độc lập được làm mù với điều trị) và được điều trị với indapamide hoặc indapamide cộng với perindopril so với một nhóm chứng là giả dược. Tất cả 4 thử nghiệm trên đều đạt tiêu chí chất lượng cao dựa theo phân loại của Tổ chức Cochrane [40] (Phụ bảng S1, http://links.lww.com/HJH/C124) hoặc chuyên biệt hơn bằng phân loại định hướng tăng huyết áp của Thomopoulos [40]. Các tiêu chí bao gồm trình tự tạo ngẫu nhiên, thiết kế mù đôi, mất dấu ít hơn 10% và tỷ lệ ngừng điều trị ít hơn 10% mỗi năm theo dõi và có ít nhất 60% bệnh nhân bị tăng huyết áp ban đầu, có ít nhất 5000 bệnh nhân-năm và hiện diện từ 4 kết cục trở lên được báo cáo trong mỗi thử nghiệm [41]. Chú ý, 2 thử nghiệm (PATS và HYVET) kết thúc sớm vì lý do y đức (vì nhóm điều trị giúp giảm đáng kể tỷ lệ đột quỵ so với giả dược với tỷ lệ lần lượt là 29% và 41%).
|
Bảng 1. Các đặc trưng chính của 4 thử nghiệm
|
||||||||||||||||||||||||||||||||||||||||||||||||||
Nhìn chung, 4 thử nghiệm (Bảng 2) có tổng cộng 24.194 bênh nhân, trong đó có 14.684 bệnh nhân (60,7%) được điều trị với bộ đôi (indapamide và perindopril hoặc bộ đôi giả dược). Có 24.113 bệnh nhân được điều trị với indapamide (chỉ có nhóm điều trị kết hợp trong nghiên cứu PROGRESS được báo cáo ở đây) và 12081 bệnh nhân điều trị với giả dược. Mặc dù, cả 4 thử nghiệm đều được tiến hành so sánh với giả dược, có dữ liệu trên kết cục tim mạch và bao gồm phần lớn bệnh nhân bị tăng huyết áp, nhưng cũng có sự khác biệt giữa các nghiên cứu. Nguy cơ tim mạch trong dân số nghiên cứu chung dao động từ nguy cơ trung bình đến cao. Huyết áp nền dao động từ bình thường đến tăng huyết áp độ III, gánh nặng về bệnh đồng mắc cũng có sự khác biệt cũng như dao động về tuổi, tỷ lệ giới tính và đặc điểm chủng tộc.
Bảng 2. Trung bình (± độ lệnh chuẩn) đặc trưng của bệnh nhân trong nghiên cứu
| PATS (1995) [32] | PROGRESS (2001) [34] | ADVANCE (2007) [36] | HYVET (2008) [37] | |
| Chung | 5665 | 3544a | 11140 | 3845 |
| Nhóm điều trịb | 2841 | 1770 | 5569 | 1933 |
| Giả dược | 2824 | 1774 | 5571 | 1912 |
| Điều trị kết hợp | 0% | 100% | 100% | 73.4% (nhóm điều trị) 85.2% (giả dược) |
| Tuổi trung bình | 60 ± 8 | 63 ± 9 | 66 ± 6 | 84 ± 3 |
| Tiền căn THA | NA | 50% được điều trị THA | 75% được điều trị THA | 90% với 65% được điều trị THA |
| Huyết áp tâm thu nền (mmHg) | 154 ± 24 | 149 ± 19 | 145 ± 22 | 173 ± 8 |
| Huyết áp tâm trương nền (mmHg) | 93 ± 13 | 87 ± 11 | 81 ± 11 | 91 ± 9 |
| Độ nặng của THA (mmHg) | 84% huyết áp tâm thu > >140 hoặc tâm trương > 90 và 57% huyết áp tâm thu > >160 hoặc tâm trương > 95 | 54% với huyết áp tâm thu >160 hoặc tâm trương > 90) | 59% với 68% huyết áp tâm thu > >140 hoặc tâm trương > 90 | 100% (huyết áp tâm thu > 160) |
| Nữ | 28% | 29% | 43% | 60.5% |
| Đái tháo đường | Missing | 12% | 100% | 7% |
| Bệnh mạch vành | Missing | 18% | 12% (nhồi máu cơ tim) | 3% (nhồi máu cơ tim) |
| Tiền căn đột quỵ | 100% | 100% | 9% | 7% |
Trong 2 nghiên cứu HYVET và PATS việc điều trị hạ áp được chỉ định cho bệnh nhân chưa từng điều trị hoặc đang điều trị nhưng đã ngưng điều trị, trong nghiên cứu ADVANCE và PROGRESS thì thuốc điều trị hạ áp được chỉ định thường quy và được điều chỉnh trong quá trình theo dõi., Trong nghiên cứu ADVANCE, lúc kết thúc nghiên cứu, tỷ lệ bệnh nhân trong nhóm điều trị và giả dược lần lượt là 74% và 83%, nhận được thêm 1 thuốc hạ áp khác bao gồm chẹn kênh calci với tỷ lệ lần lượt là 32% và 43%. Không có dữ liệu về điều trị kết hợp trong nghiên cứu PROGRESS.
Kết cục về huyết áp
Khi đánh giá sự khác biệt trong huyết áp nền, khả năng sử dụng thêm thuốc hạ áp khác trong nghiên cứu ADVANCE và PROGRESS và đối với việc ít thay đổi liều sử dụng indapamide (1,25 – 2,5 mg), hiệu quả của indapamide kèm hoặc không kèm theo perindopril là khác biệt giữa 4 nghiên cứu (Bảng 3). Sự khác biệt trung bình về mức huyết áp tâm thu và tâm trương khi điều chỉnh với giả dược dao động lần lượt là – 5,6/-2,2 mmHg trong ADVANCE và – 6,2/-2,9 mmHg trong PATS so với – 12,3/-5,0 mmHg trong PROGRESS và – 15/-6,0 mmHg trong HYVET.
Bảng 3. Mức giảm huyết áp tâm thu và tâm trương trung bình trong từng nghiên cứu
| Thời gian theo dõi (năm) |
Huyết áp tâm thu/tâm trương trung bình (ĐLC) | Kết hợp với thuốc hạ huyết áp khác ở cuối thời điểm theo dõi | Giảm trung bình mức huyết áp trung bình điều chỉnh theo giả dược (ĐLC) | ||
| Huyết áp tâm thu/tâm trương | Huyết áp tâm thu | Huyết áp tâm trương | |||
| PATS | 2 | 154 (23)/93 (13) | none | — 6,8 (95% CI, 5.3-8.3) | —3,3 (95% CI, 2,4-4,1) |
| PROGRESS | 3,9 | 149 (19)/87 (11) | NA (50% mức nền) | — 12,3 (0,5) | —5,0 (0,3) |
| ADVANCE | 4,3 | 145 (22)/81 (11) | 74 so với 83%a | —5,6 (0,2) | —2,2 (0,1) |
| HYVET | 2,0 | 173 (8)/91 (9) | none | — 15,0 (NA) | —6,1 (NA) |
Ngừng điều trị vì lý do an toàn
Tỷ lệ ngưng điều trị vĩnh viễn được ghi nhận trong 2 thử nghiệm (PROGRESS và ADVANCE) và được báo cáo trong từng nghiên cứu và phân tích gộp ở Bảng 4. Trong cả 2 thử nghiệm, tỷ lệ ngừng điều trị vì bất kỳ lý do gì là tương tự nhau trong nhóm điều trị và nhóm giả dược, trong khi đó tỷ lệ ngừng điều trị vì lý do an toàn (bao gồm tụt huyết áp, chóng mặt và ho) có tỷ lệ cao hơn trong nhóm dùng thuốc.
Bảng 4. Tỷ lệ ngưng điều trị vĩnh viễn vì lý do an toàn trong mỗi nghiên cứu và trong phân tích gộp
| Ngưng điều trị vì | Nhóm điều trịc | Giả dược | Nhóm điều trịc | Giả dược | Chung | Nhóm điều trịc | Giả dược |
| Số bệnh nhân | 1770 | 1774 | 5569 | 5571 | 14 684 | 7339 | 7345 |
| Lý do an toàn: | 8,5% | 7,0% | 5,7% | 2,8% | 753 (5,1%) | 471 (6,4%) | 285 (3,9%) |
| Chóng mặt/tụt huyết áp | 1,6% | 1,0% | 1,2% | 0,4% | 138 (0,9%) | 98 (1,3%) | 40 (0,5%) |
| Ho | 1.0% | 0,2% | 3,3% | 1,3% | 277 (1,9%) | 202 (2,8%) | 75 (1,0%) |
| Tác dụng phụ nghiêm trọng | NA | NA | 1,2% | 1,2% | – | – | – |
| Các trường hợp yêu cầu điều trịb | 2,0% | 3,3% | 0,6% | 0,8% | – | – | – |
aNhững dữ liệu này dự trên phân tích trước của Atkins 2017 [39]. bCần điều trị nhãn mở với ức chế men chuyển và/hoặc lợi tiểu.
cNhóm điều trị, Indapamide kết hơpj perindopril; NA không có thông tin về kết hợp điều trị trong PROGRESS.
Với phân tích gộp 2 thử nghiệm PROGRESS và ADVANCE (tổng có 14.684 bệnh nhân, trong đó có 64% bệnh nhân được điều trị thuốc hạ áp trước đó), 18,2% ngừng điều trị vĩnh viễn, tỷ lệ tương tự nhau trong nhóm điều trị (18,4%) và nhóm giả dược (18%). Ngừng điều trị vì lý do an toàn bao gồm tụt huyết áp/choáng mặt và ho cao hơn gần gấp đôi ở nhóm điều trị so với nhóm giả dược.
Kết cục tim mạch chính và tử vong
Với thời gian theo dõi trung vị 1,8 – 4,3 năm, tỷ lệ tử vong ít hơn ở nhóm điều trị (7,5%) so với nhóm giả dược (8,7%), phần lớn tử vong do nguyên nhân tim mạch (lần lượt là 4,0 và 5,0%) trong khi đó, tỷ lệ tử vong do đột quỵ chiếm lần lượt 1,5 và 2,3%. Sự không đồng nhất về thống kê là thấp (I2 = 0) cho tất cả kết cục tử vong. Sử dụng indapamide kèm hoặc không kèm theo perindopril có mối liên quan với giảm đáng kể tần suất mới mắc đối với tử vong do mọi nguyên nhân (giảm 15% nguy cơ) cũng như tử vong do tim mạch (giảm 21%) và tử vong do đột quỵ (giảm 36%) khi so sánh với giả dược. Biểu đồ 1 cho thấy kết cục tử vong do mọi nguyên nhân và do tim mạch.
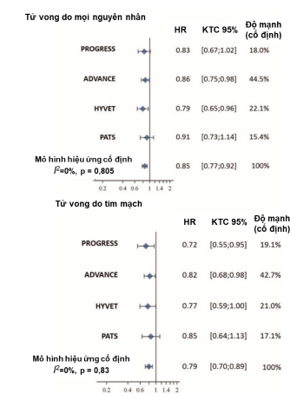
Hình 1. Biểu đồ đối với kết cục tử vong do mọi nguyên nhân và tử vong do nguyên nhân tim mạch khi điều trị bằng indapamide có hoặc không perindopril nền
Các kết quả về tử vong và các kết cục tim mạch khác được thể hiện trong Bảng 5 và Bảng phụ lục S2, http://links.lww.com/HJH/C124. Sự không đồng nhất cao trong hiệu quả điều trị giữa các nghiên cứu được quan sát đối với tất cả kết cục khác bao gồm tất cả trường hợp đột quỵ (không hiệu quả trong ADVANCE), điều này giảm đáng kể trong nhóm điều trị (HR 0,73, KTC 95% 0,57 – 0,94, P = 0,015). Tuy nhiên, tất cả các kết cục bệnh suất tim mạch được cải thiện đáng kể với giảm nguy cơ dao động từ 22 đến 36% so với nhóm giả dược (-22% đối với biến cố mạch vành chính, -25% với biến cố tim mạch chính, – 26% với nhồi máu cơ tim, – 27% với đột quỵ và -36% với suy tim).
Bảng 5. Tỷ số rủi ro đối với tử vong do mọi nguyên nhân và kết cục tim mạch khi điều trị bằng indapamide có hoặc không perindopril nền
| Phân tích gộp | |||||||
| Kết cục | Số nghiên cứu | Tổng | Nhóm điều trị | Giả dược | HR (95% CI) | P | Không đồng nhất (mô hình) |
| Số bệnh nhân | 24194 | 12113 | 12 081 | ||||
| Tử vong chung | 4 | 1957 | 906 (7,5) | 1 051 (8,7) | 0,85 [0,77-0,92] | <0,001 | Không (I2 = 0%) cố định |
| Tử vong do tim mạch | 4 | 1085 | 485 (4,0) | 600 (5,0) | 0,79 [0,70-0,89] | <0,001 | Không (I2 = 0%) cố định |
| Đột quỵ gây tử vong | 4 | 448 | 176 (1,5) | 272 (2,3) | 0,64 [0,53-0,77] | <0,001 | Không (I2 = 0%) cố định |
| Đột quỵ | 4 | 1334 | 575 (4,8) | 759 (6,3) | 0,73 [0,57-0,94] | 0,015 | Cao (I2 = 80%) Ngẫu nhiên |
| Nhồi máu cơ tim | 3 | 478 | 216 (1,8) | 262 (2,2) | 0,74 [0,49-1,12] | 0,16 | Cao (I2 = 68%) Ngẫu nhiên |
| Suy tim | 3 | 612 | 274 (2,3) | 338 (2,8) | 0,64 [0,38-1,09] | 0,10 | Cao (I2 = 87%) Ngẫu nhiên |
| Các biến cố tim mạch chính | 2 | 1598 | 711 (5,9) | 887 (7,3) | 0,75 [0,49-1,13] | 0,17 | Cao (I2 = 94%) Ngẫu nhiên |
| Các biến số mạch vành chính | 2 | 728 | 332 (2,7) | 396 (3,3) | 0,78 [0,58-1,06] | 0,11 | Cao (I2 = 68%) Ngẫu nhiên |
Bàn luận
Dân số nghiên cứu (n = 24.194) được gộp vào phân tích của chúng tôi không chỉ bao gồm (62%) bệnh nhân tăng huyết áp mà còn có bệnh nhân có huyết áp bình thường với ít nhất một yếu tố nguy cơ tim mạch. Dân số nghiên cứu có sự đa dạng tương đối về chủng tộc, tuổi và các đặc điểm tim mạch, tạo ra một tập thể dân số nghiên cứu với nguy cơ tim mạch dao động từ trung bình đến cao. Trong nhóm bệnh nhân điều trị, phần lớn bệnh nhân điều trị với indapamide kết hợp với perindopril, giảm đáng kể nguy cơ đối với kết cục tử vong, với xu hướng có lợi khi kết cục không tử vong được đánh giá (với tính không đồng nhất lớn hơn do đó mức độ tin cậy có thể thấp hơn). Tính không đồng nhất đến từ vài yếu tố như cỡ mẫu nghiên cứu nhỏ (cũng như không phải tất cả các kết cục đều được báo cáo) hoặc kết quả trung tính tương đối trong thử nghiệm ADVANCE đối với một số kết cục (một thử nghiệm mà những bệnh nhân nhận được điều trị mức cao đối với các bệnh đồng mắc, có các tình trạng lâm sàng và yếu tố nguy cơ phân bố rộng, bao gồm cả bệnh nhân tăng huyết áp và huyết áp bình thường). Kết quả trong phân tích của chúng tôi ước tính mức giảm nguy cơ tích lũy khi điều trị với indapamide kèm hoặc không kèm perindopril là tương đồng với hiệu quả đã biết của nhóm lợi tiểu giống thiazide trên kết cục tim mạch chính và tử vong [15,18,20].
Mặc dù lợi ích đã được mô tả trong phân tích gộp của 4 thứ nghiệm có thể dễ dàng nhận thấy được, những nghiên cứu cùng nhóm với 4 nghiên cứu này cũng được công bố trong nhiều năm từ 1995 đến 2014. Ngoài ra, 2 thử nghiệm liên quan đến bệnh nhân đái tháo đường típ 2 [36,42] và một liên quan đến bệnh nhân rất lớn tuổi trên 80 tuổi [37], vì thế nhiều người đọc có thể bỏ sót các kết quả chính của các thử nghiệm này.
Một khía cạnh thú vị khác trong nghiên cứu của chúng tôi là tỷ lệ ngừng điều trị vĩnh viễn vì bất kỳ lý do gì là tương tự giữa 2 nhóm điều trị và không điều trị, trong khi đó ngưng điều trị vì lý do an toàn cao hơn khoảng 2 lần ở nhóm điều trị (với tỷ lệ lần lượt là 6,4% và 3,8%), tương tự so với các báo cáo trước đó [20,42]. Tần suất ngưng điều trị không đáng kể ở nhóm giả dược được giải thích một phần theo thiết kế của nghiên cứu, cho phép tiếp tục duy trì các phương pháp điều trị hạ áp trước đó và điều trị đồng thời các yếu tố nguy cơ liên quan.
Giống kết quả được nêu ra bởi Atkin và cộng sự [39] trong phân tích của họ khi gộp 2 thử nghiệm ADVANCE và PROGRESS với 5 phân tầng về tăng huyết áp, ngược với tăng tỷ lệ ngừng thuốc vì tụt huyết áp ở bệnh nhân có mức huyết áp tâm thu nhỏ hơn 120 mmHg trong nhóm điều trị (4,7 so với 1,2% trong vòng 5,6 năm), không có sự khác biệt rõ ràng giữa 2 nhóm điều trị ở các mức phân tầng huyết áp khác (tỷ lệ ngừng tuyệt đối giảm 0,7%).
Dựa trên dữ liệu từ ADVANCE, trong đó cả tỷ lệ tử vong do tất cả các nguyên nhân và tử vong do bệnh tim mạch ở bệnh nhân ngừng điều trị thuốc đều thấp hơn so với những người ngừng điều trị với giả dược, các tác giả đề xuất rằng hoạt tính thuốc vẫn có tác dụng bảo vệ kéo dài trong những tháng đầu sau khi ngừng điều trị và lợi ích này lớn hơn bất kỳ nguy cơ nào do hội chứng ngưng thuốc [31]. Lợi ích chung trong nghiên cứu ADVANCE vẫn tiếp tục được ghi nhận kéo dài trong nghiên cứu ADVANCE-ON, với thời gian theo dõi 6 năm, khi đó mức giảm nguy cơ tử vong trong nhóm can thiệp thuốc hạ huyết áp đã bị giảm nhưng vẫn còn sự khác biệt đáng kể [43].
Như đã được nhấn mạnh trong một số hướng dẫn, vài phân tích gộp đã đánh giá sự khác biệt tiềm năng giữa các loại thuốc lợi tiểu thiazide và giống thiazide, ủng hộ nhóm giống thiazide hơn về cả hiệu quả hạ huyết áp [26,44,45] và hiệu quả phòng ngừa tim mạch [17,18,27,45,46]. Điều thú vị, ở những bệnh nhân trên 80 tuổi, tỷ lệ tử vong chung giảm trong HYVET, trong đó sử dụng indapamide, trái ngược với một phân tích gộp, bao gồm các nghiên cứu với các loại thuốc lợi tiểu thiazide khác và cho thấy có tăng 6% nguy cơ tương đối về tử vong mọi nguyên nhân nhưng không có ý nghĩa thống kê, với sự không đồng nhất đáng kể giữa HYVET và các nghiên cứu khác [47]. Hiệu quả có lợi của indapamide kèm hoặc không kèm với perindopril đối với kết cục tử vong cũng được ghi nhận trong phân tích của chúng tôi, với dữ liệu gộp từ 4 thử nghiệm RCT.
Hai phân tích gộp khác nhấn mạnh lợi ích về mặt tim mạch của các thuốc lợi tiểu giống thiazide, đặc biệt là về hiệu quả bảo vệ chống lại các biến cố tim mạch, suy tim và đột quỵ [17] hoặc các biến cố mạch vành và tử vong do mọi nguyên nhân [27]. Nhiều báo cáo [48-58] cho thấy indapamide là một loại thuốc lợi tiểu hiệu quả và được dung nạp tốt ở bệnh nhân tăng huyết áp, đặc biệt là trong việc cải thiện albumin niệu vi lượng (ở bệnh nhân đái tháo đường), giảm chỉ số khối cơ thất trái, ức chế quá trình kết tập tiểu cầu và giảm stress oxy hóa. Khi kết hợp với perindopril, indapamide có thể tạo ra hiệu quả hiệp đồng ảnh hưởng bởi nồng độ natri trong cơ thể [57]. Đặc biệt, indapamide không có những tác dụng bất lợi như nhóm lợi tiểu giống thiazide đối với chuyển hóa lipid và glucose, và do đó có thể được chỉ định an toàn cho bệnh nhân đái tháo đường [45].
Độ mạnh và hạn chế
Độ mạnh của phân tích của chúng tôi nằm trong số thông tin có sẵn với điều trị indapamide kèm hoặc không kèm perindopril, bao gồm hơn 24.000 bệnh nhân, cho phép rút ra kết luận về lợi ích ròng của điều trị, tức là lợi ích có được sau khi cân bằng giữa tính hiệu quả và an toàn, đặc biệt là lợi ích trên dữ liệu tử vong. Nghiên cứu có một số hạn chế. Phân tích được thực hiện trên dữ liệu tổng thể chứ không phải dữ liệu riêng biệt của từng bệnh nhân và một số dữ liệu chưa được công bố hoặc đã được công bố trước đó được thu thập từ các nhà nghiên cứu để củng cố độ mạnh của kết quả. Mặc dù phân tích được thực hiện trên một số lượng giới hạn các thử nghiệm nhưng tất cả các thử nghiệm đều có chất lượng cao. Bốn nghiên cứu có tính đa dạng tương đối về nhân khẩu học của bệnh nhân và nguy cơ nền; tuy nhiên, chúng tôi cho rằng sự đa dạng này phản ánh trung thực hơn kinh nghiệm lâm sàng so với những thử nghiệm được lựa chọn cẩn thận hơn của một số phân tích gộp. Tổng hợp các chiến lược đơn trị hoặc kết hợp với perindopril phản ánh những quan điểm thực tế của việc bắt đầu khởi trị với đơn trị hoặc kết hợp theo hướng dẫn hiện nay. Ghi nhận bằng chứng có ý nghĩa thống kê về tính không đồng nhất thấp trong phân tích cho các mục tiêu tử vong là điều cần ghi nhận. Thật không may, dữ liệu về ngừng điều trị chỉ có sẵn cho hai nghiên cứu. Tuy nhiên, chúng tôi tin rằng chúng đại diện cho những dữ liệu đáng quan tâm đối với các bác sĩ điều trị bệnh nhân tăng huyết áp.
Để kết luận lại chúng tôi nhận thấy trong các nhóm bệnh nhân với nguy cơ tim mạch từ trung bình đến cao, việc sử dụng lâu dài indapamide đơn thuần hoặc kết hợp với perindopril đã giúp giảm nguy cơ tử vong do mọi nguyên nhân, tử vong do tim mạch và đột quỵ gây tử vong, cũng như đột quỵ chung có nghĩa thống kê, điều này khẳng định vai trò của indapamide trong điều trị tăng huyết áp.
Lời cám ơn
Phí truy cập mở cho bài báo này được tài trợ bởi Servier. Dữ liệu được trình bày trong bản thảo này đã được trình bày một phần trước đây tại Hội nghị lần thứ 29 về Huyết áp và Bảo vệ Tim mạch châu Âu (ESH 2019): Chalmers J, Mourad JJ, De Champvallins M, Mancia G. Benefit of indapamide-based treatment on mortality: a systematic review and meta-analysis [Abstract]. In: ESH 2019 Abstract Book. J Hypertens 2019; 37:e57.
TÀI LIỆU THAM KHẢO
- Veterans Administration Cooperative Study Group on Antihypertensive Agents. Effect of treatment on morbidity in hypertension: results in patients with diastolic blood pressures averaging 115 through 129 mm Hg. JAMA 1967; 202:1028–1034.
- WHO World Health Organization. Guideline for the pharmacological treatment of hypertension in adults. Geneva: World Health Organization; 2021; Licence: CC BY-NC-SA 3.0 IGO.
- Whelton PK, Carey RM, Aronow WS, Casey DE Jr, Collins KJ, Dennison Himmelfarb C, et al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/AphA/ASH/ASPC/NMA/PCNA guideline for the prevention, detection, evaluation, and management of high blood pressure in adults: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol 2018; 71:e127–e248.
- Williams B, Mancia G, Spiering W, Agabiti Rosei E, Azizi M, Burnier M, et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. The Task Force for the management of arterial hypertension of the European Society of Cardiology (ESC) and the European Society of Hypertension (ESH). Eur Heart J 2018; 39:3021–3104.
- Barbosa E, Coca A, Lopez-Jaramillo P, Ramirez AJ, Sanchez RA, Zanchetti A. Guidelines on the management of arterial hypertension and related comorbidities in Latin America. Task Force of the Latin American Society of Hypertension. J Hypertens 2017; 35:1529–1545.
- Cosentino F, Grant PJ, Aboyans V, Bailey CJ, Ceriello A, Delgado V, et al. 2019 ESC Guidelines on diabetes, prediabetes, and cardiovascular diseases developed in collaboration with the EASD The Task Force for diabetes, prediabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and the European Association for the Study of Diabetes (EASD). Eur Heart J 2020; 41:255–323.
- Chia Y-C, Turana Y, Sukonthasarn A, Zhang Y, Shin J, Cheng H-M, et al., The Hypertension Cardiovascular Outcome Prevention, Evidence (HOPE) Asia Network. Comparison of guidelines for the management of hypertension: similarities and differences between international and Asian countries; perspectives from HOPE- Asia Network. J Clin Hypertens 2021; 23:422–434.
- Unger T, Borghi C, Charchar F, Khan NA, Poulter NR, Prabhakaran D, et al. 2020 International Society of Hypertension global hypertension practice guidelines. J Hypertens 2020; 38:952–1004.
- Visseren FLJ, Mach F, Smulders YM, Carballo D, Koskinas KC, Ba ¨ck M, et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Developed by the Task Force for cardiovascular disease prevention in clinical practice with representatives of the European Society of Cardiology and 12 medical societies. With the special contribution of the European Association of Preventive Cardiology (EAPC). Eur Heart J 2021; 42:3227–3337.
- Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo JL Jr, et al. Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Hypertension 2003; 42:1206–1252.
- Wang TD, Chiang CE, Chao TH, Cheng HM, Wu YW, Wu YJ, et al. 2022 Guidelines of the Taiwan Society of Cardiology and the Taiwan Hypertension Society for the Management of Hypertension. A Report of the Task Force of the Hypertension Committee and the Guideline Committee of the Taiwan Society of Cardiology and the Taiwan Hypertension Society. Acta Cardiol Sin 2022; 38:225–325.
- Baguet JP, Legallicier B, Auquier P, Robitail S. Updated meta-analytical approach to the efficacy of antihypertensive drugs in reducing blood pressure. Clin Drug Investig 2007; 27:735–753.
- Musini VM, Nazer M, Bassett K, Wright JM. Blood pressure-lowering efficacy of monotherapy with thiazide diuretics for primary hypertension (Review). Cochrane Database Syst Rev 2014;CD003824.
- Chen JMH, Heran BS, Wright JM. Blood pressure lowering efficacy of diuretics as second-line therapy for primary hypertension (Review). Cochrane Database Syst Rev 2009;CD007187.
- Psaty BM, Lumley T, Furberg CD, Schellenbaum G, Pahor M, Alderman MH, et al. Health outcomes associated with various antihypertensive therapies used as first-line agents. A network meta-analysis. JAMA 2003; 289:2534–2544.
- Law MR, Morris JK, Wald NJ. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: meta-analysis of 147 randomized trials in the context of expectations from prospective epidemiologic studies. BMJ 2009; 338:b1665.
- Chen P, Chaugai S, Zhao F, Wang DW. Cardioprotective effect of thiazide-like diuretics: a meta-analysis. Am J Hypertens 2015; 28:1453–1463.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension. 4. Effects of various classes of antihypertensive drugs – overview and meta-analyses. J Hypertens 2015; 33:195–211.
- Ettehad D, Emdin CA, Kiran A, Anderson SG, Callender T, Emberson J, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet 2016; 387:957–967.
- Wright JM, Musini VM, Gill R. First-line drugs for hypertension. Cochrane Database Syst Rev 2018; 4:CD001841.
- NICE guideline [NG136] Hypertension in adults: diagnosis and management. National Institute for Health and Care Excellence. https:// www.nice.org.uk/guidance/ng136. Published 28 August 2019. [Accessed 15 October 2022].
- Hiremath S, Sapir-Pichhadze R, Nakhla M, Gabor JY, Khan NA, Kuyper LM, et al. Hypertension Canada’s 2020 Evidence Review and Guidelines for the Management of Resistant Hypertension. Can J Cardiol 2020; 36:625–634.
- Rabi DM, McBrien KA, Sapir-Pichhadze R, Nakhla M, Ahmed SB, Dumanski SM, et al. 2020 Hypertension Canada Guidelines Hypertension Canada’s 2020 Comprehensive Guidelines for the Prevention, Diagnosis, Risk Assessment, and Treatment of Hypertension in Adults and Children. Can J Cardiol 2020; 36:596–624.
- American Diabetes Association [ADA]. 10. Cardiovascular disease and risk management: Standards of Medical Care in Diabetes – 2022. Diabetes Care 2022; 45 (Suppl 1):S1–S264.
- Mancia G, Fagard R, Narkiewicz K, Redon J, Zanchetti A, Bo¨hm M, et al. 2013ESH/ESC Guidelines for the management of arterial hypertension. The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2013; 34:2159–2219.
- Liang W, Ma H, Cao L, Yan W, Yang J. Comparison of thiazide-like diuretics versus thiazide-type diuretics: a meta-analysis. J Cell Mol Med 2017; 21:2634–2642.
- Engberink O, Rik HG, Frenkel WJ, van den Bogaard B, Brewster LM,Vogt L, et al. Effects of thiazide-type and thiazide-like diuretics on cardiovascular events and mortality: systematic review and meta-analysis. Hypertension 2015; 65:1033–1040.
- Hripcsak G, Suchard MA, Shea S, Chen RJ, You SC, Pratt N, et al. Comparison of cardiovascular and safety outcomes of chlorthalidone vs hydrochlorothiazide to treat hypertension. JAMA Intern Med 2020; 180:542–551.
- Tedla YG, Bautista LE. Drug side effect symptoms and adherence to antihypertensive medication. Am J Hypertens 2016; 29:772–779.
- Corrao G, Zambon A, Parodi A, Merlino L, Mancia G. Incidence of cardiovascular events in Italian patients with early discontinuations of antihypertensive, lipid-lowering, and antidiabetic treatments. Am J Hypertens 2012; 25:549–555.
- Hirakawa Y, Arima H, Webster R, Zoungas S, Li Q, Harrap S, et al. Risks associated with permanent discontinuation of blood pressurelowering medications in patients with type 2 diabetes. J Hypertens 2016; 34:781–787.
- PATS Collaborating Group. Poststroke antihypertensive treatment study. A preliminary result. Chin Med J (Engl) 1995; 108:710–717.
- Liu L, Wang Z, Gong L, Zhang Y, Thijs L, Staessen JA, et al., for the PATS investigators. Blood pressure reduction for the secondary prevention of stroke: a Chinese trial and a systematic review of the literature. Hypertens Res 2009; 32:1032–1040.
- PROGRESS Collaborative Group. Randomised trial of a perindoprilbased blood-pressure-lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet 2001; 358:1033–1041.
- PROGRESS Collaborative Group. Effects of a perindopril-based blood pressure lowering regimen on cardiac outcomes among patients with cerebrovascular disease. Eur Heart J 2003; 24:475–484.
- Patel A, MacMahon S, Chalmers J, Neal B, Woodward M, Billot L, et al. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007; 37:829–840.
- Beckett NS, Peters R, Fletcher AE, Staessen JA, Liu L, Dumitrascu D, et al., for the HYVET Study Group. Treatment of hypertension in patients 80years of age or older. N Engl J Med 2008; 358:1887–1898.
- Turnbull F, for the Blood Pressure Lowering Treatment Trialists’ Collaboration. Effects of different blood-pressure-lowering regimens on major cardiovascular events: results of prospectively-designed overviews of randomised trials. Lancet 2003; 362:1527–1535.
- Atkins ER, Hirakawa Y, Salam A, Woodward M, Cooper M, Hamet P, et al. Side effects and tolerability of combination blood pressure lowering according to blood pressure levels: an analysis of the PROGRESS and ADVANCE trials. J Hypertens 2017; 35:1318–1325.
- Thomopoulos C, Bazoukis G, Grassi G, Tsioufis C, Mancia G. Monotherapy vs combination treatments of different complexity: a metaanalysis of blood pressure lowering randomized outcome trials. J Hypertens 2021; 39:846–855.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension. 1. Overview, metaanalyses, and meta-regression analyses of randomized trials. J Hypertens 2014; 32:2285–2295.
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering treatment in hypertension: 9. Discontinuations for adverse events attributed to different classes of antihypertensive drugs: metaanalyses of randomized trials. J Hypertens 2016; 34:1921–1932.
- Zoungas S, Chalmers J, Neal B, Billot L, Li Q, Hirakawa Y, et al. ADVANCE-ON Collaborative Group. Follow-up of blood-pressure lowering and glucose control in type 2 diabetes. N Engl J Med 2014; 371:1392–1406.
- Messerli FH, Makani H, Benjo A, Romero J, Alviar C, Bangalore S. Antihypertensive efficacy of hydrochlorothiazide as evaluated by ambulatory blood pressure monitoring. A meta-analysed of randomized trials. J Am Coll Cardiol 2011; 57:590–600.
- Roush GC, Ernst ME, Kostis JB, Tandon S, Sica DA. Head-to-head comparisons of hydrochlorothiazide with indapamide and chlorthalidone. Antihypertensive and metabolic effects. Hypertension 2015; 65:1041–1046.
- Roush GC, Holford TR, Guddati AK. Chlorthalidone compared with hydrochlorothiazide in reducing cardiovascular events: systematic review and network meta-analyses. Hypertension 2012; 59:1110–1117.
- Bejan-Angoulvant T, Saadatian-Elahi M, Wright JM, Schron B, Lindholm LH, Fagard R, et al. Treatment of hypertension in patients 80years and older: the lower the better? A meta-analysis of randomized controlled trials. J Hypertens 2010; 28:1366–1372.
- Al Badarin FJ, Abuannadi MA, Lavie CJ, O’Keefe JH. Evidence-based diuretic therapy for improving cardiovascular prognosis in systemic hypertension. Am J Cardiol 2011; 107:1178–1184.
- Boukhris M, Abcha F, Ibn Elhadj F, Kachboura S. Which diuretic for which hypertensive patient? Indian Heart J 2017; 69:282–285.
- Burnier M, Bakris G, Williams B. Redefining diuretics use in hypertension: why select a thiazide-like diuretic? J Hypertens 2019; 37:1574–1586.
- DiNicolantonio JJ. Hydrochlorothiazide: is it a wise choice? Expert Opin Pharmacol 2012; 13:807–814.
- Kaplan NM. Indapamide is it the better diuretic for hypertension? Hypertension 2015; 65:983–984.
- Kjeldsen SE, Narkiewicz K, Burnier M, Oparil S. The International Society of Hypertension Guidelines 2020 – a new drug treatment recommendation in the wrong direction? Blood Press 2020; 29:264– 266.
- Mishra S. Diuretics in primary hypertension – reloaded. Indian Heart J 2016; 68:720–723.
- Poulter N, Williams B, Schutte AE, Unger T, on behalf of the 2020 ISH Global Hypertension Practice Guidelines Committee. Response to the editorial: ‘the international society of hypertension guidelines 2020 – a new drug treatment recommendation in the wrong direction? Blood Press 2020; 29:339–340.
- Roush GC, Sica DA. Diuretics for hypertension: a review and update. Am J Hypertens 2016; 29:1130–1137.
- Bataillard A, Schiavi P, Sassard J. Indapamide rationale for use in hypertension. Clin Pharmacokinet 1999; 37 (Suppl1):7–12.
- Robinson DM, Wellington K. Indapamide sustained release. A review of its use in the treatment of hypertension. Drugs 2006; 66:257–271.







