Các ủy viên: PGS.TS.BS. Huỳnh Văn Minh
GS.TS.BS. Nguyễn Lân Việt
GS. Thạch Nguyễn
ThS.BS. HỒ HuỲnh Quang Trí
GS.BS. TrẦN ĐỖ Trinh
GS.BS. PhẠm Gia KhẢi
GS.TSKH.BS. Nguyễn Mạnh Phan
GS.BS. NguyỄn Huy Dung
GS.TS.BS. NguyỄn Phú Kháng
BS. NGUYỄN THỊ TUYẾT Minh
TS.BS. NGUYỄN THỊ Dung
Có thể dùng ở dạng uống hay dạng dán hoặc thoa ngoài da. Nitrate ở dạng uống có thể là Nitroglycerine hay Isosorbide dinitrate hoặc Isosorbide mononitrate. Cần có một khoảng trống trong ngày (không dùng thuốc) để không bị lờn thuốc. Nên dùng tối đa 3 lần trong ngày đối với Isosorbide dinitrate và 2 lần trong ngày với Isosorbide mononitrate (xem bảng 24).
|
Tên thuốc |
Đường vào |
Liều lượng |
Bắt đầu có hiệu quả |
Hiệu quả kéo dài |
Độ tin cậy về hiệu quả |
|
Nitroglycerine (Nitrostat) |
Ngậm dưới lưỡi |
0,3 – 0,6 mg |
30 giây |
15 – 30 phút |
Cao |
|
Nitroglycerine (Lenitral, Nitrobid) |
Uống |
2,5 – 6,5 mg |
1 giờ |
2 – 4 giơ |
Thấp |
|
Nitroglycerine (Nitro disc, Transderm) |
Thoa hay dán ở da |
2,5 – 5 cm (thoa) 10 – 60 cm (dán) |
1 giờ |
6 -24 giờ |
Trung bình |
|
Isosorbide dinitrate (Isordil, Risordan) |
Uống |
10 – 60 mg |
30 phút |
4 – 6 giờ |
Cao |
|
Isosorbide mononitrate (Monicor, Imdur) |
Uống |
10 – 40 mg – 60 mg |
30 phút |
8-21 giờ |
Cao |
5.3.6. Hydralazine
Chỉ có tác dụng dãn trực tiếp động mạch. Rất có hiệu quả ở bệnh nhân suy tim do hở van 2 lá hay van ĐMC. Thuốc làm tăng tần số tim và tăng tiêu thụ oxy cơ tim nên cần cẩn thận khi dùng ở bệnh nhân thiếu máu cơ tim. Thường được phối hợp với Nitrate. Liều thông thường 25 – 100mg dùng 3 đến 4 lần/ngày. Một số nghiên cứu gần đây của Cohn và C/s cho thấy, điều trị suy tim bằng Hydralazine phối hợp Nitrate có khả năng kéo dài đời sống người bệnh.
Nghiên cứu V-He FT I (51) cho thấy nhóm có Isosorbide dinitrate (120 – 160 mg/ngày) giảm được tử vong do suy tim so với nhóm Placebo. Ở nghiên cứu V-He
FT II (52) nhóm có phối hợp Hydralazine và Isosorbide dinitrate cũng cho kết quả tốt, nhưng kém hơn nhóm có Enalapril.
5.3.7 Prazosin
Dãn động mạch và tĩnh mạch qua hiệu quả ức chế alpha1. Hiện nay ít được dùng vì dễ lờn thuốc và không kéo dài đời sống người bệnh.
5.3.8. Ức chế calci
Dãn động mạch nhiều hơn tĩnh mạch. Có 3 nhóm ức chế calci, khác nhau bởi tác dụng trên mạch máu hay trên cơ tim nhiều hơn. Các ưu điểm của ức chế calci là:
– Giảm thiếu máu cơ tim
– Giảm hậu tải
– Thư giãn tâm trương cơ tim
Ức chế calci như Diltiazem và Verapamil không được dùng trong điều trị suy tim. Ức chế calci nhóm Dihydropyridine như Nifedipine (thế hệ 1) và Felodipine (thế hệ 2) đã được thử nghiệm trong điều trị suy tim, kết quả là có thể làm nặng suy tim, do đó không nên dùng ở các bệnh nhân suy tim (53)(54). Gần đây, nghiên cứu V-He FT III sử dụng Felodipine như dãn mạch phụ trợ trong điều trị suy tim độ II, III. Kết quả cho thấy nhóm có Felodipine không có lợi hơn, chỉ chứng minh được là Felodipine có thể dùng chung thuốc khác trong điều trị suy tim (55).
Nghiên cứu PRAISE (Prospective Randomized Amlodipine Survival Evaluation) (56) cho thấy sử dụng Amlodipine có thể cải thiện sống còn ở bệnh nhân suy tim do bệnh cơ tim dãn (p<0.001); Tuy nhiên không cải thiện ở nhóm suy tim do bệnh cơ tim thiếu máu cục bộ (p = 0.07).
Cần có thêm nghiên cứu để chứng tỏ liệu Amlodipine có kéo dài đời sống người bệnh như ức chế men chuyển không.
5.3.9. Điều trị bằng dụng cụ (Device therapy)
Điều trị bằng dụng cụ bao gồm:
– Máy chuyển nhịp phá rung cấy được (Implantable Cardioverter-Defibrillators) ICD
– Tái đồng bộ tim hay tạo nhịp 2 buồng thất (Cardiac Resynchronization Therapy or Biventricular Pacing)
– Dụng cụ trợ thất (Ventricular Assist Devices)
Các phương tiện điều trị cơ học này giúp giảm tái cấu trúc thất trái và tăng hiệu quả tống máu của tim.
5.3.9.1. Máy chuyển nhịp phá rung cấy được (ICD)
Máy ICD cấu tạo bởi một cấu trúc vòng điện tử, một nguồn năng lượng và một bộ nhớ. Có một microprocessor sẽ giúp phối hợp các cấu trúc trên. Khả năng của máy bao gồm tạo nhịp chống nhịp nhanh (antitachycardia pacing – ATP), tạo nhịp thất khi chậm, tạo nhịp 2 buồng có thay đổi tần số (57). Một vài loại còn có chức năng phá rung nhĩ và tái đồng bộ tim (CRT). Đời sống của máy ICD tùy thuộc số lần sốc phá rung, trung bình từ 5 – 9 năm. Hiện nay các máy ICD đều tạo sóng sốc điện 2 pha.
Các chỉ định chính của ICD bao gồm:
– Bệnh nhân rối loạn chức năng thất trái, sống sót sau đột tử.
– Nhịp nhanh thất kéo dài có triệu chứng cơ năng.
– Nhịp nhanh thất không kéo dài, không triệu chứng cơ năng nhưng kích hoạt được.
– Bệnh cơ tim TMCB có PSTM < 30%.
– Bệnh cơ tim không TMCB có PSTM < 35% (đặt ICD có thêm chức năng tạo nhịp 2 buồng thất).
Nghiên cứu MADIT II sử dụng điều trị bằng ICD phòng ngừa tiên phát trên 1352 bệnh nhân suy tim có PSTM < 30% và tiền sử NMCT. Hai nhóm được phân phối ngẫu nhiên điều trị nội khoa có hay không ICD. Nhóm có ICD giảm 31% tử vong. Phân tích riêng các bệnh nhân có QRS > 0,12 giây, nhóm có ICD giảm tới 63% tử vong (58).
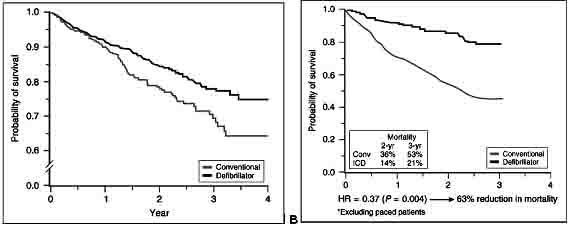
TL: Moss AJ, Zareba W, Hall WJ et al. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction. N Engl J Med 2002; 346:877
5.3.9.2. Tái đồng bộ tim hay tạo nhịp 2 buồng thất
Tái đồng bộ tim (CRT) là kỹ thuật sử dụng máy tạo nhịp nhằm tạo sự co cơ đồng thời giữa vách tự do thất trái và vách liên thất nhằm tăng hiệu quả tống máu thất trái. Thông thường máy tạo nhịp này sẽ nối với 3 điện cực: một vào nhĩ phải, một vào thất phải và một vào thất trái. Điện cực vào thất trái sẽ qua xoang vành, tới tận tĩnh mạch sát vách tự do thất trái (hình 10)
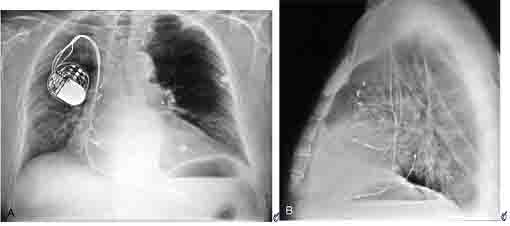
TL: Hayes DL, Zipes DP. Cardiac Pacemakers and Cardioverter – Defibrillators. In Braunwalds Heart Disease, ed by Zipes, Libby Bonow, Braunwald.WB Saunders, 2005, 7th ed, p 778
Chỉ định điều trị bằng CRT khi:
– Khó thở với NYHA III đến IV
– Độ rộng QRS > 120 miligiây (0,12 giây)
– Phân suất tống máu < 35%
– Đã điều trị nội khoa tốt nhất
– Nhịp xoang
5.3.9.3. Dụng cụ trợ thất
Nhiều kiểu dụng cụ trợ thất đã được thực hành trong điều trị suy tim nặng: Abiomed biventricular system (BVS), Heartmate, Novacor và Thoratec. Trước kia dụng cụ trợ thất chỉ sử dụng “làm cầu”, trợ giúp quả tim suy, trong khi chờ đợi ghép tim. Ngày nay chỉ định nới rộng hơn:
– Sốc sau mổ tim
– Sốc tim sau NMCT
– Suy tim bất hồi phục, có thể ghép tim
– Suy tim bất hồi phục, không thể ghép tim
– Viêm cơ tim cấp
– Loạn nhịp thất nặng (64, 65)
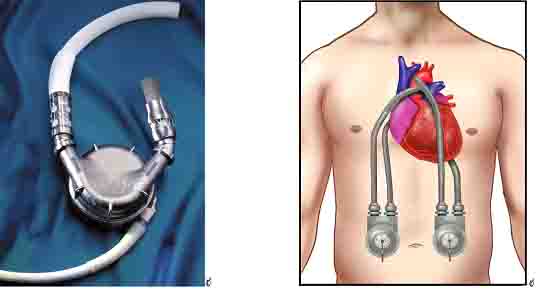
(66) Hình 12: Dụng cụ trợ thất Thoratec (66)
Điểm cơ bản và quan trọng trong điều trị suy tim giai đoạn cuối là lượng định và xử trí cẩn thận tình trạng ứ dịch. Cần chú ý là khi dùng lợi tiểu mạnh quá, tình trạng bệnh nhân cũng có thể nặng thêm do thiếu dịch.
Tại các nước có ghép tim, đây là chỉ định của ghép tim. Các biện pháp còn lại là truyền TM liên tục thuốc dãn mạch ngoại vi và thuốc tăng co cơ tim. Chỉ định ghép tim thay thế được tóm tắt trong bảng 25.
| Chỉ định tuyệt đối: – Do tổn thương huyết động vì suy tim · Sốc tim kháng trị · Lệ thuộc truyền TM Dobutamin để duy trì tưới máu cơ quan · Đỉnh tiêu thụ oxy (VO2) < 10ml/kg/phút kèm chuyển hóa kỵ khí. – Hạn chế hoạt động thường ngày do triệu chứng TMCB nặng trên bệnh nhân không thể phẫu thuật BC/ĐMV hoặc can thiệp ĐMV – Loạn nhịp thất có triệu chứng tái phát, kháng với mọi điều trị Chỉ định tương đối
– Đỉnh tiêu thụ oxy (VO2) từ 11- 14 ml/kg/phút (hoặc 55% dự trù) kèm giảm nặng hoạt động hằng ngày |
Đặt dụng cụ trợ thất trái được nghĩ đến khi bệnh nhân còn khoảng 50% khả năng sống 1 năm với điều trị nội.
Chưa có nghiên cứu chứng minh khả năng kéo dài đời sống của phẫu thuật sửa hở van 2 lá do dãn thất trái trên bệnh nhân suy tim kháng trị. Tuy nhiên phẫu thuật sửa van ở đây có thể cải thiện huyết động và lâm sàng (67).
Chỉ định nhóm I
· Khám cẩn thận và điều trị ứ dịch
· Chuyển bệnh nhân đến nơi có chương trình ghép tim
· Chuyển bệnh nhân đến chuyên gia điều trị suy tim giai đoạn cuối.
· Bệnh nhân suy tim giai đoạn cuối, đã được đặt máy chuyển nhịp phá rung, cần biết thông tin về khả năng ngưng chế độ phá rung.
Chỉ định nhóm IIa
Xét khả năng đặt dụng cụ trợ thất trái trên một nhóm chọn lọc bệnh nhân suy tim giai đoạn cuối, có trên 50% khả năng sống còn 1 năm dưới điều trị nội.
Chỉ định nhóm IIb
Truyền liên tục thuốc tăng co cơ tim có thể giảm triệu chứng cơ năng
Chỉ định nhóm III
Không nên truyền thường qui và từng đợt thuốc tăng co cơ tim.
5.5. Điều trị suy tim tâm trương (suy tim với PSTM thất trái bình thường)
Suy tim tâm trương (STTT) xảy ra ở khoảng 30% bệnh nhân suy tim. Hội chứng này thường xảy ra ở phụ nữ cao tuổi, hầu hết có THA, ĐTĐ hoặc bệnh ĐMV hay rung nhĩ.
Trong thực hành, chẩn đoán STTT dựa vào triệu chứng cơ năng và thực thể của suy tim kèm siêu âm tim cho thấy PSTM bảo tồn và không có bệnh van tim hay bệnh tim bẩm sinh. Chẩn đoán xác định dựa vào phát hiện áp lực đổ đầy thất trái cao trên bệnh nhân có thể tích và co bóp thất trái bình thường. Cần chẩn đoán phân biệt với một số bệnh khác (bảng 26).
| – Chẩn đoán suy tim không đúng – Đo phân suất tống máu không đúng – Có bệnh van tim tiên phát – Bệnh cơ tim hạn chế: amyloidosis, sarcoidosis, hemochromatosis – Viêm màng ngoài tim co thắt – Rối loạn chức năng thất trái từng đợt hoặc đảo ngược được. – Tăng huyết áp nặng, TMCB cơ tim – Suy tim cung lượng cao: thiếu máu, cường giáp, dò động tĩnh mạch – Bệnh phổi mạn kèm suy thất phải – Tăng áp ĐMP do rôí loạn mạch máu phổi
– U nhầy nhĩ |
– Kiểm soát tốt huyết áp tâm thu và huyết áp tâm trương.
– Kiểm soát tốt tần số thất bệnh nhân rung nhĩ có suy tim tâm trương
– Lợi tiểu rất hiệu quả để chống phù và giảm sung huyết phổi.
– Tái lưu thông ĐMV cần thiết ở bệnh nhân suy tim tâm trương có kèm BĐMV
– Các thuốc chẹn bêta, UCMC, chẹn thụ thể angiotensin II hoặc ức chế calci có thể giảm triệu chứng cơ năng ở bệnh nhân suy tim tâm trương
Chỉ định nhóm I
· Kiểm soát tốt huyết áp tâm thu và huyết áp tâm trương theo khuyến cáo.
· Kiểm soát tần số thất ở bệnh nhân có rung nhĩ.
· Lợi tiểu: điều trị sung huyết phổi và phù ngoại vi.
Chỉ định nhóm II a
Tái lưu thông động mạch vành ở bệnh nhân ĐMV có triệu chứng cơ năng hoặc thiếu máu cục bộ được chứng minh là có thể ảnh hưởng xấu lên chức năng tim.
Chỉ định nhóm II b
· Phục hồi và duy trì nhịp xoang trên bệnh nhân rung nhĩ.
· Sử dụng chẹn bêta, ức chế men chuyền, chẹn thụ thể angiotensin II hoặc đối kháng calci có thể giảm phần nào triệu chứng cơ năng suy tim.
· Sử dụng digitalin để giảm nhẹ triệu chứng cơ năng chưa được chứng minh.
5.6. Chăm sóc cuối đời bệnh nhân suy tim
Khoảng 50% bệnh nhân suy tim sẽ chết 5 năm sau chẩn đoán. Vào giai đoạn cuối đời của người bệnh, các biện pháp nhằm chấm dứt sự sống cần được được đặt
ra với gia đình và với bệnh nhân lúc người bệnh còn có thể tham gia ý kiến.
Chỉ định nhóm I
· Hướng dẫn bệnh nhân và gia đình về tiên lượng bệnh, khả năng sống.
· Hướng dẫn bệnh nhân và gia đình về khả năng điều trị, chăm sóc tại nhà vào cuối đời.
· Thảo luận với gia đình về khả năng tắt máy phá rung cấy được (ICD) nếu có đặt.
· Điều trị giảm nhẹ vào cuối đời bao gồm nhiều biện pháp kể cả ma túy, nhưng các biện pháp này không được đối kháng với thuốc lợi tiểu TTM và thuốc tăng co cơ tim
Chỉ định nhóm III (chống chỉ định)
Các biện pháp tích cực (bao gồm đặt nội khí quản và cấy máy phá rung ICD) trên bệnh nhân có triệu chứng NYHA IV không khả năng cải thiện lâm sàng bằng các biện pháp này. (XEM PHẦN I) (XEM PHẦN II)
1. American Heart Association. Heart Disease and stroke statistics 2005 update Dallas, Texas. AHA 2005
2. Guidelines for the diagnosis of heart failure. The Task Force on heart failure of the European Society of Cardiology. Eur Heart J 1995; 16: 741 – 751
3. Masoudi FA, Havranek EP, Krumbolz HM. The burden of chronic congestive heart failure in older persons: magnitude and implications for policy and research. Heart Fail. Rev. 2002; 7:9-16
4. Hunt SA, Baker DW, Chin MH et al: ACC/ AHA guidelines for the evaluation and management of chronic heart failure in the adult. J Am Coll Cardiol 2001; 104: 2996- 3007
5. Kannel WB. Incidence and epidemiology of heart failure. Heart fail Rev 2000; 5:167
6. Ghali JK, Kadahia S, Cooper R et al. Precipitating factors leading to decompensation of heart failure: traits among urban black. Arch Intern Med 1998; 148: 2013
7. HoKL, Pinsky JL, Kannel WB, Levy D: The epidemiology of heart failure: the Framingham study. J Am Coll Cardio 1993; 22 (suppl A): 6A
8. Mueller C, Scholer A, Laule – Kilian K et al. Use of B – type natriuretic peptide in the evaluation and management of acute dyspnea. N. Engl J Med 2004; 350: 647 – 654
9. Wright SP, Doughty RN, Pearl A et al. Plasma amino – terminal pro – brain natriuretic peptide and accuracy of heart failure diagnosis in primary care: a randomized controlled trial. J Am Coll Cardiol 2003; 42: 1793 –1800
10. Rodekeffer RJ, Redfield MM. Congestive Heart Failure: Diagnosis, Evaluation and Surgical Therapy. In Mayo Clinic Cardiology Review, ed by JG Murphy. Lippincott Williams & Wilkins 2000, 2nd ed, p56.
11. Cohn JN, Rector TS: Prognosis of Congestive Heart Failure and Predictors of Mortality. Am J Cardiol 1988; 62: 25A.
12. Pfeffer MA, Brauward E, Moye LA et al: Effect of Captopril on Mortality and Morbidity in Patient with Left Ventricular Dysfunction after Myocardial Infarction. Results of the Survival and Ventricular Enlargement. N.Engl J Med 1992; 327: 669 – 677,
13. The SOLVD Investigators: Effect of Enalapril on Mortality and the Development of Heart Failure in Asymptomatic Patients with Reduced Left Ventricular Ejection Fractions. N.Engl J Med 1992; 327: 685 – 691
14. Mann DL, Bristow MR. Mechanisms and Models in Heart Failure. Circulation 2005; 111: 2837 – 2849
15. Levy D, Larson MG, Vasan RS et al. The progression from hypertension to congestive heart failure. JAMA 1996; 275: 1557 – 1562
16. Wilhelmsen L, Rosengren A, Eriksson H et al. Heart failure in the general population of men: morbidity, risk factors and prognosis. J Intern Med 2001; 243: 253 – 261
17. Baker DW. Prevention of heart failure. J Card. Fail 2002; 8: 333 – 346
18. Chobanian AV, Bakris GL, Black HR et al. Seventh report of the Joint National Comittee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure. Hyper
19. The ALLHAT Investigators. Major outcomes in high – risk hypertensive patients randomized to angiotension – converting enzyme inhibitor or calcium channel blocker vs diuretic. The ALLHAT study. JAMA 2002; 288: 2981 – 2997
20. Kenchainh S, Evans JC, Levy D et al. Obesity and the risk of heart failure. N Engl J Med 2002; 347: 305 – 313
21. He J, Ogden LG, Bazzano LA et al. Risk factors for congestive heart failure in US men and women. NHANES I epidemiologic follow – up study. Arch Intern Med 2001; 161: 996 – 1002
22. Yusuf S, Sleight P, Pogue J et al (the HOPE Investigators). Effects of an angiotensin coverting enzyme inhibitor ramipril, on cardiovascular events in high risk patients. N Engl J Med 2000; 342: 145 – 153
23. Brenner BM, Cooper ME, de Zeeuw D et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001; 345: 861 – 869
24. Antman AM et al. ACC/AHA Guidelines for the management of patients with ST – elevation myocardial infarction. J Am Coll Cardiol 2004; 44: E1 – E211
25. Moss AJ, Zareba W, Hall WJ et al. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction. N Engl J Med 2002; 346: 877
26. Pitt B, Zannad F., Remme F. WJ et al: The effect of Spironolactone on morbidity and mortality in patients with severe heart failure. Randonized Aldactone Evaluation Study Investigators. N. Engl J Med 1999; 341: 709 – 717.
27. The CONSENSUS trial study group: efffects of Enalapril on mortality in severe congestive heart failure. New Engl. J Med 1987; 316: 1429-35.
28. The SOLVD investigators: Effect of Enalapril on survival in patients with reduced left ventricular ejection fraction and congestive heart failure. New Engl. J.Med 1991; 325: 193-302
29. The SAVE investigators: Effects of Captopril on mortality in patients with LV dysfunction after myocardial infarction. New Engl.J med 1992; 327: 669-677
30. Acute Infarction Ramipril Efficacy (AIRE) study Investigators: Effect of ramipril on mortality and morbidity of survivors of acute myocardial infarction with clinical evidence of heart failure. Lancet 1993; 342: 821
31. Kober L, Torp – Pederson C, Carlsen C et al: A clinical trial of the ACE inhibitor trandolapril in patients with left ventricular dysfunction after acute myocardial infarction. N. Engl.J. Med 1995; 333: 1670
32. Bristow M.R.; Port J. D.; Kelly R. A.: Treatment of Heart Faillure: Pharmacological Methods. In Heart Disease ed. by Braunwald, Zipes, Libby. WB Saunders 6th ed 2001, pp.583.
33. Cohn JN et al: The second veterans affairs cooperative vasodilator heart failure trial (VHc FT-II) Engl. J Med 1991; 325: 303
34. Teo KK et al. Effects of longterm treatment with angiotensin – converting enzyme inhibitors in the presence or absence of aspirin: a systematic review. Lancet 2002; 360: 1037 – 1043
35. Pitt B, Segal R, Martinez TA et al: Randomized trial of Losartan versus captopril in patients over 65 with heart failure (Evaluation of Losartan in the Elderly Study ELITE). Lancet 1997; 349: 747-752
36. Pitt B, Poole. Wilson PA, Segal R et al: Effect of Losartan compared with captopril on mortality in patients with symptomatic heart failure: Randomized trial. The Losartan Heart Failure Survival Study ELITE II. Lancet 2000; 355: 1582-1587
37. Mc Kelvie RS, Yusuf S, Pericak D et al: Comparison of candesartan, enalapril and their combination in congestive heart failure: Randomized Evaluation of Strategies of Left Ventricul
ation Dysfunction (RESOLVD). The RESOLVD Pilot Study Investigators. Circulation 1999; 100: 1056-1064
38. Cohn JN: Improving outcome congestive heart failure: Val-He FT. Valsartan in Heart Failure Trial. Cardiology 1999; 91: 19-22
39. Pfeffer MA et al. Effects of candesrtan on mortality and morbidity in patients with chronic heart failure: the CHARM – overall programme. Lancet 2003; 362: 777 – 781
40. Pfeffer MA et al. Valsartan, captopril or both in myocardial infarction complicatied by heart failure, left ventricular dysfunction or both. N Engl J Med 2003; 349: 1893 – 1906
41. Opie LH, Poole – Wilson PA, Pfeffer MA. Angiotensin – Converting – Enzyme Inhibitors, Angiotensin II Receptor Blockers and Aldosterone Antagonists. In Drugs for the Heart, ed by LH Opie, BJ Gersh, Elsevier Saunders, 2005, 6th ed, p 136
42. Pitt B, Williams G, Remme W et al. The EPHESUS trial: eplerenone in patients with heart failure due to systolic dysfunction complicating acute myocardial infarctor. Cardiovasc Drugs Ther 2001; 15: 79 – 87
43. Waagstein F, Hjalmarson A, Varnauskas E et al: Effect of chronic bete-adrenergic receptor blockade in congestive cardiomyopathy. Br. Heart J 1975; 37: 1022
44. Waagstein F , Bristow MR , Swedbarg K et al: Beneficial effects of Metoprolol in idiopathic dilated cardiomyopathy. Lancet 1993; 342: 1441
45. Packer M, Bristow MR , Coln JN et al: The effect of carvedilol on morbidity and mortality in patients with chronic heart failure. N Engl J Med 1996; 334 (21): 1349 – 55
46. Packer M, Coats AJS, Fowler MB et al: Effect of carvedilol on survival in severe chronic heart failure. N. Engl J Med 2001; 344: 1651 – 1657
47. The Cardiac Insufficiency Bisoprolol Study II (CIBIS II): A randomnized trial. Lancet; 1999; 353: 9-13
48. Uretsky BF, Young JB, Shahidi FE et al: Randomized study assessing the effect of Digoxin withdrawal in patients with mild to moderate chronic congestive heart failure: Results of the PROVED trial. J Am Coll Cardiol 1993; 22: 955
49. The RADIANCE study group; withdrawal of Digoxin from patients with chronic heart failure treated with ACE inhibitors New Engl J.Med 1993; 329: 1-7
50. Digoxin Investigators’ group: The effect of digoxin on mortality and hospilizations in patients with heart failure. Presentation at the 45th Annual Scientific Session American College of Cardiology. Orlando, FL, 3. 1996.
51. Cohn JN et al: The first Veterans affairs cooperative vasodilator heart failure trial (VHeFT-I) Circulation 1987; 75: IV-49
52. Cohn JN et al: The second veterans affairs cooperative vasodilator heart failure trial (VHc FT-II) Engl. J Med 1991; 325: 303
53. Elkayam U, Amin L, Mehra A, Vasquez J, Weber L, Rakimtoola SH. A prospective randomized, double-blind , crossover study to compare the efficacy and safety of chronic, nifedipine therapy with that of isosorbide dinitrate and their combination in the treatment of chronic congestive heart failure. Circulation 1990; 82: 1954 – 61
54. Littler WA, Sheridan DJ. For the UK Study Group. Placebo controlled trial of felodipine in patients with mild to moderate heart failure. Br Heart J 1995; 73: 428 – 33
55. Cohn JN, Ziesche S, Smith R et al: Effect of the calcium antagonist felodipine as supplementary vasodilator therapy in patients with chronic heart failure treated with Enalapril V-He FT III. Circulation 1997; 96: 856 – 863
56. PRAISE study Group: Effect of Amlodipine on morbidity and mortality in severe chronic heart failure. N.Engl J Med 1996; 335 (15): 1107 – 14
57. Higgins SL, Pak JP, Barone J et al. The first year experience with the dual chamber ICD. Pacing Clin Electrophysiol 2000; 23: 18
58. Moss AJ, Zareba W, Hall WJ et al. For the Multicenter Automatic Defibrillator Implantation Trial II investigators. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction. N Engl J Med 2002; 346: 877 – 883
59. Bristow MR, Saxon LA, Boehmer J et al. Cardiac resynchronization therapy with or without an implantable defibrillator in advanced chronic heart failure. The COMPANION trial. N Engl J Med 2004; 350: 2140
60. Cazeau S, Leclercq C, Lavergne T et al. The MUSTIC Investigators. Effect of multisite biventricular pacing in patients with heart failure and intraventricular conduction delay. N Engl J Med 2001; 344: 873 – 880
61. Auricchio A, Stellbrink C, Sack S et al. The PATH – CHF study group: longterm clinical effect of hemodynamically optimized cardiac resynchronization therapy in patients with heart failure and ventricular conduction delay. J Am Coll Cardiol 2002; 39: 2026 – 2033
62. Abraham WT, Fisher WG, Smith AL et al. The MIRACLE study group. Multicenter Insync Randomized clinical Evaluation: Cardiac resynchronization in Chronic heart failure. N Engl J Med 2002; 346: 1845 – 1853
63. Cleland JGF et al. The effect of cardiac resynchronization on morbidity and mortality in heart failure. N. Engl J Med 2005; 352: 1539 – 1549.
64. Swartz MT, Lowdermilk GA, McBride LR: Refractory ventricular tachycardia as an indication for ventricular assist device support. J Thorac Cardiovasc Surg 1999; 118: 1119
65. OzMC, Rose EA, Slater J et al. Malignant ventricular arrythmias are well tolerated in patients receiving longterm left ventricular assist devices. J Am Coll Cardiol 1994; 24: 1688
66. Naka Y, Chen JM, Rose EA. Assisted Circulation in the Treatment of Heart Failure. In Braunwald’s Heart Diseas; ed by Zipes, Libby, Bonow, Braunwald; WB Saunders 2005, 7th ed, p 625 – 638
Bolling SF, Pagani FD, Deeb GM et al. Intermediate – term outcome of mitral reconstruction in cardiomyopathy. J Thorac Cardiovasc Surg 1998; 115: 381 – 386







