TÓM TẮT
Cơ sở:Huyết khối tĩnh mạch sâu (HKTMS) chi dướikhông triệu chứng thường gặp ở các bệnh nhân mắc bệnh nội khoa cấp tính nằm viện, đặc biệt là bệnh nhân nhồi máu não (NMN).
PGS.TS Nguyễn Văn Trí
Bộ môn Lão Khoa, ĐHYD TP.HCM
ThS .Nguyễn Văn Diệu
Bệnh viện đa khoa Long An
Mục tiêu:Xác định tỉ lệ hiện mắc, mới mắc HKTMS chi dưới không triệu chứng trên bệnh nhân NMN nằm viện, tỉ lệ HKTMS đoạn gần, đoạn xa, đoạn gần – đoạn xa, tỉ lệ chảy máu khi điều trị kháng đông ở bệnh nhân NMN nằm viện.
Phương pháp:Nghiên cứu mô tả, tiến cứu, theo dõi dọc. Chúng tôi khảo sát bệnh nhân NMN bằng CT scan, sử dụng siêu âm Duplex phát hiện HKTMS, lần 1 được thực hiện trong ngày thăm khám đầu tiên(24 giờ đến 48 giờ sau nhập viện). Siêu âm lần 2 được thực hiện sau 7 ngày nếu siêu âm lần đầu âm tính.
Kết quả:Qua khảo sát 139 bệnh nhân NMN cấp không có triệu chứng lâm sàng của HKTMS, chúng tôi phát hiện 28 trường hợp có huyết khối. Tỉ lệ hiện mắc HKTMS không triệu chứng trên bệnh nhân NMN nằm viện là 20.14%, tỉ lệ mới mắc là 15.27%. Tỉ lệ mắc HKTMS không triệu chứng ở nhóm bệnh nhân ≥ 60 tuổi cao hơn nhóm bệnh nhân < 60 tuổi nhưng sự khác biệt không có ý nghĩa thống kê. Phân tích đa biến, bất động là yếu tố nguy cơ độc lập của HKTMS không triệu chứng ở bệnh nhân NMN nằm viện (OR = 6.416, KTC 95%: 1.397 – 29.463, p = 0.017). Tỉ lệ HKTMS đoạn gần: 78.6%, đoạn xa: 7.1%, đoạn gần – đoạn xa: 14.3%, tỉ lệ chảy máu khi điều trị kháng đông: 4.5%, chảy máu nặng nhưng không gây tử vong và không can thiệp.
Kết luận:Tỉ lệ hiện mắc, mới mắc HKTMS chi dưới không triệu chứng trên bệnh nhân NMN nằm viện cao, phổ biến ở bệnh nhân ≥ 60 tuổi, bất động là yếu tố nguy cơ độc lập của HKTMS ở bệnh nhân NMN cấp nằm viện. Vị trí HKTMS gặp nhiều nhất ở đoạn gần, tỉ lệ chảy máu nặng khi điều trị kháng đông là 4.5% nhưng không gây tử vong và không cần can thiệp.
Từ khóa:Huyết khối tĩnh mạch sâu chi dưới, không triệu chứng, nhồi máu não.
ABSTRACT
SURVEY OF ASYMPTOMATIC LOWER EXTREMITY DEEP VEIN THROMBOSIS IN HOSPITALIZED ISCHEMIC STROKE PATIENTS
Nguyen Van Tri, Nguyen Van Dieu
Background:Asymptomatic low extremity deep vein thrombosis (DVT) was commonly in hospitalized acutely ill medical patients, especially following ischemic strokes patients.
Ojectives:Definite the prevalence, incidence of asymptomatic low extremity DVT in hospitalized ischemic stroke patients, the proportion of proximal DVT, distal DVT and both DVT, the proportion of bleeding which anticoagulant therapy in hospitalized ischemic stroke patients.
Methods:Prospective longitudinal observational study. We studied patients with acute ischemic stroke who had CT scan. Duplex ultrasonographyof the lower extremities deep vein were done in the first day of our examination (between hours 24 to 48 after admisson). If we got a negative result of ultrasonography in the first time, a second ultrasonography was done 7 days later.
Results:Among these139 patients with acute ischemic stroke in hospitalized whose asymptomatic DVT, we detected 28 patients had thrombosis among the patients. The prevalance of asymptomatic DVT in hospitalized ischemic stroke patients was 20.14%, the incidence was 15.27%. The incidence of asymptomatic DVT among patients in older than 60 years group was high among those in less than 60 years group but this difference was not statistical significance. In multivariate analysis, immobilization was the independent risk factors ofDVT in hospitalized ischemic stroke patients (Odds ratio = 6.416, 95 percent confidence interval: 1.397 – 29.463, p = 0.017). The proportion of proximal DVT was 78.6 percent, distal DVT was 7.1 percent, in both were 14.3 percent, the proportion of bleeding which anticoagulant therapy was 4.5%, major bleeding but nonfatal and not intervention.
Conclusion:The prevalence, incidence of asymptomatic low extremity DVT in hospitalized patients with ischemic stroke were high, common in patients older than 60 years, immobilization was independent risk factors for DVT inhospitalized acute ischemic stroke patients. Location of DVT was commonly proximal segment, the proportion major bleeding which anticoagulant therapy was 4.5% but nonfatal and not needed intervention.
Key words:Low extremity deep vein thrombosis, asymptomatic, ischemic stroke.
ĐẶT VẤN ĐỀ
Đột quỵ có liên quan đến nguy cơ cao mắc thuyên tắc huyết khối tĩnh mạch (TTHKTM). Khi tầm soát HKTMS bằng 125I fibrinogen hoặc tĩnh mạch đồ thì tỉ lệ mới mắc HKTMS ở bệnh nhân đột quỵ có thể so sánh với bệnh nhân thay khớp gối – háng [14].Dự đoán số mới mắc hàng năm tại Hoa Kỳ là 2 triệu người bao gồm HKTMS có triệu chứng và không triệu chứng, tần suất tử vongdo TTHKTM 60000 người / năm[2]
HKTMS 80% không có triệu chứng [19]chỉ có 20% có triệu chứng lâm sàng [24]. Các triệu chứng lâm sàng của HKTMS trên bệnh nhân đột quỵ thường không rõ ràng và phần lớn bệnh nhân không có triệu chứng (33% bệnh nhân đột quỵ có HKTMS tiềm ẩn và chỉ có 11% có triệu chứng lâm sàng) [13]. Nghiên cứu của Geerts W. H và cộng sự, tỉ lệ hiện mắc HKTMS trên những bệnh nhân đột quỵ không được dự phòng từ 20% – 50% [10], của tác giả Harvey R. L và cộng sự, tỉ lệ mới mắc từ 23% – 75% và thậm chí khi được dự phòng, tỉ lệ mới mắc vẫn còn từ 2% – 22% [13]. Chính vì vậy, hướng dẫn Trường môn bác sĩ lồng ngực Hoa Kỳ lần 9 năm 2012 và Hội tim mạch quốc gia Việt Nam đã có khuyến cáo dự phòng cho đối tượng bệnh nhân NMN nằm viện [2],[12].
Tại bệnh viện đa khoa Long An, nghiên cứu của tác giả Nguyễn Trung Hiếu năm 2010, khảo sát tỉ lệ mới mắc HKTMS chi dưới trên bệnh nhân NMN nằm viện, thực hiện trên 36 bệnh nhân, tỉ lệ mới mắc HKTMS là 14% [1]. Từ năm 2010 đến nay, bệnh viện đa khoa Long An chưa dự phòng HKTMS cho bệnh nhân NMN nằm viện, mặc dù, trong nước và thế giới đã có khuyến cáo dự phòng cho đối tượng này. Chính vì vậy, chúng tôi thực hiện thêm nghiên cứu này, với số lượng bệnh nhân NMN lớn hơn, để xác định tỉ lệ mới mắc, xác định thêm tỉ lệ hiện mắc HKTMS chi dưới không triệu chứng trên bệnh nhân NMN nằm viện tại bệnh viện đa khoa Long An là bao nhiêu, làm cơ sở để bệnh viện quyết định dự phòng hay không dự phòng. Đó là lý do chúng tôi thực hiện đề tài nghiên cứu.
Mục tiêu nghiên cứu
Xác định tỉ lệ hiện mắc, mới mắc HKTMS chi dưới không triệu chứng trên bệnh nhân NMN nằm viện tại bệnh viện đa khoa Long An.
ĐỐI TƯỢNG – PHƯƠNG PHÁP NGHIÊN CỨU
Thiết kế nghiên cứu
Nghiên cứu mô tả, tiến cứu, theo dõi dọc.
Đối tượng nghiên cứu
Bệnh nhân được chẩn đoán NMN nhập viện vào khoa nội thần kinh, nội phổi thận, hồi sức cấp cứu tích cực – chống độc bệnh viện đa khoa Long An từ tháng 10 năm 2014 đến tháng 5 năm 2015 và dự kiến nằm viện ít nhất bảy ngày. Bệnh nhân phải thoả tất cả các tiêu chí chọn bệnh và không có bất kỳ một tiêu chí loại trừ nào.
Tiêu chí chọn bệnh vào nghiên cứu
– Bệnh nhân nam hoặc nữ, tuổi từ 18 trở lên.
– Nhập viện vì bệnh NMN cấp + chụp cắt lớp vi tính hoặc cộng hưởng từ có hình ảnh NMN.
– Không có triệu chứng lâm sàng của HKTMS.
– Dự kiến nằm viện ít nhất bảy ngày.
– Đồng ý tham gia nghiên cứu.
Tiêu chí loại trừ
– Những bệnh nhân thiếu máu não cục bộ thoáng qua (khỏi hoàn toàn trong vòng 24 giờ) + chụp cắt lớp vi tính hoặc cộng hưởng từ không có hình ảnh NMN.
– Những bệnh nhân đột quỵ có hình ảnh chụp cắt lớp vi tính là xuất huyết não hoặc NMN không rõ ràng.
– Những bệnh nhân điều trị bằng thuốc chống đông trong thời gian nằm viện.
– Những bệnh nhân trong một tuần trước khi nhập viện đã dùng hoặc hiện tại đang dùng heparin, heparin trọng lượng phân tử thấp, hirudin, dextran, heparinoid.
Mô hình nghiên cứu
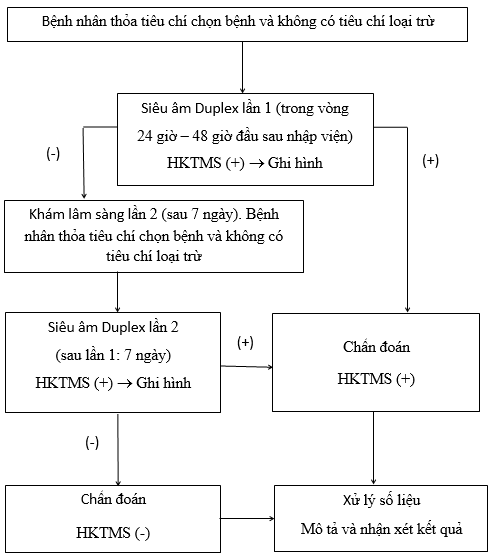
KẾT QUẢ NGHIÊN CỨU
Chúng tôi chọn được 139 bệnh nhân thỏa tiêu chí chọn bệnh và tiêu chí loại trừ, điều trị tại các khoa hồi sức cấp cứu tích cực – chống độc, nội thần kinh, nội phổi thận bệnh viện đa khoa Long An từ tháng 10 năm 2014 đến tháng 5 năm 2015
Đặc điểm chung dân số nghiên cứu
Tuổi
Bảng 1:Đặc điểm về tuổi trong mẫu nghiên cứu (N = 139)
|
Tuổi trung bình (năm ± độ lệch chuẩn) |
71.15 ± 11.736 |
|
Nhóm tuổi < 60 tuổi ≥ 60 tuổi |
18% (25) 82% (114) |
Giới

Biểu đồ 1:Sự phân bố giới tính trong mẫu nghiên cứu
Tỉ lệ các bệnh nội khoa (yếu tố nguy cơ) kèm theo NMN
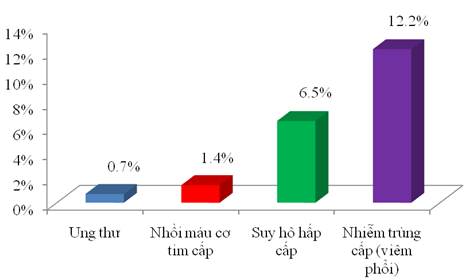
Biểu đồ 2:Tỉ lệ các bệnh nội khoa (yếu tố nguy cơ) kèm theo NMN
Tỉ lệ HKTMS không triệu chứng trên dân số nghiên cứu
Bảng 2:Tỉ lệ phát hiện HKTMS trên siêu âm Duplex lần 1 và lần 2
|
Siêu âm Duplex |
Tỉ lệ HKTMS |
|
Lần 1 |
5.755% (8/139) |
|
Lần 2 |
15.267% (20/131) |
|
Chung 2 lần |
20.14% |
Tỉ lệ hiện mắc HKTMS không triệu chứng trên dân số nghiên cứu
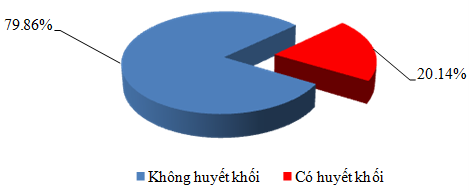
Biểu đồ 3: Tỉ lệ hiện mắc HKTMS không triệu chứng trên dân số nghiên cứu
Tỉ lệ mới mắc HKTMS không triệu chứng trên dân số nghiên cứu

Biểu đồ 4:Tỉ lệ mới mắc HKTMS không triệu chứng trên dân số nghiên cứu
Tỉ lệ mắc HKTMS phân bố theo nhóm tuổi
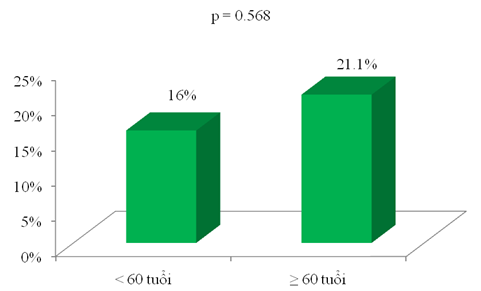
Biểu đồ 5: Tỉ lệ mắc HKTMS phân bố theo nhóm tuổi
Tỉ lệ mắc HKTMS trên bệnh nhân bất động
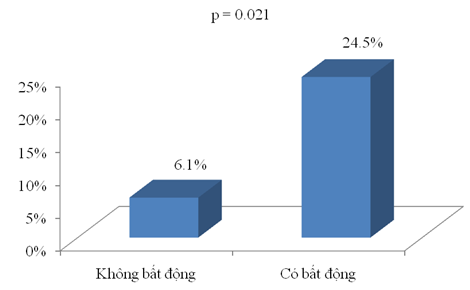
Biểu đồ 6:Tỉ lệ mắc HKTMS trên bệnh nhân bất động
Bảng 3: Tỉ lệ HKTMS đoạn gần, đoạn xa, cả 2 đoạn trên siêu âm Duplex
|
HKTMS |
Lần 1 |
Lần 2 |
Chung 2 lần |
|
Đoạn gần |
87.5% |
75% |
78.6% |
|
Đoạn xa |
0% |
10% |
7.1% |
|
Cả 2 đoạn |
12.5% |
15% |
14.3% |
Tỉ lệ chảy máu nặng khi điều trị kháng đông
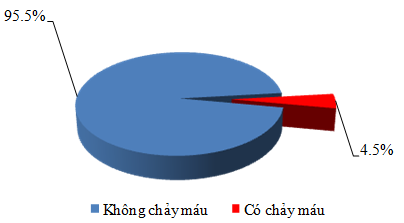
Biểu đồ 7: Tỉ lệ chảy máu nặng khi điều trị kháng đông
BÀN LUẬN
Từ tháng 10 năm 2014 đến tháng 5 năm 2015, chúng tôi chọn được 176 bệnh nhân thỏa tiêu chí chọn bệnh điều trị tại các khoa hồi sức cấp cứu tích cực – chống độc, nội thần kinh, nội phổi thận bệnh viện đa khoa Long An, trong đó có 25 bệnh nhân có tiêu chí loại trừ, 3 bệnh nhân chuyển tuyến trên, 2 bệnh nhân tình trạng bệnh không cải thiện và 7 bệnh nhân bệnh diễn tiến nặng xin về (9 bệnh nhân không đồng ý tham gia nghiên cứu). Tổng số bệnh nhân được đưa vào phân tích cuối cùng là 139.
Đặc điểm dân số nghiên cứu
Trong 139 trường hợp NMN, bệnh nhân cao tuổi (≥ 60 tuổi) chiếm đa số (82%), nam nhiều hơn nữ, đa phần có bất động (76.3%) và chủ yếu là không có bệnh nội khoa (cũng là yếu tố nguy cơ) kèm theo (79.14%), béo phì chiếm tỉ lệ thấp (12.2%) do dân số đa phần ở nông thôn. Nhiễm trùng cấp chủ yếu là viêm phổi chiếm tỉ lệ cao (12.2%) so với các bệnh nội khoa kèm theo khác, có thể là do viêm phổi bệnh viện, một đặc điểm hay gặp ở những bệnh nhân nằm viện. Kế đến là suy hô hấp cấp (6.5%), suy hô hấp cấp này có thể do (1) bệnh NMN nặng, (2) hậu quả của viêm phổi bệnh viện, suy hô hấp cấp có thể do 1 hoặc 2 yếu tố này nên tỉ lệ có thấp hơn viêm phổi. Nhồi máu cơ tim cấp và ung thư thì ít gặp nên tỉ lệ thấp hơn (1.4% và 0.7%).
Tuổi trung bình 71.15 ± 11.736, thấp nhất: 40 tuổi, cao nhất: 94 tuổi. Chỉ số khối cơ thể (BMI) trung bình 21.33 ± 3.403 kg/m2, thấp nhất: 12.9 kg/m2, cao nhất: 31.11 kg/m2.
Tỉ lệ HKTMS được chẩn đoán bằng siêu âm Duplex trên dân số nghiên cứu
Chúng tôi khảo sát 176 bệnh nhân nhập viện vì bệnh lý NMN cấp, tất cả đều không có triệu chứng gợi ý của HKTMS. Chúng tôi tiến hành siêu âm Duplex lần 1 139 bệnh nhân (đã loại ra 25 bệnh nhân có tiêu chí loại trừ, 3 bệnh nhân chuyển tuyến trên, 9 bệnh nhân không đồng ý tham gia nghiên cứu) phát hiện 8 bệnh nhân bị HKTMS chiếm tỉ lệ 5.755% (8/139). Sau một tuần, chúng tôi tiến hành siêu âm Duplex lần 2 131 bệnh nhân không có HKTMS chi dưới lần 1, phát hiện thêm 20 bệnh nhân bị HKTMS chiếm tỉ lệ 15.267% (20/131). Như vậy, qua hai lần siêu âm, chúng tôi phát hiện 28 bệnh nhân mắc HKTMS. Theo công thức Kaplan Bayer: [1- (1-p1) x (1-p2)], tỉ lệ hiện mắc HKTMS trong dân số nghiên cứu chúng tôi là 20.14%, KTC 95%: 13.47 – 26.81, tỉ lệ mới mắc là 15.27%, KTC 95%: 9.29 – 21.25.
Tỉ lệ hiện mắc HKTMS nghiên cứu chúng tôi là 20.14%. Tỉ lệ này trong giới hạn 20% – 50% nghiên cứu của tác giả Geerts W. H và cộng sự [10]. Tỉ lệ này có được do qui trình siêu âm nghiên cứu chúng tôi được thực hiện chặt chẽ. Dùng siêu âm Doppler với đầu dò 7.5 MHz, người thực hiện là bác sĩ chuyên khoa tim mạch có kinh nghiệm. Hệ thống tĩnh mạch chi dưới được khảo sát ngang và dọc một cách liên tục, khảo sát hai bên có đối chiếu và so sánh, những trường hợp dương tính được ghi hình lại để làm chứng cứ. Bằng phương pháp siêu âm, khả năng phát hiện huyết khối ở đoạn xa không cao lắm. Tuy nhiên, với kỹ thuật siêu âm lặp lại nhiều lần vào những khoảng thời điểm khác nhau kết hợp với khám lâm sàng thì khả năng bỏ sót bệnh là rất thấp. Tỉ lệ mắc HKTMS nghiên cứu chúng tôi thật sự còn cao hơn nữa vì theo tác giả Kearon C và cộng sự, giá trị chẩn đoán dương tính HKTMS của siêu âm chỉ là 80% [16].
So sánh với một số nghiên cứu trên thế giới và trong nước về tỉ lệ HKTMS chi dưới trên bệnh nhân NMN đã thực hiện, chúng tôi nhận thấy kết quả của chúng tôi tương tự với các tác giả Sun K. K và cộng sự (tỉ lệ hiện mắc 21.7% trên mẫu nghiên cứu 488 bệnh nhân) [27], Diệp Thành Tường (tỉ lệ 27.69% trên mẫu nghiên cứu 65 bệnh nhân) [6], De Silva D. A và cộng sự (tỉ lệ mới mắc 30% – 45% trên mẫu nghiên cứu 105 bệnh nhân) [9], Nguyễn Trung Hiếu (tỉ lệ mới mắc 14% trên mẫu nghiên cứu 36 bệnh nhân) [1].
Tỉ lệ mắc HKTMS theo yếu tố nguy cơ và mối liên quan
Tuổi
Nghiên cứu chúng tôi, tỉ lệ mắc HKTMS tăng theo tuổi, < 60 tuổi là 16% tăng lên 21.1% ở nhóm ≥ 60 tuổi. Tuy nhiên, sự khác biệt giữa các nhóm tuổi không có ý nghĩa thống kê với p = 0.568. So sánh với các nghiên cứu khác đã thực hiện, nghiên cứu của chúng tôi tương tự với nghiên cứu của tác giả Schonhofer B và cộng sự, Tan K. K và cộng sự, Nguyễn Thị Phương Lan [25],[29],[3], nhưng trái ngược với nghiên cứu của tác giả Kelly J và cộng sự, Sun K. K và cộng sự, Yi X và cộng sự, Liu L. P và cộng sự và nghiên cứu MEDENOX (prophylaxis in MEDical patients with ENOXaparin)[18],[28],[34], [20], [7]. Nguyên nhân có thể do đặc điểm dân số nghiên cứu. Theo tác giả Warlow C và cộng sự, tuổi có liên quan đến sự phát triển của HKTMS do vai trò của các bệnh lý phối hợp như bệnh ung thư, bệnh tim mạch,… rất phổ biến ở người cao tuổi và liên quan đến tỉ lệ mới mắc cao HKTMS[32],cũng theo tác giả Turpie A. G và cộng sự, tuổi kết hợp thêm với các yếu tố nguy cơ khác của bệnh nhân thì làm tăng nguy cơ TTHKTM [31]. Bệnh nhân NMN nghiên cứu chúng tôi, mặc dù, đa số là cao tuổi nhưng đa phần không có bệnh lý phối hợp kèm theo NMN, thêm vào đó cỡ mẫu nghiên cứu chúng tôi chưa đủ lớn nên tuổi không liên quan đến tỉ lệ mắc HKTMS.
Bất động
Trong nghiên cứu chúng tôi, bệnh nhân có bất động chiếm tỉ lệ 76.3%, tỉ lệ mắc HKTMS ở bệnh nhân có bất động là 24.5%, không bất động là 6.1%. Sự khác biệt có ý nghĩa thống kê với p = 0.021.
Khi phân tích hồi qui logistic đơn biến thì bất động có liên quan đến sự phát triển của HKTMS với p = 0.034, phân tích đa biến thì bất động là yếu tố nguy cơ độc lập của HKTMS (OR = 6.416, KTC 95%: 1.397 – 29.463, p = 0.017). Như vậy, so với những bệnh nhân NMN không có bất động, bệnh nhân NMN có bất động thì nguy cơ mắc HKTMS gấp 6.416 lần. So sánh với các nghiên cứu khác, nghiên cứu chúng tôi có kết quả tương tự với nghiên cứu của tác giả Lê Minh Phương, Nguyễn Thị Phương Lan, Yi X và cộng sự, Tan K. K và cộng sự, Sun K. K và cộng sự [5],[3], [34], [29], [28]. Theo tác giả Anderson F. A và Turpie A. G thì bất động kéo dài một mình không đủ khả năng hình thành huyết khối, trái lại, bất động kéo dài kết hợp với yếu tố nguy cơ khác làm tăng khả năng hình thành TTHKTM [8], [31]. Nghiên cứu chúng tôi, bất động có liên quan và là yếu tố nguy cơ độc lập của HKTMS do dân số nghiên cứu chúng tôi đa phần là bệnh nhân cao tuổi và phần lớn có bất động đi kèm.
Tỉ lệ HKTMS đoạn gần, đoạn xa, đoạn gần + đoạn xa trên siêu âm Duplex
Trong nghiên cứu chúng tôi, trên siêu âm Duplex lần 1, lần 2 và chung 2 lần, đa số là HKTMS đoạn gần chiếm tỉ lệ 75% – 87.5%, nếu tính gộp đoạn gần, đoạn gần + đoạn xa thì tỉ lệ huyết khối đoạn gần là 90% – 100%. So sánh với các nghiên cứu khác đã thực hiện, nghiên cứu chúng tôi có kết quả tương tự nghiên cứu của tác giả Diệp Thành Tường[6], nghiên cứu INCIMEDI (INCIdence of deep vein thrombosis, diagnosed by Duplex ultrasound in MEDIcal departments)[4](trong nước),HKTMS đoạn gần chiếm đa số nhưng trái ngược với nghiên cứu của tác giả Sun K. Kvà cộng sự[27], De Silva D. A và cộng sự [9](ngoài nước), chủ yếu là HKTMS đoạn xa. Nguyên nhân theo chúng tôi có thể do 2 lý do sau đây (1) theo tác giả Kearon C: huyết khối ban đầu hình thành vùng bắp chân, nếu không điều trị, 25% di chuyển đến tĩnh mạch đoạn gần trong thời gian một tuần [15], nghiên cứu chúng tôi và nghiên cứu tác giả Diệp Thành Tường, thời gian hai lần siêu âm đa số trong vòng một tuần + độ nhạy của siêu âm phát hiện HKTMS đoạn gần cao nên tỉ lệ HKTMS đoạn gần cao, (2) do kỹ thuật siêu âm Duplex trong nước chưa thành thục như ngoài nước nhất là trong phát hiện HKTMS đoạn xa + thời gian siêu âm: nghiên cứu của tác giả Sun K. K và cộng sự thời gian siêu âm lần 2 là ngày 14 đến ngày 17, của tác giả De Silva D. A và cộng sự là ngày 25 đến ngày 30. Gibbs N. M nhận thấy rằng những bệnh nhân nằm tại giường dưới 7 ngày chỉ có 15% có huyết khối tĩnh mạch khi tử thiết và tỉ lệ này tăng lên 80% khi bệnh nhân nằm kéo dài hơn [11]. Thời gian nằm tại giường càng dài thì tỉ lệ phát hiện có huyết khối tĩnh mạch càng tăng. Nghiên cứu của tác giả Sun K. K và cộng sự, De Silva D. A và cộng sự, thời gian siêu âm lần 2 dài hơn nghiên cứu chúng tôi nên tỉ lệ phát hiện huyết khối tĩnh mạch đoạn xa cao hơn nghiên cứu chúng tôi.
Tỉ lệ chảy máu khi điều trị kháng đông
Nghiên cứu chúng tôi, tỉ lệ chảy máu nặng khi điều trị kháng vitamin K là 4.5% cao hơn tỉ lệ chảy máu nặng liên quan đến điều trị kháng vitamin K trong các nghiên cứu từ 1% – 3.4% [17],[22], [33]nhưng thấp hơn trong một số nghiên cứu quan sát gần đây là 7% [22]. Theo tác giả Shoeb M và cộng sự, đánh giá nguy cơ chảy máu ở bệnh nhân sử dụng kháng đông, nguy cơ chảy máu trên bệnh nhân nghiên cứu chúng tôi là trung bình, dự đoán tỉ lệ chảy máu nặng trong các nghiên cứu gần đây của bệnh nhân này từ 2.3% – 9.3% / người – năm [26].Theo tác giả Mehran R và cộng sự, bệnh nhân trong nghiên cứu chúng tôi bị chảy máu nặng (có biểu hiện chảy máu trên lâm sàng và dung tích hồng cầu giảm > 10%) [21]. Bệnh nhân chúng tôi bị chảy máu đường tiêu hóa phù hợp với nghiên cứu của tác giả Radaelli F và cộng sự, chảy máu đường tiêu hóa thường gặp nhất khi điều trị với kháng đông [22].Theo tác giả Yates S. G và cộng sự, khi INR > 3.0 thì nguy cơ chảy máu nặng đe dọa tín mạng tăng gấp 2 lần [33].Bệnh nhân chúng tôi có INR > 3.0 (4.09) và có nguy cơ chảy máu trung bình nên bị chảy máu nặng là phù hợp, mặc dù, huyết động học chưa bị ảnh hưởng, điều này cho thấy rằng ở những bệnh nhân có INR trên ngưỡng điều trị (INR > 3.0) mà bệnh nhân có nguy cơ chảy máu dù là thấp cũng phải đề phòng xuất huyết trên lâm sàng.
Tỉ lệ chảy máu nặng khi dự phòng HKTMS bằng kháng đông. Nghiên cứu MEDENOX, tỉ lệ chảy máu nặng khi dự phòng cho đến ngày 14 ở nhóm bệnh nhân điều trị giả dược, enoxaparin 20mg tiêm dưới da 1 lần / ngày và enoxaparin 40mg tiêm dưới da 1 lần / ngày, lần lượt là 1.1%, 0.3% và 1.7%, sự khác biệt không có ý nghĩa thống kê [23]và thậm chí khi dự phòng kéo dài bằng enoxaparin 40 mg / ngày cho đến ngày 28 so với giả dược sau dự phòng chuẩn enoxaparin 40 mg / ngày trong 10 ngày trong nghiên cứu EXCLAIM (the Extended Prophylaxis for Venous ThromboEmbolism in Acutely III Medical Patients With Prolonged Immobilization) thì tỉ lệ chảy máu nặng xảy ra chỉ là 1.5% [30]. Như vậy, tỉ lệ chảy máu nặng khi dự phòng huyết khối trong các nghiên cứu từ 0.3% – 1.7% thấp hơn so với điều trị huyết khối trong các nghiên cứu từ 1% – 7%, hơn nữa INR đạt ngưỡng điều trị (INR = 2.0 – 3.0) trong nghiên cứu chúng tôi rất thấp (23.8%) và rất khó theo dõi nên dự phòng an toàn hơn là để có huyết khối rồi mới điều trị. Mặt khác, khi dự phòng, liều kháng đông thấp, thời gian ngắn hơn, trong khi điều trị, liều kháng đông gấp đôi, thời gian dài có thể 3, 6 hoặc thậm chí 12 tháng.
KẾT LUẬN
Nghiên cứu chúng tôi cho thấy, tỉ lệ mắc HKTMS chi dưới không triệu chứng trên bệnh nhân NMN nằm viện khá cao (hiện mắc là 20.14%, mới mắc là 15.27%),phổ biến ở bệnh nhân ≥ 60 tuổi, bất động là yếu tố nguy cơ liên quan có ý nghĩa và độc lập với HKTMS ở bệnh nhân NMN cấp nằm viện. Vị trí HKTMS gặp nhiều nhất ở đoạn gần, tỉ lệ chảy máu nặng khi điều trị kháng đông là 4.5% nhưng chảy máu nặngkhông gây tử vong và không cần can thiệp. Điều trị HKTMS, tỉ lệ chảy máu nặng cao hơn dự phòng.
TÀI LIỆU THAM KHẢO
[1]. Nguyễn Trung Hiếu (2010), “Khảo sát tỉ lệ mới mắc huyết khối tĩnh mạch chi dưới trên bệnh nhân nhồi máu não”, Tạp chí Tim mạch học.
[2]. Hội tim mạch quốc gia Việt Nam (2011), Khuyến cáo chẩn đoán, điều trị, dự phòng thuyên tắc huyết khối tĩnh mạch.
[3]. Nguyễn Thị Phương Lan (2009), “Khảo sát huyết khối tĩnh mạch sâu trên bệnh nhân nhiễm trùng cấp”, Luận văn thạc sĩ y học – Nội khoa, mã số 60 72 20, Đại học Y Dược TP Hồ Chí Minh.
[4]. Đặng Vạn Phước và cộng sự (2010), “Nghiên cứu tỉ lệ huyết khối tĩnh mạch sâu trên bệnh nhân nội khoa bằng phương pháp siêu âm Duplex”, Tạp chí Tim mạch học, 56, tr. 24 – 36.
[5]. Lê Minh Phương (2014), “Khảo sát tình trạng huyết khối tĩnh mạch sâu trên bệnh nhân đợt cấp bệnh phổi tắc nghẽn mạn tính nằm viện”, Luận văn thạc sĩ y học – Nội khoa, mã số 60 72 20, Đại học Y Dược TP Hồ Chí Minh.
[6]. Diệp Thành Tường (2008), “Khảo sát tỉ lệ huyết khối tĩnh mạch sâu trên bệnh nhân nhồi máu não”, Luận văn thạc sĩ y học – Nội khoa, mã số 60 72 20, Đại học Y Dược TP Hồ Chí Minh.
[7]. Alikhan R., Cohen A. T., Combe S., et al. (2004), “Risk factors for venous thromboembolism in hospitalized patients with acute medical illness: analysis of the MEDENOX Study”, Arch Intern Med, 164 (9), pp. 963-8.
[8]. Anderson F. A., Jr., Spencer F. A. (2003), “Risk factors for venous thromboembolism”, Circulation, 107 (23 Suppl 1), pp. I9-16.
[9]. De Silva D. A., Pey H. B., Wong M. C., et al. (2006), “Deep vein thrombosis following ischemic stroke among Asians”, Cerebrovasc Dis, 22 (4), pp. 245-50.
[10]. Geerts W. H., Pineo G. F., Heit J. A., et al. (2004), “Prevention of venous thromboembolism: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy”, Chest, 126 (3 Suppl), pp. 338S-400S.
[11]. Gibbs N. M. (1957), “Venous thrombosis of the lower limbs with particular reference to bed-rest”, Br J Surg, 45 (191), pp. 209-36.
[12]. Guyatt G. H., Akl E. A., Crowther M., et al. (2012), “Executive summary: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines”, Chest, 141 (2 Suppl).
[13]. Harvey R. L., Roth E. J., Yarnold P. R., et al. (1996), “Deep vein thrombosis in stroke. The use of plasma D-dimer level as a screening test in the rehabilitation setting”, Stroke, 27 (9), pp. 1516-20.
[14]. Kamphuisen P. W., Agnelli G., Sebastianelli M. (2005), “Prevention of venous thromboembolism after acute ischemic stroke”, J Thromb Haemost, 3 (6), pp. 1187-94.
[15]. Kearon C. (2003), “Natural history of venous thromboembolism”, Circulation, 107 (23 Suppl 1), pp. I22-30.
[16]. Kearon C., Julian J. A., Newman T. E., et al. (1998), “Noninvasive diagnosis of deep venous thrombosis. McMaster Diagnostic Imaging Practice Guidelines Initiative”, Ann Intern Med, 128 (8), pp. 663-77.
[17]. Kelly J., Rudd A., Lewis R., et al. (2001), “Venous thromboembolism after acute stroke”, Stroke, 32 (1), pp. 262-7.
[18]. Kelly J., Rudd A., Lewis R. R., et al. (2004), “Venous thromboembolism after acute ischemic stroke: a prospective study using magnetic resonance direct thrombus imaging”, Stroke, 35 (10), pp. 2320-5.
[19]. Lethen H., Flachskampf F. A., Schneider R., et al. (1997), “Frequency of deep vein thrombosis in patients with patent foramen ovale and ischemic stroke or transient ischemic attack”, Am J Cardiol, 80 (8), pp. 1066-9.
[20]. Liu L. P., Zheng H. G., Wang D. Z., et al. (2014), “Risk assessment of deep-vein thrombosis after acute stroke: a prospective study using clinical factors”, CNS Neurosci Ther, 20 (5), pp. 403-10.
[21]. Mehran R., Rao S. V., Bhatt D. L., et al. (2011), “Standardized bleeding definitions for cardiovascular clinical trials: a consensus report from the Bleeding Academic Research Consortium”, Circulation, 123 (23), pp. 2736-47.
[22]. Radaelli F., Dentali F., Repici A., et al. (2015), “Management of anticoagulation in patients with acute gastrointestinal bleeding”, Dig Liver Dis, 47 (8), pp. 621-7.
[23]. Samama M. M., Cohen A. T., Darmon J. Y., et al. (1999), “A comparison of enoxaparin with placebo for the prevention of venous thromboembolism in acutely ill medical patients. Prophylaxis in Medical Patients with Enoxaparin Study Group”, N Engl J Med, 341 (11), pp. 793-800.
[24]. Sandler D. A., Martin J. F. (1989), “Autopsy proven pulmonary embolism in hospital patients: are we detecting enough deep vein thrombosis?”, J R Soc Med, 82 (4), pp. 203-5.
[25]. Schonhofer B., Kohler D. (1998), “Prevalence of deep-vein thrombosis of the leg in patients with acute exacerbation of chronic obstructive pulmonary disease”, Respiration, 65 (3), pp. 173-7.
[26]. Shoeb M., Fang M. C. (2013), “Assessing bleeding risk in patients taking anticoagulants”, J Thromb Thrombolysis, 35 (3), pp. 312-9.
[27]. Sun K. K., Wang C., Pang B. S., et al. (2004), “[The prevalence of deep venous thrombosis in hospitalized patients with stroke]”, Zhonghua Yi Xue Za Zhi, 84 (8), pp. 637-41.
[28]. Sun K. K., Wang C., Pang B. S., et al. (2004), “[Study on the risk factors of deep venous thrombosis in acute hospitalized stroke patients]”, Zhonghua Liu Xing Bing Xue Za Zhi, 25 (12), pp. 1019-23.
[29]. Tan K. K., Koh W. P., Chao A. K. (2007), “Risk factors and presentation of deep venous thrombosis among Asian patients: a hospital-based case-control study in Singapore”, Ann Vasc Surg, 21 (4), pp. 490-5.
[30]. Turpie A. G., Hull R. D., Schellong S. M., et al. (2013), “Venous thromboembolism risk in ischemic stroke patients receiving extended-duration enoxaparin prophylaxis: results from the EXCLAIM study”, Stroke, 44 (1), pp. 249-51.
[31]. Turpie A. G., Leizorovicz A. (2006), “Prevention of venous thromboembolism in medically ill patients: a clinical update”, Postgrad Med J, 82 (974), pp. 806-9.
[32]. Warlow C., Ogston D., Douglas A. S. (1976), “Deep venous thrombosis of the legs after strokes. Part I–incidence and predisposing factors”, Br Med J, 1 (6019), pp. 1178-81.
[33]. Yates S. G., Sarode R. (2015), “New strategies for effective treatment of vitamin K antagonist-associated bleeding”, J Thromb Haemost, 13 (1), pp. 12970.
[34]. Yi X., Lin J., Han Z., et al. (2012), “The incidence of venous thromboembolism following stroke and its risk factors in eastern China”, J Thromb Thrombolysis, 34 (2), pp. 269-75.







