Người dich: THS. BS. BÙI NGUYÊN TÙNG
Khoa Q3b, Viện Tim mạch quốc gia Việt Nam
- Phần 1: Tóm tắt
- Mục tiêu nghiên cứu:
Thử nghiệm quy mô quốc tế, mù đôi, ngẫu nhiên trong 12 tuần, đánh giá hiệu quả và an toàn của viên phối hợp cố định (VPHCĐ) giữa Indapamid phóng thích kéo dài và Amlodipine trên các bệnh nhân tăng huyết áp mức độ nhẹ, vừa.
- Phương pháp:
Các bệnh nhân (BN) sau 4 tuần sử dụng Amlodipine 5mg mà chưa kiểm soát được huyết áp (huyết áp tâm thu (HATT) 150 – 180 mmHg và/ hoặc huyết áp tâm trương (HATTr) < 110 mmHg) tiếp tục được sử dụng ngẫu nhiên hoặc VPHCĐ- Indapamide 1,5 mg phóng thích kéo dài/ Amlodipine 5 mg hoặc VPHCĐ – Amlodipine 5 mg/ Valsartan 80 mg có tăng liều theo đáp ứng điều trị trong vòng 6 tuần. Huyết áp đo tại phòng khám tại thời điểm ban đầu, sau 6 tuần, sau 12 tuần, huyết áp tự động và huyết áp tại nhà theo dõi tại thời điểm ban đầu và tuần thứ 12.
- Kết quả:
Đặc điểm của các bệnh nhân tương tự nhau ở cả 2 nhóm (tuổi trung bình 57, 51% nam giới, HA 160/92 mmHg). Có 233 bệnh nhân được sử dụng IndSR/Aml và 232 BN sử dụng Aml/Val, trong đó có 48 % và 57% BN tương ứng từng nhóm phải tăng liều. Sau 12 tuần, chỉ số HATT/HATTr đều giảm tương đương ở cả 2 nhóm ( -21/-8 so với -20/-8 mmHg), hiệu quả kiểm soát HA đạt được ở 50% BN và 70% BN đáp ứng với điều trị. Tăng liều thuốc có hiệu quả với cả 2 phác đồ (P<0,001), nổi bật ở nhóm dùng IndSR/Aml (HATT/HATTr -12/-6 mmHg so với -7/-3 mmHg). Huyết áp tự động (n = 273) và huyết áp đo tại nhà (n= 194) cũng cho thấy hiệu quả kiểm soát 24h của cả 2 phác đồ. Ở nhóm các bệnh nhân tăng huyết áp khó kiểm soát (đánh giá bằng HA tự động, n= 216), huyết áp đo tại phòng khám giảm tương ứng từng nhóm -23/-13 so với – 18/-10 mmHg (p = 0,016 /p =0,135, phân tích post – hoc). BN ở cả 2 nhóm điều trị đều dung nạp khá tốt với thuốc điều trị.
- Kết luận:
Cả 2 phác đồ điều trị đều cho thấy được hiệu quả hạ áp thông qua theo dõi chỉ số HA bằng HA tự động và HA tại nhà. Ngoài ra các thuốc sử dụng đều được dung nạp tốt, phù hợp với hồ sơ an toàn của từng phân tử.
Phần II: Toàn văn
- Giới thiệu:
- Tăng huyết áp là một trong những vấn đề sức khỏe hàng đầu trên toàn cầu [1] với tỉ lệ mắc khoảng 20-24 % [2]. Mặc dù đã có nhiều loại thuốc hạ áp được đưa vào sử dụng, nhưng tỉ lệ BN kiểm soát tốt HA còn tương đối thấp, nếu không tính đến từng vùng khu vực, thì chỉ 1/3 BN điều trị đạt được mục tiêu HA < 140/90 mmHg [3, 4]. Nhiều BN khởi trị bằng một loại thuốc đơn thuần đòi hỏi phải được sử dụng ít nhất 2 loại thuốc từ 2 nhóm dược lý khác nhau để đạt được HA mục tiêu [4, 5], do đó hướng dẫn điều trị HA mới nhất 2018 của Hội Tim mạch học Châu Âu (ESC) [6] khuyến cáo các BN nên khởi trị bằng phối hợp thuốc ngay từ đầu, trong đó ưu tiên sử dụng viên phối hợp cố định hơn.
- Đơn giản hóa việc điều trị huyết áp bằng việc sử dụng VPHCĐ đã có nhiều bằng chứng ủng hộ thông qua nhiều khuyến cáo trong những năm gần đây [5-16]. VPHCĐ còn có thể đơn giản hóa vấn đề điều chỉnh liều các thành phần thuốc của nó, từ đó nâng cao sự tuân thủ điều trị của bệnh nhân [17-19]. Hơn thế nữa, các BN được dùng VPHCĐ còn giảm được nguy cơ xảy ra các biến cố tim mạch trong 5 năm so với nhóm dùng phối hợp rời [20].
- Thuốc lợi tiểu và chẹn kênh calci (CCBs) là những nhóm thuốc điều trị THA chính, được khuyến cáo sử dụng để khởi trị bệnh, đặc biệt ở nhóm các BN mắc tiểu đường (ĐTĐ), người lớn tuổi, người gốc Phi, người có tiền sử đột quỵ, THA tâm thu đơn độc hoặc THA kháng trị [6, 7, 9, 12, 21, 22]. Sự kết hợp của 2 nhóm này là một trong những lựa chọn hàng đầu với hiệu quả đã được khẳng định thông qua tác dụng hạ áp và giảm biến cố tim mạch [5, 7-9, 12], tuy nhiên chưa được sử dụng nhiều trên lâm sàng. Một phân tích gộp từ 4 thử nghiệm lâm sàng ngẫu nhiên đánh giá sự phối hợp này trên 30791 BN [23] , chủ yếu là từ nghiên cứu VALUE và FEVER [24, 25], cho thấy phối hợp 2 loại thuốc này làm giảm đáng kể tỉ lệ nhồi máu cơ tim (NMCT) (RR 0,83, khoảng tin cậy CI: 0,73-0,95), đột quỵ ( RR 0,77, CI : 0,64 – 0,92) so với các phối hợp khác, đồng thời tỉ lệ tử vong chung và do tim mạch giảm tương ứng 11 % (RR 0,89, CI 95% : 0,75- 1,06 và RR 0,89, CI 95%: 0,71 – 1,10).
- Trên khía cạnh về thuốc thì Indapamide – 1 loại lợi tiểu giống Thiazide [26-29] và Amlodipine [24, 30, 31] – loại CCB thông dụng nhất, đều đã chứng minh được hiệu quả trên kết cục tim mạch và đột quỵ ở các BN THA. IndSR/Aml là loại thuốc viên phối hợp cố định đầu tiên của 2 nhóm lợi tiểu thiazide và CCB – Dihydropyridine, ra đời từ năm 2013, và đã cho thấy được hiệu quả điều trị và khả năng dung nạp tốt thông qua hàng loạt nghiên cứu trên khắp thế giới [32]. Vì vậy, ở bài báo này chúng tôi muốn giới thiệu kết quả của nghiên cứu pha 3 đánh giá tác dụng hạ áp và khả năng dung nạp của 2 liều của VPHCĐ IndSR/Amp khi sử dụng, có tăng liều điều trị dựa trên chỉ số HA so sánh với VPHCĐ Aml/Valsartan (1 CCB và 1 chẹn thụ thể AT1) – đây là viên phối hợp chuẩn, thông dụng nhất hiện nay.
- Phương pháp nghiên cứu:
- Tiêu chuẩn lựa chọn BN:
- Gồm các BN nam hoặc nữ tuổi trên 18 có tăng huyết áp mức độ nhẹ – vừa chưa kiểm soát được – được xác định bằng HATT 150 – 180 mmHg và/hoặc HATTr < 110 mmHg (tăng huyết áp tâm thu đơn độc cũng được chấp nhận). BN hoặc chưa được điều trị hoặc chưa kiểm soát HA được bằng 1 loại thuốc hạ áp và đòi hỏi phải thay thế bằng loại khác, tiêu chuẩn loại trừ không bao gồm bất cứ loại thuốc hạ áp nào và thời gian mắc bệnh THA.
- Các tiêu chuẩn loại trừ chính bao gồm: BMI lớn hơn 32 kg/m2, tiểu đường, mắc các bệnh lý tim mạch nặng, bệnh mạch máu não, suy chức năng gan và thận, THA thứ phát, rối loạn điện giải ( tăng hoặc giảm Natri máu, Kali máu, tăng acid Uric máu) và có bất cứ chống chỉ định hoặc có tiền sử nhạy cảm cho việc sử dụng Indapamide và/hoặc Amlodipine.
- Thiết kế nghiên cứu:
- Protocol chính:
- Đây là thử nghiệm lâm sàng, pha 3, đối chứng ngẫu nhiên, đa trung tâm, 2 nhóm song song được tiến hành ở 13 quốc gia.
- Nghiên cứu được tiến hành dựa trên các quy định theo tuyên bố Helsinki kết hợp với các hướng dẫn của Good Clinical Practice. Protocol của nghiên cứu được chấp thuận bởi các hội đồng ở các địa phương thực hiện dựa trên các tiêu chuẩn về đạo đức và chủng tộc. Đối với tất cả bệnh nhân, điều tra viên sẽ đề xuất BN nên được giám sát bằng HA lưu động và các phác đồ theo dõi HA tại nhà, dựa trên một số tiêu chí phụ chủ yếu liên quan đến những khó khăn trong việc dung nạp với thiết bị hoặc việc có sẵn hay không thiết bị đo. Tất cả các bệnh nhân phải cam kết tham gia bằng văn bản trước khi được chọn vào nghiên cứu. Thử nghiệm được đăng ký tại Cơ sở dữ liệu thử nghiệm lâm sàng của Liên minh châu Âu (EUDRA CT số 2012-001690-84).
- Tất cả các BN THA không được kiểm soát tốt được lựa chọn đã bước vào giai đoạn chạy nền 4 tuần, ngừng dùng thuốc trước đó (nếu có) và được cho dùng amlodipine 5 mg nhãn mở 1 viên mỗi ngày vào buổi sáng. Những BN có HA vẫn còn cao (SBP ≥150 và <180 mmHg và DBP <110 mmHg) vào cuối giai đoạn này được chọn ngẫu nhiên để tiếp tục điều trị trong 12 tuần, được sử dụng VPHCĐ hoặc là Ind SR 1,5mg / amlodipine 5 mg hoặc amlodipine 5 mg / valsartan 80 mg cùng với việc sử dụng giả dược để làm thuốc so sánh. Ba đợt thăm khám đã được thực hiện: tại thời điểm ban đầu (lần 1), tuần thứ 6 (lần 2) và tuần 12 (lần 3). Các BN chưa kiểm soát được HA (HATT ≥ 140 hoặc HATTr ≥ 90 mmHg) sẽ được tăng liều ở liều tiếp theo, hoặc là IndSR/Aml 1,5 / 10 mg hoặc amlodipine / valsartan 5/160 mg ở lần 2 (W6). Việc sử dụng các thuốc hạ huyết áp khác hoặc các thuốc ảnh hưởng đến HA bị cấm trong suốt quá trình thử nghiệm.
- Các tiêu chí chính đánh giá hiệu quả điều trị là thay đổi HA đo tại phòng khám vào tuần thứ 12, với HATT đo khi nằm ngửa là tiêu chí chính. Các tiêu chí phụ bao gồm HATTr đo nằm ngửa, tỷ lệ kiểm soát được HA (lấy tiêu chuẩn là HATT / HATTr <140/90 mmHg) hoặc đáp ứng với điều trị (HA được kiểm soát hoặc giảm 20 mmHg HATT hoặc giảm 10 mmHg HATTr).
- Về đánh giá mức độ an toàn, bệnh nhân được khám xem có bị hạ huyết áp tư thế hay không, các chỉ số sinh tồn và các tác dụng phụ, được ghi nhận tại tất cả các lần khám. Các xét nghiệm cận lâm sàng tổng thể (sinh hóa và huyết học) và điện tâm đồ 12 đạo trình được thực hiện khi bắt đầu và kết thúc nghiên cứu. Các xét nghiệm đơn giản (chủ yếu là natri, kali, acid uric, creatinine máu) đã được thực hiện trước khi khám lại ở tuần thứ 6.
- Theo dõi huyết áp tại phòng khám
Tại mỗi lần thăm khám, HA được đo vào cùng thời điểm trong ngày và ba lần trong khoảng thời gian 1 phút ở tư thế nằm ngửa sau 10 phút nghỉ ngơi, sử dụng máy đo HA điện tử có kích thước vòng quấn phù hợp có máy in nhiệt (OMRON 705CP-II; Omron HealthCare, Nhật Bản). HATT và HATTr được đo trong một căn phòng yên tĩnh, tại thời điểm đáy nồng đồ của thuốc (khoảng 24 ± 3 giờ sau khi uống thuốc). Giá trị trung bình của hai lần đo cuối của ba lần đo được sử dụng để đánh giá. Sau lần đo thứ ba, bệnh nhân được yêu cầu đứng lên để đo HA thêm sau 1 phút và 3 phút ở tư thế đứng.
- Theo dõi huyết áp ngoài phòng khám:
- Huyết áp ngoài phòng khám được đánh giá theo các chỉ số trên 2 nhóm bệnh nhân sử dụng HA lưu động và HA tại nhà. Các thiết bị sử dụng để đo HA lưu động và HA tại nhà thỏa mãn các tiêu chuẩn hiện hành theo khuyến cáo của ESC [33, 34].
- HA lưu động và HA tại nhà luôn được thiết lập trước khi uống thuốc. Tất cả các bệnh nhân đều được điều tra viên đào tạo để sử dụng thiết bị HA tại nhà (cùng một loại với tất cả các bệnh nhân), để ghi chép vào nhật ký và làm theo quy trình chuẩn.
- HA lưu động trên 24 giờ được thực hiện vào thời điểm đầu vào và tuần 12 bằng cách sử dụng Biểu đồ Mobil-O phân tích sóng xung (Stol-berg, Đức) trên cùng một tay, với băng quấn thích hợp. Các lần đo được thực hiện mỗi 20 phút. Bản ghi đạt yêu cầu phải có thời lượng tối thiểu là 23h20 phút và ít nhất 46 lần đo HA trong 24 giờ. Lần đo sớm nhất bắt đầu lúc 7h sáng (muộn nhất vào lúc 11 giờ sáng), và kết thúc vào ngày hôm sau, ngay trước khi uống thuốc. Xác thực kết quả HA lưu động được thực hiện trực tuyến bởi phần mềm dành riêng cho nghiên cứu e-CoreLab (Paris, Pháp). Giá trị HA trung bình ban ngày (từ 7 giờ – 22 giờ), ban đêm (22 giờ – 7 giờ sáng hôm sau) và toàn bộ 24 giờ được đo tại từng giai đoạn điều trị.
- HA tại nhà được thực hiện trước mỗi lần khám (bắt đầu, tuần 6 và 12), hai lần một ngày, trên cùng một cánh tay và vào cùng một thời điểm mỗi ngày, vào buổi sáng (giữa 6 giờ và 10 giờ), trước khi dùng thuốc nghiên cứu và vào buổi tối (từ 18 giờ đến 22 giờ, trước bữa tối). Một bộ gồm ba lần đo HA tự động ở tư thế ngồi được thực hiện trong khoảng 1 phút, 3 ngày trước khi đi khám và vào ngày khám bằng thiết bị FOR A D40 (ForaCare Suisse AG, Saint Gallen, Thụy Sĩ). Dữ liệu được tập trung và chuyển đến e-CoreLab và được xác thực về mặt kỹ thuật. Giá trị trung bình buổi sáng, buổi tối và 24 giờ được hoàn thành trong 3 ngày trước khi đi khám sẽ được đánh giá cho từng giai đoạn điều trị.
- Phương pháp phân tích:
- Hiệu quả điều trị được phân tích theo nguyên tắc: tất cả các bệnh nhân được điều trị ngẫu nhiên với ít nhất một liệu pháp được chỉ định và có ít nhất một giá trị HA tại thời điểm ban đầu và sau khi điều trị. HATTr không chỉ được đánh giá trong toàn bộ mẫu nghiên cứu mà còn ở hai nhóm bệnh nhân tăng huyết áp toàn bộ và tăng huyết áp tâm thu đơn độc. Điều này cũng được áp dụng tương tự trong đánh giá HA lưu động và HA tại nhà.
- Các thay đổi HA và nhịp tim (HR) được đánh giá bằng cách sử dụng phân tích phương sai có hiệu chỉnh cho điều trị, đường cơ sở và trung tâm (tác động cố định), tỉ lệ BN được kiểm soát HA và đáp ứng với điều trị đánh giá bằng kiểm định Chi-square để so sánh hai phác đồ. Sự tuân thủ điều trị được đánh giá bằng số lượng thuốc, tỷ lệ giữa số lượng thuốc nghiên cứu đã sử dụng (tính bằng cách trừ đi số lượng thuốc được trả lại cho phòng khám từ số lượng thuốc được phân phối) và số lượng lý thuyết của chúng trong quá trình nghiên cứu cho một bệnh nhân nhất định. Tiêu chí an toàn được đánh giá ở tất cả các bệnh nhân đã dùng ít nhất một liều thuốc nghiên cứu.
- Cỡ mẫu 224 BN/ nhóm được tính toán để phát hiện được sự khác biệt 3 mmHg thay đổi so với đường cơ sở của HATT đo tại phòng khám giữa hai nhóm điều trị với độ mạnh kiểm định 80% và mức ý nghĩa hai phía là 5% với giả sử SD là 11 mmHg cho mỗi nhóm điều trị và tỷ lệ bỏ cuộc là 5% sau khi được lựa chọn ngẫu nhiên. Để đánh giá sự không kém hơn của IndSR/Aml so với Aml/Val với mức 3 mmHg cho HATT và 2 mmHg cho HATTr với mức ý nghĩa 1 phía là 2,5% (phân tích post – hoc). Giá trị P liên quan đến mô hình tuyến tính chung đã được cung cấp.
- Tất cả các phân tích thống kê được thực hiện bằng cách sử dụng phần mềm SAS cho Windows phiên bản 9.2 (SAS Institute Inc., Cary, North Carolina, USA).
- Kết quả:
- Đặc điểm bệnh nhân:
- Có 473 bệnh nhân được phân bổ ngẫu nhiên vào hai nhóm điều trị, phân bố đều và phù hợp với các đặc điểm cơ bản. Các BN cần phải điều trị bao gồm 233 bệnh nhân được dùng VPHCĐ IndSR /Aml và 232 bệnh nhân được sử dụng VPHCĐ Aml /Val. 94% bệnh nhân (tương ứng từng nhóm 220 so với 223 bệnh nhân) hoàn thành toàn bộ liệu trình 12 tuần. Trong số 30 (6%) bệnh nhân đã rút khỏi nghiên cứu, ba bệnh nhân rút lui do các tác dụng phụ của IndSR/Aml và một bệnh nhân đã rút do điều trị không hiệu quả trong nhóm Aml/Val. Các BN khác rút lui vì sự khác biệt về phác đồ (n = 7 trong mỗi nhóm) và các lý do không liên quan đến y tế (7 và 5 BN trong nhóm IndSR/Aml và Aml/Val, tương ứng). Không BN nào bị mất theo dõi trong thời gian nghiên cứu. Việc chỉnh liều thuốc ở tuần thứ 6 mang lại tác dụng hạ áp tốt hơn một chút cho các BN trong nhóm Aml/Val, với 59% BN phải tăng liều so với nhóm sử dụng IndSR/Aml (50%). Kết quả số lượng thuốc dùng tương tự nhau giữa hai nhóm: 99.0 – 3.3 % so với 98,6 – 4,7% cho IndSR/Aml và Aml/Val, tương ứng.
- Tỷ lệ đo HA lưu động và đo HA tại nhà cũng tương tự nhau trên 2 nhóm điều trị. Số lượng BN đo HA lưu động gồm 273 BN (133 so với 140 trong nhóm IndSR/Aml và Aml/Val, tương ứng), có 216 BN (79%) THA khó kiểm soát được điều trị trong hai nhóm (104 vs 112, tương ứng). THA khó kiểm soát được định nghĩa là kết quả đo HA lưu động hàng ngày có bất thường (HATT trung bình 24h > 130 mmHg và / hoặc HATTr 24h > 80 mmHg) loại trừ các trường hợp THA áo choàng trắng nhưng HA lưu động lại bình thường. Đo HA tại nhà gồm 194 bệnh nhân ở mỗi nhóm lần lượt là 95 và 99 bệnh nhân. Các đặc điểm nhân khẩu học cơ bản (nam giới chiếm 51%, tuổi trung bình 57) không có sự khác biệt giữa các nhóm (Bảng 1). BMI trung bình là 26,8 ± 2,5 kg / m2, chỉ có 8 BN nặng trên 30 kg /m2. 41% BN có THA tâm thu đơn độc (HATTr <90 mmHg) và cũng được phân bố đều ở 2 nhóm điều trị. Phần lớn BN (71%) đang điều trị THA khi nhập viện, chủ yếu được dùng đơn trị liệu (96%) bởi một trong các loại thuốc UCMC và chẹn thụ thể AT1 (50%), CCB (15%) hoặc thuốc lợi tiểu (6%), phân bổ đều trên 2 nhóm. HATT/HATTr tư thế nằm ngửa trung bình lúc ban đầu là 160/92 mmHg sau khi điều trị bằng amlodipine 5mg trong 1 tháng.
Bảng 1: Đặc điểm cơ bản của bệnh nhân
| Đặc điểm cơ bản (TB ± SD) | IndSR/Aml, n (237) | Aml/Val, n (236) | Tổng, n (473) | |
| Tuổi (năm) | 57 ± 11 | 57 T 12 | 57 T 11 | |
| Nam giới, n (%) | 121 (51%) | 120 (51%) | 241 (51%) | |
| Da trắng, n (%) | 189 (80%) | 185 (78%) | 374 (79%) | |
| Huyết áp tâm thu trung bình TB± SD (mmHg) | 160 ± 7 | 160 ± 7 | 160 ± 7 | |
| Huyết áp tâm trương trung bình TB ± SD (mmHg) | 92 ± 10 | 91 ± 10 | 92 ± 10 | |
| Nhịp tim trung bình TB ± SD (bpm) | 76 ± 12 | 75 ± 12 | 75 ± 12 | |
| Thời gian có huyết áp cao (tháng), trung bình (n) | 29 | 36 | 35 | |
Mức độ THA
| Nhẹ (%) | 47.3 | 44.6 | 46.0 |
| Vừa (%) | 52.7 | 55.4 | 54.0 |
| Tiền sử có điều trị, n (%) với | 171 (72%) | 163 (69%) | 374 (71%) |
| – Ức chế hệ thống Renin-Angiotensin: | 125 (53%) | 111 (47%) | 236 (50%) |
| + Ức chế men chuyển (ACE) | 91 (38%) | 79 (34%) | 170 (36%) |
| + Ức chế AT1 (ARBs) | 34 (14%) | 33 (14%) | 67 (14%) |
| – Chẹn kênh Can xi | 37 (16%) | 35 (15%) | 72 (15%) |
| – Lợi tiểu | 14 (6%) | 15 (6%) | 29 (6%) |
| Rối loạn lipid máu (%) | 24.5 | 25.4 | 25.0 |
| Hút thuốc lá (%) | 12.7 | 15.3 | 14.0 |
- Trong suốt thời gian nghiên cứu, các BN tuân thủ rất tốt chế độ điều trị (98,8 4,1%), với tỉ lệ theo liều dùng tương tự trong cả hai nhóm.
- Hiệu quả điều trị:
- Chỉ số HA đo tại phòng khám:
- Nhìn chung, trong 12 tuần điều trị, cả hai nhóm đều giảm có ý nghĩa (P <0,001) chỉ số HATT và HATTr xuống 21/8 so với 20/8 mmHg trong nhóm IndSR/Aml và Aml/Val, tương ứng, và duy trì được sự tương đương (Bảng 2). Tần số mạch giảm nhẹ và tương tự ở 2 nhóm, lần lượt là 2,7 và 0,7 nhịp/phút. Trong phân nhóm BN bị THA tâm thu đơn độc, HATTr bình thường tại thời điểm ban đầu vẫn được duy trì ở cả 2 nhóm điều trị (-2 mmHg, ở cả hai nhóm). Khi kết thúc nghiên cứu, có 50% bệnh nhân được kiểm soát HA (HATT <140 / HATTr <90 mmHg) và 70% đáp ứng với điều trị, ở cả 2 nhóm.
- Bệnh nhân THA mức độ vừa được hưởng lợi nhiều hơn từ việc điều trị với mức giảm HATT/HATTr đo tại phòng khám là -25/-11 mmHg so với -23/ -10 mmHg với IndSR/Aml (n =124) và Aml/Val (n =127), tương ứng
- Khi đánh giá các bệnh nhân THA khó kiểm soát, nhận thấy tác dụng của IndSR/Aml trên HATT đo tại phòng khám là vượt trội có ý nghĩa (giảm 4,7 mmHg, P = 0,016) so với Aml/Val; với HATT / HATTr đo tại phòng khám giảm – 23/- 10 so với -18/ – 8 mmHg từ HA nền 160/94 và 161/92 mmHg, tương ứng.
Bảng 2: Giảm huyết áp và nhịp tim sau điều trị, so với huyết áp nền
| Giảm huyết áp (TB ± SD) | IndSR/Aml,
N (233) |
Aml/Val,
N (232) |
Sự khác nhau giữa các nhóm với CI 95%, giá trị p | |
| Huyết áp tâm thu nền – TB ± SD (mmHg) | 160 ± 7 | 160 ± 7 | ||
| Thay đổi so với huyết áp nền (mmHg) | —21 ± 15* | —20 ± 16* | —1.1, [—3.7; 1.6], P = 0.001 | |
| Huyết áp tâm trương nền – TB ± SD (mmHg) | 92 ± 10 | 91 ± 10 | ||
| Thay đổi so với huyết áp nền(mmHg) | —8 ± 10* | —8 ± 11* | 0.2 [—1.4; 1.8], P = 0.014 | |
| Nhịp tim nền – TB ± SD (bpm) | 76 ± 12 | 74 ± 12 | ||
| Thay đổi so với nhịp tim nền (bpm) | —2.7 ± 11 | —0.7 ± 11.9 | —0.6 [—2.4; 1.1] | |
- Hiệu quả của tăng liều thuốc:
- Ở nhóm các BN sử dụng IndSR/Aml có ít bệnh nhân phải tăng liều thuốc hơn (113 (48%) so với 135 (58%) trong nhóm amlodipine / valsartan. Tăng liều thuốc giúp giảm HA đo tại phòng khám ở cả hai nhóm điều trị (P <0,001 cho mỗi lần thay liều), hiệu quả hơn ở nhóm dùng IndSR/Aml ( -12 / – 6 so với -7/-3 mmHg với amlodipine / valsartan) (Bảng 3).
Bảng 3: Thay đổi huyết áp (TB±SD) theo liều điều trị
| TABLE 3. Changes in office blood pressure (mean T standard error) according to dose (uptitration efficacy) in the whole cohort
Liều điều trị n HA tâm thu HA tâm trương |
||||||
| Giai đoạn | 1 | Tuần 0 – 6 | IndSR/Aml 1.5/5 mg | 233 | —17 ± 1m | —6 ± 1m |
| Aml/Val 5/80 mg | 231 | —16 ± 1m | —7 ± 1m | |||
| Giai đoạn | 2 | Tuần 6 – 12 | IndSR/Aml 1.5/10 mg | 113 | —12 ± 1m | —6 ± 1m |
| Aml/Val 5/160 mg | 135 | —7 ± 1m | —3 ± 1m | |||
- Đo HA lưu động và đo HA tại nhà:
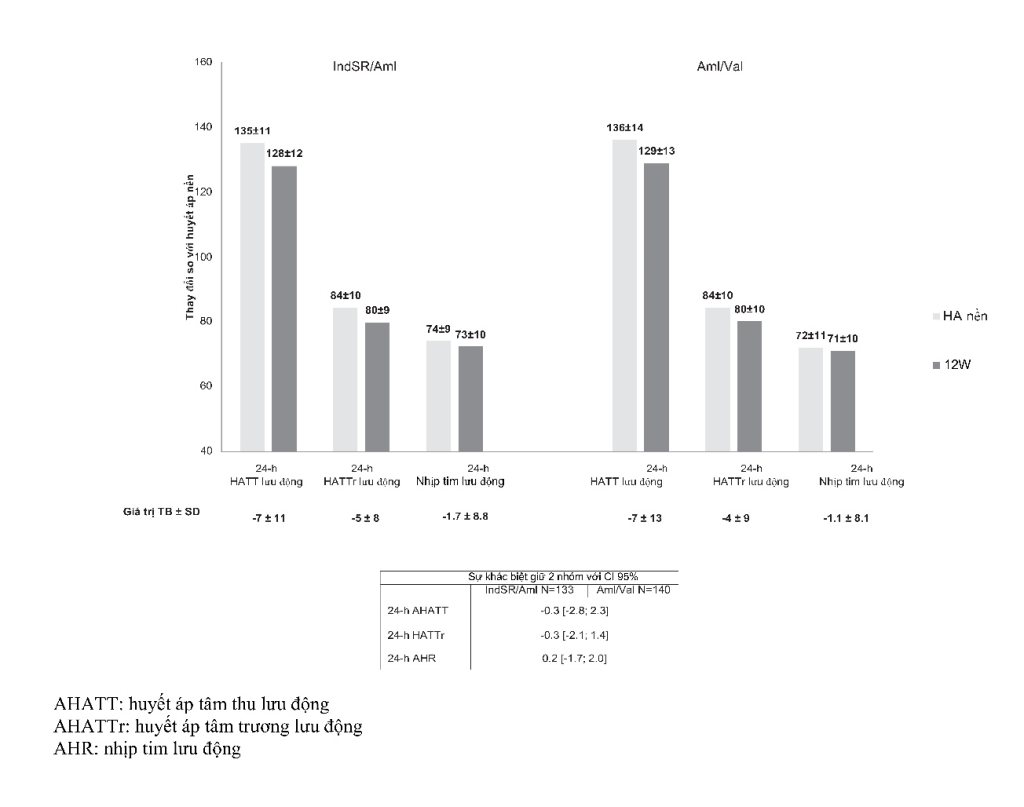
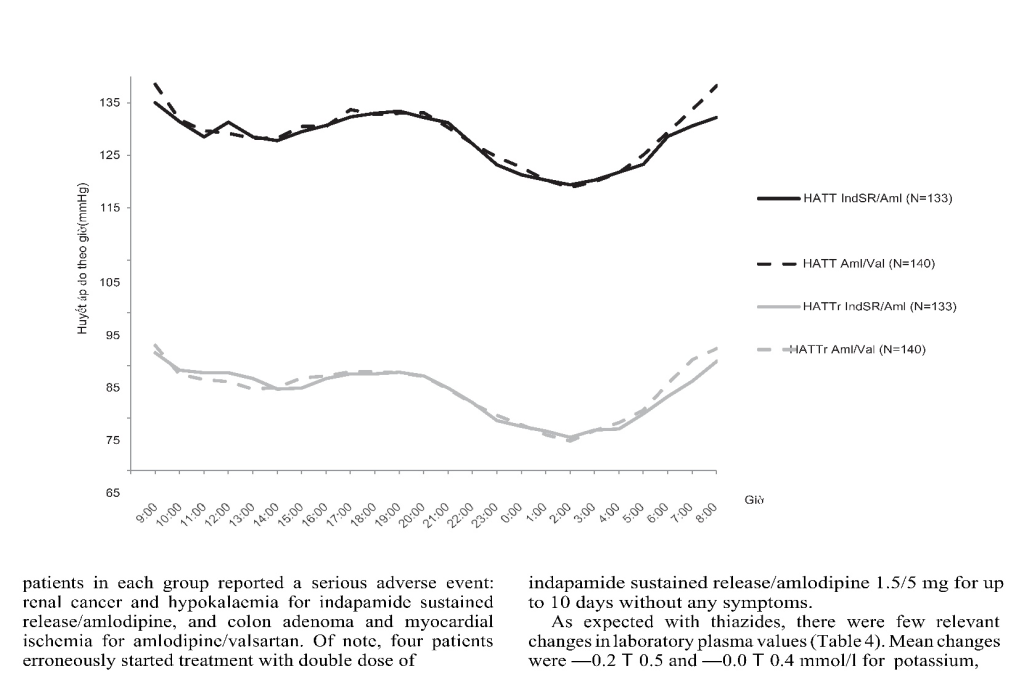
- Đo HA lưu động được tiến hành trên 273 bệnh nhân (133 nhóm IndSR/Amlvà 140 ở nhóm Aml/Val), và giúp đánh giá hiệu quả điều trị 24 giờ của hai phác đồ. Trong vòng 24 giờ, HATT/HATTr giảm lần lượt bởi -7/-5 mmHg so với -7/-4 mmHg, tương ứng, giá trị trung bình HATT/HATTr 24h tương ứng là 128/80 và 129/80 mmHg (Hình 1). Nhịp tim 24h vẫn ổn định ở 2 nhóm và giảm – 1,7 và – 1,1 nhịp/phút, tương ứng. Không có sự khác biệt có ý nghĩa về thời gian để đạt đến giá trị HATT/HATTr trung bình cuối cùng là 131/83 và 132/84 mmHg vào ban ngày và 123/74 và 123/75 mmHg vào ban đêm, tương ứng. Trong khoảng thời gian này, nhịp tim 24h giảm – 1,6 và – 1,1 nhịp/phút ban ngày và – 1,7 và – 0,6 nhịp/phút ban đêm, tương ứng. Các hình thái HA 24 giờ ở tuần 12 được hiển thị trong Hình 2.
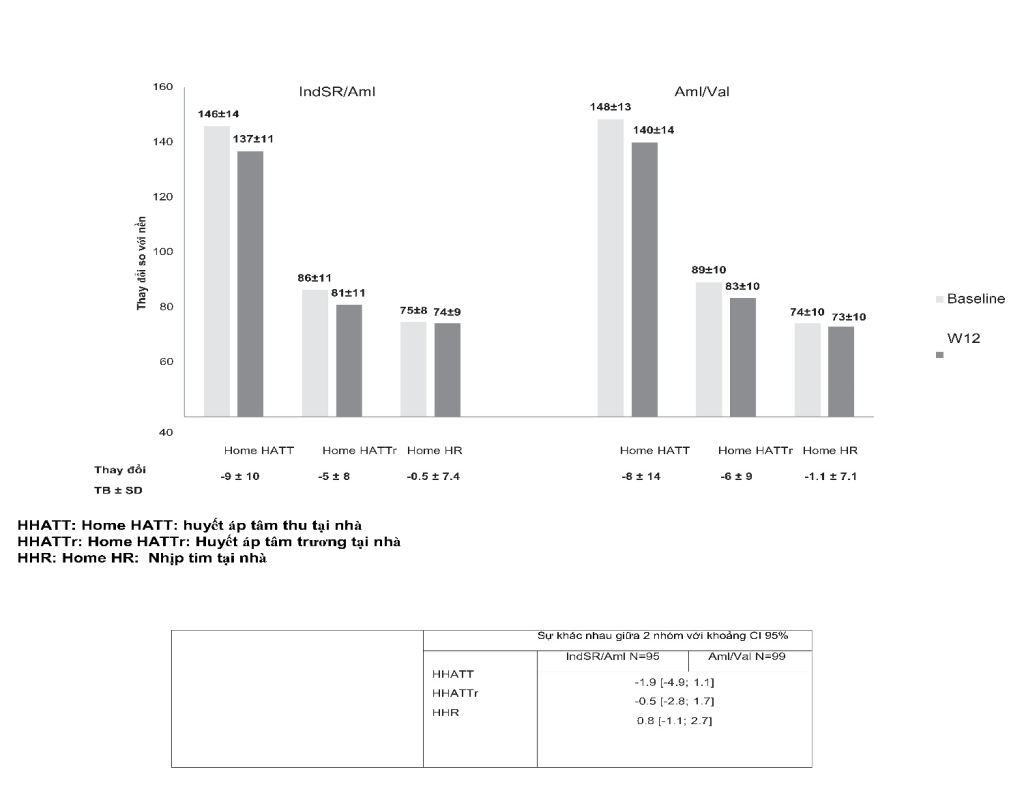
- Những kết quả tương tự cũng được quan sát thấy với đo HA tại nhà với 194 BN (95 ở nhóm IndSR/Aml và 99 ở nhóm Aml/Val). HATT/HATTr tại nhà giảm – 9/ – 5 mmHg ở nhóm IndSR/Aml và – 8/ – 6 mmHg ở nhóm amlodipine/valsartan (Hình 3). HA cả ngày, buổi sáng và buổi tối cũng cho kết quả tương tự.
Hình 1: Sự thay đổi của các chỉ số huyết áp, nhịp tim lưu động sau 12 tuần
Hình 2: Biến đổi chỉ số HA 24h sau 12 tuần điều trị
Hình 3: Biến đổi các chỉ số HA đo tại nhà sau 12 tuần
- Độ an toàn
- Các thuốc điều trị được dung nạp tốt ở cả hai nhóm và không xuất hiện mối quan ngại nào về tính an toàn tại bất kỳ liều điều trị nào. Nhìn chung, có 3 BN (1,3%) trong nhóm IndSR/Aml rút lui khỏi nghiên cứu do tác dụng phụ, tuy nhiên tất cả đều không nghiêm trọng và đã hồi phục (chóng mặt, mệt mỏi và hạ kali máu). Tỷ lệ gặp tác dụng phụ khoảng 19,9% đối với nhóm IndSR/Aml (so với 11,9% của nhóm amlodipine / valsartan), chủ yếu do các đặc tính lợi tiểu của indapamide: hạ kali máu (5,5 so với 0,8%, tương ứng), chóng mặt (2.1 so với 0%), tăng acid uric máu (1,3 so với 0%). Phù ngoại biên, được cho là phụ thuộc vào liều amlodipine, xảy ra ở một số BN (1,3 so với 0,4%) và chủ yếu ở liều amlodipine 10 mg. Cơn hạ huyết áp thế đứng được định nghĩa khi HA giảm 20 mmHg đối với tâm thu và 10 mmHg đối với huyết áp tâm trương, tương ứng, so với khi đo HA tư thế nằm hoặc ngồi. Hiện tượng này xuất hiện không thường xuyên, chỉ có 3 BN trong mỗi nhóm. Có 2 BN trong mỗi nhóm được ghi nhận có 1 tác dụng phụ nghiêm trọng: ung thư thận và hạ kali máu ở nhóm IndSR/Aml, và u đại tràng và thiếu máu cơ tim ở nhóm amlodipine / valsartan. Đáng chú ý, có 4 BN đã bắt đầu điều trị nhầm với liều gấp đôi của IndSR/Aml 1,5 / 5 mg trong tối đa 10 ngày mà không có bất kỳ triệu chứng nào.
- Có ít sự thay đổi về nồng độ các chỉ số trong xét nghiệm máu, các thay đổi này cũng đã được tiên lượng từ trước do các đặc tính vốn có của Thiazide (Bảng 4). Nồng độ các chất thay đổi là – 0,2 ± 0,5 và – 0,0 ± 0,4 mmol/l đối với kali, – 0,1± 2,6 và -0,4± 2,3 mmol/l đối với natri, – 0,3 ± 9,9 và 0,7 ± 10,9 µmol/l đối với creatinine và – 40,4 ± 182,4 và -8.1 ± 170.6 µmol / l đối với acid uric, trong nhóm IndSR/Aml và amlodipine / valsartan, tương ứng.
Bảng 4: Thay đổi các chỉ số sinh hóa trong quá trình điều trị
|
Thông số (đơn vị) |
Thay đổi IndSR/Aml | T
so với nền Aml/Val |
| Natri (mmol/l) | —0.1 ± 2.6 | —0.4 ± 2.3 |
| Kali (mmol/l) | —0.2 ± 0.5 | —0.0 ± 0.4 |
| Creatinine (mmol/l) | —0.3 ± 9.9 | 0.7 ± 10.9 |
| Glucose (mmol/l) | 0.2 ± 1.5 | 0.1 ± 1.6 |
| Triglycerides (mmol/l) | —0.04 ± 1.07 | 0.02 ± 1.03 |
| Cholesterol (mmol/l) | —0.04 ± 1.08 | —0.14 ± 1.06 |
| HDL cholesterol (mmol/l) | —0.13 ± 2.05 | —0.53 ± 3.17 |
| LDL cholesterol (mmol/l) | 0.02 ± 2.56 | —0.17 ± 1.71 |
| Uric acid (mmol/l) | 40.4 ± 182.4 | —8.1 ± 170.6 |
- Bàn luận:
- Hiệu quả kiểm soát HA dựa trên số đo HA tại chỗ và ngoài phòng khám:
- Nghiên cứu của chúng tôi cho thấy rằng cả hai phác đồ điều trị VPHCĐ với IndSR /Aml hoặc Aml/Val (tương ứng, thuộc nhóm thuốc lợi tiểu giống thiazide / CCB hoặc chẹn thụ thể AT1/CCB) đều chứng minh hiệu quả trong việc hạ HA và được dung nạp tốt trong quần thể nghiên cứu với phân bố đều trên hai nhánh điều trị, bao gồm cả các BN đã được sử dụng thuốc hạ áp trước đó.
- Nghiên cứu của chúng tôi đã sử dụng ba phương pháp chính để đánh giá chính xác hiệu quả hạ huyết áp của thuốc, đó là đo HA ngay tại phòng khám (100% BN) và đo HA ngoài phòng khám với tỷ lệ lớn BN sử dụng cả HA lưu động (79% BN) và / hoặc HA tại nhà (66% BN). Thêm vào đó, hai phương pháp đo cuối cùng này tạo nên sự bổ sung rất có giá trị cho phương pháp đo HA tại phòng khám [6, 35, 36] giúp khắc phục các vấn đề như tăng huyết áp áo choàng trắng [5, 6, 10, 37] và giúp dự đoán chính xác hơn về nguy cơ tim mạch so với trị số HA đo tại phòng khám đơn thuần [38-40].
- Hiệu quả hạ áp đều được quan sát thấy với từng phương pháp một trong quần thể nghiên cứu, với những kết quả tương tự ở những BN không phải da trắng chiếm 20% số lượng BN (dữ liệu không được hiển thị). Với các nhóm phụ gồm THA tâm thu đơn độc (41%) hoặc THA toàn bộ (59%), các bệnh nhân được phân bổ tốt ở hai nhóm điều trị và có sự giảm tương đương trên số đo HATTr tại phòng khám ở cả hai nhóm điều trị ( -2 mmHg đối với THA tâm thu đơn độc và – 12 mmHg đối với THA toàn bộ).
- Sau khi hiệu chỉnh, so sánh giữa đặc điểm cơ bản của toàn bộ các BN và những người dùng HA lưu động và HA tại nhà, các phân tích đều chứng thực và xác nhận hiệu quả của cả 2 phương pháp điều trị. Ngoài ra, đo HA lưu động cho phép xác định một tỷ lệ đáng kể bệnh nhân (21%) bị THA áo choàng trắng được coi là không thể kiểm soát được theo kết quả đo HA tại phòng khám nhưng lại được kiểm soát theo kêt quả HA lưu động sau 1 tháng điều trị bằng Amlodipine đơn độc. Việc loại trừ những BN này trên phân tích post- hoc giúp chúng tôi đánh giá chính xác hơn sự khác biệt ở 2 nhóm điều trị với sự ưu thế hơn của nhóm sử dụng IndSR/Aml (dù đặc điểm BN ở cả 2 nhóm đều tương tự nhau) trên đối tượng BN bị THA khó kiểm soát. Sự khác biệt này không thể được tính bằng sự khác biệt trong tuân thủ điều trị, vì cả hai phác đồ đều được xây dựng sử dụng thuốc dưới dạng viên phối hợp cố định và số lượng thuốc được dùng là tương tự nhau giữa hai nhóm.
- Phương pháp và thiết kế phù hợp với hướng dẫn điều trị của ESC 2013 và 2018
- Theo kinh nghiệm điều trị lâm sàng và hướng dẫn điều trị của Hiệp hội Tăng huyết áp Châu Âu (ESH) / Hiệp hội Tim mạch Châu Âu (ESC) 2013, HA đo tại phòng khám phải được thực hiện bởi nhân viên y tế, tại thời điểm đáy của nồng độ thuốc (tức là 24 giờ sau khi dùng thuốc) với máy đo HA điện tử đủ tiêu chuẩn ( máy đo Omron trong tư thế nằm ngửa) với HA mục tiêu dưới 140/90 mmHg. Đây cũng là phương pháp đo được khuyến cáo theo hướng dẫn ESC / ESH 2018.
- Về lựa chọn phương pháp điều trị, nghiên cứu của chúng tôi đã được thiết kế để phù hợp với hướng dẫn ESH / ESC năm 2013 và thực hành hiện tại, tại thời điểm này vẫn khuyến nghị khởi trị bằng đơn trị liệu cho hầu hết các BN, sau đó sử dụng hai loại thuốc điều trị như bước tiếp theo nếu HA của BN vẫn không kiểm soát được. Với thiết kế nghiên cứu này, chúng tôi có thể xác minh sự tồn tại của hiện tượng THA không kiểm soát được mặc dù được đơn trị liệu bằng amlodipine 5 mg và do đó mang lại cơ hội cho BN được kiểm soát HA tốt hơn khi sử dụng 2 phác đồ điều trị này. Sự kết hợp của indapamide / amlodipine hoặc amlodipine / valsartan là sự tiếp cận hợp lý tiếp theo cho những BN này (HATT/HATTr: 150 -180 / <110 mmHg). Thời gian 12 tuần là đủ thời gian cho nghiên cứu và cho phép đánh giá chính xác hiệu quả hạ huyết áp với các liệu trình tăng liều phù hợp giữa các lần thăm khám.
- Tính an toàn
- Tính an toàn của cả 2 phác đồ trên lâm sàng đều phù hợp với hồ sơ an toàn đã biết của từng thuốc và cả hai phác đồ đều được BN dung nạp tốt. Tính an toàn chủ yếu được tạo nên bởi các đặc tính của thiazide vốn có của indapamide. Hiện tượng phù ngoại biên có liên quan đến CCB và được ghi nhận ở khoảng 6% bệnh nhân sau 12 tuần điều trị, gặp tỉ lệ khá ít trong nghiên cứu của chúng tôi. Người ta nhận thấy các thuốc ức chế men chuyển angiotensin (UCMC) hoặc chẹn thụ thể AT1 khi kết hợp với CCB sẽ làm giảm nguy cơ này [45], tuy nhiên chúng tôi cũng nhận thấy có một tỉ lệ nhỏ hiện tượng phù khi dùng VPHCĐ IndSR/Aml trong nghiên cứu, kết quả này cũng tương tự như trong nghiên cứu NESTOR trước đây [46].
- Hướng dẫn điều trị của ESC / ESH về THA mới nhất 2018 [6] khuyến cáo hầu hết các BN THA nên khởi trị bằng liệu pháp kết hợp thuốc – tốt nhất là sử dụng VPHCĐ như IndSR/Aml để thay thế các thuốc ức chế hệ thống renin – aldosterone – angiotensin ở BN THA có nồng độ renin máu thấp [47]. Các BN THA người da đen hoặc người lớn tuổi là các đối tượng có nồng độ renin máu thấp, được chứng minh là nhóm dân số đáp ứng tốt nhất với thuốc lợi tiểu và CCB [48]. Các đánh giá của Safar và Blacher dựa trên các bằng chứng từ nhiều thử nghiệm lâm sàng sử dụng Indapamide, Amlodipine và các phác đồ có những thuốc này trên BN THA cho thấy hiệu quả làm giảm tỉ lệ tử vong, bệnh phối hợp, đồng thời còn có tác dụng bảo vệ cơ quan đích [47].
- Hạn chế của nghiên cứu:
- Nghiên cứu của chúng tôi có một số hạn chế nhất định. Đầu tiên, nghiên cứu chỉ sử dụng hai loại VPHCĐ liều có sẵn gồm IndSR/ Aml (1,5 / 5 và 1,5 / 10 mg), và cũng chỉ có hai liều Aml /Val thông thường được thử nghiệm.
- Thứ hai, xem xét các tiêu chí thu nhận và loại trừ BN, các kết quả có được trong báo cáo này chỉ có giá trị đối với dân số được chọn và không đánh giá được trong các quần thể khác có nguy cơ, ví dụ ở bệnh nhân mắc bệnh tiểu đường. Tuy nhiên, mặc dù không được đánh giá trong thử nghiệm này, dữ liệu trên các BN tiểu đường bao gồm cả các BN cao tuổi đã được ghi nhận trước đây trong các phân tích NESTOR-CCB cho thấy hiệu quả kiểm soát HA vượt trội hơn so với việc sử dụng kết hợp UCMC và CCB [46, 49].
- Tương tự, nghiên cứu cũng không tập trung vào những BN THA có nồng độ renin máu thấp, như người da đen hoặc người già, những người có lẽ sẽ được hưởng lợi nhiều hơn từ sự kết hợp Ind/Aml theo như các kết quả gần đây của nghiên cứu CREOLE [50] được thực hiện để đánh giá các phác đồ kết hợp thuốc hiệu quả nhất bao gồm thuốc lợi tiểu + CCB trên quần thể dân số da đên ở vùng hạ Sahara.
- Khuyến nghị:
- Việc sử dụng viên thuốc phối hợp cố định để điều trị THA được khuyến khích rất nhiều bởi nhiều hướng dẫn điều trị, và được nhấn mạnh bởi hướng dẫn ESC / ESH 2018 gần đây vì chúng tôi nhận thấy có sự cải thiện tỷ lệ kiểm soát HA tốt ở các BN THA. Sự kết hợp của IndSR/Aml được đặc biệt quan tâm đối với những BN THA có nồng độ renin thấp- khá thường gặp và được cho là có ảnh hưởng đến khoảng 30% BN THA [51], đặc biệt là ở người da đen, theo chúng tôi được biết hiện nay chưa có VPHCĐ nào khác của thuốc lợi tiểu thiazide và CCB được bán trên thị trường.
- Tóm lại, ở những bệnh nhân bị tăng huyết áp thể nhẹ đến trung bình, sử dụng VPHCĐ IndSR/Aml cho hiệu quả tương đương với Aml/Val trong việc giảm số đo HA đo tại phòng khám. Mỗi liều khác nhau có liên quan đến việc giảm đáng kể chỉ số HA. Vào cuối nghiên cứu, 50% bệnh nhân đã đạt được kiểm soát HA và 70% đáp ứng với điều trị. Hiệu quả hạ áp được xác nhận bằng đo HA lưu động và đo HA tại nhà. Tác dụng hạ áp kéo dài 24 giờ còn có tác dụng làm giảm nguy cơ tim mạch. Không mối bận tâm nào về sự an toàn xảy ra trong nghiên cứu vì tính an toàn của thuốc chủ yếu được tạo nên bởi các đặc tính thiazide của indapamide. Đây là loại viên phối hợp cố định đầu tiên của CCB và lợi tiểu thiazide được bán trên thị trường và nhờ đó cung cấp cho các bác sĩ và BN một phương thức điều trị mới trong điều trị tăng huyết áp.
Tài liệu tham khảo
- World Health Organisation. Global status report on noncommunicable diseases. Geneva: World Health Organisation; 2010 ; Available at:
http://www.who.int/nmh/publications/ncd_report2010/en/. [Accessed 27 March 2018].
- NCD Risk Factor Collaboration (NCD-RisC). Worldwide trends in blood pressure from 1975 to 2015: a pooled analysis of 1479 populationbased measurement studies with 19.1 million participants. Lancet 2017;
389:37–55.
- Chow CK, Teo KK, Rangarajan S, Islam S, Gupta R, Avezum A, et al. Prevalence, awareness, treatment, and control of hypertension in rural and urban communities in high-, middle-, and low-income countries. JAMA 2013; 310:959–968.
- Mensah GA, Bakris G. Treatment and control of high blood pressure in adults. Cardiol Clin 2010; 28:609–622.
- Whelton PK, Carey RM, Aronow WS, Casey DEJ, Collins KJ, Dennison HC, et al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/ NMA/PCNA Guideline for the prevention, detection, evaluation, and
management of high blood pressure in adults: a report of the American College of Cardiology/American Heart Association Task Force on
Clinical Practice Guidelines. Hypertension 2018; 71:e13–e115.
- Williams B, Mancia G, Spiering W, Agabiti Rosei E, Azizi M, Burnier M, et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension. J Hypertens 2018; 36:1953–2041.
- Mancia G, Fagard R, Narkiewicz K, Redon J, Zanchetti A, Bohm M, et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2013; 31:1281–1357.
- James PA, Oparil S, Carter BL, Cushman WC, Dennison-Himmelfarb C, Handler J, et al. 2014 evidence-based guideline for the management of high blood pressure in adults: Report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA 2014; 311:507–520.
- Weber MA, Schiffrin EL, White WB, Mann S, Lindholm LH, Kenerson JG, et al. Clinical practice guidelines for the management of hypertension in the community a statement by the American Society of Hypertension and the International Society of Hypertension. J Hypertens 2014; 32:3–15.
- Blacher J, Halimi JM, Hanon O, Mourad JJ, Pathak A, Schnebert B, Girerd X. Management of hypertension in adults: The 2013 French
Society of Hypertension guidelines. Fundam Clin Pharmacol 2014; 28:1–9.
- Piepoli MF, Hoes AW, Agewall S, Albus C, Brotons C, Catapano AL, et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016; 37:2315–2381.
- Leung AA, Daskalopoulou SS, Dasgupta K, McBrien K, Butalia S, Zarnke KB, et al. Hypertension Canada’s 2017 guidelines for diagnosis,
risk assessment, prevention, and treatment of hypertension in adults. Can J Cardiol 2017; 33:557–576.
- Task Force of the Latin American Society of Hypertension. Guidelines on the management of arterial hypertension and related comorbidities in Latin America. J Hypertens 2017; 35:1529–1545.
- Tay JC, Sule AA, Chew EK, Tey JS, Lau T, Lee S, et al. Ministry of Health Clinical Practice Guidelines: hypertension. Singapore Med J 2018; 59:17–27.
- Tykarski A, Narkiewicz K, Gaciong Z, Januszewicz A, Litwin M, Kostka- Jeziorny K, et al. 2015 guidelines for the management of hypertension. Recommendations of the Polish Society of Hypertension – short version. Kardiol Pol 2015; 73:676–700.
- Sima˜o AF, Pre´coma DB, Andrade JP, Correa Filho H, Saraiva JF, Oliveira GM, Brazilian Society of Cardiology. I cardiovascular prevention guideline of the Brazilian Society of Cardiology – executive summary. Arq Bras Cardiol 2014; 102:420–431.
- Gupta AK, Arshad S, Poulter NR. Compliance, safety, and effectiveness of fixed-dose combinations of antihypertensive agents: a meta-analysis. Hypertension 2010; 55:399–407.
- Bangalore S, Kamalakkannan G, Parkar S, Messerli FH. Fixed-dose combinations improve medication compliance: a meta-analysis. Am J Med 2007; 120:713–719.
- Zeng F, Patel BV, Andrews L, Frech-Tamas F, Rudolph AE. Adherence and persistence of single-pill ARB/CCB combination therapy compared to multiple-pill ARB/CCB regimens. Curr Med Res Opin 2010; 26:2877–2887.
- Belsey JD. Optimizing adherence in hypertension: a comparison of outcomes and costs using single tablet regimens vs individual component regimens. J Med Econ 2012; 15:897–905.
- Sica DA, Carter B, Cushamn W, Hamm L. Thiazide and loop diuretics. J Clin Hypertens 2011; 13:639–643.
- Roush GC, Ernst ME, Kostis JB, Tandon S, Sica DA. Head-to-head comparisons of hydrochlorothiazide with indapamide and chlorthalidone: antihypertensive and metabolic effects. Hypertension 2015; 65:1041–1046.
- Rimoldi SF, Messerli FH, Chavez P, Stefanini GG, Scherrer U. Efficacy and safety of calcium channel blocker/diuretics combination therapy in hypertensive patients: a meta-analysis. J Clin Hypertens 2015;17:193–199
- Julius S, Kjeldsen SE, Weber M, Brunner HR, Ekman S, Hansson L, et al. Outcomes in hypertensive patients at high cardiovascular risk treated with regimens based on valsartan or amlodipine: the VALUE randomised trial. Lancet 2004; 363:2022–2031.
- Liu L, Zhang Y, Liu G, Li W, Zhang X, Zanchetti A. The Felodipine Event Reduction (FEVER) Study: a randomized long-term placebo-controlled trial in Chinese hypertensive patients. J Hypertens 2005; 23:2157–2172.
- Patel A, MacMahon S, Chalmers J, Neal B, Woodward M, Billot L, et al. Effects of a fixed combination of perindopril and indapamide on
macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial.
Lancet 2007; 370:829–840.
- Beckett NS, Peters R, Fletcher AE, Staessen JA, Liu L, Dumitrascu D, et al. Treatment of hypertension in patients 80 years of age or older. N Engl J Med 2008; 358:1887–1898.
- PROGRESS Collaborative Group. Randomised trial of a perindoprilbased blood-pressure-lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet 2001; 358: 1033–1041.
- Liu L, Wang Z, Gong L, Zhang Y, Thijs L, Staessen JA, Wang J. Blood pressure reduction for the secondary prevention of stroke: a Chinese trial and a systematic review of the literature. Hypertens Res 2009; 32:1032–1040.
- The ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group. Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: the antihypertensive and lipid-lowering treatment to prevent heart attack trial (ALLHAT). JAMA 2002; 288: 2981–2997.
- Dahlo¨f B, Sever PS, Poulter NR, Wedel H, Beevers DG, Caulfield M, et al. Prevention of cardiovascular events with an antihypertensive
regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet 2005; 366:895–906.
- Jadhav U, Hiremath J, Namjoshi DJ, Gujral VK, Tripathi KK, Siraj M, et al. Blood pressure control with a single-pill combination of indapamide sustained-release and amlodipine in patients with hypertension: The EFFICIENT study. PLoS One 2014; 9:e92955.
- Parati G, Stergiou GS, Asmar R, Bilo G, de Leeuw P, Imai Y, et al. European Society of Hypertension practice guidelines for home blood
pressure monitoring. J Hum Hypertens 2010; 24:779–785.
- Parati G, Stergiou G, O’Brien E, Asmar R, Beilin L, Bilo G, et al. European Society of Hypertension practice guidelines for ambulatory
blood pressure monitoring. J Hypertens 2014; 32:1359–1366.
- Stergiou GS, Baibas NM, Gantzarou AP, Skeva II, Kalkana CB, Roussias LG, Mountokalakis TD. Reproducibility of home, ambulatory, and clinic blood pressure: implications for the design of trials for the assessment of antihypertensive drug efficacy. Am J Hypertens 2002;
15:101–104.
- O’Brien E, Parati G, Stergiou G, Asmar R, Beilin L, Bilo G, et al. European Society of Hypertension position paper on ambulatory
blood pressure monitoring. J Hypertens 2013; 31:1731–1768.
- National Institute for Health and Clinical Excellence. Clinical Guidelines Hypertension: Clinical management of primary hypertension in adults – NICE clinical guideline 127. 2011 http://www.ehy.ee/docs/ pics/NICE%20hypertension%202011.pdf. [Accessed 15 May 2018].
- Mancia G, Facchetti R, Bombelli M, Grassi G, Sega R. Long-term risk of mortality associated with selective and combined elevation in office, home, and ambulatory blood pressure. Hypertension 2006; 47:846–
853.
- Sega R, Facchetti R, Bombelli M, Cesana G, Corrao G, Grassi G, Mancia G. Prognostic value of ambulatory and home blood pressures compared with office blood pressure in the general population: follow-up results from the Pressioni Arteriose Monitorate e Loro Associazioni (PAMELA) study. Circulation 2005; 111:1777–1783.
- Dolan E, Stanton A, Thijs L, Hinedi K, Atkins N, McClory S, et al. Superiority of ambulatory over clinic blood pressure measurement in
predicting mortality: the Dublin outcome study. Hypertension 2005;46:156–161.
- Banegas JR, Ruilope LM, de la Sierra A, Vinyoles E, Gorostidi M, de la Cruz JJ, et al. Relationship between clinic and ambulatory bloodpressure measurements and mortality. N Engl J Med 2018; 378: 1509–1520.
- Huang Y, Huang W, Mai W, Cai X, An D, Liu Z, et al. White-coat hypertension is a risk factor for cardiovascular diseases and total
mortality. J Hypertens 2017; 35:677–688.
- Briasoulis A, Androulakis E, Palla M, Papageorgiou N, Tousoulis D. White-coat hypertension and cardiovascular events: a meta-analysis. J Hypertens 2016; 34:593–599.
- Makani H, Bangalore S, Romero J, Htyte N, Berrios RS, Makwana H, Messerli FH. Peripheral edema associated with calcium channel blockers: incidence and withdrawal rate – a meta-analysis of randomized trials. J Hypertens 2011; 29:1270–1280.
- Makani H, Bangalore S, Romero J, Wever-Pinzon O, Messerli FH. Effect of renin–angiotensin system blockade on calcium channel blockerassociated peripheral edema. Am J Med 2011; 124:128–135.
- Hanon O, Boully C, Caillard L, Labouree F, Cochiello S, Chaussade E. Treatment of hypertensive patients with diabetes and microalbuminuria with combination indapamide SR/amlodipine: retrospective analysis of NESTOR. Am J Hypertens 2015; 28:1064–1071.
- Safar ME, Blacher J. Thiazide-like/calcium channel blocker agents: a major combination for hypertension management. Am J Cardiovasc Drugs 2014; 14:423–432.
- Thomas F, Pannier B, Safar ME. Impact of country of birth on progression of steady and pulsatile hemodynamic parameters in normotensive and hypertensive subjects. J Am Soc Hypertens 2013; 7:440–447.
- Hanon O, Caillard L, Chaussade E, Hernandorena I, Boully C. Blood pressure-lowering efficacy of indapamide SR/amlodipine combination in older patients with hypertension: a post hoc analysis of the NESTOR trial (Natrilix SR vs enalapril in hypertensive type 2 diabetics with microalbuminuria). J Clin Hypertens 2017; 19:965–972.
- Ojji DB, Mayosi B, Francis V, Badri M, Cornelius V, Smythe W, et al. Comparison of dual therapies for lowering blood pressure in Black
Africans. N Engl J Med 2019; doi 10.1056/NEjMoa1901113.
- Olson N, DeJongh B, Hough A, Parra D. Plasma renin activity-guided strategy for the management of hypertension. Pharmacotherapy 2012; 32:446–455.







