BV Nhân dân 115
Mở đầu:
Trước năm 1977 định nghĩa THA kháng trị là khi bệnh nhân (BN) có HA>140/90 mmHg (hay 160/90 mmHg cho bệnh nhân (BN) lớn tuổi), bất chấp điều trị thuốc thích hợp. Nay định nghĩa này hiện đã thay đổi, với HA mục tiêu được hạ thấp hơn dựa trên những nghiên cứu lớn (< 140/90 mmHg cho mọi BN, < 130/80 mmHg cho BN đái tháo đường và bệnh thận), mặc dù tỉ lệ tăng HA đang tăng theo tuổi, tình trạng quá cân nhiều hơn và hoạt động thể lực ít hơn. Tại Mỹ, chỉ 1/3 BN THA đạt mục tiêu điều trị. Hạ thấp hơn HA mục tiêu sẽ dẫn đến việc thay đổi điều trị THA kháng trị nhiều hơn trong tương lai (1,2,3).
Những BN THA kháng trị đòi hỏi đánh giá cẩn thận và có chế độ điều trị tích cực hơn để hạn chế tổn thương cơ quan đích và nguy cơ biến cố tim mạch về sau. Bài viết này sẽ đề cập đến những thay đổi về định nghĩa, chiến lược chẩn đoán và điều trị THA kháng trị hiện nay.
I. ĐỊNH NGHĨA, TỈ LỆ VÀ TIÊN LƯỢNG:
1. Định nghĩa (1,4, 5):
THA được gọi là kháng trị là khi không đạt được HA mục tiêu bất chấp chế độ 3 thuốc có cơ chế tác dụng khác nhau, trong đó lý tưởng có 1 thuốc là lợi tiểu, thường ở liều tối đa trong khoảng thời gian thích hợp (VD lợi tiểu Thiazide đòi hỏi thời gian 3-6 tuần). Những BN THA mới được chẩn đoán hay chưa điều trị không được coi là THA kháng trị dù mức HA lúc ban đầu là bao nhiêu.
Mặc dù định nghĩa này có vẻ hơi tùy ý (arbitrary ) về số lượng thuốc điều trị, nhưng nó giúp xác định nhóm BN nguy cơ cao này với những nguyên nhân có thể điều trị được.
Một khái niệm mới nữa là BN dù HA kiểm soát tốt nhưng cần ≥ 4 thuốc hạ áp cũng coi là THA kháng trị.
2. Tỉ lệ:
Tỉ lệ THA kháng trị thực sự không rõ, tuy nhiên không phải là ít, thay đổi từ 3-18%. Trong thử nghiệm HOT ( Hypertention Optimal Treatment ) , bất chấp điều trị hạ HA tích cực miễn phí bằng nhiều thuốc, tỉ lệ THA kháng trị # 12% (6)
Trong các thử nghiệm gần đây, THA kháng trị còn cao hơn. Thử nghiệm ALL HAT( Anti hypertension and Lipid Lowering treatment to prevent Heart Attack Trial) cho thấy sau 05 năm khoảng 60% BN đạt mục tiêu HA cả tâm thu và tâm trương, 34% BN có HA không đạt mục tiêu và 27% phải dùng ≥3 thuốc (7) . Trong thử nghiệm INVEST (INternational VErapamin-tradolapril STudy) gồm BN THA và bệnh mạch vành , khoảng 29% BN không đạt mục tiên HA sau 2 năm điều trị mặc dù 59% BN dùng ≥3 thuốc hạ áp (8). Trong nghiên cứu LIFE (Losartan Intervention For Endpoint reduction in hypertention) gồm BN THA và phì đại thất trái, chỉ có 48% BN đạt HA mục tiêu sau 5 năm điều trị phối hợp thuốc hạ áp tích cực (9). Trong bệnh viện chuyên về THA chỉ khoảng 59% BN đạt HA mục tiêu dù đã dùng nhiều thuốc. Các dấu hiệu này chứng tỏ khoảng 40% BN THA có thể có biểu hiện kháng điều trị dù được điều trị bởi bác sĩ (BS) tổng quát hay chuyên khoa (4).
3. Tiên lượng:
Tiên lượng của THA kháng trị so với Bn đã được kiểm soát HA còn chưa được đánh giá đầy đủ. Tuy nhiên, có thể thấy BN này có tiên lượng xấu vì thường kết hợp với nhiều yếu tố nguy cơ tim mạch khác như đái tháo đường, hội chứng ngưng thở lúc ngủ, phì đại thất trái và/ hoặc suy thận. Lợi ích điều trị thành công rất lớn, với giảm 96% biến cố tim mạch / 18 tháng khi sử dụng chế độ điều trị 3 thuốc hạ áp so với chứng ở BN THA nặng trong một số nghiên cứu (4,10).
II. ĐẶC ĐIỂM BN (1,4):
HA không kiểm soát được thường là do THA tâm thu. Trong nghiên cứu Framingham về điều trị THA, 90% BN đạt được mục tiêu HA tâm trương (< 90 mmHg), trong khi chỉ 49% đạt mục tiêu HA tâm thu (< 140 mmHg). Nghiên cứu ALL HAT cũng cho kết quả tương tự vơí 67% đạt được mục tiêu HA tâm thu, trong khi 92 % đạt mục tiêu HA tâm trương.
Các yếu tố dự báo khó kiểm soát HA mạnh nhất là lớn tuổi (đặc biệt > 75 tuổi), phì đại thất trái, mập phì ( BMI > 30kg/m2), và suy thận. Các yếu tố khác bao gồm đái tháo đường, ăn nhiều muối, người Mỹ gốc Phi, phụ nữ, người da đen.
Bảng 1 (4)
|
Đặc điểm BN kết hợp với THA kháng trị |
|
-Lớn tuổi -HA lúc đầu cao -Mập phì -Chế độ ăn nhiều muối -Suy thận mạn -Đái tháo đường -Phì đại thất trái. -Da đen -Nữ giới -Sống ở vùng đông nam nước MỸ. |
Yếu tố gen:
THA kháng trị thường xảy ra ở những nhóm BN nhất định, do vậy có thể gen sẽ đóng vai trò quan trọng. Tuy nhiên những nghiên cứu về gen còn hạn chế. Trong một nghiên cứu ít ỏi về gen ở 347 BN Phần Lan THA kháng trị về đột biến đơn vị b và g của kênh Na+ thượng tâm mạc (ENaC), đột biến những đơn vị này có thể gây hội chứng Liddle, một thể hiếm đơn gen (monogen) của THA. So với người HA bình thường, biến đổi gen 2b EnaC và g EnaC có tỉ lệ cao hơn ở BN THA kháng trị. Ở những BN này thường kèm tăng thải K+ qua đường niệu liên quan với nồng độ Renin huyết tương nhưng không liên quan với nồng độ aldosterol huyết tương lúc ban đầu.
Enzyme CYP3A5 (11b-Hydroxysteroid dehydrogenase type 2) giữ vai trò quan trọng trong chuyển hoá cortisol và corticosterone đặc biệt ở thận. Người Mỹ gốc Phi có Allele CYP3A5 có tỉ lệ THA cao hơn người không có và tỉ lệ THA kháng trị cũng nhiều hơn. Như vậy có thể thấy rằng, mặc dù số liệu còn rất ít , nhưng các kết quả này ủng hộ việc xác định phân loại gen để giúp hướng điều trị .
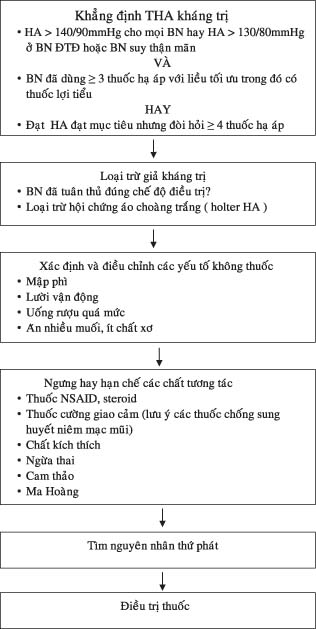
III. CHẨN ĐOÁN PHÂN BIỆT (1):
Một khi đã chẩn đoán THA kháng trị, chúng ta cần tìm nguyên nhân gây ra tình trạng
này. Có thể phân loại THA kháng trị thành 06 nhóm chính. BN có thể có 01 hoặc nhiều nguyên nhân (bảng 1). Trên cơ sở này, chúng ta sẽ tầm soát và có chiến lược điều trị thích hợp tùy theo từng nguyên nhân.
Bảng 1. Nguyên nhân THA kháng trị
| 1-Tăng HA thứ phát. 2-Điều trị nội khoa không thích hợp hay không hợp lý . 3-BN không tuân thủ chương trình điều trị . 4-Tăng HA tâm thu ở người lớn tuổi. 5-Dùng thuốc gây tương tác. 6-Mập phì và hội chứng chuyển hoá
|
1. Tăng HA thứ phát (bảng 2):
Nguyên nhân T HA thứ phát nêu ở bảng 2. Tỉ lệ THA thứ phát khoảng 17% ở BN > 60 tuổi theo kết quả của các nghiên cứu đoàn hệ. Tỉ lệ THA thứ phát kháng trị khoảng 6-11% kháng trị.
Bảng 2. Nguyên nhân THA thứ phát:
|
+Bệnh nhu mô thận.
+Bệnh mạch máu thận. +Tiết glucocorticoid quá mức. |
2. Điều trị không thích hợp:
Là nguyên nhân phổ biến nhất của THA kháng trị. Nó bao gồm dùng thuốc hạ áp không đúng cơ chế của BN, liều thuốc điều trị không thích hợp, chế độ phối hợp thuốc không tốt.
2.1. Tầm quan trọng của thuốc lợi tiểu:
BN THA kháng trị thường có quá tải thể tích. Một số trường hợp là do điều trị dãn mạch dẫn tới giữ muối và nước. Do đó lợi tiểu là cần thiết trong điều trị THA kháng trị. Nhưng rất tiếc là một số bác sĩ ngại dùng lợi tiểu khi phối hợp thêm vào phác đồ điều trị cho BN.
2.2. Phối hợp thuốc:
Các thử nghiệm lâm sàng đã chứng minh rằng phối hợp nhiều thuốc là cần thiết để đạt HA mục tiêu, đặc biệt ở BN nguy cơ cao. Phối hợp thuốc dựa trên cơ chế tác dụng sinh lý bệnh. Nhìn chung thuốc tác động qua 3 cơ chế:
(1). Giảm thể tích, bằng lợi tiểu như Thiazides, lợi tiểu quai, kháng Aldosterone.
(2). Giảm tần số tim: như chẹn bêta và Verapamin, Diltiazem…
(3). Giảm kháng lực mạch; với các thuốc dãn mạch do ức chế hệ Renin (ức chế men chuyển, ức chế thụ thể), dãn cơ trơn (chẹn kênh cancium Dihydropyridine và chẹn thụ thể a) và dãn mạch trực tiếp (hydralazine, Minoxidil).
Để ức chế triệt để trục sinh lý gây THA, thuốc thứ 2 hay thứ 3 phải vượt qua được những thay đổi bù trừ THA gây ra do thuốc đầu tiên, như dùng lợi tiểu sẽ kích thích tiết Renin thì thuốc thứ 2 hay 3 phải là thuốc ức chế hệ renin… Thuốc ban đầu thường lựa chọn là ức chế hệ Renin. Nếu HA không đạt mục tiêu, thuốc thứ 2 phải là thuốc tăng tiết Renin hay ít nhất không ức chế hệ Renin.
3. Tuân thủ của BN:
Tuân thủ được định nghĩa là khi BN thực hiện khoảng > 80 % liều thuốc kê đơn (uống). Thường BN hay bỏ tái khám và bỏ thuốc điều trị khi thấy bệnh ổn. Bên cạnh đó những thói quen khác cũng làm giảm hiệu quả điều trị khi không tuân thủ đúng các biện pháp điều trị không thuốc như uống rượu nhiều, ăn mặn… Tỉ lệ BN không tuân thủ điều trị khoảng 16% trong số BN THA kháng trị, điều này bị ảnh hưởng bởi nhiều yếu tố như giáo dục, nhận thức, giá cả, thói quen văn hoá từng nơi, phác đồ điều trị phức tạp, tác dụng phụ của thuốc…
4. Tăng HA tâm thu đơn độc:
Trong thực tế, hầu hết BN THA kháng trị là THA tâm thu đơn độc. Nghiên cứu FSH (Framingham Heart Study) cho thấy 90% BN có HA tâm trương tốt, trong khi chỉ đạt 49% mục tiêu HA tâm thu. THA tâm thu đơn độc rất khó điều trị vì độ dãn nở (compliance) của động mạch giảm kết hợp với tình trạng renin thấp, quá tải thể tích, thường kết hợp với phì đại mạch máu và tim, tăng trương lực giao cảm. Vì thế một số BN là THA kháng trị thực thụ do động mạch xơ cứng không đáp ứng với thuốc dãn mạch. Chẹn kênh cancium, lợi tiểu, và chẹn thụ thể angiotensin ( ARB ) đã được chứng minh làm giảm HA và cải thiện tiên lượng. Trong thực hành, cần lưu ý loại THA kháng trị này vì điều trị quá mức có thể gây tụt HA.
5. Các chất gây tương tác:
Các chất tương tác có thể làm HA tăng lên, làm trầm trọng thêm tình trạng THA , hay giảm hiệu quả điều trị . Các chất này bao gồm: các chất gây nghiện, các loại thuốc như Steroid, NSAID, các thuốc kích thích beta 2… Hiện nay, việc sử dụng các thuốc này ngày càng nhiều nên trở thành vấn đề lớn trong điều trị.
6. Mập phì và hội chứng chuyển hoá:
Theo một số nghiên cứu, hơn 40% BN THA kháng trị là mập phì, những người này thường có rối loạn dung nạp đường và tăng insulin máu và đòi hỏi điều trị tích cực hơn.
Có vài yếu tố giải thích tại sao những BN mập phì hay hội chứng chuyển hóa có THA rất khó điều trị:
(1). Tăng tần số tim, tăng cung lượng tim và tăng thể tích trong lòng mạch…, dẫn tới tổn thương cơ quan đích như phì đại thất trái, suy tim, và tăng độ lọc cầu thận gây tiểu đạm vi.
(2). Tăng co mạch, phì đại mạch máu và rối loạn chức năng nội mạch
(3). Tăng hoạt hóa hệ RAA
(4). Nồng độ insulin cao có thể tăng kích hoạt giao cảm và tăng giữ Na+.
III. ĐÁNH GIÁ BN (1,4,5):
Đánh giá BN THA kháng trị nên tập trung vào các điểm sau đây:
– Có phải là THA kháng trị thực thụ hay không?
– Các nguyên nhân làm THA kháng trị như THA thứ phát.
– Mức độ tổn thương cơ quan đích.
– Đánh giá chính xác mức độ tuân thủ điều trị và sử dụng đúng kỹ thuật đo HA.
Trong hầu hết các trường hợp, THA kháng trị là do nhiều yếu tố, trong đó mập phì , ăn mặn quá mức hằng ngày, hội chứng ngưng thở lúc ngủ, và suy thận mạn là cá
c yếu tố thường gặp nhất.
1. Tiền sử bệnh:
Cần tìm hiểu xem BN tăng HA từ bao giờ, độ nặng và tiến triển của bệnh, mức độ tuân thủ điều trị, đáp ứng với thuốc trước đây, tác dụng phụ (nếu có), thuốc đang dùng hiện nay, và các triệu chứng của THA thứ phát. Tìm hiểu các dấu hiệu của ngưng thở lúc ngủ (ngủ ngày, ngáy, và có người chứng kiến có hiện tượng ngưng thở). Tiền sử bệnh mạch máu ngoại biên hay động mạch do xơ vữa gợi ý khả năng có hẹp động mạch thận. THA cơn, kết hợp với hồi hộp và hoặc xanh tái gợi ý u tủy thượng thận…
2. Đánh giá mức độ tuân thủ:
Việc đánh giá này rất khó và phụ thuộc nhiều vào lời kể của BN . Cần hỏi kỹ BN về các thuốc dùng, thời gian và cách dùng , liều lượng, tác dụng phụ của thuốc, thời gian bỏ thuốc (nếu có). Đôi khi chúng ta cần hỏi người trong gia đình để có thông tin chính xác hơn.
3. Khám:
Những BN THA kháng trị cần phải soi đáy mắt để xác định mức độ tổn thương đáy mắt. Khám kỹ vùng bụng , đùi để phát hiện hẹp động mạch thận, bắt mạch và đo HA tứ chi để phát hiện hẹp eo động mạch chủ nếu có giảm mạch ở đùi và HA ở tay cao hơn ở chân. Gợi ý Cushing nếu BN có bụng lớn và nhiều vết rạn, mặt tròn căng (moon face), đọng mỡ quanh xương vai.
4. Theo dõi HA 24h (holter HA)
Là cần thiết để đánh giá kháng trị thuốc, bên cạnh đó biện pháp này cũng có ích để xác định nguyên nhân THA áo choàng trắng:
+ BN đo HA ở bệnh viện luôn cao hơn ở nhà.
+ BN hay có biểu hiện các dấu hiệu điều trị quá mức như chóng mặt, tụt HA tư thế.
+ Những người HA cao thường xuyên khi đo ở bệnh viện nhưng không có dấu hiệu tổn thương cơ quan đích (dày thất trái, đáy mắt, bệnh thận mạn)
Trong trường hợp này giá trị HA trung bình/ ngày> 135/85 mmHg được coi là tăng HA.
5. Đánh giá sinh hoá:
Xét nghiệm đòi hỏi ở BN THA kháng trị bao gồm:
+ XN về chuyển hoá: Natri, Kali, Chloride, Bicarbonat, Glucose, BUN, Creatinin.
+ Phân tích nước tiểu.
+ Thử đồng thời vào buổi sáng Aldosteron, Renin huyết tương hay hoạt tính Renin huyết tương. Ngay cả khi đang điều trị thuốc hạ áp ( ngoại trừ lợi tiểu giữ Kali, đặc biệt kháng Aldosterone), việc đo tỉ số Aldosterone/ Renin cũng là xét nghiệm tầm soát có hiệu quả để phát hiện cường Aldosterone tiên phát. Tỉ số này có giá trị dự đoán âm tính cao và có độ chuyên biệt thấp. Nên sử dụng hoạt tính Renin huyết tương tối thiểu 0,5 ng/ml/h và hoặc nồng độ Aldosterone huyết tương ≥15ng/ml trong tính toán để tăng độ đặc hiệu của tỉ số này. Nếu tỉ số này cao, cần nghi ngờ cường Aldosterone tiên phát và cần đánh giá thêm để khẳng định chẩn đoán.
+ Phân tích xét nghiệm nước tiểu 24h cho mọi BN với chế độ ăn bình thường để giúp xác định lượng nhập Natri và Kali hàng ngày, tính độ thanh thải creatinin và độ bài tiết Aldosterone. Nếu nghi ngờ u tủy thượng thận (Pheocho mocytoma), cần đo Meta nephrine máu và nước tiểu.
6. Trắc nghiệm hình ảnh không xâm nhập:
Rất khác nhau tùy thuộc từng BN cũng như trang bị và kinh nghiệm của thầy thuốc. Thông thường, trước hết cần làm các xét nghiệm hình ảnh loại trừ hẹp động mạch thận, đặc biệt ở người trẻ, phụ nữ, có các dấu hiệu loạn sản xơ cơ (Fibromuscular dysplama) và những người lớn có nguy cơ cao xơ vữa động mạch. Trong trường hợp này, siêu âm mạch máu thận là lựa chọn đầu tiên. Nếu BN bị bệnh thận mạn nên chọn các trắc nghiệm hình ảnh không dùng iode hơn là chọn phương pháp chụp động mạch bằng CT (CT angiography). Không được chụp động mạch thận nếu không có nghi ngờ trên các trắc nghiệm hình ảnh không xâm nhập. Tương tự, cũng không nên chụp CT bụng thường qui nếu các xét nghiệm sinh hoá không gợi ý nguyên nhân u tuyến thượng thận.
IV. ĐỀ NGHỊ ĐIỀU TRỊ (1, 4, 11-16)
THA kháng trị luôn do nhiều yếu tố gây nên, do vậy việc điều trị phải dựa theo từng cá thể, nguyên tắc cơ bản: thay đổi lối sống (điều trị không thuốc), chẩn đoán chính xác và điều trị thích hợp các trường hợp THA thứ phát, sử dụng phối hợp thuốc hiệu quả.
1. Điều trị không thuốc
BN cần thực hiện tốt các biện pháp thay đổi lối sống như giảm cân, tập thể dục đều, tăng cường ăn chất xơ, ít béo và giảm muối, loại bỏ các thuốc tương tác.
Động viên BN tuân thủ điều trị và áp dụng các biện pháp giúp BN tuân trị như: hạn chế số lần uống thuốc trong ngày, tăng sử dụng viên thuốc kết hợp liều cố định, sử dụng các kỹ thuật giúp BN tuân thủ (máy nhắc…) khi điều trị, chúng ta cũng cần lưu ý đến hoàn cảnh kinh tế của BN để lựa chọn thuốc cho phù hợp. Không nên sử dụng toàn những thuốc chính hãng ( Brand name) để điều trị cho BN nghèo hay không có khả năng , đồng thời giáo dục và tuyên truyền kiến thức cho BN về mối nguy hại của bệnh THA cũng như lợi ích của việc điều trị.
Gia đình và người thân cùng tham gia nhắc nhở và động viên BN tuân thủ điều trị.
2. Điều trị các nguyên nhân THA thứ phát
Khi nghi ngờ hay khẳng định THA là do nguyên nhân thứ phát, việc điều trị rất đặc biệt và nên gửi BN đến chuyên gia thích hợp vì đôi khi phải kết hợp cả Bs nội và ngoại khoa, tim mạch can thiệp. Bảng tóm tắt chỉ dẫn chẩn đoán và điều trị THA kháng trị (bảng 3).
Bảng 3: Chỉ dẫn điều trị THA thứ phát
|
Bệnh chủ mô thận : (renal parenchymal disease ) |
-Tiểu đêm -Phù -Protein niệu có hoặc không có tế bào và trụ |
– ACEIs/ARB – ACEIs/ARB cùng với lợi tiểu – chẹn β – Ưc chế kênh cancium |
|
Bệnh động mạch thận (Renal artery diasease ) |
-Khởi phát gần đây ở người lớn tuổi -Thuốc l -Bệnh mạch mu nhiều nơi -Phải dùng nhiều thuốc hạ p -Tăng HA nặng ở người trẻ -Có âm thổi tâm thu ở thượng vị -Khác biệt về kích thước thận -Tăng creatinin, BUN khi dùng ACEIs / ARB -MRA , SA Do
|
– Tạo hình động mạch/stent ở Bn chọn lọc. -Tạo hình bằng bĩng với loạn sản xơ cơ (fibromuscular dysplana) -ACEIs / ARB với lợi tiểu nếu chỉ bị 01 bn.
|
|
Cường Aldosterone ( aldosteronism) |
-Mệt, hạ K+ mu. -Không đáp ứng với việc bổ sung Kali -Nồng độ Aldosterone /Renin bất thường . -Đáp ứng bất thường với hình ảnh qu tải Natri (CT/MRI) |
-Kháng aldosterone -ACEIs/ARB nếu là u tăng sản -Phẫu thuật nếu l u tuyến ( adenoma) |
|
U tủy thượng ( pheochromocytoma) |
-Hồi hộp, đau đầu, v mồ hơi, cơn tăng HA. -Catecholamines/nước tiểu bất thường – Metanephrine huyết tương bất thường -CT/MRI |
– Ức chế -adrenergic – Chẹn beta – Phẫu thuật |
|
Hội chứng cushing |
-Mập phì, vết rạn ở bụng, yếu cơ, tăng đường huyết, ứ dịch -Tăng cortisol nước tiểu (+) test ức chế dexamethasone -CT/MRI |
Can thiệp ngoại khoa |
|
Cường/nhược giáp |
Cường giáp:tăng HA tâm thu Nhược giáp: tăng HA tâm trương |
Điều trị bệnh cơ bản |
|
Ngưng thở lúc ngủ Sleep apnea |
-Giấc ngủ gián đoạn -Ngủ ngy -Mập phì |
– Giảm cn – Thở máy áp lực dương |
|
Hẹp eo động mạch chủ |
-Khác biệt HA tay – chn -SA tim -CT/MRI |
Phẫu thuật/ tạo hình bằng bĩng |
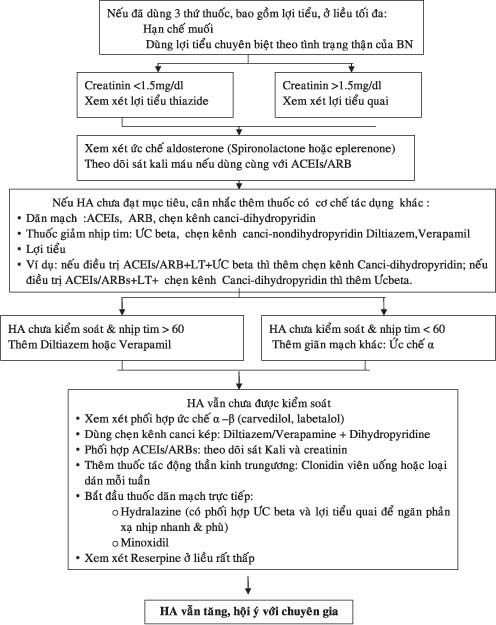
3. Điều trị thuốc
3.1.Bỏ các thuoác gây tương tác
Các thuốc NSAID, corticoid nên tránh hay không neân dùng ở BN THA kháng trị. Tuy nhiên , đây là vấn đề khó trong lâm sàng. Vì vậy phải sử dụng liều thấp nhất với giảm dần liều bất cứ khi nào có thể được. Khi bắt đầu điều trị với các thuốc này, phải theo dõi HA chặt chẽ, điều chỉnh chế độ thuốc hạ áp ( tăng liều hoặc thêm thuốc mới). Nhìn chung , các thuốc này chỉ nên dùng trong thời gian ngaén.
Đối với BN cần giảm đau, acetaminophen sẽ là lựa chọn đầu tiên cho BN THA kháng trị. Tuy nhiên, thuốc này có hiệu quả chống viêm yếu.
3.2.Điều trị lợi tiểu:
Các nghiên cứu đều cho thấy BN tăng HA kháng trị có quá tải thể tích và HA chủ yếu sẽ được cải thiện nếu sử dụng tăng liều lợi tiểu 25-50 mg Thiazide/ ngày. Ở BN chức năng thận còn tốt, Thiazide rất có hiệu quả. Tuy nhiên cần lưu ý là có loại Thiazide tác dụng ngắn ( hydrochlorothiazide) và loại tác dụng dài (Chlorthalidone). Trong THA kháng trị, sử dụng chlorothalidone sẽ có hiệu quả hơn. Nếu chức năng thận giảm (độ lọc cầu thận < 30-50ml/phút hay creatinin > 1,5mg%), nên sử dụng lợi tiểu quai. Ở BN suy tim hay dùng thuốc dãn mạch trực tiếp cũng nên sử dụng lợi tiểu quai. Furosemide và Bumetanide là lợi tiểu quai tác dụng tương đối ngắn nên thường đòi hỏi dùng 02 lần/ ngày. Do vậy nên dùng Torsemide vì thuốc có tác dụng dài hơn.
Các nghiên cứu gần đây cũng cho thấy lợi ích kháng Aldosterone ở BN THA kháng trị khi thêm vào phác đồ điều trị đã 03 thuốc .Đó là lý do hội THA Anh quốc đưa ra khuyến cáo thuốc thứ 04 thường là lợi tiểu kháng aldosterone.
h
3. Chiến lược phối hơp:
Để bảo đảm kiểm soát tốt được HA, ngay từ đầu chúng ta phải phối hợp thuốc hạ áp điều trị đúng và hợp lý ngay nếu có chỉ định. Thông thường sẽ là phối hợp các thuốc trong 5 thuốc hạ áp hàng đầu tiên với cơ chế khác nhau. Phối hợp phải được suy tính rất kỹ trên mỗi BN theo trò số HA, bệnh và yếu tố nguy cơ đi kèm… Ngoài các nghiên cứu phối hợp 2 thuốc, hiện nay có rất ít số liệu đánh giá của phối hợp ≥3 thuốc trong điều trị THA. Do vậy đề nghị chủ yếu hiện nay dựa trên kinh nghiệm, thường chế độ 3 thuốc gồm phối hợp 3 trong 5 thuốc hàng đầu hay chủ yếu (ACEIs, ARB, lợi tiểu thiazide, chẹn kênh calcium, và chẹn β). Trong đó thường thuốc thứ 3 sẽ là lợi tiểu nếu chưa sử dụng và không có chống chỉ định.
Nếu 3 thuốc không hiệu quả và tầm soát kỹ các nguyên nhân, thuốc thứ 4 sẽ là:
+Thêm lợi tiểu kháng aldosterone (spironolactone hay eplerenone).
+Thêm thuốc thứ 4 trong nhóm thuốc đầu tiên (VD nếu đang dùng lợi tiểu + ACEIs/RAB và chẹn β thì bổ sung ức chế kênh cancium, nếu đang điều trị lợi tiểu + chẹn kênh canci, AECIs/ARB thì thêm chẹn β). Trong trường hợp không thể thêm được các thuốc hàng đầu thì thêm các thuốc hàng 2.
Nếu 4 thuốc vẫn không hiệu quả, dùng phác đồ 5 thuốc:
(1). Sử dụng phối hợp kép chẹn α/β ( carvedilol, labetalol). Đặc biệt tốt cho BN phình / bóc tách động mạch chủ, sau đột quỵ…Hoặc có thể phối hợp với chẹn đơn thuần, thường dùng cho BN THA khó kiểm soát kèm đái tháo đường…
(2). Sử dụng chẹn kênh cancium kép (diltiazem/verapamine +Dihyropyridine) nếu nhịp tim > 60 lần phút và chức năng tim tốt. Thường dùng cho BN kèm bệnh phổi kết hợp, bệnh mạch máu ngoại vi…
(3). Phối hợp ACEIs+ARB nhưng phải theo dõi kali, creatinine cẩn thận. Thường dùng khi THA kèm suy tim hay protein / niệu quan trọng.
(4). Bổ sung thuốc thần kinh trung ương (clonidine, methyldopa)
(5). Dãn mạch trực tiếp như hydralazine (bổ sung chẹn beta và lợi tiểu quai để tránh phản xạ nhịp nhanh và phù). Thường dùng khi kèm suy thận, thai kỳ.
(6). Các thuốc khác như ức chế thụ thể imidazone cũng có thể được sử dụng.
Cũng cần nhớ rằng, BN THA kháng trị là nhóm BN còn chưa được hiểu biết đầy đủ. Những BN này hay có nguyên nhân thứ phát hay bệnh lý khác đi kèm như đái tháo đường, bệnh thận mạn, ngưng thở lúc ngủ… vì vậy việc lựa ch
ọn thuốc là dựa vào từng cá thể để sao cho có hiệu quả cao nhất, ít tác dụng phụ nhất và ngăn ngừa được biến chứng do THA cũng như các bệnh kết hợp gây ra.
V. KẾT LUẬN
Tăng HA kháng trò là một vấn đề lớn trong lâm sàng và thực sự chưa được xác định đúng và quan tâm đúng mức. Nhận biết và hiểu biết thêm về cơ chế, chiến lược chẩn đoán và điều trị tăng HA kháng trị là cần thiết.
Những điều cần nhớ:
– Xác định đúng THA kháng trị .
– Truy tìm nguyên nhân THA thứ phát nếu có thể.
– Xác định bệnh lý đi kèm làm khó khăn cho điều trị và để lựa chọn thuốc đúng và hạn chế tác dụng phụ.
– Tuân thủ đúng các bước chẩn đoán và phác đồ điều trị THA kháng trị
– Lựa chọn thuốc tùy theo từng cá thể và phải theo dõi sát BN.
Tóm tắt chiến lược chẩn đoán và điều trị THA kháng trị nêu ở hình 1 và 2
Hình 2. Biện pháp điều trị tối ưu ở bn t.h.a kháng trị
Tài liệu tham khảo
1. Serato.JF: Resistent hypertension. IN Black. HR & Elliott.WJ: Hypertension: A companion to Braunwald’s heart disease. 2007; p: 498-512
2. JNC VII. 2003
3. ESC -ESH practice guideline for the management of arterial hypertension 2007.
4. Calhoun.DA et al: Resistant Hypertension: Diagnosis, Evaluation, and Treatment. A Scientific Statement From the American Heart Associational Education Commitee of the Council for High Blood Pressure Research. Hypertension June 2008.
5. Sica.DA & Kaplan.NM: Resistant hypertension. In Izzo.JL et al: Hypertension primer. 4th. 2008, p: 348-351.
6. Hansson.L: Effects of intensive blood-pressure lowering and low-dose aspirin in Pt with hypertension; princial results of the Hypertension Optimal Treatment ( HOT ) randomised trial. Lancet 1998;351: 1755-62.
7. ALLHAT Officers and Coordinators. JAMA 2002;288: 2981-97.
8. Pepine. CJ et al: A calcium antagonist vs non-calcium antagonist hypertension treatment strategy for patients with coronary artery disease. JAMA 2003; 290: 2805-16.
9. Dahlof.B et al: LIFE study. Lancet 2002; 239: 995- 1003
10. Kaplan.N: Systemic hypertension: therapy. In Libby. P et al: Braunwald’s Heart Disease. 8th. 2008; p: 1049-1070.
11. Manica.G : Therapeutic strategies. In Manica.G, Grassi.G & Kjeldsen.SE: Manual of hypertension of ESH. 2008; p: 239-245.
12. 2009 Canada Hypertension Education Program Recommendation.
13. Opie.LH: Drugs for the Heart. 7th. 2009, p: 198-234
14. Gradman.DC: Drugs combinations. In Izzo.JL et al: Hypertension primer. 4th. 2008, p: 435-438.
15. Olin.JW: Treatment of hypertension patients with peripheral arterial disease. In Izzo.JL et al: Hypertension primer. 4th. 2008, p: 509-512.
Mugo.MN et al: Hypertension and Diabetes Melitus. IN Black. HR & Elliott.WJ: Hypertension: A companion to Braunwald’s heart disease. 2007; p: 418-428.







