Tăng huyết áp (HA) là vấn đề thường gặp trên lâm sàng. Theo NHANES (National Health and Nutrition Examination Survey) chỉ có 53% người được điều trị tăng HA có mức HA được kiểm soát < 140/90mmHg, 37% người tham gia với bệnh thận mãn tính
BSCKII. Nguyễn Thanh Hiền
ThS. BS. Huỳnh Thị Ngọc Thúy
Bệnh viện Nhân dân 115
I. GIỚI THIỆU
Tăng huyết áp (HA) là vấn đề thường gặp trên lâm sàng. Theo NHANES (National Health and Nutrition Examination Survey) chỉ có 53% người được điều trị tăng HA có mức HA được kiểm soát < 140/90mmHg, 37% người tham gia với bệnh thận mãn tính đạt được mức HA < 130/80mmHg và 25% người kèm bệnh tiểu đường đạt mức HA < 130/85mmHg(1).
Nghiên cứu của Framingham cho thấy có 48% người tham gia điều trị đạt mức HA < 140/90mmHg và < 40% người tăng HA lớn tuổi (trên 75 tuổi) đạt được HA mục tiêu(2).
Sau gần 5 năm theo dõi, ở nghiên cứu ALLHAT, khoảng 34% người tham gia cần 2 thuốc hạ áp để kiểm soát HA và khi kết thúc nghiên cứu, có 27% người tham gia cần từ 3 thuốc hạ áp trở lên(3).
Như vậy, việc kiểm soát huyết áp thông qua chế độ không thuốc và đơn trị liệu vẫn chưa đạt được trị số huyết áp mục tiêu trong khá nhiều trường hợp. Vì vậy, áp dụng chiến lược phối hợp thuốc đã trở nên ngày càng thông dụng nhằm đạt được trị số huyết áp mong muốn đồng thời bảo vệ mạch máu não, thận và tim.
II. LÝ DO CẦN ĐIỀU TRỊ TĂNG HUYẾT ÁP
Theo các guideline hướng dẫn thực hành của Mỹ và Châu Âu, HA vượt trên mức HA tối ưu dù nhỏ thì cũng làm gia tăng biến cố tim mạch(4,5). Đã có nhiều nghiên cứu đánh giá tác hại của tăng HA trên các hệ thống tim mạch, thận, não, và tỷ lệ tử vong chung. HA tăng làm gia tăng tỷ lệ đột quỵ và bệnh tim thiếu máu và nguy cơ tim mạch tăng gấp đôi với mỗi độ tăng huyết áp 20/10mmHg HA tâm thu và tâm trương(6).
Nhiều nghiên cứu cũng đã được thực hiện nhằm đánh giá lợi ích của việc điều trị tăng HA. Giảm HA 2mmHg giúp làm giảm 7-10% biến cố tim mạch và việc điều trị tăng HA giúp giảm tỷ lệ tử vong và bệnh tật(5).
Chính vì vậy tăng HA nên được điều trị trước khi phát triển các tổn thương tim mạch có ý nghĩa và cần đạt HA < 140/90 mmHg (HA <130/80 mmHg ở BN đái tháo đường/bệnh thận mạn tính).
Trong thực hành lâm sàng, quyết định điều trị thuốc dựa trên 2 tiêu chí: 1) Mức độ tăng HA tâm thu và tâm trương; 2) Nguy cơ tim mạch toàn bộ.
Nhóm nguy cơ cao: điều trị ngay thuốc đối với tăng HA độ II, tăng HA độ I kèm yếu tố nguy cơ hoặc có tổn thương cơ quan đích.
Nhóm nguy cơ thấp: theo dõi HA và những yếu tố nguy cơ trong vài tuần, tập hợp đầy đủ thông tin về bệnh trước khi quyết định bắt đầu điều trị thuốc.
Bảng 1- Phân tầng nguy cơ tim mạch
|
Các YTNC khác, TT cơ quan dưới LS* hoặc bệnh lý |
Bình thường HATT 120-129 hoặc HATTr 80-84 |
Bình thường cao HATT 130-139 hoặc 85-89 |
THA độ 1 HATT 140-159 hoặc HATTr 90-99 |
THA độ 2 160-179 100-109 |
THA độ 3 ≥180 HATTr ≥110 |
|
Không có YTNC |
Nguy cơ bình thường |
Nguy cơ bình thường |
Nguy cơ thấp |
Nguy cơ trung bình |
Nguy cơ cao |
|
1-2 YTNC |
Nguy cơ thấp |
Nguy cơ thấp |
Nguy cơ trung bình |
Nguy cơ trung bình |
Nguy cơ rất cao |
|
≥ 3 YTNC, HCCH, TTCQ dưới LS* hoặc ĐTĐ |
Nguy cơ trung bình |
Nguy cơ cao |
Nguy cơ cao |
Nguy cơ cao |
Nguy cơ rất cao |
|
BMV hoặc bệnh thận |
Nguy cơ rất cao |
Nguy cơ rất cao |
Nguy cơ rất cao |
Nguy cơ rất cao |
Nguy cơ rất cao |
*Tổn thương cơ quan dưới lâm sàng
Bảng 2- Tổn thương cơ quan dưới lâm sàng
|
Tổn thương cơ quan dưới lâm sàng |
|
Phì đại thất trái trên điện tim (Sokolow-Lyon > 38 mm; Cornell > 2440 mm*ms) hoặc: Phì đại thất trái trên siêu âm tim (LVMI M ≥ 125 g/m2, W ≥ 110 g/m2) Dầy thành động mạch cảnh (IMT > 0.9 mm) hoặc mảng xơ vữa Vận tốc sóng mạch cảnh – đùi > 12 m/s Chỉ số HA mắc cá chân/cánh tay (ABI) < 0.9 Tăng nhẹ creatinin huyết tương: Nam: 115 – 133 μmol/L (1.3 – 1.5 mg/dL) Nữ : 107 – 124 μmol/L (1.2 – 1.4 mg/dL) Độ lọc cầu thận ước tính thấp (< 60 mL/phút/1.73 m2) Hoặc độ thanh thải creatinin (< 60 mL/phút) Vi đạm niệu 30 – 300 mg/24h hoặc tỷ lệ albumin-creatinin: ≥ 22 (nam), hoặc ≥ 31 (nữ) mg/g creatinin |
Mục tiêu chính của điều trị tăng HA là đạt được việc giảm tối đa nguy cơ toàn bộ của bệnh tim mạch, giảm tỷ lệ bệnh tật và tử vong tim mạch, bệnh thận. Điều này đòi hỏi phải điều trị tất cả các nguy cơ có thể can thiệp được, bao gồm hút thuốc lá, rối loạn mỡ máu, béo bụng hoặc đái tháo đường, và kiểm soát các bệnh lý kết hợp, cũng như điều trị tình trạng tăng HA.
Và do đó, thuốc hạ HA ngoài tác dụng hạ HA, cần có tác dụng bảo vệ cơ quan đích và ngăn chặn biến chứng tim mạch.
III. LÝ DO ĐIỀU TRỊ TĂNG HUYẾT ÁP ĐA CƠ CHẾ
Đơn trị liệu là điều trị chuẩn ban đầu để kiểm soát HA ở hầu hết các bệnh nhân bị tăng HA, tuy nhiên, đơn trị liệu lại không kiểm soát được HA trong 40 – 60% bệnh nhân và có hơn 60 % bệnh nhân cần trên 2 thuốc để kiểm soát HA(7).
Nhiều nghiên cứu cho thấy việc phối hợp thuốc là cần thiết để kiểm soát HA ở hầu hết các bệnh nhân. Phối hợp 2 thuốc từ 4 nhóm thuốc thiazides, ức chế men chuyển, chẹn beta và chẹn kênh calcium giúp làm giảm HA nhiều hơn xấp xỉ 5 lần so với tăng gấp đôi liều của 1 thuốc(8).
Theo ESH-ESC 2009, hầu hết BN cần ít nhất 2 thuốc để đạt mục tiêu, điều trị có thể bắt đầu bằng đơn trị liệu hay phối hợp 2 thuốc ở liều thấp. Liều thuốc hay số lượng thuốc có thể tăng lên khi cần. Phối hợp 2 thuốc ở liều thấp ngay từ đầu khi tăng huyết áp độ 2-3, nguy cơ tim mạch toàn bộ cao hay rất cao(5).
Lợi điểm của điều trị đa cơ chế là giúp gia tăng hiệu quả hạ áp, giảm tác dụng phụ, có thể cải thiện độ dung nạp của BN, giảm biến cố tim mạch, và được đề nghị bởi hướng dẫn hiện nay(9).
IV. NGUYÊN TẮC PHỐI HỢP, CÁC HƯỚNG DẪN VÀ XU HƯỚNG PHỐI HỢP THUỐC HIỆN NAY
1. NGUYÊN TẮC:
Nguyên tắc chung:
– Đánh giá nguy cơ tổng quát trước khi điều trị để xác định xem bệnh nhân thuộc nhóm nguy cơ thấp, vừa, cao hay rất cao.
– Không hạ HA quá nhanh.
– Tuân thủ nguyên tắc từng bước và theo cá thể.
– Điều trị phải lâu dài, khi đạt được mục đích điều trị tìm liều duy trì thích hợp. Có thể có thời gian không dùng thuốc nhưng các biện pháp không thuốc vẫn phải được duy trì.
– Kết hợp giáo dục bệnh nhân tuân thủ chế độ điều trị.
– Chú ý điều kiện kinh tế của bệnh nhân.
Nguyên tắc phối hợp thuốc:
Các thử nghệm lâm sàng đã chứng minh rằng phối hợp nhiều thuốc là cần thiết để đạt HA mục tiêu, đặc biệt ở bệnh nhân nguy cơ cao. Phối hợp thuốc dựa trên cơ chế tác dụng sinh lý bệnh. Nhìn chung thuốc tác dụng qua 3 cơ chế:
1) Giảm thể tích, bằng lợi tiểu như Thiazides, lợi tiểu quai, kháng Aldosteron.
2) Giảm tần số tim, như chẹn beta và chẹn kênh calcium (Verapamin, Diltiazem).
3) Giảm kháng lực mạch, như các thuốc dãn mạch do ức chế hệ renin (ức chế men chuyển, ức chế thụ thể), dãn cơ trơn (chẹn kênh calcium Dihydropyridine và chẹn thụ thể a) và dãn mạch trực tiếp (hydralazine, minoxidil)
Để ức chế triệt để trục sinh lý gây THA, thuốc thứ 2 hay thứ 3 phải vượt qua được những thay đổi bù trừ THA gây ra do thuốc đầu tiên như dùng lợi tiểu sẽ kích thích tiết renin thì thuốc thứ 2 hay thứ 3 phải là thuốc ức chế hệ renin … Nếu thuốc ban đầu được lựa chọn là ức chế hệ renin mà không đạt được HA mục tiêu thì thuốc thứ 2 phải là thuốc tăng tiết renin hay ít nhất không ức chế hệ renin.
Như vậy, khi phối hợp thuốc cần lưu ý:
– Cơ chế khác nhau của thuốc phối hợp có tác dụng cộng hưởng, hoặc ít nhất không ảnh hưởng lên tác dụng của nhau.
– Việc phối hợp không ảnh hưởng xấu lên yếu tố nguy cơ khác, cũng như cơ quan đích mà nó có tác dụng cốt lõi.
– Phối hợp tăng dần từng thuốc.
2. PHỐI HỢP 2 THUỐC
Các nghiên cứu trước đây cho thấy điều trị lợi tiểu tác động kéo dài, đặc biệt khi kết hợp với chẹn beta, làm giảm sự dung nạp đường và làm tăng nguy cơ tiểu đường mới mắc. Trong 1 bài báo gần đây, Opie và cộng sự đã trình bày phân tích gộp của 7 nghiên cứu trên gần 60.000 bệnh nhân cho thấy so với điều trị cổ điển (lợi tiểu và chẹn beta) thì điều trị bằng ức chế men chuyển làm giảm tỷ lệ tiểu đường mới mắc 20%, và 16% khi điều trị bằng chẹn kênh calcium(10).
Một số nghiên cứu gần đây ghi nhận sử dụng kết hợp ACEIs với ARB và chẹn kênh calcium DHP hoặc non-DHP cho thấy hiệu quả hạ áp có ý nghĩa so với đơn trị liệu. Tuy nhiên, theo nghiên cứu ONTARGET thì việc sử dụng 2 thuốc hạ áp cùng nhóm (ACEIs và ARB) là hoàn toàn không có lợi. Như vậy, khi bệnh nhân điều trị ARB mà không kiểm soát được HA thì thêm vào lợi tiểu hoặc chẹn kênh calcium thì hiệu quả hơn là thêm vào ACEIs.
Để bảo đảm kiểm soát tốt được HA, chúng ta phải phối hợp thuốc hạ áp đúng và hợp lý ngay nếu có chỉ định. Thông thường sẽ là phối hợp các thuốc trong 5 thuốc hạ áp hàng đầu tiên với cơ chế khác nhau. Phối hợp phải được suy tính rất kỹ trên mỗi BN theo trị số HA, bệnh và yếu tố nguy cơ đi kèm…
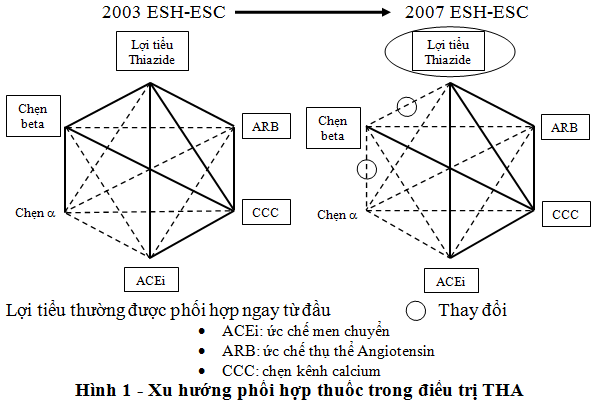
Guidelines của Hiệp hội Tim mạch Châu Âu cũng thể hiện sự thay đổi trong phối hợp thuốc điều trị THA. Năm 2003, phối hợp giữa lợi tiểu và chẹn beta hay giữa chẹn beta và chẹn a được xem là một trong những phối hợp thuốc có thể sử dụng ngay từ đầu. Nhưng quan niệm này đã thay đổi, việc kết hợp giữa lợi tiểu với chẹn beta làm giảm sự dung nạp đường và làm tăng nguy cơ tiểu đường mới mắc. Chẹn α hiện được xếp vào nhóm thuốc hạ áp hàng 2, do đó chỉ được sử dụng khi phải điều trị phối hợp nhiều thuốc (≥ 4 thuốc), hoặc điều trị cho các bệnh nhân phình/bóc tách động mạch chủ, sau đột quỵ, THA khó kiểm soát kèm đái tháo đường…. Xu hướng hiện nay là nếu không có chống chỉ định bắt buộc, phối hợp thuốc ức chế hệ RAA với chẹn kênh calcium hoặc lợi tiểu nên là lựa chọn hàng đầu, đặc biệt ở những bệnh nhân có nguy cơ phát triển đái tháo đường (hình 1).
Dựa trên các nghiên cứu LIFE, ACCOPLISH, CAFÉ, ONTARGET, ASCOT-BPLA (5,11,12) thì khi phối hợp 2 thuốc :
Thuốc phối hợp đầu tiên nên là ACEI/ARB + chẹn kênh calcium cho những BN nguy cơ cao có chỉ định phối hợp thuốc ngay từ đầu (IA).
Với BN đã dùng phối hợp ACEI/ARB + lợi tiểu không hiệu quả, nên dừng lợi tiểu và thay bằng chẹn kênh calcium (IIB).
Các phối hợp khác thường dùng:
+ Lợi tiểu + ARB/ACEI/chẹn kênh calcium.
+ Chẹn beta với chẹn kênh calcium.
Phối hợp lợi tiểu + chẹn beta nên tránh ở các bệnh nhân có hội chứng chuyển hóa và nguy cơ tiểu đường cao, trừ khi có lý do đặc biệt.
Các thuốc chẹn beta, chẹn α có thể dùng trong phối hợp nhiều thuốc tùy theo lâm sàng.
Việc phối hợp 2 thuốc có thể dưới dạng 2 viên rời hoặc phối hợp 2 thuốc trong cùng 1 viên. Cách phối hợp trong 1 viên với liều định sẵn hiện nay được sử dụng khá phổ biến, thường là các phối hợp giữa ACEi/ARB với lợi tiểu thiazide, hoặc ACEi/ARB với chẹn kênh calcium, hoặc lợi tiểu quai với lợi tiểu giữ kali. Viên phối hợp cố định giữa ACEi/ARB với Amlodipine ngày càng được sử dụng rộng rãi (ví dụ, Telmisartan-Amlodipne, Valsartan-Amlodipine, Perindopril-Amlodipine).
Mặc dù liều cố định trong viên kết hợp làm hạn chế tính uyển chuyển trong việc tăng hoặc giảm liều khi điều trị nhưng nó làm giảm số viên thuốc mà bệnh nhân phải dùng, do đó giúp tăng sự tuân thủ điều trị. Viên kết hợp cũng thường được bào chế với liều thấp của 2 thuốc nên ít tác dụng phụ và giá thành thường thấp hơn so với 2 viên rời.
3. CHIẾN LƯỢC PHỐI HỢP 3 THUỐC(13,14)
Bệnh nhân THA có kèm tiểu đường hoặc bệnh thận mạn, THA lâu năm….. có thể cần >= 3 thuốc.
Ngoài các nghiên cứu phối hợp 2 thuốc, hiện nay có rất ít số liệu đánh giá phối hợp ≥ 3 thuốc trong điều trị THA. Do vậy đề nghị chủ yếu hiện nay dựa trên kinh nghiệm nhưng cần dựa trên trị số HA, bệnh và các yếu tố đi kèm.
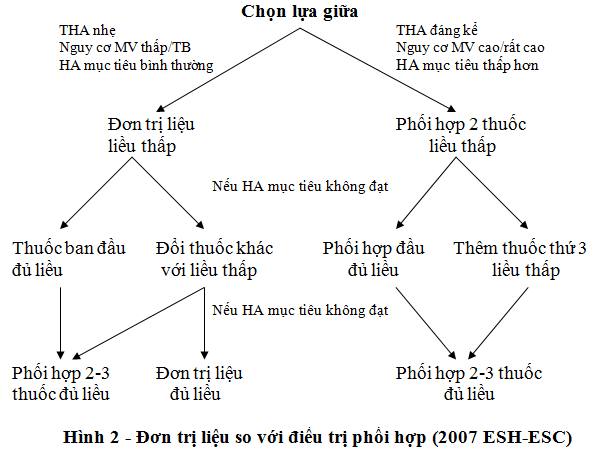
Khi bệnh nhân dùng 2 thuốc không hiệu quả, chúng ta có 3 cách giải quyết là: tăng dần liều một trong hai thuốc đang dùng, thay thế một trong hai thuốc đang dùng bằng thuốc khác, hoặc thêm thuốc thứ 3. Nếu không hiệu quả, sẽ tăng dần 2-3 thuốc đang dùng (hình 2).
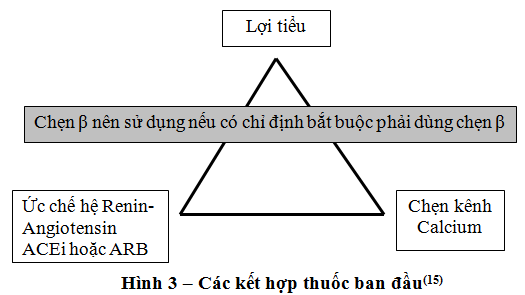
Thường chế độ 3 thuốc gồm phối hợp 3 trong 5 thuốc hàng đầu hay chủ yếu (ACEi, ARB, lợi tiểu thiazide, chẹn kênh calcium, và chẹn β). Trong đó thường thuốc thứ 3 sẽ là lợi tiểu nếu chưa sử dụng và không có chống chỉ định. Sẽ sử dụng chẹn β nếu có chỉ định bắt buộc (hình 3).
4. CHIẾN LƯỢC PHỐI HỢP 4 THUỐC(13,16)
Nếu 3 thuốc không hiệu quả và đã tầm soát kỹ các nguyên nhân, thuốc thứ 4 sẽ là:
Thêm lợi tiểu kháng aldosterone (spironolactone hay eplerenone).
Thêm thuốc thứ 4 trong nhóm thuốc đầu tiên:
+ Đang dùng lợi tiểu + ACEIs/ARB và chẹn beta: bổ sung chẹn kênh calcium.
+ Đang dùng lợi tiểu + chẹn kênh calcium, ACEIs/ARB: thêm chẹn beta.
+ Trong trường hợp không thể thêm được các thuốc hàng đầu: thêm các thuốc hàng 2.
Những vấn đề cần lưu ý khi dùng chiến lược 4 thuốc:
+ Đánh giá bệnh nhân trước khi dùng 4 thuốc:
Tiền sử bệnh
Đánh giá tuân thủ điều trị
+ Khám:
Những bệnh nhân THA kháng trị cần phải soi đáy mắt để xác định mức độ tổn thương đáy mắt.
Khám kỹ vùng bụng, đùi để phát hiện hẹp động mạch thận, bắt mạch và đo HA tứ chi để phát hiện hẹp eo động mạch chủ nếu có giảm mạch ở đùi và HA ở tay cao hơn ở chân.
Gợi ý Cushing nếu bệnh nhân có bụng lớn và nhiều vết rạn, mặt tròn căng (moon face), đọng mỡ quanh xương vai.
+ Theo dõi HA 24 giờ (holter HA) đối với:
Bệnh nhân đo HA ở bệnh viện luôn cao hơn ở nhà.
Bệnh nhân hay có biểu hiện các dấu hiệu điều trị quá mức như chóng mặt, tụt HA tư thế.
Những người cao HA thường xuyên khi đo ở bệnh viện nhưng không có dấu hiệu tổn thương cơ quan đích (dầy thất trái, đáy mắt, bệnh thận mạn)
+ Đánh giá sinh hóa:
XN về chuyển hóa: Natri, Kali, Chloride, Bicarbonat, Glucose, BUN, Creatinin.
Phân tích nước tiểu.
Thử đồng thời vào buổi sáng Aldosteron, Renin huyết tương hay hoạt tính Renin huyết tương. Ngay cả khi đang điều trị thuốc hạ áp (ngoại trừ lợi tiểu giữ Kali, đặc biệt kháng Aldosterone), việc đo trị số Aldosterone/Renin cũng là xét nghiệm tầm soát có hiệu quả để phát hiện cường Aldosterone tiên phát. Tỷ số này có giá trị dự đoán âm tính cao và có độ chuyên biệt thấp. Nên sử dụng hoạt tính Renin huyết tương tối thiểu 0,5 ng/ml/h và hoặc nồng độ Aldosterone huyết tương ³15ng/ml trong tính toán để tăng độ đặc hiệu của tỷ số này. Nếu tỷ số này cao, cần nghi ngờ cường Aldosterone tiên phát và cần đánh giá thêm để khẳng định chẩn đoán.
Phân tích xét nghiệm nước tiểu 24 giờ cho mọi bệnh nhân với chế độ ăn bình thường để giúp xác định lượng nhập Natri và Kali hàng ngày, tính độ thanh thải creatinin và độ bài tiết Aldosterone.
Nếu nghi ngờ u tủy thượng thận (Pheochomocytoma), cần đo Metanephrine máu và nước tiểu.
+ Trắc nghiệm hình ảnh không xâm nhập:
Rất khác nhau tùy thuộc từng bệnh nhân cũng như trang bị và kinh nghiệm của thầy thuốc. Thông thường, trước hết cần làm các xét nghiệm hình ảnh loại trừ hẹp động mạch thận, đặc biệt ở người trẻ, phụ nữ, hoặc có các dấu hiệu loạn sản xơ cơ (Fibromuscular dysplama) và những người lớn có nguy cơ cao xơ vữa động mạch. Trong trường hợp này, siêu âm mạch máu thận là lựa chọn đầu tiên.
Nếu bệnh nhân bị bệnh thận mạn, nên chọn các trắc nghiệm hình ảnh không dùng iode hoặc lựa chọn phương pháp chụp động mạch bằng CT (CT angiography).
Không được chụp động mạch thận nếu không có nghi ngờ trên các trắc nghiệm hình ảnh không xâm nhập.
Tương tự, cũng không nên chụp CT bụng thường quy nếu các xét nghiệm sinh hóa không gợi ý nguyên nhân u tuyến thượng thận.
5. CHIẾN LƯỢC PHỐI HỢP 5 THUỐC(13,16)
Nếu 4 thuốc vẫn không hiệu quả, dùng phác đồ 5 thuốc:
– Sử dụng phối hợp kép chẹn /β (carvedilol, labetalol). Đặc biệt tốt cho bệnh nhân phình/bóc tách động mạch chủ, sau đột quỵ,… Hoặc có thể phối hợp với chẹn α đơn thuần, thường dùng cho bệnh nhân THA khó kiểm soát kèm đái tháo đường….
– Sử dụng chẹn kênh calcium kép (diltiazem/verapamine + Dihyropyridine) nếu nhịp tim > 60 lần/phút và có chức năng tim tốt. Thường dùng cho bệnh nhân kèm bệnh phổi, bệnh mạch máu ngoại vi…..
– Phối hợp ACEIs+ARB chỉ dùng khi kèm protein/niệu quan trọng. Hiệu quả của chiến lược này sẽ được công bố vào năm 2013 sau nghiên cứu VA -NEPRON-D.
– Bổ sung thuốc thần kinh trung ương (clonidine, methyldopa).
– Dãn mạch trực tiếp như hydralazine (bổ sung chẹn beta và lợi tiểu quai để tránh phản xạ nhịp nhanh và phù). Thường dùng khi kèm suy thận, thai kỳ.
– Các thuốc khác như ức chế thụ thể imidazone cũng có thể được sử dụng.
Lưu ý:
+ Phối hợp Nifedipine XL có hiệu quả cao trong việc giảm HA.
+ Xem xét thay đổi giờ uống thuốc. Nếu dạng non-dipper, uống thuốc vào buổi tối trước ngủ hoặc sau ăn tối.
+ Bệnh nhân THA kháng trị là nhóm BN còn chưa được hiểu biết đầy đủ. Những bệnh nhân này hay có nguyên nhân thứ phát hay bệnh lý khác đi kèm như đái tháo đường, bệnh thận mạn, ngưng thở lúc ngủ… vì vậy việc lựa chọn thuốc là dựa vào từng cá thể để sao cho có hiệu quả cao nhất, ít tác dụng phụ nhất và ngăn ngừa được biến chứng do THA cũng như các bệnh kết hợp gây ra.
+ Nếu kiểm soát được HA sẽ giảm dần đến ngưng các thuốc (chế độ step-down) khoảng 2 tháng 1 năm/lần để xác định chế độ điều trị tối thiểu mà vẫn duy trì được HA bình thường.
KẾT LUẬN
Tăng HA là một vấn đề mà hầu hết các bác sĩ lâm sàng đều gặp. Việc áp dụng đúng chế độ điều trị không thuốc cũng như phối hợp thuốc khi tình trạng THA kháng trị ngày càng gia tăng là điều cần thiết.
Để đảm bảo phối hợp thuốc đúng và đạt được trị số HA mục tiêu đồng thời bảo vệ mạch máu não, thận và tim thì cần phải:
Tuân thủ đúng nguyên tắc phối hợp thuốc.
Lựa chọn thuốc tùy theo cá thể và phải theo dõi sát bệnh nhân.
Phối hợp 2 thuốc ở liều thấp ngay từ đầu khi tăng huyết áp độ 2-3, nguy cơ tim mạch toàn bộ cao hay rất cao.
Xu hướng phối hợp hiện nay là:
+ Tôn trọng chỉ định bắt buộc. Với bệnh nhân nguy cơ cao hay rất cao nên chọn phối hợp ức chế hệ RAA với ức chế calcium hay lợi tiểu nếu chẹn BB không có chỉ định bắt buộc.
+ Bệnh nhân nguy cơ thấp, phối hợp theo sơ đồ chỉ dẫn hiện hành.
Khi bệnh nhân cần >= 3 thuốc, cần tuân thủ đúng các bước đánh giá và nguyên tắc phối hợp để đạt hiệu quả tối đa và hạn chế ta1cdu5ng phụ.
Sử dụng viên thuốc phối hợp liều cố định ( đặc biệt viên phối hợp ức chế hệ RAA và amlodipine ) đang là xu hướng hiện nay.
TÀI LIỆU THAM KHẢO
1. Hajjar I, Kotchen TA. Trends in prevalence, awareness, treatment, and
control of hypertension in the United States, 1988-2000. JAMA. 2003;
290:199-206.
2. Lloyd-Jones DM et al. Differential control of systolic and diastolic blood pressure: factors associated with lack of blood pressure control in the community. Hypertension. 2000;36:594-599.
3. Cushman WC et al, for the ALLHAT Collaborative Research
Group. Success and predictors of blood pressure control in diverse North
American settings: the Antihypertensive and Lipid-Lowering and
Treatment to Prevent Heart Attack Trial (ALLHAT). J Clin Hypertens.
2002;4:393-404.
4. Chobanian AV et al. Seventh report of the Joint National Committee on Prevention, Detective, Evaluation, and Treatment of High Blood Pressure. Hypertension 2003;42:1206-52
5. Mancia G et al. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2007;25:1105-87
6. Lewington S et al. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet. 2002;360:1903-1913.
7. Materson et al. Department of Veterans Affairs single-drug therapy of hypertension study. Revised figures and new data. Department of Veterans Affairs Cooperative Study Group on Antihypertensive Agents. Am J Hypertens. 1995;8:189-192
8. David S. Wald et al. Combination Therapy versus Monotherapy in Reducing Blood Pressure: Meta-analysis on 11,000 Participants from 42 Trials. The American Journal of Medicine 2009;122:290-300
9. ACCF/AHA 2011 Expert Consensus Document on Hypertension in the Elderly, JACC 2011;57
10. Opie LH: Old antihypertensives and new diabetes. J Hypertens 2004;22: 1453-1458
11. Up To Date 18.3; 2010. Choice of therapy in essential hypertension: Recommendations.
12. Kaplan. NM: Systemic hypertension: therapy. In Braunwald’s Heart disease. 9th 2011: 955-971.
13. Calhoun.DA et al. Resistant Hypertension: Diagnosis, Evaluation, and Treatment. A Scientific Statement From the American Heart Associational Education Commitee of the Council for High Blood Pressure Research.
Hypertension June 2008;51:000-000
14. 2011 Canada Hypertension Education Program Recommendation.
15. Bakrid G, Bhatt D. Intention to treat resistant hypertension: Looking for a simple solution. Medscape Cardiology 2012.
16. Nguyễn Thanh Hiền: Chiến lược mới chẩn đoán và xử trí tăng huyết áp kháng trị. Chuyên đề tim mạch học. 01/2010: 15-23