ĐỊNH NGHĨA VÀ PHÂN LOẠI TOÀN CẦU VỀ SUY TIM
Hiệp hội suy tim Hoa Kỳ (HFSA), Hiệp hội suy tim của Hội Tim mạch Châu Âu (HFA-ESC) và Hiệp hội suy tim Nhật Bản (JHFS) đã công bố định nghĩa và phân loại suy tim toàn cầu mới giúp chuẩn hóa thuật ngữvà thực hành xung quanh vấn đề này.
Cho đến nay, các định nghĩa về HF vẫn chưa được chuẩn hóa giữa các bác sĩ lâm sàng, nhà điều tra, nhà quản lý, các dịch vụ chăm sóc sức khỏe, tổ chức, cũng như bệnh nhân và người chăm sóc. Định nghĩa và phân loại suy timtoàn cầu mới cung cấp định nghĩa đơn giản vàphù hợp hơn về mặt lâm sàng và toàn diện về mặt khái niệm. Nó cũng giúp phân loại phân nhóm HF theo phân suất tống máu (EF) và phân loại có sửa đổi các giai đoạn của HF. Định nghĩa và phân loại mới có thể được sử dụng chuẩn trong các hướng dẫn khoa học và khuyến cáo, được áp dụngcho các bác sĩ lâm sàng, sử dụng trong các nghiên cứu và thông tin thảo luận với bệnh nhân vàngười chăm sóc.
Trong tài liệu đã đăng tải, các hiệp hội đề xuất một định nghĩa chung về suy tim (HF) như sau: HF là một hội chứng lâm sàng với các triệu chứng và/hoặc dấu hiệu gây ra bởi sự bất thường về cấu trúc và/hoặc chức năng của tim và được chứng minh bởi nồng độ peptide natri lợi niệu tăng cao và/hoặc có bằng chứng khách quan của sung huyết phổi hoặc hệ thống (hình 1). Đồng thuận cũng đề xuất các giai đoạn sửa đổi của HF như sau: Tại nguy cơ mắc suy tim (Giai đoạn A), đối với những bệnh nhân có nguy cơ mắc HF nhưng không có các triệu chứng hoặc dấu hiệu hiện tại hoặc trước đó của HF và không có bằng chứng về cấu trúc hoặc dấu ấn sinh học của bệnh tim. Tiền suy tim (giai đoạn B), dành cho những bệnh nhân không có các triệu chứng hoặc dấu hiệu của HF hiện tại hoặc trước đó, nhưng có bằng chứng bất thường về cấu trúc hoặc chức năng tim, hoặc tăng nồng độ peptid natri lợi niệu Na. Suy tim (Giai đoạn C), dành cho những bệnh nhân có các triệu chứng và/hoặc dấu hiệu của HF hiện tại hoặc trước đây do bất thường về cấu trúc và/hoặc chức năng tim. Suy tim tiến triển (Giai đoạn D), dành cho những bệnh nhân có các triệu chứng và/hoặc dấu hiệu của HF nghiêm trọng khi nghỉ, tái nhập viện mặc dù điều trị và xử trí đã đúng theo khuyến cáo (GDMT), kháng trị hoặc không dung nạp GDMT, cần các liệu pháp nâng cao như xem xét ghép tim, hỗ trợ tuần hoàn cơ học, hoặc chăm sóc giảm nhẹ (hình 2). Cuối cùng, đồng thuận cũng đề xuất phân loại mới có sửa đổi của HF theo phân suất tống máu thất trái (LVEF). Phân loại bao gồm HF với EF giảm (HFrEF): HF với LVEF ≤40%; HF với EF giảm nhẹ (HFmrEF): HF với LVEF từ 41% đến 49%; HF với EF được bảo toàn (HFpEF): HF với LVEF ≥50%; và HF với EF được cải thiện (HFimpEF): HF với LVEF ban đầu ≤40%, tăng ≥ 10 điểm (đơn vị là %) so với LVEF ban đầu và đo LVEF lần thứ hai > 40% (hình 3).
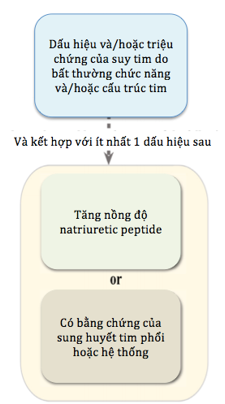
HÌNH 1. Định nghĩa suy tim mới
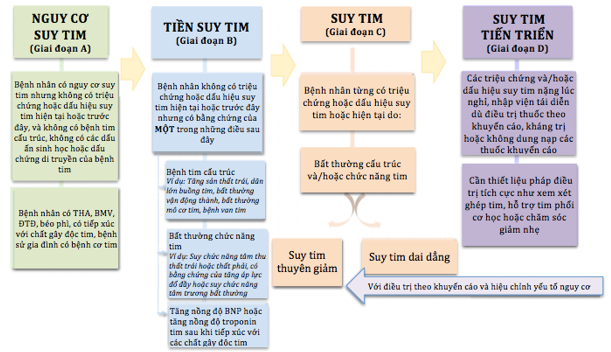
Hình 2. Các giai đoạn phát triển và diễn tiến của suy tim
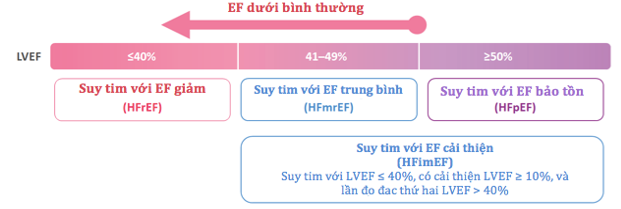
Hình 3. Phân loại suy tim theo EF.
Nguồn: Cardiac Fail 2021; 27: 387-413
PCI CHO BỆNH NHÂN NHỒI MÁU CƠ TIM CÓ BỆNH NHIỀU NHÁNH DƯỚI HƯỚNG DẪN BỞI FFR HOẶC DƯỚI HƯỚNG DẪN BỞI HÌNH MẠCH VÀNH
(NGHIÊN CỨU FLOWER-MI)
Cơ sở
Ở những bệnh nhân nhồi máu cơ tim cấp ST chênh lên (STEMI) có bệnh nhiều nhánh, can thiệp mạch vành qua da (PCI) cho sang thương không thủ phạm (tái thông mạch hoàn toàn) ưu việt hơn so với chỉ điều trị tổn thương thủ phạm đơn thuần. Tuy nhiên, liệu sự tái thông mạch hoàn toàn dưới hướng dẫn bởi FFR có tốt hơn so với tái thông chỉ với hướng dẫn của hình mạch vành vẫn còn chưa rõ.
Phương pháp
Trong thử nghiệm đa trung tâm này, nghiên cứu đã phân ngẫu nhiên những bệnh nhân STEMI bệnh nhiều nhánh trải qua PCI thành công của động mạch vành thủ phạm liên quan đến vùng nhồi máu vào 2 nhóm hoặc được tái thông hoàn toàn dưới hướng dẫn FFR hoặc được tái thông dưới hướng dẫn của hình mạch vành. Kết cục chính là gộp của tử vong do mọi nguyên nhân, nhồi máu cơ tim không tử vong, hoặc nhập viện không kế hoạch cần phải tái thông mạch khẩn cấp tại thời điểm 1 năm.
Kết quả
Số stent trung bình (± SD) được đặt ở mỗi bệnh nhântrên sang thương không thủ phạm là 1,01 ± 0,99 ở nhóm dưới hướng dẫn FFR và 1,50 ± 0,86 ở nhóm dưới hướng dẫn hình mạch vành. Trong quá trình theo dõi, kết cục chính xảy ra ở 32 trong số 586 bệnh nhân (5,5%) trong nhóm với hướng dẫn FFR và ở 24 trong số 577 bệnh nhân (4,2%) trong nhóm với hướng dẫn chụp mạch (HR 1,32; CI 95% 0,78 – 2,23; P = 0,31). Tử vong xảy ra ở 9 bệnh nhân (1,5%) trong nhóm với hướng dẫn FFR và 10 bệnh nhân (1,7%) ở nhóm với hướng dẫn hình mạch vành; nhồi máu cơ tim không tử vong lần lượt là 18 (3,1%) và 10 (1,7%); và nhập viện ngoài kế hoạch đòi hỏi cầntái thông mạch khẩn cấp lần lượt là 15 (2,6%) và 11 (1,9%).
Kết luận
Ở bệnh nhân STEMI được tái thông mạch hoàn toàn, chiến lược với hướng dẫn FFR không có lợi ích đáng kể hơn so với chiến lược với hướng dẫn hình mạch vành về nguy cơ tử vong, nhồi máu cơ tim hoặc tái thông mạch khẩn cấp tại thời điểm 1 năm. Tuy nhiên, với khoảng tin cậy rộng để ước lượng tính hiệu quả, các phát hiện không cho phép diễn giải kết luận một cách thuyết phục.
Nguồn: N Engl J Med 2021; 385:297-308
PHỤC HỒI CHỨC NĂNG VỀ MẶT THỂ CHẤT CHO BỆNH NHÂN LỚN TUỔI NHẬP VIỆN VÌ SUY TIM
Cơ sở
Những bệnh nhân lớn tuổi nhập viện vì suy tim mất bù cấp có tần suất cao bị suy yếu về thể chất, chất lượng cuộc sống kém, phục hồi chậm và phải tái nhập viện thường xuyên. Các biện pháp can thiệp để giải quyết tình trạng suy yếu ở nhóm dân số này hiện chưa được thiết lập tốt.
Phương pháp
Thử nghiệm đa trung tâm, ngẫu nhiên, có đối chứng để đánh giá can thiệp phục hồi chức năng tiếp diễn,chuyển tiếp, có điều chỉnh, bao gồm bốn lĩnh vực chức năng thể chất (sức mạnh, thăng bằng, khả năng vận động và sức bền). Can thiệp được bắt đầu trong suốt hoặc sớm sau khi nhập viện vì suy tim và được tiếp tục sau khi xuất viện cho 36 đợt tập luyện ngoại trú. Kết cục tiên phát là điểm trên Short Physical Performance Battery (tổng điểm nằm trong khoảng từ 0 đến 12, với điểm thấp hơn cho thấy rối loạn chức năng thể chất nghiêm trọng hơn) tại thời điểm 3 tháng. Kết cục thứ phát là tỷ lệ tái nhập viện trong 6 tháng do mọi nguyên nhân.
Kết quả
Tổng số 349 bệnh nhân đã được phân ngẫu nhiên; 175 người được chỉ định can thiệp phục hồi chức năng và 174 người được chăm sóc thường quy (nhóm chứng). Lúc ban đầu, bệnh nhân trong mỗi nhóm bị suy giảm về mặt thể chất đáng kể, và 97% là suy yếu hoặc tiền suy yếu; số trung bình bệnhđồng mắc là 5 cho mỗi nhóm. Tỷ lệ giữ chân được bệnh nhân trong nhóm can thiệp là 82% và tỷ lệ tuân trị các buổi can thiệp là 67%. Sau khi điều chỉnh cho điểm Short Physical Performance Battery vàđặc tính nền ban đầu khác, điểm trung bình bình phương nhỏ nhất (± SE) của điểmShort Physical Performance Battery tại thời điểm 3 tháng là 8,3 ± 0,2 ở nhóm can thiệp và 6,9 ± 0,2 ở nhóm chứng (sự khác biệt trung bình giữa các nhóm 1,5; 95% CI 0,9 – 2,0; P <0,001). Tại thời điểm 6 tháng, tỷ lệ tái nhập việndo mọi nguyên nhân là 1,18 ở nhóm can thiệp và 1,28 ở nhóm chứng (HR 0,93; KTC 95%, 0,66-1,19). Có 21 trường hợp tử vong (15 trường hợp do nguyên nhân tim mạch) ở nhóm can thiệp và 16 trường hợp tử vong (8 trường hợp do nguyên nhân tim mạch) ở nhóm chứng. Tỷ lệ tử vong do mọi nguyên nhân lần lượt là 0,13 và 0,10 (HR 1,17; KTC 95%, 0,61-227).
Kết luận
Trong quần thể bệnh nhân lớn tuổi nhập viện vì suy tim mất bù cấp, can thiệp phục hồi chức năng sớm, chuyển tiếp, có hiệu chỉnh phù hợp, bao gồm nhiều lĩnh vực về thể chất đã giúp cải thiện chức năng thể chất nhiều hơn so với chỉ chăm sóc thông thường.
Nguồn: N Engl J Med 2021; 385: 203-216
ABELACIMAB CHO NGĂN NGỪA THUYÊN TẮC HUYẾT KHỐI TĨNH MẠCH
(NGHIÊN CỨU ANT-005 TKA)
Cơ sở
Vai trò của yếu tố XI trong cơ chế bệnh sinh của huyết khối tĩnh mạch sau phẫu thuật là không chắc chắn. Abelacimab là một kháng thể đơn dòng gắn kết với yếu tố XI và chặn nó trong cấu trúc zymogen (tiền chất không hoạt động).
Phương pháp
Trong thử nghiệm nhóm song song, nhãn mở này, nghiên cứu đã phân ngẫu nhiên 412 bệnh nhân đượctrải qua phẫu thuật chỉnh hình thay khớp gối toàn phần vào trong các nhóm hoặc để nhận một trong ba chế độ abelacimab (30 mg, 75 mg hoặc 150 mg) được sử dụng với một liều tiêm tĩnh mạch duy nhất sau phẫu thuật hoặc để nhận 40 mg enoxaparin tiêm dưới da một lần mỗi ngày. Kết cục chính về hiệu quả là thuyên tắc huyết khối tĩnh mạch, được phát hiện bằng cách chụp tĩnh mạch bắt buộc của chân liên quan đến phẫu thuật hoặc khẳng định một cách khách quan về các biến cố có triệu chứng. Kết cục chính về an toàn là gộp của chảy máu nặng hoặc chảy máu không nặng nhưng cóý nghĩa lâm sàng đến thời điểm 30 ngày sau phẫu thuật.
Kết quả
Thuyên tắc huyết khối tĩnh mạch xảy ra ở 13 trong số 102 bệnh nhân (13%) trong nhóm abelacimab-30 mg, 5 trong số 99 bệnh nhân (5%) trong nhóm abelacimab-75 mg và 4 trong số 98 bệnh nhân (4%) trong nhóm abelacimab-150 mg, so với 22 trên 101 bệnh nhân (22%) ở nhóm enoxaparin. Phác đồ abelacimab-30 mg không thua kém hơn enoxaparin, và phác đồ abelacimab 75 mg và 150 mg thì ưu việt hơn enoxaparin (P <0,001). Chảy máu xảy ra ở 2%, 2% và 0% trong các nhóm abelacimab 30 mg, 75 mg và 150 mg, và không có bệnh nhân nào trong nhóm enoxaparin.
Kết luận
Thử nghiệm này cho thấy yếu tố XI rất quan trọng đối với sự phát triển của thuyên tắc huyết khối tĩnh mạch sau phẫu thuật. Việc ức chế yếu tố XI với một liều abelacimab tiêm tĩnh mạch duy nhất sau phẫu thuật trong tạo hình khớp gối toàn phần có hiệu quả trong việc ngăn ngừa huyết khối tĩnh mạch và đi kèm với nguy cơ chảy máu thấp.
Nguồn: N Engl J Med 2021 Jul 19. doi: 10.1056/NEJMoa2105872







