I. ĐỊNH NGHĨA – DỊCH TỄ HỌC
- Suy tim cấp là sự khởi phát đột ngột các dấu hiệu và triệu chứng của suy tim, đòi hỏi phải can thiệp cấp cứu hoặc khẩn cấp.
- Xuất hiện với chức năng tim bảo tồn hoặc giảm.
- Kèm hoặc không kèm biểu hiện sung huyết hoặc giảm tưới máu.
- Tần suất 15-28% sau hội chứng mạch vành cấp.
- Các thể lâm sàng: suy tim mạn mất bù cấp (do yếu tố thúc đẩy cơ học hoặc bên ngoài (bảng 1), phù phổi cấp và sốc tim.
- Sốc tim là tình trạng giảm tưới máu nặng do suy tim và thường dẫn đến suy đa tạng:
- Chiếm 2-4% suy tim cấp hoặc 5-15% nhồi máu cơ tim (NMCT) cấp.
- Do hội chứng mạch vành cấp trong 81% các trường hợp.
- Tử vong cao 40 đến 50%.
Bảng 1. Các yếu tố thúc đẩy suy tim cấp.
| Các yếu tố thúc đẩy suy tim cấp | |
| Tim mạch | ¨ Hội chứng mạch vành cấp
¨ Nhịp nhanh (rung nhĩ, nhịp nhanh thất) ¨ Nhịp chậm (vd: bloc nhĩ thất độ III) ¨ Huyết áp không kiểm soát hoặc cơn tăng huyết áp ¨ Viêm cơ tim ¨ Thuyên tắc phổi cấp ¨ Hở van tim cấp (vd: viêm nội tâm mạc nhiễm khuẩn, NMCT) ¨ Bóc tách động mạch chủ ¨ Chèn ép tim |
| Không do tim mạch | ¨ Nhiễm khuẩn và trạng thái sốt
¨ Đợt cấp của bệnh phổi tắc nghẽn mạn tính ¨ Suy thận ¨ Thiếu máu ¨ Chuyển hóa (cường giáp, nhược giáp, nhiễm ceton do đái tháo đường, suy thượng thận, thai kỳ và các bất thường chu sinh) |
| Do bệnh nhân hoặc do thầy thuốc | ¨ Không tuân thủ điều trị thuốc hoặc chế độ ăn (lượng muối và nước nhập tăng)
¨ Phẫu thuật và biến chứng phẫu thuật ¨ Thuốc (kháng viêm không steroid, corticoide, inotrope âm, hóa trị có độc tính trên tim) ¨ Độc chất (rượu, thuốc kích thích) ¨ Tổn thương não ¨ Các nguyên nhân cơ học cấp tính: sau NMCT cấp (vỡ thành tự do thất trái, thủng vách liên thất, hở hai lá cấp), chấn thương ngực hoặc can thiệp tim, hở van cấp tính do viêm nội tâm mạc nhiễm khuẩn, bóc tách hoặc huyết khối động mạch chủ |
II. PHÂN LOẠI: Có nhiều cách phân loại tùy theo tiêu chuẩn lâm sàng.
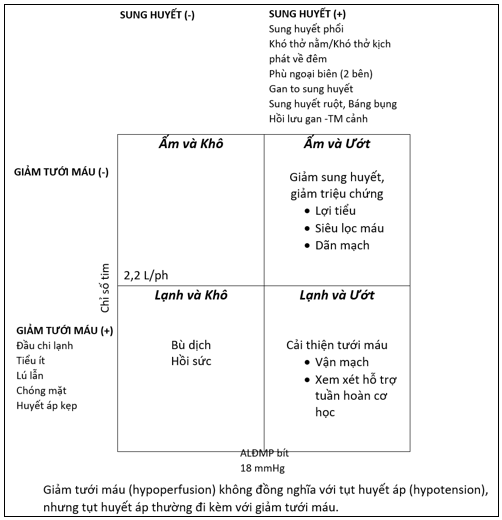
Hình 1. Bệnh cảnh lâm sàng suy tim cấp dựa trên biểu hiện sung huyết và giảm tưới máu
Bảng 2. Phân loại suy tim cấp
| Bệnh sử của suy tim | ¨ Đợt mất bù cấp của suy tim mạn
¨ Suy tim cấp mới xuất hiện lần đầu |
| Huyết áp lúc nhập viện | ¨ Suy tim cấp huyết áp cao (HATT >140 mmHg)
¨ Suy tim cấp huyết áp bình thường (HATT từ 85/90 – 140 mmHg) ¨ Suy tim cấp huyết áp thấp (HATT < 85/90 mmHg) |
| Phân suất tống máu (PSTM) thất trái | ¨ Suy tim cấp có PSTM thất trái giảm
¨ Suy tim cấp có PSTM thất trái bảo tồn |
| Sung huyết và tưới máu ngoại biên | ¨ Ấm và khô (tưới máu tốt, không sung huyết)
¨ Ấm và ẩm (tưới máu tốt nhưng có sung huyết) ¨ Lạnh và khô (giảm tưới máu, không sung huyết) ¨ Lạnh và ẩm (giảm tưới máu và có sung huyết) |
| Bệnh cảnh lâm sàng lúc nhập viện | ¨ Suy tim mạn mất bù
¨ Phù phổi cấp ¨ Sốc tim ¨ Suy tim huyết áp cao ¨ Suy tim phải |
III. CHẨN ĐOÁN VÀ ĐÁNH GIÁ TIÊN LƯỢNG BAN ĐẦU
3.1. Lâm sàng:
- Khó thở, mệt, ăn kém, sụt cân hoặc tăng cân.
- Khai thác tiền sử tim mạch và các yếu tố thúc đẩy không do tim.
- Đánh giá các dấu hiệu và triệu chứng của sung huyết và/hoặc giảm tưới máu.
- Các dấu hiệu sinh tồn: huyết áp, tần số tim, tần số thở, SpO2
- Dấu hiệu lâm sàng cần chú ý
- Mạch, huyết áp, thân nhiệt
- Nghe tim, phổi, tần số thở
- Đánh giá da
- Tĩnh mạch cổ, báng bụng
- Phù ngoại biên
- Gan to
- Tri giác (thang điểm Glasgow GCS), tình trạng ngủ gà
- Xử trí sớm ban đầu song song với tiếp tục thăm khám và chẩn đoán tiếp theo.
3.2. Cận lâm sàng: điện tim, X-quang ngực, xét nghiệm máu, siêu âm (tim và phổi), khí máu động mạch trong trường hợp suy hô hấp cấp.
| KHUYẾN CÁO |
| Tại thời điểm tiếp nhận, xét nghiệm định lượng peptide bài natri niệu (BNP hoặc NT-proBNP) được khuyến cáo cho tất cả bệnh nhân khó thở cấp và nghi ngờ suy tim cấp để giúp phân biệt với các nguyên nhân khó thở cấp khác. |
| Tại thời điểm nhập viện, tất cả bệnh nhân có biểu hiện nghi ngờ suy tim cấp, các xét nghiệm chẩn đoán sau được khuyến cáo:
a. Điện tim 12 chuyển đạo; b. X-quang ngực thẳng đánh giá tình trạng sung huyết phổi và phát hiện các bệnh ngoài tim có thể góp phần gây triệu chứng cho bệnh nhân; c. Xét nghiệm máu: men tim, BUN (hoặc urea), creatinin, điện giải (Na, K), glucose, công thức máu, chức năng gan và TSH. |
| Siêu âm tim được khuyến cáo ngay.
Siêu âm phổi và siêu âm tĩnh mạch chủ dưới. |
IV. XỬ TRÍ
4.1. Mục tiêu
- Mục tiêu tức thì (phòng cấp cứu /khoa hồi sức nội)
Cải thiện huyết động và tưới máu cơ quan.
Khôi phục oxy hóa máu.
Giảm triệu chứng.
Hạn chế tổn thương tim và thận
Dự phòng thuyên tắc huyết khối tĩnh mạch.
Giảm thời gian nằm hồi sức.
- Mục tiêu tức thì (trong bệnh viện)
Xác định nguyên nhân và bệnh đi kèm.
Điều chỉnh trị liệu để kiểm soát triệu chứng và tình trạng sung huyết và tối ưu hóa huyết áp.
Bắt đầu và tăng dần liều thuốc điều trị tối ưu.
Xem xét điều trị bằng dụng cụ ở các bệnh nhân phù hợp.
- Xử trí trước khi ra viện và dài hạn
Lập kế hoạch chăm sóc cung cấp:
o Lịch trình tăng liều thuốc và theo dõi điều trị.
o Sự cần thiết và thời điểm xem xét điều trị bằng dụng cụ.
o Ai sẽ thăm khám và theo dõi người bệnh và khi nào.
Đưa vào chương trình quản lý bệnh, giáo dục và thay đổi lối sống.
Dự phòng tái nhập viện sớm.
Cải thiện triệu chứng, chất lượng sống và khả năng sống còn.
- Tiêu chuẩn nhập đơn vị chăm sóc tích cực tim mạch:
- Bệnh nhân cần đặt nội khí quản/bệnh nhân đã đặt nội khí quản.
- Có biểu hiện/dấu hiệu giảm tưới máu.
- SpO2 < 90 % mặc dù đã thở oxy.
- Sử dụng cơ hô hấp phụ, tần số thở > 25 l/phút.
- Tần số tim < 40 hoặc > 130 /phút, huyết áp tâm thu < 90 mm Hg.
Các bệnh nhân còn lại có thể nhập phòng bệnh thông thường. Chỉ có số ít bệnh nhân suy tim cấp (chủ yếu là đợt mất bù cấp do sung huyết) sau khi cho lợi tiểu liều thấp và điều chỉnh liều thuốc uống, có thể về trực tiếp từ phòng cấp cứu và theo dõi tiếp ngoại trú.
- Xử trí suy tim cấp giai đoạn sớm
4.3.1. Oxy liệu pháp và hỗ trợ thông khí
| KHUYẾN CÁO |
| Theo dõi độ bão hòa oxy qua da (SpO2) |
| Đo pH máu và pCO2 (có thể thêm lactate) nên được xem xét, đặc biệt đối với bệnh nhân phù phổi cấp hoặc có tiền sử COPD, sử dụng máu tĩnh mạch.
Ở bệnh nhân sốc nên thực hiện với máu động mạch. |
| Oxy liệu pháp được khuyến cáo ở bệnh nhân suy tim cấp có SpO2 <90% hoặc PaO2 <60 mmHg để điều chỉnh tình trạng thiếu oxy máu |
| Đặt nội khí quản được khuyến cáo khi suy hô hấp không đáp ứng với xử trí không xâm lấn: PaO2 <60 mmHg, PaCO2 >50 mmHg và toan máu (pH <7,35). |
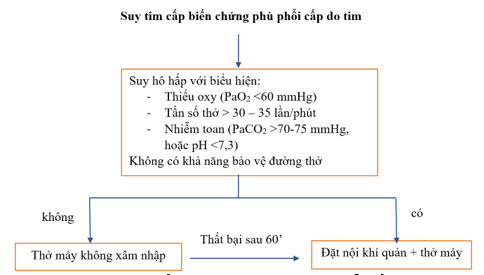
Hình 2. Thở máy không xâm lấn trên bệnh nhân phù phổi cấp do tim có thể chuyển thành thở máy qua nội khí quản.
4.3.2. Sử dụng thuốc
| KHUYẾN CÁO |
| Thuốc lợi tiểu |
| Thuốc lợi tiểu quai được khuyến cáo cho tất cả bệnh nhân suy tim cấp nhập viện có triệu chứng quá tải dịch để cải thiện triệu chứng. Theo dõi đáp ứng, chức năng thận và điện giải. |
| Ở bệnh nhân suy tim cấp mới khởi phát hoặc suy tim mạn mất bù, suy tim mất bù chưa dùng lợi tiểu uống, liều khởi phát là 20-40 mg furosemide; đối với bệnh nhân sử dụng lợi tiểu mãn tính, liều khởi phát ít nhất bằng liều đang uống. |
| Lợi tiểu được khuyến cáo dùng bolus từng đợt hoặc truyền TM liên tục, liều và thời gian cần điều chỉnh tùy theo tình trạng và triệu chứng người bệnh. |
| Phối hợp lợi tiểu quai với thiazide hoặc spironolactone có thể được xem xét nếu bệnh nhân phù kháng trị hoặc đáp ứng triệu chứng chưa đầy đủ. |
| Thuốc giãn mạch |
| Thuốc giãn mạch TM nên được xem xét để làm giảm triệu chứng cơ năng trong suy tim cấp nếu HATT>90 mmHg (và không có tụt huyết áp có triệu chứng).
Triệu chứng và huyết áp cần được theo dõi thường xuyên trong quá trình dùng giãn mạch TM. |
| Ở bệnh nhân suy tim cấp huyết áp cao, thuốc giãn mạch TM cần được sử dụng là liệu pháp đầu tiên để cải thiện triệu chứng và giảm sung huyết. |
| Thuốc tăng co bóp (dobutamin, dopamin, milrinone) |
| TTM ngắn hạn các thuốc tăng co bóp có thể xem xét ở bệnh nhân huyết áp thấp (HATT < 90 mm Hg) và/hoặc có dấu hiệu giảm tưới máu mặc dù bù đủ dịch, để tăng cung lượng tim, nâng huyết áp, cải thiện tuần hoàn ngoại biên và duy trì chức năng cơ quan đích. |
| TTM milrinone có thể xem xét để trung hòa tác dụng chẹn bêta nếu chẹn bêta được cho là yếu tố thúc đẩy tụt huyết áp và giảm tưới máu. |
| Vì lý do an toàn, thuốc tăng co bóp không được khuyến cáo trừ khi bệnh nhân tụt huyết áp hoặc giảm tưới máu có triệu chứng. |
| Thuốc vận mạch |
| Một thuốc vận mạch (ưu tiên norepinephrine) có thể được xem xét ở bệnh nhân sốc tim, dù đã điều trị bằng thuốc tăng co bóp, để nâng huyết áp và tăng tưới máu cơ quan sinh tồn. |
| Monitor điện tim và huyết áp khi sử dụng thuốc tăng co bóp và vận mạch, vì thuốc có thể gây rối loạn nhịp, thiếu máu cục bộ tim.
Trong các trường hợp này, xem xét theo dõi huyết áp trực tiếp trong động mạch. |
| Dự phòng thuyên tắc huyết khối tĩnh mạch (TTHKTM) |
| Dự phòng TTHKTM bằng enoxaparin được khuyến cáo ở bệnh nhân chưa sử dụng kháng đông và không có chống chỉ định kháng đông. |
| Thuốc khác |
| Để kiểm soát tần số tim cấp tính ở bệnh nhân rung nhĩ:
a. Digoxin và/hoặc chẹn bêta nên được sử dụng đầu tiên b. Amiodarone có thể được xem xét |
| Morphin TM có thể sử dụng cẩn trọng để giảm triệu chứng khó thở và chống lo âu ở bệnh nhân khó thở nặng; Thuốc có thể gây buồn nôn và giảm thông khí. |
Các thuốc tăng co bóp và vận mạch sử dụng trong suy tim cấp
| Thuốc inotrope | Bolus | Tốc độ truyền TM |
| Dobutamina | Không | 2–20 μg/kg/phút (bêta+) |
| Dopamin | Không | 3–5 μg/kg/phút; tăng co bóp (bêta+) |
| >5 μg/kg/phút: (bêta+), co mạch (alpha+) | ||
| Milrinonea,b | 25–75 μg/kg trong 10–20 phút | 0,375–0,75 μg/kg/phút |
| Norepinephrine | Không | 0,2–1 μg/kg/phút |
| Epinephrine | Bolus: 1 mg có thể cho trong quá trình hồi sinh tim phổi, lặp lại mỗi 3–5 phút | 0,05–0,5 μg/kg/phút |
a: đồng thời là thuốc giãn mạch
b: không khuyến cáo trong suy tim cấp do thiếu máu cục bộ
Các thuốc giãn mạch truyền tĩnh mạch trong suy tim cấp
| Thuốc giãn mạch | Liều | Tác dụng chính | Khác |
| Nitroglycerin | Khởi đầu 10–20 μg/phút, tăng dần đến 200 μg/phút | Tụt huyết áp, đau đầu | Dung nạp nếu truyền liên tục |
| Isosorbide dinitrate | Khởi đầu 1 mg/giờ, tăng dần đến 10 mg/giờ | Tụt huyết áp, đau đầu | Dung nạp nếu truyền liên tục |
| Nitroprusside | Khởi đầu 0,3 μg/kg/phút và tăng dần đến 5 μg/kg/phút | Tụt huyết áp, ngộ độc isocyanate | Nhạy cảm ánh sáng |
4.3.3. Điều trị bằng dụng cụ
Điều trị thay thế thận: siêu lọc
Không khuyến cáo thường quy. Được chỉ định khi không đáp ứng với điều trị lợi tiểu: tiểu ít không đáp ứng với điều trị tích cực, tăng K máu nặng (K+ > 6,5 mmol/L), toan máu nặng (pH < 7,2), urê máu > 25 mmol/L (150 mg/dL) và creatinin máu > 300 μmol/L (3,4 mg/dL).
Dụng cụ hỗ trợ cơ học: Bóng bơm đối xung trong động mạch chủ (xem phác đồ 4).
- Xử trí sốc tim
| KHUYẾN CÁO |
| Trên bệnh nhân nghi ngờ sốc tim, thực hiện ngay điện tim và siêu âm tim. |
| Bệnh nhân sốc tim do biến chứng của hội chứng mạch vành cấp cần được chụp mạch vành ngay và xem xét tái tưới máu (trong vòng 2 giờ kể từ lúc nhập viện). |
| Theo dõi liên tục điện tim và huyết áp trực tiếp trong động mạch. |
| Nếu không có quá tải thể tích, thực hiện test truyền dịch bằng nước muối sinh lý hoặc Ringer lactate >200 ml trong vòng 30 phút . |
| Dùng dobutamin truyền TM để tăng cung lượng tim. |
| Thuốc vận mạch (norepinephrine hơn là dopamine) có thể được xem xét để duy trì huyết áp tâm thu nếu có dấu hiệu giảm tưới máu kéo dài |
| Bóng bơm đối xung trong động mạch chủ không được khuyến cáo thường quy. |
| ECMO* có thể được xem xét ở bệnh nhân sốc tim kháng trị, tùy theo tuổi, bệnh đi kèm và chức năng thần kinh. |
*Oxy hóa qua màng ngoài cơ thể (Extra-Corporeal Membrane Oxygenation) có thể vừa hỗ trợ hô hấp, vừa hỗ trợ tuần hoàn trong thời gian vài tuần.
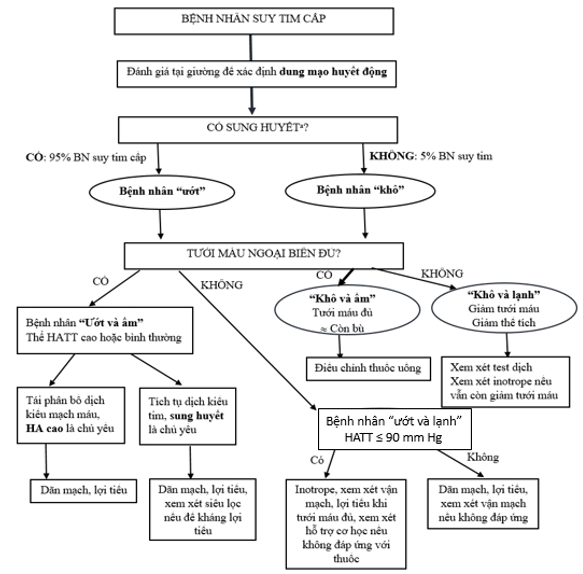
Hình 3. Xử trí suy tim cấp trong giai đoạn sớm dựa trên đặc điểm lâm sàng.
aDấu hiệu/triệu chứng của sung huyết phổi: khó thở nằm, khó thở kịch phát về đêm, ran đáy phổi, đáp ứng huyết áp bất thường với nghiệm pháp Valsalva (tim trái); triệu chứng sung huyết ruột, TM cổ nổi, hồi lưu gan-cảnh, gan to, báng bụng, và phù ngoại biên (tim phải).
Tài liệu tham khảo
- Vranckx P. Non-pharmacological therapy of acute heart failure: when drugs alone are not enough. In: Tubaro M. The ESC Textbook of Intensive and Acute Cardiovascular Care, 2nd ed. 2018.
- Dalzell JR. Acute heart failure: early pharmacological therapy. In: Tubaro M. The ESC Textbook of Intensive and Acute Cardiovascular Care, 2nd ed. 2018.







