1. ĐẠI CƯƠNG
Suy tim cấp đề cập đến tình trạng khởi phát nhanh hoặc nặng hơn của các triệu chứng và/hoặc dấu hiệu của suy tim, đe dọa tính mạng, thường dẫn đến nhập viện, cần đánh giá và điều trị cấp cứu/khẩn cấp.
ThS. BS. TRẦN CÔNG DUY
Bộ môn Nội tổng quát
Đại học Y Dược TP. Hồ Chí Minh
Bài báo này sẽ cập nhật những khuyến cáo mới nhất trong chẩn đoán và điều trị suy tim cấp theo hướng dẫn của Hội Tim Châu Âu năm 2016 với mức độ khuyến cáo (MĐKC) và mức độ chứng cứ (MĐCC) rõ ràng [8].
Suy tim cấp có thể xảy ra lần đầu tiên hoặc thường xuyên hơn do hậu quả của suy tim mạn mất bù cấp và có thể do rối loạn chức năng tim nguyên phát hoặc thúc đẩy bởi các yếu tố ngoại sinh thường gặp ở các bệnh nhân suy tim mạn. Rối loạn chức năng cơ tim cấp (thiếu máu cục bộ, viêm hoặc độc chất), hở van tim cấp hoặc chèn ép tim là các nguyên nhân tim nguyên phát cấp tính thường gặp nhất của suy tim cấp. Đợt mất bù cấp của suy tim mạn có thể xảy ra mà không có yếu tố thúc đẩy, nhưng thường có một hoặc nhiều hơn các yếu tố như nhiễm trùng, tăng huyết áp không kiểm soát, rối loạn nhịp tim hoặc không tuân thủ thuốc/chế độ ăn (Bảng 1).
Bảng 1. Các yếu tố thúc đẩy suy tim cấp
|
Hội chứng mạch vành cấp |
|
Nhịp tim nhanh (như rung nhĩ, nhịp nhanh thất) |
|
Tăng huyết áp quá mức |
|
Nhiễm trùng (như viêm phổi, viêm nội tâm mạc nhiễm trùng, nhiễm trùng huyết) |
|
Không tuân thủ về nhập muối/dịch hoặc thuốc |
|
Nhịp tim chậm |
|
Độc chất (rượu, ma túy) |
|
Thuốc (như NSAIDs, corticosteroid, thuốc giảm co bóp cơ tim, hóa trị gây độc tim) |
|
Đợt cấp của bệnh phổi tắc nghẽn mạn tính |
|
Thuyên tắc phổi |
|
Biến chứng phẫu thuật và chu phẫu |
|
Tăng hoạt tính giao cảm, bệnh cơ tim do stress |
|
Rối loạn chuyển hóa/nội tiết (như chức năng tuyến giáp, đái tháo đường nhiễm ceton, rối loạn chức năng tuyến thượng thận, bất thường liên quan thai kỳ và chu sinh). |
|
Tai biến mạch máu não |
|
Nguyên nhân cơ học cấp: hội chứng mạch vành cấp biến chứng vỡ cơ tim (vỡ thành tự do, thủng vách liên thất, hở van hai lá cấp), chấn thương ngực hoặc can thiệp tim, rối loạn van tự nhiên hoặc nhân tạo cấp do viêm nội tâm mạc nhiễm khuẩn, bóc tách hoặc huyết khối động mạch chủ. |
Nhiều phân loại suy tim cấp chồng lắp dựa vào các tiêu chuẩn khác nhau đã được đề nghị. Trong thực hành, các phân loại hữu ích nhất dựa vào biểu hiện lâm sàng lúc nhập viện, cho phép bác sĩ xác định bệnh nhân có nguy cơ cao biến chứng và thực hiện điều trị với các mục tiêu chuyên biệt, tạo ra cách chăm sóc cá thể hóa trong bệnh cảnh suy tim cấp. Trong hầu hết trường hợp, bệnh nhân suy tim cấp có huyết áp tâm thu bảo tồn (90 – 140 mmHg) hoặc tăng (> 140 mmHg; suy tim cấp có tăng huyết áp). Chỉ có 5-8% bệnh nhân có huyết áp tâm thu thấp (< 90 mmHg; suy tim cấp có tụt huyết áp), liên quan với tiên lượng xấu, nhất là khi hiện diện giảm tưới máu [7].
Cách tiếp cận khác là phân loại bệnh nhân theo sự hiện diện của các yếu tố thúc đẩy/nguyên nhân gây ra mất bù, cần điều trị khẩn cấp (xem phần 3.1): hội chứng mạch vành cấp, tăng huyết áp cấp cứu, rối loạn nhịp nhanh hoặc nhịp chậm/rối loạn dẫn truyền chậm, nguyên nhân cơ học cấp hoặc thuyên tắc phổi cấp.
Phân loại lâm sàng có thể dựa vào khám thực thể tại giường để phát hiện sự hiện diện của các triệu chứng/dấu hiệu lâm sàng của sung huyết (“khô”, “ướt”) và/hoặc giảm tưới máu ngoại biên (“lạnh”, “ấm”) (Hình 1) [7]. Sự phối hợp các triệu chứng/dấu hiệu này xác định bốn nhóm: ấm và ướt (tưới máu tốt và sung huyết) – thường gặp nhất; lạnh và ướt (giảm tưới máu và sung huyết); lạnh và khô (giảm tưới máu, không sung huyết); và ấm và khô (còn bù, tưới máu tốt, không sung huyết). Phân loại này có thể hữu ích trong hướng dẫn điều trị ở giai đoạn sớm và có ý nghĩa tiên lượng.
Các bệnh nhân nhồi máu cơ tim cấp biến chứng suy tim có thể được phân loại theo Killip và Kimball [5] thành độ I (không có dấu hiệu lâm sàng của suy tim); độ II (có ran và gallop T3); độ III (phù phổi cấp); độ IV (choáng tim, tụt huyết áp, huyết áp tâm thu < 90 mmHg và chứng cứ của co mạch ngoại biên như thiểu niệu, tím và vã mồ hôi).
Định nghĩa các thuật ngữ liên quan biểu hiện lâm sàng của bệnh nhân suy tim cấp được trình bày ở Bảng 2.
Bảng 2 . Định nghĩa các thuật ngữ liên quan suy tim cấp
|
Thuật ngữ |
Định nghĩa |
|
Dấu hiệu/triệu chứng của sung huyết (tim trái) |
Khó thở khi nằm, khó thở kịch phát về đêm, ran phổi (hai bên), phù ngoại biên (hai bên) |
|
Dấu hiệu/triệu chứng của sung huyết (tim phải) |
Tĩnh mạch cảnh nổi, phù ngoại biên (hai bên), gan to sung huyết, phản hồi gan-tĩnh mạch cảnh, báng bụng, triệu chứng của sung huyết ruột |
|
Dấu hiệu/triệu chứng của giảm tưới máu |
Lâm sàng: chi lạnh vã mồ hôi, thiểu niệu, rối loạn tri giác, hoa mắt, hiệu áp kẹp Xét nghiệm: toan chuyển hóa, tăng lactat huyết thanh, tăng creatinin huyết thanh Giảm tưới máu không đồng nghĩa với tụt huyết áp, nhưng thường đi kèm với tụt huyết áp |
|
Tụt huyết áp |
Huyết áp tâm thu < 90 mmHg |
|
Nhịp tim chậm |
Tần số tim < 40 lần/phút |
|
Nhịp tim nhanh |
Tần số tim > 120 lần/phút |
|
Bất thường gắng sức hô hấp |
Tần số thở > 25 lần/phút với sử dụng cơ hô hấp phụ hoặc < 8 lần/phút mặc dù khó thở |
|
Độ bão hòa oxy thấp |
Độ bão hòa oxy (SaO2) < 90% SaO2 bình thường không loại trừ giảm oxy máu (PaO2 thấp) hoặc giảm oxy mô |
|
Giảm oxy máu |
Áp suất riêng phần oxy (PaO2) trong máu động mạch < 80 mmHg (<10,67 kPa) (khí máu động mạch) |
|
Suy hô hấp giảm oxy máu (típ 1) |
PaO2 < 60 mmHg (<8 kPa) |
|
Tăng CO2 máu |
Áp suất riêng phần CO2 (PaCO2) trong máu động mạch > 45 mmHg (> 6 kPa) (khí máu động mạch) |
|
Suy hô hấp tăng CO2 máu (típ 2) |
PaCO2 > 50 mmHg (> 6,65 kPa) |
|
Toan hóa |
pH < 7,35 |
|
Tăng lactat máu |
> 2 mmol/L |
|
Thiểu niệu |
Cung lượng nước tiểu < 0,5 mL/kg/giờ |
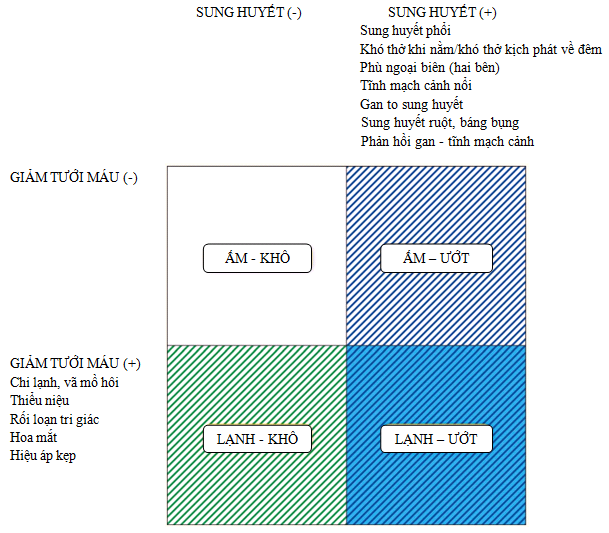
Hình 1. Đặc điểm lâm sàng của bệnh nhân suy tim cấp dựa vào có/không có sung huyết và/hoặc giảm tưới máu
2. CHẨN ĐOÁN
Quá trình chẩn đoán cần được bắt đầu trước nhập viện và tiếp tục ở khoa cấp cứu để xác định chẩn đoán kịp thời và khởi động điều trị thích hợp. Lợi ích lớn hơn của điều trị sớm đã được xác định ở hội chứng mạch vành cấp và cần xem xét ở tình trạng suy tim cấp. Song song đó, cần nhận diện và điều trị ngay lập tức các tình trạng lâm sàng và/hoặc yếu tố thúc đẩy đe dọa tính mạng (Hình 2). Bước đầu tiên trong quá trình chẩn đoán suy tim cấp là loại trừ các chẩn đoán phân biệt như nhiễm trùng hô hấp, thiếu máu nặng, suy thận cấp …
Khi suy tim cấp được chẩn đoán xác định, đánh giá lâm sàng là bắt buộc để chọn lựa điều trị. Chẩn đoán ban đầu suy tim cấp nên dựa vào bệnh sử đầy đủ, đánh giá các triệu chứng, tiền sử bệnh tim mạch, các yếu tố thúc đẩy do tim hoặc không do tim, cũng như đánh giá các dấu hiệu/triệu chứng của sung huyết và/hoặc giảm tưới máu bằng khám thực thể và cận lâm sàng như ECG, X-quang ngực, xét nghiệm sinh hóa (các dấu ấn sinh học chuyên biệt) và siêu âm tim. Ở bệnh nhân suy tim cấp, khởi động sớm điều trị thích hợp cùng với theo dõi sát có ý nghĩa quan trọng.
Các triệu chứng và dấu hiệu của suy tim thường phản ánh quá tải dịch (sung huyết phổi và/hoặc phù ngoại biên) hoặc ít gặp hơn là tình trạng giảm cung lượng tim với giảm tưới máu ngoại biên (Bảng 2). Bởi vì độ nhạy và độ đặc hiệu của các triệu chứng và dấu hiệu thường không thỏa đáng nên sau khi đánh giá lâm sàng cẩn thận, cần thực hiện các cận lâm sàng sau:
vX-quang ngựccó thể hữu ích trong suy tim cấp. Sung huyết tĩnh mạch phổi, tràn dịch màng phổi, phù mô kẽ hoặc phế nang và tim to là các phát hiện đặc hiệu nhất của suy tim cấp mặc dù đến 20% bệnh nhân suy tim cấp có X-quang ngực gần như bình thường [1]. X-quang ngực nằm có giá trị hạn chế trong suy tim cấp. X-quang ngực cũng giúp xác định các bệnh không do tim có thể gây ra hoặc góp phần vào triệu chứng của bệnh nhân (như viêm phổi, nhiễm trùng phổi không đông đặc).
vECGhiếm khi bình thường trong suy tim cấp (giá trị tiên đoán âm cao). ECG cũng hữu ích trong nhận diện bệnh tim và các yếu tố thúc đẩy (rung nhĩ nhanh, thiếu máu cục bộ cơ tim cấp).
vSiêu âm tim cấp cứuchỉ bắt buộc ở những bệnh rối loạn huyết động (đặc biệt trong choáng tim) và ở những bệnh nhân nghi ngờ bất thường cấu trúc hoặc chức năng tim đe dọa tính mạng (các biến chứng cơ học, hở van tim cấp, phình bóc tách động mạch chủ). Siêu âm tim sớm nên được xem xét ở tất cả bệnh nhân suy tim cấp lần đầu và ở những bệnh nhân chưa rõ chức năng tim; tuy nhiên thời gian tối ưu chưa rõ (thường trong vòng 48 giờ từ lúc nhập viện). Siêu âm tim lặp lại thường không cần thiết trừ khi tình trạng lâm sàng suy giảm có ý nghĩa. Siêu âm ngực tại giường tìm các dấu hiệu của phù mô kẽ và tràn dịch màng phổi có thể hữu ích trong phát hiện suy tim cấp.
vXét nghiệm sinh hóa:
Ø Peptide bài natri niệu: Khi bệnh nhân nhập khoa cấp cứu hoặc đơn vị hồi sức mạch vành (Coronary Care Unit – CCU) / đơn vị hồi sức tích cực (Intensive Care Unit – ICU), nên đo nồng độ peptide bài natri niệu (BNP, NT-proBNP hoặc MR-proANP) ở tất cả bệnh nhân khó thở cấp và nghi ngờ suy tim cấp để phân biệt suy tim cấp với các nguyên nhân khó thở cấp không do tim. Peptide bài natri niệu có độ nhạy cao và nồng độ bình thường ở các bệnh nhân nghi ngờ suy tim cấp không thể xác định chẩn đoán (ngưỡng: BNP < 100 pg/mL; NT-proBNP < 300 pg/mL; MR-proANP < 120 pg/mL) [8]. Tuy nhiên, tăng nồng độ peptide bài natri niệu không xác định chẩn đoán suy tim cấp vì có thể liên quan với nhiều nguyên nhân do tim hoặc không do tim (Bảng 3). Nồng độ peptide bài natri niệu có thể thấp ở các bệnh nhân suy tim giai đoạn cuối mất bù hoặc suy tim cấp bên phải.
Bảng 3. Các nguyên nhân tăng nồng độ peptide bài natri niệu
|
Do tim |
Suy tim Hội chứng mạch vành cấp Thuyên tắc phổi Viêm cơ tim Phì đại thất trái Bệnh cơ tim phì đại hoặc hạn chế Bệnh van tim Bệnh tim bẩm sinh Nhịp nhanh nhĩ hoặc thất Chấn thương tim Sốc điện chuyển nhịp tim, ICD Thủ thuật, phẫu thuật liên quan tim Tăng áp phổi |
|
Không do tim |
Lớn tuổi Đột quỵ thiếu máu não Xuất huyết dưới màng nhện Rối loạn chức năng thận Rối loạn chức năng gan (chủ yếu xơ gan có báng bụng) Hội chứng cận ung Bệnh phổi tắc nghẽn mạn tính Nhiễm trùng nặng (bao gồm viêm phổi và nhiễm trùng huyết) Phỏng nặng Thiếu máu Bất thường chuyển hóa và nội tiết nặng (như nhiễm độc giáp, đái tháo đường nhiễm ceton) |
♦ Các xét nghiệm sau có thể được thực hiện lúc nhập viện ở tất cả bệnh nhân suy tim cấp: troponin tim, BUN (hoặc ure), creatinine, điện giải (natri, kali), chức năng gan, TSH, glucose và công thức máu; D-dimer được chỉ định ở bệnh nhân nghi ngờ thuyên tắc phổi cấp.
♦ Khí máu động mạchthường quy không cần thiết và nên hạn chế ở bệnh nhân không thể đánh giá oxy bằng dụng cụ đo oxy mao mạch (pulse oximetry). Tuy nhiên, khí máu động mạch có thể hữu ích khi cần đo chính xác áp suất riêng phần O2 và CO2. Mẫu máu tĩnh mạch có thể được chấp nhận để xác định pH và CO2.
♦ Lưu ý, đo troponin tim giúp phát hiện hội chứng mạch vành cấp, một nguyên nhân của suy tim cấp. Tuy nhiên, nồng độ troponin tim tăng được phát hiện ở phần lớn bệnh nhân suy tim cấp không có thiếu máu cục bộ tim hoặc biến cố mạch vành cấp rõ ràng, cho thấy tổn thương hoặc hoại tử cơ tim tiếp diễn ở các bệnh nhân này. Ở các bệnh nhân thuyên tắc phổi cấp có thể gây mất bù cấp, troponin tăng giúp phân tầng nguy cơ và quyết định lâm sàng.
♦ Creatinine, BUN và điện giải đồđược khuyến cáo xét nghiệm mỗi 1-2 ngày trong bệnh viện và trước khi xuất viện. Lưu ý xét nghiệm thường xuyên hơn tùy vào độ nặng của bệnh nhân. Xét nghiệm peptide bài natri niệu trước xuất viện có thể xem xét để đánh giá tiên lượng.
♦ Đánh giá nồng độ procalcitonin có thể được xem xét ở bệnh nhân suy tim cấp nghi ngờ nhiễm trùng đi kèm, nhất là chẩn đoán phân biệt viêm phổi để hướng dẫn điều trị kháng sinh.
♦ Chức năng ganthường bị rối loạn ở các bệnh nhân suy tim cấp do rối loạn huyết động (giảm cung lượng tim và tăng sung huyết tĩnh mạch). Xét nghiệm chức năng gan bất thường xác định bệnh nhân có nguy cơ tiên lượng xấu và có thể giúp điều trị tối ưu [6].
♦ Vì cả suy giáp và cường giáp có thể thúc đẩy suy tim cấp, TSH nên được đánh giá ở bệnh nhân suy tim cấp mới chẩn đoán.
♦ Nhiều dấu ấn sinh học khác phản ánh viêm, stress oxy hóa, rối loạn thần kinh thể dịch, tái cấu trúc cơ tim và chất nền được nghiên cứu về giá trị chẩn đoán và tiên lượng trong suy tim cấp; tuy nhiên chưa có dấu ấn nào đạt đến giai đoạn được khuyến cáo sử dụng thường quy trong thực hàng lâm sàng.
vĐánh giá huyết động xâm lấn thường quy bằng catheter động mạch phổi không được chỉ định để chẩn đoán suy tim cấp. Phương pháp này có thể được sử dụng chọn lọc ở một số bệnh nhân rối loạn huyết động với cơ chế rối loạn chưa rõ. Sử dụng thường quy huyết áp động mạch xâm lấn hoặc đường tĩnh mạch trung tâm với mục đích chẩn đoán cũng không được chỉ định.
Nhiều thông số lâm sàng và xét nghiệm là các yếu tố tiên đoán độc lập của các biến chứng trong bệnh viện và kết cục dài hạn trong hội chứng suy tim cấp, nhưng ảnh hưởng lên điều trị chưa được xác định đầy đủ.
Khuyến cáo về cận lâm sàng chẩn đoán
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Dựa vào triệu chứng, xét nghiệm nồng độ peptide bài natri niệu (BNP, NT-proBNP hoặc MR-proANP) được khuyến cáo ở tất cả bệnh nhân khó thở cấp và nghi ngờ suy tim cấp để giúp phân biệt suy tim cấp với các nguyên nhân khó thở cấp không do tim |
I |
A |
|
Lúc nhập viện, ở bệnh nhân nghi ngờ suy tim cấp, các xét nghiệm chẩn đoán sau được khuyến cáo: a. ECG 12 chuyển đạo b. X-quang ngực để đánh giá dấu hiệu của sung huyết phổi và phát hiện các bệnh tim hoặc không do tim khác có thể gây ra hoặc thúc đẩy các triệu chứng của bệnh nhân c. các xét nghiệm máu: troponin tim, BUN (hoặc ure), creatinine, điện giải (natri, kali), glucose, công thức máu, xét nghiệm chức năng gan và TSH |
I I
I |
C C
C |
|
Siêu âm tim được khuyến cáo thực hiện ngay ở bệnh nhân suy tim cấp rối loạn huyết động và trong vòng 48 giờ khi cấu trúc và chức năng tim chưa rõ hoặc có thể thay đổi từ lần kiểm tra trước. |
I |
C |
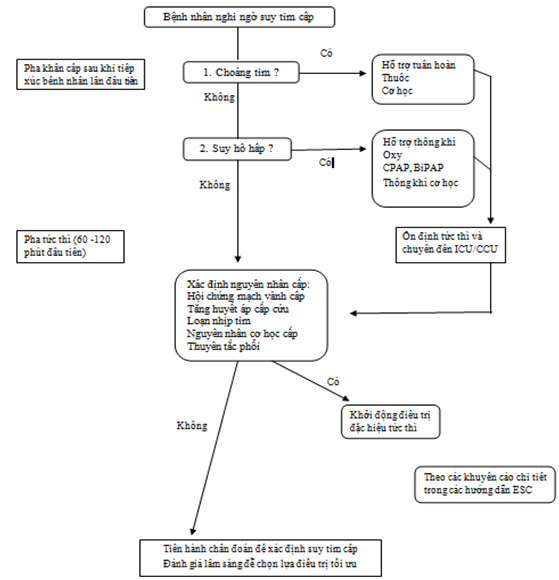
Hình 2. Điều trị ban đầu bệnh nhân suy tim cấp
3. ĐIỀU TRỊ
Suy tim cấp là tình trạng nội khoa đe dọa tính mạng, do đó cần vận chuyển nhanh bệnh nhân đến bệnh viện gần nhất, ưu tiên đến bệnh viện có khoa tim mạch và/hoặc CCU/ICU. Chẩn đoán sớm có vai trò quan trọng trong suy tim cấp. Vì thế, ở tất cả bệnh nhân nghi ngờ suy tim cấp, bác sĩ nên khởi động ngay lập tức và song song quá trình chẩn đoán và điều trị thích hợp.
Đánh giá ban đầu và theo dõi không xâm lấn liên tục chức năng tim phổi của bệnh nhân bao gồm độ bão hòa oxy, huyết áp, nhịp thở và ECG liên tục cần thiết để đánh giá thông khí, tưới máu ngoại biên, oxy, nhịp tim và huyết áp có đầy đủ hay không. Cung lượng nước tiểu cũng nên được theo dõi mặc dù đặt thông tiểu thường quy không được khuyến cáo. Bệnh nhân suy hô hấp hoặc rối loạn huyết động nên được chuyển đến nơi có thể hỗ trợ hô hấp và tim mạch ngay lập tức (Hình 2).
3.1 Mục tiêu điều trị trong các giai đoạn khác nhau của suy tim cấp
Quá trình điều trị suy tim cấp gồm nhiều giai đoạn liên tiếp cần các tiếp cận điều trị khác nhau. Mục tiêu điều trị trong các giai đoạn khác nhau của quản lý bệnh nhân suy tim cấp cũng khác nhau và được tóm tắt ở bảng 4.
Bảng 4. Mục tiêu điều trị trong suy tim cấp
|
Tại khoa cấp cứu/ICU/CCU |
|
Cải thiện huyết động và tưới máu cơ quan |
|
Phục hồi oxy |
|
Giảm triệu chứng |
|
Hạn chế tổn thương tim và thận |
|
Phòng ngừa thuyên tắc huyết khối |
|
Giảm thiểu thời gian nằm ở ICU |
|
Trong bệnh viện |
|
Xác định nguyên nhân và các bệnh đồng mắc liên quan |
|
Điều chỉnh điều trị để kiểm soát triệu chứng và sung huyết và tối ưu hóa huyết áp |
|
Khởi đầu và tăng liều các thuốc điều trị bệnh |
|
Xem xét điều trị bằng dụng cụ ở các bệnh nhân thích hợp |
|
Quản lý trước xuất viện và dài hạn |
|
Phát triển một kế hoạch chăm sóc cung cấp: o Lịch trình tăng liều và theo dõi điều trị thuốc o Nhu cầu và thời gian đánh giá điều trị bằng dụng cụ o Ai sẽ theo dõi bệnh nhân và khi nào |
|
Nhận vào chương trình quản lý bệnh, giáo dục, và khởi động điều chỉnh lối sống thích hợp |
|
Phòng ngừa tái nhập viện sớm |
|
Cải thiện triệu chứng, chất lượng cuộc sống và sống còn |
3.2 Xác định các yếu tố thúc đẩy/nguyên nhân gây ra mất bù cần điều trị khẩn cấp
Bước tiếp theo nên xác định các yếu tố thúc đẩy/nguyên nhân chính dẫn đến mất bù, điều trị khẩn cấp để tránh rối loạn thêm (Hình 2). Các yếu tố này bao gồm:
vHội chứng mạch vành cấp: Các bệnh nhân hội chứng mạch vành cấp nên được điều trị theo hướng dẫn của Hội Tim Châu Âu về hội chứng mạch vành cấp không ST chênh lên và nhồi máu cơ tim cấp ST chênh lên. Sự hiện diện của hai tình trạng này (hội chứng mạch vành cấp và suy tim cấp) luôn luôn xác định bệnh nhân có nguy cơ rất cao (bệnh nhân hội chứng mạch vành cấp không ST chênh lên nhập viện < 2 giờ, nhồi máu cơ tim cấp ST chênh lên), cần chiến lược điều trị xâm lấn ngay lập tức với dự định tái thông mạch vành bất kể phát hiện trên ECG hoặc dấu ấn sinh học.
vTăng huyết áp cấp cứu: suy tim cấp được thúc đẩy bởi tăng huyết áp động mạch nhanh và quá mức biểu hiện điển hình như phù phổi cấp. Giảm huyết áp ngay lập tức nên được xem xét như mục tiêu điều trị chính và khởi động càng sớm càng tốt. Giảm huyết áp tích cực (trong phạm vi 25% vào vài giờ đầu tiên và thận trọng sau đó) với thuốc dãn mạch phối hợp với lợi tiểu quai được khuyến cáo.
vRối loạn nhịp nhanh hoặc nhịp chậm/rối loạn dẫn truyền chậm nặng: Rối loạn nhịp tim nặng nên được điều chỉnh khẩn cấp bằng điều trị nội khoa, sốc điện chuyển nhịp hoặc tạo nhịp tạm thời. Sốc điện chuyển nhịp được khuyến cáo nếu rối loạn nhịp nhĩ hoặc thất góp phần gây ra rối loạn huyết động để phục hồi nhịp xoang và cải thiện tình trạng lâm sàng của bệnh nhân. Bệnh nhân suy tim cấp và rối loạn nhịp thất kéo dài có bệnh cảnh đầy thử thách vì rối loạn nhịp và rối loạn huyết động tạo ra vòng xoắn bệnh lý. Trong những trường hợp chọn lọc, chụp mạch vành cấp cứu (tái thông mạch vành nếu cần) và thăm dò điệnh sinh lý với cắt đốt bằng tần số radio có thể được xem xét.
vNguyên nhân cơ học cấpbao gồm hội chứng mạch vành cấp biến chứng cơ học (vỡ thành tự do, thủng vách liên thất, hở van hai lá cấp), chấn thương ngực hoặc can thiệp tim hoặc rối loạn van tự nhiên hoặc van nhân tạo do viêm nội tâm mạc nhiễm khuẩn, bóc tách hoặc huyết khối động mạch chủ và các nguyên nhân tắc nghẽn hiếm gặp (như u tim). Siêu âm tim cần thiết cho chẩn đoán và điều trị cần hỗ trợ tuần hoàn với phẫu thuật hoặc can thiệp qua da.
vThuyên tắc phổi cấp: Khi thuyên tắc phổi cấp được xác định là nguyên nhân của choáng hoặc tụt huyết áp, điều trị đặc hiệu ngay lập tức với tái tưới máu bằng tiêu sợi huyết nguyên phát, lấy huyết khối qua catheter hoặc phẫu thuật. Bệnh nhân thuyên tắc phổi cấp nên được điều trị theo các hướng dẫn phù hợp.
Xác định các nguyên nhân/yếu tố thúc đẩy cấp với khởi động điều trị đặc hiệu tiếp theo nên được thực hiện trong giai đoạn sớm của suy tim cấp (60 – 120 phút đầu)
3.2 Tiêu chuẩn nhập viện ở khoa Nội so với đơn vị hồi sức tích cực/hồi sức mạch vành
♦ Bệnh nhân khó thở kéo dài hoặc rối loạn huyết động nên được chuyển đến nơi có thể hỗ trợ hồi sức cấp cứu nếu cần.
♦ Các bệnh nhân nguy cơ cao (như khó thở kéo dài, rối loạn huyết động, rối loạn nhịp tim tái phát, suy tim cấp liên quan hội chứng mạch vành cấp) nên được chăm sóc ban đầu ở đơn vị ICU/CCU.
♦ Tiêu chuẩn nhập ICU/CCU bao gồm bất kỳ tiêu chuẩn dưới dây:
► Cần đặt nội khí quản (hoặc đã đặt nội khí quản)
► Dấu hiệu/triệu chứng của giảm tưới máu
► Độ bão hòa oxy (SpO2) < 90% (mặc dù đã cung cấp oxy)
► Sử dụng cơ hô hấp phụ, tần số thở > 25 lần/phút
► Tần số tim < 40 hoặc > 130 lần/phút, huyết áp tâm thu < 90 mmHg
♦ Các bệnh nhân suy tim cấp còn lại thường cần nhập viện ở khoa Nội. Chỉ một số bệnh nhân suy tim cấp nhập khoa cấp cứu (chủ yếu do bùng phát các triệu chứng suy tim với dấu hiệu sung huyết nhẹ) sau liều thấp lợi tiểu và điều chỉnh thuốc uống có thể xuất viện về nhà trực tiếp từ khoa cấp cứu và được tư vấn theo dõi lâm sàng ở phòng khám ngoại trú.
♦ Điều trị xuống thang từ ICU/CCU được quyết định bởi sự ổn định lâm sàng và hồi phục của các bệnh đồng mắc. Điều trị tiếp tục với sự tham gia của nhóm nhiều chuyên khoa và kế hoạch xuất viện.
3.3. Điều trị trong pha sớm
3.3.1. Liệu pháp oxy và/hoặc hỗ trợ thông khí
Trong suy tim cấp, oxy không nên được sử dụng thường quy ở các bệnh nhân không giảm oxy máu vì gây ra co mạch và giảm cung lượng tim. Trong COPD, tăng oxy máu có thể làm tăng mất thăng bằng thông khí – tưới máu, ức chế hô hấp và dẫn đến tăng CO2 máu. Trong liệu pháp oxy, nên theo dõi thăng bằng toan – kiềm và SpO2.
Thông khí áp lực dương không xâm lấn bao gồm CPAP và thông khí áp lực dương hai mức áp lực (BiPPV). BiPPV cũng cho phép hỗ trợ áp lực hít vào, cải thiện thông khí phút và đặc biệt hữu ích ở bệnh nhân tăng CO2 máu, thường gặp nhất ở bệnh nhân COPD.
Sung huyết ảnh hưởng chức năng phổi và tăng shunt trong phổi, gây ra giảm oxy máu. Phân suất oxy hít vào (FiO2) nên được tăng đến 100%, nếu cần, theo SpO2 nếu không có chống chỉ định. Tuy nhiên, nên tránh tăng oxy quá mức. Thông khí áp lực dương không xâm lấn làm giảm suy hô hấp và có thể làm giảm đặt nội khí quản và tỉ lệ tử vong mặc dù dữ liệu về tử vong ít kết luận. CPAP là kỹ thuật thực hiện được trước nhập viện vì đơn giản hơn áp lực dương cuối kỳ thở ra hỗ trợ áp lực (PS-PEEP) và yêu cầu đào tạo và kỹ thuật tối thiểu. Khi nhập viện, bệnh nhân vẫn còn dấu hiệu của suy hô hấp nên tiếp tục thông khí không xâm lấn, ưu tiên PS-PEEP, trong trường hợp toan máu và tăng CO2, nhất là ở bệnh nhân có tiền sử COPD hoặc dấu hiệu mệt mỏi.
Các tác dụng phụ của thuốc gây mê nên được lưu ý, trong đó propofol có thể gây tụt huyết áp và ức chế tim. Ngược lại, midazolam có thể có ít tác dụng phụ trên tim và do đó được ưa thích ở bệnh nhân suy tim cấp hoặc choáng tim.
Lưu đồ điều trị đối với bệnh nhân suy tim cấp dựa vào đặc điểm lâm sàng trong giai đoạn sớm được trình bày ở hình 3.
Khuyến cáo về điều trị suy tim cấp: liệu pháp oxy và hỗ trợ thông khí
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Theo dõi độ bão hòa oxy động mạch qua da (SpO2) được khuyến cáo |
I |
C |
|
Xét nghiệm pH và CO2 máu tĩnh mạch (có thể bao gồm lactate) có thể được xem xét, đặc biệt ở bệnh nhân phù phổi cấp hoặc tiền sử COPD. Ở bệnh nhân choáng tim, máu động mạch được ưa thích hơn. |
IIa |
C |
|
Liệu pháp oxy được khuyến cáo ở bệnh nhân suy tim cấp và SpO2 < 90% hoặc PaO2 < 60 mmHg (8,0 kPa) để điều chỉnh giảm oxy máu. |
I |
C |
|
Thông khí áp lực dương không xâm lấn (CPAP, BiPAP) nên được xem xét ở các bệnh nhân suy hô hấp (tần số thở > 25 lần/phút, SpO2 < 90%) và bắt đầu càng sớm càng tốt để giảm công hô hấp và giảm tỉ lệ đặt nội khí quản. Thông khí áp lực dương không xâm lấn có thể giảm huyết áp và nên sử dụng thận trọng ở bệnh nhân tụt huyết áp. Huyết áp nên được theo dõi thường xuyên khi sử dụng liệu pháp này. |
IIa |
B |
|
Đặt nội khí quản được khuyến cáo nếu suy hô hấp dẫn đến giảm oxy máu (PaO2 < 60 mmHg (8,0 kPa)), tăng thán máu (PaCO2 > 50 mmHg (6,65 kPa)) và toan hóa (pH < 7,35) không thể được điều trị bằng thông khí không xâm lấn |
I |
C |
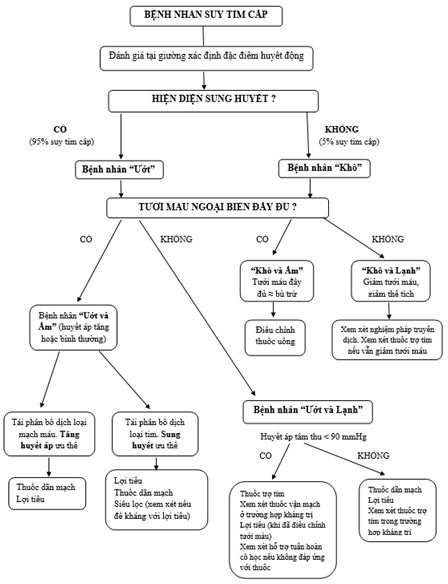
Hình 3. Điều trị bệnh nhân suy tim cấp dựa vào đặc điểm lâm sàng trong pha sớm
3.3.2. Điều trị bằng thuốc
Khuyến cáo điều trị bệnh nhân suy tim cấp: điều trị bằng thuốc
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Thuốc lợi tiều |
|
|
|
Lợi tiểu quai được khuyến cáo cho tất cả bệnh nhân suy tim cấp có dấu hiệu/triệu chứng của quá tải dịch để cải thiện triệu chứng. Theo dõi thường xuyên triệu chứng, cung lượng nước tiểu, chức năng thận và điện giải trong khi sử dụng lợi tiểu đường tĩnh mạch. |
I |
C |
|
Ở bệnh nhân suy tim cấp mới khởi phát hoặc suy tim mạn mất bù chưa uống lợi tiểu, liều khởi đầu được khuyến cáo nên là 20-40 mg furosemide đường tĩnh mạch (hoặc tương đương); đối với bệnh nhân đã dùng lợi tiểu kéo dài, liều khởi đầu đường tĩnh mạch nên ít nhất tương đương liều uống. |
I |
B |
|
Khuyến cáo cho lợi tiểu bằng tiêm ngắt quãng hoặc truyền liên tục, liều và thời gian dùng nên được điều chỉnh theo triệu chứng và tình trạng lâm sàng của bệnh nhân. |
I |
B |
|
Phối hợp lợi tiểu quai với lợi tiểu thiazide hoặc spironolactone có thể được xem xét ở bệnh nhân phù kháng trị hoặc đáp ứng triệu chứng không đầy đủ. |
IIb |
C |
|
Thuốc dãn mạch |
|
|
|
Thuốc dãn mạch đường tĩnh mạch nên được xem xét làm giảm triệu chứng ở suy tim cấp với huyết áp tâm thu > 90 mmHg (và không tụt huyết áp có triệu chứng). Triệu chứng và huyết áp nên được theo dõi thường xuyên trong điều trị thuốc dãn mạch đường tĩnh mạch. |
IIa |
B |
|
Ở bệnh nhân suy tim cấp có tăng huyết áp, thuốc dãn mạch đường tĩnh mạch nên được xem xét là điều trị khởi đầu để cải thiện triệu chứng và giảm sung huyết. |
IIa |
B |
|
Thuốc trợ tim – dobutamine, dopamine, levosimendan, ức chế phosphodiesterase III (PDE III) |
|
|
|
Truyền tĩnh mạch ngắn hạn thuốc trợ tim có thể được xem xét ở bệnh nhân tụt huyết áp (huyết áp tâm thu <90 mmHg) và/hoặc dấu hiệu/triệu chứng của tụt huyết áp mặc dù tình trạng đổ đầy đầy đủ để tăng cung lượng tim, nâng huyết áp, cải thiện tưới máu ngoại biên và duy trì chức năng cơ quan đích. |
IIb |
C |
|
Truyền tĩnh mạch levosimendan hoặc ức chế PDE III có thể được xem xét để đảo ngược tác dụng của ức chế beta nếu ức chế beta góp phần gây ra tụt huyết áp với giảm tưới máu sau đó. |
IIb |
C |
|
Thuốc trợ tim không được khuyến cáo nếu bệnh nhân không tụt huyết áp có triệu chứng hoặc giảm tưới máu vì lý do an toàn |
III |
A |
|
Thuốc vận mạch |
|
|
|
Thuốc vận mạch (norepinephrone được ưa thích) có thể được xem xét ở bệnh nhân choáng tim, mặc dù điều trị với thuốc trợ tim khác, để nâng huyết áp và tăng tưới máu cơ quan quan trọng. |
IIb |
B |
|
Khuyến cáo theo dõi ECG và huyết áp khi sử dụng thuốc trợ tim và thuốc vận mạch vì có thể gây ra rối loạn nhịp, thiếu máu cục bộ cơ tim, và trong trường hợp dùng levosimendan và ức chế PDE III gây tụt huyết áp. Trong các trường hợp đó, theo dõi huyết áp động mạch xâm lấn có thể được xem xét. |
I
IIb |
C
C |
|
Phòng ngừa thuyên tắc huyết khối |
|
|
|
Phòng ngừa thuyên tắc huyết khối (như heparin trọng lượng phân tử thấp) được khuyến cáo ở bệnh nhân chưa dùng kháng đông và không có chống chỉ định với kháng đông, để giảm nguy cơ huyết khối tĩnh mạch sâu và thuyên tắc phổi. |
I |
B |
|
Các thuốc khác |
|
|
|
Để kiểm soát cấp tính tần số thất ở bệnh nhân rung nhĩ: a. digoxin và/hoặc ức chế beta nên được xem như điều trị hàng đầu b. amiodarone có thể được xem xét |
IIa IIa |
C B |
|
Opiate có thể được xem xét sử dụng thận trọng để giảm khó thở và lo lắng ở bệnh nhân khó thở nặng nhưng buồn nôn và suy hô hấp có thể xảy ra. |
IIb |
B |
a. Thuốc lợi tiểu
Thuốc lợi tiểu là hòn đá tảng trong điều trị bệnh nhân suy tim cấp có các dấu hiệu quá tải dịch và sung huyết. Thuốc lợi tiểu tăng bài tiết muối và nước qua thận và có tác dụng dãn mạch. Ở các bệnh nhân suy tim cấp có dấu hiệu giảm tưới máu, nên tránh thuốc lợi tiểu trước khi duy trì tưới máu đầy đủ.
Tiếp cận ban đầu để điều trị sung huyết bao gồm thuốc lợi tiểu đường tĩnh mạch và thuốc dãn mạch để giảm khó thở nếu cho phép giảm huyết áp. Để tăng tác dụng lợi tiểu hoặc giải quyết đề kháng với lợi tiểu, các chọn lựa bao gồm ức chế nephron kép bằng lợi tiểu quai (như furosemide hoặc torasemide) với lợi tiểu thiazide hoặc kháng thụ thể mineralocorticoide. Tuy nhiên, sự phối hợp này cần theo dõi cẩn thận để tránh hạ kali máu, rối loạn chức năng thận và giảm thề tích tuần hoàn.
Dữ liệu về liều, thời gian và phương pháp sử dụng lợi tiểu tối ưu chưa đầy đủ. Trong nhánh liều cao của nghiên cứu DOSE, điều trị furosemide với liều gấp 2,5 lần liều uống trước đó cải thiện khó thở nhiều hơn, thay đổi cân nặng và mất dịch nhiều hơn nhưng cái giá phải trả là chức năng thận kém hơn thoáng qua [3]. Trong suy tim cấp, furosemide đường tĩnh mạch là lợi tiểu hàng đầu được sử dụng phổ biến nhất. Liều lượng cần sử dụng thấp nhất nhưng mang lại tác dụng lâm sàng đầy đủ và điều chỉnh theo chức năng thận và liều lợi tiểu trước đó. Liều khởi đầu đường tĩnh mạch ít nhất nên bằng liều uống sử dụng trước đó tại nhà. Các bệnh nhân suy tim cấp mới khởi phát hoặc suy tim mạn không có tiền sử suy thận và không dùng lợi tiểu trước đó có thể đáp ứng với liều nạp tĩnh mạch 20-40 mg, trong khi bệnh nhân có tiền sử dùng lợi tiểu thường cần liều cao hơn. Liều nạp 10-20 mg torasemide có thể được xem là thuốc thay thế.
b. Thuốc dãn mạch
Các thuốc dãn mạch đường tĩnh mạch (bảng 5) là các thuốc thường được sử dụng đứng thứ hai trong suy tim cấp để giảm triệu chứng; tuy nhiên, không có chứng cứ rõ ràng khẳng định tác dụng có lợi.
Các thuốc này có lợi ích kép bằng cách giảm trương lực tĩnh mạch (tối ưu tiền tải) và trương lực động mạch (giảm hậu tải). Do đó, thuốc có thể làm tăng thể tích nhát bóp. Thuốc dãn mạch đặc biệt hữu ích ở bệnh nhân suy tim cấp có tăng huyết áp, trong khi nên tránh sử dụng ở bệnh nhân có huyết áp tâm thu < 90 mmHg (hoặc tụt huyết áp có triệu chứng). Liều lượng nên được kiểm soát cẩn thận để tránh làm giảm huyết áp quá mức, có liên quan với kết cục xấu. Các thuốc dãn mạch nên được sử dụng thận trọng ở các bệnh nhân hẹp van hai lá hoặc van động mạch chủ đáng kể.
Bảng 5. Thuốc trợ tim và/hoặc thuốc vận mạch được sử dụng để điều trị suy tim cấp
|
Thuốc |
Liều nạp |
Tốc độ truyền |
|
Dobutaminea |
Không |
2-20 ug/kg/ph (beta+) |
|
Dopamine |
Không |
3-5 ugkg/ph: tăng co bóp cơ tim (beta+) |
|
|
|
> 5 ug/kg/ph: (beta+), vận mạch (alpha+) |
|
Milrinonea,b |
25-75 ug/kg trong 10-20 phút |
0,375-0,75 ug/kg/ph |
|
Enoximonea |
0,5-1,0 mg/kg trong 5-10 phút |
5-20 ug/kg/ph |
|
Levosimendana |
12 ug/kg trong 10 phút (chọn lựa)c |
0,1 ug/kg/ph, có thể giảm xuống 0,05 ug/kg/ph hoặc tăng đến 0,2 ug/kg/ph |
|
Norepinephrine |
Không |
0,2 – 1,0 ug/kg/ph |
|
Epinephrine |
1 mg đường tĩnh mạch trong hồi sức, lặp lại mỗi 3-5 phút |
0,05-0,5 ug/kg/ph |
a Cũng là thuốc dãn mạch
bKhông được khuyến cáo trong suy tim cấp do thiếu máu cục bộ
cLiều nạp không được khuyến cáo ở bệnh nhân tụt huyết áp
c. Thuốc trợ tim
Thuốc trợ tim (bảng 6) nên được sử dụng cho các bệnh nhân giảm nặng cung lượng tim dẫn đến giảm tưới máu cơ quan quan trọng, thường xảy ra nhất ở suy tim cấp có tụt huyết áp. Thuốc trợ tim không được khuyến cáo ở những trường hợp suy tim cấp có tụt huyết áp mà nguyên nhân là giảm thể tích tuần hoàn hoặc các yếu tố có thể điều chỉnh được trước khi loại trừ các nguyên nhân này. Levosimendan được ưa thích hơn dobutamine để đảo ngược tác dụng của của ức chế beta nếu ức chế beta được xem là góp phần gây ra giảm tưới máu. Tuy nhiên, levosimendan là thuốc dãn mạch, do đó không thích hợp để điều trị bệnh nhân tụt huyết áp (huyết áp tâm thu < 85 mmHg) hoặc choáng tim nếu không phối hợp với thuốc trợ tim hoặc thuốc vận mạch khác. Thuốc trợ tim, đặc biệt thuốc có cơ chế tác dụng giao cảm, có thể gây ra nhịp nhanh xoang và thúc đẩy thiếu máu cục bộ cơ tim và rối loạn nhịp tim, do đó cần theo dõi ECG. Có sự lo ngại rằng thuốc trợ tim có thể làm tăng tử vong, bắt nguồn từ các nghiên cứu truyền ngắt quãng hoặc liên tục thuốc trợ tim. Trong bất kỳ trường hợp nào, thuốc trợ tim phải được sử dụng thận trọng, bắt đầu từ liều khá thấp và tăng liều với theo dõi sát.
Bảng 6. Thuốc dãn mạch đường tĩnh mạch được sử dụng để điều trị suy tim cấp
|
Thuốc dãn mạch |
Liều |
Tác dụng phụ chính |
Khác |
|
Nitroglycerine |
Bắt đầu với 10-20 ug/ph, tăng đến 200 ug/ph |
Tụt huyết áp, nhức đầu |
Dung nạp khi dùng liên tục |
|
Isosorbide dinitrate |
Bắt đầu với 1 mg/giờ, tăng đến 10 mg/giờ |
Tụt huyết áp, nhức đầu |
Dung nạp khi dùng liên tục |
|
Nitroprusside |
Bắt đầu với 0,3 ug/kg/ph và tăng đến 5 ug/kg/ph |
Tụt huyết áp, ngộ độc isocyanide |
Nhạy cảm nhẹ |
|
Nesiritide |
Bolus 2 ug/kg + truyền 0,01 ug/kg/ph |
Tụt huyết áp |
|
d. Thuốc vận mạch
Các thuốc với tác dụng co động mạch ngoại biên mạnh như norepinephrine hoặc dopamine liều cao (> 5 ug/kg/ph) được sử dụng cho bệnh nhân tụt huyết áp đáng kể. Các thuốc này nâng huyết áp và tái phân bố máu đến các cơ quan quan trọng. Tuy nhiên, các thuốc này làm tăng hậu tải thất trái.
Dopamine được so sánh với norepinephrine trong điều trị các bệnh nhân choáng khác nhau. Một phân tích dưới nhóm cho thấy norepinephrine có ít dụng tác dụng phụ và tử vong hơn [2]. Epinephrine (adrenaline) nên được hạn chế ở các bệnh nhân tụt huyết áp kéo dài mặc dù áp lực đổ đầy tim đầy đủ và đã sử dụng các thuốc vận mạch khác cũng như dành để hồi sức.
e. Phòng ngừa thuyên tắc huyết khối
Phòng ngừa thuyên tắc huyết khối bằng heparin hoặc thuốc kháng đông khác được khuyến cáo nếu không có chống chỉ định hoặc cần thiết.
f. Digoxin
Digoxin được chỉ định hầu hết ở bệnh nhân rung nhĩ và đáp ứng thất nhanh (> 110 lần/phút) và liều bolus 0,25 – 0,5 mg đường tĩnh mạch nếu không được sử dụng trước đó (0,0625 – 0,125 mg có thể là liều đầy đủ ở bệnh nhân rối loạn chức năng thận trung bình đến nặng). Tuy nhiên, ở các bệnh nhân có bệnh đồng mắc hoặc các yếu tố khác ảnh hưởng chuyển hóa digoxin (bao gồm các thuốc khác) và/hoặc lớn tuổi, liều duy trì có thể khó ước đoán về mặt lý thuyết, và trong tình huống này, có thể được xác định theo kinh nghiệm, dựa vào đo nồng độ digoxin trong máu ngoại biên.
g. Thuốc đối kháng vasopressin
Thuốc đối kháng vasopressin như tolvaptan ức chế tác dụng của arginine vasopressin (AVP) tại thụ thể V2 ở ống thận và gây thải nước. Tolvaptan có thể được sử dụng để điều trị bệnh nhân quá tải thể tích và hạ natri máu kháng trị (khát và mất nước là các tác dụng phụ).
h. Opiate
Opiate làm giảm khó thở và lo lắng. Trong suy tim cấp, sử dụng thường qui opiate không được khuyến cáo và chỉ có thể sử dụng thận trọng ở bệnh nhân khó thở nặng, phần lớn ở phù phổi cấp. Tác dụng phụ phụ thuộc liều bao gồm buồn nôn, tụt huyết áp, nhịp tim chậm và suy hô hấp (thường cần thông khí cơ học). Có các tranh luận về tăng nguy cơ tử vong ở bệnh nhân sử dụng morphine.
i. Thuốc giảm lo âu và an thần
Thuốc giảm lo âu hoặc an thần có thể cần ở các bệnh nhân kích động hoặc sảng. Sử dụng thận trọng benzodiazepine (diazepam hoặc lorazepam) có thể là tiếp cận an toàn nhất.
3.3.3. Điều trị thay thế thận
Siêu lọc bao gồm loại bỏ nước trong huyết tương qua một màng bán thấm đáp ứng với chênh áp qua màng. Không có chứng cứ ủng hộ siêu lọc hơn thuốc lợi tiểu quai như điều trị hàng đầu ở bệnh nhân suy tim cấp. Tại thời điểm hiện tại, sử dụng thường qui siêu lọc không được khuyến cáo và nên dành cho các bệnh nhân không đáp ứng với các chiến lược lợi tiểu.
Các tiêu chuẩn sau có thể chỉ định điều trị thay thế thận ở bệnh nhân có quá tải thể tích kháng trị: thiểu niệu không đáp ứng với các biện pháp hồi sức dịch, tăng kali máu nặng (K+ > 6,5 mmol/L), toan hóa máu nặng (pH < 7,2), nồng độ ure huyết thanh > 25 mmol/L (150 mg/dL) và creatinine huyết thanh > 300 umol/L (> 3,4 mg/dL).
Khuyến cáo về điều trị thay thế thận ở bệnh nhân suy tim cấp
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Siêu lọc có thể được xem xét ở bệnh nhân sung huyết kháng trị, không đáp ứng với chiến lược lợi tiểu. |
IIb |
B |
|
Điều trị thay thế thận nên được xem xét ở bệnh nhân quá tải thể tích tuần hoàn và tổn thương thận cấp kháng trị |
IIa |
C |
3.3.4. Các dụng cụ hỗ trợ cơ học
a. Bóng đối xung nội động mạch chủ
Các chỉ định thường quy của bóng đối xung nội động mạch chủ là để hỗ trợ tuần hoàn trước khi sửa chữa ngoại khoa các vấn đề cơ học cấp tính (như thủng vách liên thất và hở van hai lá cấp) , trong viêm cơ tim cấp nặng và chọn lựa ở các bệnh nhân thiếu máu cục bộ và nhồi máu cơ tim cấp trước đây, trong và sau tái thông mạch vành qua da hoặc phẫu thuật. Không có chứng cứ tốt rằng bóng đối xung nội động mạch chủ có lợi ở các nguyên nhân khác của choáng tim.
b. Dụng cụ hỗ trợ thất
Các dụng cụ hỗ trợ thất và các dạng khác của hỗ trợ tuần hoàn cơ học có thể được sử dụng như “bắc cầu đến quyết định” (“brigde to decision”) hoặc dài hạn ở các bệnh nhân chọn lựa.
3.3.5. Các biện pháp can thiệp khác
Ở các bệnh nhân suy tim cấp và tràn dịch màng phổi, chọc tháo dịch màng phổi có thể được xem xét để giảm khó thở.
Ở các bệnh nhân bang bụng, chọc tháo dịch màng bụng có thể được xem xét để giảm triệu chứng. Thủ thuật này thông qua giảm áp lực trong ổ bụng có thể bình thường hóa một phần chênh áp qua thận, do đó cải thiện lọc thận.
3.4. Điều trị bệnh nhân choáng tim
Choáng tim được định nghĩa khi tụt huyết áp (huyết áp tâm thu < 90 mmHg) với các dấu hiệu giảm tưới máu mặc dù đổ đầy thất đầy đủ (bảng 2). Sinh bệnh học của choáng tim thay đổi từ suy tim mạn giai đoạn cuối tiến triển cung lượng thấp đến choáng tim mới khởi phát hầu hết gây ra bởi nhồi máu cơ tim cấp ST chênh lên nhưng cũng do các nguyên nhân khác ngoài hội chứng mạch vành cấp. Một bệnh nhân choáng tim nên được đánh giá toàn diện tức thì. Điện tâm đồ và siêu âm tim cần được thực hiện ngay ở tất cả bệnh nhân nghi ngờ choáng tim. Ở các bệnh nhân hội chứng mạch vành cấp choáng tim, chụp mạch vành cấp cứu (trong vòng 2 giờ từ lúc nhập viện) với dự định thực hiện tái thông mạch vành. Theo dõi huyết áp động mạch xâm lấn cũng nên được xem xét.
Chưa có sự đồng thuận về phương pháp tối ưu theo dõi huyết động trong đánh giá và điều trị bệnh nhân choáng tim, bao gồm catheter động mạch phổi.
Điều trị bằng thuốc có mục đích cải thiện tưới máu cơ quan bằng cách tăng cung lượng tim và huyết áp. Sau nghiệm pháp truyền dịch, điều trị thuốc gồm thuốc trợ tim và thuốc vận mạch khi cần. Điều trị được hướng dẫn bởi theo dõi liên tục tưới máu cơ quan và huyết động. Catheter động mạch phổi có thể được xem xét. Norepinephrine được khuyến cáo khi huyết áp động mạch cần hỗ trợ thuốc. Dobutamine là thuốc tăng co bóp cơ tim thường được sử dụng nhất. Levosimendan cũng có thể sử dụng phối hợp với thuốc vận mạch. Truyền Levosimendan trong choáng tim sau nhồi máu cơ tim trên nền dobutamine và norepinephrine cải thiện huyết động tim mạch mà không làm tụt huyết áp. Ức chế PDE III có thể là chọn lựa khác, đặc biệt ở những bệnh nhân không thiếu máu cục bộ cơ tim.
Tuy nhiên, ngoài việc phối hợp các thuốc trợ tim, điều trị bằng dụng cụ phải được xem xét khi đáp ứng không đầy đủ. Thử nghiệm IABP-SHOCK II cho thấy rằng sử dụng IABP không cải thiện kết cục ở các bệnh nhân nhồi máu cơ tim cấp và choáng tim [10]. Do đó, IABP không được khuyến cáo sử dụng thường qui.
Khuyến cáo về điều trị bệnh nhân choáng tim
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Ở tất cả bệnh nhân nghi ngờ choáng tim, ECG và siêu âm tim được khuyến cáo thực hiện ngay. |
I |
C |
|
Tất cả bệnh nhân choáng tim nên được chuyển nhanh đến trung tâm chăm sóc có dịch vụ thông tim 24/7, và khoa ICU/CCU có hổ trợ tuần hoàn cơ học ngắn hạn. |
I |
C |
|
Ở bệnh nhân hội chứng mạch vành cấp biến chứng choáng tim, chụp mạch vành được khuyến cáo thực hiện ngay (trong vòng 2 giờ từ lúc nhập viện) với dự định tái thông mạch vành. |
I |
C |
|
Theo dõi ECG và huyết áp liên tục được khuyến cáo. |
I |
C |
|
Theo dõi huyết áp động mạch xâm lấn được khuyến cáo. |
I |
C |
|
Nghiệm pháp truyền dịch (nước muối đẳng trương hoặc Lactate Ringer > 200 ml/15-30 phút) được khuyến cáo như điều trị hàng đầu nếu không có dấu hiệu của quá tải dịch. |
I |
C |
|
Thuốc trợ tim đường tĩnh mạch (dobutamine) có thể được xem xét để tăng cung lượng tim. |
IIb |
C |
|
Thuốc vận mạch (norepinephrine được ưa thích hơn dopamine) có thể được xem xét nếu có nhu cầu duy trì huyết áp tâm thu trong trường hợp tụt huyết áp kéo dài. |
IIb |
B |
|
IABP không được khuyến cáo thường quy ở bệnh nhân choáng tim. |
III |
B |
|
Hỗ trợ tuần hoàn cơ học ngắn hạn có thể được xem xét trong choáng tim kháng trị tùy thuộc vào tuổi bệnh nhân, bệnh đồng mắc và chức năng thần kinh. |
III |
C |
3.5. Điều trị thuốc uống dựa vào chứng cứ
Điều trị suy tim bằng thuốc uống nên được tiếp tục khi nhập viện do suy tim cấp, ngoại trừ khi rối loạn huyết động (tụt huyết áp có triệu chứng, giảm tưới máu, nhịp tim chậm), tăng kali máu hoặc suy giảm chức năng thận nặng. Trong các trường hợp này, liều hàng ngày của các thuốc uống có thể được giảm hoặc ngừng tạm thời cho đến khi bệnh nhân ổn định. Thuốc ức chế beta có thể tiếp tục an toàn trong suy tim cấp ngoại trừ trong choáng tim. Một phân tích gộp gần đây chứng minh rằng ngừng thuốc ức chế beta ở các bệnh nhân nhập viện vì suy tim cấp có liên quan với tăng tử vong trong bệnh viện, tử vong ngắn hạn và tổ hợp kết cục của nhập viện và tử vong ngắn hạn [9].
Khuyến cáo về điều trị thuốc uống dựa vào chứng cứ ở bệnh nhân suy tim cấp
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Trong trường hợp suy tim mạn phân suất tống máu giảm nặng hơn, nên cố gắng tiếp tục các điều trị cải thiện bệnh dựa vào chứng cứ nếu không có rối loạn huyết động hoặc chống chỉ định. |
I |
C |
|
Trong trường hợp suy tim phân suất tống máu giảm mới khởi phát, nên cố gắng khởi động các biện pháp điều trị này sau khi ổn định huyết động |
I |
C |
3.6. Theo dõi tình trạng lâm sàng của bệnh nhân nhập viện do suy tim cấp
Bệnh nhân nên được cân mỗi ngày và duy trì biểu đồ thăng bằng dịch chính xác. Chức năng thận nên được theo dõi bằng xét nghiệm mỗi ngày BUN/ure, creatinine và điện giải. Đặt thông tiểu thường quy không được khuyến cáo.
Chức năng thận thường giảm lúc nhập viện, nhưng có thể cải thiện hoặc suy giảm khi dùng lợi tiểu. Theo dõi thường quy mạch, tần số thở và huyết áp nên được tiếp tục. Không có nghiên cứu cho thấy tính hữu dụng của theo dõi huyết động xâm lấn ở bệnh nhân suy tim cấp, ngoại trừ choáng tim. Có chứng cứ rằng xét nghiệm peptide bài natri niệu trong lúc nhập viện có thể giúp ích cho kế hoạch xuất viện. Bệnh nhân có nồng độ peptide bài natri niệu thấp lúc nhập viện có tỉ lệ tử vong do nguyên nhân tim mạch và tái nhập viện lúc 6 tháng thấp hơn.
Khuyến cáo về theo dõi tình trạng lâm sàng ở bệnh nhân nhập viện do suy tim cấp
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Theo dõi chuẩn không xâm lấn nhịp, tần số tim, tần số thở, độ bão hòa oxy và huyết áp được khuyến cáo. |
I |
C |
|
Bệnh nhân nên được cân mỗi ngày và có biểu đồ cân bằng dịch chính xác. |
I |
C |
|
Khuyến cáo đánh giá dấu hiệu và triệu chứng liên quan suy tim (như khó thở, ran phổi, phù ngoại biên, cân nặng) mỗi ngày để điều chỉnh quá tải dịch. |
I |
C |
|
Xét nghiệm thường xuyên, mỗi ngày chức năng thận (ure, creatinine máu) và điện giải (kali, natri) trong điều trị đường tĩnh mạch và khi khởi động thuốc kháng hệ renin-angiotensin-aldosterone. |
I |
C |
|
Huyết áp động mạch xâm lấn nên được xem xét ở bệnh nhân tụt huyết áp và triệu chứng kéo dài mặc dù điều trị. |
IIa |
C |
|
Catheter động mạch phổi có thể được xem xét ở bệnh nhân có triệu chứng kháng trị (nhất là tụt huyết áp và giảm tưới máu) mặc dù đã điều trị. |
IIb |
C |
3.7. Tiêu chuẩn xuất viện và theo dõi trong thời gian nguy cơ cao
Các bệnh nhân suy tim cấp xuất viện khi:
– huyết động ổn định, thể tích tuần hoàn bình thường khi điều trị bằng thuốc uống dựa vào chứng cứ và chức năng thận ổn định trong ít nhất 24 giờ trước xuất viện;
– được giáo dục và tư vấn về tự chăm sóc
Các bệnh nhân nên được:
– nhận vào chương trình quản lý bệnh, kế hoạch theo dõi trước khi xuất viện và liên kết với nhóm chăm sóc sức khỏe ban đầu.
– đánh giá bởi bác sĩ gia đình của họ trong vòng 1 tuần sau khi xuất viện
– khám bởi nhóm bác sĩ tim mạch ở bệnh viện trong vòng 2 tuần sau xuất viện nếu được.
Các bệnh nhân suy tim mạn nên được theo dõi trong dịch vụ chăm sóc suy tim đa chuyên ngành. Quản lý trước và sau xuất viện nên theo các tiêu chuẩn chăm sóc suy tim hiện hành.
4. KẾT LUẬN
Suy tim cấp là tình trạng nội khoa đe dọa tính mạng, cần tiếp cận chẩn đoán và xử trí nhanh chóng và kịp thời. Ngoài ra, việc theo dõi bệnh nhân sau xuất viện gắn liền với chương trình quản lý bệnh và kế hoạch theo dõi của các bệnh viện, bác sĩ có vai trò quan trọng trong việc giảm triệu chứng, cải thiện chất lượng cuộc sống, giảm tái nhập viện và giảm nguy cơ tử vong cho bệnh nhân. Việc cập nhật các khuyến cáo từ hướng dẫn mới nhất của Hội Tim Châu Âu năm 2016 về hội chứng suy tim sẽ giúp bác sĩ có kiến thức, kĩ năng và thái độ tốt hơn trong thực hành lâm sàng.
TÀI LIỆU THAM KHẢO
1. Chakko S, et al. Clinical, radiographic, and hemodynamic correlations in chronic congestive heart failure: conflicting results may lead to in appropriate care. Am J Med 1991; 90: 353-359.
2. De Backer D, et al. Comparison of dopamine and norepinephrine in the treatment of shock. N Engl J Med 2010; 362: 779-789.
3. Felker GM, et al. Diuretic strategies in patients with acute decompensated heart failure. N Engl J Med 2011; 364: 797-805.
4. Felker GM, et al. Serial high sensitivity cardiac troponin T measurement in acute heart failure: insights from the RELAX-AHF study. Eur J Heart Fail 2015; 17: 1262-1270.
5. Killip T 3rd, Kimball JT. Treatment of myocardial infarction in a coronary care unit. A two year experience with 250 patients. Am J Cardiol 1967; 20: 457-464.
6. Nikolaou M, et al. Liver function abnormalities, clinical profile, and outcome in acute decompensated heart failure. Eut Heart J 2013; 34: 742-749.
7. Nohria A, et al. Clinical assessment identifies hemodynamic profiles that predict outcomes in patients admitted with heart failure. J Am Coll Cardiol 2003; 41: 1797-1804.
8. Ponikowski P, Voors AA, Anker SD, et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. DOI:10.1093/eurheartj/ehw128.
9. Prins KW, et al. Effects of beta-blocker withdrawal in acute decompensated heart failure: a systematic review and meta-analysis. JACC Heart Fail 2015; 3: 647-653.
10. Thiele H, et al. Intra-aortic balloon counterpulsation in acute myocardial infarction complicated by cardiogenic shock (IABP-SHOCK II): final 12 month results of a randomised, open-label trial. Lancet 2013; 382: 1638-1645.







