Chữ viết tắt: VMNTCT = Viêm màng ngoài tim co thắt, BCTHC = bệnh cơ tim hạn chế, PSTMTT = phân suất tống máu thất trái
TS BS Nguyễn Thị Mỹ Hạnh
Bệnh viện Nhân Dân 115
MỞ ĐẦU:
Viêm màng ngoài tim co thắt (VMNTCT) là hậu quả của tình trạng giảm đàn hồi, giảm khả năng dãn của màng ngoài tim, làm hạn chế đổ đầy tâm trương, gây ra bệnh cảnh lâm sàng giống suy tim [1].
VMNTCT không phải là bệnh lý hiếm gặp với 3 nhóm nguyên nhân hàng đầu gây bệnh theo y văn gồm virus hay còn gọi là vô căn (42 – 55%), sau phẫu thuật tim (11 – 37%) và sau xạ trị vùng ngực (6 – 31%) [1]. Nhóm nguyên nhân sau nhiễm trùng (lao, viêm mủ màng ngoài tim) ít gặp hơn (3 – 6%). Tuy nhiên, nguyên nhân thường gây VMNTCT nhất thay đổi tùy theo vùng địa lý. Ở châu Âu và Mỹ nguyên nhân sau phẫu thuật và virus không đặc hiệu đứng hàng đầu. Ở các nước đang phát triển (trong đó có Việt nam) lao thường gặp hơn [2]. Hơn nữa, nguy cơ VMNTCT sau viêm màng ngoài tim cấp do siêu vi tương đối thấp (<0.5%) so với sau màng ngoài tim cấp do lao (4%) [3]
VMNTCT là một bệnh lý tim mạch có tỷ lệ thương tật và tử vong cao đồng thời cũng là một bệnh lý khó chẩn đoán. Trong những năm gần đây, hiểu biết về bệnh cũng như khả năng chẩn đoán VMNTCT đã có những tiến bộ đáng kể. Những tiến bộ này nhờ một phần rất lớn vào sự phát triển mạnh mẽ cũng như tính sẵn có của các phương tiện chẩn đoán hình ảnh tim mạch bao gồm siêu âm tim, CT tim và MRI tim. Chẩn đoán phân biệt VMNTCT với các bệnh lý khác có ý nghĩa rất quan trọng vì VMNTCT có thể điều trị khỏi với phẫu thuật cắt bỏ màng ngoài tim.Trên lâm sàng thường đặt ra vấn đề chẩn đoán phân biệt VMNTCT với bệnh cơ tim hạn chế (BCTHC) do 2 bệnh lý này có nhiều điểm chung về bệnh cảnh lâm sàng cũng như hình ảnh: cả hai bệnh đều có biểu hiện suy tim, có phân suất tống máu thất trái bảo tồn, các buồng thất không dãn, dãn hai buồng nhĩ…Cho đến nay nhiều trường hợp chẩn đoán VMNTCT vẫn còn là một thách thức đòi hỏi phải phối hợp nhiều tiêu chuẩn chẩn đoán và nhiều phương tiện chẩn đoán hình ảnh, một số ca khó có thể cần khảo sát các thông số huyết động xâm lấn bằng thông tim.
Trong bài viết này, chúng tôi xin được cập nhật về vai trò của các phương tiện chẩn đoán hình ảnh trong VMNTCT và minh họa một vài ca lâm sàng có phẫu thuật kiểm chứng chúng tôi đã gặp trong năm qua.
CÁC THAY ĐỔI VỀ GIẢI PHẪU VÀ HUYẾT ĐỘNG HỌC ĐẶC TRƯNG CỦA VMNTCT:
1. Về giải phẫu:
Bình thường màng ngoài tim là một túi sợi chun bao bọc trái tim, có thể co dãn thích ứng với sự thay đổi thể tích của các buồng tim. VMNTCT xảy ra khi cấu trúc màng ngoài tim biến đổi, xơ hóa – vôi hóa, mất tính đàn hồi, mất khả năng co dãn. Phần lớn các trường hợp có màng ngoài tim dầy, nhưng màng ngoài tim không dầy không loại trừ được bệnh [4].
2. Về huyết động học [1,2,5] :
Bình thường áp lực trong lồng ngực giảm trong thì hít vào, làm tăng máu tĩnh mạch về tim phải và nhất thời tăng kích thước thất phải, màng ngoài tim sẽ dãn ra tương ứng, không ảnh hưởng đến đổ đầy thất trái
Trong VMNTCT, giới hạn trên của dung lượng tim bị hạn chế do màng ngoài tim mất tính đàn hồi. Màng ngoài tim cứng và dầy dẫn đến hai thay đổi đặc trưng về huyết động: 1/ Phân ly giữa áp lực trong lồng ngực và áp lực trong buồng tim; 2/ Hai thất phụ thuộc nhau (interventricular dependence).
Bình thường sự thay đổi áp lực trong lồng ngực tác động lên áp lực trong buồng tim do lớp màng ngoài tim mỏng, khi hít vào áp lực trong lồng ngực chỉ cần giảm 2-3 mmHg sẽ truyền qua tim. Khi màng ngoài dầy sự thay đổi này tác động ít hơn trên tim gây nên sự phân ly giữa áp lực trong lồng ngực và áp lực trong buồng tim.

Hình 1.Đường biểu diễn áp lực thất trái và áp lực mao mạch phổi bít trên thông tim và phổ qua van 2 lá trong viêm màng ngoài tim co thắt (Nguồn: Oh JK. Constriction or restriction. Mayo Clinic. AmericanCollegeof Cardiology March 30th 2014. ACC Congress 2014).
Hậu quả là khi hít vào, áp lực trong lồng ngực giảm làm áp lực mao mạch phổi giảm trong khi áp lực trong buồng thất trái ít thay đổi, độ chênh áp lực giữa mao mạch phổi và nhĩ trái – thất trái giảm, đổ đầy thất trái giảm, khảo sát vận tốc dòng máu qua van hai lá sẽ thấy biên độ sóng E giảm dần. Trong thì thở ra áp lực trong lồng ngực và mao mạch phổi tăng trong khi áp lực trong thất trái ít thay đổi, độ chênh áp lực giữa mao mạch phổi và nhĩ trái – thất trái tăng và đổ đầy thất trái tăng nên biên độ sóng E tăng dần (hình 1).
Màng ngoài tim dầy và cứng cũng làm hạn chế khả năng dãn ra phía ngoài của các buồng thất, hạn chế đổ đầy thất. Cản trở đổ đầy thất xuất hiện khi thể tích tim vượt quá khả năng dãn của màng ngoài tim, vì vậy phần lớn đổ đầy thất xảy ra ở đầu tâm trương (dạng đổ đầy hạn chế). Do tương tác giữa 2 thất, khi thể tích máu về thất phải tăng trong thì hít vào sẽ đẩy vách liên thất về phía thất trái và ngược lại trong thì thở ra vách liên thất đi về phía thất phải. Như vậy, vị trí vách liên thất phụ thuộc vào độ chênh áp lực giữa 2 buồng thất. Hiện tượng này gọi là 2 thất phụ thuộc nhau. Trên hình ảnh học ta có dấu hiệu di chuyển vách liên thất liên quan hô hấp (septal shift) xảy ra chủ yếu ở phần đáy vách liên thất làm vách liên thất cử động giống hình chữ S (hình 4).
CHẨN ĐOÁN HÌNH ẢNH TRONG VMNTCT
Chỉ định chung cho các kỹ thuật hình ảnh khi lâm sàng nghi ngờ VMNTCT, cần được đánh giá và xác định chẩn đoán bằng các thông số hình ảnh và huyết động. Một lượng đáng kể các bệnh nhân VMNTCT đến với các triệu chứng khó thở, suy tim, phù ngoại vi và được chỉ định các kỹ thuật chẩn đoán hình ảnh để tìm nguyên nhân suy tim. Với tính sẵn có và khả năng đánh giá toàn diện hình thái tim, màng ngoài tim cũng như các đặc điểm về huyết động, siêu âm tim vẫn là kỹ thuật chẩn đoán hình ảnh đầu tiên được chỉ định giúp chẩn đoán xác định VMNTCT cho hầu hết các trường hợp. Siêu âm tim còn cho phép chẩn đoán phân biệt VMNTCT với BCTHC và những bệnh lý khác gây bệnh cảnh giống VMNTCT như hở van ba lá nặng, các bệnh lý gây rối loạn chức năng thất phải.
Các trường hợp siêu âm tim không rõ ràng, CT và MRI giúp chẩn đoán chắc chắn hơn. Một số ca có thể cần thông tim đánh giá huyết động để chẩn đoán. Ngay cả khi siêu âm tim cho chẩn đoán rõ ràng có thể vẫn cần các test hình ảnh khác để đánh giá tình trạng viêm màng ngoài tim, các bệnh lý tim phối hợp, đánh giá toàn diện màng ngoài tim, các thông tin về giải phẫu tim và mạch máu cần cho quyết định điều trị.
1. X quang lồng ngực [1]:
Có biểu hiện vôi hóa màng ngoài tim trên hình ảnh X quang kèm bệnh cảnh lâm sàng phù hợp có khả năng cao bị VMNTCT. Vôi hóa màng ngoài tim biểu hiện bằng vòng vôi hóa bao quanh tim trên hình ảnh X quang (hình 2). Tuy nhiên chỉ một tỉ lệ nhỏ VMNTCT có vôi hóa màng ngoài tim.
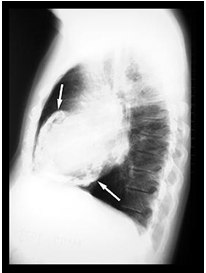
Hình 2.Vôi hóa màng ngoài tim trên film chụp X quang lồng ngực nghiêng trái [1]
2. Siêu âm tim[1,2,6]:
Siêu âm tim là phương tiện rất hữu ích cho chẩn đoán VMNTCT, đặc biệt ưu thế trong khảo sát các đặc điểm về huyết động của bệnh.
Các dấu hiệu của VMNTCT trên siêu âm tim gồm:
– Siêu âm M-Mode:
. Tăng bề dầy màng ngoài tim, có thể kèm vôi hóa màng ngoài tim. Gợi ý dầy màng ngoài tim khi thấy lá thành và lá tạng dịch chuyển song song, cách nhau bởi một lớp echo trống. Siêu âm tim không nhậy và có thể bị dương giả nếu chỉnh gain cao. Siêu âm tim qua thực quản tương quan với CT tốt hơn siêu âm tim.
. Ngoài ra có thể thấy một số dấu hiệu khác: Nội mạc thành sau thì tâm trương trở nên phẳng, giật vách liên thất (vách liên thất dịch chuyển đột ngột về phía thành sau – septal shudder and bounce) xảy ra đầu tâm trương (hình 3).
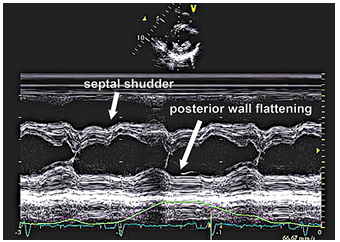
Hình 3.Dấu septal shudder trên siêu âm M-mode trong VMNTCT [2].
– Siêu âm 2D:
. Tĩnh mạch chủ dưới và tĩnh mạch trên gan dãn, giảm hoặc không xẹp thì hít vào.
. Dãn 2 nhĩ mức độ trung bình (bệnh cơ tim hạn chế thường dãn 2 nhĩ nặng hơn). Không dầy, dãn thất trái.
. Di chuyển vách liên thất liên quan hô hấp (septal shift): vách liên thất di chuyển về phía thất trái trong thì hít vào và về phía thất phải trong thì thở ra. Dấu hiệu này thấy trên siêu âm M Mode lẫn 2D (Hình 4,5). Hầu hết các bệnh nhân VMNTCT đều có dấu septal shift mặc dù đôi khi dấu hiệu này không nổi bật và khó nhận diện. Cần nghĩ đến chẩn đoán VMNTCT khi có dấu septal shift mặc dù BCTHC kèm block nhánh cũng có thể có dấu hiệu này. Lúc này cần tìm các thông số về huyết động khác đặc trưng của VMNTCT để chứng minh.
Kết quả nghiên cứu của Talreja [4] và cs trên 143 bệnh nhân VMNTCT có phẫu thuật đối chứng trong đó 138 bệnh nhân được làm siêu âm tim qua thành ngực. tỉ lệ dầy màng ngoài tim là 37%, vận động vách liên thất bất thường 49% và dãn nhĩ 61%.
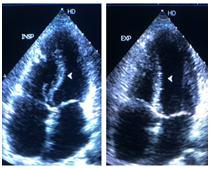
Hình 4.Dấu septal shift (mũi tên trắng). Thì hít vào, vách liên thất lệch về phía thất trái (hình trái); thì thở ra, vách liên thất lệch về thất phải.
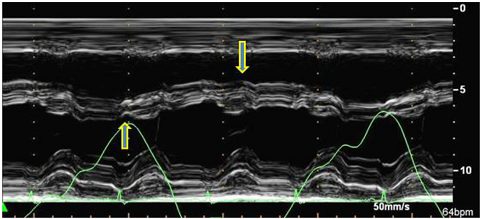
Hình 5.Dấu septal shift trên siêu âm M-mode trong VMNTCT điển hình: vách liên thất di chuyển về phía thất trái thì hít vào (mũi tên hướng lên), về phía thất phải thì thở ra (mũi tên hướng xuống) [2].
– Siêu âm doppler:
o Phổ van hai lá có dạng hạn chế (restrictive) với vận tốc sóng E ³2 lần vận tốc sóng A, vận tốc sóng E thay đổi theo hô hấp giảm 25% đến 40% ở nhịp đầu tiên sau hít vào (hình 5). Mức độ thay đổi theo hô hấp của phổ van ba lá lớn hơn (.40% – 60%). Theo Hiệp hội siêu âm tim Mỹ, cách tính % thay đổi vận tốc theo hô hấp của dòng máu qua van hai lá và ba lá được chuẩn hóa như sau: [(thở ra – hít vào)/thở ra]x100.
Thay đổi vận tốc qua van hai lá ³25% và ba lá ³40% được xem là đáng kể [2].
o Phổ tĩnh mạch gan: Dòng đảo ngược thì tâm trương gia tăng trong thì thở ra do cả hai cơ chế: phân ly giữa áp lực trong lồng ngực với trong buồng tim và sự phụ thuộc qua lại giữa hai thất (hình 6).
o Doppler mô đo vận tốc vòng van hai lá (ký hiệu là Ea hay e’) đặc biệt hữu ích trong phân biệt VMNTCT với BCTHC. Vận tốc vòng van hai lá là thông số phản ánh thư giãn thất trái. Bình thường vận tốc Ea thường ³10 cm/s và vận tốc Ea ở vị trí thành bên (lateral) thường lớn hơn vận tốc Ea ở vị trí vách liên thất (medial) 25 – 50% (hình 7).
Trong VMNTCT, chức năng cơ tim bình thường, không bị giảm thư giãn nên vận tốc vòng van hai lá bảo tồn. Tuy nhiên, màng ngoài tim dầy và dính vào thành thất trái do đó vận tốc Ea lateral giảm. Lúc này đổ đầy thất trái phụ thuộc chủ yếu vào di chuyển của vòng van đi về đáy tim nên vận tốc Ea medial bình thường hoặc tăng. Vì vậy vận tốc Ea medial thường lớn hơn Ea lateral (“annulus paradoxus”) (hình 8).
Trái lại, bệnh cơ tim do bất cứ nguyên nhân nào (hạn chế, thiếu máu cục bộ, tăng huyết áp, đái tháo đường) đều gây giảm thư giãn thất trái, do đó vận tốc Ea giảm (BCTHC Ea thường < 8 cm/s) nhưng vận tốc Ea medial vẫn thấp hơn Ea lateral.
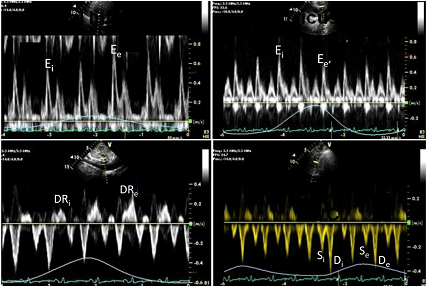
Hình 6.Đặc điểm siêu âm doppler xung trên bệnh nhân VMNTCT: vận tốc dòng máu qua van hai lá (hình trên trái), vận tốc dòng máu qua van ba lá (hình dưới trái), tĩnh mạch gan (dưới trái) và tĩnh mạch chủ trên (dưới phải). E = sóng E, DR = dòng đảo ngược thì tâm trương (diastolic reversal), S = dòng tâm thu (systolic), i = thì hít vào (inspiration), e = thì thở ra (expiration) [2].
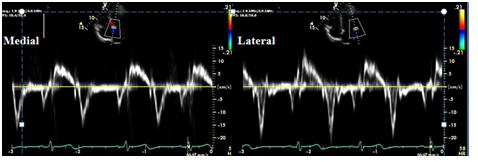
Hình 7.Vận tốc vòng van hai lá ở vị trí vách và thành bên trong trường hợp bình thường.
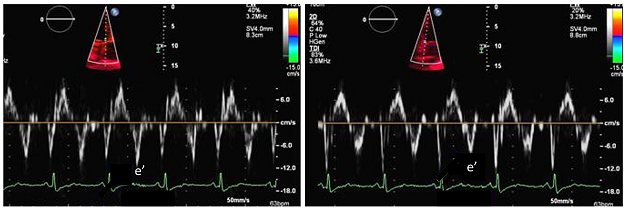
Hình 8. Vận tốc vòng van hai lá (e’) ở một bệnh nhân VMNTCT: vị trí vách 12cm/sec, thành bên 8 cm/sec [2].
Welch TD và cs dựa trên dữ liệu 130 bệnh nhân VMNTCT có phẫu thuật kiểm chứng tại Mayo Clinic (2008-2010) so sánh với 36 bệnh nhân được chẩn đoán xác định BCTHC hoặc hở van ba lá nặng đã cho thấy dấu di chuyển vách liên thất(septal shift) theo hô hấp, vận tốc vòng van hai lá vị trí vách liên thất và dòng đảo ngược thì thở ra phổ tĩnh mạch gan có tương quan độc lập với VMNTCT. Dấu hiệu di chuyển vách liên thất phối hợp với hoặc sóng Ea vị trí vách ≥ 9 cm/s hoặc tỉ số pha đảo ngược / pha tới (forward) thì thở ra phổ tĩnh mạch gan ≥ 0.79 có độ nhạy 87% và độ đặc hiệu 91% cho chẩn đoán VMNTCT. Nếu phối hợp cả 3 tiêu chuẩn thì độ chuyên biệt lên đến 97% nhưng độ nhạy giảm xuống còn 64% [6].
3. CT TIM TRONG VMNTCT [1,2,8]:
CT tim là phương tiện hữu ích cho chẩn đoán VMNTCT.
CT tim giúp đánh giá chính xác bề dầy màng ngoài tim. Màng ngoài tim trên CT bình thường có mật độ mô mềm, dầy 1-2 mm. Trong VMNTCT, lá thành màng ngoài tim thường dầy 4-20 mm và là đặc điểm quan trọng phân biệt với BCTHC. Tuy nhiên không phải mọi trường hợp đều có màng ngoài tim dầy, kết quả nghiên cứu của Talreja và cs [4] trên 143 bệnh nhân VMNTCT có phẫu thuật kiểm chứng, 97 bệnh nhân có chụp CT tim, tỉ lệ màng ngoài tim dầy (³4 mm) là 72% và vôi hóa là 25%. Bề dầy màng ngoài tim bình thường trong 28% các trường hợp trên CT và 18% các trường hợp trên kết quả giải phẫu bệnh. Một số nghiên cứu còn cho thấy đến giai đoạn cuối màng ngoài tim trở nên mỏng đi và xơ hóa không đảo ngược được.
CT tim là kỹ thuật tốt nhất phát hiện vôi hóa màng ngoài tim. Vôi hóa màng ngoài tim không đều có thể gặp ở bất cứ vị trí nào trên bề mặt tim nhưng thường thấy nhiều nhất ở những vùng màng ngoài tim có nhiều mỡ (rãnh nhĩ thất và đáy tim). CT cũng phát hiện được biến chứng xơ – vôi hóa lan vào cơ tim, là yếu tố cản trở thành công của phẫu thuật bóc màng ngoài tim (hình 9). Xác định vị trí và mức độ nặng của dầy màng ngoài tim, vị trí và độ rộng của vôi hóa màng ngoài tim giúp lập kế hoạch và tiên lượng nguy cơ của phẫu thuật bóc màng ngoài tim.
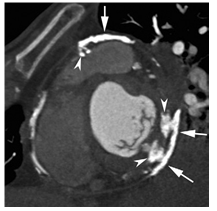
Hình 9.Hình chụp CT có cản quang, lát cắt qua trục ngang cho thấy CT vôi hóa màng ngoài tim lan tỏa (mũi tên dài), một số chỗ lan vào cơ tim (dấu mũi tên) trên BN có tiền sử xạ trị điều trị Hodgkin [8].
So với các trường hợp VMNTCT không bị vôi hóa màng ngoài tim, các trường hợp VMNTCT có vôi hóa màng ngoài tim thường đã mắc bệnh trong một thời gian dài, nhĩ thường dãn lớn hơn, nguy cơ loạn nhịp cao hơn, tử vong chu phẫu cao hơn nhưng tiên lượng sống còn lâu dài không khác biệt các trường hợp không bị vôi hóa màng ngoài tim.
Chụp CT thường không cần tiêm chất cản quang để đánh giá màng ngoài tim, tuy nhiên tiêm cản quang vẫn được ưa thích vì giúp thấy rõ các buồng tim và đôi khi thấy dấu tăng bắt cản quang màng ngoài tim biểu hiện của viêm.
4. MRI TIM TRONG VMNTCT [1,2,7,8,9]:
MRI tim (CMR) đánh giá rất tốt dầy màng ngoài tim nhưng bị hạn chế trong xác định vôi hóa màng ngoài tim. Hơn nữa MRI có giá trị hơn CT trong xác định tình trạng viêm cũng như dính của màng ngoài tim vào cơ tim.
Màng ngoài tim có thể có biểu hiện tăng tín hiệu muộn với Gadolinium (LGE) (hình 10). Nghiên cứu của Zurick và cs trên 25 bệnh nhân có phẫu thuật bóc màng ngoài tim cho thấy tỉ lệ các trường hợp có tăng tín hiệu muộn khá cao (45%, 12 bệnh nhân) [9].
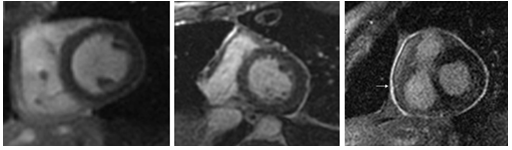
Hình 10.Hình ảnh lát cắt qua trục ngang, 3 mức độ tăng tín hiệu muộn với gadolinum của màng ngoài tim trên MRI, hình bên trái: mức độ nhẹ, hình giữa: mức độ trung bình, hình bên phải: mức độ nặng [10].
So với các trường hợp không có biểu hiện tăng tín hiệu muộn, màng ngoài tim có dấu hiệu này thường có tăng sản tế bào sợi nhiều hơn, viêm mạn, tân sinh mạch máu và dầy hơn. Có dấu hiệu này tiên đoán VMNTCT có thể đảo ngược sau điều trị bằng các thuốc kháng viêm. Nghiên cứu của Feng D và cs trên 29 bệnh nhân VMNTCT được điều trị bằng thuốc kháng viêm cho thấy bề dầy lớp màng ngoài tim có tăng tín hiệu muộn với Gadolinium ³3mm có độ nhậy 86% và độ đặc hiệu 80% cho VMNTCT đảo ngược được (hình 11). Các thuốc kháng viêm được sử dụng cho các bệnh nhân trong nghiên cứu này gồm prednisone (18 ca), ibuprofene (8 ca) và colchicine (9 ca)[10].
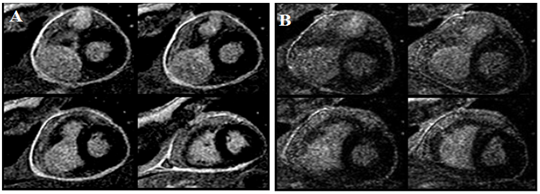
Hình 11.Hình ảnh màng ngoài tim tăng tín hiệu muộn mức độ nặng (trái) trước và mức độ trung bình (phải) sau điều trị thuốc kháng viêm trên bệnh nhân VMNTCT [10].
Tiêu chuẩn dầy màng ngoài tim trên CMR tương tự trên CT, khi bề dầy màng ngoài tim ³4 mm. Với điểm cắt này, các nghiên cứu trước đây đã cho thấy độ chính xác của CMR trong chẩn đoán VMNTCT là 93%, tuy nhiên cần lưu ý chẩn đoán VMNTCT là chẩn đoán dựa trên triệu chứng lâm sàng và huyết động học.
CMR cũng có thể phát hiện các dấu hiệu về huyết động của VMNTCT (mặc dù không bằng siêu âm) như: dấu giật vách liên thất (septal bounce), di chuyển vách liên thất liên quan hô hấp, thay đổi vận tốc sóng E phổ van hai lá và ba lá theo hô hấp.
5. CHẨN ĐOÁN PHÂN BIỆT VMNTCT VỚI BỆNH CƠ TIM HẠN CHẾ:
VMNTCT và BCTHC đều có tăng áp lực đổ đầy 2 thất và phân suất tống máu thất trái bảo tồn. Chẩn đoán phân biệt dựa trên [11]:
|
Đặc điểm |
VMNTCT |
BCTHC |
|
Cấu trúc tim |
Màng ngoài tim dầy, vôi hóa |
Dầy thành thất trái, cấu trúc cơ tim bất thường |
|
Giảm vận tốc sóng E phổ van hai lá thì hít vào |
³25% |
<10% |
|
|
|
|
|
Pha đảo ngược phổ tĩnh mạch gan (hepatic venous flow reversal) |
Thì thở ra |
Thì hít vào |
|
Vận tốc vòng van hai lá |
. >12 cm/s . Ea medial > Ea lateral (annulus paradoxus) |
. < 8 cm/s . Ea medial < Ea lateral |
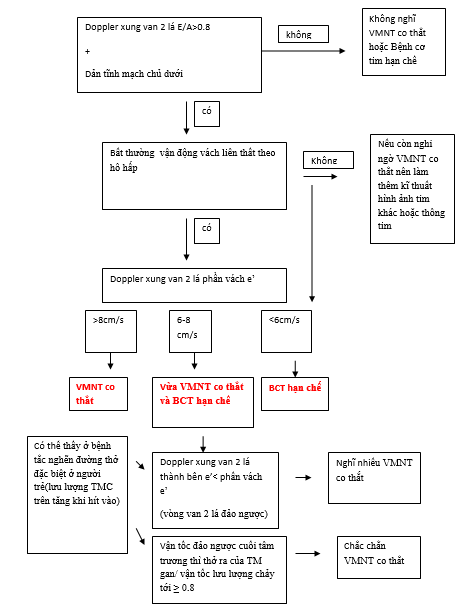
Xin đưa ra tham khảo sơ đồ chẩn đoán phân biệt VMNTCT với BCTHC theo Mayo clinic [12]:
6. CA LÂM SÀNG MINH HỌA:
Trong năm nay chúng tôi cũng gặp một vài bệnh nhân (BN) VMNTCT. Xin được minh họa 2 trường hợp.
Trường hợp thứ nhất:
Bệnh nhân (BN) nam, 53 tuổi, bị khó thở khi nằm và khi gắng sức nhẹ, phù chân, nặng bụng tiến triển nặng dần trong vòng 1 năm trở lại đây. BN đã đi khám và điều trị ở nhiều nơi, được chẩn đoán suy tim, bệnh cơ tim thiếu máu cục bộ, xơ gan. BN không có tiền căn bị lao phổi – màng phổi, không tiền căn tăng huyết áp, đái tháo đường. Khám lâm sàng BN cao 165 cm, cân nặng 60 kg, HA 100/60 mmHg, tĩnh mạch cổ nổi, nhịp tim 52 lần/phút loạn nhịp hoàn toàn, phù 2 chân, hội chứng 3 giảm đáy phổi phải, gan 3 cm dưới bờ sườn.
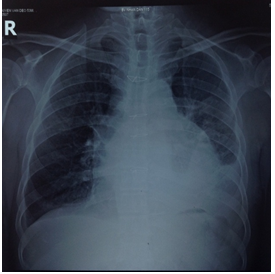
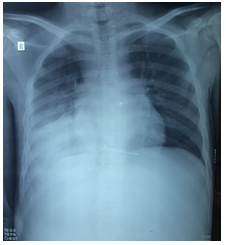
Hình chụpX quang tim phổi thẳng của BN: bóng tim lớn, TDMP phải
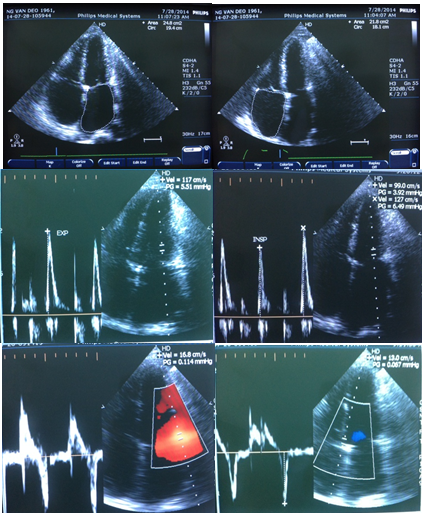
Trên hình ảnh siêu âm tim BN có dãn 2 buồng nhĩ (nhĩ trái diện tích 28 cm2, nhĩ phải diện tích 23 cm2), không dãn 2 thất, phân suất tống máu thất trái bảo tồn (LVEF # 60%), không thấy rối loạn vận động vùng. Với kết quả siêu âm tim ban đầu này kết hợp với bệnh cảnh lâm sàng, 2 khả năng chẩn đoán được nghĩ đến là VMNTCT và BCTHC. Khảo sát sâu các thông số về huyết động của BN trên siêu âm hướng tới chẩn đoán VMNTCT: có dấu di chuyển vách liên thất liên quan hô hấp, thay đổi vận tốc sóng E theo hô hấp 28%, vận tốc sóng Ea septal 19.5 cm/s, Ea lateral 18 cm/s.
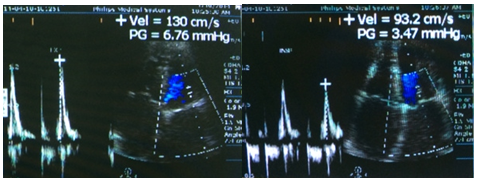
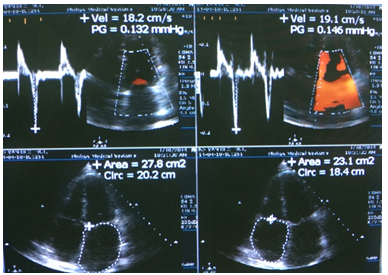
Hình ảnh siêu âm doppler tim của BN: hình trên cho thấy phổ doppler qua van 2 lá với vận tốc sóng E thay đổi theo hô hấp 28%; hình dưới cho thấy vận tốc vòng van hai lá ở vị trí septal và medial trên TDI và diện tích 2 tâm nhĩ.
BN được chỉ định chụp CT ngực không cản quang sau đó cho thấy màng ngoài tim dầy (4mm) và vôi hóa nhiều vị trí, phù hợp với chẩn đoán VMNTCT.
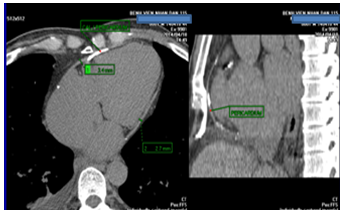
Hình ảnh CT ngực không cản quang của BN cho thấy màng ngoài tim dầy và vôi hóa
Liều thuốc lợi tiểu dùng trong đợt nhập viện này gồm: furosemide 40 mg 2 viên/ngày, spironolacton 25 mg/ngày.
Dựa trên các kết quả này BN được tiến hành phẫu thuật cắt rộng màng ngoài tim ở các vị trí thất phải, thất trái, nhĩ phải, nhĩ trái, tĩnh mạch chủ trên và dưới, động mạch phổi và tĩnh mạch phổi. Về đại thể thấy màng ngoài tim dầy và dính chặt vào cơ tim. Giải phẫu bệnh mẫu mô màng ngoài tim: viêm mạn tính, xơ hóa, vôi hóa.
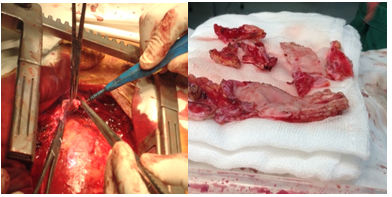
Hình chụp trong lúc mổ cắt màng ngoài tim, màng ngoài tim dầy
Chẩn đoán sau cùng của BN này là VMNTCT vô căn (idiopathic).
3 tháng sau phẫu thuật: triệu chứng lâm sàng cải thiện rõ rệt, BN hết khó thở, phù chân và nặng bụng với điều trị duy nhất spiromide 20/50 mg nửa viên / ngày.
Siêu âm tim 3 tháng sau phẫu thuật thấy các thông số đều cải thiện: giảm dãn 2 nhĩ (nhĩ trái 25 cm2, nhĩ phải diện tích 22 cm2), thay đổi vận tốc sóng E theo hô hấp 15%, vận tốc sóng Ea septal 13 cm/s, Ea lateral 17 cm/s.
Hình ảnh siêu âm tim sau phẫu thuật 3 tháng
Trường hợp thứ hai:
Bệnh nhân nam, 17 tuổi. Năm 14 tuổi, bệnh nhân bắt đầu bị phù chân và bụng to ra, khám chuyên khoa tim mạch và được chẩn đoán bệnh cơ tim hạn chế, được theo dõi và điều trị khoảng 3 năm ở BV nhi và sau đó là bệnh viện người lớn với lasix 40mg, spironolactone 25 mg và aspirine 81 mg mỗi ngày. Cách nhập viện khoảng 2 tuần bệnh nhân sốt về chiều, khó thở, phù chân và bụng to tăng lên, BV Long an chuyển đến BV Nhân dân 115 (tháng 06/2013) với chẩn đoán theo dõi viêm màng ngoài tim co thắt, tràn dịch màng phổi 2 bên và tràn dịch màng bụng. Bệnh nhân sau đó được xác định chẩn đoán viêm màng ngoài tim co thắt do lao, lao đa màng (màng phổi và màng bụng). Bệnh nhân được điều trị lao theo phác đồ, kèm thuốc lợi tiểu furosemide 20 mg / ngày và spironolactone 50 mg / ngày. Sau khi hết thời gian điều trị lao theo phác đồ, bệnh nhân được mổ cắt rộng màng ngoài tim tháng 11/2014 tại bệnh viện Chợ rẫy. Sau phẫu thuật 2 tháng, bệnh nhân hết các triệu chứng phù, khó thở, bụng nhỏ lại, không cần dùng thuốc lợi tiểu.
Các hình ảnh trước và 2 tháng sau mổ cắt rộng màng ngoài tim của bệnh nhân:
Hình ảnh X quang: tràn dịch màng phổi phải và vôi hóa màng ngoài tim

Hình ảnh vôi hóa màng ngoài tim trên CT lát cắt axial, sagital và coronal (hàng trên); và hình ảnh tái tạo 3D trên CT cho thấy độ lan rộng vôi hóa màng ngoài tim, tập trung nhiều ở vùng rãnh nhĩ thất.
Trên siêu âm tim: dãn 2 nhĩ, không dãn 2 thất, phân suất tống máu thất trái bảo tồn (65%)
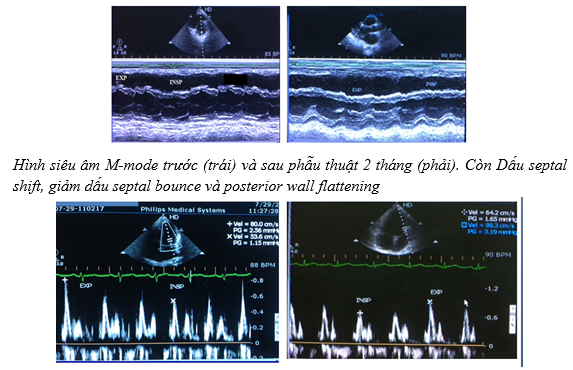
Vận tốc sóng E phổ van hai lá thì hít vào giảm 33% trước mổ (trái) và 28% sau phẫu thuật 2 tháng (phải)
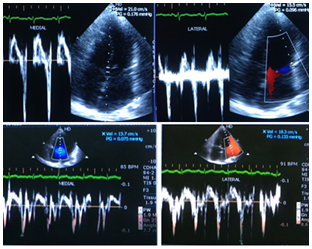
Vận tốc vòng van hai lá bình thường, vị trí vách (21 cm/s, trên trái) cao hơn vị trí thành bên (15.5 cm/s, trên phải) trước phẫu thuật, sau phẫu thuật trở về bình thường với vận tốc vòng van vị trí vách (13.7 cm/s , dưới trái) thấp hơn vị trí thành bên (18.3 cm/s, dưới phải)
KẾT LUẬN
Tóm lại các khám nghiệm về hình ảnh cần thiết cho chẩn đoán cũng như lập kế hoạch điều trị cho các bệnh nhân VMNTCT. Trong phần lớn các trường hợp, siêu âm tim thường là test hình ảnh được làm đầu tiên, giúp xác định các đặc tính về cấu trúc và huyết động của VMNTCT. 2 chẩn đoán thường cần phải nghĩ đến là bệnh cơ tim hạn chế và VMNTCT nếu bệnh nhân có triệu chứng suy tim nhưng 2 thất không dãn, dãn 2 nhĩ và phân suất tống máu thất trái duy trì. Lúc này cần khảo sát các tìm các dấu hiệu về huyết động để xác định chẩn đoán. Cần làm thêm CT tim, CMR khi chẩn đoán chưa rõ ràng hoặc có kế hoạch phẫu thuật cắt rộng màng ngoài tim. Nếu các đặc tính về huyết động của VMNTCT không rõ ràng trên siêu âm tim, cần thông tim để chẩn đoán.
TÀI LIỆU THAM KHẢO
1. Hoit BD . Constrictive pericarditis. Uptodate may 14, 2014.
2. Klein AL, Agler DA, Apleton CP, et al. American Society of Echocardiography clinical recommendations for multimodality cardiovascular imaging of patients with pericardial disease: endorsed by the Society for Cardiovascular Magnetic Resonance and Society of Cardiovascular Computed Tomography. J Am Soc Echocardiogr. 2013;26(9):965.
3. Imazio M, Brucato A, Maestroni S, et al. Risk of constrictive pericarditis after acute pericarditis. Circulation 2011;124(11):1270–1275
4. Talreja DR, Edwards WD, Danielson GK, et al. Constrictive pericarditis in 26 patients with histologically normal pericardial thickness. Circulation 2003;108:1852-7.
5. Ling LH, Oh JK, Breen JF et al. Calcific constrictive pericarditis: is it still with us? Ann Intern Med. 2000;132(6):444.
6. Welch TD, Ling LH, Espinosa RE, et al. Echocardiographic Diagnosis of Constrictive Pericarditis: Mayo Clinic Criteria. Circ cardiovasc imaging, march 2014.
7. Thavendiranathan P, Verhaert D, Walls MC, Bender JA, Rajagopalan S, Chung YC, et al. Simultaneous right and left heart real-time, free-breathing CMR flow quantification identifies constrictive physiology. JACC Cardiovasc Imaging 2012;5:15-24.
8. Bogaert J, Francone M. Pericardial Disease: Value of CT and MR Imaging. Radiology 2013; 267:340–356.
9. Zurick AO, Bolen MA, Kwon DH, et al. Pericardial Delayed Hyperenhancement With CMR Imaging in Patients With Constrictive Pericarditis Undergoing Surgical Pericardiectomy. J Am Col Cardiol : cardiovascular imaging 2011;4:1180-91.
10. Feng D, Glockner J, Kim K, et al. Cardiac magnetic resonance imaging pericardial late gadolinium enhancement and elevated inflammatory markers can predict the reversibility of constrictive pericarditis after antiinflammatory medical therapy: a pilot study. Circulation 2011;124(17):1830.
11. Sorajja P, Hoit BD. Differentiating constrictive pericarditis and restrictive
cardiomyopathy. Uptodate may 14, 2014.







