Tiếp theo các hướng dẫn điều trị rung nhĩ (atrial fibrillation: AF) của AHA/ACC/HRS/ESC các năm trước, ngày 21 tháng 3 năm 2014 tạp chí Tim Mạch học Hoa kỳ (JACCC) đã đăng bản hướng dẫn điều chỉnh các bệnh nhân rung nhĩ. Đây là một hướng dẫn về điều trị rung nhĩ mới nhất.
Biên dịch: TS Phạm Hữu Văn
{article 1077}• {link}{title}{/link}{/article}
{article 1088}• {link}{title}{/link}{/article}
Trong một khuôn khổ giới hạn, chúng tôi xin giới thiệu những nội dung chính quan trọng nhất về điều chỉnh rung nhĩ. Trong quá trình biên dịch sẽ không tránh khỏi khiếm khuyết, mong các đồng nghiệp góp ý bổ sung.
Các khuyến cáo trong hướng dẫn này được coi là hiện hành cho đến khi được thay thế bằng một bản cập nhật được tập hợp, hướng dẫn đầy đủ văn bản được sửa đổi, hoặc cho đến khi một phụ lục được công bố đã cũ và không còn chính thức của ACC/AHA. Người đọc nên tham khảo ý kiến các hướng dẫn toàn văn (4) để được hướng dẫn thêm chi tiết về rung nhĩ (AF), khi Tóm tắt có liên quan chỉ chứa các khuyến cáo.
Bảng 1. Áp dụng phân loại khuyến cáo và mức độ bằng chứng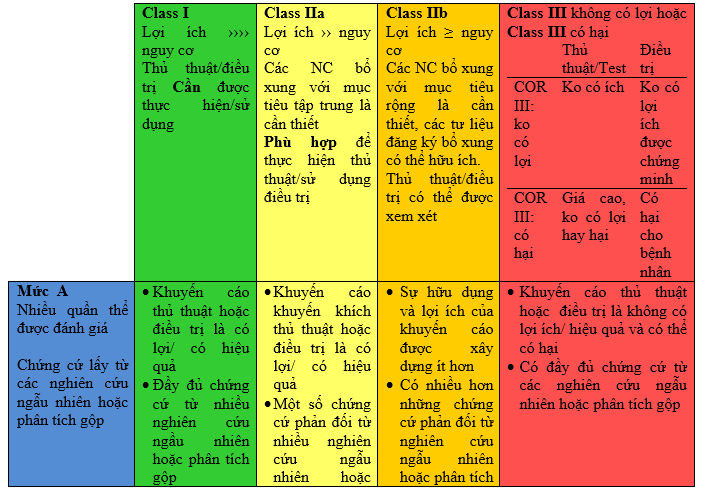
Khuyến cáo với mức độ bằng chứng B hoặc C không có nghĩa là khuyến cáo yếu. Nhiều vấn đề lâm sàng quan trọng được đề cập trong các hướng dẫn không tự cung cấp cho các thử nghiệm lâm sàng. Mặc dù thử nghiệm ngẫu nhiên không có sẵn, có thể có một sự đồng thuận lâm sàng rất rõ ràng về một thử nghiệm hoặc điều trị đặc biệt rất hữu ích và hiệu quả .
* Dữ liệu có sẵn từ các thử nghiệm lâm sàng hoặc đăng ký về tính hữu dụng / hiệu quả trong phân nhóm quần thể khác nhau, chẳng hạn như giới tính, tuổi, bệnh sử đái tháo đường, tiền sử nhồi máu cơ tim trước, bệnh sử suy tim và sử dụng aspirin trước.
† Đối với kiến nghị so sánh hiệu quả (class I và IIa; Mức độ chứng chỉ A và B), các nghiên cứu hỗ trợ việc sử dụng các động từ so sánh nên so sánh trực tiếp liên quan đến phương pháp điều trị hoặc chiến lược đang được đánh giá.
1. Giới thiệu
1.1. Phương pháp và xem xét lại bằng chứng
Các khuyến cáo được liệt kê trong tài liệu này dựa trên bằng chứng bất cứ khi nào có thê. Một sự xem xét bằng chứng mở rộng, tập trung vào năm 2006 đến nay, đã được tiến hành thông qua tháng 10 năm 2012 và được lựa chọn tài liệu tham khảo khác thông qua tháng 2 năm 2014. Các dữ liệu liên quan gồm trong bảng bằng chứng trong các bổ sung dữ liệu có sẵn trực tuyến tại.
(http://jaccjacc.cardiosource.com/DataSupp/MASTER_2014_AF_Evidence_Table_Supplement_03182014.pdf).
Tìm kiếm được mở rộng để nghiên cứu, đánh giá, các bằng chứng khác được tiến hành trên người và được xuất bản bằng tiếng Anh từ PubMed, EMBASE, Cochrane, Cơ quan Nghiên cứu Y tế và Báo cáo chất lượng và cơ sở dữ liệu khác được lựa chọn có liên quan đến hướng dẫn này. Từ khóa tìm kiếm không hạn chế bao gồm: độ tuổi, chống loạn nhịp, rung nhĩ, tu sửa tâm nhĩ, dẫn truyền nhĩ thất, nút nhĩ thất, nhịp tim, phân loại, thử nghiệm lâm sàng, biến chứng, giấu dây điện, chi phí – hiệu quả, máy khử rung tim, nhân khẩu học, dịch tễ học, suy tim thực nghiệm, huyết động, con người, cường giáp, suy giáp, phân tích, nhồi máu cơ tim, dược, sau phẫu thuật, mang thai, bệnh phổi, chất lượng cuộc sống, tỷ lệ kiểm soát, kiểm soát nhịp điệu, rủi ro, nhịp xoang, các triệu chứng, và nhịp tim nhanh qua trung gian bệnh cơ tim (age,antiarrhythmic, atrial fibrillation, atrialremodeling,atrioventricularconduction,atrioventricularnode,cardioversion, classification,clinicaltrial, complications, concealedconduction, cost-effectiveness, defibrillator,demographics, epidemiology, experimental, heartfailure, hemodynamics, human,hyperthyroidism, hypothyroidism, meta-analysis, myocardialinfarction,pharmacology,postoperative,pregnancy, pulmonary disease, qualityoflife,rate control, rhythm control,risks,sinus rhythm, symptoms, andtachycardia-mediated cardiomyopathy). Ngoài ra, ủy ban xem xét các tài liệu liên quan đến chủ đề vấn đề trước đây được ACC và AHA công bố. Tài liệu tham khảo được lựa chọn và được công bố trong tài liệu này là đại diện và không bao gồm tất cả.
1.2 Tổ chức của Ủy ban soạn thảo
Ủy ban soạn thảo rung nhĩ 2014 được tham gia của các bác sỹ có chuyên môn rộng liên quan đến rung nhĩ và điều trị gồm các bác sỹ tim mạch ở người lớn, điện sinh lý, phẫu thuật tim và suy tim (HF); và được sự hỗ trợ của nhân viên từ ACC và AHA. Theo hướng dẫn của Tổ công tác, Hội Nhịp Tim được mời như một tổ chức đối tác và đã cung cấp đại diện. Ủy ban soạn thảo cũng bao gồm đại diện của Hiệp hội Phẫu thuật lồng ngực. Các chính sách và thủ thuật mang tính phương pháp học nghiêm ngặt được ghi nhận trong lời nói đầu hoạt động để phân biệt các hướng dẫn của ACC / AHA với các hướng dẫn và các báo cáo khác đã được xuất bản.
1.3 Tài liệu đánh giá và phê duyệt
Tài liệu này đã được xem xét từ 2 nhận xét chính thức đề cử của ACC, AHA, và Hội nhịp tim, cũng như 1 nhà phê bình từ Hiệp hội các bác sĩ phẫu thuật lồng ngực, và 43 nhận xét nội dung cá nhân (của Ủy ban Điện sinh lý ACC, Hội tim bẩm sinh ở người lớn và tim mạch nhi khoa, Hiệp hội các ủy viên hội đồng quản trị quốc tế, Hội đồng suy tim và ghép tạng, Hội đồng hình ảnh, Hội đồng can thiệp, Hội đồng bác sĩ phẫu thuật, và Ủy ban Tài liệu khoa học của Hội Nhịp Tim) . Tất cả thông tin về RWI nhận xét ‘ đã được phân phối cho các ủy ban bằng văn bản và được công bố trong tài liệu này.
Tài liệu này đã được chấp thuận cho công bố bởi các cơ quan quản lý của ACC, AHA, Hội Nhịp Tim và xác nhận của Hiệp hội Phẫu thuật lồng ngực.
1.4. Phạm vi của Hướng dẫn
Nhiệm vụ của ủy ban soạn thảo 2014 là thiết lập các hướng dẫn sửa đổi để điều trị tối ưu AF. Phương châm mới kết hợp kiến thức mới và hiện có nguồn gốc từ các thử nghiệm lâm sàng được xuất bản, khoa học cơ bản và các đánh giá toàn diện, cùng với phát triển các chiến lược điều trị và loại thuốc mới. Hướng dẫn này thay thế ” Hướng dẫn 2006 ACC / AHA / ESC cho điều chỉnh các bệnh nhân AF ” và 2 bản cập nhật tập trung tiếp theo từ năm 2011 (5-8). Ngoài ra, ACC / AHA, ACP (AmericanCollege ofPhysicians), và Học viện bác sĩ gia đình Hoa kỳ (American AcademyofFamilyPhysicians) đã đệ trình một đề nghị đến Cơ quan Nghiên cứu chăm sóc sức khoẻ và chất lượng để thực hiện một tổng quan hệ thống về các vấn đề cụ thể liên quan đến việc điều trị AF. Các dữ liệu từ báo cáo đã được Ủy ban soạn thảo và hợp nhất phù hợp xem xét lại (9).
Hướng dẫn AF 2014 được tổ chức theo chủ đề với các khuyến cáo, nếu phù hợp, cung cấp với mỗi phần. Một số khuyến cáo từ các hướng dẫn trước đó đã được loại bỏ, hoặc cập nhật, như đảm bảo bằng chứng mới hoặc một sự hiểu biết tốt hơn về bằng chứng trước đó. Trong việc phát triển hướng dẫn AF 2014, ủy ban soạn thảo đã xem xét lại các hướng dẫn đã xuất bản trước đó và các báo cáo liên quan. Bảng 2 là một danh sách các ấn phẩm và báo cáo được coi là thích hợp cho nỗ lực này và được thiết kế để sử dụng như một nguồn tài liệu.
Bảng 2. Hướng dẫn liên quan và các báo cáo
|
Tựa đề |
Tổ chức |
Năm xuất bản / Tham khảo |
|
Các hướng dẫn |
||
|
SeventhReportoftheJointNationalCommittee onPrevention, Detection, Evaluation, andTreatmentofHigh Blood Pressure (JNC VII) |
NHLBI |
2003 (10) |
|
AssessmentofCardiovascularRiskin Asymptomatic Adults |
ACCF/AHA |
2010 (11) |
|
CoronaryArteryBypass GraftSurgery |
ACCF/AHA |
2011 (12) |
|
HypertrophicCardiomyopathy |
ACCF/AHA |
2011(13) |
|
PercutaneousCoronaryIntervention |
ACCF/AHA/SCAI |
2011 (14) |
|
SecondaryPreventionandRiskReductionTherapyforPatients WithCoronaryandOtherAtheroscleroticVascularDisease |
AHA/ACCF |
2011 (15) |
|
AtrialFibrillation* |
CCS |
2011 (16) |
|
AtrialFibrillation |
ESC |
2012 (17) |
|
Device-BasedTherapy |
ACCF/AHA/HRS |
2012 (18) |
|
StableIschemic HeartDisease |
ACCF/AHA/ACP/AATS/PCNA/SCAI/STS |
2012 (19) |
|
AntithromboticTherapy |
ACCP |
2012 (20) |
|
HeartFailure |
ACCF/AHA |
2013 (21) |
|
ST-ElevationMyocardialInfarction |
ACCF/AHA |
2013 (22) |
|
Non–ST-ElevationAcuteCoronarySyndromes |
ACC/AHA |
2014 In Press (23) |
|
ValvularHeartDisease |
AHA/ACC |
2014 (24) |
|
AssessmentofCardiovascularRisk |
ACC/AHA |
2013 (25) |
|
LifestyleManagementto Reduce CardiovascularRisk |
AHA/ACC |
2013 (26) |
|
ManagementofOverweightand Obesityin Adults |
AHA/ACC/TOS |
2013 (27) |
|
TreatmentofBlood Cholesterol to Reduce AtheroscleroticCardiovascularRiskin Adults |
ACC/AHA |
2013 (28) |
|
Các báo cáo |
||
|
TreatmentofAtrialFibrillation |
AHRQ |
2012 (9) |
|
OralAntithrombotic Agents forthe Prevention ofStroke inNonvalvularAtrialFibrillation: a Science AdvisoryforHealthcare Professionals |
AHA/ASA |
2012 (29) |
|
ExpertConsensusStatementon Catheterand SurgicalAblation ofAtrialFibrillation:Recommendations for PatientSelection, Procedural Techniques, Patient ManagementandFollow-Up, Definitions, Endpoints,and ResearchTrialDesign |
HRS/EHRA/ECAS |
2012 (30) |
* Bao gồm các phần sau: Loại bỏ AF/AFl (Atrial flutter) bằng catheter, phòng chống và điều trị AF sau phẫu thuật tim; Điều chỉnh tần số và nhịp, Phòng chống đột quỵ và thuyên tắc huyết khối hệ thống trong AF và cuồng nhĩ; Điều chỉnh AF và AFl mới khởi phát gần đây trong khoa cấp cứu; Điều trị ngoại khoa; Việc sử dụng kháng tiểu cầu trị liệu trong tình trạng ngoại trú; và cập nhật tập trung năm 2012 của các Hướng dẫn AF CCS: Các khuyến cáo cho dự phòng đột quỵ và kiểm soát tần số / Nhịp.
AATS: Hiệp hội phẫu thuật lồng ngực Mỹ; ACC: Trường môn Tim mạch học Hoa Kỳ; ACCF, American College Trường môn Ủy ban Tim mạch học Hoa Kỳ; ACP, Trường môn các Bác sỹ Hoa Kỳ; ACCP: Trường môn Các bác sỹ lồng ngực Hoa Kỳ; AHA, Hiệp hội Tim Hoa Kỳ; AHRQ, Cơ quan Nghiên cứu chăm sóc sức khoẻ và chất lượng; ASA: Hiệp hội Đột quỵ Mỹ; AF: rung nhĩ; CCS: Hội Tim mạch Canada; ECAs, Hội loạn nhịp tim châu Âu; EHRA, Hiệp hội Nhịp tim châu Âu; ESC, Hội Tim mạch châu Âu ; HRS: Hội Nhịp Tim; JNC, Ủy ban Quốc gia; NHLBI, Viện Tim, Phổi và Huyết Học; PCNA, Hội điều dưỡng tim mạch dự phòng; SCAI, Hội chụp mạch và can thiệp tim; STS, Hiệp hội bác sĩ phẫu thuật lồng ngực, và TOS: Hội Béo phì.
2 . Đặc điểm lâm sàng và lượng giá rung nhĩ (AF)
2.1. Phân loại rung nhĩ
AF có thể được mô tả bằng thời gian của cơn và giản đồ rút gọn được sửa đổi từ toàn văn hướng dẫn AF năm 2006 được đưa ra trong Bảng 3 (30, 31). Vi mạch cấy vào cơ thể, máy tạo nhịp tim và máy khử rung tim cung cấp khả năng báo cáo sự thường xuyên, tần số và khoảng thời gian của loạn nhịp nhĩ bất thường gồm AF (32, 33). Các cơn thường tăng lên ở sự thường xuyên và khoảng thời gian theo thời gian.
Bảng 3. Các khái niệm về AF: Giản đồ rút gọn
|
Tên |
Definition |
|
Rung nhĩ cơn (ParoxysmalAF) |
· AF tự ngừng hoặc do can thiệp trong phạm vi 7 ngày của khởi phát · Các cơn có thể tái phát với tần số thay đổi. |
|
Rung nhĩ dai dẳng (PersistentAF) |
· AF liên tục dai dẳng >7ngày. |
|
Rung nhĩ dai dẳng kéo dài (Longstanding)persistentAF) |
· AF liên tục khoảng thời gian >12tháng. |
|
Rung nhĩ vĩnh viễn (PermanentAF) |
· AF vĩnh viễn được sử dụng khi có quyết định chung của bệnh nhân và thày thuốc để ngừng các nỗ lực tiếp theo cho phục hồi và hoặc duy trì nhịp xoang. · Chấp nhận AF tương ứng cho một thái độ điều trị trên một phần của bệnh nhân và bác sĩ chứ không phải là một thuộc tính sinh lý bệnh cố hữu của AF . · Chấp nhận AF có thể thay đổi khi các triệu chứng, hiệu quả của các can thiệp điều trị, ở các bệnh nhân và thày thuốc đều ưa thích hơn |
|
Rung nhĩ không do bệnh van tim (NonvalvularAF) |
· AF không có hẹp van hai lá do thấp, van tim cơ học hoặc sinh học, hoặc sửa van hai lá. |
2.2. Cơ chế và Sinh lý bệnh rung nhĩ
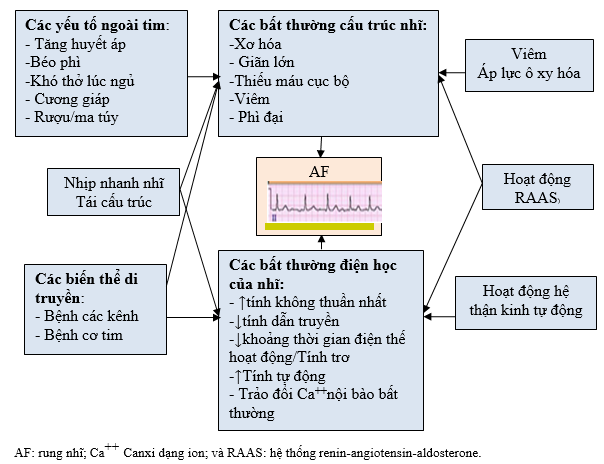
AF xảy ra khi các bất thường về cấu trúc và / hoặc thay đổi điện sinh lý mô tâm nhĩ để thúc đẩy hình thành xung bất thường và / hoặc sự lan truyền (Hình 1). Những bất thường là do cơ chế sinh lý bệnh học đa dạng (5-8, 30, 34, 35), như vậy AF đại diện cho một kiểu hình thái phổ biến cuối cùng cho nhiều con đường và cơ chế bệnh còn chưa được hiểu biết đầy đủ.
Hình1. Cơ chế AF
2.3. Các yếu tố nguy cơ và bệnh tim kết hợp
Nhiều yếu tố nguy cơ lâm sàng, các đặc tính trên điện tâm đồ, siêu âm tim và các chỉ dấu sinh hóa học có liên quan với tăng nguy cơ AF (Bảng 4).
Bảng 4. Các yếu tố nguy cơ được lựa chọn và chỉ dấu sinh hóa cho AF
|
Các yếu tố nguy cơ lâm sàng |
Tài liệu tham khảo |
|
Tuổi tăng lên |
(36) |
|
Tăng huyết áp |
(36) |
|
Tiểu đường |
(36) |
|
Nhồi máu cơ tim |
(36) |
|
Bệnh van tim |
(36) |
|
Suy tim |
(36,37) |
|
Béo phì |
(38-40) |
|
Khó thở tắc nghẽn lúc ngủ |
(40) |
|
Phẫu thuật lồng ngực tim |
(41) |
|
Hút thuốc lá |
(42) |
|
Gắng sức |
(43-45) |
|
Uống rươu |
(46-48) |
|
Cường giáp |
(49-51) |
|
Áp lực mạch tăng lên |
(52) |
|
Nguồn gốc châu ÂU (ancestry) |
(53) |
|
Tiền sử gia đình |
(54) |
|
Biến thể di truyền (Geneticvariants) |
(55-58) |
|
ECG |
|
|
LVH |
(59) |
|
Siêu âm tim |
|
|
Lớn nhĩ trái |
(59,60) |
|
Phân suất rút ngắn thất trái giảm |
(59) |
|
Bề dây thành thất trái tăng |
(59) |
|
Chỉ dấu sinh học |
|
|
CRP tăng |
(61,62) |
|
BNP tăng |
(63,64) |
AF: rung nhĩ;BNP,B-typenatriureticpeptide;CRP,C-reactiveprotein;HF: suy tim;LA,: nhĩ tráil;LV,Thất trái;LVH: phì đại thất trái;MI: nhồi máu cơ tim; VHD: bệnh van tim.
2.4. Lượng giá lâm sàng: Khuyến cáo
Bảng về đánh giá lâm sàng ban đầu ở bệnh nhân AF.
|
Lượng giá tối thiểu |
|
|
1.Bệnh sử và khám thực thể để xác định |
· Biểu hiện và tính chất của các triệu chứng lâm sàng kết hợp với AF |
|
· Loại lâm sàng AF(kịch phát, dai dẳng hoặc vĩnh viễn) |
|
|
· Khởi phát tần công có triệu chứng đầu tiên hoặc ngày phát hiện AF |
|
|
· Tần số, khoảng thời gian, các yếu tố thúc đẩy, phương thức khởi đầu hoặc chấm dứt AF |
|
|
· Đáp ứng với bất kỳ thuốc đã được sử dụng |
|
|
· Biểu hiện bất kỳ bệnh tim nền hoặc các điều kiện có thể phục hồi(như , cường giáp hoặc tiêu thụ rượu) |
|
|
2.ECG,để nhận biết |
· Nhịp(xác định AF) |
|
· LVH |
|
|
· Hình thể học và khoảng thời gian sóng P hoặc các sóng rung. |
|
|
· Kích thích sớm |
|
|
· Blốc nhánh bó |
|
|
· MI từ trước |
|
|
· Loạn nhịp nhĩ khác |
|
|
· Để đo và theo dõiR-R,QRS,khoảng QT kết hợp với điều trị thuốc chống loạn nhịp |
|
|
3.Siêu âm qua thành ngực để nhận biết |
· VHD |
|
· Kích thước LAvà RA |
|
|
· Kích thuốc và chức năng LVvàRV |
|
|
· Áp lực đỉnh RV(tăng áp phổi) |
|
|
· Phì đại LV |
|
|
· Huyết khối LA (nhận cảm thấp) |
|
|
· Bệnh màng ngoài tim |
|
|
4.Tes máut chức năng tuyến giáp, thận và gan |
· Đối với cơn AF đầu tiên |
|
· Khi tần số thất khó kiểm soát |
|
|
Các test bổ xung(1hoặc một số test có thể cần) |
|
|
1.Test đi bộ 6 phút |
· Nếu phù hợp kiểm sót tần số đặt ra |
|
2.Test gắng sức |
· Nếu phù hợp kiểm sót tần số đặt ra |
|
· Để tạo ra AF tạo ra do gắng sức |
|
|
· Để loại trừ thiếu máu cục bộ trước điều trị ở các bệnh nhân lựa chọn với thuốc chống loạn nhịp IC* |
|
|
3.Holterhoặc holter sự kiện |
· Nếu chẩn đoán loại loạn nhịp cần hỏi |
|
· Như phương tiện lượng giá kiểm soát tần số |
|
|
4.TEE |
· Để nhận biết huyết khối LA(trongLAA) |
|
· Hướng dẫn chuyển nhịp |
|
|
5.Nghiên cứu điện sinh lý |
· Để làm rõ cơ chế phịp nhanh phức hợp QRS rộng |
|
· Để xác định thúc đẩy nhịp nhanh như cuồng nhĩ hoặc cơn nhịp nhanh trên thất |
|
AF: rung nhĩ;AV: nhĩ thất;ECG: điện tâm đồ;LA: nhĩ trái;LAA: tiểu nhĩ trái;LV: thất trái;LVH: phì đại thất trái;MI: nhồi máu cơ tim;RA: nhĩ phải;RV: thất phải;TEE: siêu âm tim qua thực quản;TTE: siêu âm tim qua thành ngực:VHD: bệnh van tim..
Class I
1. Điện tâm đồ được khuyến cáo để xác định chẩn đoán AF. (Mức độ bằng chứng: C)
3. Nguy cơ thuyên tắc huyết khối và điều trị
3.1.Điều trị chống huyết khối trên cơ sở nguy cơ: Khuyến cáo
Xem bảng 5 cho một bảng tóm tắt các khuyến cáo của phần này.
Class I
1. Ở những bệnh nhân AF, điều trị chống huyết khối nên được trên cơ sở thực hiện quyết định được chia sẻ mang tính cá nhân sau khi thảo luận về nguy cơ tuyệt đối và tương đối của đột quỵ và xuất huyết, các giá trị và sở thích của bệnh nhân. (Mức độ bằng chứng: C)
2. Lựa chọn điều trị chống huyết khối nên được dựa trên nguy cơ thuyên tắc huyết khối không phân biệt mô hình AF là kịch phát, kéo dài hoặc vĩnh viễn (65-68). (Mức độ bằng chứng: B)
3. Ở bệnh nhân AF không có bệnh van tim, số điểm CHA2DS2 – VASC được khuyến cáo để đánh giá nguy cơ đột quỵ (69-71) . (Mức độ bằng chứng: B)
4. Đối với bệnh nhân AF có van tim cơ học, warfarin được khuyến cáo và các mục tiêu của INR ở mức độ (2,0-3,0 hoặc 2,5-3,5) cần phải dựa vào loại và vị trí của van nhân tạo (72-74). (Mức độ bằng chứng: B)
5. Đối với bệnh nhân có AF không có bệnh van tim đã bị đột quỵ, cơn thoáng thiếu máu não từ trước (TIA), hoặc điểm CHA2DS2 – VASC ≥ 2, thuốc chống đông máu được khuyến cáo. Tùy chọn gồm: warfarin (INR 2,0-3,0) (69-71) (Mức độ bằng chứng: A), dabigatran (75) ( Mức độ bằng chứng : B), rivaroxaban (76) ( Mức độ bằng chứng: B), hoặc apixaban (77). ( Mức độ bằng chứng: B)
6. Trong số bệnh nhân đã được điều trị với warfarin, INR nên được xác định ít nhất hàng tuần trong thời gian bắt đầu điều trị chống huyết khối và ít nhất hàng tháng khi thuốc chống đông ( INR trong phạm vi) là ổn định (78-80). (Mức độ bằng chứng: A)
7. Đối với bệnh nhân AF không có bệnh van tim không thể duy trì một mức INR điều trị với warfarin, sử dụng một ức chế thrombin trực tiếp hoặc yếu tố ức chế Xa (dabigatran, rivaroxaban, hoặc apixaban) được khuyến cáo. (Mức độ bằng chứng: C)
8. Đánh giá lại nhu cầu và sự lựa chọn điều trị chống huyết khối trong khoảng thời gian định kỳ được khuyến cáo để đánh giá lại nguy cơ đột quỵ và chảy máu. (Mức độ bằng chứng: C)
9 . Điều trị bác cầu với heparin không phân đoạn (UFH) hoặc trọng lượng phân tử thấp heparin (LMWH) được khuyến cáo cho bệnh nhân AF và van tim cơ học trải qua thủ tục đòi hỏi phải có sự gián đoạn của warfarin. Quyết định liên quan đến bác cầu điều trị nên cân bằng nguy cơ bị đột quỵ và xuất huyết. (Mức độ bằng chứng: C)
10. Đối với bệnh nhân AF không van tim cơ học đòi hỏi gián đoạn của warfarin hoặc thuốc chống đông máu mới cho các thủ thuật, quyết định về bác cầu điều trị ( LMWH hoặc UFH ) nên cân bằng nguy cơ bị đột quỵ và xuất huyết và thời gian bệnh nhân sẽ không được điều trị chống đông. (Mức độ bằng chứng: C)
11. Chức năng thận nên được đánh giá trước khi bắt đầu điều trị ức chế thrombin trực tiếp hoặc thuốc ức chế yếu tố Xa và cần được đánh giá lại khi có chỉ định lâm sàng và ít nhất mỗi năm (81-83). ( Mức độ bằng chứng: B)
12. Đối với bệnh nhân cuồng nhĩ, điều trị chống huyết khối được khuyến cáo theo cách đánh giá nguy cơ được sử dụng cho AF. (Mức độ bằng chứng: C)
Class IIa
1. Đối với bệnh nhân AF không có bệnh van tim và điểm CHA2DS2 – VASC là 0, đó là hợp lý để bỏ qua điều trị chống huyết khối (81, 82). (Mức độ bằng chứng: B)
2 . Đối với bệnh nhân AF không có bệnh van tim với điểm CHA2DS2 – VASC là 2 hoặc cao hơn và những người có suy thận giai đoạn cuối (thanh thải creatinin [CrCl ] <15 ml / phút) hoặc đang chạy thận nhân tạo, nó là hợp lý đê điều trị warfarin (INR 2.0 đến 3.0) cho thuốc chống đông đường uống (83). (Mức độ bằng chứng: B)
Class IIb
1. Đối với bệnh nhân AF không bệnh van tim có điểm CHA2DS2 – VASC là 1, không điều trị chống huyết khối hoặc điều trị bằng một thuốc chống đông máu đường uống hoặc aspirin có thể được xem xét. (Mức độ bằng chứng: C)
2. Đối với bệnh nhân AF không có bệnh van tim và suy thận vừa đến nặng có điểm CHA2DS2 – VASC ≥ 2, điều trị với giảm liều các thuốc ức chế thrombin trực tiếp hoặc ức chế yếu tố Xa có thể được xem xét (ví dụ, dabigatran, xrivaroxaban, hoặc apixaban), nhưng an toàn và hiệu quả chưa được tính toán. (Mức độ bằng chứng: C)
3. Ở những bệnh nhân AF trải qua can thiệp mạch vành qua da, * stent kim loại đơn thuần (không phủ thuốc) có thể được xem xét để giảm thiểu thời gian cần điều trị kháng tiểu cầu kép. Thuốc chống đông có thể được gián đoạn tại thời điểm các thủ thuật để giảm nguy cơ chảy máu tại vị trí chọc động mạch ngoại vi. ( Mức độ bằng chứng: C)
4. Sau tái thông mạch máu mạch vành ( qua da hay phẫu thuật ) ở bệnh nhân RN và có điểm CHA2DS2 – VASC là 2 hoặc cao hơn, nó có thể là hợp lý để sử dụng clopidogrel (75 mg mỗi ngày một lần) đồng thời với thuốc chống đông máu nhưng không aspirin (84). ( Mức độ bằng chứng: B)
Phần II đang cập nhật…







