 BN nam, tăng huyết áp – rối loạn mỡ máu đã được phẫu thuật bắc cầu (CABG) vào năm 2003 với nhánh động mạch vú trong trái (LIMA) vào nhánh liên thất trước (LAD); 1 cầu tĩnh mạch vào động mạch vành phải (RCA) và 1 cầu tĩnh mạch vào nhánh chéo.
BN nam, tăng huyết áp – rối loạn mỡ máu đã được phẫu thuật bắc cầu (CABG) vào năm 2003 với nhánh động mạch vú trong trái (LIMA) vào nhánh liên thất trước (LAD); 1 cầu tĩnh mạch vào động mạch vành phải (RCA) và 1 cầu tĩnh mạch vào nhánh chéo.
BỆNH ÁN MINH HỌA (1).
– BN nam, tăng huyết áp – rối loạn mỡ máu đã được phẫu thuật bắc cầu (CABG) vào năm 2003 với nhánh động mạch vú trong trái (LIMA) vào nhánh liên thất trước (LAD); 1 cầu tĩnh mạch vào động mạch vành phải (RCA) và 1 cầu tĩnh mạch vào nhánh chéo. Sau 6 tháng, BN đau ngực lại và được làm SPECT với sestamibi. Kết quả khiếm khuyết tưới máu có hồi phục ở nhiều vùng.
– Chụp mạch vành (CMV) lại cho thấy:
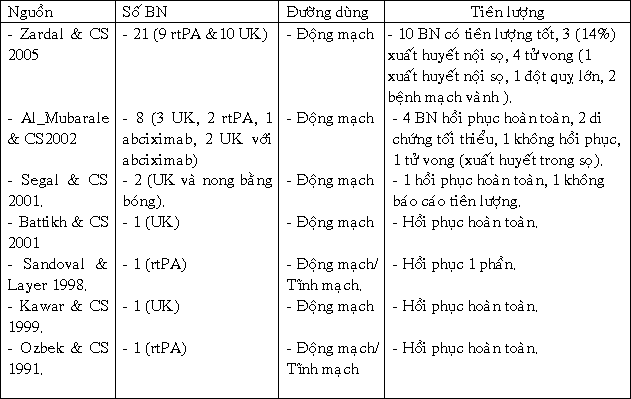
* Hẹp 90% lỗ xuất phát của 2 cầu nối tĩnh mạch (hình 1).

Hình 1. CMV lại cho thấy hẹp ở cầu nối tĩnh mạch vào động mạch vành P và nhánh chéo (mũi tên)
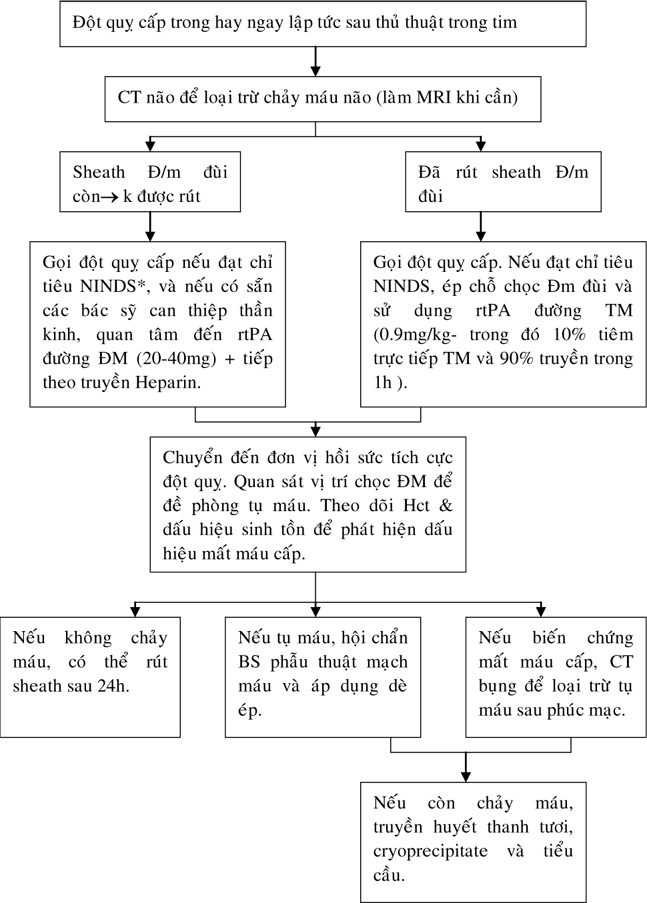
* Hẹp động mạch cột sống trái tại lỗ xuất phát (hình 2).
Hình 2. Hẹp nặng ở động mạch dưới đòn trái (mũi tên).
– Quyết định can thiệp mạch vành qua da (PCI) vào 2 lỗ xuất phát của cầu nối tĩnh mạch bằng stent phủ thuốc.
– Trước lúc bắt đầu đưa ống thông can thiệp và dây dẫn, BN đột ngột lú lẫn, ngủ lịm nhưng còn đáp ứng. Tình trạng này hồi phục ngay sau vài phút. Quyết định tiếp tục thực hiện PCI. Thủ thuật an toàn. Theo dõi bệnh nhân qua đêm, BN ổn. Rút sheath (ống đưa dụng cụ can thiệp vào động mạch). Sau rút 30′, BN lại đột ngột lú lẫn, ngủ lịm và không đáp ứng. Sau đó BN mê, đồng tử không đối xứng. Khám thần kinh và chụp CT scanner não loại trừ xuất huyết não.
Bạn sẽ phải làm gì?
I. MỞ ĐẦU
Các thủ thuật tại tim đã và đang là biện pháp ngày càng được áp dụng để chẩn đoán và điều trị bệnh tim mạch. Đây là thủ thuật xâm lấn và vì vậy kết hợp với nhiều biến chứng như: biến chứng mạch máu, huyết động, loạn nhịp, nhồi máu cơ tim (NMCT), đột quỵ, bệnh thận do thuốc cản quang và tử vong. Biến chứng đột quỵ liên quan với thủ thuật khác nhau tuỳ theo loại thủ thuật. Các bệnh nhân can thiệp có tỉ lệ biến chứng đột quỵ cao hơn do dùng ống thông can thiệp cứng và lớn so với các thủ thuật chẩn đoán đơn thuần. Biến chứng này tuy hiếm nhưng sẽ làm tăng tỉ lệ tử vong, gây tàn phế và kéo dài thời gian nằm viện của bệnh nhân (2,3). Tại Mỹ, hơn 2 triệu thủ thuật thông tim hàng năm, nên dù tuy hiếm cũng gây ra hàng ngàn SCCs /năm (4).
Vậy làm cách nào để dự phòng và điều trị ra sao khi biến chứng này xảy ra. Bài viết dưới đây sẽ nêu những quan niệm chính hiện nay trong dự phòng, chẩn đoán và điều trị biến chứng đột quỵ sau các thủ thuật tại tim.
II. TỈ LỆ.
Tỉ lệ của đột quỵ sau thông tim (Strokes after cardiac catheterization – SCCs), bao gồm cả 2 loại: nhồi máu và xuất huyết trong vòng 36h đầu sau thủ thuật, thay đổi từ 0.07-7% (2,3,4). Tỉ lệ biến chứng đột quỵ sau chụp và can thiệp mạch vành là 0.07-0.38%. Tỉ lệ đột quỵ sẽ cao hơn ở một số thủ thuật tim mạch khác như nong van (1.2-2%), đốt điện sinh lý (0-7%). Ngược lại, đột quỵ sau đóng lỗ bầu dục có tỉ lệ rất thấp. Wong S.C và cộng sự tổng kết trong 2 năm có 76903 BN thực hiện PCI tại Mỹ cho thấy tỉ lệ đột quỵ sau thông tim là 0.18% (140 BN) (5).
III. NGUYÊN NHÂN VÀ YẾU TỐ THÚC ĐẨY ĐỘT QUỴ.
BN bị bệnh thiếu máu cục bộ thường có xơ vữa động mạch toàn thân. Vì thế, sử dụng dây dẫn và ống thông có thể gây bong mảng xơ vữa dẫn đến thuyên tắc (3,6). Các nguyên nhân khác bao gồm thuyên tắc khí hay cholesterol và hình thành huyết khối ở đầu ống thông (7).
Một số yếu tố biểu hiện tăng nguy cơ đột quỵ sau thông tim, bao gồm: giới nữ, tuổi cao, phì đại thất trái, tăng huyết áp, đái tháo đường, suy thận, NMCT cấp, tiền sử đột quỵ, hay bệnh mạch máu ngoại biên khác (hẹp >50% đường kính trên chụp mạch máu hay trên siêu âm của động mạch chậu, cảnh, đùi, mạch máu não hay mất mạch trên lâm sàng). BN xơ vữa động mạch nặng như bệnh nhiều nhánh mạch vành, CABG trước đây, hay mảng xơ vữa lớn ở động mạch chủ trên siêu âm tim qua thực quản cũng làm tăng nguy cơ đột quỵ. EF giảm cũng làm tăng nguy cơ đột quỵ khả năng do bong huyết khối ở mỏm tim trong lúc chụp buồng thất (2,3,5,6).
Tình trạng tụt huyết áp và huyết động không ổn kéo dài đòi hỏi phải hỗ trợ cơ học như bơm bóng dội ngược trong động mạch chủ (IABP) cũng làm tăng nguy cơ đột quỵ sau thông tim (2,3,5,6). Nghiên cứu Wong.S.C cho thấy các yếu tố tuổi, sử dụng ức chế thụ thể GPIIbIIIa, NMCT cấp (<24h), bệnh động mạch cảnh, suy thận, suy tim xung huyết lúc nhập viện và đặt IABP là các yếu tố nguy cơ độc lập của đột quỵ do thủ thuật trong tim (bảng 1). Những BN này cần phải coi là nguy cơ cao cho đột quỵ do thông tim (5).
Bảng 1: Các yếu tố dự đoán biến chứng thần kinh ( 5 ).
|
Phân tích hồi qui đa biến Tỉ số chênh 95%CI p |
|
Tuổi ( năm) 1.037 1.021-1.035 < 0.001 Ưc chế GP Iib/IIIa 1.498 1.047-2.114 0.027 NMCT < 24 giờ 3.297 2.630-5.864 < 0.001 Bệnh độnh mạch cảnh 3.376 2.109-5.404 < 0.001 Suy thận mạn 2.026 1.043-3.936 0.037 Suy tim xung huyết 2.910 1.901-4.453 < 0.001 IABP (bóng dội ngược ĐMC) 3.527 1.494-8.325 0.004 |
Loại thủ thuật, dụng cụ, kỹ thuật khi làm cũng góp phần vào nguy cơ gây đột quỵ. Thời gian chiếu tia lâu và sử dụng ống thông có lỗ lớn là hai loại thủ thuật nguy cơ cao (3,8). Ong thông can thiệp Judkin trái (JL) và đa mục đích (multipurpose: MP) cũng thường gây bong mảng xơ vữa khỏi động mạch chủ hơn các loại ống thông khác do gây chấn thương động mạch chủ nhiều hơn vì thiết kế đường cong thứ hai của ống thông hơi dài. Do vậy, những bệnh nhân nguy cơ cao phải tránh chiếu tia lâu và sử dụng loại ống thông ít gây di chuyển huyết khối (3).
Vi thuyên tắc hay gặp trong các thủ thuật tim mạch xâm nhập. Vi thuyên tắc đặc (solid-microemboli) chủ yếu do bong mảng xơ vữa hay huyết khối từ đầu ống thông. Thuyên tắc khí thường do đưa bóng khí vào động mạch trong lúc tiêm thuốc cản quang và nước muối. Vi thuyên tắc chủ yếu là do khí và ít gây tổn thương não, trừ khi lượng khí quá lớn. Thuyên tắc đặc thường kết hợp với tổn thương não hơn (3, 9,10).
Đường động mạch sử dụng cũng có ảnh hưởng đến nguy cơ đột quỵ sau thông tim. Khi sử dụng đường quay thì sẽ có tỉ lệ thuyên tắc não nhỏ đặc cao hơn qua đường đùi do dây dẫn phải đi qua chỗ chia của động mạch đốt sống và cảnh chung. Điều này có thể gây bong mảng xơ vữa ở gần chỗ chia này. Trong khi đó, đi qua đường động mạch đùi hay gây thuyên tắc đặc ở động mạch chi dưới hay mạc treo hơn do mảnh thuyên tắc theo dòng máu đi xuống (3).
Vi thuyên tắc não chủ yếu xảy ra trong bơm tráng (flushing) ống thông, tiêm cản quang và chụp buồng thất. Ngoài ra, cũng có mối liên quan giữa số lượng vi thuyên tắc và số lượng chất cản quang sử dụng (2,3). Thạch Nguyễn và cộng sự báo cáo một trường hợp BN 80 tuổi thực hiện PCI dùng 400ml thuốc cản quang. Ngay sau khi rút ống thông, BN bị co giật toàn thân. CT scanner não cho thấy một số lượng lớn chất cản quang trong não (11).
Hình thái mảng xơ vữa ở động mạch chủ cũng góp phần quan trọng gây đột quỵ sau thông tim (xác định qua siêu âm tim qua thực quản). Mảng xơ vữa di động là nguy cơ đặc biệt cao cho đột quỵ sau thông tim. Những BN tuổi cao, có bệnh mạch máu ngoại vi là nguy cơ cao của mạch vành. Karalis và cộng sự đề nghị nên đi đường quay ở những BN này để tránh nguy cơ đột quỵ hay tắc mạch ngoại biên (3).
IV. HÌNH ẢNH LÂM SÀNG.
Hầu hết các nghiên cứu sổ bộ cho thấy tỉ lệ xuất huyết não và nhồi máu não là tương đương. Biến chứng này thường xuất hiện trong hay ngay lập tức sau thủ thuật ngay cả khi đang lưu sheath ở động mạch đùi. Đôi khi biến chứng xảy ra muộn đến 36h (2,3).
Triệu chứng thông thường bao gồm rối loạn thị giác, vận động, vận ngôn và thay đổi ý thức. Các triệu chứng khác bao gồm liệt mặt, không đáp ứng, đau đầu, rối loạc cảm giác, co giật, thất điều. 50% có tổn thương ở thân não (2,3,6). Khoảng 15% BN có biểu hiện nhồi máu não không triệu chứng (12). Trong một nghiên cứu trên 6500 BN thực hiện thủ thuật xâm nhập tim mạch (thông tim trái, can thiệp mạch vành, nong van), tỉ lệ đột quỵ là 0.4%. Triệu chứng thường gặp nhất là rối loạn thị giác (26%), liệt nửa người (26%), liệt mặt (26%). Tổn thương ở tuần hoàn sau là 36% và tuần hoàn trước là 64% (13). Al-Mubarak và cộng sự cho thấy hầu hết đột quỵ thuyên tắc trong thủ thuật ở vùng chia của động mạch cảnh chung hay đoạn gần của động mạch não giữa (14). Trong một nghiên cứu gần đây về đột quỵ sau chụp mạch vành, tắc mạch ở động mạch não giữa là 24%, động mạch não sau là 19%, động mạch nền 5%, động mạch đốt sống 10% và tắc ở 2 nhánh tuần hoàn trước là 43% (3).
Xuất huyết não thường xuất hiện ở vùng: thuỳ thái dương – đỉnh – chẩm, trán, hạch nền, não thất, dưới màng cứng, ngoài màng cứng, dưới nhện (15).
V. TIÊN LƯỢNG.
Hầu hết BN bị đột quỵ sau thông tim có tiên lượng xấu với điểm Rankin 3-6 (box 1) và tỉ lệ tử vong trong bệnh viện cao (từ 25% tới 44%) (2). Theo Malenka và cs, tỉ lệ tử vong chung trong thông tim can thiệp là khoảng 1%, trong đó đột quỵ chiếm 4,1 % (nhiều nhất là do suy tim nặng chiếm tỉ lệ 66,1 %) (16). Tuổi càng cao thì tỉ lệ tử vong do SCCs càng cao. Trong số những người > 80 tuổi bị đột quỵ sau thông tim, tỉ lệ tử vong là 16,7%, cao hơn 5 lần so với nhóm không bị đột quỵ. Ngoài ra, đột quỵ sau thông tim còn làm kéo dài thời gian nằm viện (>= 4 ngày) và có thể gây tàn phế cho một số bệnh nhân (2).
| Box 1. Thang điểm Rankin đã hiệu chỉnh. |
| – Không để lại bất kỳ di chứng nào ……………………………………..( 0 ) – Không mất chức năng đáng kể, tự chăm sóc bản thân và các công việc hàng ngày………………………………………………….( 1 ) – Tàn phế nhẹ; không có khả năng thực hiện tất cả các công việc như trước đây nhưng có khả năng tự chăm sóc bản thân……..( 2 ) – Tàn phế trung bình. Cần giúp đỡ một phần nhưng vẫn đi lại được………( 3 ) – Mất chức năng khá nặng. Chỉ đi lại khi có sự trợ giúp và không có khả năng tự phục vụ bản thân………………………………………….( 4 ) – Tàn phế nặng, nằm liệt giường. Tiêu tiểu không tự chủ. Luôn cần chăm sóc đặc biệt…………………………………………………………..( 5 ) – Tử vong…………………………………………………………………….( 6 ) |
VI. XÉT NGHIỆM.
Ơ BN nghi ngờ đột quỵ sau thông tim cần chụp ngay CT hay MRI não hoặc cả hai. MRI có độ nhạy cao hơn CT, đặc biệt là khi chụp sớm. MRI khuyếch tán (diffusion) rất nhạy cảm để xác định thiếu máu não cơn chỉ trong vòng vài phút sau khởi phát triệu chứng. Những tổn thương trên não có thể vẫn còn tồn tại sau hơn 3 tháng. Điều này chứng tỏ tổn thương thiếu máu não cục bộ này không hồi phục. MRI khuyếch tán cũng cho thấy nhiều tổn thương nhỏ cấp tính (thường ở vùng vỏ) tách biệt khỏi vùng tổn thương gây triệu chứng (17). CT não chủ yếu dùng để loại trừ xuất huyết não. Cũng có thể sử dụng doppler xuyên sọ (TCD: transcranial doppler) để xác định thuyên tắc não. Nếu BN còn lưu sheath ở động mạch đùi, nên thực hiện chụp mạch máu não ngay để có chẩn đoán nhanh và chính xác (3).
Chụp mạch máu não cho phép xác định tốt hơn hình thái huyết khối, mức độ tắc mạch do huyết khối và có hay không tuần hoàn bên. Cần hội chẩn ngay với bác sỹ can thiệp thần kinh để làm việc này (3,18).
VII. ĐIỀU TRỊ.
Cho đến nay, còn chưa có điều trị chuẩn cho đột quỵ sau thông tim. Các nhà tim mạch can thiệp khi điều trị đột quỵ sau thông tim cũng nên so sánh biện pháp điều trị đột quỵ sau thông tim với điều trị nhồi máu cơ tim cấp. Tái thông mạch sớm là biện pháp điều trị quan trọng nhất (2,3). Mặc dù có sự giống nhau trong điều trị giữa 2 bệnh, nhưng có 3 điểm khác biệt cần lưu ý sau đây (3):
1. Huyết khối giàu tiểu cầu cấp tính hình thành trên mảng xơ vữa luôn là thủ phạm của nhồi máu cơ tim cấp. Ngược lại, nhiều trường hợp đột quỵ thiếu máu là do thuyên tắc từ huyết khối được hình thành ở động mạch ngoài sọ hay trong tim. Đây là nguyên nhân thường gặp của đột quỵ sau thông tim. Cục thuyên tắc này có thành phần rất khác nhau, bao gồm nhiều cục máu cũ và cứng hơn do đó có thể ít đáp ứng với điều trị tiêu sơi huyết đơn độc.
2. Thể tích cục máu đông ở một số BN đột quỵ có thể lớn hơn trong nhồi máu cơ tim cấp. Cục máu đông này có thể làm tắc động mạch cảnh trong hay động mạch não giữa. Do vậy, thuốc tiêu sợi huyết khó có thể làm tan cục máu đông lớn như vậy.
3. Các động mạch ngoài sọ có thể rất ngoằn ngoèo, đặc biệt ở người lớn tuổi và các động mạch trong sọ chạy qua các ống xương, các yếu tố này có thể làm cho việc đưa các dụng cụ vào trong động mạch để lấy cục máu đông và ngay cả các ống thông can thiệp rất khó khăn và tốn thời gian. Hơn nữa, tổ chức não sẽ bị hoại tử khi mạch máu bị dây dẫn can thiệp đâm thủng.
Do những sự khác nhau về sinh lý bệnh của đột quỵ sau thông tim nên các bác sỹ tim mạch cần hội chẩn sớm với các bác sỹ chuyên gia đột quỵ để đánh giá liên quan giải phẫu và tổn thương lâm sàng qua đó có quyết định điều trị phù hợp.
A. Vai trò của tiêu sợi huyết (2, 4, 19-22).
Tiêu sợi huyết đã được xác định là điều trị hiệu quả cho đột quỵ thiếu máu cấp, nhưng lợi ích và nguy cơ của điều trị này chưa được rõ ở bệnh nhân bị đột quỵ sau thông tim. Các chỉ dẫn điều trị hiện nay chủ yếu dựa trên các báo cáo các trường hợp bệnh và thử nghiệm nhỏ. Nhưng biến chứng này điển hình xuất hiện ở BN nội trú đang được theo dõi sát, và vì thế rất lý tưởng để đánh giá nhanh về mặc thần kinh và thực hiện tiêu huyết khối sớm, đặc biệt khi còn lưu sheath ở động mạch đùi. Tại bệnh viện của trường đại học Pennsylvania có 25% Bn đột quỵ sau thông tim được điều trị với tiêu sợi huyết so với chỉ có 1-4% BN trong quần thể đột quỵ chung được điều trị với tiêu sợi huyết. Tuy nhiên, nguy cơ chảy máu cũng tăng ở nhóm bệnh nhân này. Tiêu sợi huyết đường tĩnh mạch có thể là tốt để tái thông các mạch máu nhỏ ở xa, trong khi tiêu sợi huyết đường động mạch tại chỗ sẽ tốt cho các trường hợp tắc mạch máu lớn. Tỉ lệ tái thông của động mạch não giữa đoạn gần là cao hơn nếu tiêu sợi huyết đường động mạch so với đường tĩnh mạch (tỉ lệ tái thông là 71% và 31% tương ứng). Tuy nhiên cũng cần nhớ là hiệu quả của điều trị tiêu sợi huyết còn phụ thuộc vào thành phần của cục thuyên tắc. Nếu cục thuyên tắc chủ yếu là mảng xơ vữa của động mạch chủ, thì những thành phần cancium và fibrin này đáp ứng rất kém với điều trị tiêu sợi huyết. Ngược lại, thành phần cục nghẽn chủ yếu là huyết khối mới tại đầu ống thông thì điều trị tiêu sợi huyết rất có hiệu quả. Dẫu sao thì dù nguyên nhân của cục máu đông là gì, điều trị tiêu sợi huyết ít nhiều cũng có hiệu quả tác động lên những fibrin lắng đọng trên mảng xơ vữa hay các thành phần khác của cục thuyên tắc.
Liều sử dụng rtPA là 20-40mg qua đường động mạch, tương đương 1.000.000 UI với urokinase ( UK ). Việc sử dụng heparin trong 24 giờ đầu sau điều trị rtPA còn chưa thống nhất, do vậy có dùng hay không tuỳ thuộc từng nơi và từng bệnh nhân cụ thể. Số lượng các báo cáo và nghiên cứu nêu ở bảng 2.
B. Độ an toàn của tiêu sợi huyết (2,4,7,19,22).
Độ an
toàn của tiêu sợi huyết trong điều trị đột quỵ đường tĩnh mạch và động mạch chưa được nghiên cứu đầy đủ. Trong nghiên cứu các trường hợp đột quỵ sau thông tim dùng rtPA đường động mạch, 3/21 BN (14%) biểu hiện xuất huyết nội sọ có triệu chứng tương tự với thử nghiệm tiêu sợi huyết đường động mạch trong nghiên cứu PROACT-II.
Ngoài ra, nguy cơ của thuốc tiêu sợi huyết trong nhóm Bn này là không giống nhau. Cũng giống như hiệu quả của thuốc, độ an toàn có thể liên quan đến nguyên nhân gây đột quỵ sau thông tim. Trong thực tế, nếu thuyên tắc do can-xi hoá, việc ly giải cục huyết tắc dễ gây thuyên tắc phần xa. Do vậy, nếu thấy cục máu đông có can-xi hoá, điều trị tối ưu phải tuỳ thuộc vào từng BN.
Nguy cơ chảy máu nặng ở vị trí chọc khi dùng thuốc tiêu sợi huyết là rất thấp (3.2% BN). Nguy cơ tràn máu ngoài màng tim cũng thấp và liên quan với nhồi máu cơ tim cũng như thao tác trên nhiều mạch vành. Gần đây, sử dụng Heparin liều cao trong thủ thuật (>10.000UI) càng dễ gây biến chứng xuất huyết nhiều hơn liều thấp (3.000UI). Độ an toàn của thuốc khi dùng chung với thuốc ức chế thụ thể GPIIbIIIa đang được nghiên cứu thêm.
VIII. HƯỚNG DẪN THỰC HÀNH (2,3).
Cần đánh giá nguy cơ bị đột quỵ ở mọi BN trước khi làm thủ thuật. Ngoài đánh giá chung về chuẩn bị trước khi làm thủ thuật như hiện nay, những Bn lớn tuổi, có bệnh lý động mạch ngoại vi nặng, trên XQ có cung động mạch chủ dãn và vôi hoá nên thực hiện thêm siêu âm tim qua thực quản để xác định tình trạng mảng xơ vữa trên cung động mạch chủ. Nếu phát hiện thấy mảng xơ vữa di động, nên đi đường quay ở những bệnh nhân này.
Trên cơ sở những dữ liệu hiện nay, điều trị tiêu sợi huyết sau đột quỵ do thông tim cho thấy an toàn và hiệu quả trong những trường hợp đặc biệt. Các bước chẩn đoán và điều trị nêu ở hình 5. Nếu có dùng Heparin, phải thử khẩn xét nghiệm đông máu trước. Nếu aPTT kéo dài, chống chỉ định dùng rtPA đường tĩnh mạch. Sử dụng rtPA đường động mạch trong tình huống này phụ thuộc vào liều và thời gian sử dụng Heparin (nếu liều Heparin thấp < 3.000 –> vẫn có thể sử dụng). NMCT gần đây là chống chỉ định tương đối của biện pháp điều trị tiêu sợi huyết vì nguy cơ tràn máu màng ngoài tim.
Khi không thể điều trị bằng tiêu sợi huyết, quan tâm đến các biện pháp khác:
– Nếu nguyên nhân là do tắc khí –>cho BN thở oxy cao áp.
– Nếu nguyên nhân là do gẫy đầu dây dẫn can thiệp –> dùng dụng cụ gắp thử (snare device).
– Các kỹ thuật khác cũng đang cố gắng thực hiện bao gồm dụng cụ giải phóng năng lượng laser (devices that deliver laser energy), và Neurojet (giống như dụng cụ angiojet hiện nay đã được chấp nhận để lấy cục máu đông ở động mạch vành). Nong và đặt stent động mạch cũng đã thực hiện ở 8 Bn tại bệnh viện Cleveland: thành công ở 7 BN và ổn định đến 8 tháng sau.
Quay lại trường hợp minh họa (1)
– Do tình trạng BN mê và có thể chậm trễ trong việc chuyển BN đến trung tâm thần kinh –> quyết định dùng thuốc rtPA đường tĩnh mạch (không có Heparin tiếp theo).
– Sau 10 phút, BN tỉnh lại với biến chứng nhìn đôi.
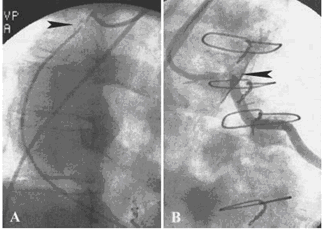
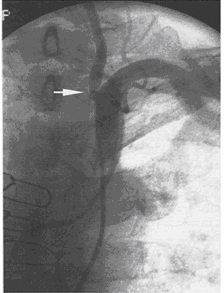
1h sau, tình trạng BN xấu lại và mê. MRI não chứng tỏ 2 ổ thiếu máu cục bộ nhỏ ở tiểu não phải, không có nguy cơ xuất huyết (hình 3). MRA não cho thấy hẹp đoạn đầu động mạch đốt sống phải (RVA) và tắc hoàn toàn động mạch tiểu não sau trái (LPCA) (hình 4). Bn điều trị tiếp với Heparin, nicardipine. Tình trạng lâm sàng cải thiện và xuất viện sau 4 ngày. 8 tháng sau vẫn bình thường.
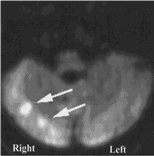
Hình 3. Nhồi máu vùng tiếp giáp đm tiểu não sau dưới – trước dưới (PICA- AICA) bán cầu tiểu não phải. MRI khuyếch tán chứng tỏ những ổ tăng tín hiệu bất thường ở vùng nối chất trắng- chất xám ở sau bên của bán cầu tiểu não phải.
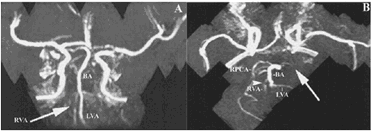
Hình 4. MRA của tuần hoàn não trong sọ. Hình A: tư thế trước – sau chứng tỏ hẹp nặng phần xa động mạch cột sống phải (RVA), trong khi nhánh động mạch cột sống trái (LVA) bình thường. Hình B: tư thế trên – dưới cho thấy không có tín hiệu lưu lượng ở nhánh động mạch tiểu não sau trái do bị tắc mạch (mũi tên). BA: động mạch thân nền. RPCA : động mạch tiểu não sau phải.
Hình 5. sơ đồ chỉ dẫn chẩn đoán và điều trị SCC.
*NINDS: National Institutes of Neurological Disorders and Stroke: Viện đột quỵ và rối loạn thần kinh quốc gia.
Tiêu chuẩn chọn và loại trừ của NINDS cho điều trị tiêu sợi huyết:
1. Chọn bệnh :
a. đột quỵ thiếu máu trong vòng 3 giờ với thời gian được xác định rõ.
b. Đánh giá triệu chứng thần kinh theo thang điểm đột quỵ NIH (National Institutes of Health) là phù hợp cho điều trị (từ 5-22 điểm).
c. CT scan não không có bằng chứng xuất huyết não hay nhồi máu não mới diện rộng.
2. Loại trừ:
a. Triệu chứng nhẹ và hồi phục quá nhanh.
b. Co giật lúc khởi phát triệu chứng.
c. Tiền căn xuất huyết não.
d. Xuất huyết tiêu hoá hay bất kỳ xuất huyết năng khác trong vòng 3 tuần.
e. Chấn thương hay phẫu thuật nặng trong vòng 2 tuần.
f. Chọc động mạch ở vị trí không đè ép được trong 7 ngày.
g. Đột quỵ hay chấn thương đầu trong 3 tháng.
h. Tiền s
ử xuất huyết dưới nhện.
i. HA tân thu > 185 mmHg và HA tâm trương > 110 mmHg.
j. Thời gian prothrombin > 15.
k. Dùng heparin trong vòng 48 giờ và aPTT kéo dài.
l. Tiểu cầu < 100.000.
m. Đường huyết < 50mg% hay > 400mg%.
n. Nghi ngờ thuyên tắc nhiễm trùng.
IX. KẾT LUẬN.
Đột quỵ tuy hiếm nhưng là biến chứng nặng của các thủ thuật trong tim. Cần xác định nguy cơ biến chứng này trước mọi BN (nguy cơ của Bn và nguy cơ của thủ thuật). Ở những trường hợp đặc biệt, có thể cần những biện pháp thăm khám thêm để xác định nguy cơ đột quỵ trước thủ thuật (như siêu âm tim qua thực quản).
Khi biến chứng xảy ra, cần cho Bn chụp CT hay MRI não ngay và hội chẩn với bác sĩ can thiệp thần kinh. Dù chưa có hướng dẫn điều trị chuẩn, nhưng tiêu sợi huyết đường động mạch là biện pháp điều trị ưa chuộng, an toàn và có hiệu quả nếu còn lưu sheath động mạch đùi và điều kiện BN cho phép. Cũng cần quan tâm đến các biện pháp điều trị khác nếu tiêu sợi huyết không thể thực hiện hay thất bại.
Tài liệu tham khảo
1. Serry.R et al: treatment of ischemic stroke complicating cardiac catheterization with systemic thrombolytic therapy. Catheterization and cardiovascular interventions. 2005; 66: 364-368.
2. Khatri.P, Kansner. S.E: ischemic strokes after cardiac catheterization. Arch neuro. 2006;63: 817-821.
3. Sankaranarayanan.R et al: Stroke complicating cardiac catheterization- a preventable and treatable complication. J invasive Cardiol. 2007; 19 (1). Lấy từ medscape.
4. Khatri.P et al: The safety and efficacy of thrombolysis for SCCs. JACC 2008; 51: 906-911.
5. Wong.S.C et al: Neurological complications following PCI ( a report from the 2000-2001 New York State Angioplasty Registry). Am J Cardiol 2005; 96: 1248-1250.
6. Lazar JM, Uretzky BF et al: Predisposing risk factors and natural history of acute neurologic complications of left-side cardiac catheterization. Am J Cardiol 1995; 75: 1056-1060.
7. Fuch.S et al: Stroke complicating PCI : incidence, predictors, and prognostic implications. Circulation 2002; 106: 86091.
8. Zaidat.OO et al: intra-arterial thrombolytic therapy in peri- coronary angiography ischemic stroke. Stroke 2005; 36: 1083.
9. Eggerbrecht.H et al: Potential embolization by atherosclerotic debris dislodged from aortic wall during cardiac catheterization: histologic and clinical findings in 7.261 patients. Catheter Cardiovasc Interv 2000;49: 389-394.
10. Fischer A, et al: Cerebral emboli during left heart catheterization. Am Heart J 1999; 137: 162-168.
11. Thach.N. Nguyen et al: Practical handbook of advanced interventional cardiology. 2001; p: 283-284.
12. Busing KA et al: Cerebral infarction: incidence and risk factors after diagnostic and interventional cardiac catheterization- prospective evaluation at diffusion- weighted MR imaging. Radiology 2005; 235: 177-183.
13. Lazar MJ: Prediposing risk factors and natural history of acute neurologic complications of left- sided cardiac catheterizations. Am J Cardiac 1995; 75: 1056- 1060.
14. Al-Mubarak N et al: Immediate catheter-based neurovascular rescue for acute stroke complicating coronary procedures. Am J Cardiol 2002; 90: 173-176.
15. Dukkipati.S et al: characteristics of cerebrovascular accidents after PCI. JACC 2004; 43: 1161-67.
16. Malenka.DJ et al: Causes of in- hospital death in 12.232 consecutive patients undergoing PTCA. Am heart J 1999; 137: 632-638.
17. Omran H et al: Silent and apparent cerebral embolism after retrograde catheterization of the aortic valve in valvular stenosis: a prospective, randomised study. Lancet 2003; 361: 1241-1246.
18. Higashida T et al: Intraarterial thrombolysis trials in acute ischemic stroke. J vasc intervent radiol 2004; 15: S77-S85.
19. Sandoval AE, Laufer N: Thromboembolic stroke complicating coronary intervention: acute evaluation and management in the cardiac catheterization laboratory. Catheter Cardiocasc Diagn 1998; 44: 412-414.
20. Chan AW, hendenson MA. Immediate catheter-directed reperfusion for acute stroke occuring during diagnostic cardiac catheterization. Catheter Cardiovasc Interv 2006; 67: 314-418.
21. Schellinger PD et al: thrombolytic therapy for ischemic stroke: a review . II. Intra-aterial thrombolysis, vertebrobasilar stroke, phase IV trials, and stroke imaging. Crit Care Med 2001; 29: 1819-1825.
22. Arnol.M et al: Intra- arterial thrombolysis in 100 patients with acute ischemic stroke due to middle cerebral artery occlusion. Stroke 2002; 33: 1828- 1833.