(Berwanger O, Nicolau JC, Carvalho AC, et al. Ticagrelor vs Clopidogrel After Fibrinolytic Therapy in Patients With ST-Elevation Myocardial InfarctionA Randomized Clinical Trial. JAMA Cardiol. Published online March 11, 2018. doi:10.1001/jamacardio.2018.0612)
TẦM QUAN TRỌNGTính an toàn về phương diện xuất huyết của ticagrelor ở bệnh nhân nhồi máu cơ tim có ST chênh lên được điều trị bằng thuốc tiêu sợi huyết hiện vẫn còn chưa sáng tỏ.
Lược dịch và biên tập: TS. BS. NGÔ MINH HÙNG
MỤC TIÊU NGHIÊN CỨUĐánh giá tính an toàn ngắn hạn của ticagrelor khi so với clopidogrel ở bệnh nhân nhồi máu cơ tim cấp có ST chênh lên được điều trị bằng thuốc tiêu sợi huyết.
THIẾT KẾ VÀ ĐỐI TƯỢNG THAM GIANghiên cứu đa trung tâm, ngẫu nhiên, mở nhãn với phân tích kết cục mù, đã tuyển chọn được 3799 bệnh nhân (dưới 75 tuổi) có nhồi máu cơ tim cấp có ST chênh lên được điều trị bằng thuốc tiêu sợi huyết tại 152 trung tâm ở 10 nước trong thời gian từ 11/2015 đến 11/2017. Giới hạn biên trên được xác định trước bằng phép kiểm không kém hơn (noninferiority) có giới hạn tuyệt đối được chọn là 1%.
CÁC BIỆN PHÁP CAN THIỆPBệnh nhân được ngẫu nhiên sử dụng ticagrelor (liều nạp 180mg, 90mg hai lần mỗi ngày sau đó) hoặc clopidogrel (liều nạp 300mg đến 600mg, 75mg mỗi ngày sau đó). Bệnh nhân được phân bố ngẫu nhiên sử dụng một trong hai thuốc trên với thời gian trung vị khoảng 11,4 giờ sau liệu pháp tiêu sợi huyết, và 90% bệnh nhân được điều trị trước với clopidogrel.
KẾT CỤC CHÍNH VÀ CÁC GIẢI PHÁPKết cục chính là xuất huyết nặng theo phân loại TIMI trong 30 ngày đầu.
KẾT QUẢTuổi trung bình (Độ lệch chuẩn) là 58.0 (9.5) tuổi, 2928 trong số 3799 bệnh nhân (77.1%) là nam giới, và 2177 trong số 3799 bệnh nhân (57.3%) là người da trắng. Tại thời điểm 30 ngày, xuất huyết nặng theo phân loại TIMI xảy ra ở 14 trong tổng số 1913 bệnh nhân (0.73%) có sử dụng ticagrelor và ở 13 trong số 1886 bệnh nhân (0.69%) có sử dụng clopidogrel (sự khác biệt tuyệt đối: 0,04%; Khoảng tin cậy 95%: −0.49% đến 0.58%; P < 0,001 qua phép kiểm không thua kém). Xuất huyết nặng được định nghĩa bằng các tiêu chuẩn về các kết cục của bệnh nhân, ức chế tiểu cầu và bằng phân loại BARC (Bleeding Academic Research Consortium) có mức độ từ 3 đến 5 đã xảy ra ở 23 bệnh nhân (1,20%) ở nhóm ticagrelor và ở 26 bệnh nhân (1,38%) ở nhóm clopidogrel (khác biệt tuyệt đối: −0.18%; Khoảng tin cậy 95%: −0.89% đến 0.54; P = 0,001 qua phép kiểm không thua kém). Các tỉ lệ tử vong (0,16% so với 0,11%; P = 0,67) và xuất huyết nội sọ (0,42% so với 0,37%; P = 0,82) tương tự giữa nhóm ticagrelor và clopidogrel, theo thứ tự đó. Xuất huyết nhẹ và tối thiểu xảy ra phổ biến với ticagrelor hơn clopidogrel. Tiêu chí kết hợp về tử vong do các nguyên nhân mạch máu, nhồi máu cơ tim, hoặc đột quỵ đã xảy ra ở 76 bệnh nhân (4,0%) được điều trị bằng ticagrelor và 82 bệnh nhân (4,3%) được điều trị bằng clopidogrel (tỉ số chênh: 0.91; Khoảng tin cậy 95%: 0.67 đến 1.25; P = 0,57).
CÁC KẾT LUẬN VÀ SỰ LIÊN HỆỞ những bệnh nhân dưới 75 tuổi bị nhồi máu cơ tim cấp có ST chênh lên, việc sử dụng phối hợp ticagrelor với liệu pháp tiêu sợi huyết đã cho thấy không có sự khác biệt so với clopidogrel về tỉ lệ xuất huyết theo phân loại TIMI tại thời điểm 30 ngày.
Can thiệp mạch vành qua da tiên phát (CTMV-QDTP) là một chiến lược tái tưới máu được ưa chuộng cho các bệnh nhân nhồi máu cơ tim cấp có đoạn ST chênh lên (NMCTC-STCL).1;2 Tuy nhiên, thủ thuật này không thể thực hiện tại các bệnh viện ở nhiều nơi trên thế mà khả năng can thiệp mạch vành theo khung thời gian bắt buộc của các hướng dẫn thực hành lâm sàng giới đòi hỏi.3;4 Vì thế, nhiều bệnh nhân NMCTC-STCL được điều trị bằng liệu pháp tiêu sợi huyết (LP-TSH) như là liệu pháp điều trị tái tưới máu ban đầu.1-4 Hai nghiên cứu ngẫu nhiên lớn5;6 đã xác lập liệu pháp chống kết tập tiểu cầu kép bằng aspirin và clopidogrel làm giảm biến cố tim mạch nặng ở bệnh nhân NMCTC-STCL được điều trị bằng thuốc tiêu sợi huyết.
Ticagrelor, một thuốc ức chế thụ thể adenosine diphosphate receptor P2Y12,7;8 bằng đường uống tác dụng trực tiếp và có thể phục hồi, giúp ức chế thụ thể P2Y12 nhanh hơn, mạnh hơn và ổn định hơn clopidogrel. Trong nghiên cứu PLATO (Platelet Inhibition and Patient Outcomes),9 điều trị bằng ticagrelor khi được so sánh với clopidogrel đã cho thấy giảm đáng kể tử vong do các nguyên nhân mạch máu, nhồi máu cơ tim, hay đột quỵ, mà không làm tăng tỉ lệ xuất huyết nặng chung.
Dù cho những lợi ích như vậy, với đối tượng bệnh nhân được điều trị bằng LP-TSH trong vòng 24 giờ, ticagrelor vẫn bị loại ra. Các nghiên cứu lâm sàng lớn có đánh giá tính an toàn và hiệu quả của ticagrelor ở nhóm dân số này vẫn chưa được thực hiện. Quan ngại hiện tại là việc sử dụng ticagrelor trong bệnh cảnh này có thể có liên quan đến nguy cơ xuất huyết nặng, đặc biệt xuất huyết nội sọ hay tử vong do xuất huyết gây ra. Những bệnh nhân bị xuất huyết này có tỉ lệ các biến cố tim mạch nặng và tử vong cao. Vì thế, nghiên cứu TREAT (the Ticagrelor in Patients With ST-Elevation Myocardial Infarction Treated With Pharmacological Thrombolysis) đã được thực hiện để đánh giá tính an toàn của ticagrelor trong bệnh cảnh này.
PHƯƠNG PHÁP NGHIÊN CỨU
Giám sát thiết kế nghiên cứu
Thử nghiệm TREAT10 là nghiên cứu pha 3, đa quốc gia, đa trung tâm, ngẫu nhiên và là nghiên cứu mở với đánh giá kết cục mù, có 10 quốc gia tham gia (Argentina, Úc, Brazil, Canada, Trung Quốc, Colombia, New Zealand, Peru, Nga và Ukraine). Ban chỉ đạo, chỉ gồm các thành viên chuyên trách, đã thiết kế và giám sát tiến trình nghiên cứu. Một ủy ban giám sát dữ liệu độc lập đã giám sát thử nghiệm và có quyền truy cập với dữ liệu mở mù. Quản lý trung tâm nghiên cứu, quản lý và phân tích dữ liệu được thực hiện bởi Viện Nghiên cứu – Bệnh viện Tim, São Paulo, Brazil. Thiết kế nghiên cứu đã được phê duyệt bằng văn bản bởi cơ quan quản lý có thẩm quyền tại các quốc gia, hội đồng đạo đức y sinh học và tất cả những người tham gia.
Bệnh nhân
Bệnh nhân đủ điều kiện tham gia nghiên cứu nếu như nhập viện trong vòng 24 giờ sau khi xuất hiện triệu chứng, có bằng chứng cho thấy đoạn ST chênh lên cấp tính trên điện tâm đồ tiêu chuẩn (ít nhất là chênh lên 1 mm trên 2 chuyển đạo ngoại biên liên tiếp hoặc chuyển đạo trước tim ở nam giới và chênh lên 1,5 mm ở V1-V3 ở nữ giới và 1 mm ở chuyển đạo chân), dưới 75 tuổi, và được điều trị bằng thuốc tiêu sợi huyết. Tiêu chuẩn loại trừ chính là bất kỳ chống chỉ định nào đối với việc sử dụng clopidogrel, đang sử dụng thuốc kháng đông đường uống, tăng nguy cơ nhịp tim chậm và điều trị đồng thời với thuốc ức chế cytochrome P-450 3A mạnh. Bởi vì những bệnh nhân được điều trị bằng thuốc tiêu sợi huyết trong 24 giờ trước đã được loại trừ từ thử nghiệm PLATO, cho nên đối tượng đưa vào nghiên cứu này là những bệnh nhân có khởi phát triệu chứng trong vòng 24 giờ để bổ khuyết nghiên cứu cho y văn. Hơn nữa, trong một cuộc khảo cứu không chính thức được thực hiện tại một số địa điểm có tiềm năng trước khi chính thức bắt đầu thử nghiệm này, nhóm nghiên cứu đã nhận thấy rằng việc thiết lập một cửa sổ thời gian rất hẹp từ lúc sử dụng LP-TSH đến khi phân ngẫu nhiên sẽ làm cho việc tuyển chọn bệnh nhân trở nên rất gian nan. Tiếp cận với cửa sổ hẹp sau khi sử dụng thuốc tiêu sợi huyết như vậy sẽ đòi hỏi thử nghiệm phải được tiến hành tại các bệnh viện nhỏ hoặc các đơn vị di động, và nếu như vậy thì cơ sở hạ tầng và chuyên môn rất hạn chế ở hầu hết các quốc gia tham gia.
Phân ngẫu nhiên và điều trị trong nghiên cứu
Bệnh nhân được phân ngẫu nhiên theo tỉ lệ 1:1 để nhận điều trị bằng ticagrelor với liều nạp 180 mg hoặc clopidogrel (với liều nạp từ 300 đến 600 mg) càng sớm càng tốt sau thời điểm tham chiếu và không quá 24 giờ sau biến cố. Quá trình phân ngẫu nhiên đã được làm mù bằng cách sử dụng một hệ thống dựa trên web tự động, hoán đảo trật tự nhóm 4, và được phân lớp theo vị trí. Bệnh nhân được điều trị trước với clopidogrel trước khi phân ngẫu nhiên vẫn xem như hợp lệ. Nếu được phân ngẫu nhiên vào nhóm ticagrelor, liều nạp được khuyên dùng, và nếu được phân ngẫu nhiên vào nhóm clopidogrel, bệnh nhân có thể dùng thêm liều nạp 300 mg clopidogrel tùy theo ý muốn của nghiên cứu viên và theo hướng dẫn của phác đồ điều trị của địa phương nếu được can thiệp mạch vành qua da (CTMQD). Liệu pháp điều trị được duy trì đối với ticagrelor là 90 mg x 2 lần / ngày và đối với clopidogrel là 75mg mỗi ngày một lần. Tất cả các bệnh nhân đều được điều trị với axit acetylsalicylic (ASA), 75 đến 100 mg mỗi ngày, trong suốt quá trình theo dõi, trừ khi không dung nạp. Đối với bệnh nhân không được sử dụng ASA trước đó, nên được sử dụng liều nạp 162 – 325 mg. Các nghiên cứu viên được khuyên nên thực hành điều trị dựa trên bằng chứng và tuân theo khuyến cáo điều trị tương ứng 1,2 trên các phương diện khác cho điều trị NMCTC-STCL; các quyết định về những liệu pháp điều trị khác cho NMCTC-STCL và các thủ thuật tái thông mạch máu tùy theo quyết định của thủ thuật viên.
Các tiêu chí của nghiên cứu
Tiêu chí an toàn chính là xuất huyết nặng, dựa theo định nghĩa trong nghiên cứu Thrombolysis in Myocardial Infarction (TIMI). Các tiêu chí an toàn phụ bao gồm xuất huyết nặng hay nhẹ dựa theo thử nghiệm PLATO 9,11 và theo các định nghĩa BARC 12, các xuất huyết nhẹ hay xuất huyết không nghiêm trọng có ý nghĩa lâm sàng theo định nghĩa TIMI.
Tiêu chí phụ khám phá của nghiên cứu trên hiệu quả bao gồm kết cục cộng gộp của tử vong do nguyên nhân mạch máu, nhồi máu cơ tim, hoặc đột qụy (tương tự như tiêu chí chính của nghiên cứu PLATO) và kết cục cộng gộp tương tự có bổ sung thêm thiếu máu cục bộ tái phát, cơn thiếu máu cục bộ thoáng qua hoặc các biến cố thuyên tắc động mạch khác. Từng thành tố của tiêu chí hiệu quả cộng gộp cũng như tỷ lệ tử vong do mọi nguyên nhân được đánh giá tại thời điểm 30 ngày.
Các tiêu chí chính và phụ được đánh giá bằng cách sử dụng các tiêu chuẩn đã được xác định bởi một ủy ban về các biến cố lâm sàng độc lập trong đó các thành viên hoàn toàn không hay biết về các nhiệm vụ của nhóm mình.
Phân tích thống kê
Những mối quan tâm xung quanhcácbiến cố xuất huyết nặng là nguyên nhân chínhcho việc lựa chọn tiêu chí chính của thử nghiệm TREAT và chọn kiểu thiết kế không kém hơn (noninferiority). Trong quá trìnhthiết kếnghiên cứu TREAT, chưa có thử nghiệm nào về ticagrelor trên cácbệnh nhân NMCTC-STCLđược điều trị bằngLP-TSH có ghi nhận gây ra xuất huyết nặng.Do đó, cỡ mẫu của nghiên cứu được xác định dựatrên các thử nghiệm trước đócủa ticagrelor trênbệnh nhân NMCTC-STCLđược CTMV-QDTP.13Theo đó, tỷ lệ xuất huyếtnặng theoTIMI tạithời điểm 30 ngày ước tính khoảng 1,2%.Giả địnhrằng có sự gia tăng biến cốxuất huyếtdưới 1,0% để đáp ứng nhữngtiêu chuẩn lâm sàng củaphép kiểm không kém hơn, tương tự các phép kiểmkhông kém hơn khác có về an toàn và hiệu quả, bao gồm cả xuất huyếtvà tử vong ở bệnh nhân bị hội chứng động mạch vành cấp.14,15 Cỡ mẫu được đề nghị ít nhất 1897 bệnh nhân ở mỗi nhóm để mang lại hiệu lực thống kê lớn hơn 90%, với biên tuyệt đối của phép kiểm không kém hơn là 1%, α một đuôi là 2.5%và giả định phân bố đối tượng nghiên cứu là 1:1.
Các biến liên tục được thể hiệntheo trung bình và độ lệch chuẩn, hoặc trung vị và khoảng tứ phân vị(IQR) phù hợp. Các biến định danhđượcthể hiện dưới dạng tần suất.
Tất cả các bệnh nhânkhi được phân ngẫu nhiên vào một nhóm điều trị đã được đưa vào các phân tích có ý định điều trị. Tiến hành các phân tích độ nhạy trong mỗi nhóm đối tượng theokế hoạch phân tích thống kê định trước. Các biến cố xuất huyết được so sánh giữa các nhóm dựa trênphân phối bình thường hóa bằngphân phốinhị thức. Tiêu chíhiệu quả được phân tích bằng cách sử dụng mô hình tỉ số nguy cơ Cox. Ước tính điểm và khoảng tin cậy 95% củatỷ số nguy cơđược tính cho mỗitiêu chí. Các kết quả phân tích tính an toàn và hiệu quả được thực hiện trong các phân nhóm theo tuổi, giới tính, điểm số nguy cơ tử vong, đái tháo đường, thời gian từ khi bắt đầu biến cố tham chiếu cho đến phân ngẫu nhiên, aspirin, LP-TSH chọn lọc hay không chọn lọc, điều trị bằng clopidogrel trước khi phân bố ngẫu nhiên. Tỷ lệ xuất huyết và hiệu quả điều trị được trình bày dưới dạng phần trăm. Tất cả các giá trị P được trình bày trong phép kiểm không kém hơn là P một đuôi và giá trị P trong phép kiểm vượt trội là P hai đuôi. Tất cả các phân tích được thực hiện bằng phần mềm xử lý thống kê R (Lập trình R).
KẾT QUẢ
Bệnh nhân và thuốc nghiên cứu
3799 bệnh nhân được tuyển chọn từ 152 trung tâm tại 10 quốc gia từ tháng 11 năm 2015 đến tháng 11 năm 2017. Dữ liệu theo dõi trong 30 ngày kết thúc vào tháng 12 năm 2017 khi thông tin về tình trạng sống còn đầy đủ ởtất cả các bệnh nhân ngoại trừ8 bệnh nhân (Hình 1). Bảng 1 trình bày các đặc điểm cơ bản. Tuổi trung bình (độ lệch chuẩn) là 58,0 (9,5) năm, 2928 trong số 3799 bệnh nhân (77,1%) là nam giới, 1759 trong số 3799 bệnh nhân (46,3%) đanghút thuốc lá và 328 trong số 3799 bệnh nhân (8,6%) có tiền sử bệnh tim. Tổng cộng 3795 trong số 3799 (99,9%) bệnh nhân nhận được điều trị LP-TSH, trong đó 2881 trong số 3799 (75,9%) đã được điều trị bằng LP-TSH chọn lọc.
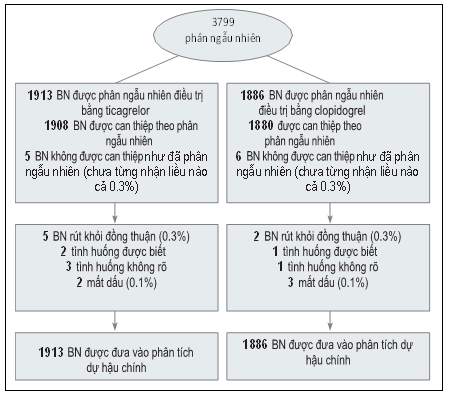
Hình 1: Lưu đồ bệnh nhân trong nghiên cứu TREAT
Đối với hầu hết bệnh nhân, điều trị ngẫu nhiên không bắt đầu ngay lập tức mà vài giờ sau khi bắt đầu LP-TSH. Theo nghĩa này, các bệnh nhân nhóm ticagrelor đã nhận được liều đầu tiên của ticagrelor vài giờ sau khi bắt đầu điều trị thuốc tiêu sợi huyết (trung vị, 11,4 giờ) và 90% đã được điều trị trước với clopidogrel.
Bảng 1: Đặc điểm cơ bản dân số nghiên cứu
|
Đặc điểm |
Ticagrelor (n=1913) |
Clopidogrel (n=1886) |
|
Tuổi (Trung vị; Khoảng tứ phân vị) |
59 (51,6-65,2) |
58,8 (51,6-65,5) |
|
Nữ giới |
433/1913 (22,6) |
438/1886 (23,2) |
|
Cân nặng (Trung vị; Khoảng tứ phân vị) |
76,5(68,0-88,0) |
77,0(67,0-87,0) |
|
Cân nặng dưới 60kg |
148/1911(7,7) |
150/1885(8,0) |
|
Chỉ số khối cơ thể (BMI) (Trung vị; Khoảng tứ phân vị) |
26,5(2429,8) |
26,5(24,0-29,4) |
|
Chủng tộc |
|
|
|
Người châu Âu |
1100/1913(57,5) |
1077/1886(57,1) |
|
Người da đen |
73/1913(3,8) |
61/1886(3,2) |
|
Người châu Á |
631/1913(33,0) |
639/1886(33,9) |
|
Chủng tộc khác |
109/1913(5,7) |
109/1886(5,8) |
|
Tăng huyết áp |
1072/1913(56,0) |
1071/1886(56,8) |
|
Rối loạn lipid máu |
524/1913(27,4) |
525/1886(27,8) |
|
Đái tháo đường |
332/1913(17,4) |
303/1886(16,1) |
|
Bệnh sử khác |
|
|
|
Nhồi máu cơ tim |
178/1913(9,3) |
150/1886(8,0) |
|
Đột quỵ |
83/1913(4,3) |
84/1886(4,5) |
|
CTMVQD |
113/1913(5,9) |
100/1886(5,3) |
|
CABG |
15/1913(0,8) |
13/1886(0,7) |
|
Suy tim sung huyết |
38/1913(2,0) |
37/1886(2,0) |
|
Bệnh động mạch ngoại biên |
17/1913(0,9) |
16/1886(0,8) |
|
Rung nhĩ |
21/1913(1,1) |
24/1886(1,3) |
|
Bệnh phổi tắc nghẽn mạn tính |
50/1913(2,6) |
45/1886(2,4) |
|
Hen |
28/1913(1,5) |
45/1886(2,4) |
|
Gout
|
39/1913(2,0) |
32/1886(1,7) |
|
ECG lúc bắt đầu nghiên cứu |
|
|
|
NMCTC-STCL (chỉ ở thành trước) |
638/1905(33,5) |
663/1878(35,3) |
|
NMCTC-STCL (thành trước và dưới) |
62/1905(3,3) |
59/1878(3,1) |
|
NMCTC-STCL (chỉ ở thành dưới) |
590/1905(31,0) |
567/1878(30,2) |
|
NMCTC-STCL (khác) |
294/1905(15,4) |
301/1878(16,0) |
|
Block nhánh trái |
20/1905(1,0) |
25/1878(1,4) |
|
Troponin I dương tính lúc nhập viện |
1542/1752(88,0) |
1506/1728(87,2) |
|
Phân độ Killip (II, III, hay IV) |
152/1913(7,9) |
164/1886(8,7) |
Chữ viết tắt: BMI, body mass index (chỉ số khối cơ thể); CABG, coronary artery bypass graft: phẫu thuật bắc cầu mạch vành; ECG, electrocardiographic: Điện tâm đồ; IQR, interquartile range: Khoảng tứ phân vị; NMCTC-STCL, Nhồi máu cơ tim cấp ST chênh lên; CTMVQD, Can thiệp mạch vành qua da. (*): chủng tộc bệnh nhân tự ghi nhận.
Hai nhóm điều trị tương đương nhauđược mô tả bằng các đặc điểm cơ bản (Bảng 1). Cả hai nhóm đều được chia ngẫu nhiên tại thời điểmtrung bình 2,6 giờ (IQR, 1,5-4,3 giờ)saukhởi phátđau ngực đến khiđiều trị LP-TSH và thời gian trung vị là 11,4 giờ (IQR, 5,8-18,2 giờ) từ khi điều trị bằngLP-TSH đến lúc phân ngẫu nhiên. Trong cả hai nhóm, 3376 trong số 3774 bệnh nhân (89,4%) đã nhận clopidogrel trước khi phân ngẫu nhiên, thường ở liều 300 mg. Tổng cộng có 3755 bệnh nhân trong số 3799 bệnh nhân (98,8%) đã dùng aspirin. Tỉ lệ tuân thủ thuốc theo nghiên cứu tại thời điểm30 ngày là 90,3%, theo đánh giá của cácnghiên cứu viêntạiđịa điểmnghiên cứu.
Xuất huyết
Tiêu chí chính (xuất huyết nặng cho đến thời điểm 30 ngày theo phân độ TIMI) đã xảy ra ở 14 trong số 1913 (0,73%) bệnh nhân tham gia nghiên cứu sử dụng ticagrelor và 13 trong số 1886 bệnh nhân (0,69%) trong nhóm clopidogrel (sự khác biệt tuyệt đối: 0,04%; Khoảng tin cậy (KTC): 95%: -0.49% đến 0.58%; P <0,001 đối với phép kiểm không kém hơn) (Hình 2). Các kết quả được ghi nhận tương tự theo phác đồ nghiên cứu và các phân tích độ nhạy khác nhau. Xuất huyết nặng đánh giá theo tiêu chuẩn PLATO và các phân loại BARC từ 3 đến 5 lần xuất hiện trong 23 trong số 1913 bệnh nhân (1,20%) ở nhóm ticagrelor và 26 trong số 1886 bệnh nhân (1,38%) trong nhóm clopidogrel (sự khác biệt tuyệt đối: -0,18%; KTC 95%: -0,89% đến 0,54%; P = 0,001 đối với phép kiểm không kém hơn).
Hình 2: Xuất huyết nặng theo phân loại TIMI, PLATO và BARC đến thời điểm 30 ngày.
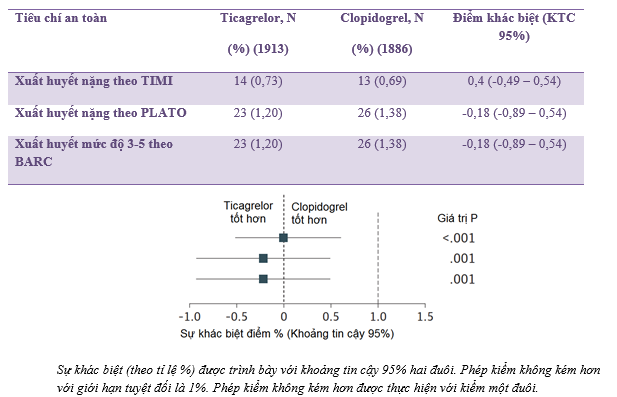
Tỷ lệ xuất huyết gây tử vong (0,16% so với 0,11%, P = 0,67) và xuất huyết nội sọ (0,42% so với 0,37%, P = 0,82) tương tự nhau ở nhóm ticagrelor và nhóm clopidogrel. Tỉ lệ xuất huyết nhẹ và tối thiểu, cũng như tỉ lệ xuất huyết toàn bộ được ghi nhận thường gặp hơn ở nhóm ticagrelor so với clopidogrel, không phụ thuộc phân loại xuất huyết nào đã được sử dụng (Bảng 2).
|
Bảng2.Các dạng xuất huyết |
|
|
||
|
|
N.(%) |
|||
|
Kết cục an toàn trong 30 ngày |
Ticagrelor (n=1913) |
Clopidogrel (n=1886) |
Khác biệt tuyệt đối, % (95%CI) |
Giá trị P a |
|
Phân loại TIMI |
|
|
|
|
|
Tối thiểu |
47(2,46) |
30(1,59) |
0,87(−0,03đến1,76) |
0,06 |
|
Xuất huyết nặng trên lâm sàng |
61(3,19) |
48(2,55) |
0,64(−0,42đến1,70) |
0,23 |
|
Cần điều trị |
39(2,04) |
24(1,27) |
0,77(−0,04đến1,58) |
0,06 |
|
Nhẹ |
8(0,42) |
11(0,58) |
−0,17(−0,61đến0,28) |
0,47 |
|
Nặng, không bắc cầu |
14(0,73) |
11(0,58) |
0,15(−0,37đến0,66) |
0,57 |
|
Nặng, có bắc cầu |
0 |
2(0,11) |
−0,11(−0,25đến0,04) |
0,15 |
|
Phân loại PLATO |
|
|
|
|
|
Tối thiểu |
62(3,24) |
38(2,01) |
1,23(0,21 đến2,24) |
0,02 |
|
Nhẹ |
23(1,20) |
15(0,80) |
0,41(−0,22đến1,04) |
0,21 |
|
Các xuất huyết nặng khác |
8(0,42) |
12(0,64) |
−0,22(−0,68đến0,24) |
0,35 |
|
Xuất huyết nặng đe dọa tính mang |
15(0,78) |
14(0,74) |
0,04(−0,51đến0,60) |
0,88 |
|
Phân loại BARC |
|
|
|
|
|
Loại 1 |
47(2,46) |
30(1,59) |
0,87(−0,03đến1,76) |
0,06 |
|
Loại 2 |
38(1,99) |
23(1,22) |
0,77(−0,03đến1,56) |
0,06 |
|
Loại 3a |
7(0,37) |
12(0,64) |
−0,27(−0,72đến0,18) |
0,24 |
|
Loại 3b |
7(0,37) |
6(0,32) |
0,05(−0,32đến0,42) |
0,80 |
|
Loại 3c |
6(0,31) |
5(0,27) |
0,05(−0,29đến0,39) |
0,78 |
|
Loại 4 |
0 |
1(0,05) |
−0,05(−0,16đến0,05) |
0,31 |
|
Xuất huyết bất kỳ |
103 (5,38) |
72 (3,82) |
1,57 (0,24 đến 2,90) |
0,20 |
|
Xuất huyết nội sọ |
8 (0,42) |
7 (0,37) |
0,05 (-0,35 đến 0,45) |
0,82
|
|
Xuất huyết tử vong |
3 (0,16) |
2 (0,11) |
0,05 (-0,18 đến 0,28) |
0,67 |
|
Xuất huyết nội sọ tử vong |
2 (0,10) |
2 (0,11) |
0,00 (-0,21 đến 0,20) |
0,99 |
Chữ viết tắt: BARC, Bleeding Academic Research Consortium; PLATO, Platelet Inhibition and Patient Outcomes; TIMI, Thrombolysis in Myocardial Infarction. a Giá trị p hai đuôi được sử dụng khi cần so sánh vượt trội.
Ở những bệnh nhân nhận được thuốc nghiên cứu trong vòng 4 giờ sau bắt đầu điều trị bằng LP-TSH, các biến cố xuất huyết nặng theo phân loại TIMI có tỷ lệ lần lượt là 1,53% và 1,22% đối với nhóm ticagrelor và clopidogrel, tương ứng (P = 0,73). Trong số những bệnh nhân này cũng không có sự khác biệt có ý nghĩa thống kê về tỉ lệ xuất huyết nặng theo phân loại PLATO và BARC độ 3 đến 5 giữa ticagrelor và clopidogrel.
Hiệu quả
Các biện pháp can thiệp và tiêu chí hiệu quả phụ khám phá tại thời điểm 30 ngày được trình bày trong Bảng 3. Tiêu chí gộp tử vong do nguyên nhân mạch máu, nhồi máu cơ tim, hoặc đột quỵ đã xảy ra ở 76 bệnh nhân (4,0%) điều trị bằng ticagrelor và 82 bệnh nhân (4.3%) dùng clopidogrel (tỷ số nguy cơ, 0.91, KTC 95%: 0,67 – 1,25; P = 0,57). Tỷ lệ các tiêu chí thành phần về nhồi máu cơ tim, đột quỵ, và các biến cố thuyên tắc động mạch khác tương tự ở nhóm ticagrelor và nhóm clopidogrel.
|
Bảng 3.Biến cố hiệu quả điều trị đến ngày thứ 30 |
|
|
||
|
|
N.(%) |
|||
|
Các kết cục thứ phát đến ngày thứ 30 |
Ticagrelor (n=1913) |
Clopidogrel (n=1886) |
Tỉ số chênh (95%CI) a |
Giá trị Pa |
|
Tử vong do các nguyên nhân mạch máu, đột quỵ, nhồi máu cơ tim |
76(4,0) |
82(4,3) |
0,91(0,67-1,25) |
0,57 |
|
Tử vong do các nguyên nhân mạch máu, nhồi máu cơ tim, đột quỵ không xuất huyếtb |
70(3,7) |
77(4,1) |
0,90(0,65-1,24) |
0,50 |
|
Tử vong do các nguyên nhân mạch máu, đột quỵ, nhồi máu cơ tim, thiếu máu cơ tim tái diễn nặng, thiếu máu cơ tim tái diễn, cơn thoáng thiếu máu não, hay các biến cố thuyên tắc động mạch khác |
98(5,1) |
95(5,0) |
1,02(0,77-1,35) |
0,90 |
|
Tử vong hay nhồi máu cơ timb |
61(3,2) |
67(3,6) |
0,90(0,63-1,27) |
0,54 |
|
Nhồi máu cơ tim hayđột quỵb |
38(2,0) |
44(2,3) |
0,85(0,55-1,31) |
0,47 |
|
Tử vong do nguyên nhân mạch máu |
47(2,5) |
49(2,6) |
0,95(0,63-1,41) |
0,79 |
|
Nhồi máu cơ tim |
20(1,0) |
25(1,3) |
0,79(0,44-1,42) |
0,43 |
|
Tử vong |
8(0,4) |
7(0,4) |
1,13(0,41-3,11) |
0,82 |
|
Không tử vong |
12(0,6) |
18(1,0) |
0,66(0,32-1,36) |
0,26 |
|
Đột quỵ toàn bộ |
18(0,9) |
20 (1,1) |
0,89(0,47-1,68) |
0,71
|
|
Xuất huyết |
7 (0,4) |
7 (0,4) |
NA |
NA |
|
Thiếu máu cục bộ |
10 (0,5) |
13 (0,7) |
NA |
NA |
|
Đột quỵ do thiếu máu cục bộ có chuyển dạng xuất huyết |
1 (0,1) |
0 |
NA |
NA |
|
Không rõ ràng |
0 |
0 |
NA |
NA |
|
Cơn thoáng thiếu máu não |
0 |
1 (0,1) |
NA |
NA |
|
Thiếu máu cục bộ tái diễn nặng |
9 (0,5) |
6 (0,3) |
1,48 (0,53-4,17) |
0,45 |
|
Các biến cố thuyên tắc động mạch khác |
1 (0,1) |
3 (0,2) |
0,33 (0,03-3,16) |
0,34 |
|
Tử vong do bất kỳ nguyên nhân nào |
49 (2,6) |
49 (2,6) |
0,99 (0,66-1,47) |
0,95 |
Các chữ viết tắt: a: giá trị p và tỉ số chênh được tính bằng phân tích hồi quy Cox; b: Phân tích hậu kỳ. NA: not available (không có dữ liệu).
Các tác dụng phụ khác
Ngừng thuốc nghiên cứu do các biến cố ngoại ý nghiêm trọng tương tự nhau giữa nhóm ticagrelor và clopidogrel (0,40% so với 0,40%; P = 0,99). Khó thở thường gặp hơn ở nhóm ticagrelor so với nhóm clopidogrel (trong 265 bệnh nhân trong số 1913 [13,9%] so với 144 của 1886 bệnh nhân [7,6%], tương ứng). Một số ít bệnh nhân ngừng thuốc nghiên cứu bởi vì khó thở (19 trong số 1913 bệnh nhân [1,0%] ở nhóm ticagrelor và không có bệnh nhân nào trong nhóm clopidogrel). Tỉ lệ tác dụng phụ nặng ghi nhận tương tự ở cả hai nhóm. Các hiệu quả ghi nhận được của ticagrelor so với clopidogrel trên tiêu chí an toàn chính và tiêu chí hiệu quả khám phá cho thấy đều hằng định ở tất cả các phân nhóm.
BÀN LUẬN
Nghiên cứu này thực hiện trên đối tượng bệnh nhân dưới 75 tuổi có NMCTC-STCL được điều trị bằng thuốc tiêu sợi huyết như là chiến lược tái tưới máu ban đầu1; 2, việc sử dụng phối hợp cùng ticagrelor sau đó cho kết quả tương đương với clopidogrel trên tỷ lệ biến cố xuất huyết nặng (theo phân loại TIMI, PLATO, và BARC) tại thời điểm 30 ngày. Các kết quả cũng hằng định giữa nhóm dự định điều trị và nhóm phân tích theo phác đồ nghiên cứu. Điều quan trọng được ghi nhận là tỷ lệ tử vong và xuất huyết nội sọ cũng tương tự giữa ticagrelor và clopidogrel.
Ngược lại, tỷ lệ các biến cố xuất huyết nhỏ, xuất huyết tối thiểu, và xuất huyết toàn bộ được ghi nhận nhiều hơn ở nhóm ticagrelor so với clopidogrel. Bởi vì hầu hết bệnh nhân đã được điều trị trước bằng clopidogrel, những phát hiện này phản ánh kết quả không kém hơn vì phần lớn sự chuyển đổi đến từ những bệnh nhân đã sử dụng liều nạp clopidogrel sang ticagrelor.
Các phát hiện này cũng phù hợp với các thử nghiệm nhỏ hơn được thực hiện trước đây khi so sánh ticagrelor và clopidogrel ở những bệnh nhân NMCTC-STCL được điều trị bằng thuốc tiêu sợi huyết. Trong một thử nghiệm của Dehghani và cộng sự17 đã so sánh ticagrelor với clopidogrel ở 144 bệnh nhân được can thiệp mạch vành qua da sớm sau khi điều trị bằng thuốc tiêu sợi huyết tenectaplase. Tất cả bệnh nhân được điều trị bằng clopidogrel trước khi phân ngẫu nhiên, và thời gian trung vị từ khi điều trị thuốc tiêu sợi huyết cho đến lúc phân ngẫu nhiên (và khởi đầu vào nhóm ticagrelor hay clopidogrel) là khoảng 6 giờ. Tỷ lệ xuất huyết theo phân loại BARC từ độ 3 đến độ 5 trong 30 ngày là 1,3% ở cả nhóm ticagrelor và clopidogrel, điều này tương tự như tỷ lệ được quan sát ở nghiên cứu TREAT.
Nghiên cứu lấy mẫu máu đo khả năng ức chế thụ thể P2Y12 bằng Prasugrel và Ticagrelor ở những bệnh nhân NMCTC-STCL được điều trị bằng thuốc tiêu sợi huyết (The Sampling P2Y12 Receptor Inhibition With Prasugrel and Ticagrelor in Patients Submitted to Thrombolysis: SAMPA)18. Tương tự như nghên cứu TREAT, tất cả bệnh nhân cũng đã được điều trị bằng clopidogrel trước khi phân ngẫu nhiên, và thời gian trung vị để phân ngẫu nhiên sau khi điều trị tan huyết khối là 12,2 giờ. Không có biến cố xuất huyết nặng trong vòng 30 ngày nào được ghi nhận. Một thử nghiệm nhỏ khác cũng cho thấy tỷ lệ xuất huyết thấp ở bệnh nhân đang dùng ticagrelor sau khi điều trị bằng thuốc tiêu sợi huyết.19
Các yếu tố có thể liên quan đến tỷ lệ xuất huyết nặng thấp quan sát thấy trong thử nghiệm bao gồm việc loại trừ bệnh nhân lớn hơn 75 tuổi, dân số nam giới chiếm đa số, và nhóm bệnh nhân nguy cơ tương đối thấp. Ngoài ra tỷ lệ truyền máu thấp ở một số nước tham gia có thể làm giảm đáng kể các biến cố xuất huyết nặng. Tuy nhiên, tỷ lệ xuất huyết nặng ở nghiên cứu TREAT cũng tương tự như những gì đã ghi nhận trong nghiên cứu COMMIT (Clopidogrel and Metoprolol In Myocardial Infarction Trial)5, trong đó tỷ lệ xuất huyết gây tử vong, xuất huyết cần truyền máu hoặc xuất huyết nội sọ ở những bệnh nhân được điều trị bằng thuốc tiêu sợi huyết và có dùng clopidogrel là 0,65%.
Hạn chế
Việc so sánh tỷ lệ biến cố an toàn giữa TREAT và các thử nghiệm ở quy mô lớn khác của ticagrelor trên những bệnh nhân hội chứng mạch vành cấp bị hạn chế do sự khác biệt trong thiết kế nghiên cứu, dân số và cách theo dõi. Tuy nhiên, trong phân tích dưới nhóm STEMI của nghiên cứu PLATO11, xuất huyết nôi sọ rất hiếm và không khác biệt giữa hai nhóm (0,4% so với 0,2% ở nhóm ticagrelor so với nhóm clopidogrel). Kết quả này tương tự như tỷ lệ quan sát ghi nhận được trong nghiên cứu TREAT. Với tỷ lệ xuất huyết thấp ghi nhận được, một hạn chế quan trọng khác trong thử nghiệm là biên độ 1% của phép kiểm không kém hơn được đánh giá là khá rộng và vì vậy phản ánh kích thước mẫu khiêm tốn. Biên độ này được lựa chọn dựa trên ý kiến của chuyên gia và tương tự như biên độ được sử dụng bởi các thử nghiệm cho bệnh nhân bị hội chứng mạch vành cấp trước đó,14;15 mặc dù các thử nghiệm ở các quần thể tương tự như TREAT chưa hiện hữu tại thời điểm nghiên cứu này được thiết kế. Mặt khác, biên trên của khoảng tin cậy đối với xuất huyết nặng theo các phân loại khác nhau đều thấp hơn 0,6%; do đó, vẫn còn cách khá xa biên 1% được thiết lập trước đó. Cuối cùng, cũng như trong các thử nghiệm trước của tigaglor, mặc dù khó thở xuất hiện nhiều hơn ở bệnh nhân sử dụng ticagrelor so với clopidogrel, thì việc ngừng thuốc do tác dụng phụ này không mang tính phổ biến trong nghiên cứu TREAT.
Trong thử nghiệm này, tỷ lệ các biến cố tim mạch nặng tương tự nhau giữa ticagrelor và clopidogrel ở thời điểm 30 ngày. Do số lượng các biến cố được ghi nhận không cao, do đó độ mạnh thống kê trong nghiên cứu của chúng tôi khi dùng để đánh giá mức độ vượt trội bị hạn chế; vì vậy, kết quả này phải được diễn giải với ý nghĩa là phát hiện khám phá thêm mà thôi. Không có bằng chứng khác biệt trong thời gian theo dõi ngắn hạn giữa ticagrelor và clopidogrel cũng tương tự với các thử nghiệm trước đó. Trong phân tích nghiên cứu PLATO STEMI11 (n = 7544), hiệu quả đối với các biến cố tim mạch nặng đạt được tích lũy theo thời gian, và đường cong tỷ lệ biến cố cho thấy rằng phần lớn lợi ích lâm sàng đã đạt được trong suốt quá trình điều trị dài hạn. Ngoài ra, kết quả của chúng tôi có thể đã ít nhiều bị ảnh hưởng một phần bởi các tiêu chí nghiêm ngặt mà Ban phân loại lâm sàng sử dụng để đánh giá các tiêu chí như tái nhồi máu, cũng như khó khăn của việc đánh giá các kết cục này trong bối cảnh NMCTC-STCL và tăng men tim.
Thời gian trung vị từ lúc dùng thuốc tan huyết khối đến lúc phân ngẫu nhiên, gần đúng như với các nghiên cứu nhỏ hơn thực hiện trước đó, là khoảng 11 giờ, vượt quá thời gian bán thải của thuốc tiêu sợi huyết. Do đó, sự nghi ngờ xuất huyết sớm ở những bệnh nhân do được dùng thuốc tiêu sợi huyết bị loại bỏ. Tuy nhiên, trong nghiên cứu TREAT, chúng tôi vẫn chọn một số bệnh nhân trong vòng 4 giờ đầu tiên sau khi dùng thuốc tiêu sợi huyết. Theo dự kiến thì tỷ lệ xuất huyết nặng theo phân loại TIMI trong 30 ngày phải cao hơn trong phân nhóm này khi so sánh với những bệnh nhân được phân ngẫu nhiên muộn hơn nhưng thực tế thì như nhau (1,37% ở cả hai nhóm). Mặc dù thử nghiệm không được thiết kế để xác định phép kiểm không kém hơn trong các phân nhóm cụ thể, bao gồm cả những bệnh nhân nhận được ticagrelor ngay sau khi điều trị bằng fibrinolic, tỷ lệ xuất huyết nặng vẫn tương tự nhau về số lượng giữa các nhóm không phân biệt thời gian từ điều trị thuốc tiêu sợi huyết đến phân ngẫu nhiên. Thử nghiệm của chúng tôi không nhắm đến việc điều trị cho các bệnh nhân trên 75 tuổi, họ bị loại khỏi nghiên cứu.
Hầu hết các bệnh nhân trong thử nghiệm của chúng tôi đều được điều trị clopidogrel trước khi được phân ngẫu nhiên. Liên quan đến vấn đề này, các bệnh nhân đã được điều trị bằng thuốc tiêu sợi huyết trong 24 giờ trước đã được loại trừ khỏi thử nghiệm PLATO và khuyến cáo hiện hành về điều trị NMCTC-STCL cho rằng nên dùng ticagrelor 48 giờ sau khi tiêu sợi huyết, kết quả của nghiên cứu TREAT sẽ bổ sung thêm thông tin an toàn hữu ích cho các bác sĩ lâm sàng. Hơn nữa, khoảng 50% bệnh nhân trong thử nghiệm PLATO cũng đã nhận clopidogrel trước khi phân ngẫu nhiên vào nhóm ticagrelor hoặc clopidogrel và nguy cơ xuất huyết ở những bệnh nhân này có vẻ như tương đương với những bệnh nhân chưa được điều trị trước bằng clopidogrel. Dựa vào những kết quả trên, các bệnh nhân NMCTC-STCL dưới 75 tuổi được điều trị ban đầu bằng clopidogrel có thể chuyển sang ticagrelor trong vòng 24 giờ đầu sau tiêu sợi huyết. Chiến lược này sẽ dẫn đến ít biến cố tim mạch hơn trong thời gian dài hay không vẫn cần được xác định tiếp. Nghiên cứu này xuất phát từ chính các nhà nghiên cứu với kinh phí hạn chế nên không cho phép thiết kế ngẫu nhiên mù đôi. Nguy cơ sai số hệ thống do liên quan đến tính chất mở nhãn của nghiên cứu đã được giảm thiểu bằng cách đánh giá kết cục mù.
Kết luận
Ở những bệnh nhân NMCTC-STCL dưới 75, việc sử dụng ticagrelor sau khi điều trị bằng thuốc tiêu sợi huyết đã cho thấy sự tương đương so với clopidogrel trên biến cố xuất huyết nặng theo phân loại TIMI trong 30 ngày đầu. Tuy nhiên, xuất huyết nhẹ có tăng khi dùng ticagrelor, và chưa thấy sự khác biệt về mặt hiệu quả.
** Lời cảm ơn: Cảm ơn Astra Zeneca Việt Nam đã hỗ trợ cho mục đích giáo dục y khoa
TÀI LIỆU THAM KHẢO
1. OGara PT, Kushner FG, Ascheim DD, et al; American College of Cardiology Foundation/ American Heart Association Task Force on Practice Guidelines. 2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation. 2013;127(4): e362-e425.
2. Ibanez B, James S, Agewall S, et al; ESC Scientific Document Group. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J. 2018;39(2):119-177.
3. Vora AN, Holmes DN, Rokos I, et al. Fibrinolysis use among patients requiring interhospital transfer for ST-segment elevation myocardial infarction care: a report from the US National Cardiovascular Data Registry. JAMA Intern Med. 2015;175(2):207-215.
4. Gandhi S, Zile B, Tan MK, et al; Canadian ACS Reflective Group. Increased uptake of guideline-recommended oral antiplatelet therapy: insights from the Canadian acute coronary syndrome reflective. Can J Cardiol. 2014;30(12): 1725-1731.
5. Chen ZM, Jiang LX, Chen YP, et al; COMMIT (Clopidogrel and Metoprolol in Myocardial Infarction Trial) collaborative group. Addition of clopidogrel to aspirin in 45,852 patients with acute myocardial infarction: randomized placebo-controlled trial. Lancet. 2005;366(9497): 1607-1621.
6. Sabatine MS, Cannon CP, Gibson CM, et al; CLARITY-TIMI 28 Investigators. Addition of clopidogrel to aspirin and fibrinolytic therapy for myocardial infarction with ST-segment elevation. N Engl J Med. 2005;352(12):1179-1189.
7. Husted S, Emanuelsson H, Heptinstall S, Sandset PM, Wickens M, Peters G. Pharmacodynamics, pharmacokinetics, and safety of the oral reversible P2Y12 antagonist AZD6140 with aspirin in patients with atherosclerosis: a double-blind comparison to clopidogrel with aspirin. Eur Heart J. 2006;27(9): 1038-1047.
8. Husted S, van Giezen JJJ. Ticagrelor: the first reversibly binding oral P2Y12 receptor antagonist. Cardiovasc Ther. 2009;27(4):259-274.
9. Wallentin L, Becker RC, Budaj A, et al; PLATO Investigators. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med. 2009;361(11):1045-1057.
10. Berwanger O, Nicolau JC, Carvalho AC, et al. Ticagrelor versus Clopidogrel After Fibrinolytic Therapy in Patients With ST-Elevation Myocardial Infarction: Rationale and Design of the TicagRElor in pAtients with ST elevation myocardial infarction treated with Thrombolysis (TREAT) trial. Am Heart J. 2018.
11. Steg PG, James S, Harrington RA, et al; PLATO Study Group. Ticagrelor versus clopidogrel in patients with ST-elevation acute coronary syndromes intended for reperfusion with primary percutaneous coronary intervention: A Platelet Inhibition and Patient Outcomes (PLATO) trial subgroup analysis. Circulation. 2010;122(21):2131-2141.
12. Mehran R, Rao SV, Bhatt DL, et al. Standardized bleeding definitions for cardiovascular clinical trials: a consensus report from the Bleeding Academic Research Consortium. Circulation. 2011;123(23): 2736-2747.
13. Montalescot G, van t Hof AW, Lapostolle F, et al; ATLANTIC Investigators. Prehospital ticagrelor in ST-segment elevation myocardial infarction. N Engl J Med. 2014;371(11):1016-1027.
14. Van De Werf F, Adgey J, Ardissino D, et al; Assessment of the Safety and Efficacy of a New Thrombolytic (ASSENT-2) Investigators. Single-bolus tenecteplase compared with front-loaded alteplase in acute myocardial infarction: the ASSENT-2 double-blind randomised trial. Lancet. 1999;354(9180):716-722.
15. Stone GW, Witzenbichler B, Guagliumi G, et al; HORIZONS-AMI Trial Investigators. Bivalirudin during primary PCI in acute myocardial infarction. N Engl J Med. 2008;358(21):2218-2230.
16. R Core Team. R: A language and environment for statistical computing. http://www.R-project .org/. Published 2017. Accessed January 1, 2018.
17. Dehghani P, Lavoie A, Lavi S, et al. Effects of ticagrelor versus clopidogrel on platelet function in fibrinolytic-treated STEMI patients undergoing early PCI. Am Heart J. 2017;192:105-112.
18. Guimarães LFC, Généreux P, Silveira D, et al. P2Y12receptor inhibition with prasugrel and ticagrelor in STEMI patients after fibrinolytic therapy: Analysis from the SAMPA randomized trial. Int J Cardiol. 2017;230:204-208.
19. Alexopoulos D, Perperis A, Koniari I, et al. Ticagrelor versus high dose clopidogrel in ST-segment elevation myocardial infarction patients with high platelet reactivity post fibrinolysis. J Thromb Thrombolysis. 2015;40(3): 261-267.







