 Thuốc chẹn bêta là một trong các thuốc phổ biến trong phòng ngừa và điều trị bệnh tim mạch. Chỉ riêng tại Hoa Kỳ, năm 2005, có tới 44 triệu toa thuốc có chẹn bêta (atenolol) (1), hầu hết được dùng điều trị bệnh tăng huyết áp (THA). Khuyến cáo của Hội Tim Mạch Châu Âu năm 2005 cũng nêu một số chẹn bêta có hiệu quả kéo dài đời sống trong điều trị suy tim (2). Chẹn bêta là thuốc thường quy trong điều trị bệnh Động mạch vành mạn và hội chứng ĐMV cấp. Hiệu quả của chẹn bêta giúp kéo dài thời gian tâm trương trong điều trị nội khoa hẹp van hai lá cũng được thường xuyên sử dụng.
Thuốc chẹn bêta là một trong các thuốc phổ biến trong phòng ngừa và điều trị bệnh tim mạch. Chỉ riêng tại Hoa Kỳ, năm 2005, có tới 44 triệu toa thuốc có chẹn bêta (atenolol) (1), hầu hết được dùng điều trị bệnh tăng huyết áp (THA). Khuyến cáo của Hội Tim Mạch Châu Âu năm 2005 cũng nêu một số chẹn bêta có hiệu quả kéo dài đời sống trong điều trị suy tim (2). Chẹn bêta là thuốc thường quy trong điều trị bệnh Động mạch vành mạn và hội chứng ĐMV cấp. Hiệu quả của chẹn bêta giúp kéo dài thời gian tâm trương trong điều trị nội khoa hẹp van hai lá cũng được thường xuyên sử dụng.
Y học dựa trên chứng cứ, các nghiên cứu khoa học, là rất cần thiết. Sau nhiều năm sử dụng chẹn bêta, cần nhìn lại về các chứng cứ khoa học để lượng định các chỉ định của chẹn bêta đối với một số bệnh tim mạch.
1. Đặc điểm của các thuốc chẹn bêta:
Ba thế hệ của chẹn bêta:
– Thế hệ 1: các chẹn bêta không tác động chọn lọc, ức chế cả thụ thể bêta 1 và bêta 2.
TD: Propranolol, Timolol.
– Thế hệ 2: chẹn bêta chọn lọc trên bêta 1 (ở liều thấp)
TD: Actebutolol, metoprolol, atenolol, bisoprolol.
– Thế hệ 3: chẹn bêta có tính dãn lọc, có thể không chọn lọc hay chọn lọc trên thụ thể bêta 1.
- Hoạt tính dãn mạch qua phóng thích nitric oxid (NO)
TD: Nebivolol, carvedilol
- Hoạt tính dãn mạch qua tác động chẹn thụ thể alpha.
TD: Labetalol, carvedilol.
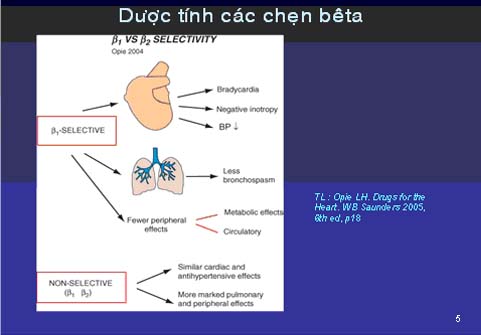
Các chẹn bêta chọn lọc bêta 1 có tác dụng chính trên tim, ít làm co phế quản. Tuy nhiên ở liều cao, tính chọn lọc này sẽ bị mất. Ba dược tính cần chú ý khi sử dụng chẹn bêta: tính chọn lọc bêta 1 hay không chọn lọc; hoạt tính giống giao cảm nội tại (nếu có, sẽ ít làm tim chậm lại); tính hoà tan trong mỡ hay trong nước (TD: Propranolol tan trong mỡ, dễ vào não gây ác mộng)
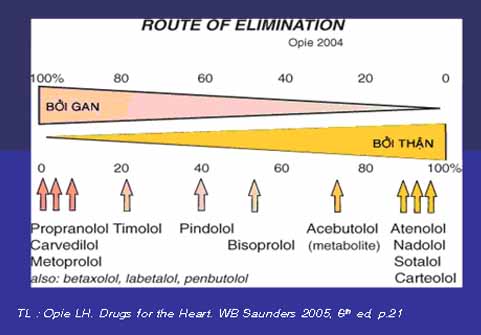
Cần chú ý đến đường đào thải của chẹn bêta, bởi gan hay bởi thận. Các bệnh nhân cao tuổi, chức năng thận thường giảm hoặc bệnh nhân có bệnh lý gan mãn tính có thể ảnh hưởng đến đào thải chẹn bêta (Hình 3)
Các chỉ định của chẹn bêta trong bệnh lý tim mạch được nêu trong bảng 1.
Cần chú ý đến một số cảnh giác và chống chỉ định của chẹn bêta (bảng 2)
2. Chẹn bêta trong điều trị bệnh Tăng Huyết Áp:
Từ hơn 30 năm, chẹn bêta được dùng phổ biến trong điều trị THA. Cho đến năm 2003, hội Tim mạch Châu Âu và JNC VII còn khuyến cáo chẹn bêta là thuốc lựa chọn đầu tiên trong điều trị THA (4), (5)
Mặc dù đã sử dụng chẹn bêta điều trị THA trên 30 năm, chưa có nghiên cứu khoa học nào chứng minh hiệu quả giảm tật bệnh và tử vong tim mạch khi sử dụng chẹn bêta đơn độc trong điều trị THA.

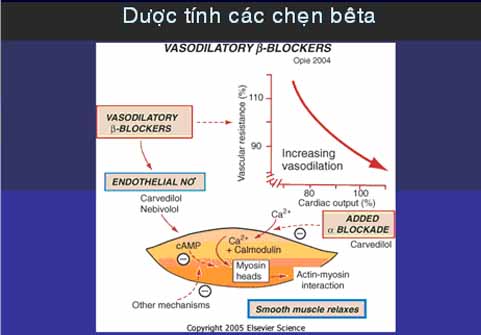


Một số nhược điểm khác của chẹn bêta trong điều trị THA:
– Hiệu quả hạ áp kém. Nghiên cứu STOP.1, nghiên cứu LIFE cho thấy nhóm chẹn bêta chỉ đạt mục tiêu huyết áp khoảng 50% bệnh nhân (7) (8). Một nhược điểm khác của chẹn bêta là giảm huyết áp ngoại vi nhiều hơn giảm huyết áp trung tâm (khác với ức chế men chuyển, lợi tiểu và đối kháng calci). Mức huyết áp trung tâm có giá trị tiên đoán biến cố tim mạch như NMCT và đột quỵ hơn là huyết áp ngoại vi.
– Chẹn bêta có nhiều tác dụng phụ dễ dẫn đến bỏ thuốc ở bệnh nhân THA cần điều trị lâu dài
– Chẹn bêta tăng đề kháng insulin do đó dễ đưa đến đái tháo đường (ĐTĐ). Nghiên cứu gộp dựa trên 22 nghiên cứu với 143153 bệnh nhân, chẹn bêta và lợi tiểu tăng ĐTĐ so với các thuốc hạ áp khác (9) 50.
– Chẹn bêta còn giảm phì đại thất trái kém hơn thuốc khác, làm tăng cân, làm giảm khả năng gắng sức không cải thiện chức năng nội mạc (ngoại trừ nebivolol).
Từ những hiểu biết trên, hiện nay chẹn bêta chỉ nên sử dụng trong những trường hợp THA có chỉ định bắt buộc chẹn bêta: THA có kèm bệnh ĐMV, THA có kèm suy tim, THA có kèm loạn nhịp nhanh, THA trên
phụ nữ có thai, THA kèm tăng nhãn áp (5)
3. Chẹn bêta trong điều trị suy tim mạn:
Do tác dụng làm co giảm cơ tim, từ lâu chẹn bêta được coi là chống chỉ định trong điều trị suy tim tâm thu. Tuy nhiên các nghiên cứu từ cuối thập niên 90 chứng minh một số chẹn bêta như Metoprolol succinate, Carvedilol và Bisoprolol giảm tử vong (# 30%) và giảm tật bệnh bệnh nhân suy tim nặng (10, 11, 12).
Gần đây, nghiên cứu SENIORS chứng minh Nebivolol giảm tử vong trên người cao tuổi bị suy tim (13)
3.1. Phân độ suy tim
Cần phân biệt giữa rối loạn chức năng tim và khả năng đáp ứng với gắng sức của suy tim. Một bệnh nhân bệnh cơ tim dãn nở có thể có phân suất tống máu (PSTM) khoảng 20% nhưng không khai là có triệu chứng cơ năng. Phân độ chức năng của suy tim theo Hội Tim New York (NYHA) được sử dụng từ lâu, dựa vào triệu chứng cơ năng và khả năng gắng sức (bảng 5). Mặc dù phân độ này có nhược điểm là chủ quan, nhưng đơn giản và tiện dụng nên được chấp nhận và phổ biến nhất.
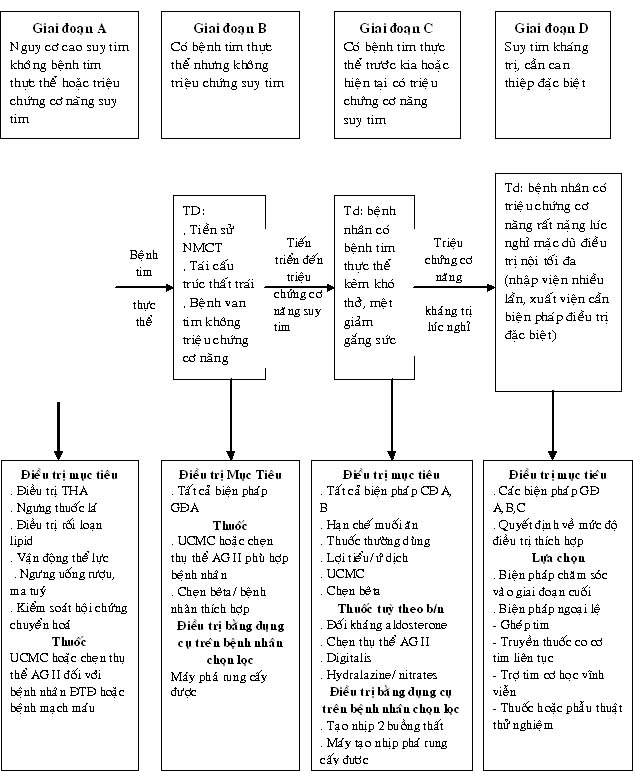
Suy tim là một hội chứng của nhiều bệnh lý khác nhau, có thể tiến triển không ngừng. Điều trị suy tim cũng thay đổi theo giai đoạn tiến triển của bệnh. Do đó từ năm 2001, Hunt SA và c/s phân suy tim ra nhiều giai đoạn: A, B, C và D. Giai đoạn A bao gồm những bệnh nhân có nguy cơ suy tim (TD: THA, đái tháo đường, hội chứng chuyển hoá…)nhưng chưa có tổn thương thực thể trên tim và chưa có triệu chứng cơ năng suy tim. Giai đoạn B là mức tiến triễn của GĐ A, bệnh nhân đã có tổn thương thực thể của tim nhưng chưa có triệu chứng cơ năng hay triệu chứng thực thể của suy tim. Giai đoạn C nặng hơn, bệnh nhân có tổn thương thực thể tim, hiện tại hay tiền sử có triệu chứng cơ năng suy tim. Giai đoạn D là nặng nhất, suy tim kháng trị, khó thở khi nghỉ dù uống thuốc tối đa, cần những biện pháp điều trị đặc biệt như máy trợ tim, ghép tim…
| Độ I: Không hạn chế – Vận động thể lực thông thường không gây mệt, khó thở hoặc hồi hộp. Độ II: Hạn chế nhẹ vận động thể lực. Bệnh nhân khoẻ khi nghỉ ngơi. Vận động thể lực thông thường dẫn đến mệt, hồi hộp, khó thở hoặc đau ngực. Độ III: Hạn chế nhiều vận động thể lực. Mặc dù bệnh nhân khoẻ khi nghỉ ngơi, nhưng chỉ vận động nhẹ đã có triệu chứng cơ năng. Độ IV: Không vận động thể lực nào mà không gây khó chịu. Triệu chứng cơ năng của suy tim xảy ra ngay khi nghỉ ngơi. Chỉ một vận động thể lực, triệu chứng cơ năng gia tăng. |
– Điều trị các bệnh nhân có nguy cơ cao dẫn đến suy tim (GĐ A). Td: THA, ĐTĐ, rối loạn lipid máu
– Điều trị các bệnh nhân có bất thường thực thể hoặc tái cấu trúc tim, nhưng chưa có triệu chứng cơ năng suy tim (GĐ B)
– Điều trị các bệnh nhân trước kia hay hiện có triệu chứng cơ năng suy tim (GĐ C)
– Điều trị suy tim kháng trị (giai đoạn cuối của suy tim – GD D)
Các bệnh lý nội khoa hoặc lối sống có nguy cơ cao dẫn đến suy tim bao gồm:
– Bệnh THA
– Rối loạn lipid máu
– Đái tháo đường
– Loạn nhịp nhanh
– Bệnh tuyến giáp: cường giáp hoặc suy giáp
– Nghiện thuốc, nghiện rượu, nghiện ma tuý.
THA tâm thu hay tâm trương đều dẫn đến suy tim (15) (16). Kiểm soát tốt huyết áp sẽ giảm 50% nguy cơ suy tim (17). Mục tiêu huyết áp cần đạt là < 140 mmHg và < 90 mmHg. Đối với bệnh nhân có thêm ĐTĐ hoặc suy thận mạn, mục tiêu của huyết áp tâm thu là < 130 mmHg và huyết áp tâm trương < 80 mmHg (18). Lựa chọn thuốc thay đổi theo bệnh nội khoa kèm theo. Cần chú ý là thường cần > 2 loại thuốc hạ áp để đạt mục tiêu điều trị. Các thuốc như ức chế calci hoặc chẹn chọn lọc alpha 1, nếu sử dụng đơn độc ít có hiệu quả phòng suy tim hơn lợi tiểu và ức chế men chuyển (19).
Béo phì và đề kháng insulin là 2 yếu tố nguy cơ quan trọng của suy tim (20). Bệnh nhân ĐTĐ bị tăng nguy cơ suy tim dù không tổn thương thực thể tim (21). Điều trị lâu dài bệnh nhân ĐTĐ bằng ức chế men chuyển hay chẹn thụ thể angiotensin II ngăn ngừa được biến chứng thận, nhồi máu cơ tim và suy tim (22, 23).
Các thuốc tim mạch sử dụng trong mọi giai đoạn của suy tim được tóm tắt trong bảng 6
Chỉ định loại I:
– Các bệnh nhân có nguy cơ cao suy tim (THA, rối loạn lipid máu, đái tháo đường) cần được điều trị theo đúng các mục tiêu của khuyến cáo liên quan.
– Bệnh nhân có nguy cơ cao suy tim, cần được khuyên tránh các chất làm tăng suy tim. Td: thuốc lá, uống rượu quá mức, ma túy.
– Nhịp thất cần được kiểm soát hoặc phục hồi nhịp xoang trên bệnh nhân có nhịp nhanh trên thất.
– Điều trị bệnh lý tuyến giáp theo đúng các khuyến cáo.
– Thầy thuốc cần chỉ định cận lâm sàng không xâm nhập (td: đo PXTM bằng siêu âm tim) trên người bệnh có tiền sử gia đình bị bệnh cơ tim hoặc trên người sử dụng dược chất độc cho tim.
Chỉ định loại IIa:
– Ức chế men chuyển (UCMC) có thể hữu ích phòng ngừ
a suy tim trên bệnh nhân có tiền sử bệnh do xơ vữa động mạch hoặc đái tháo đường hoặc THA có kèm yếu tố nguy cơ tim mạch.
Chẹn thụ thể angiotensin II có thể có hiệu quả tương tự UCMC, mặc dù mức chứng cớ kém hơn.
Tổn thương thực thể tim có thể là bệnh van tim, bệnh ĐMV, phân xuất tống máu giảm < 45% chưa rõ nguyên nhân (bệnh cơ tim dãn nở vô căn), dầy thất trái do THA. Các biện pháp điều trị bệnh nhân giai đoạn này được tóm tắt trong bảng 8.
Tất cả bệnh nhân NMCT cấp dù không có triệu chứng cơ năng suy tim cần được sử dụng chẹn bêta và ức chế men chuyển, theo khuyến cáo của điều trị NMCT cấp có ST chênh lên (24). Trường hợp không dung nạp được UCMC có thể thay thế bằng chẹn thụ thể angiotensin II.
Nghiên cứu MADIT II đã chứng minh đặt ICD có lợi ở bệnh nhân bệnh cơ tim thiếu máu cục bộ có PXTM < 30% dù không triệu chứng cơ năng (25)
Chỉ định nhóm I
– Tất cả các biện pháp của giai đoạn A cần được áp dụng cho bệnh nhân có tổn thương thực thể tim dù chưa triệu chứng cơ năng.
– Chẹn bêta và UCMC: mọi bệnh nhân sau NMCT bất kể PXTM hay triệu chứng cơ năng của suy tim.
– Chẹn bêta và UCMC: mọi bệnh nhân giảm PXTM dù không có tiền sử NMCT và không suy tim.
– Chẹn thụ thể angiotensin II: mọi bệnh nhân sau NMCT có PXTM giảm, dù không suy tim, các bệnh nhân này không dung nạp được UCMC.
| – Tất cả các biện pháp áp dụng trong GĐ A – Chẹn bêta và ức chế men chuyển: mọi bệnh nhân sau NMCT bất kể PXTM – Chẹn bêta và ức chế men chuyển hoặc chẹn thụ thể angiotensin II: mọi bệnh nhân có PXTM giảm – Tái lưu thông ĐMV – Phẫu thuật sửa van hay thay van – Ức chế men chuyển cho mọi bệnh nhân THA kèm dầy thất trái – Đặt máy tạo nhịp phá rung (ICD) cho bệnh nhân BCT TMCB có PXTM < 30%, ít nhất 40 ngày sau NMCT cấp, có NYHA I khi điều trị nội và có hy vọng sống trên 1 năm |
– Sửa van hay thay van: theo đúng chỉ định dù không triệu chứng suy tim.
Chỉ định nhóm IIa
– UCMC hoặc chẹn thụ thể angiotensin II: có thể có lợi ở bệnh nhân THA kèm dầy thất trái và không triệu chứng cơ năng suy tim.
– Chẹn thụ thể angiotensin II: có thể có lợi ở bệnh nhân PXTM thấp và không triệu chứng suy tim, khi các bệnh nhân này không dung nạp được UCMC.
– Đặt máy chuyển nhịp phá rung trên bệnh nhân BCT/TMCB có ít nhất 40 ngày sau NMCT cấp, PXTM < 30%, NYHA I dưới điều trị nội tối đa và có hy vọng sống trên 1 năm.
Chỉ định nhóm IIb
– Đặt ICD cho bệnh nhân BCT không TMCB có PXTM < 30%, có NYHA 1 dưới điều trị nội tối đa và có hy vọng sống > 1 năm
Chỉ định nhóm III
– Không sử dụng digoxin cho bệnh nhân có PXTM thấp, nhịp xoang mà không có triệu chứng suy tim.
Ức chế calci, loại giảm co cơ tim, có thể có hại ở bệnh nhân sau NMCT có PXTM thấp và không triệu chứng suy tim.
Bảng 10nêu lên các biện pháp điều trị bệnh nhân suy tim nặng (GĐ C). Các biện pháp này cần được sử dụng đúng chỉ định và phối hợp cẩn thận để tránh làm nặng suy tim hoặc bệnh nhân bỏ điều trị vì tác dụng phụ.
Chỉ định nhóm III
– Không nên phối hợp thường qui UCMC, chẹn thụ thể angiotensin II với thuốc đối kháng aldosterone.
– Không nên dùng thường qui ức chế calci
– Truyền lâu dài thuốc tăng co cơ tim có thể có hại, ngoại trừ khi bệnh nhân bị suy tim giai đoạn cuối.
– Điều trị bằng hormone có thể có hại, ngoại trừ trường hợp dùng hormone thay thế.
3.3.1. Các thuốc chẹn bêta
Trong thập niên 70, Waagstein và c/s đã báo cáo về khả năng của Metoprolol, Alprenolol và Practolol trong cải thiện triệu chứng cơ năng và chức năng thất ở bệnh nhân suy tim do bệnh cơ tim dãn (26).
Nghiên cứu MDC (27) (Metoprolol in Dilated Cardiomyopathy) cho thấy Metoprolol giúp giảm tử vong và giảm chỉ định ghép tim ở bệnh nhân bệnh cơ tim dãn.
Nghiên cứu của Packer và c/s về Carvedilol (28) cho thấy nhóm có Carvedilol (một chẹn bêta có tính dãn mạch) giảm tử vong 65%, giảm nhập viện 27%, giảm phối hợp tử vong và nhập viện 38% so với nhóm Placebo. Ngoài ra nhóm Carvedilol tiến đến suy tim nặng ít hơn nhóm Placebo. Cả hai nhóm đều có thuốc cơ bản là Digoxin, lợi tiểu và ức chế men chuyển.
Nghiên cứu COPERNICUS cho thấy Carvedilol có thể sử dụng trong suy tim độ IV. Thực hiện trên 2000 bệnh nhân theo dõi gần 3 năm, n/c COPERNICUS cho thấy nhóm có Carvedilol giảm 35% tử vong so với nhóm chứng (29).
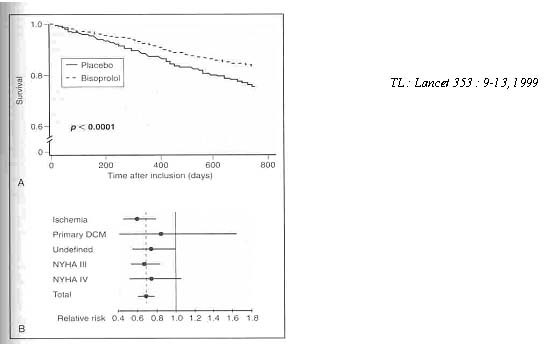
Nghiên cứu CIBIS II thực hiện trên 2647 bệnh nhân suy tim độ III hoặc IV ; nguyên nhân
Bảng 10. Biện pháp điều trị suy tim, trước kia hoặc hiện tại có triệu chứng cơ năng (GĐ C)
| – Tất cả các biện pháp của giai đoạn A và B – Lợi tiểu và hạn chế muối: khi có dấu ứ dịch (loại I) – Chẹn bêta (bisoprolol, carvedilol, metoprolol succinate): mọi trường hợp ngoại trừ chống chỉ định (loại I) – UCMC, chẹn thụ thể angiotensin II đơn độc hoặc phối hợp (loại I) – Digitalis (loại IIa) – Tránh thuốc chống loạn nhịp, kháng viêm không steroid hoặc ức chế COX –2, ức chế calci (loại I) – Phối hợp UCMC, chẹn bêta với hydralazine kèm nitrates (loại IIa) – Luyện tập thể lực theo chương trình (loại I) – Thuốc đối kháng aldosterone: spironolactone, eplerenone (loại I) – Tái đồng bộ thất: tạo nhịp 2 buồng thất (loại I) – Tạo nhịp phá rung cấy được (ICD) (loại I) |
Hình 3 : A : Sống còn của bệnh nhân trong nghiên cứu CIBIS II.
B : Hiệu quả điều trị tương đối tùy theo nguyên nhân hoặc độ nặng suy tim
suy tim có thể là thiếu máu cục bộ hay không thiếu máu cục bộ. Sau 18 tháng, nhóm Bisoprolol giảm tử vong do mọi nguyên nhân 32% (p < 0,001), giảm đột tử 44% (30).
Các thuốc chẹn bêta đã được sử dụng trong điều trị suy tim gồm có : Metoprolol, Bisoprolol, Carvedilol. Cần chú ý là liều khởi đầu phải thấp. Với Metoprolol liều khởi đầu là 5mg/ ngày, tăng dần trong vòng 7 tuần để đạt đến liều 100 mg/ ngày, với Carvedilol, liều khởi đầu là 6,25 mg 2 lần ngày, tăng dần trong 6 tuần để đạt đến liều cao nhất là 50 mg/ ngày. Liều khởi đầu của Bisoprolol là 1,25 mg/1 lần/ngày tăng liều sau mỗi 2 tuần hoặc 4 tuần, liều tối đa là 10 mg/ngày.
Do lợi điểm cao (kéo dài đời sống) của chẹn bêta, cần chú ý sử dụng chẹn bêta cho mọi bệnh nhân suy tim và/hoặc rối loạn chức năng thất trái. Ngay cả khi bệnh nhân đã ổn định với các thuốc khác cũng nên sử dụng chẹn bêta.
Nebivolol (NODONR) là thuốc chẹn bêta có tính dãn mạch mới, đã được chứng minh có hiệu quả trong điều trị suy tim. Tính dãn mạch của nebivolol do tác dụng phóng thích nitric axid (NO) qua cơ chế thụ thể bêta 2 giao cảm (14). Nghiên cứu SENIORS (13) thực hiện trên 2128 bệnh nhân cao tuổi ³ 70 tuổi có bệnh sử suy tim (nhập viện vì suy tim trong năm trước hoặc phân suất tống máu £ 35%). Có 1067 bệnh nhân thuộc nhóm nebivolol (liều lượng từ thấp 1,25 mg/ ngày đến cao 10mg/ngày) và 1061 bệnh nhân nhóm placebo, cả hai nhóm đều được điều trị thuốc cơ bản suy tim: lợi tiểu, UCMC, chẹn thụ thể angiotensin II, đối kháng aldosterol, digoxin, giảm lipid máu, aspirin hoặc thuốc chống vitamin K. Tiêu chí chính là tử vong do mọi nguyên nhân hoặc nhập viện vì tim mạch. Theo dõi trung bình 21 tháng. Tiêu chí chính xảy ra trên 332 bệnh nhân (31,1 %) nhóm bebivilol và 375 bệnh nhân (35,3%) nhóm placebo (p = 0,039). Không khác biệt có ý nghĩa về ảnh hưởng của tuổi, giới tính và phân suất tống máu trên hiệu quả điều trị của nebivolol. Như vậy nebivolol là chẹn bêta có hiệu quả và dung nạp tốt trên người cao tuổi.
4. Kết luận:
Trong điều trị THA, quan điểm sử dụng chẹn bêta có thay đổi. Đối với THA tiên phát chỉ nên sử dụng khi có phối hợp với thuốc nhóm khác. Trong một số trường hợp có chỉ định bắt buộc (TD: THA kèm suy tim, THA kèm tình trạng sau NMCT, THA kèm BĐMV mạn…) có vai trò của chẹn bêta.
Các chẹn bêta như metoprolol succinate, carvedilol, bisoprolol và Nebivolol đã được nhiều nghiên cứu khoa học chứng minh hiệu quả giảm tử vong và tật bệnh trong điều trị suy tim. Thuốc được dùng trong các giai đoạn B, C và D của suy tim.
TLTK
1. Berenson A, Big drug makers see sales decline with their image. New York Times, New York, 2005
2. Swedberg K, Cleland J, Dargie H et al. ESC Guidelines for the diagusis and treatment of chronic heart failure: executive summary (update 2005) Eur , H, J (2005) 26, 1115-1140
3. Opie L H, Drugs for the Heart. Elsevier Saunders 2005, 6 th ed, p 21
4. Chobanian AU et al. The seventh report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure the JNC 7 report. JAMA 2003; 289: 2560 – 2572
5. European society of Hypertension. European society of Cardiology Guidelines committee 2003 Guidelines for the management of arterial hypertension. J Hyperteus 2003; 21: 1011-1053
6. Bangalore S, Messerli F H, Kostis JB et al cardiovascular protection using beta blockers : a critical review of the eviden . J Am Coll Cardiol 2007; 50: 563 – 572
7. Dablof B, Lindholm LH, Hansson L et al. Merbidity and mortality in the Sevedish Trial in old Patients with Hypertension. (STOP – Hypertension). Lancet 1991; 338: 1281-1285
8. Dablof B, Devereux RB, Kjeldsen SE et at. Cardiovascular morbidity and mortality in the Losartan Intervension Fn Endpoint reduction in hypertensions study (LIFE):a randomized trial against atenolol. Lancet 2002; 359: 995-1002.
9. Elliott W J, Meyer PM. Incident diabetes in clinical trial of antihypertensive drugs: a network meta- analysis. Lancet 2007; 369: 201 – 207
10. CIBIS II Investigators and committees The Cardiac Insufficcency Bisoprolol study II (CIBIS II): a randomized trial. Lancet 1999; 353: 9-13
11. Effect of metoprolol CR/XL in chronic heart failure: Metoprolol CR/ XL Randomized Intervention Trial in Congestive Heart Failure (MERIT – HF). Lancet 1999; 353:2001-2007
12. Packer M, Fowler MB, Roecker EB et al. Effect of carvedilol on the morbidity of patients with severe chronie heart failure: results of the carvedilol prospective randomized cumulative senvival (COPGRNICUS) study, circulation 2002; 106: 2194- 2199
13. Flather MD, Shibata MC, Coats AJ et al. Randomized trial to determine the effect of nebivolol on mortality and cardio vascular hospital admission in elderly patients with heart failure (SENIORS). Eur Heart J 2005; 26: 215 – 225
14. Mc Eniery CM, Schmitt M, Qasem A et al. Nebivolol Increases Arterial Distensibility in Vivo. Hypertension 2004; 44: 305 – 310
15. Levy D, Larson MG, Vasan RS et al. The progression from hypertension to congestive heart failure. JAMA 1996; 275: 1557 – 1562
16. Wilhelmsen L, Rosengren A, Eriksson H et al. Heart failure in the general population of men: morbidity, risk factors and prognosis. J Intern Med 2001; 243: 253 – 261
17. Baker DW. Prevention of heart failure. J Card. Fail 2002; 8: 333 – 346
18. Chobanian AV, Bakris GL, Black HR et al. Seventh report of the Joint National Comittee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure. Hypertension 42:1206,2003
19. The ALLHAT Investigators. Major outcomes in high – risk hypertensive patients randomized to angiotension – converting enzyme inhibitor or calcium channel blocker vs diuretic. The ALLHAT study. JAMA 2002; 288: 2981 –
2997
20. Kenchainh S, Evans JC, Levy D et al. Obesity and the risk of heart failure. N Engl J Med 2002; 347: 305 – 313
21. He J, Ogden LG, Bazzano LA et al. Risk factors for congestive heart failure in US men and women. NHANES I epidemiologic follow – up study. Arch Intern Med 2001; 161: 996 – 1002
22. Yusuf S, Sleight P, Pogue J et al (the HOPE Investigators). Effects of an angiotensin coverting enzyme inhibitor ramipril, on cardiovascular events in high risk patients. N Engl J Med 2000; 342: 145 – 153
23. Brenner BM, Cooper ME, de Zeeuw D et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001; 345: 861 – 869
24. Antman AM et al. ACC/AHA Guidelines for the management of patients with ST – elevation myocardial infarction. J Am Coll Cardiol 2004; 44: E1 – E211
25. Moss AJ, Zareba W, Hall WJ et al. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction. N Engl J Med 2002; 346: 877
26. Waagstein F, Hjalmarson A, Varnauskas E et al : Effect of chronic bete-adrenergic receptor blockade in congestive cardiomyopathy . Br. Heart J 1975; 37 : 1022
27. Waagstein F , Bristow MR , Swedbarg K et al : Beneficial effects of Metoprolol in idiopathic dilated cardiomyopathy. Lancet 1993; 342 : 1441
28. Packer M, Bristow MR , Coln JN et al : The effect of carvedilol on morbidity and mortality in patients with chronic heart failure. N Engl J Med 1996; 334 (21) : 1349 – 55
29. Packer M, Coats AJS, Fowler MB et al : Effect of carvedilol on survival in severe chronic heart failure. N. Engl J Med 2001; 344 : 1651 – 1657
The Cardiac Insufficiency Bisoprolol Study II (CIBIS II) : A randomnized trial. Lancet; 1999; 353 : 9-13