Rung nhĩ là dạng rối loạn nhịp thường gặp nhất. Tần suất rung nhĩ tăng dần theo tuổi, đặc biệt là từ 55 tuổi trở đi và đạt đến 10% ở những người trên 80 tuổi. Theo xu hướng dân số già đi của các nước phát triển, số người mắc rung nhĩ
BS . Lê Trần Uyên Phương
PGS.TS.Võ Thành Nhân
I. Rung nhĩ không do bệnh van tim
Rung nhĩ là dạng rối loạn nhịp thường gặp nhất. Tần suất rung nhĩ tăng dần theo tuổi, đặc biệt là từ 55 tuổi trở đi và đạt đến 10% ở những người trên 80 tuổi. Theo xu hướng dân số già đi của các nước phát triển, số người mắc rung nhĩ sẽ ngày càng tăng dần, từ 6,3 triệu trong năm 2007 sẽ tăng lên đến 7,5 triệu vào năm 2017 tại các nước công nghiệp (Mỹ, Nhật, Đức, Ý, Pháp, Anh, Tây Ban Nha) [2]. Tại Việt Nam, rung nhĩ chiếm 1,1% ở người trên 60 tuổi tại miền Bắc và chiếm 28,7% các rối loạn nhịp tại BVTƯ Huế [12].
Rung nhĩ có thể xuất hiện trên tim hoàn toàn bình thường về mặt cấu trúc hoặc là hậu quả của bệnh tim nền gây dãn nhĩ trái hoặc cả hai tâm nhĩ như hẹp hở van hai lá. Trong phạm vi của bài này, chúng tôi xin đề cập đến rung nhĩ trên tim có cấu trúc bình tường hay còn gọi là rung nhĩ không do bệnh van tim (nonvalvular atrial fibrillation).
II. Nguy cơ đột quỵ và thuyên tắc hệ thống trong rung nhĩ
Đột quỵ là biến chứng hàng đầu của rung nhĩ. Các nghiên cứu lâm sàng Framingham, Regional Heart Disease và Whitehall cho thấy rung nhĩ làm tăng nguy cơ tương đối đột quỵ lên từ 2 đến 7 lần và làm tăng nguy cơ tử vong lên từ 1,9 đến 2,5 lần [14]. Mặc dù có nhiều thể lâm sàng của rung nhĩ như: rung nhĩ cơn, rung nhĩ kéo dài, rung nhĩ vĩnh viễn nhưng nguy cơ đột quỵ và thuyên tắc mạch hệ thống thật sự không khác nhau [10], [5]. Điều này đặc biệt quan trọng vì trong thực hành lâm sàng, đối tượng rung nhĩ cơn không triệu chứng có nguy cơ đột quỵ tương đương với rung nhĩ mạn tính nhưng thường bị bỏ sót trong chẩn đoán và không được điều trị phòng ngừa biến chứng thuyên tắc mạch hệ thống.
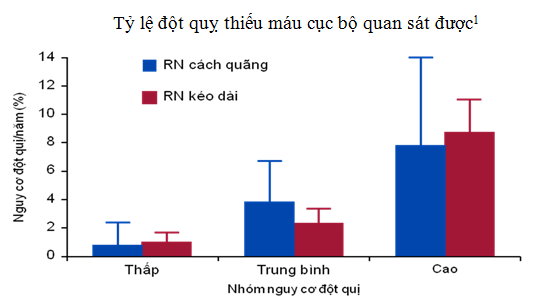
Biểu đồ 1: Nguy cơ đột quỵ trong các thể lâm sàng của rung nhĩ
Nếu như thể lâm sàng rung nhĩ không ảnh hưởng đến nguy cơ tương đối của biến chứng đột quỵ thì các yếu tố lâm sàng và các bệnh kèm theo lại được chứng minh làm tăng nguy cơ đột quỵ: tuổi cao làm tăng nguy cơ đột quỵ lên 1,4 lần, suy tim làm tăng nguy cơ đột quỵ lên 1,4 lần, tăng huyết áp 1,6 lần và tiền căn đột quỵ hoặc cơn thiếu máu não thoáng qua làm tăng nguy cơ tái đột quỵ lên 2,5 lần [1].
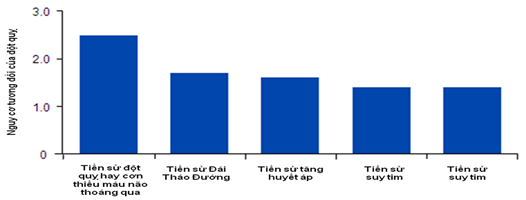
Biểu đồ 2: Các yếu tố ảnh hưởng đến nguy cơ đột quỵ trong rung nhĩ
Đây là cơ sở cho sự ra đời của việc đánh giá nguy cơ đột quỵ bằng thang điểm CHADS2 qua đó quyết định hướng xử trí trong điều trị phòng ngừa đột quỵ. Thang điểm CHADS2 này gồm chữ cái viết tắt của C: Congestive heart failure (suy tim hoặc phân suất tống máu thất trái ≤ 40%), H: Hypertension (tăng huyết áp), A: Age (tuổi ≥ 75), D: diabetes (đái tháo đường), S: Stroke (tiền sử đột quỵ hoặc cơn thiếu máu não thoáng qua). Như chúng ta đã thấy đột quỵ làm tăng nguy cơ tái nhồi máu não lên 2,5 lần trong rung nhĩ, vì vậy đột quỵ hay cơn thoáng thiếu máu não được cho 2 điểm và các yếu tố nguy cơ còn lại được cho 1 điểm. Theo thang điểm này thì nếu bệnh nhân có 0 đểm CHADS2 sẽ có nguy cơ đột quỵ mỗi năm là 1,9%, 1 điểm có nguy cơ 2,8%, 2 điểm có nguy cơ 4%, 3 điểm có nguy cơ 5,9%, 4 điểm có nguy cơ 8,5%, 5 điểm có nguy cơ 12,5%, 6 điểm có nguy cơ 18,2% [6]. Và như thế, nếu bệnh nhân không có yếu tố nguy cơ (CHADS2 = 0 điểm) sẽ được điều trị phòng ngừa bằng Aspirin, bệnh nhân có một yếu tố nguy cơ trung bình (CHADS2 = 1 điểm) sẽ được điều trị bằng Aspirin hoặc kháng đông, bệnh nhân có yếu tố nguy cơ cao hoặc 2 yếu tố nguy cơ trung bình (CHADS2 ≥ 2 điểm) sẽ được điều trị bằng thuốc kháng đông.
Vào năm 2010, Hội Tim mạch châu Âu tổng hợp 12 nghiên cứu lâm sàng về nguy cơ đột quỵ trong rung nhĩ và nhận thấy rằng cần phải bổ sung một số yếu tố làm tăng nguy cơ đột quỵ trong thang điểm CHADS2 [9]. Từ đó, thang điểm CHA2DS2-VASc ra đời để đánh giá nguy cơ đột quỵ chi tiết hơn trong rung nhĩ. Tuổi ≥ 75 trở thành yếu tố nguy cơ chính và được cho 2 điểm, từ 65-74 tuổi được cho 1 điểm (chữ viết tắt A thứ hai trong VASc). V là chữ viết tắt của Vascular disease, là bệnh mạch máu, bao gồm bệnh mạch vành, bệnh mạch máu ngoại biên hoặc mảng xơ vữa động mạch chủ, sự hiện diện của bệnh mạch máu được cho 1 điểm nguy cơ đột quỵ. Và yếu tố bổ sung cuối cùng là giới tính (Sex category), bệnh nhân là phái nữ thì có 1 điểm yếu tố nguy cơ đột quỵ. Tương tự như thang điểm CHADS2, tổng điểm CHA2DS2-VASc càng cao thì nguy cơ đột quỵ càng cao.
|
CHA2DS2-VASc |
Điểm |
|
C: Suy tim/RLCN thất trái |
1 |
|
H: Tăng huyết áp |
1 |
|
A: Tuổi ≥ 75 |
2 |
|
D: Đái tháo đường |
1 |
|
S: Đột quỵ/TIA |
2 |
|
V: Bệnh mạch máu (mạch vành, mạch máu ngoại biên, mảng xơ vữa động mạch chủ) |
1 |
|
A: Tuổi 65-74 |
1 |
|
S: giới tính nữ |
1 |
Bảng 1: Phân tầng nguy cơ đột quỵ theo thang điểm CHA2DS2-VASc
|
CHA2DS2-VASc score |
Tỉ lệ đột quỵ (%/năm) |
|
0 |
0 |
|
1 |
1.3 |
|
2 |
2.2 |
|
3 |
3.2 |
|
4 |
4.0 |
|
5 |
6.7 |
|
6 |
9.8 |
|
7 |
9.6 |
|
8 |
6.7 |
|
9 |
15.2 |
Bảng 2: Nguy cơ đột quỵ hàng năm theo thang điểm CHA2DS2-VASc
Phân tầng nguy cơ đột quỵ bằng thang điểm CHA2DS2-VASc từ năm 2010 được lấy làm cơ sở cho việc điều trị bằng thuốc kháng đông. Theo đó, chỉ khi bệnh nhân không có yếu tố nguy cơ (CHA2DS2-VASc = 0) thì mới không có chỉ định sử dụng kháng đông, bệnh nhân có từ 1 điểm CHA2DS2-VASc trở lên đều có chỉ định sử dụng kháng đông.
|
Nguy cơ |
CHA2DS2-VASc |
Điều trị được khuyến cáo |
|
Không yếu tố nguy cơ |
0 |
Aspirin 81-325mg hoặc không điều trị (ưu tiên) |
|
1 yếu tố nguy cơ trung bình |
1 |
Aspirin 81-325mg hoặc kháng đông (ưu tiên) |
|
Có YTNC cao hoặc có ≥ 2 YTNC trung bình |
≥ 2 |
Kháng đông |
Bảng 3: Khuyến cáo điều trị phòng ngừa đột quỵ theo thang điểm CHA2DS2-VASc
III. Tình hình sử dụng thuốc kháng đông
Thuốc kháng đông đường uống được sử dụng từ lâu đời trong phòng ngừa đột quỵ trên bệnh nhân rung nhĩ là thuốc kháng vitamin K. Các phân tích gộp đều cho thấy thuốc kháng vitamin K làm giảm nguy cơ đột quỵ đến 65% so với giả dược và làm giảm 38% nguy cơ tương đối đột quỵ so với Aspirin [11]. Tuy nhiên, việc sử dụng thuốc kháng vitamin K trong thực hành lâm sàng gặp nhiều trở ngại, ngay cả tại các nước phát triển: chỉ có 55% bệnh nhân rung nhĩ có chỉ định sử dụng kháng đông được sử dụng kháng đông để phòng ngừa biến chứng đột quỵ và con số này giảm xuống còn 35% trên bệnh nhân ≥ 85 tuổi [8]. Nghiên cứu của Gladstone quan sát 597 bệnh nhân rung nhĩ có chỉ định điều trị kháng đông nhập viện vì đột quỵ tại 12 trung tâm Canada từ 2003 đến 2007 cho thấy chỉ có 10% bệnh nhân được điều trị với liều hiệu quả, 29% bệnh nhân được điều trị kháng vitamin K với liều dưới ngưỡng hiệu quả [7]. Lý do của những bất cập kể trên là do thuốc kháng vitamin K mang nhiều nhược điểm: cửa sổ điều trị hẹp (INR mục tiêu từ 2 đến 3), phải theo dõi INR thường xuyên, ít nhất là 1 lần mỗi tháng, thuốc có tác dụng chậm, hiệu quả thay đổi theo lượng vitamin K trong thức ăn, thay đổi theo chức năng gan và tương tác với nhiều loại thuốc. Việc đạt được INR mục tiêu ổn định đòi hỏi sự hiểu biết và hợp tác chặt chẽ của bệnh nhân. Vì vậy, các nhà lâm sàng đã mơ ước từ lâu một loại thuốc kháng đông đường uống lý tưởng để giải quyết những nhược điểm của thuốc kháng vitamin K. Một thuốc kháng đông đường uống lý tưởng phải có các đặc tính sau: có hiệu quả ít nhất như thuốc kháng vitamin K, cửa sổ điều trị rộng, ít tác dụng phụ, thuốc uống liều cố định, không cần phải kiểm tra định kỳ, ít tương tác với thuốc và thực phẩm, tác dụng nhanh, có thuốc đối kháng và giá thành đi đôi với hiệu quả.
IV. Thuốc kháng đông đường uống tác dụng trực tiếp lên yếu tố IIa
Dabigatran là thuốc ức chế trực tiếp thrombin dùng đường uống đầu tiên được đưa vào sử dụng trong lâm sàng dưới dạng tiền chất là Dabigatran etexilate. Tiền chất này nhanh chóng được men esterase trong huyết thanh chuyển thành dạng hoạt động là Dabigatran, chất ức chế thrombin trực tiếp rất mạnh và có hồi phục. Phân tử thrombin có một vị trí gắn kết hoạt động và hai vị trí gắn kết phụ. Vị trí gắn kết phụ thứ nhất cho phép fibrin gắn vào từ đó định hướng để gắn kết vào vị trí hoạt động. Vị trí gắn kết phụ thứ hai cho phép heparin bám vào để phát huy tác dụng. Dabigatran gắn kết trực tiếp với vị trí hoạt động của thrombin, từ đó ức chế cả thrombin có kết nối với fibrin và thrombin không có kết nối với fibrin. Khác với Dabigatran, các heparin trọng lượng phân tử thấp chỉ là chất ức chế gián tiếp thrombin và không thể ức chế được phân tử thrombin đã gắn kết với fibrin. Điều này là một ưu điểm về mặt lý thuyết của Dabigatran so với heparin trọng lượng phân tử thấp vì thrombin gắn kết với fibrin có thể kích hoạt sự lan rộng của huyết khối. Dabigatran tiến gần hơn đến tiêu chuẩn của một thuốc kháng đông đường uống lý tưởng với các ưu điểm sau: thời gian tác dụng sớm (0,5-2giờ) sau khi uống, bán thời gian loại thải là 12-17giờ, thải trừ 80% ở thận , không tương tác với thức ăn, ít tương tác thuốc hơn thuốc kháng vitamin K do không chuyển hóa bởi hệ CYP 450 ở gan, và nhất là được sử dụng với liều cố định và không cẩn phải kiểm tra định kỳ bằng xét nghiệm đông máu. Tuy nhiên, Dabagatran cho đến thời điểm hiện tại vẫn chưa có thuốc đối kháng đặc hiệu và việc sử dụng thuốc 2 lần một ngày là những điểm còn hạn chế của thuốc.
V. Nghiên cứu RELY [4]
RELY (Randomized Evaluation of Longterm Anticoagulation Therapy) là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên thực hiện trên 18113 bệnh nhân rung nhĩ tại 951 trung tâm ở 44 quốc gia châu Âu, Mỹ, châu Á, châu Phi và Úc từ 2005 đến 2009 với thời gian theo dõi trung bình là 2 năm. Các bệnh nhân rung nhĩ tham gia nghiên cứu phải kèm theo ít nhất một yếu tố nguy cơ đột quỵ: tiền sử đột quỵ, cơn thoáng thiếu máu não, thuyên tắc hệ thống, phân suất tống máu thất trái < 40%, suy tim NYHA từ độ II trở lên, tuổi ≥ 75 hoặc tuổi ≥ 65 kèm một trong các yếu tố nguy cơ đi kèm: tăng huyết áp, đái tháo đường, bệnh mạch vành. Các bệnh nhân bị loại trừ ra khỏi nghiên cứu bao gồm: bệnh van tim nặng, đột quỵ trong vòng 14 ngày hoặc đột quỵ nặng trong vòng 6 tháng trước, độ thanh thải Creatinin dưới 30ml/phút, bệnh gan tiến triển và đang mang thai. Các bệnh nhân này được chia ngẫu nhiên thành 3 nhóm: nhóm dùng Dabigatran etexilate 150mg x 2 lần/ngày, nhóm dùng Dabigatran etexilate 110mg x 2 lần/ngày, nhóm dùng Warfarin với liều điều chỉnh nhằm đạt được INR mục tiêu trong khoảng từ 2 đến 3. Mục tiêu chính của nghiên cứu là chứng minh Dabigatran etexilate không thua kém Warfarin với các tiêu chí kết cuộc là đột quỵ (thiếu máu và xuất huyết), thuyên tắc hệ thống, tử vong do mọi nguyên nhân, thuyên tắc phổi, nhồi máu cơ tim cấp, tử vong do mạch máu (bao gồm do xuất huyết).
Đây là một nghiên cứu lâm sàng được phân nhóm ngẫu nhiên rất tốt với đặc tính dân số tương tự nhau ở cả ba nhóm về số lượng bệnh nhân (6076/6015/6022), tuổi trung bình (71,5/71,4/71,6), giới tính (nam giới chiếm 63,2/64,3/63,3%), tiền sử đột quỵ hoặc cơn thoáng thiếu máu não (20,3/19,9/19,8%), tiền sử nhồi máu cơ tim (16,9/16,8/16,1%), suy tim (31,8/32,2/31,9%), tỉ lệ sử dụng Aspirin (38,7/40,0/40,6%), tỉ lệ chưa sử dụng thuốc kháng vitamin K (50,2/50,1/48,6%). Và ngay cả phân tầng nguy cơ bằng thang điểm CHADS2 cũng tương tự ở cả ba nhóm (2,2/2,1/2,1) và trong mỗi nhóm đều có khoảng 1/3 bệnh nhân có 0-1 điểm, 1/3 bệnh nhân 2 điểm và 1/3 bệnh nhân trên 3 điểm.
Kết quả của nghiên cứu RELY rất khả quan: tần suất đột quỵ và thuyên tắc mạch hệ thống mỗi năm trong nhóm sử dụng Dabigatran 150mg là 1,11%, trong nhóm sử dụng Dabigatran 110mg là 1,54%, trong nhóm sử dụng Warfarin là 1,71% (p<0,001). Như vậy Dabigatran etexilate 150mg x 2 lần/ngày làm giảm 35% nguy cơ tương đối của đột quỵ/thuyên tắc mạch hệ thống và Dabigatran etexilate 110mg x 2 lần/ngày có hiệu quả không kém hơn Warfarin.
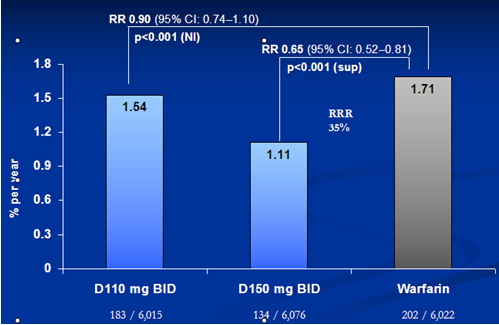
Biểu đồ 3: tần suất đột quỵ và thuyên tắc mạch hệ thống(%/năm)
Về tai biến xuất huyết chung, nhóm sử dụng Dabigatran etexilate 150mg x 2 lần/ngày chiếm tỉ lệ 16,56%, nhóm sử dụng Dabigatran 110mg x 2 lần/ngày chiếm 14,74% và nhóm sử dụng Warfarin chiếm 18,3%. Dabigatran ở cả hai liều 110 mg x 2 lần/ngày (p<0,001) và 150mg x 2 lần/ngày (p=0,002) đều làm giảm nguy cơ xuất huyết xuống lần lượt 22% và 9% so với Warfarin. Về đột quỵ xuất huyết, nhóm sử dụng Dabigatran etexilate 150mg x 2 lần/ngày có tỉ lệ tai biến này là thấp nhất, chiếm 0,10%, nhóm sử dụng Dabigatran 110mg x 2 lần/ngày là 0,12% và nhóm sử dụng Warfarin là 0,38% (p<0,001). Về xuất huyết nặng (làm giảm hemoglobin từ 20g/l trở lên, phải truyền ít nhất 2 đơn vị máu, chảy máu có triệu chứng vào một vùng cơ quan quan trọng), nhóm sử dụng Dabigatran etexilate 150mg x 2 lần/ngày có tần suất 3,32%/năm, nhóm sử dụng Dabigatran etexilate 110mg x 2 lần/ngày là 2,87%/năm và nhóm sử dụng Warfarin là 3,57%/năm. Như vậy, Dabigatran etexilate 150mg x 2 lần/ngày gây chảy máu nặng tương đương Warfarin (p=0,32) nhưng Dabigatran etexilate 110mg x 2 lần/ngày ít gây chảy máu nặng hơn Warfarin (p = 0,003).
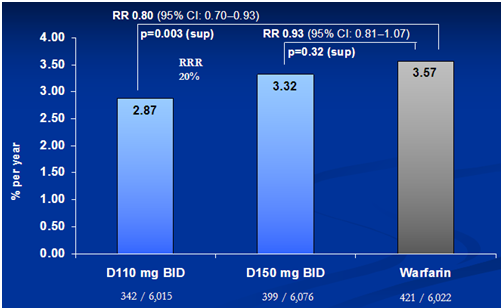
Biểu đồ 4: Tần suất chảy máu nặng (%/năm)
Tần suất tử vong do mọi nguyên nhân ở nhóm sử dụng Dabigatran etexilate 150mg x 2 lần/ngày là 3,64%/năm (p=0,051 so với Warfarin), ở nhóm sử dụng Dabigatran etexilate 110mg x 2 lần/ngày là 3,75%/năm (p = 0,13 so với Warfarin) và ở nhóm sử dụng Warfarin là 4,13%/năm. Như vậy, Dabigatran etexilate chưa làm cải thiện tỉ lệ tử vong so với Warfarin.
Trong nghiên cứu RELY, có 326 bệnh nhân người Nhật tham gia và phân tích dưới nhóm cộng đồng châu Á này cho kết quả tương tự như kết quả chung: tần suất đột quỵ và thuyên tắc mạch hệ thống mỗi năm trong nhóm sử dụng Dabigatran etexilate 150mg x 2 lần/ngày là 0,67% (dân số chung 1,11%), trong nhóm sử dụng Dabigatran etexilate 110mg x 2 lần/ngày là 1,38% (dân số chung 1,54%), trong nhóm sử dụng Warfarin là 2,65% (dân số chung 1,71%). Tuy nhiên, tần suất chảy máu nói chung trên nhóm bệnh nhân người Nhật lại cao hơn so với dân số chung: 34,8% trong nhóm sử dụng Dabigatran etexilate 150mg x 2 lần/ngày (16,6% trong dân số chung), 27,6% trong nhóm sử dụng Dabigatran etexilate 110mg x 2 lần/ngày (14,7% trong dân số chung), 33,8% trong nhóm sử dụng Warfarin (18,4% trong dân số chung).
Hai yếu tố nguy cơ cao của đột quỵ trong rung nhĩ là tuổi và tiền sử đột quỵ hay cơn thoáng thiếu máu não cũng được phân tích dưới nhóm. Kết quả cho thấy Dabigatran etexilate 110mg x 2 lần/ngày gây chảy máu ít hơn Warfarin (1,89% so với 3,04%, p<0,001) ở nhóm bệnh nhân dưới 75 tuổi nhưng không còn khác biệt ở nhóm bệnh nhân từ 75 tuổi trở lên (4,43% so với 4,37%, p = 0,89), trong khi đó Dabigatran etexilate 150mg x 2 lần/ngày cũng gây chảy máu ít hơn so với Warfarin (2,12% so với 3,04%, p<0,001) ở nhóm bệnh nhân dưới 75 tuổi nhưng lại có khuynh hướng gây xuất huyết nhiều hơn (5,1% so với 4,37%, p = 0,07) ở nhóm bệnh nhân từ 75 tuổi trở lên. Ở phân nhóm bệnh nhân đã có tiền sử đột quỵ hoặc cơn thoáng thiếu máu não, tần suất tái phát đột quỵ và thuyên tắc mạch hệ thống hàng năm trong nhóm sử dụng Dabigatran etexilate 150mg x 2 lần/ngày là 2,07% (nguy cơ tương đối so với Warfarin 0,75, khoảng tin cậy 95% là 0,52-1,08), trong nhóm sử dụng Dabigatran etexilate 110mg x 2 lần/ngày là 2,32% (nguy cơ tương đối so với Warfarin 0,84, khoảng tin cậy 95% là 0,58-1,20), và nhóm sử dụng Warfarin là 2,78%. Dabigatran etexilate 110mg x 2 lần/ngày có tỉ lệ xuất huyết nặng ít hơn Warfarin (nguy cơ tương đối 0,66, khoảng tin cậy 95% là 0,48-0,90) và Dabigatran etexilate 150mg x 2 lần/ngày có tỉ lệ xuất huyết nặng tương tự Warfarin (nguy cơ tương đối 1,01, khoảng tin cậy 95% là 0,77-1,34). Kết quả phân tích hiệu quả và độ an toàn của hai liều dùng Dabigatran trên phân nhóm bệnh nhân có tiền căn đột quỵ tương tự như dân số chung.
Tóm lại, nghiên cứu RELY cho thấy mặc dù Dabigatran chưa làm cải thiện tỉ lệ tử vong do mọi nguyên nhân so với Warfarin nhưng Dabigatran etexilate 150mg x 2 lần/ngày hiệu quả hơn hẳn Warfarin, làm giảm 35% nguy cơ tương đối đột quỵ so với Warfarin với khả năng gây chảy máu nặng tương đương, còn Dabigatran etexilate 110mg x 2 lần/ngày có hiệu quả tương đương Warfarin trong phòng ngừa đột quỵ nhưng nguy cơ gây xuất huyết nặng giảm 20%.
VI. Khuyến cáo mới trong phòng ngừa đột quỵ và thuyên tắc mạch hệ thống trên bệnh nhân rung nhĩ không do bệnh van tim.
Kết quả của nghiên cứu RELY đã làm thay đổi thực hành lâm sàng, đưa Dabigatran vào khuyến cáo nhóm I, mức độ chứng cứ B vào năm 2011 của Trường môn tim mạch Hoa Kỳ, Hiệp hội tim mạch Hoa Kỳ và Hội nhịp tim Hoa Kỳ trong phòng ngừa đột quỵ trong rung nhĩ không do bệnh van tim. Khuyến cáo này đưa Dabigatran vào vị trí thuốc thay thế cho thuốc kháng vitamin K trong rung nhĩ cơn hay vĩnh viễn trên bệnh nhân có yếu tố nguy cơ đột quỵ và không kèm theo van tim nhân tạo, bệnh van tim nặng , suy thận nặng (độ thanh thải Creatinin <15ml/phút), bệnh gan tiến triển làm thay đổi chức năng đông máu [15]. Hiệp hội tim mạch Canada cũng đưa Dabigatran vào khuyến cáo điều trị phòng ngừa đột quỵ trong rung nhĩ khi bệnh nhân có tổng điểm nguy cơ CHADS2 từ 1 trở lên, với ưu tiên sử dụng Dabigatran hơn là Warfarin [3]. Hiệp hội các nhà lâm sàng lồng ngực Hoa Kỳ (ACCP) cũng đưa Dabigatran vào khuyến cáo 2012 để thay thế cho thuốc kháng vitamin K trên đối tượng bệnh nhân rung nhĩ có chỉ định sử dụng kháng đông [13].
Tài liệu tham khảo:
1. Atrial Fibrillation Investigators. Risk Factors for Stroke and Efficacy of Antithrombotic Therapy in Atrial FibrillationAnalysis of Pooled Data From Five Randomized Controlled Trials. Arch Intern Med 1994;154:1449–57.
2. Benyyoucef S et al. Atrial fibrillation 2008; available at http: decisionresources.com; acessed Feb 2010.
3. Cairns JA et al. Focused 2011 Update of the Canadian Cardiovascular Society Atrial Fibrillation Guidelines: Recommendations for Stroke Prevention and Rate/Rhythm Control. Can J Cardiol 2011; 27: 74-90.
4. Connolly SJ., et al. Dabigatran versus Warfarin in patients with atrial fibrillation. N Engl J Med 2009;361:1139-1151.
5. Flaker GC et al. Asymptomatic atrial fibrillation: Demographic features and prognostic information from the Atrial Fibrillation Follow-up Investigation of Rhythm Management (AFFIRM) study. Am Heart J 2005;149:657–663.
6. Gage BF, Waterman AD, Shannon W, Boechler M, Rich MW, Radford MJ. Validation of clinical classification schemes for predicting stroke: results from the National Registry of Atrial Fibrillation. JAMA 2001;285:2864–2870.
7. Gladstone DJ et al. Predictive value of the Ontario prehospital stroke screening tool for the identification of patients with acute stroke. Prehosp Emerg Care. 2009 Apr-Jun;13(2):153-9.
8. Go A et al. Warfarin Use among Ambulatory Patients with Nonvalvular Atrial Fibrillation: The AnTicoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study. Ann Inter Med 1999;131:927-934.
9. Guidelines for the management of atrial fibrillation. The Task Force for the management of atrial fibrillation of European Society of Cardiology: Developed with the special contribution of the European Heart Rythme Association (EHRA). Eur Heart J 2010;31:2369-2429.
10. Hart RG et al. Stroke with intermittent atrial fibrillation: incidence and predictors during aspirin therapy. J Am Coll Cardiol 2000;35:183–187.
11. Hart RG et al. Meta-analysis: Antithrombotic therapy to prevent stroke in patients who have nonvalvular atrial fibrillation. Ann Intern Med 2007;146:857–67.
12. Huỳnh VM và cs. Khuyến cáo của Hội tim mạch học Việt Nam về chẩn đoán và điều trị rung nhĩ.
13. John J. You et al. Antithrombotic Therapy for Atrial Fibrillation: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012; 141:e531S-e575S.
14. Valentin Fuster et al. ACC/AHA/ESC 2006 Guidelines for the Management of Patients With Atrial Fibrillation: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines. Circulation 2006; 114; e257-e354.
15. Wann LS et al. 2011 ACCF/AHA/HRS Focused update on the management of patients with atrial fibrillation (update on Dabigatran) J. Am Coll Cardiol 2011; 57, 1330-1337.







