I. ĐẶT VẤN ĐỀ
Nhồi máu cơ tim (NMCT) là nguyên nhân chính gây tử vong và tàn phế trên toàn thế giới. Năm 2012, định nghĩa toàn cầu lần 3 về NMCTvới sự tham gia của hội tim Châu Âu (ESC), trường môn tim mạch Mỹ (ACCF), hội tim Mỹ (AHA), liên đoàn tim thế giới (WHF) trong đó nhấn mạnh những điều kiện khác nhau có thể dẫn đến NMCT, tái khẳng định phân loạiNMCT (bao gồm 5 type) và cập nhật dữ liệu mới từ các dấu ấn sinh học(1).
BS Nguyễn Thanh Hiền
BS Trần Lệ Diễm Thúy
BS Thượng Thanh Phương
BS Dương Hiệp Hồ
Những điều này đã được chấp nhận bởi tổ chức y tế thế giới (WHO), cộng đồng y khoa và đưa vào áp dụng trong thực hành lâm sàng thường ngày. NMCT type 2 được phân loại với cơ chế bên dưới là thứ phát từ thiếu máu cục bộ (TMCB) do tăng nhu cầu O2 và/hay giảm cung cấp O2 cơ tim. Nguyên nhân của tình trạng này có thể do co thắt mạch vành (MV), thuyên tắc MV (coronary embolism), thiếu máu, loạn nhịp tim, tăng hay hạ HA…(2)Tỷ lệ NMCT type 2 chính xác vẫn chưa được xác định trên dân số chung và thay đổi tùy theo nghiên cứu, ước tính nó khoảng4% ở BN bị NMCT tái phát và khoảng 2-10% /NMCT chung(3). Tử vong của bệnh còn cao do bệnh lý nền nặng đặc biệt khi nhận định chưa phù hợp là NMCT type 1 dẫn đến việcbắt đầu những điều trị có thể gây hại thêm cho bệnh nhân vốn dĩsẵn có nhiều bệnh nặng kết hợp.Trên lâm sàng, chẩn đoán NMCT chúng ta thường gặp 5 nhóm sau: BN bịNMCT có huyết động bình thường hoặc RL huyết động nhẹ, BN chẩn đoán NMCT có RL huyết động nặng hơn (Killip III- IV) có/không kèm SHH cần thở máy, BN được cấp cứu hồi sức ngừng tuần hoàn-hô hấp và được theo dõi do BMV/NMCT, BN vào khoa cùng lúc có ≥ 2 chẩn đoántrong đó có NMCT, BN nhập viện vì nguyên nhân khác sau đó phát hiện thêm chẩn đoán NMCT. Ba nhóm BN đầu thường dễ chẩn đoán và việc điều trị theo đúng khuyến cáo hiện hành. Hai nhóm BN sau thường được thảo luận nhiều trong các cuộc hội chẩn và cũng là 1 thách thức ngay cả cho BS tim mạch. Như vậy đứng trước BN bệnh cảnh toàn thân nặng có kết quả xét nghiệm troponin tăng,đặc biệt trong thời đại troponin siêu nhạy (hs-troponin), người BS cần phải trả lời 2 câu hỏi: 1)Có NMCT không? 2) Nếu là NMCT thì đây là NMCT type 1 (có sự thành lập huyết khối/mảng xơ vữa không ổn địnhtrong lòng MV àcó vai trò của kháng đông, ức chế tiểu cầu kép và tái thông mạch…) hay NMCT type 2 (không liên quan đến hình thành huyết khối mới mà do mất cân bằng cán cân cung cầu gây nên từ bệnh lý nền của BN àđiều trị bệnh nền là chủ yếu). Để trả lời các câu hỏi này, bài viết dưới đây chúng ta cùng làm rõ 3 vấn đề sau:
1. Cơ chế làm tăng troponin, đặc biệt trong một số tình huống lâm sàng thường gặp là gì? Các thế hệ xét nghiệm troponin giúp ích ra sao trong chẩn đoán NMCT?
2. Ranh giới giữa tổn thương cơ tim không do TMCB kèm hoại tử và NMCT là gì?
3. Ranh giới giữa NMCT type 1 và type 2 là gì?
II. GIẢI QUYẾT VẤN ĐỀ
1. Cơ chế làm tăng troponin, đặc biệt trong một số tình huống lâm sàng thường gặp là gì? Các thế hệ xét nghiệm troponin giúp ích ra sao trong chẩn đoán NMCT?
1.1. Cơ chế tăng troponin
Các dấu ấn sinh học để phát hiện tổn thương cơ tim được ưa chuộng là troponin, nóbao gồm ba tiểu đơn vị điều hòa tiến trình co bóp qua trung gian Ca2+. Các tiểu đơn vị này gồm troponin C gắn kết với Ca2+, troponin I (TnI) gắn kết với actin ức chế sự tương tác actin-myosin và troponin T (TnT) gắn kết với tropomyosin qua đó gắn phức hợp troponin lên vi sợi cơ (Hình1). Mặc dù hầu hết TnT được kết hợp trong phức hợp nhưng có khoảng 6% đến 8% TnTtự do hòa tan trong bào tương và riêng TnI thì có khoảng 2% đến 3% được tìm thấy trong bào tương. Sau khi tế bào cơ tim bị tổn thương, phóng thích ban đầu troponin là từ bào tương và tiếp sau đó là phóng thích từ các cấu trúc (phức hợp gắn kết vi sợi cơ-myofilament bound) (Hình 1). Các gen mã hóa TnT và TnI là khác nhau cho cơ tim và cơ vân cho phép sản sinh ra các kháng thể chuyên biệtcho riêng cơ tim (cTnT và cTnI) và giúp có thể định lượng chúng(2).
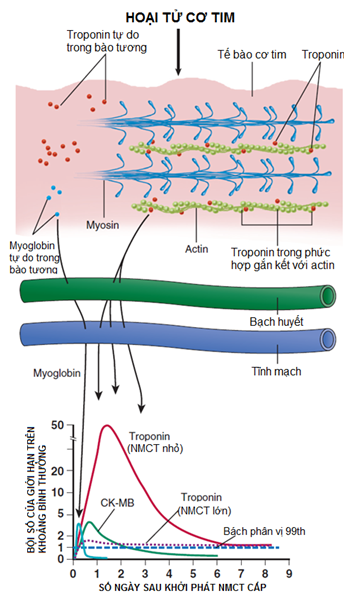
Hình 1: cơ chế phân tử giải thích tăng tropinin trong tuần hoàn(2)
Từ hình 1 chúng ta nhận thấy: phóng thích dấu ấn sinh học vào tuần hoàn sẽ bắt đầu với thiếu máu cục bộ kéo dài, nặng hơn là tình trạng hoại tử và dẫn đến mất sự toàn vẹn của màng tế bào cơ tim. Sau khi màng tế bào cơ tim bị phá vỡ, các dấu ấn sinh học tự dosẵn có trongbào tương (myoglobin, troponin…)được phóng thích trước tiên.Myoglobin, troponin và đồng phânCK được phóng thíchngay tức khắc và nồng độ trong máu tăng lên một cách nhanh chóng vượt giới hạntrên của điểm cắt. Sự phóng thích các dấu ấn sinh học nhiều hơn tiếp sau đó là từ phá vỡ các vi sợi cơ (myofilaments) và có thể tiếp tục trong vài ngày tiếp theo (mũi tên tách ra ba đầu). Các dấu ấn sinh học này bắt đầu khuếch tán vào các khoảng gian bàorồi vào vi tuần hoàn và hệ bạch huyết quanh khu vực của vùng nhồi máu. Nồng độ các chất này trong hệ tuần hoàn phụ thuộc vào nhiều yếu tố, bao gồm vị trí tổn thương trong nội bào, trọng lượng phân tử, lưu lượng máu, dòng chảy bạch huyết tại chỗ, và tốc độ thải trừ khỏi máu. Mức độ troponin có thể tăng lên khoảng 20 đến 50 lần giới hạn trên của quần thể tham khảo (bách phân vị 99th) ở những bệnh nhân có NMCT cấp “cổ điển” và hoại tử cơ tim đủ lớn. Hiện tại chúng ta có thể chẩn đoán tình trạng vi nhồi máu (microinfarction) bằng các xét nghiệm có độnhạy cao hơn ngay cả khi chỉcó tăng nhẹ troponin trên mức giới hạn trên, trong khi CK-MB và xét nghiệm troponin từ thế hệ cũ có thể vẫn còn dưới mức giới hạn quyết định cóNMCT(2).
Bên cạnh tình trạng TMCB cơ tim, có rất nhiều nguyên nhân khác gây tăng troponin trong thực lâm sàng (bảng 1)(1).

Cơ chế chính có thể giải thích cho các tình trạng này(4):
· Do hoại tử tế bào cơ tim: do thiếu máu, nhồi máu, viêm, thâm nhiễm, chấn thương, nhiễm độc, do nguyên nhân chuyển hoá.
· Do chết chương trình: các tế bào cơ tim bị chết chương trình do hoạt hoá men caspase.
· Do các tế bào phóng thích các chất ly giải troponin từ sự thoái hoá các chất trong cơ thể.
· Do sự tăng tính thấm của màng tế bào: tổn thương màng tế bào cơ tim và làm thay đổi tính thấm màng tế bào.
1.2. Cơ chế tăng troponin trong các tình huống lâm sàngđặc biệt(1, 5)
Có 5 nguyên nhân gây tăng troponin rất cao (Very high troponin levels): NMCT, viêm cơ tim, bệnh cơ tim do stress (Takotsubo –ít gặp), shock phản vệ (hiếm) và bệnh thận mạn. Ba nguyên nhân đầu thường có động học troponin tăng rồi giảm. Hai nguyên nhân sau xu hướng ít có động học.Nồng độ troponin càng cao, khả năng bị NMCT hoặc viêm cơ tim càng cao. Tuy nhiên hiện vẫn chưa có ngưỡng troponin đơn độc nào để phân định các nguyên nhân này. Định nghĩa toàn cầu lần 3 về NMCT năm 2012 đã đưa rasơ đồ và đánh giá cho các tình huống lâm sàng có thể gây tổn thương cơ tim hoặc nhồi máu cơ tim
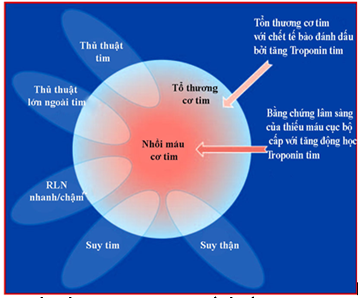
Hình 2: Các tình huống lâm sàng khác nhau có thể gây tổn thương cơ tim hoặc NMCT(1)
– BN thực hiện các thủ thuật tim mạch:
Bất thường mới ST-T là thường gặp ở BN phẫu thuật tim. Khi sóng Q bệnh lý mới xuất hiện, NMCT type 1 hoặc type 2 nên xem xét, đặc biệt khi nó đi kèm với tăng dấu ấn sinh học tim, bất thường vận động vùng mới hay huyết động không ổn định.Thủ thuật cắt đốt các rối loạn nhịp (ấm hoặc lạnh) có thể gây tổn thương và hoại tử cơ tim. Sự lan rộng của tổn thương có thể đánh giá bằng đo lường troponin. Tuy nhiên việc tăng troponin trong trường hợp này không được gọi (dán nhãn) là NMCT.
Những thủ thuật mới như đặt van ĐMC qua cathether (TAVI) hoặc kẹp van 2 lá (mitral clip) có thể gây tổn thương cơ tim và hoại tử. Cả 2 thủ thuật đều gây tổn thương trực tiếp cơ tim và gây TMCB do thuyên tắc hoặc tắc nghẽn MV. Tương tự như với CABG, tăng dấu ấn tim rõ có tiên lượng xấu nhưng dữ liệu chưa sẵn có. Tiêu chuẩn cải tiến được đề nghị cho chẩn đoán NMCT 72 giờ sau TAVI nhưng hiện còn quá ít bằng chứng và cũng có thể hợp lý khi áp dụng cùng tiêu chuẩn như CABG.
– BN thực hiện các thủ thuật ngoài tim:
NMCT quanh thủ thuật là biến chứng mạch máu nặng thường gặp ở BN chịu những PT lớn ngoài tim. Biến chứng này đi kèm với tiên lượng xấu và hầu hết thường không có triệu chứng TMCB. Cần theo dõi thường quy dấu ấn sinh học tim trước và 48-72 giờ sau thủ thuật ở BN nguy cơ cao. Các nghiên cứu ở BN có PT ngoài tim cho thấy nhiều trường hợp NMCT được chẩn đoán trong bối cảnh mất cân bằng kéo dài cung-cầu oxy cơ tim và nếu kèm tăng và/hoặc giảm troponin là chỉ điểm NMCT type 2. Tuy nhiên, nghiên cứu tử thiết những BN tử vong do NMCT quanh thủ thuật cho thấy có hiện tượng vỡ mảng xơ vữa, kết tập tiểu cầu và hình thành huyết khối (NMCT type 1) xảy ra ở 1 nửa các biến cố này. Do có sự khác biệt trong tiếp cận điều trị nên việc theo dõi sát lâm sàng để quyết định là cần thiết.
– Rối loạn nhịp nhanh/chậm:
Nguyên nhân thường gặp do đau, tăng hoạt động hệ giao cảm, do dùng thuốc hoặc do ngưng đột ngột thuốc(VD ức chếβ). Cơ chế tăng troponin trong trường hợp này là cơ tim bị hoại tử do nhịp nhanh, tình trạng viêm cơ tim sẵn có, rối loạn chức năng cơ tim do sự thay đổi thể tích của các buồng nhĩ và thất, tăng áp trong buồng tim hoặc vi huyết khối mạch vành(4).
– Suy tim:
Tăng troponin ở BN suy tim do nhiều nguyên nhân. NMCT type 1 là nguyên nhân quan trọng và luôn cần xem xét ở BN có suy tim mất bù cấp. NMCT type 2 có thể do tăng áp lực căng thành, tắc nhánh nhỏ MV, RL chức năng nội mạc, thiếu máu hoặc tụt HA. Bên cạnh NMCT type 1 và 2, hiện tượng chết tế bào theo chương trình, tổn thương tế bào trực tiếp liên quan đến viêm, TK-thể dịch, viêm cơ tim, bệnh cơ tim do stress..đều có thể gây tăng troponin bất thường.
Trong thực hành, BN vào viện vì suy tim mất bù cấp, cần đo troponin với mục đích xác nhận hoặc loại trừ NMCT type 1 là yếu tố thúc đẩy. Chẩn đoán NMCT type 1 khi biểu hiện động học rõ với tăng và/hoặc giảm có ý nghĩa troponin kèm triệu chứng TMCB, thay đổi TMCB mới trên ECG hoặc mất vùng chức năng tim mới trên test không xâm lấn. Một điều lưu ý ở đây là trên siêu âm tim nếu ghi nhận buồng tim đã dãn to và thành tim có vùng mỏng, vô hoặc loạn động có thể là dấu hiệu TMCB nhưng là TMCB cũ và sẽ không phù hợp để cung cấp 1 bằng chứng của tiêu chuẩn TMCB mới trong định nghĩa về NMCT.Giải phẫu MV đã biết trước sẽ giúp ít rất nhiều cho chẩn đoán, nếu ĐMV bình thường thì NMCT type 2 hoặc do cơ chế không MV có thể giải thích tăng bất thường troponin. Khi giải phẫu MV chưa được biết thì việc tăng troponin vượt quá 99th URL đơn thuần không thiết lập chẩn đoán NMCT cấp và cũng không xác định cơ chế bên dưới gây tăng troponin. Trong trường hợp này, những thông tin thêm từ CMV, tưới máu cơ tim, MRI sẽ giúp chúng ta hiểu rõ hơn nguyên nhân bên dưới.
– Tăng huyết áp nặng:
Tăng huyết áp không được kiểm soát tốt về lâu dài sẽ làm tăng sức căng thành cơ tim, làm phì đại thất trái, tái cấu trúc cơ tim và dẫn đến bệnh cơ tim do tăng huyết áp. Phì đại thất trái xảy ra khi thất trái làm việc quá sức để bơm máu vào hệ tuần hoàn và chống lại kháng lực mạch hệ thống. Vì vậy khi đó cơ timđòi hỏi nhiều chất dinh dưỡng và oxy hơn. Khi mất đi cán cân cung-cầu thì cũng sẽ gây phá huỷ màng tế bào,có thể kết hợp cùng tổn thương do tắc nghẽn MV gây thiếu máu cơ tim và làm tăng troponin(4).
– Bệnh thận mạn:
Tăng troponin tim ở BN bệnh thận mạn sẽ làm tăng nguy cơ tử vong,giảm thời gian sống còn của BN. Nguyên nhân chính xác chưa được sáng tỏ. Nhiều tác giả cho rằng có thể do tổn thương tế bào cơ tim dưới lâm sàng, các đáp ứng viêm trong suy thận, tăng tính thấm màng tế bào và do quá tải thể tích mạn tính. Ngoài ra, bệnh thận mạn cũng có thể gây ra các ổ vi nhồi máu từ đó làm tăng troponin tim. Vì vậy, khi tăng troponin ở bệnh nhân bệnh thậnnên thực hiện lặp lại các xét nghiệm troponin để theo dõi diễn biến động học. Troponin I trong trường hợp này được ưa chuộng hơn troponin T vì không cần điều chỉnh điểm cắt cho ngưỡng chẩn đoán,Quan trọng là nên theo dõi khuynh hướng tăng hay giảm troponin giúp chẩn đoán phân biệt với NMCT để có hướng xử lý và điều trị đúng đắn.
Bảng 2: Ngưỡng troponin cần điều chỉnh ở BN có rối loạn chức năng thận(6)
|
Xét nghiệm |
Ngưỡng chẩn đoán tối ưu cho BN có RL CN thận so với ngưỡng 99th giá trị tham khảo |
|
Abbott hsTnI |
1.1 lần |
|
Roche hsTnT |
2.1 lần |
|
Siemens hsTnI (Đang nghiên cứu) |
3.6 lần |
|
Beckman hsTnI (Đang nghiên cứu) |
2.8 lần |
|
Abbott cTni |
1.0 lần |
|
Siemens Ultra-sTnI |
1.2 lần |
|
Beckman Accu sTnI |
0.9 lần |
– Đột quỵ cấp:
Các bệnh lý tổn thương hệ thần kinh trung ương nặng do đột quỵ thiếu máu hay đột quỵ xuất huyết cũng làm tăng troponin. Đột quỵ thiếu máu và nhiều loại xuất huyết não làm tổn thương hệ thần kinh của toàn cơ thể trong đó nhịp tim và hệ dẫn truyền của tim được điều chỉnh bởi hệ thần kinh tự động. Vì vậy, các tổn thương não có thể ảnh hưởng đến chức năng tim và rối loạn nhịp tim. Tăng troponin tim trong trường hợp này là có sự phá hủy cơ tim do mất cân bằng của hệ thần kinh tự động dẫn đến tăng hoạt động giao cảm, tăng catecholamin ảnh hưởng lên tế bào cơ tim. Theo dõi động học troponin, tìm và đánh giá các bằng chứng TMCB mới trên tim (theo đúng định nghĩa về NMCT) là cách tiếp cận quan trọng trong biện luận chẩn đoán và định hướng điều trị.
– BN nằm hồi sức tích cực (ICU):
Các tình trạng gây mất cân bằng cung cầu oxy cơ tim ngoài ĐMVluôn sẵn có tại khoa HSCC: choáng (do tim, giảm thể tích, nhiễm trùng), suy hô hấp nặng, thiếu máu nặng, THA với có/ không phì đại thất trái, RL nhịp nhanh/ nhịp chậm, RL chức năng nội mô….Tăng troponin khá thường gặp ở BN nằm ICU và thường đi kèm với tiên lượng xấu bất chấp tình trạng bệnh nền là gì. Một vài trường hợp tăng troponin phản ánh NMCT type 2 gây ra do tình trạng tăng nhu cầu oxy cơ tim trên nền BMV, một số khác do tình trạng tăng catecholamine hoặc ngộ độc trực tiếp từ chất độc trong tuần hoàn. Hơn thế nữa, một vài trường hợp NMCT type 1 cũng có thể xảy ra. Đó thường là 1 thử thách cho nhà lâm sàng và cần có kế hoạch hành động khi troponin tăng ở BN với bệnh lý nặng ở một hoặc nhiều cơ quan. Khi bệnh nặng hồi phục, cần có quyết định tiếp theo là có hay không và dùng phương pháp gì để đánh giá BMV hoặc bệnh tim cấu trúc, điều này tùy thuộc vào yếu tố nguy cơ xơ vữa và tình trạng lâm sàng cụ thể từng BN.
1.3. Các thế hệ xét nghiệm troponin
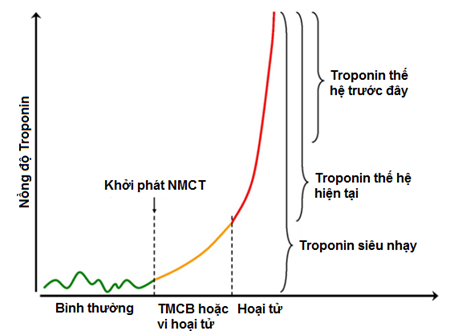
Hình 3: Khoảng phát hiện của các thế hệ xét nghiệm troponin khác nhau(7).
Như trong hình 3, đường màu xanh đại diện cho dao động của troponin trong người bình thường. Ngay sau khi khởi phát nhồi máu cơ tim, phóng thích troponin tự do sẵn có trong bào tương do thiếu máu cục bộ hoặc có tình trạng vi hoại tử (đường màu cam) làm tăng nhẹ troponin vàđã có thểđược phát hiệnbởi các xét nghiệm troponin có độ nhạy cao. Sau 2-6 giờ của NMCT có sự gia tăng đáng kể troponin phản ánh hoại tử cơ tim rộng (đường màu đỏ). Chỉ có sự gia tăng đáng kể tại thời điểm này của troponin, cácxét nghiệm troponin thế hệ đầu tiên và hiện tạimới có thể phát hiện được. Như vậy, sự ra đời của xét nghiệm troponin siêu nhạy giúp phát hiện mức độ thấp hơn của troponin bao gồm chỉ trong tình trạng thiếu máu cục bộ/vi hoại tử (tăng độ nhạy) và thậm chí cả trong một số dao động bình thường (giảm độ chuyên). Điều này mang ý nghĩa rất lớn trên lâm sàng giúp người BS không bỏ sót căn bệnh nguy hiểm này mà việc điều trị nó kịp thời theo y học hiện hành đã cải thiện rất nhiều cho tiên lượng người bệnh. Giá trị lợi ích của xét nghiệm troponin siêu nhạy (hsTroponin) được khẳng định trong khuyến cáo về NMCT của ESC 2015(8)
Bảng 3: Lợi ích của hsTroponin so với Troponin chuẩn
|
So với mẫu Troponin chuẩn, hsTroponin có các đặc điểm: |
|
· Có giá trị tiên đoán âm cao hơn cho NMCT cấp |
|
· Giảm được “khoảng mù troponin” dẫn đến phát hiện NMCT cấp sớm hơn |
|
· Tăng 4% trị tuyệt đối và 20% trị tương đối phát hiện NMCT typ 1 và làm giảm chẩn đoán ĐTN không ổn định |
|
· Làm tăng gấp 2 lần phát hiện NMCT typ 2 |
|
Mức độ hsTroponin nên được diễn dịch như 1 dấu ấn định lượng cho tổn thương cơ tim (mức độ tăng cao hơn, khả năng phù hợp với NMCT nhiều hơn) |
|
· Tăng hơn 5 lần giới hạn trên giá trị tham khảo có giá trị tiên đoán dương cho NMCT typ 1 cao (> 90%) |
|
· Tăng đến 3 lần giới hạn trên giá trị tham khảo có giá trị tiên đoán dương cho NMCT cấp chỉ ở mức giới hạn (50-60%) và có thể gặp phổ rộng các tình trạng khác |
|
· Cũng thường phát hiện được troponin trong tuần hoàn ở những người khỏe mạnh |
|
Mức độ Troponin tăng và/hoặc giảm khác biệt giữa tổn thương cơ tim cấp và mạn (sự thay đổi rõ ràng hơn, khả năng phù hợp NMCT cấp cao hơn) |
Chẩn đoán nhanh và phân tầng nguy cơ là quan trọng cho điều trị cải thiện sống còn trong NSTE-ACS và để giúp điều chỉnh chiến lược điều trị theo nguy cơ ở từng cá thể. Trong bối cảnh này, troponin nhận được sự chú ý đặc biệt trong khuyến cáo ESC năm 2015. So với troponin qui ước, những mẫu thử này cho phép phát hiện một cách đáng tin cậy ngưỡng troponin được phóng thích thấp hơn trong tuần hoàn, nên có giá trị tiên đoán âm cao hơn và giảm được “khoảng mù troponin”, góp phần phát hiện sớm hơn hội chứng MV cấp. Vì thế, mẫu thử hsTroponin (troponin siêu nhạy) hiện tại được khuyến cáo hơn là mẫu troponin qui ước (I, A).
2. Ranh giới giữa tổn thương cơ tim không do TMCB kèm hoại tử và NMCT là gì?
Trả lời cho câu hỏi trên là BN đã có thỏa đầy đủ 2 tiêu chuẩn theo định nghĩa toàn cầu lần 3 về NMCT cấp(1):
1) Tăng và/hoặc giảm dấu ấn sinh học tim (thường dùng Troponin)động học, với ít nhất một giá trị trênbách phân vị99th giới hạn tham khảo trên (uper reference limit-URL)VÀ
2) Kèm với ít nhất một trong các dấu hiệu của thiếu máu cục bộ CẤPsau:
Ø Triệu chứng lâm sàngthiếu máu cục bộ cơ tim.
Ø Tiến triểnsóng Q bệnh lý trên ECG.
Ø Biến đổi mớiST-T một cách có ý nghĩa hoặc cóblock nhánh trái mớitrên ECG.
Ø Bằng chứng hình ảnh học mất mớivùng cơ tim còn sống hay bất thường vận độngvùngmới
Ø Xác định có huyết khối qua chụp MV hoặc tử thiết
Như vậy theo định nghĩa trên, những BN mặc dù có tăng troponin nhưng không chẩn đoán NMCT khi: troponin có tăng nhưng không động học (chưa thỏa tiêu chuẩn 1), troponin có tăng động học nhưng chưa ghi nhận bằng chứng của TMCB cấp(chưa thỏa tiêu chuẩn 2). Một điều lưu ý rằng NMCT là 1 bệnh lý cấp tính diễn tiến theo thời gian, nên những bằng chứng kèm theo bên cạnh tiêu chuẩn động học troponin không chỉ dừng lại ở bằng chứng TMCB đơn thuần (vì có thể là cũ hoặc đã là mạn tính trước đây) mà phải là các bằng chứng TMCB mới và có diễn tiến qua thời gian theo dõi.
Do tính chất quan trọng cóảnh hưởng lớn đến quyết định lâm sàng, dưới đây chúng ta cùng làm rõ các thành tố trong các tiêu chuẩn từ định nghĩa trên
2.1. Khi nào tăng troponin được gọi là tăng có động học?
Một cách khái quát, tăng troponin động học là chúng ta có thể vẽ được đường biểu diễn nồng độ phóng thích troponin trong máu theo thời gian tương tự như trong các đồ thị mô tả kinh điển nồng độ troponin trong NMCT cấp
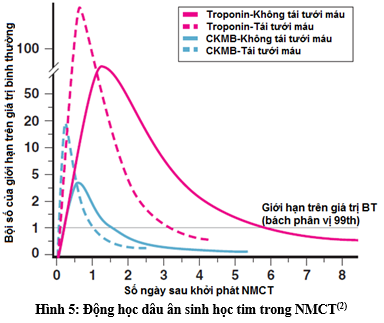
Hình 5: Động học dấu ấn sinh học tim trong NMCT(2)
NMCT là một biến cố cấp tính gây giảm tưới máu cơ tim, tình trạng hoại tử cơ tim gây phóng thích ồ ạt troponin vào tuần hoàn đạt đến đỉnh điểm cao nhất rồi giảm dần theo thời gian đến khi troponin được thải trừ hoàn toàn khỏi cơ thể, trừ khi có 1 tình trạng hoại tử tiếp tục lan rộng. Theo hình 5 ở trên cho thấy đường biểu diễn troponin theo thời gian dốc đứng ở triền lên (tăng ít nhất khoảng 50% giá trị 3giờ trước đó nếu trước đó không tăng hoặc tăng ít nhất 20% giá trị 3 giờ trước đó nếu trước đó có tăng) đạt đến đỉnh điểm 24-48 giờ sau khởi phát biến cố cấp tùy theo có tái tưới máu hay không. Sau đó nồng độ troponin trong máu giảm dần theo triền xuống, đường biểu diễn lài hơn triền lên (độ giảm khoảng 20% giá trị 3-6 giờ trước đó) rồi thải trừ dưới ngưỡng phát hiện của các xét nghiệm khoảng 7-10 ngày (Troponin I), 10-14 ngày (Troponin T)(2, 9). Như vậy trong thực hành, để có tiêu chuẩn động học troponin chúng ta phải lặp lại xét nghiệm troponin theo thời gian để chứng minh triền lên tăng dốc đứng, đạt đỉnh 24-48 giờ và troponin cải thiện dần ở triền xuống sau đó. Những trường hợp không thỏa tiêu chuẩn tăng rồi giảm động học như đường biểu diễn (không thỏa tiêu chuẩn 1 về định nghĩa NMCT) là những tình trạng tăng troponin mạn do nhiều cơ chế và nguyên nhân khác nhau đã đề cập ở trên. Những trường hợp thỏa tiêu chuẩn động học troponin chúng ta cần khảo sát tìm thêm bằng chứng TMCB mới (tiêu chuẩn 2) trước khi chẩn đoán NMCT.
2.2. Triệu chứng lâm sàng nào phù hợp hay chưa phù hợp cho TMCB?
Triệu chứng TMCBcó thể bao gồm sự kết hợp các triệu chứng khó chịu khác nhau từ ngực, chi trên, hàm dưới hay vùng thượng vị (có thể xảy ra khi gắng sức hoặc khi nghỉ ngơi) hoặc có các triệu chứng tương đương thiếu máu cục bộ như mệt, khó thở. Suy tim sung huyết hay sốc timmà không ghi nhận nguyên nhân bệnh tim không do BMV(non-CHD)được xem là triệu chứng tương đương TMCB. Các khó chịu do TMCB cấp phải kéo dàiít nhất 20 phút. Thông thường, sự khó chịu sẽ lan tỏa cả 1 vùng, không khu trú và không cóđiểm đau rõ, cũng không bị ảnh hưởng bởi vận động vùng ngực và tay, và nó thường kèm theo triệu chứng TK thực vật như toát mồ hôi, buồn nôn hoặc ngất.
Triệu chứng không điển hình như:mệt, nôn, buồn nôn, đau bụng…không được sử dụng như chỉ tiêu chẩn đoán (như triệu chứng đau thắt ngực tương đương) dù nó có ích về phương diện lâm sàng trong việc đạt chẩn đoán chính xác (nó chỉ là triệu chứng đi kèm).
Ngược lại, các triệu chứng không điển hình (như hồi hộp hoặc ngưng tim) hoặc thậm chí không triệu chứng có thể có NMCT đặc biệt ở các đối tượng như phụ nữ, người già, ĐTĐ.
Bằng chứng lâm sàng TMCB này trên thực tế đôi khi không thu thập được mặc dù chúng ta có thăm hỏi bệnh cùng người nhà BN như ở BN tai biến mạch máu não, BN nặng phải thở máy, sau phẫu thuật.. khi đó chúng ta hoàn thành chẩn đoán từ các bằng chứng khác của tiêu chuẩn TMCB cấp.
2.3. Các tiêu chuẩn ECG nào được khuyến cáo?(1, 2)
|
ECG trong NMCT cấp (không có LBBB) |
ECG trong NMCT cấp (trong bối cảnh LBBB) |
|
ST chênh lên |
· ST chênh lên ≥ 1mm và cùng chiều (concordant) với QRS (5 điểm) · ST chênh xuống ≥ 1mm ở V1, V2 hoặc V3 (3 điểm) · ST chênh lên ≥ 5 mm và ngược chiều (discordant) với QRS (2 điểm)
Điểm số ≥ 3 có 98% đặc hiệu cho NMCT cấp |
|
ST chênh lên mới tại điểm J ở 2 đạo trình liên tiếp với các giá trị điểm cắt sau: · ≥0.1mV ở tất cả chuyển đạo (trừ V2-V3) · Tại V2-V3 các điểm cắt sau §≥0.2mV ở nam ≥ 40 tuổi §≥0.25mV ở nam < 40 tuổi §≥0.15mV ở nữ |
|
|
ST chênh xuống và thay đổi sóng T |
ECG trong NMCT cũ (không phì đại thất trái và LBBB) |
|
· ST chênh xuống mới với đi ngang hoặc chúc xuống ở 2 đạo trình liên tiếp · Sóng T đảo ≥0.1mV liên tiếp 2 đạo trình có sóng R trội hoặc R/S > 1 |
· Bất kỳ sóng Q ở V2-V3 ≥ 0.02s hoặc dạng QS ở V2-V3 · Sóng Q ≥ 0.03s và sâu ≥0.1mV hoặc có dạng QS ở I,II, avL, avF, hoặc V4-V6 trong bất kỳ nhóm 2 đạo trình liên tiếp (I, avL; V1-V6; II, III, avF) · Sóng R ≥ 0.04s ở V1-V2 và R/S ≥ 1 với sóng T dương cùng chiều trong trường hợp không có khiếm khuyết dẫn truyền. |
2.4. Khi nào RL vận động vùng gợi ý là mới trên hình ảnh học?
Hình ảnh học có thể hữu ích trong chẩn đoán NMCT cấp vì khả năng phát hiện cao các bất thường về vận động vùng hoặc mất vùng cơ tim còn sống trong trong bối cảnh troponin tăng động học.Độ dày thành cơ tim và vận động vùng bất thường có thể được gây ra bởi NMCT cấp hoặc bởi bệnh lý khác như NMCT trước đây, cơ tim đờ hoặc ngủ đông. Những tình trạng không do thiếu máu cục bộ, chẳng hạn như bệnh cơ tim, các bệnh tim do viêm hoặc bệnh cơ tim do thâm nhiễm cũng có thể dẫn đến mất vùng cơ tim sống hay bất thường về mặt chức năng. Do đó, giá trị tiên đoán dương của hình ảnh trong NMCT cấp không cao, trừ khi những tình trạng này được loại trừ. Siêu âm tim cũng giúp cung cấp đánh giá nhiều nguyên nhân non-ischemic của đau ngực cấp, chẳng hạn như viêm cơ tim-màng ngoài tim cấp, bệnh van tim, bệnh cơ tim, thuyên tắc phổi hoặc bóc tách động mạch chủ. Nó cũng là kỹ thuật hình ảnh được lựa chọn cho việc phát hiện các biến chứng của NMCT cấp, bao gồm vỡ thành tự do tim, thông liên thất cấp, và hở van 2 lá do đứt cơ nhú hoặc doTMCB(1).
Siêu âm tim nếu ghi nhận buồng tim đã dãn to và thành tim có vùng mỏng vô hoặc loạn động có thể là dấu hiệu TMCB nhưng là TMCB cũ và sẽ không phù hợp để cung cấp 1 bằng chứng của tiêu chuẩn TMCB mới trong định nghĩa về NMCT. Nếu ghi nhận buồng tim không dãn, thành tim không mỏng mà có RL vận động vùng gợi ý RL vận động vùng mới là đóng góp 1 bằng chứng TMCB mới trong tiêu chẩn NMCT. Điều này càng có ý nghĩa khi chúng ta loại trừ các bệnh lý khác gây RL vận động vùng hoặc khi BN đã có bằng chứng bình thường trên siêu âm tim trước đây
3. Ranh giới giữa NMCT type 1 và type 2 là gì?
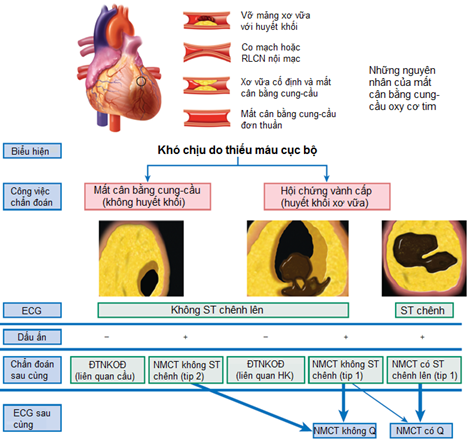
Hình 6: Thiếu máu cục bộ cơ tim và nhồi máu cơ tim(2).
Theo hình 6, TMCB và NMCTcó thể là kết quả từ nhiều tiến trình BMV khác nhau bao gồm co thắt MV, tăng nhu cầu oxy cơ tim trên nền tổn thương mạch vành cố định, và xói mòn hoặc vỡ mảng xơ vữa dẫn đến hình thành huyết khối cấp tính và gây thiếu máu cục bộ. Tất cả đều gây nên tình trạng mất cân bằng cán cân cung cầu oxy cơ tim vàcó thể thúc đẩy các triệu chứng thiếu máu cục bộ, khi tình trạng này đủ nghiêm trọng hoặc kéo dàithì sẽ dẫn đến hoại tử hoặc NMCT. Những biến cốkhông qua trung gian huyết khối (hình 6nửa dưới, bên trái) thường điển hìnhgây dạng STkhông chênh lên trên ECGvànếu thiếu máu cục bộ nặng, đủ lâu có thể gây tăng các dấu ấn sinh học hoại tử tim, trong trường hợp đó chúng được phân loại NMCT type 2. Các tổn thương huyết khối trên nềnxơ vữa là biến cố sinh bệnh học chủ yếu của một hội chứng vành cấp. Việc giảm dòng chảy có thể được gây ra bởi một huyết khối tắc mạch hoàn toàn (hình 6nửa dưới, bên phải), hoặc bởi một huyết khối gâybán tắc MV(hình 6 nửa dưới, giữa) và tình trạng thiếu máu cục bộ này có thể xảy ra với có hoặc không có ST chênh lên trên điện tâm đồ. NMCT type 2 còn có thể do tình trạng co thắt MV/RL chức năng nội mạc, mất cân bằng cung cầu oxy cơ tim trên nền MV bình thường (mất cân bằng cung cầu đơn thuần) hay MV có mảng xơ vữa cố định(2)(phía trên hình 6).
Như vậy NMCT có ST chênh lên là NMCT type 1 (cần loại trừ ST chênh lên thoáng qua do co thắt MV) còn NMCT không ST chênh lên có thể là NMCT type 1 (có thành lập huyết khối/xơ vữa) hoặc NMCT type 2 (không sinh huyết khối/xơ vữa, mà do mất cân bằng cung cầu oxy cơ tim). Do đó ở 1 BN thỏa tiêu chuẩn chẩn đoán NMCT (có động học troponin và bằng chứng TMCB mới) và không có ST chênh lên trên ECG (NMCT không ST chênh), đâu là ranh giới giữa NMCT type 1 và típ 2? câu trả lời là khi trên lâm sàng BN có các tiêu chuẩn giảm cung, tăng cầu hay kết hợp cả 2. Các tiêu chuẩn này chưa có sự đồng thuận của các tác giả và chưa có khuyến cáo cụ thể từ các hiêp hội uy tính trên thế giới. Năm 2013, tác giả Lotte Saabycùng cộng sự với sự tham gia của Kristian Thygesen (GS chủ tọa cho bản định nghĩa toàn cầu lần 3 về NMCT) đã đề nghị cụ thể các tiêu chuẩn về mất cân bằng cung cầu oxy cơ tim trong NMCT type 2(10, 11):
– Các tình trạng giảm cung cấp oxy cơ tim:
· Thiếu máu được định nghĩa là khi hemoglobin <5.5 mmol / L đối với nam và <5.0 mmol / L đối với nữ;
· Sốc được định nghĩa khi là huyết áp tâm thu <90 mm Hg cùng với các dấu hiệu của rối loạn chức năng cơ quan (toan chuyển hóa, PaO2 <60 mmHg, thiểu niệu <30 mL/h trong vòng ít nhất 3 giờ, hoặc có biểu hiện bệnh lý não).
· Nhịp chậm đòi hỏi phải điều trị bằng thuốc hoặc tạo nhịp.
· Thuyên tắc mạch vành trong bối cảnh của tăng nguy cơ tắc mạch (viêm nội tâm mạc tim trái, huyết khối trong buồng tim, có bằng chứng huyết khối tĩnh mạch, tồn tại lổ bầu dục hoặc thông liên nhĩ).
· Suy hô hấp với PaO2 oxy động mạch <60 mmHg và có dấu hiệu lâm sàng của suy hô hấp cấp tính kéo dài≥20 phút
– Các tình trạng tăng nhu cầu oxy cơ tim:
· Nhịp nhanh thất kéo dài ≥ 20 phút
· Nhịp nhanh trên thất kéo dài≥ 20 phút với tần số thất> 150 nhịp/phút;
· Phù phổi cấp do THA được định nghĩa là sự hiện diện của HA tâm thu> 160mm Hg, dấu hiệu phù phổi, và đòi hỏi phải điều trị với nitrate hoặc lợi tiểu.
· THA với huyết áp tâm thu> 160 mm Hg kèm phì đại thất trái siêu âm tim hoặc ECG.
Trong thực hành 1 tình huống lâm sàng khá thường gặp là BN có đủ tiêu chuẩn chẩn đoán NMCT (động học troponin và có bằng chứng TMCB mới), lại có nhiều yếu tố nguy cơ sinh xơ vữa (THA, ĐTĐ, hút thuốc lá…) và có bệnh nền nặng kết hợp thỏa các tiêu chuẩn gây mất cân bằng cung cầu oxy cơ tim, câu hỏi được đặt ra là khi nào chúng ta nghĩ khả năng có NMCT type 1? Nếu ECG là NMCT có ST chênh lên thì trường hợp này là NMCT típ 1. Nếu ECG cho thấy NMCT không ST chênh lên sẽ khó khăn cho chẩn đoán phân biệt giữa NMCT type 1 và type 2, tuy nhiên việc khởi trị thuốc và các can thiệp cho NMCT type1 ở thời điểmhiện tại thường bị chống chỉ định do tình trạng bệnh kết hợp nặng, RL chức năng nhiều cơ quan (RL đông máu, giảm tiểu cầu, thiếu máu, tụt HA, tổn thương gan thận cấp và đa cơ quan, NMN diện rộng…). Khi BN trở nên ổn định hơn, việc khảo sát toàn diện về tim mạch, mạch vành, hội chẩn các chuyên khoa liên quan nhằm đánh giá chẩn đoán và lựa chọn phương pháp khởi trị chuẩn mực là quyết định phù hợp.
III.KẾT LUẬN
NMCT type 2 là bệnh lý khá thường gặp trong các cuộc hội chẩn giữa BS tim mạch với các BS chuyên khoa khác. Việc phân biệt có hay không NMCT và NMCT là type 1 hay type 2 là 1 thách thức trong chẩn đoán, đòi hỏi người BS phải tiếp cận từng bước theo đúng các tiêu chuẩn về định nghĩa và khuyến cáo hiện hành. Khởi trị không thích hợp (do nhận định chẩn đoán sai lầm hoặc do quá tích cực mà vi phạm các chống chỉ định tương đối tại thời điểm quyết định)không những không có lợi mà có thể gây hại dẫn đến kết cục xấu hơn cho người bệnh. Y học luôn tiến bộ không ngừng trên con đường dò tìm sự thật, đặc biệt trong lĩnh vực tim mạch. Hiện vẫn chưa có những tiêu chuẩn chẩn đoán và điều trị rõ ràng cho bệnh lý này từ các hiệp hội uy tính trên thế giới và chúng ta chờ đón định nghĩa toàn cầu lần 4 về NMCT theo dự kiến sẽ được đăng tải vào năm 2018.
Trong số tới, chúng tôi sẽ viết tiếp về đặc điểm lâm sàng và cách tiếp cận điều trị NMCT type 2
TÀI LIỆU THAM KHẢO CHÍNH
1. Kristian Thygesen, S. J. Third Universal Definition of Myocardial Infarction. Journal of the American College of Cardiology. 2012;60:1581–98.
2. Benjamin M. Scirica and David A. Morrow. ST-Elevation Myocardial Infarction: Pathology, Pathophysiology, and Clinical Features. In: 10th, editor. Braunwalds Heart Disease – A Textbook of Cardiovascular Medicine2015. p. 1068-94.
3. Saaby. L. Mortality Rate in Type 2 MI: Observations from an Unselected Hospital Cohort. The American Journal of Medicine. 2014;127:295-300.
4. Nguyễn Thanh Hiền, Trương Phan Thu Loan. Tăng Troponin tim trong các bệnh lý không do hội chứng mạch vành cấp. Chuyên đề tim mạch học. 2015;Tháng 2
5. Allan S Jaffe, David A Morrow. Troponin testing: Clinical use. Uptodate 2016. 2016.
6. Raphael Twerenbold, Karin Wildi. Optimal Cutoff Levels of More Sensitive Cardiac Troponin Assays for the Early Diagnosis of Myocardial Infarction in Patients With Renal Dysfunction. Circulation. 2015;131:2041-50.
7. Willibald Hochholzer, David A. Morrow. Novel biomarkers in cardiovascular disease: Update 2010. Am Heart J 2010;160:583-94.
8. Marco Roffi, Carlo Patrono. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. European Heart Journal. 2016;37:267-315.
9. Kristian Thygesen, Johannes Mair. How to use high-sensitivity cardiac troponins in acute cardiac care. European Heart Journal 2012;33:2252-7.
10. Lotte Saaby, Kristian Thygesen. Classification of Myocardial Infarction: Frequency and Features of Type 2 Myocardial Infarction. The American Journal of Medicine. 2013;126: 789-97.
11. Joseph S. Alpert, Kristian A. Thygesen. Diagnostic and Therapeutic Implications of Type 2 Myocardial Infarction: Review and Commentary. The American Journal of Medicine. 2014;127:105-8.







