BS. Nguyễn ngọc phương Thư
VI.3.3.Đo ECG gắng sức để bổ sung cho ECG Holter rất tốt. Ở những Bệnh nhân với NTTT phức tạp, ECG gắng sức có thể làm lộ ra các NSVT không dai dẳng được khởi kích (trigger) bởi các catecholamines hoặc do thiếu máu cục bộ cơ tim.
VI.3.4.Nghiên cứu điện sinh lý (EPS): hiếm khi thực hiện, chủ yếu vì mục đích khác (điều trị, chẩn đoán phân biệt nhịp trên thất dẫn truyền lệch hướng hoặc hội chứng kích thích sớm).
VI.3.5.Thông tim và chụp động mạch vành để xác định bất thường cấu trúc động mạch vành trong một số trường hợp chọn lọc.
VII. PHÂN LOẠI & ĐÁNH GIÁ:
Có nhiều cách phân loại.
VII.1. Phân loại theo Lown (Bảng 3): phân loại này được giới thiệu để đo lường hiệu quả tác dụng của các thuốc chống loạn nhịp. Ngoài ra, phân loại này cũng cho biết được tiên lượng, độ càng cao tiên lượng càng nặng. Từ đó có hướng xử trí thích hợp.
|
Độ |
Rối loạn nhịp |
|
0 |
Không có NTTT |
|
1 |
NTTT đơn dạng, không thường xuyên (unifocal; <30/h) |
|
2 |
NTTT đơn dạng, thường xuyên (unifocal; ³30/h) |
|
3 |
NTTT đa dạng (multiform) |
|
4A |
NTTT cặp (2 consecutive) |
|
4B |
NTTT chuỗi (³ 3 consecutive) |
|
5 |
NTTT có dạng R-on-T |
Bảng 3: Phân loại NTTT của Lown
VII.2. Phân loại dựa vào tần suất:
* Thường xuyên (frequent): ≥ 10 NTTT/giờ (theo dõi trên Holter) hoặc ≥ 6 NTTT/phút khi khám
* Thỉnh thoảng (occasional): < 10 NTTT/giờ (theo dõi trên Holter) hoặc < 6 NTTT/phút khi khám.
VII.3. Phân loại dựa vào mối liên hệ với nhịp cơ bản:
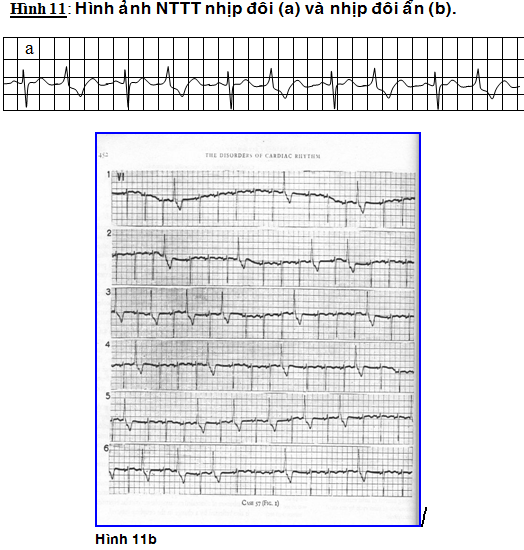
* NTTT nhịp đôi (Bigeminy-paired complexes): NTTT xen kẽ với 1 nhịp bình thường (Hình 11a và b) hoặc nhịp đôi ẩn khi các NTTT cách nhau bởi 2n+1 số nhịp xoang.
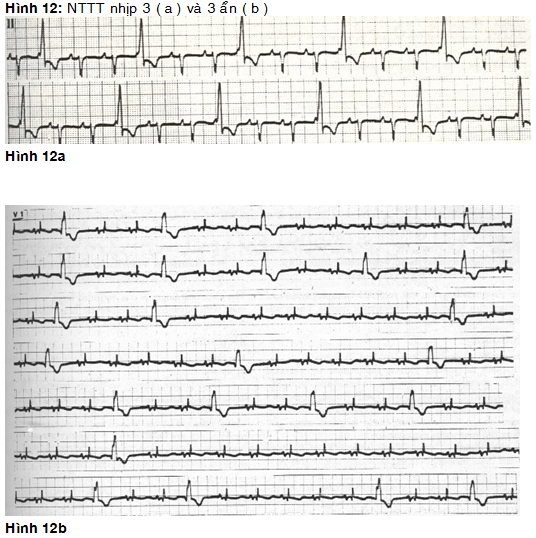
* NTTT nhịp ba (Trigeminy): Cứ 3 nhịp có một NTTT, 2 nhịp xoang theo sau một NTTT hoặc nhịp 3 ẩn (NTTT cách nhau bởi 3n+2 số nhịp xoang, hình 12 a và b).
* NTTT cặp (couplet) 2 NTTT liên tiếp nhau.
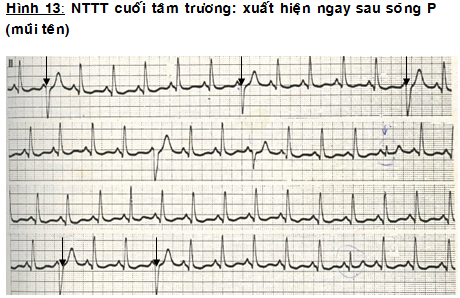
* NTTT thất cuối tâm trương: NTTT xuất hiện vào cuối thời kỳ tâm trương nên hình ảnh ECG sẽ là hình ảnh của NTTT nhưng xuất hiện sau sóng P, làm khoảng PR ngắn, RR’ < RR. Trong trường hợp này, cần chẩn đoán phân biệt với hội chứng WPW từng lúc. Điểm khác biệt là trong WPW có sóng delta và tổng thời gian PQRS của nhịp có PR ngắn và không ngắn đều bằng nhau, trong khi đối với NTTT cuối tâm trương sẽ không có sóng delta và tổng thời gian PQRS của nhịp có PR ngắn < thời gian PQRS bình thường (hình 123).
* Nhịp nhanh thất không dai dẳng (Nonsustained VT):≥ 3 NTTT liên tiếp (<30 s) (Hình 8).
VII.4. Phân loại dựa vào nguồn gốc NTTT:
* Số lượng ổ phát nhịp:
– Đơn dạng/đơn ổ: các nhịp NTTT xuất phát từ 1 một ổ, nghĩa là các NTTT có cùng một dạng.
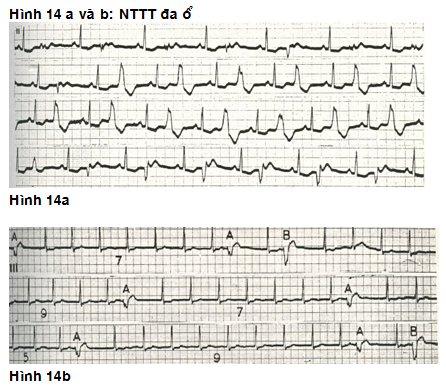
– Đa dạng/đa ổ: Các nhịp NTTT xuất phát từ nhiều ổ (>1 ổ) khác nhau, nghĩa là các NTTT có nhiều dạng khác nhau (hình 14).
* Vị trí khởi phát:
– NTTT phải
* Liên quan với bệnh tim:
– Không có bệnh tim (NTTT vô căn)
– Có bệnh tim cơ bản.
VII.5. Tiên lượng: Liên hệ tới đột tử.
Không phải tất cả bệnh nhân có NTTT đều tăng nguy cơ đột tử do tim.
Các yếu tố làm tăng nguy cơ đột tử do tim bao gồm:
– Có bệnh tim, loại bệnh tim.
– NTTT thường xuyên và phức tạp (R-on-T, đa dạng, thành cặp, nhiều NTTT liên tiếp)
– Đang dùng thuốc,
– Có sự hiện diện đồng thời của các bệnh khác.
Nếu bệnh nhân hoàn toàn khỏe mạnh trên lâm sàng, thì sự xuất hiện các NTTT đơn giản có vẻ như không làm tăng nguy cơ đột tử.
Ngược lại, nếu bệnh nhân có bệnh thiếu máu cục bộ cơ tim mà có NTTT là có tăng nguy cơ đột tử do tim (ĐTDT), đặc biệt là có giảm chức năng co bóp tâm thất. Chẳng hạn như, sự kết hợp của NTTT phức tạp và suy tim làm tăng nguy cơ ĐTDT lên gấp 6 lần. Hầu hết các trường hợp tử vong trong 6 tháng đầu sau NMCT xảy ra ở bệnh nhân có phân suất tống máu thất trái giảm (<0,4) và NTTT phức tạp.
VIII. ĐIỀU TRỊ
VIII.1. Các biện pháp:
VIII.1.1. Điều trị không dùng thuốc:
– Xoa xoang cảnh có thể làm tăng hay giảm biểu hiện ngoại tâm thu. Tránh dùng các chất kích thích như rượu, cafe, thuốc lá nếu nó là nguyên nhân gây NTTT. Nếu do lo âu, dùng thuốc an thần…
Viii.1.2. Điều trị bằng thuốc:
– Mặc dù các thuốc dưới đây đều có tác dụng ức chế NTTT nhưng các bác sĩ ít khi sử dụng để điều trị cho bệnh nhân. Hầu hết bệnh nhân không cần điều trị đặc hiệu trừ khi là NTTT nguy hiểm đe doạ tính mạng hay có triệu chứng nặng. Các thuốc chống loạn nhịp có nhiều tác dụng phụ, đặc biệt khả năng gây loạn nhịp (pro-arrhythmia) và giảm chức năng thất. Dưới đây giới thiệu một số thuốc được dùng để điều trị NTTT
VIII.1.2.1. Amiodaron:
– Là thuốc chống loạn nhịp nhóm III, có tác dụng làm giảm số lượng và mức độ nguy hiểm của NTTT ở nhiều bệnh nhân:
– Sau nhồi máu cơ tim.
– Trong gắng sức.
– Bệnh nhân không đáp ứng với các thuốc chống loạn nhịp khác.
– Viêm cơ tim mạn tính.
– Giảm chức năng tim.
– Bệnh động mạch vành ổn định.
– Theo nhiều nghiên cứu, thuốc có hiệu quả hơn trong điều trị NTTT so với các thuốc nhóm Ia, Ib và nhóm II.
– Liều: liều tấn công là 800-1600mg/ngày, tùy mức độ nguy hiểm của loạn nhịp, chia 2-4 lần và kéo dài 7-14 ngày (tổng liều tấn công khoảng 10g). Sau đó duy trì 200-400mg/ngay, thậm chí có thể thấp hơn (100mg/ng). Trong thực hành, liều tấn công thường 600mg/ngày
VIII.1.2.2. Thuốc ức chế bêta:
– Thuốc có tác dụng ức chế NTTT và giảm mức độ nguy hiểm của NTTT ở nhiều bệnh nhân:
– Bệnh mạch vành tim sau phẫu thuật bắc cầu.
– Sa van hai lá.
– Nhồi máu cơ tim cả cấp và mạn.
– Thuốc không có tác dụng giảm ngoại tâm thu thất xuất hiện sau tiêu sợi huyết.
– Thuốc cũng có tác dụng giảm ngoại tâm thu thất xảy do gắng sức.
Tuy nhiên thuốc không làm giảm NTTT ở bệnh nhân bệnh cơ tim phì đại lúc nghỉ cũng như lúc gắng sức.
– Thuốc có hiệu quả hơn khi kèm nhịp tim nhanh, do stress…
– Các thuốc ức chế bêta có tác dụng trên NTTT là: Metoprolol, Atenolol (50mg × 2 lần ngày), Pindolol (2,5-7,5mg × 3 lần/ngày) và Propranolol (40mg ×2-4 lần/ngày).
VIII.1.2.3. Ức chế calci: thuốc chỉ nên sử dụng khi NTTT là hậu quả của thiếu máu cấp do co thắt ĐMV. Thường dùng diltiazem, liều 120-360mg/ngày.
VIII.1.2.4. Corticosteroid: chỉ định khi NTTT do viêm cơ tim ở trẻ em.
VIII.1.2.5. Digitalis: không được sử dụng.
VIII.1.2.6. Disopyramide: là thuốc nhóm Ia, có hiệu quả tương tự Procainamide, Quinidine, Mexiletine và Lidocaine. Thuốc kém hiệu quả hơn Propafenone. Thuốc không có hiệu quả ở bệnh nhân NMCT. Chỉ được chỉ định điều trị cho bệnh nhân NTTT không có bệnh tim hay bị bệnh cơ tim phì đại. Liều 100mg 3-4 lần/ngày.
VIII.1.2.7. Flecainamide: chỉ dùng điều trị ở b?nh nhân không có bệnh tim. Do thuốc làm tăng tỉ lệ tử vong ở người có bệnh tim –> không được sử dụng. Liều 100-200mg × 2 lần/ngày.
VIII.1.2.8. Lidocaine: Có tác dụng tốt, thường dùng trong cấp cứu, đặc biệt do NMCT. Thường dùng đường tĩnh mạch (xem dưới).
VIII.1.2.9. Magne và Kali:
– Chỉ có tác dụng khi NTTT do rối loạn điện giải (thường cho đồng thời cả hai).
– Ở bệnh nhân NMCT cấp với suy tim xung huyết, Magnesulfate có thể có tác dụng làm giảm NTTT mặc dù không có giảm Magne.
– Liều lượng: 1,5g tiêm TM/ 2′, sau đó Truyền TM 0,5 -2g/h (không quá 30g/ ngày).
Chú ý: tránh dùng cho bệnh nhân mẫn cảm với Magnesulphat và bệnh nhân bị block tim, bệnh nhân bị bệnh Addison , viêm gan nặng.
VIII.1.2.10. Phenytoine: (Ib)
– Hiệu quả trong NTTT do ngộ độc Digital. Hiện nay ít dùng. Liều 100mg × 4 lần/ng. Duy trì 200mg/ngày
VIII.1.2.11. Propafenone: (Ic)
– Thuốc thuộc nhóm Ic có tác dụng ức chế bêta nhẹ. Chỉ dùng điều trị bệnh nhân không có bệnh tim. Hiệu quả hơn Disopyramide nhưng kém hơn Procainamide. Liều 150mg × 3 lần/ngày
VIII.1.2.12. Sotalol: (nhóm III)
– Hiệu quả điều trị NTT thất. Liều 160-320mg/ngày chia 2 lần
VIII.1.3. Phẫu thuật: phẫu thuật bắc cầu làm giảm tỉ lệ NTTT ở bệnh nhân do bệnh ĐMV mạn.
VIII.1.4. Đốt điện: có thể có hiệu quả. Chỉ định khi:
– NTTT có triệu chứng, thường xuyên, đơn dạng kháng trị với điều trị nội hoặc BỆNH NHÂN không muốn dùng thuốc dài hạn.
– NTTT gây cơn nhịp nhanh thất liên tục và nguy hiểm
VIII.2. Chỉ định điều trị:
VIII.2.1. Người không có bệnh tim:
– Không triệu chứng: không điều trị bất chấp hình dạng và tần số NTTT.
– Có triệu chứng: phải điều trị (dùng biện pháp không đặc hiệu hoặc đặc hiệu bằng thuốc chống loạn nhịp).
VIII.2.2. Người có bệnh tim:
– Điều trị khi NTTT nguy hiểm.
– NTTT là hậu quả ngộ độc Digital.
VIII.3. Nguyên tắc điều trị:
– Điều trị yếu tố khởi phát (rối loạn điên giải, kiềm toan, ngộ độc digital và các chất khác, thiếu oxy, suy tim, thiếu máu cục bộ).
– Điều trị bệnh tim nền.
– Sử dụng thuốc điều trị đặc hiệu.
VIII.4. Điều trị các tình huống cụ thể:
VIII.4.1. Người không có bệnh tim:
– Điều trị thường quy NTTT ở người không có bệnh tim là không cần thiết.
– Chỉ định điều trị khi bệnh nhân có triệu chứng và xảy ra thường xuyên làm bệnh nhân không chịu đựng được.
– Điều trị :
* Thay đổi lối sống (biện pháp không đặc hiệu).
+ Hạn chế rượu , thuốc lá, cafe, stress.
+ An thần.
* Nếu không hiệu quả dùng thuốc:
+ Ức chế bêta: propranolol 5 -20 mg 4 lần/ngày hay liều lượng tương đương các ức chế beta khác.
+ Các thuốc nhóm I (ít dùng hơn)
+ Thời gian điều trị # 1 tháng.
VIII.4.2. NTTT ở người có bệnh tim trong tình huống cấp tính: (NMCT cấp, hở van ĐMC cấp…)
– Nguyên tắc xử lý trong các tình huống cấp cứu là tìm và điều chỉnh ngay những nguyên nhân có thể hồi phục được như thiếu oxy, hạ kali máu, hạ magnesium máu, ngộ độc digoxin…
– Những bệnh nhân có bệnh tim, những bệnh nhân có rối loạn nhịp do ngộ độc thuốc và những trường hợp rối loạn điện giải cần phải được điều trị. Đầu tiên thiết lập hệ thống theo dõi từ xa (telemetry), lập đường truyền tĩnh mạch (giữ vein), đo ECG 12 chuyển đạo.
– Những trường hợp thiếu oxy: phải điều trị nguyên nhân gây thiếu oxy; phân tích khí máu và cung cấp oxy cho Bệnh nhân.
– Các trường hợp ngộ độc thuốc: Cần phải được điều trị giải độc đặc hiệu. Chẳng hạn ngộ độc digoxin (dùng kháng thể Fab, xem phần dưới), ngộ độc tricyclics (dùng bicarbonate), ngộ độc aminophylline (rửa dạ dày, và nếu có thể được phải lọc máu).
– Điều chỉnh cân bằng điện giải, đặc biệt đối với Potassium, Magnesium và Calcium. Potassium rất cần thiết trong việc điều trị NTTT do ngộ độc digitalis (tất nhiên phải trong tình huống hạ Kali máu). Liều pha 20-30mEq (Kali chlorure) trong 500ml dung dịch mặn đẳng trương, tốc độ truyền 0,5 mEq/phút. Nếu không đòi hỏi điều trị khẩn cấp, nên bù Kali bằng đường uống: 4g/ngày (50mEq) chia 4 lần. Chống chỉ định bù Kali khi bệnh nhân có block nhĩ thất, tăng Kali máu. Magnesium cũng được xem như là một loại thuốc chống loạn nhịp, nó làm giảm NTTT đặc biệt là khi NTTT xảy ra thứ phát sau thiếu máu cơ tim cấp. Liều dùng (đã nêu phần trên)
VIII.4.2.1. Trong bệnh cảnh thiếu máu cơ tim cấp/NMCT:
* Chẩn đoán sớm và điều trị tốt thiếu máu cơ tim cấp, NMCT cấp là nguyên tắc cơ bản nhất.
* Những NTTT báo động (warning) với nghĩa là nặng và nguy hiểm vì dễ dẫn đến kịch phát thất (là các NTTT dạng R-on-T, đa ổ, thành tràng, thường xuyên) cần được theo dõi sát và điều trị ngay nếu nó làm tăng tình trạng thiếu máu hay rối loạn huyết động.
* Ngày nay người ta khuyên không nên sử dụng một cách thường qui Lidocaine và các thuốc chống loạn nhịp nhóm I khác vào lúc khởi đầu NMCT cấp. Kể cả khi có NTTT xuất hiện ngay sau khi sử dụng thuốc tiêu sợi huyết (điều này rất thường gặp).
* Chỉ điều trị khi NTTT gây rối loạn huyết động, thiếu máu cục bộ cơ tim hay khởi phát nhịp nhanh thất dai dẳng.
* Lidocaine vẫn còn được dùng như là thuốc đầu tiên vì rất ít độc tính như giảm lực co cơ tim hay giảm dẫn truyền. Do thời gian bán huỷ của thuốc rất ngắn, chỉ 20 phút, nên liều tấn công phải tiêm tĩnh mạch nhanh (bolus) nhiều lần liên tiếp cách nhau 5 phút, lần đầu 80mg, các lần sau 50mg, tổng liều không quá 230mg (không quá 3 lần). Nếu xoá được NTTT thì chuyển sang duy trì từ 1 – 4mg/phút truyền có thể liên tục vài ngày, không quá 4 ngày. Nếu không xoá được NTTT thì chuyển sang thuốc khác (chứ không cho liều duy trì).
* Ức chế bê-ta được chứng minh là có hiệu quả trong bệnh cảnh NMCT cấp và cũng khá an toàn. Có thể sử dụng thuốc ức chế bê-ta như là biện pháp đầu tiên nếu không có chống chỉ định (suy tim mất bù, nhịp tim chậm, choáng tim, block nhĩ thất, hen suyển); lúc tiêm IV chú ý theo dõi sát nhịp tim và HA (trên monitor). Metoprolol 5mg IV, tiêm nhắc lại mỗi 2 phút nếu cần, đến 3 lần trong các tình huống cấp cứu đặc biệt là NMCT. Esmolol liều tải IV 500mg/kg/phút x 1 phút, sau đó duy trì 50mg/kg/phút x 4 phút; quan sát trong 5 phút nếu không đáp ứng, lập lại liều tải và theo sau đó là liều duy trì 100mg/kg/phút; nếu sự đáp ứng không thoả đáng có thể tiếp tục tăng dần liều duy trì lên mỗi lần và thêm 50mg/kg/phút sau khi lập lại liều tải (liều duy trì cho phép tới 200mg/kg/phút x 4 phút). Propranolol IV 0,1mg/kg chia làm nhiều lần tiêm, mỗi lần 1mg, cách nhau 2 phút hoặc khi cần. Thuốc tiêm chỉ được dùng trong khoảng thời gian < 4 giờ, sau 4 giờ chuyển sang dạng uống.
* Amiodarone thay cho ức chế bê-ta nếu ức chế bê-ta bị chống chỉ định. Amiodarone rất ít làm giảm chức năng cơ tim (chỉ giảm khi tiêm quá nhanh) nên dùng tốt khi tim có chức năng giảm hoặc suy, nghi NMCT, hay có block nhánh. Cần tiêm thẳng vào trong tĩnh mạch trung tâm và nếu có thể qua một ống thông (do thuốc có hàm lượng iốt cao, tiêm TM ngoại biên có thể gây viêm TM). Ống 150mg = 2ml pha thành 10ml tiêm trong 10 phút. Nếu có đáp ứng nhưng sau đó tái phát lại, có thể lập lại liều như trên cho đến 6-8 ống/24 giờ. Hoặc tiêm IV chậm 15mg/phút x 10 phút, nếu có đáp ứng thì truyền tiếp với liều lượng 1mg/phút x 6 giờ, sau đó duy trì với liều lượng 0,5mg/phút. Sau 24 giờ chuyển sang dạng uống.
VIII.4.2.2. Trong suy tim nặng, phù phổi cấp, viêm cơ tim cấp, viêm màng ngoài tim:
– Là tổn thương hay có NTTT.
– Chỉ điều trị loạn nhịp cho đến khi bất thường huyết động hay đến khi bệnh cơ bản được giải quyết.
– Trong viêm cơ tim và viêm màng tim, thuốc chống loạn nhịp phải được dùng liên tục ít nhất 02 tháng sau khi các dấu hiệu lâm sàng đã hết. Lúc này, đánh giá lại bệnh nhân bằng Holter nhịp/ 24h sau khi đã cắt hết thuốc chống loạn nhịp. Nếu không còn NTTT nguy hiểm –> ngưng luôn thuốc chống loạn nhịp. Nếu xuất hiện lại NTTT nguy hiểm –> cho tiếp lại thuốc chống loạn nhịp 02-03 tháng nữa. Thường thuốc không điều trị quá 06 tháng.
VIII.4.3. Ngoại tâm thu thất trong bệnh lý tim mạn tính:
Nguy cơ tử vong tăng cao khi: bệnh nhân bị bệnh mạch vành mạn tính, bệnh tim do tăng huyết áp, bệnh cơ tim với EF < 30%.
VIII.4.3.1 Các thể lâm sàng:
* Sau NMCT và suy tim:
– Ức chế bêta được chỉ định cho bệnh nhân NMCT không triệu chứng hay có triệu chứng nhẹ nếu NTTT là nguy hiểm.
– Amiodaron: chỉ định khi kèm suy tim nặng sau NMCT.
– Cần nghiên cứu điện sinh lý cho những bệnh nhân đột tử VT < 48h, NTTT kèm suy tim nặng, đau thắt ngực kéo dài.
– Nghiên cứu đặt máy phá rung tự động trong tim.
* Bệnh cơ tim:
– Bệnh cơ tim phì đại hay dãn nở thường hay có NTTT và là yếu tố nguy cơ cao cho tử vong.
– Hiệu quả của thuốc chống loạn nhịp chưa chắc chắn.
– Thuốc thường dùng:
. Nhóm III dùng khi có suy tim nặng.
. Nhóm I a&b dùng cho bệnh cơ tim phì đại không có suy chức năng tâm thu thất trái.
. Có thể dùng thuốc chẹn beta.
* Sa van 02 lá:
– Chỉ điều trị nhóm bệnh nhân nguy cơ cao cho loạn nhịp nhanh thất: Bệnh nhân có NTTT nguy hiểm và biến đổi ST-T không đặc hiệu ở DII, DIII và aVF.
– Thuốc dùng hàng đầu là ức chế bêta.
VIII.4.3.2. Mục đích điều trị:
+ Ức chế hoàn toàn ≥ 02 NTTT liên tiếp và nhịp nhanh thất không dai dẳng.
+ Xoá ≥ 70% toàn bộ số NTTT dựa trên sự theo dõi Holter nhịp.
VIII.4.3.3. Lựa chọn thuốc trong điều trị NTTT/bệnh tim mạn tính:
Việc lựa chọn thuốc chống loạn nhịp để điều trị bệnh nhân loạn nhịp NTTT nguy cơ cao cần dựa trên:
– Khả năng gây loạn nhịp của thuốc chống loạn nhịp.
– Khả năng gây tác dụng phụ của thuốc chống loạn nhịp.
– Khả năng gây ức chế co bóp cơ tim.
VIII.4.4.mNhịp chậm và NTTT:
* Nhịp chậm có thể gây NTTT
* Trong tình huống cấp tính:
– Điều trị nguyên nhân (can thiệp tái tưới máu nếu do NMCT ST chênh lên…)
– Dùng Atropine, Isuprel để nâng nhịp tim lên.
– Nếu không hiệu quả có thể Pacing tạm thời để tăng nhịp tim lên.
– Nếu nhịp tim tăng lên NTTT vẫn còn và nguy hiểm mới điều trị thuốc chống loạn nhịp.
– Nếu nhịp tim tăng, NTTT hết –> duy trì ở tần số đó.
– Có thể sử dụng truyền Magnesium. Chúng tôi đã cấp cứu những bệnh nhân có NTTT kèm nhịp tim chậm do chấn thương sọ não…bằng truyền Magnesium có kết quả tốt.
* Trong tình huống mạn tính:
– Tìm nguyên nhân nhịp chậm, đặc biệt suy nút xoang. Chỉ điều trị khi thật cần thiết.
– Làm tăng nhịp bằng các thuốc nhóm Xanthyl hay kích thích bêta 2 nếu không có chống chỉ định.
– Nếu có chỉ định đặt máy tạo nhịp, thực hiện đặt máy tạo nhịp trước.
VIII.4.5. Do ngộ độc Digital:
+ NTTT là loạn nhịp hay gặp do ngộ độc Digital cũng như block AV và nhịp nhanh bộ nối.
+ Hay có NTT nhịp đôi.
+ Dấu hiệu loạn nhịp ở 769 bệnh nhân ngộ độc Digital:
NTTT: 349
Bloc AV độ II & III : 176
Nhịp nhanh bộ nối: 172
Nhịp thoát bộ nối: 112
PAT với bloc: 98
Nhịp nhanh thất: 77
Block xoang nhĩ: 22
+ Điều trị:
– Ngưng Digitalis.
– Ngưng các thuốc làm tăng nồng độ Digoxin (Verapamine, Quinidine…)
– Ngưng các thuốc làm tăng tác dụng loạn nhịp. Vd: bệnh nhân kèm block AV ngưng ức chế bêta.
– Bù K+ (như đã nêu trên)
– Bù Magnesium nếu có giảm Magnesium máu.
– Dùng thuốc chống loạn nhịp:
. Lidocain (khi cần phải điều trị cấp cứu).
. Phenyltoin 0,1g: 2 -3 v/ ngày, nếu có dạng tiêm dùng đường truyền TM nếu là NTTT nguy hiểm. Liều: 100 mg TM mỗi 05′ cho đến khi đạt tổng liều 1000 mg hay có xuất hiện tác dụng phụ.
. Ức chế bêta: dùng khi không kèm block AV, block xoang nhĩ, thường dùng loại có thời gian bán hủy ngắn như Esmolol (vấn đề này còn đang bàn cãi).
– Các thuốc nên tránh: Quinidine, Amiodaron, ức chế Calci, (Verapamine).
– Dùng kháng thể kháng Digoxin đặc hiệu nếu không hiệu quả.
IX. KẾT LUẬN
– NTTT là loại loạn nhịp thường gặp nhất với tần suất tăng theo tuổi. Thường gặp ở nam hơn ở nữ. Ở người khoẻ ít khi có NTTT nguy hiểm. NTTT thường xuất hiện ở bệnh nhân NMCT, đặc biệt NMCT nặng, bệnh nhân tái tưới máu. Các bệnh khác hay có NTTT gồm: sa van 02 lá, bệnh cơ tim, bệnh tim do tăng HA, bệnh phổi, bệnh tim bẩm sinh, phẫu thuật tim, rối loạn chuyển hoá.
– Hồi hộp là triệu chứng lâm sàng hay gặp nhất. Việc chẩn đoán dựa vào bắt mạch, nghe tim và đo ECG. Nên ghi Holter nhịp để đánh giá mức độ và tiên lượng NTTT.
– Một số bệnh nhân bị NTTT cần điều trị đặc hiệu. Cần cân nhắc kỹ trước khi quyết định điều trị cũng như lựa chọn thuốc điều trị.
TÀI LIỆU THAM KHẢO
1. Castellanos.A et al: Parasystole. In Zipes.DP & Jalife.J: Cardiac electrophysiology. From cell to bed side. 2th 1998: 942-935.
2. Douglas P. Zipes: Specific arrhythmias: Diagnosis and Treatment; Brounwald’s heart disease. 8th 2008: 863-922.
3. Kaztor.JA: Ventricular Premature Beats. In Arrhythmias. 2th 2000; p: 294-342.
4. Mackall.JA & Carlson.MD: Ventricular and supraventricular arrhythmias in AMI. In Brown.DJ & Jeremias.A: Cardiac intensive care. 2th 2010: 241-250.
5. Opie. LH et al: Antiarrhythmic Drugs and Strategies. In Drugs for the Heart. 7th 2009; p: 235-292.
6. Podrid. PJ et al: Clinical significance and treatment of ventricular premature beats. UpToDate 18.2 . 2010.
7. Robert Fowles, Francisco Talavera, Brian Olshansky, Amer Suleman: Ventricular premature complexes; eMedicine Journal, 21/3/2002, Volume 3, Number 3.
8. Rubin.AM et al: Ventricular premature depolarization. In Podrid. PJ & Kowey. PR: Cardiac arrhythmia- mechanisms, diagnosis, and management. 1995: 891-906.
9. Sarah Stahmer, Edwin williams: Premature ventricular contraction; eMedicine Journal, 21/1/ 2002, Volume 3, Number 1.
10. Vlay.SC: Manual of cardiac Arrhythmias. 1988: 154-189.







