TÓM TẮT
Cơ sở: Bệnh nhân cao tuổi bị nhồi máu cơ tim (NMCT) cấp thường có nhiều bệnh đi kèm và do đó dễ được điều trị nội khoa bảo tồn hơn so với bệnh nhân không cao tuổi. Có hay không sự khác biệt giữa phương pháp can thiệp động mạch vành qua da (CTMVQD) và nội khoa trên tỷ lệ tử vong của hai nhóm bệnh nhân ≥ và <65 tuổi vẫn còn chưa rõ.
ThS Nguyễn Văn Tân
PGS.TS Nguyễn Văn Trí
Bộ Môn Lão khoa- Đại Học Y dược TP. Hồ Chí Minh
Mục tiêu: đánh giá kết quả ngắn hạn và trung hạn (3 năm) của phương pháp CTMVQD và nội khoa bảo tồn trong điều trị NMCT cấp ở hai nhóm bệnh nhân ≥ và <65 tuổi.
Đối tượng và phương pháp nghiên cứu: trong thời gian từ tháng 1 năm 2009 đến tháng 7 năm 2012 chúng tôi đã tiến hành nghiên cứu 467 bệnh nhân NMCT cấp điều trị nội trú tại khoa Tim mạch Cấp cứu và Can thiệp- bệnh viện Thống Nhất thành phố Hồ Chí Minh. Các bệnh nhân trong mẫu nghiên cứu được chia thành hai nhóm: nhóm ≥65 tuổi (nhóm cao tuổi) có 310 bệnh nhân (66,38%), nhóm <65 tuổi (nhóm không cao tuổi) có 157 bệnh nhân (33,62%). Nghiên cứu được thực hiện bằng phương pháp đoàn hệ tiến cứu.
Kết quả: Nhóm bệnh nhân ≥65 tuổi có tỷ lệ điều trị nội khoa bảo tồn cao hơn nhiều so với nhóm <65 tuổi (52,9% so với 29,3%, với p <0,001). Ngược lại, nhóm bệnh nhân <65 tuổi được CTMVQD nhiều hơn so với nhóm ≥65 tuổi (70,7% so với 47,1%, với p <0,001). Tỷ lệ tử vong chung của toàn bộ mẫu nghiên cứu khi xuất viện là 12%. Trong đó, nhóm được CTMVQD có tỷ lệ tử vong thấp hơn (2,7%, n =7) nhóm được điều trị nội khoa rất nhiều (23,3%, n =49), với p <0,001. Nhóm <65 tuổi có tỷ lệ tử vong khi được điều trị nội khoa là 15,2% và CTMVQD là 0,9% (p <0,001); nhóm ≥65 tuổi có tỷ lệ tử vong khi được điều trị nội khoa là 25,6% và CTMVQD là 4,1% (p =0,001). Bệnh nhân <65 tuổi và CTMVQD có nguy cơ tử vong giảm 82% so với những người <65 tuổi và điều trị nội khoa với HR =0,18; KTC 95% (0,08-0,41); p<0,001. Những bệnh nhân từ 65 tuổi trở lên và điều trị nội khoa đơn thuần thì nguy cơ tử vong tăng gấp 2,64 lần so với những bệnh nhân <65 tuổi và điều trị nội khoa với p=0,03. Những bệnh nhân từ 65 tuổi trở lên và được CTMVQD thì nguy cơ tử vong giảm 53% so với những bệnh nhân <65 tuổi và điều trị nội khoa, với p =0,29. Khi theo dõi dọc theo thời gian qua 36 tháng, tỷ lệ tử vong ở nhóm ≥65 tuổi tại thời điểm 6 tháng (18,8% so với 0%), 12 tháng (11,1% so với 2,9%), 24 tháng (14,7% so với 2,2%) và 36 tháng (19,7% so với 7,4%) cao hơn nhóm <65 tuổi.
Kết luận:Tỷ lệ tử vong ngắn hạn và trung hạn của nhóm bệnh nhân ≥65 tuổi bị NMCT cấp điều trị nội khoa bảo tồn cao hơn nhóm bệnh nhân <65 tuổi. Can thiệp mạch vành qua da cho thấy giảm được nguy cơ tử vong so với điều trị nội khoa cho cả hai nhóm ≥ và <65 tuổi. Điều trị tái tưới máu bằng phương pháp CTMVQD có thể thực hiện được cho bệnh nhân cao tuổi.
Từ khóa: kết quả ngắn hạn và trung hạn, nhồi máu cơ tim cấp, can thiệp mạch vành qua da, nội khoa bảo tồn, cao tuổi.
Background: Elderly patients with myocardial infarction (AMI) often have co-morbid conditions and therefore are treated with conservatively medical approach more frequently than non-elderly patients. Whether there is any difference in mortality between percutateous coronary intervention (PCI) and medical approach in patients ≥and < 65 years old is still not clear.
Objective: To assess the short term and intermediate term (3 years) outcomes of invasive reperfusion (PCI) and conservatively medical approaches in AMI treatment of 2 patient groups, those ≥and those < 65 years old.
Subjects and research method: From January 2009 to July 2012, we enrolled 467 in-patients with AMI treated at Cardiovascular ICU and Interventional Unit of Ho Chi Minh city’s Thong Nhat Hospital. The patients were categorized into 2 groups: the group ≥65 years old (elderly group) comprised 310 patients (66.38%), group <65 years old (non-elderly group) comprised 157 patients (33.62%). This is the cohort, prospective research.
Results:Patients in group ≥65 years old received the conservatively medical approach much more frequently than the group <65 years old (52.9% compared with 29.3%, p<0.001). Conversely, patients in group <65 years old had the PCI more frequently than group ≥65 years old (70.7% compared with 47.1%, p<0.001). The overall mortality of the research patients after discharge is 12%. Of these, the group treated with PCI had the mortality of 2.7% (n=7), much less than group only treated medically (23.3%, n=49), p<0.001. When comparing the only-treated-medically approach and PCI in 2 groups, we observed that group <65 years old when treated with medical approach and PCI had the mortality of 15.2% and 0.9% respectively (p<0.001); the group ≥65 years old when treated with the medical approach and PCI had the motility of 25.6% and 4.1% respectively, p=0.001. The patients <65 years old and treated with PCI had a decrease in mortality of 82% compared with those <65 years old and treated medically with HR =0.18; 95% CI (0.08-0.41), p<0.001. The patients ≥65 years old and only treated medically have fatal risk 2.64 times greater than the patients <65 years old and only treated medically, p=0.03. The patients ≥65 years old and treated with PCI had a decrease in mortality of 53% compared with those < 65 years old and only treated medically, p =0.29. When following up after 36 months, the mortality in group ≥65 years old is higher than group <65 years old with mortality at 6 months (18.8% compared with 0% respectively), at 12 months (11.1% compared with 2.9%), 24 months (14.7% compared with 2.2%), and 36 months (19.7% compared with 7.4%).
Conclusions: The short term and intermediate term mortality of the group of patients ≥65 years old with AMI treated with a conservatively medical approach was higher than those <65 years old. The PCI approach decreased the risk of death compared with the medical approach in both the groups ≥65 years old and < 65 years old. Reperfusion via PCI can be performed with elderly patients.
Key words: Short term and intermediate term outcome, AMI, PCI, conservatively medical approach, elderly.
ĐẶT VẤN ĐỀ
Hiện nay, dân số ≥65 tuổi chiếm khoảng 13% toàn bộ dân số Hoa Kỳ, chiếm khoảng 60% những trường hợp nhồi máu cơ tim (NMCT) cấp và 88% tất cả tử vong liên quan đến NMCT cấp. Tương tự vậy, những người ≥75 tuổi chỉ chiếm khoảng 5% dân số Hoa Kỳ, nhưng chiếm khoảng 34% những trường hợp NMCT cấp và 45% tất cả tử vong liên quan đến NMCT cấp [1].
Tỷ lệ NCT ở Việt Nam trong năm 1989 là 7,2% dân số, năm 2003 là 8,65%, năm 2007 là 9,5%, năm 2009 là 9,9%.Theo dự báo của Ủy ban Quốc gia Người cao tuổi thì tỷ lệ này có thể đạt 16,8% vào năm 2029 [2]. NMCT cấp gia tăng theo tuổi, đặc biệt ở những nước đang phát triển và Việt Nam cũng không nằm ngoài xu hướng chung đó.
Người cao tuổi (≥65 tuổi) là dân số có những đặc điểm lâm sàng và tiên lượng nặng nề hơn so với người trẻ tuổi khi bị hội chứng mạch vành cấp. Mặc khác, những bệnh nhân cao tuổi được mô tả không đúng hoặc không được đưa vào những thử nghiệm lâm sàng lớn do tuổi cao hoặc có quá nhiều bệnh đi kèm [3].
Bệnh nhân cao tuổi bị NMCT cấp thường có nhiều bệnh đi kèm và do đó dễ được điều trị nội khoa bảo tồn hơn so với bệnh nhân không cao tuổi. Đa số các nghiên cứu trên bệnh nhân cao tuổi cho thấy tiên lượng không khả quan của phương pháp điều trị tái tưới máu xâm lấn. Thành phố Hồ Chí Minh hiện chưa có nghiên cứu nào đầy đủ về vấn đề này. Do đó, chúng tôi thực hiện nghiên cứu này nhằm đánh giá kết quả ngắn hạn và trung hạn (3 năm) của phương pháp can thiệp mạch vành qua da (CTMVQD) và nội khoa bảo tồn trong điều trị NMCT cấp ở hai nhóm bệnh nhân ≥ và <65 tuổi.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu:
Trong thời gian từ tháng 1 năm 2009 đến tháng 7 năm 2012 chúng tôi đã tiến hành nghiên cứu 467 bệnh nhân NMCT cấp điều trị nội trú tại khoa Tim mạch Cấp cứu và Can thiệp- bệnh viện Thống Nhất thành phố Hồ Chí Minh. Các bệnh nhân trong mẫu nghiên cứu được chia thành hai nhóm: nhóm ≥65 tuổi (nhóm cao tuổi) có 310 bệnh nhân (66,38%), nhóm <65 tuổi (nhóm không cao tuổi) có 157 bệnh nhân (33,62%).
Phương pháp nghiên cứu
Thiết kế của nghiên cứu này là đoàn hệ tiến cứu. Chẩn đoán NMCT cấp dựa vào 2 trong 3 tiêu chuẩn sau: 1) có sự tăng troponin tim hoặc CK-MB 2 lần ở mức giới hạn trên của giá trị bình thường hoặc 2) đau thắt ngực điển hình kéo dài hơn 30 phút hoặc 3) thay đổi ST-T trên điện tâm đồ, với sự xuất hiện sóng Q hoặc block nhánh trái mới xuất hiện. Các bệnh nhân thỏa tiêu chuẩn chẩn đoán trên sẽ được đưa vào nghiên cứu. Các thông tin từ bệnh nhân qua hỏi bệnh sử và thăm khám lâm sàng cẩn thận được ghi nhận và điền vào hồ sơ nghiên cứu đã được soạn sẳn. Chúng tôi không đưa vào nghiên cứu những trường hợp là cơn đau thắt ngực ổn định hoặc không ổn định, những trường hợp không đồng ý tham gia nghiên cứu, những trường hợp lúc xuất viện được chẩn đoán không phải NMCT cấp hoặc những trường hợp tử vong trong 24 giờ đầu nhập viện mà chưa có kết quả men tim.
Tại thời điểm nhập viện, tất cả bệnh nhân được đo điện tâm đồ, thiết lập đường truyền tĩnh mạch và theo dõi điện tâm đồ qua monitor liên tục. Xét nghiệm máu để đánh giá men tim (CPK, CK-MB, troponin T), chức năng gan và thận, công thức máu, điện giải đồ. Men tim được xét nghiệm lại trong 24 giờ sau đó. Nếu bệnh nhân được điều trị tái tưới máu bằng can thiệp mạch vành tiên phát hoặc tiêu sợi huyết thì ECG được đo lại ngay để đánh giá [4].
Tất cả bệnh nhân được điều trị với aspirin, clopidogrel và heparin trọng lượng phân tử thấp nếu không có chống chỉ định. Điều trị tái tưới máu bằng CTMVQD tiên phát hoặc tiêu sợi huyết khi có đoạn ST chênh lên hoặc block nhánh trái mới xuất hiện trên ECG kèm với đau ngực kéo dài tới 12 giờ. Tại bệnh viện Thống Nhất thì CTMVQD được chọn lựa nhiều hơn, nhưng khi không thực hiện được CTMVQD do điều kiện khách quan và không có chống chỉ định thì bệnh nhân được điều trị bằng tiêu sợi huyết- streptokinase qua đường tĩnh mạch. Các thuốc khác nếu không có chống chỉ định sẽ được phối hợp điều trị bao gồm statin, ức chế beta, ức chế men chuyển, nitroglycerin, lợi tiểu, ức chế canxi, dobutamine, dopamin, noradrenaline, thông khí cơ học [5].
Suy tim tại thời điểm nhập viện được phân loại theo phân độ Killip và Kimball, từ độ I-IV. Trong toàn bộ thời gian nằm viện, bệnh nhân được theo dõi và điều trị tại CCU và khi tình trạng ổn định bệnh nhân sẽ được chuyển ra phòng bệnh nội bên ngoài cho đến khi bệnh nhân xuất viện. Chúng tôi sẽ ghi nhận lại tỷ lệ tử vong giữa hai nhóm trong thời gian nằm điều trị tại bệnh viện. Khi bệnh nhân xuất viện, chúng tôi theo dõi trực tiếp bệnh nhân tại phòng khám của bệnh viện. Những bệnh nhân không tái khám hoặc khám tại bệnh viện khác, sẽ được chúng tôi liên hệ trực tiếp qua điện thoại để biết tình trạng điều trị hiện tại, sống hay tử vong.
Định nghĩa các biến số:Bệnh nhân được xem là có tăng huyết áp (THA) khi có tiền sử THA rõ bất kể có dùng thuốc hay không hoặc nếu thăm khám lâm sàng thấy huyết áp tâm thu/tâm trương ≥140/90 mmHg. Đái tháo đường gồm hai giá trị là có đái tháo đường và không có đái tháo đường, tiêu chuẩn chẩn đoán đái tháo đường dựa theo phân loại của WHO 1998; rối loạn lipid máu được phân chia theo Hiệp Hội Châu Á Thái Bình Dương. Bệnh nhân được xem là có hút thuốc lá khi có hút ít nhất 1 gói/ngày trong 1 năm và có hút bất kỳ điếu thuốc nào trong tháng qua, tính đến thời điểm nhập viện (theo thang đo Framingham).
Phương pháp xử lý và phân tích các số liệu:các số liệu được nhập và xử lý bằng phần mềm thống kê SPSS 17.0 for Window. Các biến liên tục trong nghiên cứu được trình bày dưới dạng trung bình ± độ lệch chuẩn nếu số liệu có phân phối bình thường hoặc số trung vị (khoảng tứ vị) nếu có phân phối không bình thường và giá trị trung bình được so sánh bằng Student’s t-test. Sử dụng phép kiểm chi bình phương để so sánh các biến số phân loại giữa các nhóm và tần suất được trình bày bằng tỉ lệ phần trăm (%). Sự khác biệt được xem là có ý nghĩa thống kê khi p <0,05.
KẾT QUẢ
Bảng 1. Đặc điểm lâm sàng của bệnh nhân không cao tuổi (<65 tuổi) và cao tuổi (≥65 tuổi) nhập viện (n =467).
|
Các biến số |
Nhóm <65 tuổi n = 157 |
Nhóm ≥65 tuổi n = 310 |
p |
|
Tuổi (năm) |
53,5 ± 7,6 |
77,12 ± 6,9 |
<0,001 |
|
Giới nữ (%) |
19,1 |
38,4 |
<0,001 |
|
Đái tháo đường (%) |
23,8 |
29,9 |
0,178 |
|
Tăng huyết áp (%) |
52,9 |
75,2 |
<0,001 |
|
Hút thuốc lá (%) |
42,2 |
14,2 |
<0,001 |
|
Béo phì (BMI ≥25) (%) |
22,9 |
9,4 |
<0,001 |
Tuổi trung bình của nhóm bệnh nhân cao tuổi nhập viện do NMCT là 77,12 ± 6,95, và ở nhóm không cao tuổi là 53,5 ± 7,63. Tỷ lệ phần trăm nữ ở nhóm bệnh nhân cao tuổi nhiều hơn ở nhóm bệnh nhân không cao tuổi. Mặt khác, nhóm bệnh nhân cao tuổi có tiền căn tăng huyết áp, NMCT cũ, suy tim cao hơn nhóm không cao tuổi. Tỷ lệ hút thuốc lá, béo phì ít gặp ở nhóm bệnh nhân cao tuổi hơn (bảng 1).
Bảng 2. So sánh các đặc điểm liên quan đến NMCT giữa hai nhóm <65 tuổi và ≥65 tuổi.
|
Các biến số |
Nhóm <65 tuổi n = 157 |
Nhóm ≥65 tuổi n = 310 |
p |
|
Phân loại nhồi máu cơ tim (%) |
|
|
|
|
ST chênh lên |
66,9 |
39 |
<0,001 |
|
ST không chênh lên |
33,1 |
61 |
<0,001 |
|
Các rối loạn dẫn truyền (%) |
|
|
|
|
Block nhánh phải |
1,3 |
5,2 |
0,03* |
|
Block nhánh trái |
1,9 |
5,8 |
0,04* |
|
Phân độ Killip- Kimball (%) |
|
|
|
|
1-2 |
89,3 |
82,4 |
0,001 |
|
3-4 |
10,7 |
17,6 |
0,001 |
|
Phân suất tống máu thất trái (%) |
|
|
|
|
EF ≥50% |
71,2 |
57,6 |
0,017 |
|
EF ≤40% |
10,3 |
15,5 |
|
|
Thời gian từ lúc có triệu chứng đến nhập viện (%) |
|
|
|
|
≤6 giờ |
55,8 |
36,9 |
<0,001 |
|
>6 giờ |
44,2 |
63,1 |
<0,001 |
* phép kiểm Fisher chính xác.
Tỷ lệ NMCT có ST chênh lên gặp nhiều ở nhóm bệnh nhân <65 tuổi so với bệnh nhân ≥65 tuổi, ngược lại nhóm bệnh nhân ≥65 tuổi bị NMCT thì loại không ST chênh lên chiếm tỷ lệ nhiều hơn (p <0,001). Bệnh nhân ≥65 tuổi thường gặp rối loạn dẫn truyền dưới dạng block nhánh trái nhiều hơn bệnh nhân <65 tuổi (p =0,04). Về tình trạng suy tim lúc nhập viện, nghiên cứu này cho thấy Killip nặng (Killip 3-4) gặp nhiều ở nhóm bệnh nhân ≥65 tuổi hơn (p =0,001) và tỷ lệ EF ≤40% cũng gặp nhiều ở nhóm bệnh nhân ≥65 tuổi hơn (p =0,017). Thời gian từ lúc khởi phát triệu chứng đến lúc nhập viện cũng khác biệt giữa hai nhóm. Nhóm cao tuổi có thời gian nhập viện trễ (>6 giờ) hơn nhóm không cao tuổi (p <0,001) (bảng 2).
Bảng 3. Các phương pháp điều trị của hai nhóm nghiên cứu.
|
Điều trị |
Nhóm <65 tuổi n = 157 |
Nhóm ≥65 tuổi n = 310 |
p |
|
Nội khoa bảo tồn, n (%) |
46 (29,3) |
164 (52,9) |
<0,001 |
|
CTMVQD, n (%) |
111 (70,7) |
146 (47,1) |
<0,001 |
Tỷ lệ điều trị nội khoa bảo tồn và CTMVQD giữa hai nhóm nghiên cứu có sự khác biệt. Về điều trị nội khoa bảo tồn thì nhóm ≥65 tuổi chiếm tỷ lệ cao hơn nhiều so với nhóm <65 tuổi (52,9% so với 29,3%, với p <0,001). Ngược lại, nhóm bệnh nhân <65 tuổi được CTMVQD nhiều hơn so với nhóm ≥65 tuổi (70,7% so với 47,1%, với p <0,001 (bảng 3).
Tỷ lệ tử vong chung của toàn bộ mẫu nghiên cứu khi xuất viện là 12%. Trong đó, nhóm được CTMVQD có tỷ lệ tử vong thấp hơn (2,7%, n =7) nhóm được điều trị nội khoa rất nhiều (23,3%, n =49). Sự khác biệt có ý nghĩa thống kê, với p <0,001.
Tỷ lệ tử vong giữa hai phương pháp điều trị nội khoa và CTMVQD của hai nhóm <65 tuổi và ≥65 tuổitrong thời gian nằm viện được trình bày trong bảng 4.
Bảng 4. Tỷ lệ tử vong nội viện giữa hai phương pháp điều trị nội khoa và CTMVQD của hai nhóm <65 tuổi và ≥65 tuổi.
|
Nhóm tuổi |
Tình trạng |
Điều trị nội khoa |
Điều trị CTMVQD |
Tổng số |
|
n (%) |
n (%) |
n (%) |
||
|
<65 tuổi (p <0,001) |
Tử vong |
7 (15,2) |
1 (0,9) |
8 (5,1) |
|
Sống |
39 (84,8) |
110 (99,1) |
149 (94,9) |
|
|
Tổng số |
46 (100) |
111 (100) |
157 (100) |
|
|
≥65 tuổi (p <0,001) |
Tử vong |
42 (25,6) |
6 (4,1) |
48 (15,5) |
|
Sống |
122 (74,4) |
140 (95,9) |
262 (84,5) |
|
|
Tổng số |
164 (100) |
146 (100) |
310 (100) |
Khi so sánh giữa hai phương pháp điều trị nội khoa đơn thuần và CTMVQD ở hai nhóm nghiên cứu, chúng tôi nhận thấy ở nhóm <65 tuổi có tỷ lệ tử vong khi được điều trị nội khoa là 15,2% và CTMVQD là 0,9%; nhóm ≥65 tuổi có tỷ lệ tử vong khi được điều trị nội khoa là 25,6% và CTMVQD là 4,1%.
Bảng 5. Ảnh hưởng của nhóm tuổi và phương pháp điều trị đến nguy cơ tử vong.
|
Phương pháp điều trị |
Nhóm tuổi |
|||||
|
<65 tuổi |
|
≥ 65 tuổi |
|
|||
|
HR |
KTC 95% |
Giá trị p |
HR |
KTC 95% |
Giá trị p |
|
|
Nội khoa |
1* |
|
|
2,64 |
1,08-6,49 |
0,03 |
|
CTMVQD |
0,18 |
0,08-0,41 |
<0,001 |
0,47 |
0,12-1,88 |
0,29 |
*những bệnh nhân <65 tuổi và điều trị nội khoa đơn thuần được chọn làm nhóm chuẩn.
Những bệnh nhân <65 tuổi và CTMVQD, có nguy cơ tử vong giảm 82% so với những người <65 tuổi và điều trị nội khoa với HR =0,18; KTC 95% (0,08-0,41); p<0,001. Những bệnh nhân từ 65 tuổi trở lên và điều trị nội khoa đơn thuần thì nguy cơ tử vong tăng gấp 2,64 lần so với những bệnh nhân <65 tuổi và điều trị nội khoa với p=0,03. Những bệnh nhân từ 65 tuổi trở lên và được can thiệp thì nguy cơ tử vong giảm 53% so với những bệnh nhân <65 tuổi và điều trị nội. Tuy nhiên, sự khác biệt này không có ý nghĩa thống kê với p=0,29 (bảng 5).
Tỷ lệ theo dõi được trong quá trình nghiên cứu đạt 91,2% (n=375), có 8,8% (n =36) bệnh nhân bị mất liên lạc trong quá trình theo dõi. Thời gian theo dõi trung bình của mẫu nghiên cứu là 18,9 ± 10,1 (tháng). Thời gian theo dõi dài nhất là 36 tháng, ngắn nhất là 1 tháng. Thời gian theo dõi trung bình của nhóm ≥65 tuổi là 18,7 ± 9,3 (tháng), nhóm <65 tuổi là 21,5 ± 10 (tháng). Trong toàn bộ thời gian nghiên cứu, chúng tôi ghi nhận có 43 (11,5%) bệnh nhân tử vong, trong đó có 6 (4,4%) bệnh nhân <65 tuổi và 37 (15,5%) bệnh nhân ≥65 tuổi. Sự khác biệt có ý nghĩa thống kê, với p =0,001.
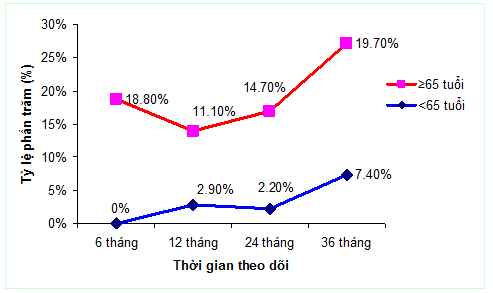
Biểu đồ 1. Tỷ lệ tử vong do mọi nguyên nhân tại thời điểm 6 tháng, 12 tháng, 24 tháng và 36 tháng.
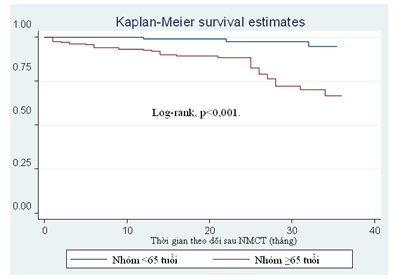
Biểu đồ 2. Đường cong sống còn theo dõi qua 36 tháng giữa hai nhóm ≥65 tuổi và <65 tuổi.
Khi theo dõi dọc theo thời gian, chúng tôi nhận thấy có sự khác biệt về tỷ lệ tử vong giữa hai nhóm nghiên cứu. Nhóm ≥65 tuổi có tỷ lệ tử vong tại các thời điểm 6 tháng, 12 tháng, 24 tháng và 36 tháng cao hơn nhóm <65 tuổi (biểu đồ 1). Tỷ lệ tử vong chung cho nữ giới là 57,14%, nam giới là 42,86% (p <0,001).
BÀN LUẬN
Nghiên cứu này cho thấy nhóm bệnh nhân <65 tuổi có tỷ lệ bệnh nhân nữ chiếm tỷ lệ thấp hơn so với nhóm ≥65 tuổi (19,1% so với 38,4%, p<0,001). Điều này cho thấy bệnh NMCT ít gặp ở nữ giới không cao tuổi hơn so với nữ giới cao tuổi. Người cao tuổi do không còn sự bảo vệ của estrogen nên nguy cơ bệnh mạch vành gia tăng, đặc biệt là NMCT cấp nên các đối tượng này cần được chú ý đặc biệt. Tỷ lệ tăng huyết áp và đái tháo đường thì thường gặp ở nhóm bệnh nhân cao tuổi hơn không cao tuổi (tăng huyết áp: 75,2% so với 52,9%, p<0,001; đái tháo đường: 29,9% so với 23,8%, p =0,178); trong khi hút thuốc lá (14,2% so với 42,2%, p <0,001), béo phì (9,4% so với 22,9%, p <0,001) ở nhóm cao tuổi thấp hơn nhóm không cao tuổi. Kết quả này cũng tương tự với một số tác giả khác như Holay MP [6],[7]. Trong một phân tích từ dữ liệu của thử nghiệm VALLIANT (VALsartan In Acute myocardial iNfarcTion) [8] trên 14.703 bệnh nhân bị NMCT cấp, trong đó có 803 bệnh nhân từ 18-45 tuổi so với 7715 bệnh nhân ≥65 tuổi. Kết quả nghiên cứu cho thấy nhóm bệnh nhân không cao tuổi ít bị đái tháo đường, tăng huyết áp, tiền căn NMCT hơn so với nhóm bệnh nhân cao tuổi. Ngoài ra, nhóm bệnh nhân không cao tuổi có nam giới (88% so với 59,1%), hút thuốc lá (73,7% so với 15,9%), béo phì (37,9% so với 25,1%), rối loạn lipid máu (43,1% so với 32,7%) chiếm tỷ lệ nhiều hơn.
Tỷ lệ NMCT có ST chênh lên gặp nhiều ở nhóm bệnh nhân không cao tuổi so với bệnh nhân cao tuổi, ngược lại nhóm bệnh nhân cao tuổi khi bị NMCT thì loại không ST chênh lên chiếm tỷ lệ nhiều hơn (p <0,001). Tỷ lệ NMCT không có ST chênh lên trong nhóm <65 tuổi là 33,1%, gần tương tự với tác giả Richard GB [9] (36,4%). Tuy nhiên, cũng theo tác giả này thì tỷ lệ NMCT không có ST chênh lên ở nhóm cao tuổi là 38,3%, thấp hơn kết quả nghiên cứu của chúng tôi (61%). Ngoài sự khác biệt có thể do nhiều nguyên nhân như chọn lựa các đối tượng nghiên cứu, các yếu tố nguy cơ đi kèm thì tuổi trung bình trong nhóm cao tuổi trong nghiên cứu của chúng tôi cao hơn của tác giả Richard GB (77,12 ± 6,9 so với 72,9 ±5,6). Bệnh nhân cao tuổi thường gặp rối loạn dẫn truyền dưới dạng block nhánh trái nhiều hơn bệnh nhân không cao tuổi (p =0,04). Về tình trạng suy tim lúc nhập viện, nghiên cứu này cho thấy Killip nặng (Killip 3-4) gặp nhiều ở nhóm bệnh nhân cao tuổi hơn (p =0,001) và tỷ lệ EF ≤40% cũng gặp nhiều ở nhóm bệnh nhân cao tuổi hơn (p =0,001).
Thời gian từ lúc khởi phát triệu chứng đến lúc nhập viện cũng khác biệt giữa hai nhóm. Nhóm cao tuổi có thời gian nhập viện trễ (>6 giờ) nhiều hơn nhóm không cao tuổi (63,15% so với 44,2%, p <0,001). Do triệu chứng của NMCT không điển hình, tình trạng kém vận động nên bệnh nhân cao tuổi ít được hỗ trợ y tế ban đầu hơn những bệnh nhân không cao tuổi. Theo nghiên cứu của tác giả Sheifer SE [10] thì 30% bệnh nhân >65 tuổi nhập viện hơn 6 giờ sau khi khởi phát triệu chứng. Ngoài những nguyên nhân trên thì nơi ở cũng là nguyên nhân cần quan tâm. Những bệnh nhân có nơi ở xa bệnh viện thì cần nhiều thời gian hơn mới đến được bệnh viện, và điều này sẽ ảnh hưởng đến chiến lược điều trị cũng như tiên lượng của bệnh.
Tỷ lệ điều trị nội khoa bảo tồn và CTMVQD giữa hai nhóm nghiên cứu có sự khác biệt. Về điều trị nội khoa bảo tồn thì nhóm ≥65 tuổi chiếm tỷ lệ cao hơn nhiều so với nhóm <65 tuổi (52,9% so với 29,3%, với p <0,001). Ngược lại, nhóm bệnh nhân <65 tuổi được CTMVQD nhiều hơn so với nhóm ≥65 tuổi (70,7% so với 47,1%, với p <0,001. Hiện nay, hầu hết các khuyến cáo về điều trị NMCT cấp đều tập trung cho dân số chung, còn dành riêng cho các đối tượng là người cao tuổi là rất ít. Do đó, việc sử dụng các khuyến cáo điều trị vào thực tế vẫn còn hạn chế và bệnh nhân cao tuổi nhập viện thường được điều trị nội khoa bảo tồn hơn. Theo các dữ liệu hiện nay, điều trị tái tưới máu mạch vành xâm lấn ít thường được thực hiện trên người cao tuổi. Một phân tích dữ liệu lớn từ năm 1992-1993 cho thấy CTMVQD chỉ thực hiện trên 17% bệnh nhân >75 tuổi, mặt khác chỉ có 43% những bệnh nhân từ 65-74 tuổi bị NMCT cấp được CTMVQD [11]. Hiện nay, ở Mỹ có khoảng 20% các trường hợp CTMVQD và CABG được thực hiện ở những bệnh nhân >75 tuổi và >50% ở những người từ 65 tuổi trở lên [12].
Theo ghi nhận của nhiều tác giả khác, CTMVQD phục hồi dòng chảy trong nhánh động mạch vành thủ phạm và phục hồi tình trạng tưới máu ở nhóm bệnh nhân cao tuổi thì tương tự như nhóm bệnh nhân không cao tuổi. Mặc dù thực tế trong nghiên cứu của chúng tôi tỷ lệ tử vong nội viện ở nhóm bệnh nhân cao tuổi điều trị nội khoa là 25,6% (15,2% cho nhóm không cao tuổi) cao hơn rất nhiều so với CTMVQD 4,1% (0,9% cho nhóm không cao tuổi). Bệnh nhân không cao tuổi bị NMCT cấp nếu được CTMVQD thì tỷ lệ tử vong rất thấp. Tỷ lệ tử vong chung cho hai nhóm cao tuổi và không cao tuổi là 15,5% và 5,1%. Khi so với tác giả Woon VC [13] thì tỷ lệ tử vong cho hai nhóm cao tuổi và không cao tuổi là 20,8% và 2,7%; tỷ lệ tử vong cho nhóm cao tuổi trong nghiên cứu của chúng tôi thấp hơn tác giả Woon VC có thể do phương pháp điều trị trong nghiên cứu của chúng tôi có CTMVQD trong khi của tác giả Woon VC chỉ có tiêu sợi huyết.
Khi đánh giá ảnh hưởng của nhóm tuổi và phương pháp điều trị lên tử vong, chúng tôi nhận thấy những bệnh nhân <65 tuổi và có CTMVQD thì nguy cơ tử vong giảm 82% so với những bệnh nhân <65 tuổi và điều trị nội khoa với HR =0,18; KTC 95% (0,08-0,41); p<0,001. Những bệnh nhân từ 65 tuổi trở lên và điều trị nội khoa đơn thuần thì nguy cơ tử vong tăng gấp 2,64 lần so với những bệnh nhân <65 tuổi và điều trị nội khoa với p=0,03. Những bệnh nhân từ 65 tuổi trở lên và được can thiệp thì nguy cơ tử vong giảm 53% so với những bệnh nhân <65 tuổi và điều trị nội. Tuy nhiên, sự khác biệt này không có ý nghĩa thống kê với p=0,29. Khi theo dõi dọc theo thời gian qua 36 tháng, chúng tôi nhận thấy tỷ lệ tử vong ở nhóm ≥65 tuổi tại thời điểm 6 tháng (18,8% so với 0%), 12 tháng (11,1% so với 2,9%), 24 tháng (14,7% so với 2,2%) và 36 tháng (19,7% so với 7,4%) cao hơn nhóm <65 tuổi. Nghiên cứu của Gurwitz và cộng sự [14] cho thấy mặc dù tử vong nội viện sau NMCT cấp gần đây giảm ở nhóm bệnh nhân <65 tuổi nhưng không ghi nhận được điều đó cho nhóm bệnh nhân ≥65 tuổi. Erne P [15] cho thấy nếu bắt đầu điều trị sớm với kháng kết tập tiểu cầu, ức chế beta, nitrate, ức chế men chuyển và điều trị tái tưới máu sẽ làm giảm được tỷ lệ tử vong nội viện nhưng cả hai ức chế beta và tái tưới máu ít thường được dùng trên bệnh nhân cao tuổi.
Tỷ lệ tử vong của nữ giới trong nghiên cứu của chúng tôi chiếm tỷ lệ khá cao và điều này cũng tương tự với một số nghiên cứu khác [16],[17]. Điều này có thể do thực tế là nữ giới thường cao tuổi hơn nam giới lúc nhập viện, nữ giới thường có bệnh đái tháo đường kèm theo và nữ giới ít được điều trị tích cực hơn trong thời gian nằm viện so với nam giới. Ngoài ra, do nữ giới thường có biểu hiện triệu chứng không điển hình và nhập viện trễ nên không còn phù hợp để điều trị tái tưới máu cấp cứu [16].
KẾT LUẬN
Tỷ lệ tử vong ngắn hạn và trung hạn của nhóm bệnh nhân ≥65 tuổi bị nhồi máu cơ tim cấp được điều trị nội khoa bảo tồn cao hơn nhóm bệnh nhân <65 tuổi. Can thiệp mạch vành qua da cho thấy làm giảm được nguy cơ tử vong so với điều trị nội khoa cho cả hai nhóm ≥ và <65 tuổi. Điều trị tái tưới máu bằng phương pháp can thiệp động mạch vành qua có thể thực hiện được cho bệnh nhân cao tuổi.
TÀI LIỆU THAM KHẢO
1. Thom T, Haase N, Rosamond W, et al (2006). Heart disease and stroke statistics – 2006 update: a report from the American Heart Association Statistics Committee and Stroke Statistics Subcommittee. Circulation (113): pp. e85-e151.
2. Tổng Cục thống kê (2009). Kết quả cuộc tổng điều tra dân số và nhà ở năm 2009.
3. Rich MW, Bosner MS, Chung MK, et al. (1992), “Is age an independent predictor of early and late mortality in patients with acute myocardial infarction?,” Am J Med, 92, 7-13.
4. Van de Werf F, Ardissino D, et al (2003). Management of acute myocardial infarc-tion in patients presenting with ST-segment el-evation. Eur Heart J (24): pp. 28–66.
5. Silber S, Albertsson P, Aviles FF, Camici PG, Colombo A, et al (2005). Guide-lines for Percutaneous Coronary Interventions. The Task Force for Percutaneous Coronary In-terventions of the European Society of Cardiol-ogy. Eur Heart J (8): pp. 804–47.
6. Holay MP, et al (2007). Clinical profile of acute myocardial infarction in elderly (prospective study). JAPI (55): pp. 188-192.
7. Tresch DD, Brady WJ, et al (1996). Comparison of elderly and younger patients with out of hospital chest pain. Clinical characteristics of AMI, therapy and outcomes. Arch Intern Med (156): pp. 1089-93.
8. Velazquez EJ, Pfeffer MA, McMurray JV, for the VALIANT Investigators (2003). VALsartan In Acute myocardial iNfarcTion (VALIANT) trial: baseline characteristics in context. Eur J Heart Fail (5): pp. 537-544.
9. Richard GB, Christopher PC, et al (2004). The Effect of Routine, Early Invasive Management on Outcome for Elderly Patients with Non–ST-Segment Elevation Acute Coronary Syndromes. Ann Intern Med (141): pp. 186-195.
10. Sheifer SE, Rathore SS, Gersh BJ, et al (2000). Time to presentation with acute myocardial infarction in the elderly: associations with race, sex, and socioeconomic characteristics. Circulation (102): 1651-6.
11. Alexander KP, Galanos AN, Jollis JG, et al (2001). Post-myocardial infarction risk stratification in elderly patients. Am Heart J: pp. 142: 37-42.
12. Thom T, Haase N, Rosamond W, et al (2006). Heart disease and stroke statistics – 2006 update: a report from the American Heart Association Statistics Committee and Stroke Statistics Subcommittee. Circulation (113): pp. e85-e151.
13. Woon VC (2003). Acute myocardial infarction in the elderly–the differences compared with the young. Singapore Med J 44:414.
14. Gurwitz JH, Goldberg RJ, Chen Z, Gore JM and Alper JS (1994). Recent trend in-hospital mortality of acute myocardial infarction the Worcester Heart attack study. Have improvements been realized for all age groups? Arch Intern Med (154): pp. 2202 –8.
15. Erne P, Radovanovic D, Urban P, Stauffer JC, Berteal O and Gutzwiller F (2003). Early drug therapy and in-hospital mortality following acute myocardial infarction. Heart Drug (3): pp.134–40.
16. Hochman JS, Tamis JE, Thompson TD, Weaver WD, White HD, Aylward P et al (1999). Sex, Clinical Presentation, and Outcome in Patients with Acute Coronary Syndromes. N Engl J Med (341): pp. 226–32.
17. Weaver WD, White HD, Wilcox RG (1996). Comparisons of Characteristics and Outcomes a mong Women and Men with Acute Myocardial Infarction treated with Thrombolytic therapy. JAMA (275): pp. 777–82.







