 Trong hướng dẫn điều trị rung nhĩ của Trường Môn Tim mạch và Hiệp Hội Tim Hoa Kỳ phối hợp với Hội Tim mạch Châu Âu đưa ra, rung nhĩ được phân thành các dạng sau tùy theo thời gian tồn tại: rung nhĩ kịch phát
Trong hướng dẫn điều trị rung nhĩ của Trường Môn Tim mạch và Hiệp Hội Tim Hoa Kỳ phối hợp với Hội Tim mạch Châu Âu đưa ra, rung nhĩ được phân thành các dạng sau tùy theo thời gian tồn tại: rung nhĩ kịch phát
Viện Tim TP.HCM
SƠ LƯỢC VỀ DANH PHÁP
Trong hướng dẫn điều trị rung nhĩ của Trường Môn Tim mạch và Hiệp Hội Tim Hoa Kỳ phối hợp với Hội Tim mạch Châu Âu đưa ra, rung nhĩ được phân thành các dạng sau tùy theo thời gian tồn tại: rung nhĩ kịch phát (paroxysmal atrial fibrillation), rung nhĩ dai dẳng (persistent atrial fibrillation) và rung nhĩ thường trực (permanent atrial fibrillation) 1. Rung nhĩ hiện diện ở một bệnh nhân có thể là đợt rung nhĩ mới phát hiện lần đầu (đôi khi rất khó biết đợt rung nhĩ đã bắt đầu từ bao lâu và trước đó bệnh nhân đã có những đợt khác hay không) hoặc rung nhĩ đã có từ lâu. Nếu bệnh nhân đã từng có ít nhất 2 đợt rung nhĩ, rung nhĩ này được xem là tái phát. Đợt rung nhĩ tái phát tự chấm dứt được gọi là rung nhĩ kịch phát. Đợt rung nhĩ kéo dài hơn 7 ngày (dù sau đó có được chuyển nhịp bằng thuốc hoặc sốc điện hay không) được gọi là rung nhĩ dai dẳng. Rung nhĩ không đáp ứng với điều trị chuyển nhịp hoặc không có chỉ định chuyển nhịp (ví dụ do đã kéo dài hơn 1 năm) được gọi là rung nhĩ thường trực.
Rung nhĩ còn được phân loại dựa vào bệnh nền. Bệnh nền phổ biến nhất ở Việt Nam hiện nay là hẹp van 2 lá (thường là hậu thấp). Tuy nhiên, cùng với sự phát triển kinh tế và sự già đi của dân số, ngày càng có nhiều hơn các trường hợp rung nhĩ không liên quan với hẹp van 2 lá. Thuật ngữ “rung nhĩ không do bệnh van tim” (nonvalvular atrial fibrillation) dùng để chỉ các trường hợp rung nhĩ ở người không có bệnh van 2 lá hậu thấp, không từng được thay van 2 lá nhân tạo hoặc sửa van 2 lá 1. Rung nhĩ không do bệnh van tim rất phổ biến ở các nước phát triển. Khoảng 5% những người trên 65 tuổi và 10% những người trên 80 tuổi bị rung nhĩ và ước tính đến năm 2050 sẽ có hơn 5 triệu người Mỹ bị rung nhĩ, hầu hết là rung nhĩ không do bệnh van tim 2. Bảng 1 tóm tắt một số nguyên nhân thường gặp của rung nhĩ không do bệnh van tim 3.
Bảng 1: Một số nguyên nhân thường gặp của rung nhĩ không do bệnh van tim 3.
| – Bệnh mạch vành – Tăng huyết áp – Bệnh cơ tim – Hội chứng suy nút xoang – Kích thích sớm (hội chứng Wolff-Parkinson-White) – Thông liên nhĩ – Cường giáp – Nhiễm trùng cấp – Rối loạn điện giải – U phổi |
SUY TIM VÀ ĐỘT QUỊ : CÁC BIẾN CHỨNG CHÍNH CỦA RUNG NHĨ
Giữa rung nhĩ và suy tim có mối liên hệ rất chặt chẽ. Các yếu tố ảnh hưởng đến huyết động trong rung nhĩ gồm sự mất hoạt động cơ học đồng bộ của tâm nhĩ, đáp ứng thất không đều và nhanh, và giảm lưu lượng mạch vành 1. Sự mất co nhĩ có thể gây giảm đáng kể cung lượng tim, nhất là trong những trường hợp đổ đầy thất đóng vai trò quan trọng như hẹp van 2 lá, tăng huyết áp, bệnh cơ tim phì đại hoặc bệnh cơ tim hạn chế. Sự giảm lưu lượng mạch vành liên quan với rung nhĩ là một hiện tượng được ghi nhận ban đầu ở động vật thí nghiệm và sau đó là trên lâm sàng 4. Sự giảm lưu lượng mạch vành liên quan với rung nhĩ có ý nghĩa đặc biệt quan trọng đối với những người bệnh mạch vành, làm tăng nặng thiếu máu cục bộ cơ tim. Nhiều nghiên cứu cho thấy đáp ứng thất nhanh trong rung nhĩ về lâu dài có thể gây dãn và suy giảm chức năng tâm thu thất trái, một bệnh cảnh thường được gọi là “bệnh cơ tim do nhịp nhanh” (tachycardia-induced cardiomyopathy) 5,6. Theo chiều ngược lại, sự tăng áp lực đổ đầy thất trong suy tim dẫn đến căng dãn các tâm nhĩ, tạo thuận lợi cho xuất hiện rung nhĩ. Như vậy, có thể nói rung nhĩ vừa là nguyên nhân vừa là hệ quả của suy tim.
Trước đây y giới chỉ quan tâm đến đột quị liên quan với rung nhĩ ở bệnh nhân hẹp van 2 lá, tuy nhiên hiện nay có nhiều chứng cứ cho thấy rung nhĩ không do bệnh van tim cũng làm tăng đáng kể nguy cơ đột quị và thuyên tắc mạch hệ thống nói chung. So với người nhịp xoang bình thường, bệnh nhân rung nhĩ không do bệnh van tim có nguy cơ đột quị và thuyên tắc mạch hệ thống cao hơn gấp 4-5 lần, bất kể rung nhĩ này là kịch phát hay thường trực 7. Nếu bệnh nhân lớn tuổi hoặc có bệnh tim thực thể thì nguy cơ đột quị và thuyên tắc mạch hệ thống càng cao. Thuyên tắc mạch hệ thống trong rung nhĩ không do bệnh van tim thường do các phần tử của huyết khối xuất phát từ tiểu nhĩ trái (vị trí này rất khó khảo sát bằng siêu âm tim qua thành ngực).
KIỂM SOÁT NHỊP HAY KIỂM SOÁT TẦN SỐ?
Trong rung nhĩ dai dẳng có thể chọn một trong 2 tiếp cận điều trị : kiểm soát nhịp (rhythm control) hoặc kiểm soát tần số (rate control). Kiểm soát nhịp là chuyển nhịp xoang (bằng sốc điện và/hoặc thuốc chống loạn nhịp) và duy trì nhịp xoang bằng thuốc chống loạn nhịp. Các thuốc chống loạn nhịp có thể dùng gồm thuốc nhóm Ic (flecainide, propafenone) hoặc nhóm III (amiodarone, sotalol, dofetilide, ibutilide). Kiểm soát tần số là giảm tần số đáp ứng thất bằng thuốc ức chế dẫn truyền nhĩ thất (chẹn bêta, verapamil, diltiazem, digoxin hoặc phối hợp các thuốc này với nhau) hoặc bằng phương tiện không dùng thuốc (ví dụ hủy nút nhĩ thất bằng sóng tần số radio kết hợp đặt máy tạo nhịp thất vĩnh viễn). Cho đến nay có khá nhiều nghiên cứu so sánh kiểm soát nhịp và kiểm soát tần số trong rung nhĩ 8-12. Nói chung các nghiên cứu cho thấy 2 tiếp cận này cho kết quả không khác biệt xét về ảnh hưởng trên tử vong, tần suất các biến cố tim mạch nặng và sự cải thiện triệu chứng (bảng 2).
Xử trí ban đầu đợt rung nhĩ có triệu chứng thường là kiểm soát tần số. Tuy nhiên nếu rung
nhĩ mới xuất hiện và gây rối loạn huyết động nhiều thì nên xem xét việc chuyển nhịp xoang. Về dài hạn, kiểm soát tần số là tiếp cận được ưu tiên đối với những bệnh nhân lớn tuổi (tuổi > 65) có rung nhĩ đã lâu và bệnh tim thực thể. Ngược lại, đối với những bệnh nhân trẻ và không có bệnh tim thực thể nên ưu tiên kiểm soát nhịp 1.
|
Nghiên cứu |
Số bệnh nhân |
Tuổi trung bình |
Thời gian theo dõi (năm) |
Tiêu chuẩn chọn bệnh |
Tiêu chí đánh giá chính |
Kết quả (tỉ lệ đạt tiêu chí đánh giá chính) |
||
|
Kiểm soát tần số |
Kiểm soát nhịp |
P |
||||||
|
PIAF 8 |
252 |
61,0 |
1,0 |
Rung nhĩ dai dẳng (7-360 ngày) |
Cải thiện triệu chứng |
60,8% |
55,1% |
0,317 |
|
RACE 9 |
522 |
68,0 |
2,3 |
Rung nhĩ dai dẳng hoặc cuồng nhĩ < 1 năm, đã chuyển nhịp 1-2 lần trong vòng 2 năm |
Chết do nguyên nhân tim mạch, suy tim, chảy máu nặng, đặt máy tạo nhịp, huyết khối thuyên tắc |
17,2% |
22,6% |
0,11 |
|
STAF 10 |
200 |
66,0 |
1,6 |
Rung nhĩ dai dẳng (> 4 tuần, < 2 năm), nhĩ trái > 45 mm, NYHA II-IV, PSTM < 45% |
Tử vong toàn bộ, biến chứng mạch máu não, hồi sinh tim phổi, thuyên tắc mạch |
10,0% |
9,0% |
0,99 |
|
AFFIRM 11 |
4060 |
69,7 |
3,5 |
Rung nhĩ kịch phát hoặc dai dẳng, có nguy cơ chết hoặc đột quị |
Tử vong do mọi nguyên nhân |
25,9% |
26,7% |
0,08 |
|
HOT CAFE 12 |
205 |
60,8 |
1,7 |
Rung nhĩ dai dẳng (> 7 ngày, < 2 năm) |
Chết, huyết khối thuyên tắc, chảy máu nặng |
1,0% |
3,9% |
> 0,7 |
Ghi chú: PIAF = Pharmacological Intervention in Atrial Fibrillation; RACE = Rate Control versus Electrical Cardioversion for Persistent Atrial Fibrillation; STAF = Strategies of Treatment of Atrial Fibrillation; AFFIRM = Atrial Fibrillation Follow-up Investigation of Rhythm Management; HOT CAFE = How to Treat Chronic Atrial Fibrillation; PSTM = phân suất tống máu.
Với việc công bố nghiên cứu ATHENA (A Placebo-Controlled, Double-Blind, Parallel Arm Trial to Assess the Efficacy of Dronedarone 400 mg bid for the Prevention of Cardiovascular Hospitalization or Death from any cause in Patients with Atrial Fibrillation/Atrial Flutter) năm 2009, y giới đã có trong tay thêm một thuốc chống loạn nhịp đặc biệt hữu ích trong điều trị rung nhĩ là dronedarone. Dronedarone có cấu trúc và tác dụng điện sinh lý gần với amiodarone. Khác với amiodarone, trong thành phần dronedarone không có phân tử iode mà có một nhóm methane-sulfonyl. Từ sự khác biệt này, dronedarone không gây tác dụng phụ trên tuyến giáp như amiodarone và có tính ái mỡ thấp hơn (do đó có thời gian bán loại thải ngắn hơn và ít tích tụ trong mô hơn so với amiodarone). Trước ATHENA có một nghiên cứu trên 1237 bệnh nhân rung/cuồng nhĩ cho thấy dronedarone có hiệu quả cao hơn placebo trong việc duy trì nhịp xoang và kiểm soát tần số thất trong những đợt rung nhĩ tái phát 13. ATHENA là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên mù đôi thực hiện trên 4628 bệnh nhân rung nhĩ kịch phát hoặc dai dẳng, tuổi ³ 70 và có ít nhất một yếu tố nguy cơ sau: tăng huyết áp (đang điều trị bằng ít nhất 2 thuốc hạ huyết áp khác nhóm); đái tháo đường; có tiền sử đột quị, cơn thiếu máu não thoáng qua hoặc thuyên tắc mạch hệ thống; kích thước nhĩ trái đo bằng siêu âm M-mode ³ 50 mm; phân suất tống máu thất trái £ 40% 14. Bệnh nhân được phân ngẫu nhiên cho dùng dronedarone (400 mg x 2/ngày) hoặc placebo. Tiêu chí đánh giá chính là nhập viện vì các biến cố tim mạch hoặc chết do mọi nguyên nhân. Thời gian theo dõi trung bình là 21 tháng. Kết quả ATHENA cho thấy dronedarone giảm rất có ý nghĩa các biến cố thuộc tiêu chí đánh giá chính (mức giảm 24%, p < 0,001). Đặc biệt dronedarone giảm 29% (p = 0,03) tử vong do nguyên nhân tim mạch. Cho đến nay, dronedarone là thuốc chống loạn nhịp duy nhất cải thiện dự
hậu của bệnh nhân rung nhĩ không do bệnh van tim. Hiện dronedarone đã được công nhận trong chỉ định giảm nhập viện vì biến cố tim mạch ở bệnh nhân rung nhĩ có kèm yếu tố nguy cơ tim mạch khác.
ĐIỀU TRỊ CHỐNG HUYẾT KHỐI TRONG RUNG NHĨ KHÔNG DO BỆNH VAN TIM
Trong nghiên cứu có qui mô lớn nhất so sánh 2 tiếp cận kiểm soát tần số và kiểm soát nhịp là AFFIRM, số ca đột quị ở 2 nhóm tương đương nhau (77 ca ở nhóm kiểm soát tần số và 80 ca ở nhóm kiểm soát nhịp) 11. Như vậy, dù chọn tiếp cận nào cho bệnh nhân rung nhĩ thì cũng phải xem xét việc điều trị chống huyết khối. Trong rung nhĩ không do bệnh van tim có 2 liệu pháp chống huyết khối đã được chứng minh là có hiệu quả là thuốc kháng vitamin K và aspirin. So với placebo. thuốc kháng vitamin K giảm 62% (KTC 95%: 48% đến 72%) nguy cơ đột quị 15. Aspirin có hiệu quả yếu hơn thuốc kháng vitamin K. So với placebo, aspirin giảm 19% (KTC 95%: 2% đến 34%) nguy cơ đột quị 15. So sánh trực tiếp thuốc kháng vitamin K với aspirin trong một phân tích gộp từ 5 thử nghiệm lâm sàng cho thấy thuốc kháng vitamin K giảm 33% (KTC 95%: 13% đến 49%) nguy cơ đột quị so với aspirin 15.
Thuốc kháng vitamin K có hiệu quả cao hơn aspirin, tuy nhiên có bất tiện là khi dùng phải kiểm tra định kỳ mức độ chống đông với xét nghiệm INR (International Normalized ratio). Mức INR cần đạt trong quá trình điều trị nằm trong khoảng 2-3. Câu hỏi đặt ra là trường hợp nào thì phải dùng thuốc kháng vitamin K và trường hợp nào thì có thể dùng aspirin cho tiện. Nói chung, các chuyên gia thống nhất với nhau là nên dùng thuốc kháng vitamin K cho những trường hợp có nguy cơ cao bị đột quị và thuyên tắc mạch, còn những bệnh nhân có nguy cơ thấp thì có thể dùng aspirin 1. Trong số các phương pháp phân tầng nguy cơ dành cho bệnh nhân rung nhĩ không do bệnh van tim, thang điểm CHADS2 (CHADS2 score) thường được dùng nhất vì có giá trị đã được kiểm chứng 16. Trong 5 chữ cái C, H, A, D và S, chữ C là viết tắt của cardiac failure (bệnh nhân có suy tim hoặc phân suất tống máu thất trái < 35%), H là viết tắt của hypertension (tăng huyết áp), A là viết tắt của age (tuổi cao > 75), D là viết tắt của diabetes (đái tháo đường) và S là viết tắt của stroke (tiền sử đột quị hoặc cơn thiếu máu não thoáng qua). Số 2 ở sau chữ S (S2) nhằm nhấn mạnh là yếu tố nguy cơ này có tầm quan trọng gấp đôi các yếu tố còn lại. Cách tính điểm dựa vào thang điểm CHADS2 và nguy cơ đột quị tùy theo tổng số điểm được nêu trên bảng 3. Chỉ định dùng thuốc dựa theo thang điểm CHADS2 như sau : Nếu tổng số điểm của bệnh nhân là 0 thì dùng aspirin (75-325 mg/ngày), nếu tổng số điểm của bệnh nhân là 1 thì có thể chọn lựa giữa aspirin hoặc thuốc kháng vitamin K (dựa vào những yếu tố như sở thích của bệnh nhân, dung nạp thuốc…), còn nếu tổng số điểm của bệnh nhân ≥ 2 thì nên dùng thuốc kháng vitamin K.
|
Tiêu chuẩn nguy cơ theo CHADS2 |
Điểm |
|
|
Tiền sử đột quị hoặc cơn thiếu máu não thoáng qua |
2 |
|
|
Tuổi > 75 |
1 |
|
|
Tăng huyết áp |
1 |
|
|
Đái tháo đường |
1 |
|
|
Suy tim |
1 |
|
|
Tổng số điểm |
Tần suất đột quị (%/năm) (khoảng tin cậy 95%) |
|
|
0 |
1,9 (1,2 đến 3,0) |
|
|
1 |
2,8 (2,0 đến 3,8) |
|
|
2 |
4,0 (3,1 đến 5,1) |
|
|
3 |
5,9 (4,6 đến 7,3) |
|
|
4 |
8,5 (6,3 đến 11,1) |
|
|
5 |
12,5 (8,2 đến 17,5) |
|
|
6 |
18,5 (10,5 đến 27,4) |
|
Nhiều nhà nghiên cứu đã nghĩ đến việc phối hợp 2 thuốc kháng tiểu cầu aspirin và clopidogrel cho bệnh nhân rung nhĩ không do bệnh van tim. Chương trình nghiên cứu ACTIVE (Atrial Fibrillation Clopidogrel Trial with Irbesartan for Prevention of Vascular Events) với 2 nhánh ACTIVE W và ACTIVE A đã được tiến hành nhằm xác định lợi ích của phối hợp 2 thuốc kháng tiểu cầu này. ACTIVE W so sánh hiệu quả phòng ngừa các biến cố mạch máu (đột quị, thuyên tắc mạch hệ thống ngoài hệ thần kinh trung ương, nhồi máu cơ tim, chết do nguyên nhân mạch máu) của phối hợp aspirin + clopidogrel và warfarin trên 6706 bệnh nhân rung nhĩ có kèm ít nhất một yếu tố nguy cơ khác của đột quị (diểm CHADS2 trung bình = 2,0) 17. Kết quả ACTIVE W cho thấy phối hợp aspirin + clopidogrel có hiệu quả kém hơn warfarin (tần suất các biến cố là 5,60%/năm ở nhóm aspirin + clopidogrel và 3,93%/năm ở nhóm warfarin, p = 0,0003). Nhánh ACTIVE A mới được công bố năm 2009. Trong nhánh này, 7554 bệnh nhân rung nhĩ (điểm CHADS2 trung bình = 2,0) được phân ngẫu nhiên cho dùng aspirin + clopidogrel hoặc aspirin đơn trị 18. Tiêu chí đánh giá chính là phối hợp các biến cố đột quị, nhồi máu cơ tim, thuyên tắc mạch hệ thống
ngoài hệ thần kinh trung ương và chết do nguyên nhân mạch máu. Sau thời gian theo dõi trung vị là 3,6 năm, các nhà nghiên cứu nhận thấy phối hợp aspirin + clopidogrel giảm có ý nghĩa các biến cố thuộc tiêu chí đánh giá chính (tần suất 6,8%/năm so với 7,6%/năm ở nhóm aspirin đơn trị, p = 0,01) nhưng lại tăng nguy cơ chảy máu nặng (tần suất 2,0%/năm so với 1,3%/năm ở nhóm aspirin đơn trị, p < 0,001). Hiện vị trí của phối hợp aspirin + clopidogrel trong điều trị chống huyết khối cho bệnh nhân rung nhĩ không do bệnh van tim chưa được xác định rõ.
Nghiên cứu RE-LY (Randomized Evaluation of Long-term Anticoagulation Therapy) công bố cuối năm 2009 mở ra một triển vọng mới trong điều trị chống huyết khối cho bệnh nhân rung nhĩ không do bệnh van tim. Trong nghiên cứu này, 18.113 bệnh nhân rung nhĩ (điểm CHADS2 trung bình = 2,1) được phân ngẫu nhiên thành 3 nhóm : nhóm dùng dabigatran 110 mg x 2/ngày, nhóm dùng dabigatran 150 mg x 2/ngày và nhóm dùng warfarin (với liều được điều chỉnh để đạt INR trong khoảng 2-3) 19. Dabigatran là một thuốc chống đông uống mới, có tác dụng ức chế trực tiếp thrombin, bệnh nhân dùng dabigatran không cần phải theo dõi xét nghiệm đông máu định kỳ. Kết quả RE-LY cho thấy : (1) Dabigatran liều 110 mg x 2/ngày có hiệu quả ngừa đột quị/thuyên tắc mạch hệ thống tương đương warfarin và ít gây chảy máu nặng hơn; (2) Dabigatran liều 150 mg x 2/ngày có hiệu quả ngừa đột quị/thuyên tắc mạch hệ thống cao hơn warfarin và gây chảy máu nặng tương đương warfarin. Từ kết quả RE-LY có thể rút ra kết luận dabigatran là một liệu pháp thay thế rất tốt cho thuốc kháng vitamin K, đặc biệt trong những trường hợp có khó khăn trong việc theo dõi định kỳ INR hoặc INR dao động nhiều qua các lần xét nghiệm.
LỢI ÍCH CỦA CHẸN THỤ THỂ ANGIOTENSIN TRONG RUNG NHĨ : NGHIÊN CỨU ACTIVE-I
Sự hoạt hóa hệ thống renin-angiotensin-aldosteron đóng vai trò quan trọng trong bệnh sinh và sự duy trì rung nhĩ và cả trong bệnh sinh suy tim là một biến chứng chính của rung nhĩ 20. Nhiều nghiên cứu cho thấy các thuốc chẹn thụ thể angiotensin, đặc biệt là irbesartan, giảm nguy cơ rung nhĩ tái phát sau chuyển nhịp và giảm nguy cơ suy tim mới mắc 21,22. Từ những ghi nhận này, các nhà nghiên cứu đề ra giả thuyết là ức chế hệ renin-angiotensin bằng thuốc chẹn thụ thể angiotensin irbesartan sẽ giảm nguy cơ bị các biến cố tim mạch nặng ở bệnh nhân rung nhĩ và tiến hành thử nghiệm lâm sàng ACTIVE I để kiểm chứng giả thuyết này. ACTIVE I là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên, mù đôi, đa trung tâm (ở châu Á có 3 nước tham gia là Hongkong, Malaysia và Singapore). Đối tượng nghiên cứu là những bệnh nhân được tuyển vào 2 nhánh ACTIVE W và ACTIVE A, có huyết áp tâm thu = 110 mm Hg và không có tiêu chuẩn loại trừ (đang dùng một thuốc chẹn thụ thể angiotensin hoặc có chỉ định dùng hoặc có tiền sử không dung nạp thuốc chẹn thụ thể angiotensin). Đây là những bệnh nhân rung nhĩ có kèm ít nhất một yếu tố nguy cơ khác của đột quị : tuổi ³ 75, tăng huyết áp, tiền sử đột quị, cơn thiếu máu não thoáng qua hoặc thuyên tắc mạch hệ thống ngoài hệ thần kinh trung ương, phân suất tống máu £ 45%, bệnh động mạch ngoại vi, hoặc tuổi 55-74 kèm đái tháo đường hoặc bệnh mạch vành. Bệnh nhân được phân ngẫu nhiên cho dùng irbesartan (300 mg/ngày) hoặc placebo. 2 tiêu chí đánh giá chính là: (1) phối hợp các biến cố đột quị, nhồi máu cơ tim, chết do nguyên nhân mạch máu, (2) phối hợp các biến cố đột quị, nhồi máu cơ tim, chết do nguyên nhân mạch máu, nhập viện vì suy tim.
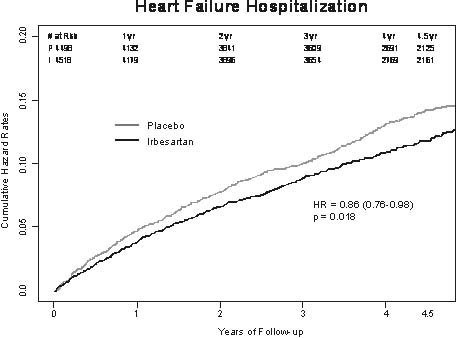
Kết quả ACTIVE I được công bố tại Hội nghị khoa học thường niên năm 2009 của Hội Tim mạch Châu Âu (Barcelona, 29/8-2/9/2009) 23. Có tổng cộng 9016 bệnh nhân tham gia, 4518 người được phân vào nhóm irbesartan và 4498 người được phân vào nhóm placebo. Đặc điểm ban đầu và điều trị kèm theo của bệnh nhân được nêu trên bảng 4 và bảng 5. So với ban đầu, huyết áp của nhóm irbesartan giảm 6,84/4,51 mm Hg và huyết áp của nhóm placebo giảm 3,93/2,63 mm Hg (khác biệt giữa 2 nhóm = 2,91/1,88 mm Hg). Xét về tiêu chí đánh giá chính, tần suất các biến cố ở nhóm irbesartan thấp hơn không có ý nghĩa so với nhóm placebo. Tuy nhiên, nếu xét riêng biến cố nhập viện vì suy tim thì điều trị bằng irbesartan mang lại lợi ích rất có ý nghĩa: Irbesartan giảm 14% (p = 0,018) nhập viện vì suy tim so với placebo (hình 1). Số lần nhập viện cũng như số ngày nằm viện vì nguyên nhân tim mạch của nhóm irbesartan thấp hơn so với nhóm placebo. Các nhà nghiên cứu cũng ghi nhận điều trị bằng irbesartan giảm 13% (p = 0,024) phối hợp các biến cố đột quị, cơn thiếu máu não thoáng qua và thuyên tắc mạch hệ thống ngoài hệ thần kinh trung ương (hình 2). Irbesartan được dung nạp rất tốt, tỉ lệ phải ngưng thuốc của 2 nhóm không khác biệt (p = 0,86). Từ kết quả ACTIVE I có thể rút ra kết luận là liệu pháp chẹn thụ thể angiotensin bằng irbesartan giảm nguy cơ suy tim và thuyên tắc mạch hệ thống là 2 biến chứng chính của rung nhĩ. Cần lưu ý là điều này đạt được trên nền của một điều trị chuẩn (tỉ lệ dùng các thuốc chống suy tim như ức chế men chuyển và chẹn bêta và tỉ lệ dùng các thuốc chống huyết khối như aspirin và thuốc kháng vitamin K đều ở mức tương đối cao).
Nói tóm lại, trong số các liệu pháp mới có nhiều triển vọng trong điều trị rung nhĩ không do bệnh van tim có thể kể đến các thuốc sau đây : thuốc chống loạn nhịp dronedarone, thuốc ức chế thrombin dabigatran và thuốc chẹn thụ thể angiotensin irbesartan. Các hướng dẫn điều trị rung nhĩ ra đời trong thời gian sắp tới chắc chắn sẽ phải có những thay đổi căn cứ trên những dữ liệu lâm sàng đã có với các thuốc kể trên.
|
|
Irbesartan (n = 4518) |
Placebo (n = 4498) |
|
Tuổi trung bình (năm) |
69,5 |
69,6 |
|
Tỉ lệ % nữ |
39,2 |
39,3 |
|
Rung nhĩ Thường trực (%) Kịch phát (%) Dai dẳng |
66,0 19,6 14,3 |
64,4 20,5 14,9 |
|
Suy tim (%) |
32,3 |
31,6 |
|
Điểm CHADS2 trung bình |
1,99 |
1,97 |
|
Huyết áp tâm thu/tâm trương (mm Hg) |
138/83 |
138/82 |
|
Tần số tim (lần/phút) |
75,3 |
74,9 |
Bảng 5: Điều trị kèm theo của bệnh nhân tham gia ACTIVE I (%).
|
|
Irbesartan (n = 4518) |
Placebo (n = 4498) |
|
Ức chế men chuyển |
60,2 |
60,6 |
|
Chẹn bêta |
54,4 |
54,6 |
|
Lợi tiểu |
54,3 |
54,1 |
|
Chẹn canxi |
27,0 |
27,2 |
|
Aspirin |
58,7 |
59,3 |
|
Thuốc kháng vitamin K |
38,1 |
37,6 |
|
Thuốc chống loạn nhịp |
22,7 |
23,1 |
|
Digoxin |
35,1 |
34,7 |

Hình 1: Tần suất dồn nhập viện vì suy tim của 2 nhóm placebo (đường trên) và irbesartan (đường dưới) trong nghiên cứu ACTIVE I.
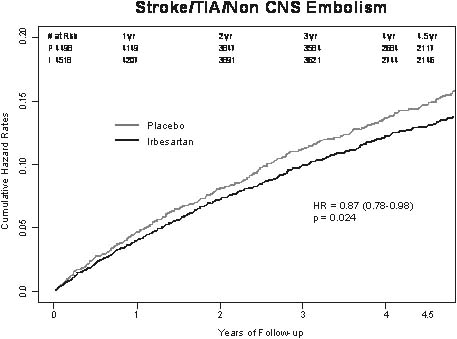
Hình 2: Tần suất dồn đột quị/cơn thiếu máu não thoáng qua/thuyên tắc mạch hệ thống ngoài hệ thần kinh trung ương của 2 nhóm placebo (đường trên) và irbesartan (đường dưới) trong nghiên cứu ACTIVE I.
TÀI LIỆU THAM KHẢO
1) Fuster V, Ryden LE, Cannom DS, et al. ACC/AHA/ESC 2006 guidelines for the management of patients with atrial fibrillation. A report of the ACC/AHA Task Forceon practice guidelines and the ESC Committee for practice guidelines (Writing Committee to revise the 2001 guidelines for the management of patients with atrial fibrillation). Circulation 2006;114:e257-e354.
2) Lip GYH, Tello-Montoliu A. Management of atrial fibrillation. Heart 2006;92:1177-1182.
3) Heath R, Lip GYH. 10 steps before you refer for atrial fibrillation. Br J Cardiol 2008;15:302-305.
4) Kochiadakis GE, Skalidis EI, Kalebubas MD, et al. Effect of acute atrial fibrillation on phasic coronary blood flow pattern and flow reserve in humans. Eur Heart J 2002;23:734-741.
5) Grogan M, Smith HC, Gersh BJ, et al. Left ventricular dysfunction due to atrial fibrillation in patients initially believed to have idiopathic dilated cardiomyopathy. Am J Cardiol 1992;69:1570-1573.
6) Shinbane JS, Wood MA, Jensen DN, et al. Tachycardia-induced cardiomyopathy: a review of animal models and clinical studies. J Am Coll Cardiol 1997;29:709-715.
7) Lip GYH, Tse HF. Management of atrial fibrillation. Lancet 2007;370:604-618.
8) Hohnloser SH, Kuck KH, Lilienthal J. Rhythm or rate control in atrial fibrillation – Pharmacological Intervention in Atrial Fibrillation (PIAF): a randomised trial. Lancet 2000;356:1789-1794.
9) Van Gelder IC, Hagens VE, Bosker HA, et al. A comparison of rate control and rhythm control in patients with recurrent persistent atrial fibrillation. N Engl J Med 2002;347:1834-1840.
10) Carlsson J, Miketic S, Windeler J, et al. Randomized trial of rate control versus rhythm control in persistent atrial fibrillation: the Strategies of Treatment of Atrial Fibrillation (STAF) study. J Am Coll Cardiol 2003;41:1690-1696.
11) Wyse DG, Waldo AL, DiMarco JP, et al. A comparison of rate control and rhythm control in patients with atrial fibrillation. N Engl J Med 2002;347:1825-1833.
12) Opolski G, Torbicki A, Kosior DA, et al. Rate control vs rhythm control in patients with nonvalvular persistent atrial fibrillation: the results of the Polish How to Treat Chronic Atrial Fibrillation (HOT CAFE) study. Chest 2004;126:476-486.
13) Singh BN, Connolly SJ, Crijns HJ, et al. Dronedarone for the maintenance of sinus rhythm in atrial fibrillation or flutter. N Engl J Med 2007;357:987-999.
14) Hohnloser SH, Crijns HJGM, van Eickels M, et al, for the ATHENA Investigators. Effect of dronedarone on cardiovascular events in atrial fibrillation. N Engl J Med 2009;360:668-678.
15) Hart RG, Benavente O, McBride R, et al. Antithrombotic therapy to prevent stroke in patients with atrial fibrillation: a meta-analysis. Ann Intern Med 1999;131:492-501.
16) Gage BF, van Walvaren C, Pearce L, et al. Selecting patients with atrial fibrillation for anticoagulation: stroke risk stratification in patients taking aspirin. Circulation 2004;110:2287-2292.
17) The ACTIVE Writing Group on behalf of the ACTIVE Investigators. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial Fibrillation Clopidogrel Trial with Irbesartan for Prevention of Vascular Events (ACTIVE W): a rando
mised controlled trial. Lancet 2006;367:1903-1912.
18) The ACTIVE Investigators. Effect of clopidogrel added to aspirin in patients with atrial fibrillation. N Engl J Med 2009;360:2066-2078.
19) Connolly SJ, Ezekowitz MD, Yusuf S, et al, and the RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med 2009;361:1139-1151.
20) Savelieva I, Camm AJ. Atrial fibrillation and heart failure: natural history and pharmacological treatment. Europace 2004;5:S5-S19.
21) Madrid AH, Bueno MG, Rebollo JMG, et al. Use of irbesartan to maintain sinus rhythm in patients with long-lasting persistent atrial fibrillation. A prospective and randomized study. Circulation 2002;106:331-336.
22) Lewis EJ, Hunsicker LG, Clarke WR, et al, for the Collaborative Study Group. Renoprotective effect of the angiotensin-receptor antagonist irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med 2001;345:851-860.
23) www.escardio.org/congresses/esc-2009/congress-reports/Pages/708005-708006-yusuf-brugada.aspx.







