Trưởng ban: PGS.TS. Phạm Nguyễn Vinh
Đồng trưởng ban: PGS.TS. Phạm Mạnh Hùng
(…)
8. Suy tim rất nặng (Advanced heart failure) – Giai đoạn D
Bảng 11. Tiêu chuẩn định nghĩa suy tim rất nặng
| Phải thỏa mãn tất cả tiêu chuẩn bên dưới dù điều trị nội khoa tối ưu |
| 1. Triệu chứng suy tim nặng và dai dẳng (suy tim NYHA III (nặng) hay IV) |
| 2. Rối loạn chức năng tim mức độ nặng được định nghĩa bởi ít nhất một trong các tiêu chuẩn sau đây:
· Phân suất tống máu thất trái (LVEF) ≤ 30% · Suy thất phải đơn độc (ví dụ: bệnh cơ tim thất phải gây loạn nhịp) · Bất thường van tim nặng không thể phẫu thuật được · Bất thường bẩm sinh nặng không phẫu thuật được · BNP hoặc NT-proBNP cao (hoặc tăng) kéo dài và rối loạn chức năng tâm trương thất trái nặng hoặc bất thường cấu trúc mức độ nặng (theo định nghĩa STPSTM bảo tồn) |
| 3. Nhiều đợt suy tim sung huyết phổi hoặc hệ thống nặng cần truyền tĩnh mạch thuốc lợi tiểu liều cao (hay phối hợp nhiều loại lợi tiểu), hay nhiều đợt suy tim cung lượng tim thấp cần thuốc tăng co cơ tim, thuốc vận mạch hoặc loạn nhịp ác tính gây >1 lần khám bệnh không lên kế hoạch hoặc nhập viện trong 12 tháng qua. |
| 4. Suy giảm khả năng vận động nghiêm trọng – không thể tập thể dục hoặc đi quãng đường khi test đi bộ trong 6 phút thấp (< 300 m) hoặc pVO2 <12 mL / kg / phút hoặc < 50% giá trị dự đoán, ước tính có nguồn gốc từ tim. |
Bảng 12. Hồ sơ bệnh nhân suy tim rất nặng từ cơ sở dữ liệu đa trung tâm dành cho hỗ trợ tuần hoàn cơ học
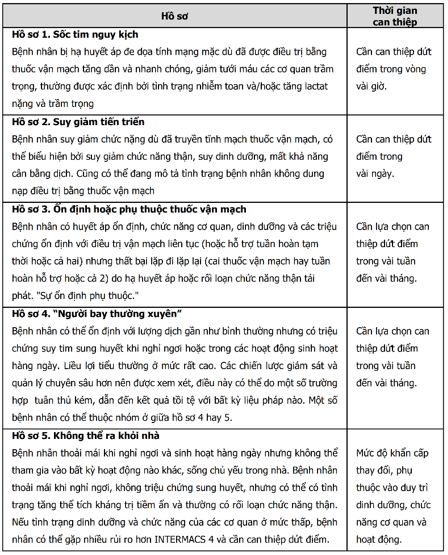
- Quản lý
- Điều trị thuốc và thay thế thận
- Hỗ trợ tuần hoàn cơ học
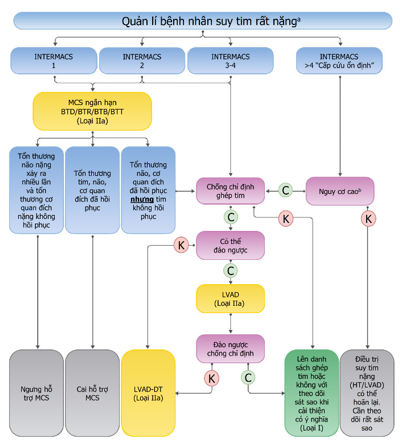
Hình 8. Qui trình điều trị suy tim rất nặng
BTB: cầu nối tới cầu nối; BTC: cầu nối ứng cử; BTD: cầu nối tới quyết định; BTR: cầu nối để phục hồi; BTT: cầu nối để cấy ghép; DT: liệu pháp đích; HFA: Hiệp hội Suy tim; INTERMACS: Cơ sở dữ liệu đa trung tâm dành cho hỗ trợ tuần hoàn cơ học; LVAD: thiết bị hỗ trợ thất trái; LVAD-BTC: thiết bị hỗ trợ thất trái – cầu nối ứng cử; LVAD-DT: thiết bị hỗ trợ thất trái – liệu pháp đích đến; MCS: hỗ trợ tuần hoàn cơ học; C: có; K: không.
a : Thuật toán này có thể được áp dụng cho tất cả bệnh nhân HF nặng được xác định theo tiêu chuẩn ESC HFA, ngoại trừ bệnh cơ tim phì đại, bệnh tim lắng đọng amyloid, cơn bão loạn nhịp, bệnh tim bẩm sinh ở người lớn, đau thắt ngực kháng trị. bNhập viện nhiều lần, suy cơ quan đích tiến triển, suy tim sung huyết kháng trị, không có khả năng thực hiện nghiệm pháp gắng sức tim phổi hoặc mức tiêu thụ oxy tối đa < 12 ml/phút kg hoặc < 50% giá trị dự kiến. Mã màu cho các loại: Màu xanh lá cây cho loại I và màu vàng cho loại IIa.
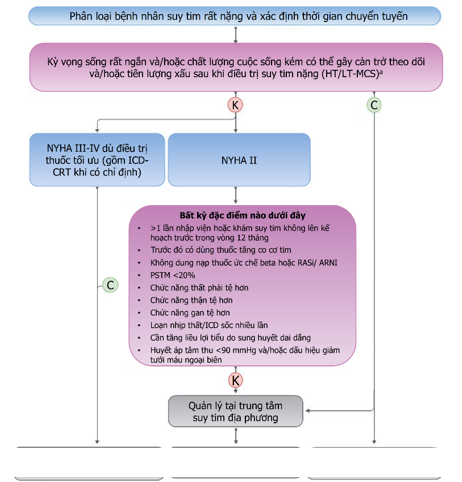
Hình 9. Phân loại bệnh nhân suy tim rất nặng và thời điểm chuyển tuyến thích hợp
ARNI: thuốc ức chế thụ thể angiotensin-neprilysin; CRT: liệu pháp tái đồng bộ tim; ICD: máy khử rung tim cấy ghép; LT-MCS: hỗ trợ tuần hoàn cơ học dài hạn; LVEF: phân suất tống máu thất trái; NYHA: Hiệp hội Tim mạch New York; RASi: thuốc ức chế renin-angiotensin; C: có; K: không.
a Kỳ vọng sống ngắn có thể do các bệnh đi kèm chính như ung thư, sa sút trí tuệ, rối loạn chức năng cơ quan giai đoạn cuối; các tình trạng khác có thể làm ảnh hưởng đến việc theo dõi hoặc làm xấu đi tiên lượng sau điều trị bao gồm tình trạng suy mòn, rối loạn chức năng nhận thức không phục hồi, rối loạn tâm thần hoặc các vấn đề tâm lý xã hội.
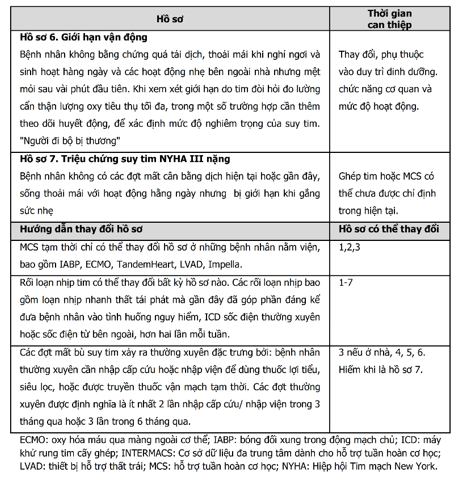
Bảng 13. Các cụm từ miêu tả chỉ định hỗ trợ tuần hoàn cơ học
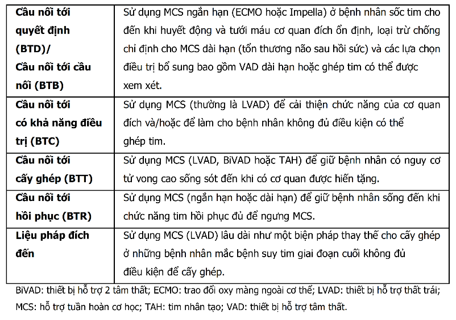
Bảng 14. Bệnh nhân tiềm năng cho cấy ghép thiết bị hỗ trợ thất trái
| Bệnh nhân vẫn tồn tại các triệu chứng nghiêm trọng mặc dù đã được điều trị thuốc và thiết bị tối ưu, không có rối loạn chức năng thất phải nghiêm trọng và/hoặc hở van 3 lá nặng, yếu tố tâm lý xã hội ổn định và không có chống chỉ định quan trọng* và những bệnh nhân có ít nhất một trong những điều sau: |
| · LVEF < 25% và không thể tập thể dục vì suy tim hoặc, nếu có thể thực hiện nghiệm pháp gắng sức tim-phổi, với VO2 cao nhất < 12 mL/kg/phút và / hoặc < 50% giá trị dự đoán. |
| · ≥ 3 lần nhập viện suy tim trong 12 tháng trước mà không có yếu tố thúc đẩy rõ ràng. |
| · Phụ thuộc thuốc trợ tim truyền tĩnh mạch hoặc MCS tạm thời. |
| · Rối loạn chức năng cơ quan đích tiến triển (chức năng thận và/hoặc chức năng gan tệ hơn, tăng áp động mạch phổi loại II, suy mòn do tim) do giảm tưới máu và áp lực làm đầy thất thấp không tương xứng (Áp suất mao mạch phổi bít ≥ 20 mmHg và huyết áp tâm thu ≤ 90 mmHg hoặc chỉ số tim ≤ 2 L/phút/m2) |
| i.v.: đường tĩnh mạch; LVAD: thiết bị hỗ trợ thất trái; LVEF: phân suất tống máu thất trái; MCS: hỗ trợ tuần hoàn cơ học; PCWP: áp lực mao mạch phổi bít; TR: hở van 3 lá; VO2: oxy tiêu thụ
* Nền tảng tâm lý xã hội ổn định bao gồm am hiểu về công nghệ và bệnh nhân sống trong cùng một hộ gia đình với một người chăm sóc sẽ giúp đỡ bệnh nhân (nghĩa là sống một mình và nền tảng tâm lý xã hội kém là chống chỉ định LVAD). Chống chỉ định chính bao gồm chống chỉ định sử dụng kháng đông đường uống lâu dài, nhiễm trùng, rối loạn chức năng thận nặng, loạn nhịp thất. |
Bảng 15. Ghép tim: chỉ định và chống chỉ định
| Chỉ định |
| Suy tim nặng |
| Không có lựa chọn điều trị nào khác, trừ LVAD như BTT |
| Chống chỉ định |
| Đang bị nhiễm trùnga |
| Bệnh động mạch ngoại biên nặng hay bệnh mạch máu não |
| Tăng áp động mạch phổi không hồi phục được bằng thuốc (LVAD nên được xem xét để phục hồi lại kháng lực mạch máu phổi và để đánh giá lại sau đó để ứng cử) |
| Bệnh ác tính tiên lượng xấu (nên phối hợp với các bác sĩ chuyên khoa ung bướu để phân tầng từng bệnh nhân về nguy cơ phát triển hoặc tái phát khối u, do điều này sẽ tăng khi sử dụng thuốc ức chế miễn dịch) |
| Rối loạn chức năng gan không hồi phục (xơ gan) hoặc rối loạn chức năng thận không hồi phục (độ thanh thải creatinine < 30 ml/phút/1.73m2). Ghép tim- gan hoặc tim- thận cùng lúc có lẽ nên xem xét. |
| Bệnh hệ thống ảnh hưởng nhiều cơ quan |
| Các bệnh kèm theo nghiêm trọng với tiên lượng xấu |
| BMI trước ghép >35kg/m2 (khuyến cáo giảm cân để đạt BMI < 35kg/m2) |
| Nghiện rượu hoặc lạm dụng thuốc |
| Tâm lí bất ổn gây cản trở theo dõi thích hợp và điều trị tích cực sau ghép tim |
| Hỗ trợ xã hội không đủ để tuân thủ chăm sóc ở bệnh nhân ngoại trú |
| BMI: chỉ số khối cơ thể; BTT: cầu nối để cấy ghép; LVAD: thiết bị hỗ trợ thất trái.
a : Đang bị nhiễm trùng là một chống chỉ định tương đối để cấy ghép mặc dù ở một số trường hợp LVAD bị nhiễm trùng, có thể là một chỉ định. |
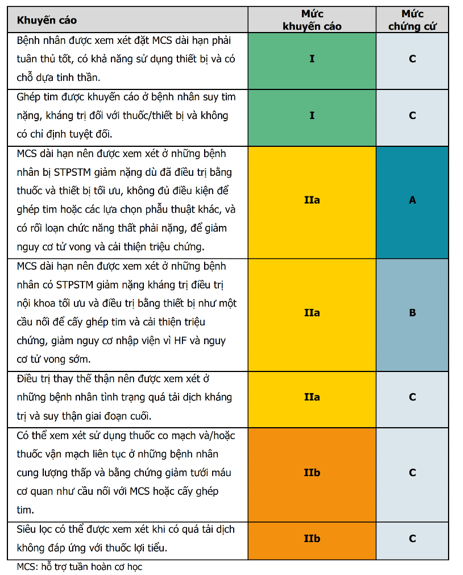
Bảng 16. Khuyến cáo điều trị bệnh nhân suy tim rất nặng
Bảng 17. Bệnh nhân suy tim rất nặng cần xem xét chăm sóc cuối đời
| Suy giảm chức năng tiến triển (thể chất và tinh thần) và cần được giúp đỡ trong hầu hết hoạt động sinh hoạt hàng ngày. |
| Triệu chứng suy tim rất nặng với chất lượng cuộc sống kém dù dược điều trị dược lí và không dược lí tối ưu. |
| Nhập viện thường xuyên hoặc các đợt mất bù nặng dù đã điều trị tối ưu. |
| Loại trừ MCS và ghép tim. |
| Suy mòn do tim. |
| Được đánh giá về mặt lâm sàng là gần cuối đời. |
| MCS: hỗ trợ tuần hoàn cơ học, QOL: chất lượng cuộc sống |
Bảng 18. Các điểm quan trọng trong chăm sóc giảm nhẹ bệnh nhân suy tim rất nặng
| Tập trung vào cải thiện và duy trì chất lượng sống của bệnh nhân và gia đình họ nhiều nhất có thể cho đến khi họ chết. |
| Thường xuyên đánh giá triệu chứng (gồm khó thở và đau) gây ra do suy tim rất nặng và các bệnh kèm theo và tập trung vào giảm triệu chứng. |
| Cho bệnh nhân và gia đình được hỗ trợ tâm lý và chăm sóc tinh thần theo nhu cầu. |
| Lập kế hoạch chăm sóc nâng cao, chú ý tới lựa chọn nơi tử vong và hồi sức (có thể bao gồm ngừng thiết bị đang hoạt động, như ICD hoặc MCS dài hạn có thể cần đến quyết định của nhóm đa chuyên khoa). |
| ICD: máy khử rung tim cấy ghép; MCS: hỗ trợ tuần hoàn cơ học |
9. Suy tim cấp
- Dịch tễ học
Định nghĩa: Suy tim cấp (STC) là tình trạng triệu chứng suy tim khởi phát đột ngột hoặc từ từ nhưng làm người bệnh phải đi bệnh viện khám ngoài kế hoạch hoặc nhập viện cấp cứu. Bệnh nhân suy tim cấp cần được đánh giá và xử trí cấp cứu với thuốc đường tĩnh mạch hoặc thủ thuật.
STC là nguyên nhân nhập viện hàng đầu ở người trên 65 tuổi. Tỉ lệ tử vong bệnh viện từ 4% – 10%, tử vong sau xuất viện 1 năm từ 25% – 30%; có thể lên tới hơn 45% tử vong và tái nhập viện.
STC có thể gặp là STC mới khởi phát lần đầu tiên hoặc suy tim mạn mất bù cấp (STMMBC). STC khởi phát lần đầu tiên có tỉ lệ tử vong trong bệnh viện cao, tuy nhiên sau xuất viện thì tỉ lệ tử vong và tái nhập viện thấp hơn. Bệnh nhân STMBC thường xảy ra khi có yếu tố thúc đẩy trên nền suy tim mãn.
Các yếu tố thúc đẩy suy tim cấp được trình bày ở Bảng 19.
- Biểu hiện lâm sàng
- Suy tim mất bù cấp
- Phù phổi cấp
- Suy tim phải cấp đơn độc
- Sốc tim
Bảng 19. Các yếu tố thúc đẩy suy tim cấp
| Tim mạch | – Hội chứng động mạch vành cấp
– Rối loạn nhịp nhanh (Rung nhĩ, nhịp nhanh thất) – Rối loạn nhịp chậm (blốc nhĩ thất độ III, suy nút xoang) – Cơn tăng huyết áp – Viêm cơ tim cấp – Thuyên tắc phổi – Hở van tim cấp (sau NMCT, VNTMNT) – Bóc tách động mạch chủ – Chèn ép tim cấp – Các nguyên nhân cơ học: vỡ tim, thủng vách liên thất hoặc hở van tim cấp sau NMCT |
| Không do tim | – Sốt và nhiễm trùng
– Đợt cấp bệnh phổi mạn tắc nghẽn – Suy thận cấp – Thiếu máu – Bệnh chuyển hóa (cường giáp, suy giáp, nhiễm cetone do đái tháo đường, suy thượng thận, thai kỳ, các bất thường chu sinh) |
| Do bệnh nhân hay thầy thuốc | – Chế độ ăn (ăn nhiều muối, nước uống vào tăng)
– Không tuân thủ điều trị (ngưng thuốc hoặc thay đổi liều thuốc) – Thuốc và độc chất (uống thêm kháng viêm nonsteroid, corticoides, thuốc ức chế co bóp cơ tim, hóa trị có độc tính trên tim, rượu, thuốc kích thích) – Do thầy thuốc gây ra khi làm thủ thuật can thiệp tim |
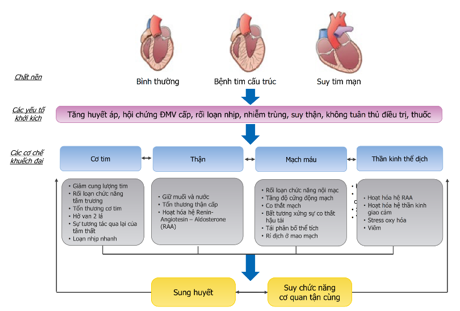
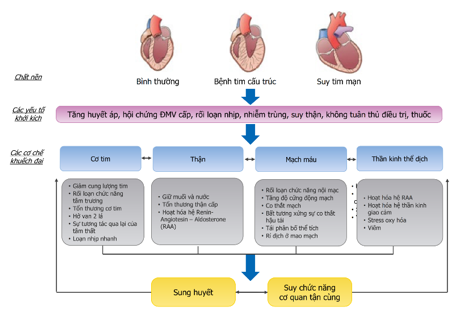
Hình 10. Sơ đồ sinh lý bệnh của suy tim cấp
Bảng 20. Các xét nghiệm chẩn đoán trong suy tim cấp
| – Điện tâm đồ
– X-quang tim phổi – Siêu âm tim – Siêu âm phổi – Peptide lợi niệu (BNP, NT-ProBNP, MR-proANP) – Troponin – BUN, Creatinine máu – Ion đồ (Na, K, Cl) – Tình trạng sắt (sắt huyết thanh, ferritin hay độ bão hòa transferin) – TSH – D-dimer – Procalcitonin – Lactate máu – Độ bão hòa oxy và khí máu động mạch |
Hình 11. Sơ đồ chẩn đoán suy tim cấp mới khởi phát
a: xét nghiệm cơ bản gồm troponin, creatinine máu, điện giải đồ, BUN hoặc urea, TSH, chức năng gan, D-dimer và procalcitonin khi nghi ngời thuyên tắc phổi hay nhiễm trùng, khí máu động mạch nếu có suy hô hấp và lactate máu nếu có giảm tưới máu cơ quan.
b: Cận lâm sàng chuyên biệt khác gồm chụp động mạch vành nếu nghi ngờ hội chứng động mạch vành cấp, chụp cắt lớp vi tính lồng ngực có cản quang nếu nghĩ đến thuyên tắc phổi.
c: Giá trị chẩn đoán suy tim cấp khi >450 pg/mL nếu < 55 tuổi; > 900 pg/mL nếu từ 55 đến 75 tuổi; >1800 pg/mL nếu >75 tuổi.
Bảng 21. Bệnh cảnh lâm sàng của suy tim cấp
| Suy tim mất bù cấp | Phù phổi cấp | Suy tim phải đơn độc | Sốc tim | |
| Cơ chế chính | Rối loạn chức năng thất trái
Ứ muối và nước
|
Tăng hậu tải và/hoặc rối loạn chức năng tâm trương thất trái nặng
Bệnh van tim |
Rối loạn chức năng thất phải và/hoặc tăng áp lực tiền mao mạch phổi. | Rối loạn chức năng tim nặng |
| Nguyên nhân chính của triệu chứng | Tích tụ dịch, áp lực trong thất tăng | Tái phân phối dịch ở phổi và suy hô hấp cấp | Tăng áp lực tĩnh mạch trung tâm và thường giảm tưới máu hệ thống | Giảm tưới máu hệ thống |
| Khởi phát | Từ từ (ngày) | Nhanh (giờ) | Từ từ hoặc nhanh | Từ từ hoặc nhanh |
| Biểu hiện lâm sàng chính | Ướt và ấm hoặc ướt và lạnh | Ướt và ấm (b) | Ướt và lạnh | Ướt và lạnh |
| b: Thể ướt và lạnh hiếm khi cần thuốc tăng có bóp cơ tim và/hoặc thuốc vận mạch. | ||||
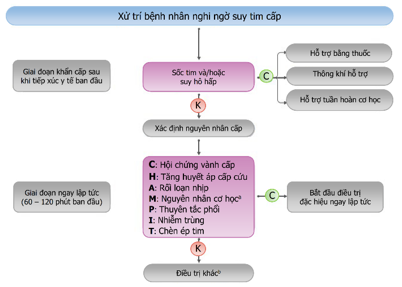
Hình 12. Tiếp cận ban đầu suy tim cấp
a: Nguyên nhân cơ học cấp: vỡ cơ tim trong biến chứng của hội chứng động mạch vành cấp (vỡ thành tự do, thông liên thất, hở 2 lá cấp), chấn thương ngực hoặc can thiệp tim mạch, hở van tự nhiên hay van nhân tạo thứ phát sau viêm nội tâm mạc nhiễm trùng, bóc tách động mạch chủ hoặc huyết khối.
b: Điều trị chuyên biệt theo từng bệnh cảnh lâm sàng khác nhau.
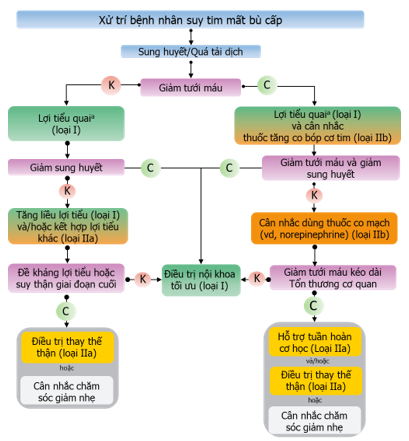
Hình 13. Xử trí suy tim mất bù cấp.
a: Liều lợi tiểu đủ để giảm sung huyết và theo dõi sát đáp ứng lợi tiểu bất kể tình trạng tưới máu
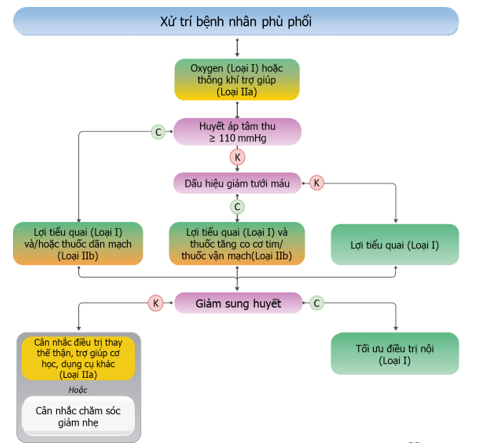
Hình 14. Xử trí bệnh nhân phù phổi
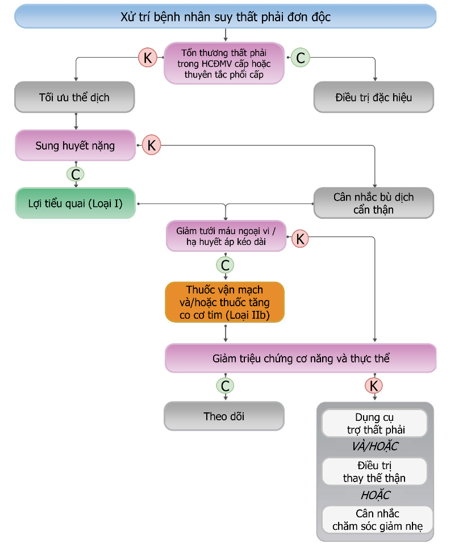
Hình 15. Xử trí bệnh nhân suy thất phải đơn độc
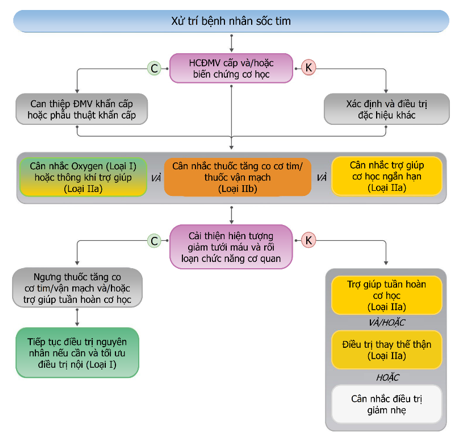
Hình 16. Xử trí bệnh nhân sốc tim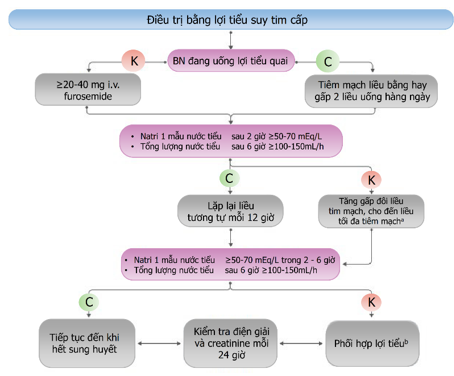
Hình 17. Điều trị lợi tiểu (furosemide) trong suy tim cấp
a: Liều tối đa hàng ngày của lợi tiểu quai (tĩnh mạch) thường 400 – 600 mg, có thể lên đến 1000 mg ở bệnh nhân suy chức năng thận nặng.
b: Điều trị kết hợp thêm vào với lợi tiểu quai các thuốc lợi tiểu tác động ở những vị trí khác trên thận, ví dụ thiazides hoặc metolazone hoặc acetazolamide.








