TÓM TẮT
MỤC TIÊU
Ticagrelor làm giảm các biến cố tử vong và thiếu máu cơ tim cục bộ trên bệnh nhân hội chứng vành cấp (ACS) khi so sánh với clopidogrel. Nhóm nghiên cứu muốn quan sát các kết cục lâm sàng này trên nhóm dân số sau hội chứng vành cấp trong thực tế đời thường.
Biên dịch và tổng hợp: TS. BS. Nguyễn Thượng Nghĩa
PHƯƠNG PHÁP VÀ KẾT QUẢ NGHIÊN CỨU
Nghiên cứu được tiến hành trên quần thể tiến cứu 45073 bệnh nhân hội chứng vành cấp (ACS) đăng ký trong hệ thống y tế Thụy Điển từ 1/1/2010 đến 31/12/2013 được điều trị với ticagrelor (N = 11 954) và clopidogrel (N = 33 119). Tiêu chí chính bao gồm tử vong mọi nguyên nhân, tái nhập viện do nhồi máu cơ tim, hoặc đột quỵ. Tiêu chí phụ là các tiêu chí riêng lẻ của tiêu chí chính và tỉ lệ tái nhập viện do biến cố xuất huyết.
Sau 24 tháng, tỉ lệ tiêu chí chính của ticagrelor là 11,7% so với 22,3% của clopidogrel (HR = 0,85 [KTC 95%: 0,78-0,93]), nguy cơ tử vong là 5,8% so với 12,9% (HR = 0,83 [0,75-0,92]), và nguy cơ nhồi máu cơ tim là 6,1% so với 10,8% (HR = 0,89 [0,78-1,01]).Tỉ lệ tái nhập viện do xuất huyết của ticagrelor so với clopidogrel là 5,5%và 5,2% (HR = 1,20 [1,04-1,40]). Trong phân tích dưới nhóm các bệnh nhân được can thiệp mạch vành qua da (PCI) sử dụng ticagrelor và clopidogrel, tỉ lệ xuất huyết liên quan đến can thiệp mạch vành trong bệnh viện của 2 nhóm thuốc lần lượt là 3,7% so với 2,7% (OR = 1,57 [1,30-1,90]).
KẾT LUẬN
Trên nhóm bệnh nhân sau hội chứng vành cấp, khi so sánh với clopidogrel, Ticagrelor làm giảm nguy cơ các biến cố tử vong, nhồi máu cơ tim hoặc đột quỵ cũng như biến cố tử vong chung.Nguy cơ xuất huyết cao hơn trên nhóm dùng ticagrelor. Các kết quả trên thực tế đời thường này cũng tương tự như kết quả của thử nghiệm lâm sàng ngẫu nhiên có đối chứng.
Ức chế tiểu cầu đóng vai trò quan trọng trong điều trị bệnh nhân hội chứng vành cấp và thuốc ức chế tiểu cầu mới như ticagrelor được xem là có tiềm năng hơn cloppidogrel (1, 2). Thử nghiệm PLATO chỉ ra rằng ticagrelor làm giảm tỉ lệ tử vong tim mạch, nhồi máu cơ tim không tử vong, hoặc đột quỵ khi so sánh với clopidogrel, mặc dù nó có làm gia tăng nguy cơ xuất huyết không liên quan phẫu thuật bắc cầu mạch vành (CABG) (3). Điều thú vị là ticagrelor được khuyến cáo nhiều và mạnh mẽ trong hướng dẫn của ESC (4-7) nhiều hơn là hướng dẫn của ACC/AHA (8,9). Nhiều ý kiến khác biệt cho thấy cần phải có nhiều dữ liệu hơn nữa về ticagrelor trên bệnh nhân hội chứng vành cấp.
Các thử nghiệm ngẫu nhiên có đối chứng (RCT) được xem như là tiêu chuẩn vàng cho các phương pháp điều trị mới, tuy nhiên chúng còn tồn tại một số hạn chế (10). Vì vậy những nghiên cứu tiếp theo sau đó trên thực tế lâm sàng sẽ cung cấp những dữ liệu bổ sung có giá trị để đánh giá kết quả của các nghiên cứu RCT trước đó. Chúng tôi tiến hành nghiên cứu quan sát để đánh giá các kết cục của ticagrelor và clopidogrel trên bệnh nhân hội chứng vành cấp tại Thụy Điển được đăng ký vào nghiên cứu SWEDEHEART (11).
PHƯƠNG PHÁP NGHIÊN CỨU
Thu nhận bệnh nhân
Bệnh nhân được lựa chọn trong dân số nhồi máu cơ tim của SWEDEHEART (11,12). Bệnh nhân nhập viện tại đơn vị tim mạch ở Thụy Điển với triệu chứng gợi ý của hội chứng vành cấp được đăng ký vào SWEDEHEART (www.ucr.uu.se/swedeheart). Độ chính xác của dữ liệu được đảm bảo bởi đơn vị kiểm toán độc lập hằng năm dựa vào nguồn tư liệu (đồng thuận: 96%).
Ticagrelor có mặt tại Thụy Điển vào nửa sau năm 2011. Thời gian thu nhận kéo dài từ thời điểm clopidogrel được sử dụng chủ yếu cho đến khi ticagrelor được sử dụng, lựa chọn thời gian như vậy để đạt được đủ độ mạnh thống kê. Dữ liệu ban đầu của bệnh nhân kết hợp với chẩn đoán tại thời gian nhập viện ở Thụy Điển từ 1987 được mô tả trong NPR (mã số bệnh nhân quốc gia). Nghiên cứu tuân theo Tuyên ngôn Helsinki, đề cương nghiên cứu được chứng nhận bởi Hội đồng y đức khu vực Stockholm và không cần phải viết cam kết đồng thuận.
Phân tích ban đầu dựa vào chia nhóm điều trị tại thời điểm xuất viện của tất cả các bệnh nhân tại Thụy Điển tham gia vào SWEDEHEART từ 1/1/2010 đến 31/12/2013 có kết qủa men tim chứng tỏ có nhồi máu cơ tim cấp (mã ICD I21), >= 18 tuổi và còn sống khi xuất viện được sử dụng ức chế kết tập tiểu cầu kép (DAPT) với Aspirin (75mg/ngày) và ticagrelor hoặc clopidogrel. Tiêu chuẩn loại trừ bao gồm nhập viện trước đó vì nhồi máu cơ tim, điều trị với thuốc kháng đông, tái thông mạch vành bằng CABG trong thời gian nhập viện.
Phân tích khác dựa vào chia nhóm điều trị tại thời điểm trước hoặc trong quá trình can thiệp mạch vành (PCI), bao gồm các bệnh nhân được thu nhận tại cùng thời điểm men tim có chứng tỏ nhồi máu cơ tim cấp (mã ICD I21), >= 18 tuổi, có can thiệp mạch vành (PCI) trong thời gian nhập viện, có sử dụng kháng tiểu cầu kép (DAPT) với Aspirin và clopidogrel hoặc Ticagrelor trước hoặc trong can thiệp mạch vành (PCI), loại trừ những bệnh nhân đã nhập viện vì nhồi máu cơ tim trước đây và những bệnh nhân có uống kháng đông. Trong nhóm dân số này, tỉ lệ xuất huyết phải nhập viện có liên quan đến can thiệp mạch vành (PCI) (kết cục xuất huyết thứ phát) và tỉ lệ tử vong (phân tích độ nhạy) được đánh giá.
Các tiêu chí nghiên cứu
Tiêu chí chính là thời gian từ lúcxuất viện cho đến khi xuất hiện biến cố gộp đầu tiên bao gồm tử vong, tái nhập viện vì nhồi máu cơ tim, hoặc đột quỵ sau24 tháng. Tiêu chí phụlà thời gian từ lúcxuất viện cho đến khi xuất hiện từng biến cố đơn lẻ trong tiêu chí chính. Khi tiến hành phân tích nhồi máu cơ tim, không tính thời gian 28 ngày đầu sau xuất viện vì những biến cố sớm do vận chuyển liên viện, có thể khiến các biến cố được tính thành gấp đôi, hoặc là do việc ghi chép mã bệnh nhân tại những nơi mà bệnh nhân nhập viện lại sớm sau nhồi máu cơ cấp (13,14).
Nguy cơ xuất huyết được đánh giá dựa vào hai tiêu chí: tiêu chí xuất huyết chính (phân tích trong nhóm dân số chính) là thời gian tính từ lúc xuất viện đến lúc nhập viện vì xuất huyết. Tiêu chí xuất huyết phụ (phân tích trên nhóm bệnh nhân can thiệp mạch vành) là tỷ lệ nhập viện vì xuất huyết có liên quan đến can thiệp mạch vành được định nghĩa gồm tụ máu (hematoma) tại vị trí đâm kim hoặc giả phình, Hb giảm hoặc phải ép cầm máu kéo dài, phải truyền máu hoặc phẫu thuật can thiệp.
Phân tích thống kê
Mô hình hồi quy Cox được dùng để đánh giá tiêu chí chính và phụ, cũng như là tiêu chí xuất huyết ban đầu, nhập viện ngẫu nhiên và các biến độc lập khác (15). Những biến độc lập bao gồm điều trịbằng ticagrelor trong bệnh viện, thời gian nằm viện, giới tính, tuổi, tiền sử đái tháo đường, tăng huyết áp, nhồi máu cơ tim, suy tim sung huyết, suy thận (độ lọc cầu thận ước tính (eGFR) được tính dựa vào CKDCE) (16), bệnh mạch máu ngoại biên, đột quỵ thiếu máu, COPD, ung thư trong vòng 3 năm, xuất huyết, nhồi máu cơ tim cấp lúc nhập viện có Killip>1 (non-STEMI vs. STEMI), được can thiệp mạch vành trong thời gian nhập viện, xuất huyết trong thời gian nhập viện và thuốc khi xuất viện bao gồm thuốc ức chế beta, thuốc ức chế men chuyển (ACEI) và statin. Tỷ lệ nguy cơ được biểu diễn trên mô hình hồi quy Cox như đường cong hiệu chỉnh 1-sống còn (tỉ lệ mắc bệnh tích lũy) sử dụng giá trị trung bình cho những biến độc lập ở dạng liên tục và biến ở dạng thể loại.
Mô hình nghiên cứu thứ hai sử dụng mô hình hồi quy logistic để đánh giá tiêu chí xuất huyết phụ dành cho bệnh nhân có xuất huyết liên quan đến can thiệp mạch vành PCI: biến độc lập là dùng kháng tiểu cầu Ticagrelor, thời gian nằm viện, giới tính, tuổi, tiền sử đái tháo đường, tăng huyết áp, nhồi máu cơ tim, suy tim sung huyết, suy thận (độ lọc cầu thận ước tính (eGFR) được tính dựa vào CKDCE), bệnh mạch máu ngoại biên, đột quỵ thiếu máu, bệnh phổi tắc nghẽn mãn tính COPD, ung thư, xuất huyết (dựa vào định nghĩa ở trên), nhồi máu cơ tim cấp lúc nhập viện có Killip>1 (non-STEMI vs. STEMI), sử dụng cùng với heparin không phân đoạn, heparin trọng lượng phân tử thấp, bivalirudin, ức chế Gp IIb/IIIa, tiếp cận qua đường quay/đùi, và dùng thiết bị đóng mạch máu.
KẾT QUẢ
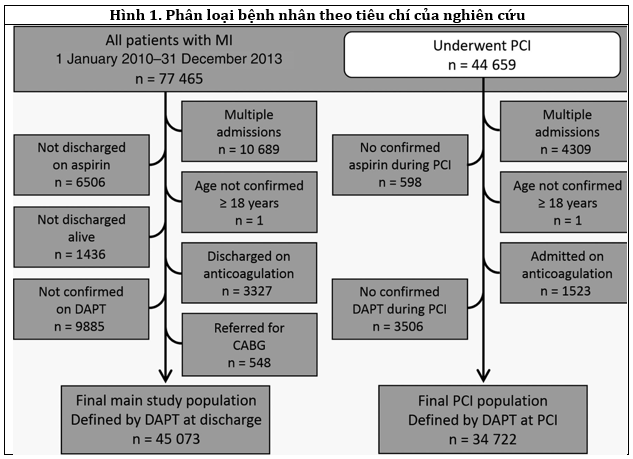
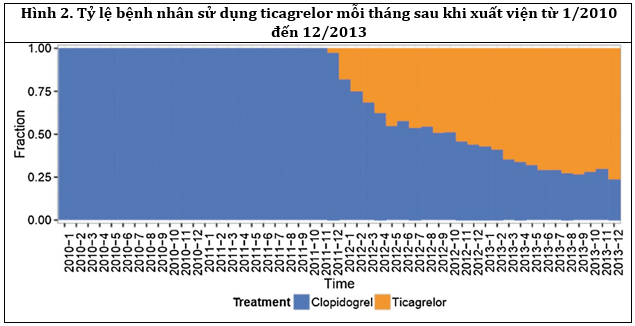
Tổng số bệnh nhân tham gia nghiên cứu là 45 073 trong đó 11 954 bệnh nhân được dùng Ticagrelor khi xuất viện và 33.119 dùng Clopidogrel (Hình 1). Trong hình 2, Ticagrelor chiếm khoảng 50% thị trường kháng tiểu cầu kép (DAPT) trong vòng 9 tháng theo hướng dẫn. Sự khác biệt vềviệc sử dụng ticagrelor và clopidogrel khi xuất viện (Bảng 1) bao gồm tuổi (67 và 71 tuổi), giới tính (71.5% và 65.2% nam giới), loại ACS (46.7% và 31.4% STEMI), và thời gian dự định dùng kháng tiểu cầu kép (DAPT).
Tiêu chí gộp và tiêu chí độc lập của tử vong, nhồi máu cơ tim và đột quỵ
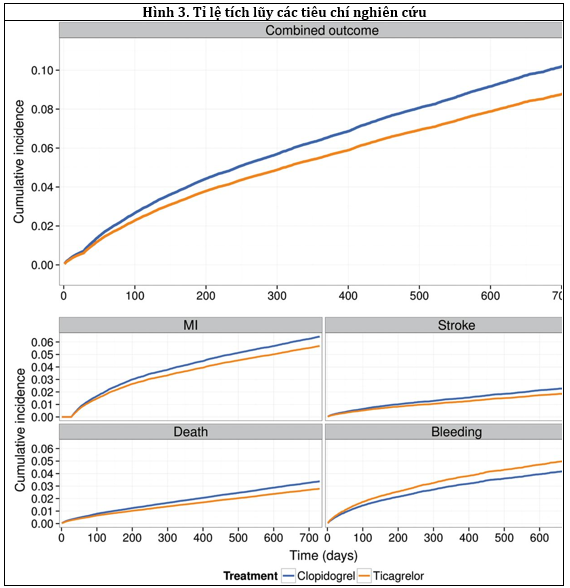
Tỉ lệ tích lũy của tiêu chí gộp tử vong, nhồi máu cơ tim và đột quỵ trong 24 tháng là 11.7% (95% CI:10.6-12.8) củaTicagrelor và 22.3% (95% CI:21.8-22.7)củaClopidogrel. Đối với tiêu chí phụ, tỉ lệ tích lũy của tử vong là 5.8% (95% CI: 5.3-6.3) với Ticagrelor và 12.9% (95% CI: 12.5-13.3) với Clopidogrel. Đối với nhồi máu cơ tim thì tỉ lệ là 6.1% (95% CI: 5.2-7.0) và 10.8% (95% CI: 10.4-11.1) và đối với đột quỵ là 1.8% (95% CI: 1.4-2.2) và 3.8% (95% CI: 3.6-4.1). Hình 3 cho thấy tỉ lệ tích lũy có hiệu chỉnh của các tiêu chí.
Tiêu chí xuất huyết
Tỉ lệ xuất huyết cần phải nhập viện giống nhau giữa hai nhóm bệnh nhân điều trị với Ticagrelor và Clopidogrel 5.5% (95% CI: 4.7-6.3) và 5.2% (95% CI: 5.0-5.5). HR là 1.20 (95% CI: 1.04-1.40) chỉ ra rằng nguy cơ xuất huyết cao hơn ở nhóm dùng ticagrelor sau khi đã điều chỉnhcác yếu tố gây nhiễu.
Xuất huyết có liên quan đến can thiệp mạch vành PCI (Hình 1) xảy ra trên 413 trong số 11221 bệnh nhân sử dụng Ticagrelor và 634 trong số 23 501 bệnh nhân sử dụng Clopidogrel (3.7 và 2.7%; OR chưa hiệu chỉnh là 1.40 (95% CI: 1.20-1.60), OR hiệu chỉnh là 1.57 (95% CI: 1.30-1.90).
Bảng 1
Dữ liệu ban đầu của bệnh nhân
|
All (N = 45 073) |
Ticagrelor (N = 11 954) |
Clopidogrel (N = 33 119) |
|
|---|---|---|---|
|
Age (years); median (IQR) |
70.0 (61.0–79.0) |
67.0 (59.0–75.0) |
71.0 (62.0–80.0) |
|
Male |
66.9% (30 133) |
71.5% (8550) |
65.2% (21 583) |
|
ST-elevation ACS |
35.5% (15 973) |
46.7% (5578) |
31.4% (10 395) |
|
Diabetes |
22.5% (10 144) |
20.5% (2446) |
23.2% (7698) |
|
Hypertension |
54.4% (24 365) |
49.9% (5939) |
56.1% (18 426) |
|
Current smoker |
24.5% (10 417) |
27.6% (3202) |
23.3% (7215) |
|
Past medical history |
|||
|
MI |
22.2% (9963) |
15.1% (1796) |
24.8% (8167) |
|
PCI |
13.8% (6176) |
10.8% (1285) |
14.9% (4891) |
|
CABG surgery |
6.9% (3098) |
4.6% (545) |
7.7% (2553) |
|
Congestive heart failure |
10.3% (4628) |
5.5% (660) |
12.0% (3968) |
|
Peripheral vascular disease |
4.8% (2154) |
3.3% (396) |
5.3% (1758) |
|
Ischaemic stroke |
8.3% (3750) |
5.4% (649) |
9.4% (3101) |
|
Bleeding hospitalization |
4.9% (2202) |
3.7% (437) |
5.3% (1765) |
|
COPD |
6.6% (2966) |
5.2% (616) |
7.1% (2350) |
|
Cancer within last 3 years |
2.7% (1239) |
2.0% (244) |
3.0% (995) |
|
Killip class >1 on admission |
8.5% (3765) |
5.4% (636) |
9.7% (3129) |
|
Medication on admission |
|||
|
Aspirin |
36.1% (16 155) |
27.0% (3207) |
39.3% (12 948) |
|
Antiplatelet therapy |
|||
|
Clopidogrel |
4.4% (1977) |
1.7% (197) |
5.4% (1780) |
|
Prasugrel |
0.0% (4) |
0.0% (1) |
0.0% (3) |
|
Ticagrelor |
0.3% (114) |
0.9% (106) |
0.0% (8) |
|
Ticlopidine |
0.0% (5) |
0.0% (0) |
0.0% (5) |
|
Other |
0.6% (279) |
0.3% (35) |
0.7% (244) |
|
β-Blocker |
33.4% (14 898) |
26.3% (3113) |
35.9% (11 785) |
|
Calcium antagonist |
18.4% (8240) |
17.3% (2044) |
18.9% (6196) |
|
Digoxin |
0.9% (424) |
0.4% (45) |
1.2% (379) |
|
ACEi/ARB |
17.7% (6260) |
16.8% (1651) |
18.0% (4609) |
|
Diuretic |
19.7% (8816) |
13.9% (1649) |
21.8% (7167) |
|
Statin |
28.0% (12 564) |
22.9% (2723) |
29.9% (9841) |
|
In-hospital course |
|||
|
Inotropic support |
1.8% (803) |
2.0% (239) |
1.7% (564) |
|
Diuretic therapy |
14.2% (6383) |
11.5% (1377) |
15.1% (5006) |
|
Coronary angiography |
85.8% (38 670) |
96.1% (11 486) |
82.1% (27 184) |
|
PCI |
73.4% (33 072) |
88.5% (10 585) |
67.9% (22 487) |
|
New-onset AF |
2.9% (1294) |
2.7% (326) |
3.0% (968) |
|
Medication at discharge |
|||
|
Aspirin |
100% (45 073) |
100% (11 954) |
100% (33 119) |
|
Intended DAPT duration |
|||
|
3 months |
7.7% (799) |
3.3% (233) |
17.6% (566) |
|
6 months |
4.8% (499) |
3.8% (272) |
7.0% (227) |
|
12 months |
73.6% (7634) |
83.8% (5995) |
50.9% (1639) |
|
Permanent |
5.8% (598) |
3.7% (267) |
10.3% (331) |
|
Not determined at discharge |
5.8% (605) |
4.3% (307) |
9.2% (298) |
|
β-Blocker |
90.5% (40 765) |
91.1% (10 889) |
90.2% (29 876) |
|
Calcium antagonist |
16.2% (7290) |
14.0% (1672) |
17.0% (5618) |
|
Digoxin |
1.1% (508) |
0.5% (61) |
1.3% (447) |
|
ACEi/ARB inhibitor |
80.3% (36 076) |
84.4% (10 084) |
78.8% (25 992) |
|
Diuretic |
24.4% (11 001) |
16.8% (2011) |
27.1% (8990) |
|
Statin |
92.1% (41 508) |
96.2% (11 501) |
90.6% (30 007) |
|
Serum creatinine (mg/dL), median (IQR)a |
0.93 (0.78–1.11) |
0.90 (0.78–1.06) |
0.93 (0.78–1.12) |
|
Dialysis-dependent renal failure |
0.5% (244) |
0.3% (36) |
0.6% (208) |
|
eGFR, mL/min/1.73 m2, median (IQR) |
78.1 (60.4–91.1) |
81.9 (66.0–93.2) |
76.6 (58.3–90.1) |
Bảng 2
Mối tương quan giữa việc sử dụngticagrelor vs. clopidogrel và kết cục
|
Event |
Ticagrelor |
Clopidogrel |
Unadjusted HR (95% CI) |
Adjusted HR (95% CI) |
|---|---|---|---|---|
|
Primary outcome |
||||
|
Death, MI, or stroke |
11.7 |
22.3 |
0.49 (0.46–0.53) |
0.85 (0.78–0.93) |
|
Secondary outcomes |
||||
|
Death |
5.8 |
12.9 |
0.43 (0.39–0.47) |
0.83 (0.75–0.92) |
|
MI |
6.1 |
10.8 |
0.52 (0.47–0.58) |
0.89 (0.78–1.01) |
|
Stroke |
1.8 |
3.8 |
0.53 (0.44–0.63) |
0.81 (0.65–1.01) |
|
Risk of bleeding |
||||
|
Admission with bleeding |
5.5 |
5.2 |
1.0 (0.92–1.20) |
1.20 (1.04–1.40) |
Phân tích dưới nhóm
Các thể củahội chứng mạch vành cấp (STEMI và non-STEMI) không tương tác với mối tương quan giữa điều trị Ticagrelor và kết cục của bệnh nhân. Phương pháp điều trị xâm lấn hoặc không xâm lấn (PCI và non-PCI) không tương tác đối với tiêu chí chính (P=0.08), nhưng có sự liên quan được ghi nhận giữa phương pháp can thiệp và loại thuốc ức chế tiểu cầu khi xét đến nguy cơ tử vong (P=0.03): liên quan giữa sử dụng Ticagrelor và nguy cơ tử vong thấp thể hiện rõ trên bệnh nhân có can thiệp mạch vành PCI (HR = 0.74 (95% CI (0.63-0.86)) và 0.93 (95% CI (0.78-1.10)) trên những bệnh nhân không có can thiệp mạch vành PCI.
BÀN LUẬN
Kết quả chính trong nghiên cứu này chính là các tiêu chí quan sát đượcở những bệnh nhân hội chứng vành cấp trong thực tế đời thườngkhi sử dụng ticagrelor và clopidogrel cũng tương tự với những lợi ích đạt được trong thử nghiệm PLATO: bệnh nhân sử dụng ticagrelor có tỉ lệ thấp các biến cố tim mạch bao gồm tử vong, nhồi máu cơ tim và đột quỵ cũng như là tỉ lệ tử vong đơn độc. Bệnh nhân sử dụng ticagrelor có nguy cơ xuất huyết cao hơn, được kiểm chứng bằng tỉ lệ tái nhập viện vì xuất huyết và biến cố xuất huyết có liên quan đến can thiệp mạch vành qua da.
Ticagrelor được khuyến cáo sử dụng trong hội chứng vành cấp (ACS) dựa vào thử nghiệm ngẫu nhiên có đối chứng PLATO. Nghiên cứu này được thực hiện dưới sự kiểm soát chặt chẽ: dân số nghiên cứu được lựa chọn kỹ, theo dõi liên tục, phát hiện sớm các trường hợp không tuân trị và rút khỏi nghiên cứu. Như vậy, đối tượng dân số sử dụng trong thực tế thường sẽ khác biệt với dân số thử nghiệm ban đầu. Do đó nghiên cứu thực tế sẽ là cơ sở bổ sung chắc chắn và đáng tin cho nghiên cứu RCT. Nghiên cứu này là nghiên cứu đầu tiênđánh giá rộng rãi về kết cục lâm sàng của ticagrelor và clopidogrel trong bệnh nhân hội chứng vành cấp kể từ sau thử nghiệm PLATO.
PLATO được thiết kế để nghiên cứu trên nhóm bệnh nhân hội chứng vành cấp. Yếu tố nguy cơ quan trọng như là đái tháo đường và tiền sử nhồi máu cơ tim có tỉ lệ tương tự giữa nghiên cứu PLATO và nghiên cứu này. Sự khác biệt chính là tuổi trung bình của bệnh nhân trong nghiên cứu này thì cao hơn 8 tuổi (70 tuổi và 62 tuổi) và có tỷ lệ tiền sử đột quỵ (10.8% và 3.9%) và suy tim (10.3% và 5.6%) cao hơn.
Nghiên cứu này đánh giátử vong do mọi nguyên nhân chứ không phải chỉ là tử vong do nguyên nhân do mạch máu như trong thử nghiệm PLATO. Tuy nhiên, có sự chồng lắp giữa tử vong do mọi nguyên nhân và tử vong do nguyên nhân mạch máu trong thử nghiệm PLATO: chỉ 12% tử vong không do mạch máu (46 trên 399). Trong nghiên cứu này, ticagrelor có liên quan đến tỉ lệ nhồi máu cơ tim thấp.
Nguy cơ xuất huyết cao ở nhóm bệnh nhân sử dụng ticagrelor trong nghiên cứu này. Thử nghiệm PLATO cho thấy không có sự gia tăng về tiêu chí an toàn chính xuất huyết nặng đối với Ticagrelor, tiêu chí an toàn phụ sau khi loại trừ xuất huyết do CABG thì cao hơn ở nhóm ticagrelor. Xuất huyết khá phổ biến trên bệnh nhân phẫu thuật CABGđang sử dụng kháng tiểu cầu (17,18, 19). Do đó,cộng gộp biến cố xuất huyết liên quan CABG trong các thử nghiệm thuốc chống huyết khối có thể làm cho các biến cố xuất huyết không liên quan CABG bị bao phủ bởi xuất huyết có liên quan CABG (20). Quan trọng là những phân tích cụ thể cho thấy sự gia tăng xuất huyết không do CABG trong thử nghiệm PLATO chủ yếu là xuất huyết tự phát (21) làm tăng nguy cơ tử vong (22). Biến chứng xuất huyết trên bệnh nhân hội chứng vành cấp là yếu tố nguy cơ độc lập cho tiên lượng xấu (23,24). Vì vậy cần phải nhấn mạnh lại rằng mặc dù xuất huyết phải nhập viện thường gặp trên bệnh nhân sử dụng Ticagrelor nhưng nguy cơ tử vong thì thấp hơn.
Nghiên cứu này xác nhận lại có sự khác biệt có ý nghĩa giữa hiệu quả điều trị bệnh nhân có can thiệp mạch vành và không can thiệp mạch vành có liên quan đến điều trị Ticagrelor và tử vong. 2 phân tích phân nhóm của thử nghiệm PLATO đánh giá vấn đề này: cho thấy lợi ích lâu dài của Ticagrelor trên cả hai nhóm bệnh nhân dự định điều trị bảo tồn và điều trị can thiệp khi phân ngẫu nhiên (25) cũng như là trong thử nghiệm kế tiếp dựa vào tình trạng tái tưới máu sau cùng của bệnh nhân (26). Tương tác giữa can thiệp mạch vành qua da và mối tương quan giữa ticagrelor với tử vong có thể do ngẫu nhiên, cũng lưu ý rằng bệnh nhân điều trị bảo tồn trong nghiên cứu này khác với nhóm bệnh nhân không được can thiệp mạch vành trong thử nghiệm PLATO: bệnh nhân lớn tuổi hơn (tuổi trung bình 78 vs 65), chủ yếu là nữ (47.5 vs 36.5%) và có tỉ lệ cao hơn trên cả 2 nhóm có tiền sử phẫu thuật CABG (12 vs 7.4%) và đột quỵ (18.6 vs<10%). Do đó, bất kỳ tác dụng nào của ticagrelor cũng có thể bị ảnh hưởng bởi cả gánh nặng bệnh tật của phân nhóm này và cả sai số do lựa chọn.
HẠN CHẾ CỦA NGHIÊN CỨU
Những hạn chế chính bao gồm (i) thiết kế nghiên cứu quan sát nên khả năng bị nhiễu cao. Theo đó, kết quả không nên được xem như thước đo chính xác về hiệu quả điều trị. Tuy vậy, dữ liệu sử dụng cho các báo cáo này được dựa trên nhiều biến số của đa số các bệnh đi kèm và phương pháp điều trị cần thiết; mặc dùmột vài dữ liệu bị thất lạc, tuy nhiên kết quả đã được hỗ trợ bởi nhiều phân tích độ nhạy và phù hợp với các dữ liệu từ thử nghiệm ngẫu nhiên có đối chứng PLATO (RCT).(ii) Nguy cơ tuyệt đối của xuất huyết thấp hơn trong nghiên cứu sổ bộ (registry) khi so với nguy cơ xuất huyết trong các thử nghiệm lâm sàng ngẫu nhiên. Điều này có thể liên quan đến báo cáo thiếu các biến cố chảy máu trong nghiên cứu sổ bộ. Tuy nhiên, điều này sẽ ảnh hưởng đến nguy cơ tuyệt đối của biến cố chảy máu chứ không phải là nguy cơ tương đối với ticagrelor. (iii) thời gian điều trị thực tế, chi phí y tế, và sự chuyển đổi điều trị (crossover) không có trong phân tích. Tuy nhiên, bệnh nhân ở nhóm sử dụng ticagrelor của thử nghiệm PLATO ngưng thuốc nhiều hơn so với nhóm sử dụng clopidogrel,nên sự không tuân thủ điều trị sẽ dễ tạo các sai lầm type II. Nên một số phát hiện khác biệt của nghiên cứu này không thể giải thích được.(iv) Trong thực tế, theo dữ liệu của SWEDEHEART một bệnh nhân khi xuất viện đều được cho sử dụng statin,nhưng không ghi rõ thuốc gì và liều dùng. Tuy nhiên, nghiên cứu này sử dụng nhiều mô hình thống kê nên có thể kiểm soát những biến đổi trong điều trị theo thời gian. (v) Các bệnh nhân bị huyết khối tắc stent sớm mà không gây tử vong sẽ không được thu nhận vào trong nghiên cứu này.
KẾT LUẬN
Trong nghiên cứu quan sát lớn này, điều trị với ticagrelor so với điều trị clopidogrel khi ra viện ở những bệnh nhân bị hội chứng vành cấp (ACS) có liên quan với giảm nguy cơ tử vong, nhồi máu cơ tim, hoặc đột quỵ, cũng như giảm nguy cơ tử vong đơn thuần. Ticagrelor cũng liên quan với nguy cơbị xuất huyết do can thiệp mạch vành qua da trong thời gian nằm viện cũng như biến cố xuất huyết đòi hỏi phải tái nhập viện. Kết cục lâm sàng đờithực này phù hợp với các hiệu quả của ticagrelor trong thử nghiệm PLATO.
** Lời cảm ơn: Cảm ơn Astra Zeneca Việt Nam đã hỗ trợ cho mục đích giáo dục y khoa
TÀI LIỆU THAM KHẢO
1. Husted S, Emanuelsson H, Heptinstall S, Sandset PM, Wickens M, Peters G. Pharmacodynamics, pharmacokinetics, and safety of the oral reversible P2Y12 antagonist AZD6140 with aspirin in patients with atherosclerosis: a double-blind comparison to clopidogrel with aspirin. Eur Heart J 2006;27:1038–1047.
2. Wiviott SD, Braunwald E, McCabe CH, Montalescot G, Ruzyllo W, Gottlieb S, Neumann FJ, Ardissino D, De Servi S, Murphy SA, Riesmeyer J, Weerakkody G, Gibson CM, Antman EM. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2007;357:2001–2015.
3. Wallentin L, Becker RC, Budaj A, Cannon CP, Emanuelsson H, Held C, Horrow J, Husted S, James S, Katus H, Mahaffey KW, Scirica BM, Skene A, Steg PG, Storey RF, Harrington RA, Freij A, Thorsen M. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2009;361:1045–1057.
4. Windecker S, Kolh P, Alfonso F, Collet JP, Cremer J, Falk V, Filippatos G, Hamm C, Head SJ, Juni P, Kappetein AP, Kastrati A, Knuuti J, Landmesser U, Laufer G, Neumann FJ, Richter DJ, Schauerte P, Sousa Uva M, Stefanini GG, Taggart DP, Torracca L, Valgimigli M, Wijns W, Witkowski A. 2014 ESC/EACTS Guidelines on myocardial revascularization: The Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS)Developed with the special contribution of the European Association of Percutaneous Cardiovascular Interventions (EAPCI). Eur Heart J 2014;35:2541–2619.
5. Hamm CW, Bassand JP, Agewall S, Bax J, Boersma E, Bueno H, Caso P, Dudek D, Gielen S, Huber K, Ohman M, Petrie MC, Sonntag F, Uva MS, Storey RF, WijnsW, Zahger D. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J 2011;32:2999–3054.
6. Steg PG, James SK, Atar D, Badano LP, Blomstrom-Lundqvist C, Borger MA, Di Mario C, Dickstein K, Ducrocq G, Fernandez-Aviles F, Gershlick AH, Giannuzzi P, Halvorsen S, Huber K, Juni P, Kastrati A, Knuuti J, Lenzen MJ, Mahaffey KW, Valgimigli M, van t Hof A, Widimsky P, Zahger D. ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J 2012;33:2569–2619.
7. Roffi M, Patrono C, Collet JP, Mueller C, Valgimigli M, Andreotti F, Bax JJ, Borger MA, rotons C, Chew DP, Gencer B, Hasenfuss G, Kjeldsen K, Lancellotti P, Landmesser U, Mehilli J, Mukherjee D, Storey RF, Windecker S, Baumgartner H, Gaemperli O, Achenbach S, Agewall S, Badimon L, Baigent C, Bueno H, Bugiardini R, Carerj S, Casselman F, Cuisset T, Erol C, Fitzsimons D, Halle M, Hamm C, Hildick-Smith D, Huber K, Iliodromitis E, James S, Lewis BS, Lip GY, Piepoli MF, Richter D, Rosemann T, Sechtem U, Steg PG, Vrints C, Luis Zamorano J. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: Task Force for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation of the European Society of Cardiology (ESC). Eur Heart J 2016;37:267–315.
8. Amsterdam EA,Wenger NK, Brindis RG, Casey DE Jr, Ganiats TG, Holmes DR Jr, Jaffe AS, Jneid H, Kelly RF, Kontos MC, Levine GN, Liebson PR, Mukherjee D, Peterson ED, Sabatine MS, Smalling RW, Zieman SJ. 2014 AHA/ACC guideline for the management of patients with non-ST-elevation acute coronary syndromes: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation 2014;130:e344–e426.
9. OGara PT, Kushner FG, Ascheim DD, Casey DE Jr, Chung MK, de Lemos JA, Ettinger SM, Fang JC, Fesmire FM, Franklin BA, Granger CB, Krumholz HM, Linderbaum JA, Morrow DA, Newby LK, Ornato JP, Ou N, Radford MJ, Tamis-Holland JE, Tommaso CL, Tracy CM, Woo YJ, Zhao DX, Anderson JL, Jacobs AK, Halperin JL, Albert NM, Brindis RG, Creager MA, DeMets D,Guyton RA, Hochman JS, Kovacs RJ, Kushner FG, Ohman EM, Stevenson WG, Yancy CW. 2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/ American Heart Association Task Force on Practice Guidelines. Circulation 2013; 127:e362–e425.
10. Prescott RJ, Counsell CE, Gillespie WJ, Grant AM, Russell IT, Kiauka S, Colthart IR, Ross S, Shepherd SM, Russell D. Factors that limit the quality, number and progress of randomised controlled trials. Health Technol Assess 1999;3:1–143.
11. Jernberg T, Attebring MF, Hambraeus K, Ivert T, James S, Jeppsson A, Lagerqvist B, Lindahl B, Stenestrand U,Wallentin L. The SwedishWeb-system for enhancement and development of evidence-based care in heart disease evaluated according to recommended therapies (SWEDEHEART). Heart 2010;96:1617–1621.
12. Harnek J, Nilsson J, Friberg O, James S, Lagerqvist B, Hambraeus K, Cider A, Svennberg L, Attebring MF, Held C, Johansson P, Jernberg T. The 2011 outcome from the Swedish Health Care Registry on Heart Disease (SWEDEHEART). Scand Cardiovasc J 2013;47(Suppl. 62):1–10.
13. Friberg L, Benson L, Rosenqvist M, Lip GY. Assessment of female sex as a risk factor in atrial fibrillation in Sweden: nationwide retrospective cohort study. Br Med J 2012;344:e3522.
14. Gulliksson M,Wedel H, Koster M, Svardsudd K. Hazard function and secular trends in the risk of recurrent acute myocardial infarction: 30 years of follow-up of more than 775,000 incidents. Circ Cardiovasc Qual Outcomes 2009;2:178–185.
15. Greenland S, Pearl J, Robins JM. Causal diagrams for epidemiologic research. Epidemiology 1999;10:37–48.
16. Levey AS, Stevens LA, Schmid CH, Zhang YL, Castro AF III, Feldman HI, Kusek JW, Eggers P, Van Lente F, Greene T, Coresh J. A new equation to estimate glomerular filtration rate. Ann Intern Med 2009;150:604–612.
17. Dobesh PP, Oestreich JH. Ticagrelor: pharmacokinetics, pharmacodynamics, clinical efficacy, and safety. Pharmacotherapy 2014;34:1077–1090.
18. Ouattara A, Bouzguenda H, Le Manach Y, Leger P, Mercadier A, Leprince P, Bonnet N, Montalescot G, Riou B, Coriat P. Impact of aspirin with or without clopidogrel on postoperative bleeding and blood transfusion in coronary surgical patients treated prophylactically with a low-dose of aprotinin. Eur Heart J 2007; 28:1025–1032.
19. Marietta M, Facchini L, Pedrazzi P, Busani S, Torelli G. Pathophysiology of bleeding in surgery. Transplant Proc 2006;38:812–814.
20. Mehran R, Rao SV, Bhatt DL, Gibson CM, Caixeta A, Eikelboom J, Kaul S, Wiviott SD, Menon V, Nikolsky E, Serebruany V, Valgimigli M, Vranckx P, Taggart D, Sabik JF, Cutlip DE, Krucoff MW, Ohman EM, Steg PG, White H. Standardized bleeding definitions for cardiovascular clinical trials: a consensus report from the Bleeding Academic Research Consortium. Circulation 2011;123: 2736–2747.
21. Becker RC, Bassand JP, Budaj A, Wojdyla DM, James SK, Cornel JH, French J, Held C, Horrow J, Husted S, Lopez-Sendon J, Lassila R, Mahaffey KW, Storey RF, Harrington RA, Wallentin L. Bleeding complications with the P2Y12 receptor antagonists clopidogrel and ticagrelor in the PLATelet inhibition and patient Outcomes (PLATO) trial. Eur Heart J 2011;32:2933–2944.
22. Ducrocq G, Schulte PJ, Becker RC, Cannon CP, Harrington RA, Held C, Himmelmann A, Lassila R, Storey RF, Sorbets E,Wallentin L, Steg PG. Association of spontaneous and procedure-related bleeds with short- and long-term mortality after acute coronary syndromes: an analysis from the PLATO trial. EuroIntervention 2015;11:737–745.
23. Eikelboom JW, Mehta SR, Anand SS, Xie C, Fox KA, Yusuf S. Adverse impact of bleeding on prognosis in patients with acute coronary syndromes. Circulation 2006;114:774–782.
24. Mehran R, Pocock SJ, Stone GW, Clayton TC, Dangas GD, Feit F, Manoukian SV, Nikolsky E, Lansky AJ, Kirtane A, White HD, Colombo A, Ware JH, Moses JW, Ohman EM. Associations of major bleeding and myocardial infarction with the incidence and timing of mortality in patients presenting with non-ST-elevation acute coronary syndromes: a risk model from the ACUITY trial. Eur Heart J 2009;30:1457–1466.
25. James SK, Roe MT, Cannon CP, Cornel JH, Horrow J, Husted S, Katus H, Morais J, Steg PG, Storey RF, Stevens S, Wallentin L, Harrington RA. Ticagrelor versus clopidogrel in patients with acute coronary syndromes intended for non-invasive management: substudy from prospective randomised PLATelet inhibition and patient Outcomes (PLATO) trial. Br Med J 2011;342:d3527.
26. Lindholm D, Varenhorst C, Cannon CP, Harrington RA, Himmelmann A, Maya J, Husted S, Steg PG, Cornel JH, Storey RF, Stevens SR,Wallentin L, James SK. Ticagrelor vs. clopidogrel in patients with non-ST-elevation acute coronary syndrome with or without revascularization: results from the PLATO trial. Eur Heart J 2014; 35:2083–2093.







