Tóm tắt
Hệ renin angiotensin aldosterone (RAAS) đóng một vai trò quan trọng trong sinh lý bệnh của bệnh tăng huyết áp và bệnh lý mạch máu.
Martin H. Straussaa, 1, Alistair S. Hallb, 2, 3
aNorth York General Hospital, 107-4800 Leslie Street, Toronto, Canada M2J 2K9
bLeeds MRC Medical Bioinformatics Centre, Old Ward 39; Main Site;
C Floor, Y&H LCRN Cardiology Research Unit, The General Infirmary at Leeds, Great George Street, Leeds, West Yorkshire LS1 3EX
Người dịch: BS Trần Hoàng Long
BV Chợ Rẫy – TP HCM
Nhóm ức chế men chuyển (ƯCMC) làm giảm nồng độ angiotensin II (ANG II), trong khi nhóm ức chế thụ thể (ƯCTT) làm mất sự kết nối giữa ANG II và thụ thể AT1.Cả ƯCMC và ƯCTTđều là những thuốc hạ áp có hiệu quả và có tác dụng tương tự trong giảm nguy cơ đột quỵ – một bệnh lý liên quan đến tăng huyết áp. ƯCMC cũng làm giảm nguy cơ nhồi máu cơ tim (MI) và kết cục tử vong trên bệnh nhân tăng huyết áp nguy cơ cao, cũng như trên nhóm bệnh nhân đái tháo đường, người cao tuổi, bệnh lý mạch máu và suy tim sung huyết. Ngược lại ƯCTT không làm giảm nguy cơ nhồi máu cơ tim hay kết cục tử vong trong các nghiên cứu lâm sàng khi so sánh với các cách trị liệu khác hay thậm chí là so với giả dược. Đánh giá một cách hệ thống về ƯCTT bao gồm các phân tích gộp và phân tích hồi quy gộp cho thấy ƯCTT không có tác dụng bảo vệ tim mạch như ƯCMC, một hiệu quả “độc lập” với hiệu quả hạ áp. Trong các hướng dẫn, đặc biệt đối với nhóm bệnh nhân tăng huyết áp nguy cơ cao, nên đưa ra các chứng cứ cho thấy giữa ƯCMC và ƯCTT có những hiệu quả tim mạch khác biệt – ƯCMC làm giảm kết cục tử vong, trong khi ƯCTT không có hiệu quả này. Trong nhóm thuốc ức chế RAAS nên ưu tiên sử dụng ƯCMCcho các bệnh nhân nguy cơ cao.
Nhóm ức chế men chuyển (ƯCMC) và nhómức chế thụ thểII type 1 (AT1) (ƯCTT) là các nhóm thuốc điều trị tăng huyết áp có ảnh hưởng lên hệ renin angiotensin aldosterone bằng cách tác động lên angiotensin II (ANG II) theo những cách khác nhau. ƯCMC làm giảm sản xuất ANG II, trong khi ƯCTT ngăn thụ thể AT1 kích thích ANG II, do đó mỗi nhóm thuốc là một nhóm điều trị khác biệt. ƯCMC và ƯCTT có tác dụng là hạ huyết áp tương tự nhau, có tác động tốt trên đột quỵ(1), bệnh thận đái tháo đường(2), các triệu chứng của suy tim sung huyết(3), và ít nhất qua các phân tích hậu kiểm một số nghiên cứu lâm sàng lớn, cho thấy làm giảm tần suất mới mắc bệnh đái tháo đường và rung nhĩ(4). Điều này dẫn đến nhiều kết luận trong các hướng dẫn lâm sàng cho rằng ƯCMC và ƯCTT có tác dụng tương đương và có thể điều trị thay thế hoặc xen kẽ cho nhau, và có lẽ được xem như cùng một nhóm dược lý – nhóm ức chế RAAS(5,6). Tuy nhiên kết luận này không đúng trongtất cả trường hợp.
Trong hướng dẫn mới nhất của Hiệp hội tăng huyết áp Châu Âu (ESH)(7), mục 5.2.1.4 nói rằng “nhóm ƯCTT có thể có hiệu quả kém hơn nhóm ƯCMC trong phòng ngừa nhồi máu cơ tim(424) và tử vong do mọi nguyên nhân(393)”. Kết luận này có thể gây ra nhiều tranh cãi. Tuy nhiên, nếu tác dụng hạ áp của ƯCTT không làm giảm các biến cố tim mạch “nặng” như đối với ƯCMC, ƯCMC nên là thuốc ưu tiên sử dụng trong nhóm ức chế RAAS trên nhóm bệnh nhân nguy cơ cao. Có nhiều bằng chứng thuyết phục và mạnh mẽ ủng hộ kết luận này, bao gồm nghiên cứu lâm sàng trên 300.000 bệnh nhân. Các kết quả nhất quán với nhau cho dù là các nghiên cứu đơn lẻ với giả dược hay các nhóm thuốc khác, hay trong các phân tích gộp(8-10) cũng như phân tích hồi quy gộp có điều chỉnh theo huyết áp trong nghiên cứu(1,11), ƯCMC làm giảm nguy cơ nhồi máu cơ tim và kết cục tử vong và “độc lập” với tác dụng hạ áp, trong khi ƯCTT không có hiệu quả này.
Bài đánh giá này tập trung vào các biến cố tim mạch “nặng” của các nghiên cứu của ƯCMC và ƯCTT – nhồi máu cơ tim và kết cục tử vong- trong bối cảnh đã biết các tác động thực tế của hạ áp lên các biến cố này. Các kết quả nghiên cứu được đánh giá theo cách thiết kế và các phương pháp phân tích thống kê – nghiên cứu tiến cứu so với hồi cứu, mù đôi so với nhãn mở, so sánh các nhóm thuốc hay giả dược, thống kê phân tích trội hơn hay không thua kém – cũng như bất cứ kết luận nào về hiệu quả điều trị được xác định dựa trên độ mạnh và hạn chế của các phân tích thống kêđược sử dụng.
Biến cố tim mạch và huyết áp
Các biến cố tim mạch quan trọng nhất trong điều trị tăng huyết áp là tử vong, nhồi máu cơ tim, đột quỵ não (CVA) – “biến cốnặng”. Mối liên quan giữa huyết áp và kết cục tử vong được xem xét trong một phân tích gộp cho một nghiên cứu quan sát tiến cứu trên 1.000.000 bệnh nhân không biết mắc bệnh lý tim mạch trước đó, vì vậy đánh giá được tác động của việc giảm huyết áp độc lập với bất kỳ hiệu quả bảo vệ tim mạch của thuốc đem lại(12). Cứ giảm mỗi 10 mmHg huyết áp tâm thu (SBP), ước đoán nguy cơ bệnh mạch vành (CHD – nhồi máu cơ tim và tử vong do nguyên nhân tim mạch) sẽ giảm 25% và đột quỵ não giảm 36%. Mặc dù mức giảm nguy cơ bệnh mạch vànhthấp hơn đột quỵ não, mức tử vong do bệnh mạch vànhcao hơn 3 lần so với đột quỵ não– cho thấy bệnh mạch vành là mục tiêu chính cho lợi ích trên dân số. Điều này được xác nhận qua một phân tích gộp của Law và Wald(13) trên 147 nghiên cứu ngẫu nhiên về điều trị tăng huyết áp – cứ giảm mỗi 10 mmHg HATT, bệnh mạch vành giảm 22% và đột quỵ giảm 41%. Mặc dù phân tích gộp này bao gồm nhiều nhóm thuốc hạ áp, mỗi nhóm có thể không có mức giảm tương đương ở các “biến cố nặng”(1,11,14)là yếu tố xem xét quan trọng trong lựa chọn điều trị. Cũng có xem xét đến lợi ích điều trị của thuốc hạ áp trên các “biến cố nhẹ” – vi đạm niệu, đề kháng insulin, acid uric, độ dung nạp…- nhưng trước tiên hiệu quả trên “biến cố nặng” giống nhau.
Nghịch lý của nhóm thuốc ƯCTT trên nhồi máu cơ tim – bằng chứng từ 2004
Một ấn bản vào năm 2004 trên British Medical Journal(15) (đồng tác giả là một trong số người viết: MHS) là tài liệu tham khảo đầu tiên trong y văn cho rằng nhóm ƯCTT có thể không có hiệu quả bảo vệ tim mạch như nhóm ƯCMC. Các nghiên cứu về nhóm ƯCTT ngay từ đầu cho thấy không làm giảm nguy cơ nhồi máu cơ tim hay tử vong, cho dù chứng tỏ có độ dung nạp tốt và hạ áp hiệu quả(15). Ghi nhận của nghiên cứu VALUE(16) trên một dân số lớn bệnh nhân tăng huyết áptỉ lệ nhồi máu cơ tim cao hơn 19%, có ý nghĩa thống kê ở nhóm dùng ƯCTT Valsartan so với nhóm thuốc chẹn calci Amlodipin. Các nghiên cứu trên ƯCTT khác cũng quan sát thấy sự gia tăng ở mức độ nhỏ nguy cơ nhồi máu cơ tim(4) – trong nghiên cứu CHARM-Alternative(17) gia tăng này có ý nghĩa thống kê. Có tính hợp lý sinh học để giải thích hiện tượng này – được lý giải dưới đây – và được gọi là “nghịch lý của nhóm thuốc ƯCTT trên nhồi máu cơ tim”.
Ấn bản trên BMJ(15) gây nhiều tranh cãi và được giải quyết 6 tháng sau đó qua nhiều buổi thảo luận tại hội nghị của Hội tăng huyết áp châu Âu 2005 tại Milan. BPLTTC(1) (the blood pressure lowering treatment trialists collaboration) đưa ra một phân tích hồi quy gộp song songnhững nghiên cứu về ƯCMC và ƯCTT đánh giá khác biệt BP trên nguy cơ nhồi máu cơ tim và tử vong – bệnh mạch vành. Cả ƯCMC và ƯCTTcho thấy hiệu quả giảm nguy cơ bệnh mạch vành “phụ thuộc” huyết áp tương tự nhau. Tuy nhiên, đối với mỗi mức hạ áp, ƯCMC giảm nguy cơ bệnh mạch vành thêm 9% (p= 0,002) và “độc lập” với hiệu quả hạ áp khi giảm 9% nguy cơ tương đối ngay cả khi không có hiệu quả hạ áp(hình 1) – một hiện tượng được nhiều nghiên cứu khác ghi nhận(11,18). Ngược lại, ƯCTT không có hiệu quả lên huyết áp “độc lập” với bệnh mạch vành, thậm chí có một tỉ lệ gia tăng nhỏ không có ý nghĩa nguy cơ bệnh mạch vành là 7% (95% CI; 24%-7%, p =ns)(hình 1). Cho mỗi mức hạ áp, ƯCMC giảm nguy cơ nhồi máu cơ tim và tử vong thêm 15% (p = 0,0001) so với ƯCTT, lợi ích này “độc lập” với hiệu quả hạ áp (hình 1). Tuy nhiên, lợi ích giảm nguy cơ đột quỵ và suy tim cho cảƯCMC và ƯCTT tương tự nhau và liên quan đến hiệu quả hạ áp. Phân tích hồi quy gộp của BPLLTC xác nhận giả thiết được đưa ra trong ấn bản của BMJ(15) – ƯCTT không có hiệu quả bảo vệ tim mạch như ƯCMC trên bệnh mạch vành – do đó khẳng định “nghịch lý của nhóm thuốc ƯCTT trên nhồi máu cơ tim”.
Những hiệu quả khác biệt trên tim mạch của ƯCMC và ƯCTT được khẳng định trong một phân tích gộp song song đăng trên Circulation 2006(4) (đồng tác giả là các tác giả trên). So sánh với các nhóm khác (thuốc hay giả dược) (39 nghiên cứu, n = 154.943), ƯCMC giảm nguy cơ tương đối tỉ lệ tử vong chung 9% ( p < 0,0001) và MI 14% (p < 0,0001), trong khi ƯCTT không làm giảm nguy cơ tử vong (OR 1,01; 95% CI, 0,96-1,06, p = 0,8) và tăng nguy cơ MI (OR 1,01; 95% CI, 1,01-1,06, p = 0,03) ( 11 nghiên cứu, n = 55.050) (hình 2). Ngược lại, lợi ích giảm nguy cơ đột quỵ não ở ƯCMC lẫn ƯCTT tương tự nhau – khi nguy cơ đột quỵ liên quan với hiệu quả hạ áp – gợi ý hiệu quả hạ áp như nhautrong các phân tích gộp song song. Tương tự như trên, nguy cơ tử vong chung, nhồi máu cơ tim và đột quỵ trên các nhánh so sánh của phân tích gộp song song ƯCMC và ƯCTT là như nhau (lần lượt là 13% so với 14%; 5,8% so với 6,3%; và 4,2% so với 4,4%) gợi ý hiệu quả hạ áp tương tự trên những bệnh nhân có nguy cơ. Mặc dù các phân tích gộp khác trên ƯCTT không chứng minh ƯCTT làm tăng nguy cơ nhồi máu cơ tim đáng kể có ý nghĩa thống kê(9,19,20, nhưng quan trọng hơn các phân tích này cho thấy ƯCTT không làm giảm nguy cơ nhồi máu cơ tim hay tử vong – một kết quả gây nhiều lúng túng cho các nhà phân tích.
Angiotensin II, bradykinin, thụ thể AT1 và AT2 – tất cả liên kết với nhau như thế nào?
Tính hiệu quả hạ áp “độc lập “ riêng biệt của ƯCMCcó cơ chế sinh học hợp lý(4). ƯCMC ức chế angiotensin II (ANG II), ANG II không chỉ đóng vai trò quan trọng trong sinh lý bệnh của tăng huyết áp thông qua co mạch và giữ nước, mà còn gây độc trực tiếp lên mô thành mạch, tim, não và thận. ANG II gây tổn thương hệ tim mạch bằng cách duy trì tăng trưởng tế bào, quá trình viêm và xơ hóa; có ảnh hưởng trực tiếp lên cơ trơn, phì đại mạch máu và hình thành lớp phức hợp ngoại bào dẫn đến tái cấu trúc mạch máu và làm rối loạn chức năng tế bào nội mạc(21).Hiệu quả ức chế nồng độ ANG II của ƯCMC có thể làm giảm tác hại độc mô trực tiếp của ANGII “độc lập” với hiệu quả hạ áp. ƯCMC cũng ngăn cản phá vỡ bradykinin, là một chất trung gian quan trọng của tiền thích nghi thiếu máu cục bộ, chức năng nội mô và ly giải fibrin – những yếu tố quan trọng trong bảo vệ tim mạch(4).
Ngược lại với ƯCMC, ƯCTT không làm tăng bradykinin và do đó thiếu hiệu quả bảo vệ tim mạch(4). ƯCTT không làm giảm nồng độ ANG II như ƯCMC mà chỉ ức chế chọn lọc thụ thể AT1 – cả hai nhóm thuốc đều làm giảm tác dụngANG II nhưng với cơ chế khác nhau.Ức chế thụ thể AT1 bằng ƯCTT làm ức chế vòng phản hồi âm tính dẫn đến tăng nồng độ ANG II lên 200% – 300% so với bình thường khi gây độc mô tế bào trực tiếp . Việc tăng nồng độ ANG II cũng được giả thiết đóng vai trò có lợi thông qua kích thích thụ thể AT2 – cho tác dụng ngược lại với kích thích thụ thể AT1 – gây giãn mạch ngoại biên cũng như có tác dụng hạn chế tăng trưởng tế bào và kháng viêm(21). Thụ thể AT2 ít được biết tới do ít biểu hiện trên người lớn, và hoạt động của nó bị lấn át bởi sự hoạt hóa AT1 có đặc điểm đối kháng(21). Kích thích thụ thể AT2 trên mạch vành bệnh lý được cho là dẫn đến nứt vỡ mảng xơ vữa, nhồi máu cơ tim, tái cấu trúc mạch máu(22) (hình 3). Điều này rõ ràng làm giảm thiểu hay loại bỏ lợi ích bảo vệ tim mạch của hiệu quả hạ áp thông qua ức chế thụ thể AT1 của ƯCTT.
So sánh ƯCMC và ƯCTT với giả dược.
Các nghiên cứu lâm sàng so sánh với giả dược có những lợi thế riêng biệt hơn khi so sánh với nhóm thuốc khác. Các nghiên cứu có đối chứng với giả dược cho phép đánh giá chặt chẽ nhất hiệu quả và tác hại của điều trị, cho phép thử nghiệm tối đa “điều trị riêng biệt” , do đó làm tăng khả năng phát hiện lợi ích hay tác hại; và có thể “thêm vào” điều trị chuẩn(23). Gần đây có 3 phân tích gộpcác nghiên cứu trên ƯCTT so sánh với giả dược, giúp đánh giá sâu về hiệu quả điều trị của ƯCTT cũng như những thiếu sót.
Trong một phân tích gộp song song các nghiên cứu vềƯCMC và ƯCTT có so sánh với giả dược trên bệnh nhân có nguy cơ cao đã loại trừ bệnh nhân có suy tim (26 nghiên cứu, n=108.212) (Savarese)(8), ƯCMC (13 nghiên cứu, n=53.791) làm giảm nguy cơ nhồi máu cơ tim 17,7% (p<0,001) và tử vong do mọi nguyên nhân 8,3% (p=0,008). Ngược lại, ƯCTT (13 nghiên cứu, n=54.421) không làm giảm có ý nghĩa nguy cơ nhồi máu cơ tim hay tử vong do mọi nguyên nhân (OR=1,006; 95CI 0,941 – 1,08; p=0,866). Các kết quả khác biệt trên được ghi nhận dù ƯCMC và ƯCTT có hiệu quả tương tựtrong giảm đột quỵ có ý nghĩa thống kê – tỉ lệ giảm nàyphụ thuộc chặt chẽ với hiệu quả hạ áp(1,24) – gợi ý hiệu quả hạ áp tương tự trong các phân tích gộp song song. Một phân tích gộp khác trên các nghiên cứu vềƯCTT có đối chứng với giả dược cũng có kết quả tương tự (17 nghiên cứu, n=67.374)(Bangalore)(9), ƯCTT không làm giảm nguy cơ nhồi máu cơ tim và tử vong do mọi nguyên nhân (lần lượt OR 0,93; CI 0,81 – 1,07; OR 0,99 CI 0,95 – 1,03; p=0,98). Một phân tích gộp giới hạn trên những bệnh nhân >65 tuổi (8 nghiên cứu, n=50.521) (Elgendy)(10)cũng cho thấy không làm giảm nguy cơ nhồi máu cơ tim hay tử vong do mọi nguyên nhân (lần lượt HR 1,03; CI 0,88 – 1,21; HR 1,03 CI 0,98 – 1,08). Cũng như phân tích gộp Savarese, trong phân tích gộp Bangalore và Elgendy, nguy cơ đột quỵ cũng giảm có ý nghĩa thống kê (lần lượt là OR 0,91; CI 0,87 – 0,98; HR 0,93 CI 0,86 – 1,0).
Kết quả của 3 phân tích gộp có đối chứng với giả dược trên là đều giống nhau: ƯCTT làm giảm có ý nghĩa thống kê nguy cơ đột quỵ, một lợi ích tim mạch có liên quan trực tiếp với hiệu quả hạ áp(1,24). Mặc dù vậyƯCTT không làm giảm nguy cơ “phụ thuộc” huyết áp trên nhồi máu cơ tim hay tử vong mà mức tối thiểu cần phải có là bằng một nửa mức giảm nguy cơ đột quỵ(12,13). Điều này gợi ý rằng ƯCTT có thể có tác động gây hại trực tiếp trên tim mạch, có lẽ thứ phát do việc điều hòa tăng nồng độANG II có thể làm giảm lợi ích của hiệu quả hạ áp.
Các nghiên cứu so sánh ƯCMC và ƯCTT
Một vài tác giả cho rằng các nghiên cứu so sánh trực tiếp đối đầu ƯCMC và ƯCTT là cách tối ưu để đánh giá hiệu quả bảo vệ tim mạch tương đối của 2 nhóm thuốc. Có 4 nghiên cứu lớn như thế và mặc dù mỗi một nghiên cứu không chứng minh được giả thiếtƯCTT tốt hơn có ý nghĩa thống kê, chúng đưa ra một viễn cảnh riêng biệt. Nghiên cứu ELITE II(25) trên bệnh nhân suy tim mạn (n=3152, theo dõi 18 tháng) so sánh Losartan 50mg với Captopril 50mg 3 lần mỗi ngày; nhóm điều trị bằngLosartan có tỉ lệ tử vong chung cao hơn 13% so với nhánh điều trị captopril nhưng không có ý nghĩa thống kê (280 ca tử vong so với 250 , p=ns)
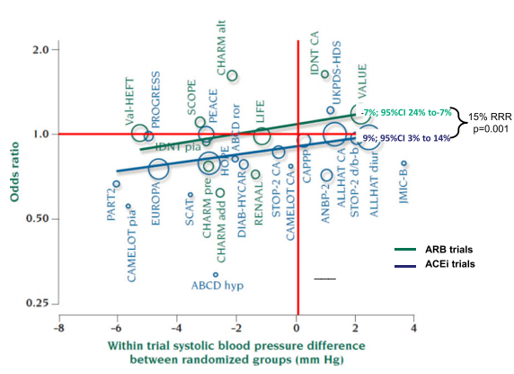
Hình 1– Phân tích hồi quy gộp song song các nghiên cứu về ƯCMC và ƯCTT trên nguy cơ nhồi máu cơ tim và tử vong do nguyên nhân tim mạch được điều chỉnh theo hiệu quả hạ áp. Giảm 15% nguy cơ nhồi máu cơ tim và tử vong do nguyên nhân tim mạch (p= 0,0001) giữa các nghiên cứu về ƯCMC (vòng màu xanh dương) và nghiên cứu về ƯCTT (vòng xanh lá cây).Turbull và cộng sự. J Hypertens. 2007; 25(5):951-958.
Nghiên cứu OPTIMAAL(26) ( n=5477, theo dõi 32 tháng) và nghiên cứu VALIANT(3) (n=9818, theo dõi 25 tháng) trên bệnh nhân bị nhồi máu cơ tim trong vòng 10 ngày và mới xuất hiện triệu chứng suy tim. Trong nghiên cứu OPTIMAAL(26), losartan với liều 50mg làm tăng có ý nghĩa tỉ lệ tử vong do bệnh lý tim mạch khi so với captopril liều 50mg 3 lần 1 ngày (OR 1,17, 95% CI 1,01-1,34) và có khuynh hướng tăng tỉ lệ tử vong chung (nguy cơ tương đối 1,13, 95% CI 0,99-1,28, p=0,07). Ngược lại, trong nghiên cứu VALIANT(3), tỉ lệ tử vong do mọi nguyên nhân ở nhóm dùng valsartan 160mg 2 lần một ngày và nhóm dùng captopril 50mg 3 lần một ngày tương tự nhau (HR, 1,00; 97,5% CI 0,09-1,11; p = 0,98), nhưng không ý nghĩa thống kê.Để chứng minh tương đương về mặt thống kê, một nghiên cứu cần một thiết kế trước, và cần số lượng bệnh nhân lớn hơn. Do đó VALIANT không chứng minh được tính vượt trội, thậm chí tỉ lệ biến cố trong nhóm dùng valsartan và captopril là như nhau, cũng không chứng minh được tương đương về mặt thống kê. Một nguyên tắc chung trong thống kê là “không có khác biệt không có nghĩa là khác biệt không tồn tại”. Ví dụ, thời gian theo dõi trung bình 2 năm trong VALIANT là quá ngắn để chứng tỏ có bất kỳ khác biệt “phụ thuộc thời gian” giữa 2 nhóm thuốc khi so sánh với thời gian 3,5 năm trong nghiên cứu SAVE(27)khi chứng minh captopril làm giảm tỉ lệ tử vong so với giả dược. Cũng như vậy, hiệu quả của captopril trong nghiên cứu VALIANT có thể bị che lấp khi 39% bệnh nhân được điều trị 5 ngày bằng các thuốc ƯCMC khác sau khi bị nhồi máu cơ tim và trước khi chia nhóm ngẫu nhiên. ƯCMC được cho rằng làm giảm tỉ lệ tử vong trong giai đoạn sớm sau nhồi máu (giảm nguy cơ tương đối 7% vào thời điểm 30 ngày)(28), với 85% hiệu quả ở tuần đầu tiên, do đó sử dụng sớm các nhóm thuốc ƯCMC khác trong VALIANT có thể gây ảnh hưởng lên kết quả.
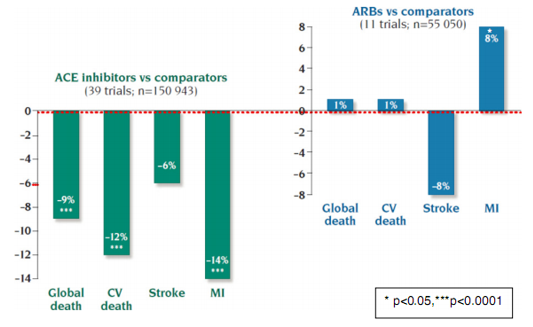
Hình 2– Phân tích gộp song song các nghiên cứu trên ƯCMC vàƯCTT . ƯCMC giảm nguy cơ tương đối tử vong chung 9% (p<0,0001) và nhồi máu cơ tim 14% (p<0,0001) trong khi ƯCTT (11 nghiên cứu, n=55.050) không làm giảm tử vong chung (OR=1,01; 95CI 0,96 – 1,06; p = 0,8) và tăng thực sự nguy cơ nhồi máu cơ tim (OR 1,08; 95%CI 1,01 – 1,16; p=0,03). Strauss and Hall.Circulation. 2006: 114(8):838-854.
Nghiên cứu ONTARGET(29) ( n=17.118, theo dõi 56 tháng) so sánh telmisartan 80mg và ramipril 10mg trên bệnh nhân nguy cơ cao bệnh lý mạch máu, hay đái tháo đường và loại trừ suy tim. Không có khác biệt trên các tiêu chí chính tử vong do bệnh lý tim mạch, nhồi máu cơ tim , đột quỵ, và nhập viện do suy tim (HR 1,01; 95% CI 0,94-1,09) hay tử vong do mọi nguyên nhân (HR 0,98; 95% CI 0,90-1,07). Telmisartan làm giảm huyết áp nhiều hơn so với ramipril (0,9/0,6 mmHg) và giảm 9% nguy cơ đột quỵ, một hiệu quả liên quan đến huyết áp, nhưng nghịch lý là làm tăng 7% tỉ lệ nhồi máu cơ tim – và mặc dù cả việc giảm nguy cơ đột quỵ và nhồi máu cơ tim không có ý nghĩa thống kê, tăng tỉ lệ nhồi máu cơ tim phù hợp với “nghịch lý của nhóm thuốc ƯCTT trên nhồi máu cơ tim”. Giống như nghiên cứu VALIANT, ONTARGET được thiết kế và tiến hành như một nghiên cứu “vượt trội”, và bất chấp tỉ lệ biến cố tương tự ở cả 2 nhánh của nghiên cứu, nghiên cứu không chứng minh được tính vượt trội và không đưa ra được kết luận về tính tương đương. Mặc dù vậy, các tác giả của ONTARGET kết luận trong phần tóm tắt “Telmisartan có hiệu quả tương đương ramipril trên bệnh nhân mắc bệnh lý mạch máu hay đái tháo đường nguy cơ cao… đối với các tiêu chí tim mạch chính”(29)một kết luận không được thỏa đáng.
Nghiên cứu ONTARGET(29) – cũng như nghiên cứu VALIANT(3) – bao gồm các phân tích “không thua kém”, một khái niệm khá mới trong phương tiện thống kê. “Không thua kém” là một khái niệm thống kê có thể chứng minh telmisartan “về căn bản không kém hơn tiêu chuẩn vàng (ramipril), qua mức ấn định trước (mức tương đương)(30)”.
Một thuốc điều trị “không thua kém” về mặt thống kê thì không có cách nào để xác định được thuốc này là một phương pháp điều trị tương đương với tiêu chuẩn vàng – chứ không phải là tốt nhất, liệu pháp điều trị “không thua kém” về mặt thống kê là liệu pháp điều trị hạng 2 đặc biệt là khi liệu pháp này gắn liền với các kết cục tim mạch “nặng”. Cách diễn giải “không thua kém” về mặt thống kê này trong bối cảnh các kết quả của nghiên cứu ONTARGET(29) được xác nhận bằng khuyến cáo của FDA (the Food and Drug Administration) (NDA 20-850) và the Health Protection Branch of Canada – cả hai hiệp hội đều công nhận Telmisartan là thuốc lựa chọn thứ hai trên bệnh nhân “nguy cơ cao”, không dung nạp được ƯCMC. Mặc dù có khuyến cáo rõ ràng từ các cơ quan chức năng, nhưng giới y khoa vẫn còn nhầm lẫn khi hiểu “không thua kém” trong thống kê có thể chứng minh – hay quan trọng hơn là không chứng minh được gì. Sự nhầm lẫn này có thể giải thích do nghĩa đen từ “không thua kém ”định nghĩa là “tương đương” hay “có thể thay thế” – đó chắc chắn không phải là điều thuật ngữ thống kê “không thua kém” chứng minh.
Những kết luận trên cũng phù hợp với phân tích nghiên cứu ONTARGET của EMA (the European Medicines Agency) trong “Bảng báo cáo đánh giá Micardis” (London, 2009 #EMA/CHMP/768468/2009).Đánh giá này kết luận “dữ liệu nghiên cứu không cho phép kết luận rằng hiệu quả tương đương với Ramipril. Thậm chí tính vượt trội của Telmisartan so với giả dược cũng không được chứng minh khi so sánh với giả dược giả định như trong ONTARGET, cũng như khi so sánh trực tiếp với giả dược trong nghiên cứu TRANSCEND và pRoFESS”. Điều thật sự gây lúng túng – và đi ngược lại việc thực hành dựa vào y học chứng cứ- là mặc dù EMA kết luận hiệu quả của Telmisartan thậm chí còn không vượt trội so với giả dược nhưng lại chấp thuận Telmisartan là thuốc lựa chọn đầu tay trên những bệnh nhân nguy cơ cao- như đối với ramipril – và do đó có thể được ưu tiên kê toa hơn nhóm ƯCMC.
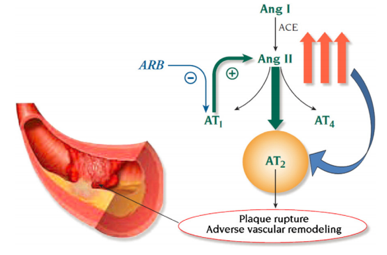
Hình 3– Vỡ mảng xơ vữa trên động mạch vành với ƯCTT.Chẹn thụ thể AT1 bằng thuốc ƯCTT gây ức chế vòng phản hồi âm tính làm tăng nồng độ ANG II gấp 2 – 3 lần, dẫn tới kích thích quá mức thụ thể AT2 và vỡ mảng xơ vữa mạch vành. Strauss và Hall.Circulation. 2006; 114(8):838-854.
Tăng huyết áp – ƯCMC và ƯCTT – các hiệu quả độc lập với huyết áp
Gần đây một phân tích gộp các nghiên cứu trên ƯCMC và ƯCTT với bất kỳ thuốc so sánh bao gồm 20 nghiên cứu với 158 998 bệnh nhân (7 nghiên cứu ƯCMC, n=76.615 và 13 nghiên cứu ƯCTT, n= 82.383)(14)và có bệnh nhân tăng huyết áp chiếm tỷ lệ cao. Các nghiên cứu được thực hiện cùng thời gian-tất cả được công bố từ năm 2000(14) – và như vậy bệnh nhân trong nghiên cứu tương đương nhau về tỷ lệ bệnh đồng mắc, các thuốc điều trị cơ bản… Thời gian theo dõi trung bình 4,3 năm với HATT trung bình ban đầu là 153 mmHg và ít nhất 2/3 số bệnh nhân được chẩn đoán tăng huyết áp. Kết quả 20 nghiên cứu trên ƯCMC và ƯCTT cho thấy nguy cơ tương đối của tử vong do mọi nguyên nhân giảm rõ rệt tới 5% (p=0,05). Khi được phân tích độc lập – nhómƯCMC làm giảm tử vong do mọi nguyên nhân 10% (p=0,004) trong khi đó nhómƯCTT có kết quả trung tính (HR: 0,99; p=0,683). Do đó, giảm nguy cơ tử vong do mọi nguyên nhân khi phân tích gộp chung cả hai nhómƯCMC và ƯCTT là do kết quả của các nghiên cứu trênƯCMC. Số bệnh nhân cần phải điều trị với ƯCMC để phòng ngừa 1 trường hợp tử vong là 67 (HR 0,84 – 0,97) – số liệu có ý nghĩa lâm sàng quan trọng – trong khi con số này của ƯCTT là 335 (p=ns). Mặc dù những kết quả này có thể là thứ phát do mức giảm huyết áp nhiều hơn trong các nghiên cứu trên ƯCMC so với ƯCTT, nhưng kết quả dường như không phải như thế. Trong các nghiên cứu trênƯCMC, chỉ có 19% bệnh nhân được so sánh với giả dược, trong khi các nghiên cứu trênƯCTT có đến 51% bệnh nhân được so sánh với giả dược – khác biệt huyết áp sẽ lớn nhất trong các nghiên cứu khi so sánh với giả dược hơn là trong các nghiên cứu so sánh với thuốc hạ áp khác, mức độ hạ áp làm giảm tỉ lệ tử vong trong các nghiên cứu trên ƯCTT.
Phân tích gộp này có nhiều hạn chế như bao gồm sự khác biệt trong dân số nghiên cứu, dữ liệu dựa trên nghiên cứu hơn là dựa trêndữ liệu bệnh nhân cụ thể, và giả định rằng có hiệu quả nhóm giữa các nhómƯCMC và ƯCTT khác nhau. Có thể nói rằng, dựa trên độ mạnh của các bằng chứng trong tăng huyết áp ,ƯCMC nên là thuốc ức chế RAAS được ưu tiên lựa chọn, và không thể được thay thế bởi ƯCTT như đang được khuyến cáo trong hướng dẫn 127 của UK National Institute for Health and Clinical Excellence (NICE) vào năm 2011 (www.nice.org.uk/guidance/CG127) và của Canadian Hypertension Education Program (CHEP)(5).
Đái tháo đường
Tăng huyết áp là bệnh đồng mắc thường gặp trên bệnh nhân đái tháo đường, với các liệu pháp điều trị ưu tiên là ƯCMC và ƯCTT – một phần là do hiệu quả thứ phát độc đáo trên bảo vệ chức năng thận(2). Trong các hướng dẫn điều trị đái tháo đường không có sự phân biệt giữa ƯCMC và ƯCTT(32) nhưng các bằng chứng không ủng hộ quan điểm này. Trong phân tích gộp song song các nghiên cứu trên ƯCMC và ƯCTT so sánh với giả dược (lần lượt 23 nghiên cứu, n = 32.827; 13 nghiên cứu, n = 23.867) trên bệnh nhân đái tháo đường, ƯCMC làm giảm tỉ lệ tử vong do mọi nguyên nhân 13% một cách có ý nghĩa thống kê (RR 0,87; 95% CI 0,78-0,98) và nhồi máu cơ tim 21% (RR 0,79; 95% CI 0,65-0,95), trong khi ƯCTT không làm giảm có ý nghĩa tỉ lệ tử vong do mọi nguyên nhân hay nhồi máu cơ tim (lần lượt RR 0,94; 95 CI 0,82-1,08; RR 0,89; 95% CI 0,74-1,07) (Bảng 1)(33). CảƯCMC và ƯCTT không liên quan đến việc giảm nguy cơ đột quỵ, gợi ý hiệu quả hạ áp thấp trong các nghiên cứu này và hiệu quả giảm nguy cơ nhồi máu cơ tim và tử vong của ƯCMC “độc lập” với hiệu quả hạ áp.
Trong các nghiên cứu so sánh với giả dược(33), ƯCMC (11 nghiên cứu, n=21.997) làm giảm 11% tử vong do mọi nguyên nhân (HR 0,89, 95% CI 0,89 – 0,99; p=0,03), trong khi ƯCTT (8 nghiên cứu, n = 13.304) không làm giảm tử vong do mọi nguyên nhân (HR 1,03; 95% CI 0,89 – 1,18). Đáng ghi nhận, trong nghiên cứu lớn nhất trên ƯCMC có đối chứng với giả dược trên bệnh nhân đái tháo đường, nghiên cứu ADVANCE(34) (n=11.140), dùng phối hợp perindopril-indapamide giảm huyết áp được 5,6/2,2 mmHg trong thời gian theo dõi 4,3 năm và giảm nguy cơ tử vong do mọi nguyên nhân 14% (p=0,25). Ngược lại, trong nghiên cứu lớn nhất trênƯCTT có đối chứng với giả dược trên bệnh nhân đái tháo đường, nghiên cứu ROADMAP(35) (n=4447), Olmesartan giảm huyết áp được 3,1/1,9 mmHg trong thời gian theo dõi 3,2 năm và làm tăng có ý nghĩa thống kê tử vong do nguyên nhân tim mạch (HR 4,94; CI 1,47 – 17,06; p=0,01).
Bệnh thận – bao gồm độ lọc cầu thận thấp hay có albumin niệu – là bệnh đồng mắc thường gặp trên bệnh nhân đái tháo đường và là yếu tố tiên lượng độc lập cho bệnh thận giai đoạn cuối và tử vong do bệnh lý tim mạch(36). ƯCMC và ƯCTTcó tác dụng bảo vệ cầu thận tương tự nhau và không có sự khác biệt về dự hậu bệnh lý thận(2,37). Tuy nhiên, trên bệnh nhân nguy cơ cao mắc đái tháo đường nguy cơ tử vong thường gặp hơn nguy cơ bệnh thận giai đoạn cuối gấp 5 – 10 lần, với tỉ lệ tử vong tuyệt đối cao nhất trên bệnh nhân có độ lọc cầu thận < 60 ml/phút và tiểu albumin đại thể(36) – và chỉ có nhóm ƯCMC làm giảm tử vong và nhóm ƯCTT thì không làm giảm do đó ƯCMC nên được ưu tiên chọn(33).
Mặc dù những hiệu quả khác biệt trên tim mạch của ƯCMC và ƯCTT trong các nghiên cứu ngẫu nhiên đã được chứng minh rõ ràng , các nghiên cứu ngẫu nhiên bao gồm nhóm bệnh nhân chọn lọc cao có thể không phản ánh được nguy cơ của toàn bộ dân số. Một số tác giả đưa ra ý kiến các nghiên cứu “hồi cứu dựa vào dân số thuần tập” có tính toàn bộ hơn, nhận biết phổ bệnh nhân rộng hơn, phản ánh “kinh nghiệm điều trị trên dân số thật” và do vậy có giá trị đánh giá hiệu quả điều trị như một nghiên cứu mù đôi. Giả định dường như không chính xác.Ví dụ, trong một nghiên cứu thuần tập hồi cứulớn trên 87.472 bệnh nhân đái tháo đường được điều trị với ƯCMC hay ƯCTT, cho kết luận rằng sử dụng ƯCTT làm giảm nguy cơ nhập viện và tử vong một cách tương đối so với ƯCMC(38) và vì vậy “ủng hộ sử dụng ƯCTT có thể thay thế ƯCMC”. Kết luận này không đáng tin cậy khi kết cục chính chiếm ưu thế là tỉ lệ nhập viện chứ không phải là tử vong, thời gian theo dõi dưới 1 năm là quá ngắn để thấy được lợi ích “phụ thuộc thời gian” của ƯCMC, biến cố tử vong thấp nên không thể hiệu chỉnh theo các đồng yếu tố chính, và cuối cùng là nghiên cứu hồi cứu. Dữ liệu hồi cứu cung cấp thông tin về tỉ lệ các biến cố, thuốc sử dụng, bệnh đồng mắc trong dân số, liệu pháp điều trị hiện hành – nhưng khi có liên quan đến đánh giá hiệu quả của điều trị của các thuốc không được phân ngẫu nhiên, nó là phương pháp tốt nhất, để đưa ra giả thiết chứ không phải để bác bỏ bằng chứng từ các nghiên cứu ngẫu nhiên mù đôi.
ƯCMC và ƯCTT trong suy tim – các nghiên cứu có đối chứng với giả dược
Đánh giá kết quả từ các nghiên cứu đối đầu giữa ƯCMC và ƯCTT trên suy tim – ELITE II(25), OPTIMAAL(26) và VALIANT(3)– ủng hộ cho kết luận rằng ƯCMC ưu thế hơn – một kết luận được rút ra từ các nghiên cứu có so sánh với giả dược. Trong nghiên cứu CONSENSUS – 1 (n=253, theo dõi 188 ngày), bệnh nhân suy tim nặng (NYHA 4) được phân ngẫu nhiên vào nhóm dùng thuốc ƯCMC enalapril hay nhóm dùng giả dược – tỉ lệ tử vong sau 1 năm giảm 31% (36% so với 52%, p=0,001)(39), do đó bắt đầu thay đổi mô hình điều trị suy tim từ “huyết động” sang “thần kinh thể dịch”. Trong một phân tích gộp 5 nghiên cứu dài hạn trênƯCMC so sánh với giả dược trên bệnh nhân có rối loạn chức năng thất trái hay suy tim có triệu chứng và huyết áp bình thường (n=12.763, theo dõi 35 tháng), nhóm ƯCMC có tỉ lệ tử vong thấp hơn (23% so với 26,8%; OR 0,8; 0,74 – 0,87), tái nhồi máu (8,9% so với 11%; OR 0,79; 0,7 – 0,89) và tái nhập viện do suy tim (13,7% so với 18,9%; OR 0,67; 0,61 – 0,74)(40). Những lợi ích này được sớm nhận thấy sau khi bắt đầu điều trị và tồn tại lâu dài.Có 3 trong 5 nghiên cứu đánh giá sau nhồi máu cơ tim (SAVE, AIRE và TRACE) cho thấy nhóm ƯCMC có tỉ lệ tử vong thấp hơn nhóm giả dược (23,4% so với 29.1%; OR 0,74; 0,66–0,83), tương tự như với tỉ lệ tái nhập viện do suy tim (11,9% so với 15,5%; OR 0,73; 0,63–0,85), và tái nhồi máu (10,8% so với 13,2%; OR 0,80, 0,69–0,94).
Trong nghiên cứu Val-Heft(41) (n=5010, theo dõi 23 tháng) so sánh nhóm ƯCTT Valsartan liều 160mg 2 lần trong ngày với giả dược cho thấy không làm giảm tỉ lệ tử vong chung (xấp xỉ 20% trong cả 2 nhóm) nhưng làm giảm có ý nghĩa thống kê tỉ lệ nhập viện do suy tim (18,2% so với 13,8%, p<0,001) và cũng cải thiện có ý nghĩa phân độ suy tim theo NYHA, phân suất tống máu thất trái, triệu chứng cơ năng và thực thể của suy tim, và chất lượng cuộc sống khi so sánh với giả dược (p<0,01)(41). Lợi ích của Valsartan trên chất lượng cuộc sống là rõ ràng mặc dù 93% bệnh nhân đang điều trị nền bằng ƯCMC.
Chương trình CHARM(42) (n=7599) bao gồm 3 nghiên cứu song song có đối chứng với giả dược để so sánh hiệu quả Candesartan ở liều 32mg trên bệnh nhân suy tim có triệu chứng. Candesartan giảm tỉ lệ tử vong do mọi nguyên nhân (HR 0,91; 95% CI 0,83–1,0, P = 0,055), nhưng tất cả lợi ích chỉ xuất hiện trong năm đầu tiên điều trị. Trích dẫn từ báo cáo của các nghiên cứu viên “sự khác biệt về tử vong do nguyên nhân tim mạch của điều trị này chỉ nổi bật trong năm đầu tiên mà không có thêm sự khác biệt nào trong những năm kế tiếp”(42), điều này gợi ý rằng candesartan có một lợi ích về huyết động tức thì nhưng hạn chế, với khoảng 40% bệnh nhân có điều trị nền cùng lúc bằngƯCMC. Điều lý thú cần ghi nhận là cácnghiên cứu viên của CHARM cũng kết luận tỉ lệ tử vong ở bệnh nhân nhóm tuân thủ điều trị với giả dược không khác biệt với nhóm bệnh nhân tuân thủ điều trị với Candesartan, điều này dẫn đến kết luận rằng trong nghiên cứu CHARM, chính sự tuân thủ điều trị chứ không phải là Candesartan làm giảm tỉ lệ tử vong(43).
ƯCMC và ƯCTT trong bệnh lý mạch máu
Có 3 nghiên cứu lớn trên ƯCMC có đối chứng với giả dược trên bệnh nhân nguy cơ cao có huyết áp bình thường (133/78 – 139/79 mmHg), có tiêu chuẩn nhận bệnh là bệnh lý mạch máu hoặc đái tháo đường, và không có triệu chứng suy tim hoặc rối loạn chức năng thất trái: là HOPE(44), EUROPA(45) và PEACE(46). Trong phân tích gộp 3 nghiên cứu trên (n= 29.805, theo dõi trung bình 4,5 năm), ƯCMC làm giảm tỉ lệ tử vong mọi nguyên nhân (7,8 so với 8,9%, p = 0,0004), tử vong do nguyên nhân tim mạch (4,3 so với 5,2%, p = 0,0002) và nhồi máu cơ tim không tử vong (5,3 so với 6,4%, p = 0,0001), chỉ với mức giảm huyết áp thấp (3/1–4/1 mmHg)(47). Trong nghiên cứu TRANSCEND(48) (n=5926, theo dõi 56 tháng), nhóm ƯCTT Telmisartan được so sánh với giả dược trên bệnh nhân có nguy cơ tương tự như HOPE/EUROPA/PEACE có bệnh lý mạch máu hay đái tháo đường – tất cả những bệnh nhân này trước đó đều không dung nạp với ƯCMC. Telmisartan không giảm tỉ lệ tử vong do nguyên nhân tim mạch (7,7% so với 7,5%, p = 0,78) mặc dù hạ HATT tới 3,2mmHg(48) và có tỉ lệ tử vong do nguyên nhân tim mạch trong nhóm giả dược không khác so với nhóm giả dược của HOPE (7,5% so với 8,1%)(44). Trong nghiên cứu PRoFESS trên bệnh nhân sau đột quỵ (n=20.232, theo dõi 30 tháng), khi so sánh với giả dược, Telmisartan cũng không làm giảm nguy cơ tử vong tim mạch (13,5% so với 14,4%, P = 0,11) mặc dù một lần nữa có hiệu quả hạ HATT 3,8mmHg(49).
Trong khuyến cáo gần nhất của AHA/ACCF về phòng ngừa thứ phát và điều trị giảm nguy cơ trên bệnh nhân bệnh lý mạch vành và bệnh lý xơ vữa mạch máu khác(50)nêu rằng : “ƯCMC nên được khởi trị và duy trì không hạn định trên tất cả bệnh nhân có phân suất tống máu thất trái <40% và trên những bệnh nhân có tăng huyết áp, đái tháo đường, hay bệnh thận mạn, trừ phi có chống chỉ định (mức độ bằng chứng A) và nên sử dụng ƯCMC trên tất cả bệnh nhân khác (mức độ bằng chứng B). Sử dụng ƯCTT được khuyến cáo trên những bệnh nhân có suy tim hay nhồi máu cơ tim với phân suất tống máu thất trái <40% và không dung nạp với ƯCMC (mức độ bằng chứng A)”. Ít nhất có liên quan đến suy tim và bệnh lý mạch máu, các khuyến cáo phân biệt rõ đượcưu thế của ƯCMC so với ƯCTT.
Thiết kế các nghiên cứu trên ƯCTT
Một thiết kế nghiên cứu thường bắt gặp trong các nghiên cứu trên ƯCTT là thiết kế PROBE (tiền cứu, ngẫu nhiên, nhãn mở, kết cục mù) – với cả bệnh nhân và bác sĩ đều biết về điều trị ngẫu nhiên. Nghiên cứu nhãn mở được đưa ra vào năm 1992 như là giải pháp thay thế tiềm năng của chứng cứ khách quan(51). Tính toàn vẹn thống kê của “nghiên cứu nhãn mở” được dựa trên tiền đề là các phân tích chính được thực hiện bằng các kết cục khách quan nghiêm ngặt,như tử vong do mọi nguyên nhân. Do đó, người ta chấp nhận rộng rãi nếu nghiên cứu được thiết kế và thực hiện cẩn thận, kết quả sẽ không mắc phải sai số hệ thống mặc dù thiếu “yếu tố mù đôi”. Nguy cơ sai số tiềm tàng ở các nghiên cứu nhãn mở được đánh giá trong một phân tích gộp của tất cả các nghiên cứu trên ƯCTT ở bệnh nhân nguy cơ cao (37 thử nghiệm, n= 147.202 bệnh nhân) khi phân tích độ nhạy so sánh các kết cục tim mạch trong các nghiên cứu “nhãn mở” so sánh với các nghiên cứu “mù đôi”(9).
|
|
ƯCMC 23 nghiên cứu, n = 32.827, giảm nguy cơ tương đối |
ƯCTT 13 nghiên cứu, n = 23.867 giảm nguy cơ tương đối |
|
Tử vong do mọi nguyên nhân |
13% 0,87; 95% CI 0,78-0,98 |
NS 0,94; 95% CI 0,82-1,08 |
|
Tử vong do nguyên nhân tim mạch |
17% 0,83; 95% CI 0,7-0,99 |
NS 1,21; 95% CI 0,81-1,8 |
|
Nhồi máu cơ tim |
21% 0,79; 95% CI 0,65-0,95 |
NS 0,89; 95% CI 0,74-1,07 |
|
Suy tim |
19% 0,81; 95% CI 0,71-0,93 |
30%; 95% CI 0,59-0,82 |
|
Biến cố tim mạch lớn |
14% 0,79; 95% CI 0,77-0,95 |
NS 0,89; 95% CI 0,85-1,01 |
|
Đột quỵ |
NS 0,95; 95% CI 0,81-1,04 |
NS 1,0; 95% CI 0,89-1,12 |
Cheng và cộng sự JAMA Intern Med.2004; 174(5):773-785
Bảng 1– Phân tích gộp song song nghiên cứu trên ƯCMC và ƯCTT so sánh với các nhóm thuốc khác trên bệnh nhân đái tháo đường
Có 12 trong 37 nghiên cứu trênƯCTTlà“nhãn mở” (17.323 trong tổng số 147.020 bệnh nhân) và có giảm nhẹ tỉ lệ tử vong chung, tử vong do nguyên nhân tim mạch và nhồi máu cơ tim giảm nhưng không có ý nghĩa thống kê, và giảm có ý nghĩa thống kê về đau thắt ngực, đột quỵ, suy tim và đái tháo đường mới khởi phát (tất cả p<0,05). Ngược lại, 25 nghiên cứu “mù đôi” (129.697 trong tổng số 147.020 bệnh nhân) không thấy giảm tử vong chung, tử vong tim mạch hay nhồi máu cơ tim với tăng không ý nghĩa thống kê đau thắt ngực và giảm không ý nghĩa thống kê các biến cố mạch máu não, với giảm có ý nghĩa thống kê nhưng ít rõ rệt hơn trên tỉ lệ suy tim và đái tháo đường mới khởi phát (p<0,05)(hình 4). Phépkiểm về mối liên quancó ý nghĩa đối vớicác yếu tố đau thắt ngực, đột quỵ, suy tim cho thấy có sự bất tương hợp giữa các nghiên cứu “nhãn mở” và ”mù đôi”(hình 4).
Các nghiên cứu “nhãn mở” trênƯCTT – mặc dù chỉ đóng góp 12% bệnh nhân cho phân tích gộp – nhưng đã chứng minh được những lợi ích có ý nghĩa thống kê hay khuynh hướng có lợi. Ngược lại, trong các nghiên cứu ngẫu nhiên mù đôi tiến cứu – cách đánh giá thực sự hiệu quả của thuốc và phương pháp được xem là ”tiêu chuẩn vàng” đối với đánh giá không mắc sai số các hạn chế(52)– các lợi ích tim mạch hầu như biến mất hoặc giảm đi rõ rệt. Đây là một chứng cứmạnh mẽ cho thấy các nghiên cứu “nhãn mở” có khả năng sai số cao – ngay cả đối với kết cục chính như tử vong – như nhóm Cochrane đã nêu ra(53) . Thay vì đóng góp cho “dựa trên bằng chứng” thì nghiên cứu nhãn mở lại đóng góp cho “sai lệch bằng chứng”.Các sai số có nhiều nguyên nhân (i) vai trò của thay đổi ngẫu nhiên (ii) lợi ích khác nhau trên từng nhóm chủng tộc khi chọn vào nghiên cứu nhãn mở so với nghiên cứu mù đôi (iii) những khác biệt khó thấy trong điều trị hay nghiên cứu đi kèm thường xảy ra trong nghiên cứu nhãn mở (iv) phương pháp thống kê yếu gây khác biệt trong xác định, báo cáo, xácnhận, tính toán kết cục chính của nghiên cứu(54) – với nguyên nhân (iii) & (iv) thường gặp nhất. Do liên quan đến khả năng sai lệch trong các nghiên cứu nhãn mở nên nghiên cứu JIKEI-Heart bị rút lại do “dữ liệu HA không đáng tin cậy”(55)và cũng như đối với nghiên cứu KYOTO “có vấn đề nghiêm trọng với một số dữ liệu báo cáo giấy”(56)– cả hai nghiên cứu này đều thực hiện với ƯCTT Valsartan.
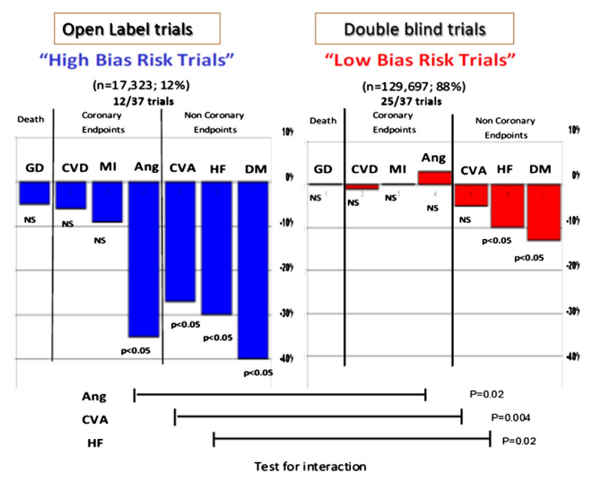
Hình 4– Nguy cơ tương đối của tử vong chung, tử vong do nguyên nhân tim mạch, nhồi máu cơ tim, đau thắt ngực, tai biến mạch máu não, suy tim và đái tháo đường trong nhóm ƯCTT so với nhóm thuốc khác trong các nghiên cứu “nguy cơ sai số cao” khi so với các nghiên cứu “nguy cơ sai số thấp” ( Bangalore và cộng sự. BMJ 2011;342:d2234). Nghiên cứu nhãn mở: Ecost, Ecost R, HJ-Create, I-Preserve, Jikei, Kondo, Kyoto, Moses, Rass, Road, Suzuki, Takahushi; Double Blind trials: Case J, Charm, Elite, Gissi AF, IDNT, Irma-2, Life,Navigator, Ontarget, Optimal, Profess, Renaal, Scope, Transcend, Val-Heft, Valiant, Value.
Kết luận
Các phân tích gộp song song trênƯCMC và ƯCTTso sánh với giả dược hay các thuốc khác, và các phân tích hồi quy gộp có hiệu chỉnh với huyết áp đã chứng minh rõ ràng và hằng định ƯCMC làm giảm nguy cơ nhồi máu cơ tim và tử vong dựa trên và “độc lập” với hiệu quả hạ áp, trong khi UCTT thì không – điều này gọi là “nghịch lý của nhóm thuốc ƯCTT trên nhồi máu cơ tim”. Kết quả này hằng định trong các dân số nguy cơ khác nhau: tăng huyết áp, đái tháo đường, bệnh lý mạch máu và suy tim. Sự thật này bị che lấp bởi những nghiên cứu nhãn mở có nguy cơ sai số cao, những nghiên cứu với thiết kế thống kê kiểu “không thua kém ” được diễn giải sai là nghiên cứu “tương đương” và các nghiên cứu “hồi cứu trên dân số thuần tập” được đưa ra như “kinh nghiệm đời sống thật” mà có thể bác bỏ những kết luận trongcác nghiên cứu ngẫu nhiên tiến cứu mù đôi.
Nếu các khuyến cáo lâm sàng nhận thấy được lợi ích bảo vệ tim mạch duy nhất của nhóm ƯCMC là nhóm ức chế RAAS ưu tiên chọn lựa hơn nhóm ƯCTT, hiệu quả “cứu mạng” sẽ thực sự có ý nghĩa. Vào năm 1776 trong chủ đề “Lẽ thường” Thomas Paine đã nói rằng: “ Thói quen suy nghĩ mọi thứ đều không sai lầm quá lâu khiến sự đúng đắn có vẻ thiển cận, và sẽ gây tranh cãi ban đầu khi bảo vệ thói quen. Nhưng mọi ồn ào sẽ sớm lắng xuống.Thời gian sẽ tạo ra nhiều biến đổi hơn là lý lẽ”. Có lẽ thời gian đó cuối cùng đã đến.
Tài liệu tham khảo
1. Blood pressure-dependent and independent effects of agents that inhibit the renin–angiotensin system. J Hypertens. 2007;25(5):951-958.
2. Sarafidis PA, Stafylas PC, Kanaki AI, Lasaridis AN. Effects of renin–angiotensin system blockers on renal outcomes and all-cause mortality in patients with diabetic nephropathy: an updated meta-analysis. Am J Hypertens. 2008;21(8):922-929.
3. Pfeffer MA, McMurray JJ, Velazquez EJ, et al. Valsartan, captopril, or both in myocardial infarction complicated by heart failure, left ventricular dysfunction, or both.
N Engl J Med. 2003;349(20):1893-1906.
4. Strauss MH, Hall AS. Angiotensin receptor blockers may increase risk of myocardial infarction: unraveling the ARB-MI paradox. Circulation. 2006;114(8):838-854.
5. Daskalopoulou SS, Khan NA, Quinn RR, et al. The 2012 Canadian hypertension education program recommendations for the management of hypertension: blood pressure measurement, diagnosis, assessment of risk, and therapy. Can J Cardiol. 2012;28(3):270-287.
6. American Diabetes Association. Standards of medical care — 2013.Diabetes Care. 2013:S11-S56.
7. Mancia G, Fagard R, Narkiewicz K, et al. 2013 ESH/ESC guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the
European Society of Cardiology (ESC). Eur Heart J. 2013;34(28): 2159-2219.
8. Savarese G, Costanzo P, Cleland JG, et al. A meta-analysis reporting effects of angiotensin-converting enzyme inhibitors and angiotensin receptor blockers in patients without heart failure. J Am Coll Cardiol. 2013;61(2):131-142.
9. Bangalore S, Kumar S, Wetterslev J, Messerli FH. Angiotensin receptor blockers and risk of myocardial infarction: meta-analyses and trial sequential analyses of 147 020 patients from randomised trials. BMJ. 2011;342:d2234.
10. ElgendyIY,HuoT,ChikV,PepineCJ,BavryAA.Efficacyandsafety of angiotensin receptor blockers in older patients: a meta-analysis of randomized trials. Am J Hypertens. 2015;28(5):576-585.
11. Verdecchia P, Reboldi G, Angeli F, et al. Angiotensin-converting enzyme inhibitors and calcium channel blockers for coronary heart disease and stroke prevention. Hypertension. 2005;46(2):386-392.
12. Lewington S, Clarke R, Qizilbash N, Peto R, Collins R. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet. 2002;360(9349):1903-1913.
13. Law MR, Morris JK, Wald NJ. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: meta-analysis of 147 randomised trials in the context of expectations from prospective epidemiological studies. BMJ. 2009;338:b1665.
14. van Vark LC, Bertrand M, Akkerhuis KM, et al. Angiotensin-converting enzyme inhibitors reduce mortality in hypertension: a meta-analysis of randomized clinical trials of renin–angiotensin–aldosterone system inhibitors involving 158 998 patients. Eur Heart J. 2012;33(16):2088-2097.
15. Verma S, Strauss M. Angiotensin receptor blockers and myocardial infarction. BMJ. 2004;329(7477):1248-1249.
16. Julius S, Kjeldsen SE, Weber M, et al. Outcomes in hypertensive patients at high cardiovascular risk treated with regimens based on valsartan or amlodipine: the VALUE randomised trial. Lancet. 2004;363(9426):2022-2031.
17. Granger CB, McMurray JJ, Yusuf S, et al. Effects of candesartan in patients with chronic heart failure and reduced left-ventricular systolic function intolerant to angiotensin-converting-enzyme inhibitors: the CHARM-Alternative trial. Lancet. 2003;362(9386):772-776.
18. Sever PS, Poulter NR, Elliott WJ, et al. Blood pressure reduction is not the only determinant of outcome. Circulation. 2006;113(23):2754-2772.
19. Tsuyuki RT, McDonald MA. Angiotensin receptor blockers do not increase risk of myocardial infarction. Circulation. 2006;114(8):855-860.
20. Volpe M, Tocci G, Sciarretta S, Verdecchia P, Trimarco B, Mancia G. Angiotensin II receptor blockers and myocardial infarction: an updated analysis of randomized clinical trials. J Hypertens. 2009;27(5):941-946.
21. Macia-Heras M, Castillo-Rodrigues N, Gonzalez J. The renin– angiotensin–aldosterone system in renal and cardiovascular disease and the effects of its pharmacological blockade.J Diabetes Metab 12 A.D.; 3(1).
22. Levy BI. Can angiotensin II type 2 receptors have deleterious effects in cardiovascular disease? Implications for therapeutic blockade of the renin–angiotensin system.Circulation. 2004;109(1):8-13.
23. Castro M. Placebo versus best-available-therapy control group in clinical trials for pharmacologic therapies: which is better? Proc Am Thorac Soc. 2007;4(7):570-573.
24. Strauss MH, Hall A. Angiotensin receptor blockers should be regarded as first-line drugs for stroke prevention in both primary and secondary prevention settings: no. Stroke. 2009;40(9):3161-3162.
25. Pitt B, Poole-Wilson PA, Segal R, et al. Effect of losartan compared with captopril on mortality in patients with symptomatic heart failure: randomised trial—the Losartan Heart Failure Survival Study ELITE II. Lancet. 2000;355(9215): 1582-1587.
26. Dickstein K, Kjekshus J. Effects of losartan and captopril on mortality and morbidity in high-risk patients after acute myocardial infarction: the OPTIMAAL randomised trial. Optimal Trial in Myocardial Infarction with Angiotensin II Antagonist Losartan.Lancet. 2002;360(9335):752-760.
27. Pfeffer MA, Braunwald E, Moye LA, et al. Effect of captopril on mortality and morbidity in patients with left ventricular dysfunction after myocardial infarction. Results of the survival and ventricular enlargement trial. The SAVE Investigators.
N Engl J Med. 1992;327(10):669-677.
28. Indications for ACE inhibitors in the early treatment of acute
myocardial infarction: systematic overview of individual data from 100,000 patients in randomized trials. ACE Inhibitor Myocardial Infarction Collaborative Group. Circulation. 1998;97(22):2202-2212.
29. Yusuf S, Teo KK, Pogue J, et al. Telmisartan, ramipril, or both in patients at high risk for vascular events. N Engl J Med. 2008;358(15):1547-1559.
30. Kaul S, Diamond GA. Good enough: a primer on the analysis and interpretation of noninferiority trials. Ann Intern Med. 2006;145(1):62-69.
31. Brugts JJ, van Vark L, Akkerhuis M, et al. Impact of renin–angiotensin system inhibitors on mortality and major cardiovascular endpoints in hypertension: a number-needed-to-treat analysis. Int J Cardiol. 2015;181:425-429.
32. Ryden L, Grant PJ, Anker SD, et al. ESC guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD: the Task Force on diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and developed in collaboration with the European Association for the Study of Diabetes (EASD). Eur Heart J. 2013;34(39):3035-3087.
33. Cheng J, Zhang W, Zhang X, et al. Effect of angiotensin-converting enzyme inhibitors and angiotensin II receptor blockers on all-cause mortality, cardiovascular deaths, and cardiovascular events in patients with diabetes mellitus: a meta-analysis. JAMA Intern Med. 2014;174(5):773-785.
34. Patel A, MacMahon S, Chalmers J, et al. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet. 2007;370(9590):829-840.
35. Haller H, Ito S, Izzo Jr JL, et al. Olmesartan for the delay or prevention of microalbuminuria in type 2 diabetes. N Engl J Med. 2011;364(10):907-917.
36. Tobe SW, Clase CM, Gao P, et al. Cardiovascular and renal outcomes with telmisartan, ramipril, or both in people at high renal risk: results from the ONTARGET and TRANSCEND studies. Circulation. 2011;123(10):1098-1107.
37. Vejakama P, Thakkinstian A, Lertrattananon D, Ingsathit A, Ngarmukos C, Attia J. Reno-protective effects of renin–angiotensin system blockade in type 2 diabetic patients: a systematic review and network meta-analysis. Diabetologia. 2012;55(3):566-578.
38. Padwal R, Lin M, Eurich DT. The comparative effectiveness of angiotensin-converting enzyme inhibitors and angiotensin II receptor blockers in patients with diabetes. J Clin Hypertens (Greenwich). 2015:1-7.
39. Effects of enalapril on mortality in severe congestive heart failure. Results of the Cooperative North Scandinavian Enalapril Survival Study (CONSENSUS).The CONSENSUS Trial Study Group. N Engl J Med. 1987;316(23):1429-1435.
40. Flather MD, Yusuf S, Kober L, et al. Long-term ACE-inhibitor therapy in patients with heart failure or left-ventricular
dysfunction: a systematic overview of data from individual patients. ACE-Inhibitor Myocardial Infarction Collaborative Group.Lancet. 2000;355(9215):1575-1581.
41. Cohn JN, Tognoni G. A randomized trial of the angiotensin-receptor blocker valsartan in chronic heart failure. N Engl J Med. 2001;345(23):1667-1675.
42. Pfeffer MA, Swedberg K, Granger CB, et al. Effects of candesartan on mortality and morbidity in patients with chronic heart failure: the CHARM-Overall programme. Lancet. 2003;362(9386):759-766.
43. Granger BB, Swedberg K, Ekman I, et al. Adherence to candesartan and placebo and outcomes in chronic heart failure in the CHARM programme: double-blind, randomised, controlled clinical trial. Lancet. 2005;366(9502):2005-2011.
44. Yusuf S, Sleight P, Pogue J, Bosch J, Davies R, Dagenais G. Effects of an angiotensin-converting-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N Engl J Med. 2000;342(3):145-153.
45. Fox KM. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet. 2003;362(9386):782-788.
46. Braunwald E, Domanski MJ, Fowler SE, et al. Angiotensin-converting-enzyme inhibition in stable coronary artery disease. N Engl J Med. 2004;351(20):2058-2068.
47. Dagenais GR, Pogue J, Fox K, Simoons ML, Yusuf S. Angiotensin-converting-enzyme inhibitors in stable vascular disease without left ventricular systolic dysfunction or heart failure: a combined analysis of three trials. Lancet. 2006;368(9535):581-588.
48. Yusuf S, Teo K, Anderson C, et al. Effects of the angiotensin-receptor blocker telmisartan on cardiovascular events in high-risk patients intolerant to angiotensin-converting enzyme inhibitors: a randomised controlled trial. Lancet. 2008;372(9644):1174-1183.
49. Yusuf S, Diener HC, Sacco RL, et al. Telmisartan to prevent recurrent stroke and cardiovascular events. N Engl J Med. 2008;359:1225-1237.
50. Smith Jr SC, Benjamin EJ, Bonow RO, et al. AHA/ACCF secondary prevention and risk reduction therapy for patients with coronary and other atherosclerotic vascular disease: 2011 update: a guideline from the American Heart Association and American College of Cardiology Foundation. Circulation. 2011;124(22):2458-2473.
51. Hansson L, Hedner T, Dahlof B. Prospective randomized open blinded end-point (PROBE) study. A novel design for intervention trials.Prospective Randomized Open Blinded End-Point.Blood Press. 1992;1(2):113-119.
52. Kaul S, Diamond GA. Trial and error. How to avoid commonly encountered limitations of published clinical trials. J Am Coll Cardiol. 2010;55(5):415-427.
53. Higgins JP, Altman DG, Gotzsche PC, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials.BMJ. 2011;343:d5928.
54. Kohro T, Yamazaki T. Cardiovascular clinical trials in Japan and controversies regarding prospective randomized open-label blinded end-point design. Hypertens Res. 2009;32(2):109-114.
55. Retraction—Valsartan in a Japanese population with hypertension and other cardiovascular disease (Jikei Heart Study): a randomised, open-label, blinded endpoint morbidity–mortality study. Lancet. 2013;382(9895):843.
56. Sawada T, Yamada H, Dahlof B, Matsubara H. Retraction of: Effects of valsartan on morbidity and mortality in uncontrolled hypertensive patients with high cardiovascular risks: KYOTO HEART Study [Eur Heart J (2009) 30:2461–2469, doi: 10.1093/eurheartj/ehp363]. Eur Heart J. 2013;30:2461-2469.







