Chúng tôi nghiên cứu hiệu quả điều trị của ivabradine, một thuốc làm giảm tần số tim đơn thuần, trên tái nhập viện vì suy tim (ST) nặng hơn trong thử nghiệm SHIFT.
Jeffrey S. Borer1*, Michael Bohm2, Ian Ford3, Michel Komajda4, Luigi Tavazzi5
Jose Lopez Sendon6, Marco Alings7, Esteban Lopez-de-Sa6
và Karl Swedberg8 thay mặt cho nhóm nghiên cứu SHIFT.
1 Bộ môn Nội, Trung tâm Y khoa Downstate Đại học New York, Brooklyn và New York, NY 10128-1152 Hoa Kỳ;2 Đại học Saarlandes, Phòng khám Nội III, Homburg/Saar, Đức;3 Trung tâm thống kê y sinh Robertson, Đại học Glasgow, Glasgow, Vương quốc Anh;4 Khoa Tim mạch, Đại học Pierre và Marie Curie, Paris VI, Bệnh viện La Pitie-Salpetriere, Paris, Pháp;5 Bệnh viện Maria Cecilia-Chăm sóc và nghiên cứu GVM, Quĩ khoa học nghiên cứu y tế Ettore Sansavini, Cotignola, Ý;6 Khoa Tim mạch Bệnh viện Đại học La Paz, IdiPaz, UAM, Madrid, Tây ban Nha; 7 Bệnh viện Amphia Ziekenhuis, loc. Molengracht, Molengracht 21, Breda 4818 CK, Hà Lan; và 8 Khoa Cấp cứu và Tim mạch Viện hàn lâm Sahlgrenska, Đại học Gothenburg, Gothenburg, Thụy Điển.
Người dịch: ThS. BS. Lê Hoài Nam
Đại Học Y Dược TP. Hồ Chí Minh
Mục tiêu
Chúng tôi nghiên cứu hiệu quả điều trị của ivabradine, một thuốc làm giảm tần số tim đơn thuần, trên tái nhập viện vì suy tim (ST) nặng hơn trong thử nghiệm SHIFT.
Phương pháp và kết quả
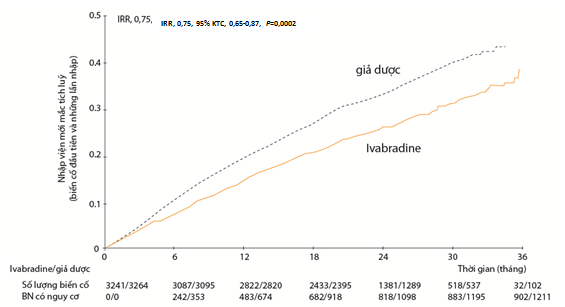
SHIFT là một thử nghiệm lâm sàng mù đôi thực hiện trên 6505 bệnh nhân mức độ ST trung bình tới nặng có suy chức năng tâm thu thất trái, tất cả bệnh nhân nhập viện vì ST trong năm trước đó, được phân ngẫu nhiên dùng ivabradine hoặc giả dược trên nền tảng điều trị ST được khuyến cáo theo hướng dẫn (bao gồm ức chế beta liều tối đa). Tổng cộng, 1186 bệnh nhân ít nhất nhập viện thêm một lần trong quá trình nghiên cứu, 472 bệnh nhân ít nhất hai lần, và 218 bệnh nhân ít nhất ba lần. Những bệnh nhân tái nhập viện vì ST có bệnh nặng hơn những người khác. Ivabradine có tổng số lần nhập viện vì ST ít hơn [902 so với 1211 lần so với giả dược; tỉ số tỉ lệ mới mắc (IRR), 0,75, khoảng tin cậy (KTC) 95%, 0,65-0,87, P = 0,0002] trong thời gian theo dõi trung bình 22,9 tháng. Bệnh nhân điều trị với Ivabradine có nguy cơ nhập viện vì ST lần thứ hai hoặc thứ ba thấp hơn [tỉ số rủi ro (HR): 0,66, KTC 95%, 0,55-0,79 , P<0,001 và HR: 0,71, 95% KTC, 0,54-0,93, P = 0,012]. Kết quả tương tự với nhập viện do mọi nguyên nhân và do tim mạch.
Kết luận
Điều trị với Ivabradine, dựa trên nền tảng điều trị ST được khuyến cáo theo hướng dẫn, làm giảm đáng kể tái nhập viện vì ST nặng hơn. Lợi ích này giúp cải thiện chất lượng cuộc sống và làm giảm chi phí chăm sóc y tế.
Dẫn nhập
Mặc dù điều trị hiện nay tích cực với nhiều loại thuốc, bệnh nhân ST thường xuyên nhập viện vì đợt cấp của các triệu chứng và một khi đã nhập viện, sẽ thường phải tái nhập viện.1 Tỉ lệ tái nhập viện trong thời gian 3 tháng đến 1 năm là 30-50%.2-4 Thực vậy, ST nặng hơn là nguyên nhân nhập viện thường gặp nhất ở bệnh nhân ST và khi tái diễn báo hiệu nguy cơ tử vong.5-7 ST làm tiêu tốn 1-2% tổng chi phí chăm sóc y tế và gánh nặng kinh tế toàn bộ của ST ngày càng gia tăng;8 với 2/3 tổng chi phí liên quan đến nhập viện vì ST .9 Do đó, lợi ích của việc điều trị ST cần được tiếp tục duy trì sau lần nhập viện đầu tiên.10 Tuy nhiên, hầu hết các đánh giá về điều trị ST liên quan đến những phân tích biến cố xuất hiện đầu tiên và không quan tâm đến ảnh hưởng của điều trị sau biến cố ban đầu.
Trong nghiên cứu SHIFT (Systolic Heart failure treatment with If inhibitor ivabradine Trial),11 giảm tần số tim với ivabradine làm giảm 18% kết cục gộp tiên phát biến cố đầu tiên về tử vong do tim mạch hoặc nhập viện vì ST nặng hơn (P < 0,0001 so với giả dược). Biến cố nhập viện lần đầu tiên vì ST giảm 26% (P < 0,0001), và tử vong do ST cũng giảm 26% (P = 0,014).11 Hiệu quả của điều trị tiếp tục trên nhập viện vì ST sau đó không được phân tích. Trong phân tích tiếp theo (post hoc) này, chúng tôi khảo sát hiệu quả của điều trị tiếp tục với ivabradine trên tái nhập viện vì ST nặng hơn.
Phương pháp
Thiết kế nghiên cứu
Như đã báo cáo,11,12 SHIFT là một thử nghiệm lâm sàng ngẫu nhiên, mù đôi, so sánh với giả dược trên những bệnh nhân có nhịp xoang với ST trung bình đến nặng và suy chức năng tâm thu thất trái. Tổng cộng có 6505 bệnh nhân từ 37 quốc gia (677 trung tâm y khoa) được phân ngẫu nhiên dùng giả dược hoặc ivabradine (khởi đầu với liều 5mg 2 lần/ngày, có thể chỉnh liều thành 2,5 mg hay 7,5 mg 2 lần/ngày, hoặc ngưng dùng tùy theo tần số tim và khả năng dung nạp). Đối tượng nghiên cứu cả nam và nữ ≥ 18 tuổi có ST mạn triệu chứng ổn định trong thời gian ≥ 4 tuần với chức năng tâm thu thất trái ≤35%, nhập viện vì ST nặng hơn trong vòng 12 tháng trước đó, có nhịp xoang với tần số tim lúc nghỉ ≥ 70 lần/phút (đo bằng điện tâm đồ 12 chuyển đạo ở hai lần thăm khám liên tiếp). Ở thời điểm phân ngẫu nhiên và trong suốt nghiên cứu, đối tượng tham gia được điều trị ST dựa trên y học chứng cứ với liều khuyến cáo theo hướng dẫn nếu dung nạp được.13 Khi người tham gia không được dùng ức chế beta hoặc không điều trị theo hướng dẫn, điều tra viên phải cho biết lý do cụ thể.
Kết cục tiên phát của nghiên cứu là kết cục gộp tử vong do tim mạch hoặc nhập viện vì ST nặng hơn. Các kết cục thứ phát bao gồm từng thành phần của kết cục tiên phát, tử vong do ST, nhập viện do mọi nguyên nhân và sự kết hợp của những biến cố này với có hoặc không có nhập viện vì nhồi máu cơ tim không tử vong. Sau kết cục không tử vong ban đầu như nhập viện, thuốc nghiên cứu và việc theo dõi được tiếp tục cho đến khi kết thúc nghiên cứu. Như vậy, những lần tái nhập viện, hoặc tử vong đều được ghi nhận. Tất cả số lần nhập viện và tử vong đều được ủy ban kiểm duyệt kết cục xác định theo tiêu chuẩn đưa ra ban đầu.11
Chúng tôi phân tích những lần nhập viện ở bệnh nhân nhập viện ít nhất một lần vì ST trong suốt quá trình nghiên cứu; như vậy, những bệnh nhân này đã được nhập viện ít nhất hai lần do ST nặng hơn vì theo tiêu chuẩn nhận bệnh những người này đã có ít nhất một lần nhập viện trong 12 tháng qua trước khi tham gia nghiên cứu. Chúng tôi cũng đánh giá dữ liệu ở những bệnh nhân nhập viện ít nhất lần thứ hai và những người nhập viện ít nhất lần thứ ba trong thời gian nghiên cứu.
Phương pháp thống kê
Những đặc tính ban đầu được trình bày dưới dạng chữ số và phần trăm cho các biến định danh và số trung bình (±độ lệch chuẩn) cho các biến liên tục. Các đặc tính ban đầu được so sánh theo số lần nhập viện vì ST nặng hơn trong quá trình nghiên cứu (không, một, hai, ba hoặc hơn) ở các nhóm điều trị chung, sử dụng phép kiểm Kruskal Wallis cho các biến liên tục và phép kiểm χ2 cho biến định danh. Một so sánh tương tự giữa nhóm ivabradine và giả dược cũng được tiến hành ở phân nhóm bệnh nhân có ít nhất một lần nhập viện vì ST nặng hơn trong thời gian nghiên cứu.
Do nghiên cứu này là một phân tích tiếp theo của dữ liệu SHIFT, các phương pháp thống kê được sử dụng cũng được chọn cho phù hợp. Tỉ số tỉ lệ mới mắc (IRR) cho các biến cố nhập viện ở nhóm ivabradine so với nhóm giả dược được ước lượng theo hồi qui Poisson14 (có hiệu chỉnh phân tán quá mức), theo dõi đến thời điểm tử vong hoặc đến khi kết thúc nghiên cứu, và được hiệu chỉnh cho các yếu tố tiên lượng ban đầu [sử dụng ức chế beta, phân độ NYHA, nguyên nhân thiếu máu cục bộ của ST, tuổi, huyết áp tâm thu, tần số tim, phân suất tống máu thất trái (LVEF), và độ thanh lọc creatinine]. Tỉ suất mới mắc cộng dồn của nhập viện vì ST được vẽ biểu đồ theo nhóm điều trị, và được tính theo ước lượng Nelson-Aalen, để hiệu chỉnh nguy cơ tử vong.15
Do Cơ Quan Quản lý Dược Phẩm Châu Âu (EMA) gần đây đã chấp thuận sử dụng ivabradine trong ST cho những bệnh nhân có tần số tim ≥75 nhịp/phút (mặc dù tiêu chuẩn chọn bệnh của nghiên cứu SHIFT ≥70 nhịp/phút), chúng tôi cũng tiến hành phân tích tương tự ở phân nhóm dân số tham gia vào nghiên cứu SHIFT có tần số tim ≥75 nhịp/phút (4150 bệnh nhân trong toàn bộ nghiên cứu).16 Ngoài ra, chúng tôi nghiên cứu tác dụng của ivabradine trên tổng số lần tái nhập viện do tim mạch và do mọi nguyên nhân, bao gồm nhập viện do những nguyên nhân khác ngoài ST nặng hơn.
Hiệu quả của ivabradine trên tái nhập viện do ST nặng hơn được khảo sát bằng hai cách tiếp cận thời gian-xuất hiện-biến cố như sau:
(i) Cách tính tổng thời gian được dùng cho tất cả bệnh nhân được phân ngẫu nhiên, tính những khoảng thời gian từ lúc được phân ngẫu nhiên đến khi nhập viện lần thứ nhất, lần thứ hai, lần thứ ba và tiếp theo nữa bằng mô hình Wei, Lin, và Weissfeld.17 Mô hình này bảo đảm tính ngẫu nhiên khi so sánh nhóm điều trị và cho phép phân tích tác dụng tích lũy của ivabradine so với giả dược trên những lần nhập viện từ lúc phân ngẫu nhiên (nghĩa là ảnh hưởng của lần nhập viện thứ hai bao gồm ảnh hưởng của lần nhập viện thứ nhất, và ảnh hưởng của lần nhập viện thứ ba bao gồm ảnh hưởng của 2 lần nhập viện trước đó). Tỉ số rủi ro (HR) tích lũy tương ứng, KTC 95%, và giá trị P so sánh giữa các nhóm điều trị trên lần nhập viện thứ nhất, thứ hai, và thứ ba đều được trình bày.
(ii) Cách tính khoảng thời gian được dùng cho bệnh nhân ít nhất 1 lần nhập viện trong suốt nghiên cứu. Cách tiếp cận này tính thời gian từ lúc nhập viện lần thứ nhất sau khi phân ngẫu nhiên cho tới khi nhập viện lần thứ hai bằng cách dùng mô hình rủi ro Cox và cho phép so sánh (không được phân ngẫu nhiên) khoảng thời gian đến khi nhập viện lần thứ hai giữa các nhóm điều trị. Các chỉ số được trình bày tương ứng là HR, KTC 95%, và giá trị P.
Việc theo dõi bệnh nhân được kiểm duyệt tại thời điểm tử vong hoặc kết thúc nghiên cứu. Cả hai cách tiếp cận đều được hiệu chỉnh cho các yếu tố tiên lượng.
Tổng số ngày không phải nằm viện (nhập viện do bất kỳ nguyên nhân nào) được tính bằng cách lấy thời gian theo dõi (từ lúc phân ngẫu nhiên đến lúc kết thúc thử nghiệm, 31-3-2010)11 trừ đi số ngày nằm trong bệnh viện rồi trừ đi số ngày tử vong.18 Thông số này được so sánh giữa các nhóm điều trị bằng phân tích hiệp phương sai để ước lượng khác biệt trung bình giữa các nhóm điều trị.
Tất cả phép kiểm đều là hai đuôi và có ý nghĩa thống kê khi P < 0,05. Nhà tài trợ chịu trách nhiệm xử lý và phân tích số liệu. Phương pháp và các kết quả nghiên cứu được kiểm lại bởi chuyên viên thống kê (Ian Ford). Sử dụng phần mềm SAS (phiên bản 9.1) và R 2.14.0 để phân tích.
Kết quả
Những bệnh nhân nhập viện một lần (n=714), hai lần (n=254), ≥ ba lần (n=218) vì ST nặng hơn trong suốt quá trình nghiên cứu có nhiều nguy cơ hơn ở thời điểm ban đầu (tuổi cao hơn, đái tháo đường, suy thận, đột quị trước đó) so với những bệnh nhân không nhập viện lần nào (n=5319; bảng 1). Mức độ ST của những bệnh nhân này cũng nặng hơn (62-66% bệnh nhân nhập viện có NYHA III hoặc IV so với 49% bệnh nhân không nhập viện vì ST trong thời gian nghiên cứu). Những người nhập viện ít nhất một lần vì ST sau khi phân ngẫu nhiên có tần số tim lúc nghỉ cao hơn, huyết áp tâm thu và tâm trương thấp hơn, phân suất tống máu thất trái thấp hơn, sử dụng thuốc kháng thụ thể aldosterone và lợi tiểu nhiều hơn; và dùng ức chế beta ít hơn tại thời điểm phân ngẫu nhiên so với những bệnh nhân không phải nhập viện. Đặc điểm ban đầu của những bệnh nhân trong nghiên cứu SHIFT có ít nhất 1 lần nhập viện vì ST tương tự với nhóm giả dược và ivabradine (Bảng 2).
Bảng 1: Đặc điểm ban đầu của bệnh nhân theo số lần nhập viện vì suy tim nặng hơn trong quá trình nghiên cứu
|
|
Số lần nhập viện vì suy tim nặng hơn trong thử nghiệm |
Giá trị P* |
|||
|
|
Không (n=5319) |
Một (n=714) |
Hai (n=254) |
≥ Ba lần (n=218) |
|
|
Đặc điểm dân số |
|
|
|
|
|
|
Tuổi (năm) |
60,0±11,3 |
62,3±11,1 |
61,8±12,5 |
62,4±11,7 |
<0,0001 |
|
Giới |
4069 (77%) |
529 (74%) |
195 (77%) |
177 (81%) |
0,18 |
|
Đang hút thuốc |
927 (17%) |
116 (16%) |
43 (17%) |
32 (15%) |
0,17 |
|
BMI (kg/m2) |
28,0±5,0 |
27,8±5,4 |
27,9±5,1 |
27,8±5,3 |
0,29 |
|
Thông số tim mạch |
|
|
|
|
|
|
Tần số tim (nhịp/phút) |
79,3±9,2 |
82,2±11,3 |
83,4±11,7 |
82,2±10,1 |
<0,0001 |
|
HATTh (mmHg) |
122,3±15,7 |
119,8±16,4 |
118,1±16,9 |
117,6±17,4 |
<0,0001 |
|
HATTr (mmHg) |
76,0±9,4 |
75,0±10,0 |
73,4±9,7 |
73,3±9,4 |
<0,0001 |
|
PSTM thất Trái (%) |
29,3±5,0 |
27,6±5,3 |
27,8±5,3 |
27,1±5,9 |
<0,0001 |
|
NYHA II |
2724 (51%) |
274 (38%) |
96 (38%) |
75 (34%) |
<0,0001 |
|
NYHA III |
2516 (47%) |
422 (59%) |
150 (59%) |
135 (62%) |
|
|
NYHA IV |
77 (2%) |
18 (3%) |
8 (3%) |
8 (4%) |
|
|
eGFR(ml/phút/1,73m2da) |
75,8±22,7 |
70,4±22,5 |
69,4±22,7 |
68,0±27,8 |
<0,0001 |
|
Bệnh sử |
|
|
|
|
|
|
Thời gian suy tim (năm) |
3,3±4,1 |
4,2±4,5 |
4,3±4,7 |
4,6±4,7 |
<0,0001 |
|
Suy tim do BTTMCB |
3605 (68%) |
503 (70%) |
171 (67%) |
139 (64%) |
0,27 |
|
Nhồi máu cơ tim |
2986 (56%) |
423 (59%) |
142 (56%) |
115 (53%) |
0,30 |
|
Tăng huyết áp |
3545 (67%) |
478 (67%) |
158 (62%) |
133 (61%) |
0,1 |
|
Đái tháo đường |
1552 (29%) |
251 (35%) |
88 (35%) |
88 (40%) |
<0,0001 |
|
Đột quị |
398 (7%) |
66 (9%) |
30 (12%) |
29 (13%) |
0,0008 |
|
Rung nhĩ và/hoặc cuồng nhĩ |
389 (7%) |
83 (12%) |
24 (9%) |
26 (12%) |
<0,0001 |
|
Bệnh mạch vành |
3863 (73%) |
536 (75%) |
182 (72%) |
151 (69%) |
0,33 |
|
Điều trị lúc phân ngẫu nhiên |
|
|
|
|
|
|
Ức chế beta |
4797 (90%) |
633 (89%) |
203 (80%) |
187 (86%) |
<0,0001 |
|
Ức chế men chuyển |
4216 (79%) |
535 (75%) |
193 (76%) |
172 (79%) |
0,043 |
|
Ức chế thụ thể |
741 (14%) |
111 (16%) |
41 (16%) |
34 (16%) |
0,48 |
|
Ức chế men chuyển và/hoặc ức chế thụ thể |
4858 (91%) |
635 (89%) |
228 (90%) |
202 (93%) |
0,13 |
|
Đối kháng aldosterone |
3098 (58%) |
494 (69%) |
170 (67%) |
160 (73%) |
<0,0001 |
|
Lợi tiểu |
4335 (82%) |
643 (90%) |
229 (90%) |
207 (95%) |
<0,0001 |
|
Digoxin |
1039 (20%) |
215 (30%) |
85 (33%) |
77 (35%) |
<0,0001 |
Giá trị n (%) hoặc trung bình±độ lệch chuẩn; eGFR, estimated glomerular filtration rate (độ lọc cầu thận ước đoán theo công thức MDRD (Modification in Diet in Renal Disease Formula)); NYHA : New York Heart Association. BTTMCB, bệnh tim thiếu máu cục bộ. HATTh, huyết áp tâm thu. HATTr, huyết áp tâm trương. PSTM, phân suất tống máu.
*Phép kiểm Kruskal-Wallis cho biến liên tục hoặc χ2 cho biến định danh.
Bảng 2: Đặc điểm ban đầu của bệnh nhân nhập viện ít nhất 1 lần vì suy tim nặng hơn trong quá trình nghiên cứu
|
|
Bệnh nhân nhập viện ít nhất 1 lần vì suy tim nặng hơn trong thời gian nghiên cứu (n=1186) |
Giá trị P* |
|
|
|
Ivabradine (n=514) |
Giả dược (n=672) |
|
|
Đặc điểm dân số |
|
|
|
|
Tuổi (năm) |
63,3±10,8 |
61,4+12,0 |
0,007 |
|
Giới |
397 (77%) |
504 (75%) |
0,37 |
|
Đang hút thuốc |
69 (13%) |
122 (18%) |
0,023 |
|
BMI (kg/m2) |
28,0±5,26 |
27,7±5,4 |
0,38 |
|
Thông số tim mạch |
|
|
|
|
Tần số tim (nhịp/phút) |
81,8±11,1 |
82.9±11,2 |
<0,0001 |
|
HATTh (mmHg) |
119,1±17,3 |
118,9±16,3 |
<0,0001 |
|
HATTr (mmHg) |
74,0±9,8 |
74,5±9,9 |
<0,0001 |
|
PSTM thất Trái (%) |
27,4±5,5 |
27,7±5,4 |
<0,0001 |
|
NYHA II |
188 (37%) |
257 (38%) |
<0,0001 |
|
NYHA III |
313 (61%) |
394 (59%) |
|
|
NYHA IV |
13 (3%) |
21 (3%) |
|
|
eGFR(ml/phút/1,73m2 da) |
68,9±22,3 |
70,4±24,5 |
<0,0001 |
|
Bệnh sử |
|
|
|
|
Thời gian suy tim (năm) |
4,3±4,5 |
4,3±4,6 |
0,82 |
|
Suy tim do BTTMCB |
369 (72%) |
444 (66%) |
0,036 |
|
Nhồi máu cơ tim |
311 (61%) |
369 (55%) |
0,054 |
|
Tăng huyết áp |
331 (64%) |
438 (65%) |
0,78 |
|
Đái tháo đường |
181 (35%) |
246 (37%) |
0,62 |
|
Đột quị |
43 (8%) |
82 (12%) |
0,033 |
|
Rung nhĩ và/hoặc cuồng nhĩ |
64 (12%) |
69 (10%) |
0,24 |
|
Bệnh mạch vành |
394 (77%) |
475 (71%) |
0,021 |
|
Điều trị lúc phân ngẫu nhiên |
|
|
|
|
Ức chế beta |
449 (87%) |
574 (85%) |
0,34 |
|
Ức chế men chuyển |
389 (76%) |
511 (76%) |
0,89 |
|
Ức chế thụ thể |
80 (16%) |
106 (16%) |
0,92 |
|
Ức chế men chuyển và/hoặc ức chế thụ thể |
460 (89%) |
605 (90%) |
0,76 |
|
Đối kháng aldosterone |
372 (72%) |
452 (67%) |
0,058 |
|
Lợi tiểu |
478 (93%) |
601 (89%) |
0,034 |
|
Digoxin |
176 (34%) |
201 (30%) |
0,11 |
Giá trị n (%) hoặc trung bình±độ lệch chuẩn; *Giá trị P so sánh giữa bệnh nhân nhóm sử dụng ivabradine và giả dược (phép kiểm Kruskal-Wallis cho biến liên tục hoặc χ2 cho biến định danh) eGFR, estimated glomerular filtration rate (độ lọc cầu thận ước đoán theo công thức MDRD (Modification in Diet in Renal Disease Formula)); NYHA : New York Heart Association. BTTMCM, bệnh tim thiếu máu cục bộ. HATTh, huyết áp tâm thu. HATTr, huyết áp tâm trương. PSTM, phân suất tống máu.
Tổng cộng có 1186 trong số 6505 bệnh nhân ít nhất một lần phải nhập viện vì ST trong thời gian nghiên cứu. Trong 1186 bệnh nhân này, 472 người nhập viện vì ST ít nhất hai lần và 218 nhập viện ít nhất ba lần. Nhập viện do mọi nguyên nhân hiện diện ở 2587 bệnh nhân sau khi phân ngẫu nhiên, 1318 bệnh nhân có ít nhất hai lần nhập viện do mọi nguyên nhân, và 718 bệnh nhân có ít nhất 3 lần nhập viện.
Khi so sánh với giả dược, ivabradine có tổng số lần nhập viện vì ST ít hơn (902 lần với ivabradine so với 1211 lần với giả dược, IRR = 0,75, KTC 95%, 0,65 – 0,87, P = 0,0002) trong thời gian theo dõi trung bình 22,9 tháng (Hình 1). Các kết quả tương tự nhập viện vì ST ở phân nhóm bệnh nhân nguy cơ cao hơn với tần số tim ≥ 75 nhịp/phút (n =4150) (IRR = 0,73, KTC 95%, 0,61-0,87, P = 0,0006) [Nhóm còn lại, tần số tim 70-74 lần/phút, có kết quả tương tự nhóm ≥75 lần/phút; mặc dù khác biệt không có ý nghĩa thống kê ở nhóm có tần số tim thấp hơn và không tương tác có ý nghĩa (P = 0,069) giữa nhóm có tần số tim thấp hơn và cao hơn về kết cục nhập viện.]
Nhập viện vì bất kỳ nguyên nhân nào (2661 so với 3110 lần, IRR = 0,85, KTC 95%, 0,78-0,94, P = 0,0001) và nhập viện vì nguyên nhân tim mạch (1909 so với 2272, IRR = 0,84, KTC 95%, 0,76-0,94, P = 0,002) ít xảy ra với ivabradine hơn so với giả dược. Điều quan trọng là, nhập viện vì những nguyên nhân khác không do ST (1759 lần với ivabradine so với 1899 lần so với giả dược, IRR = 0,92, KTC 95%, 0,83-1,02, P = 0,12) không tăng khi dùng ivabradine.
Sử dụng cách tính tổng thời gian (tích lũy), qua 2 năm theo dõi, nhóm bệnh nhân được điều trị với ivabradine có nguy cơ nhập viện lần hai thấp hơn có ý nghĩa so với nhóm giả dược (Hình 2). Nguy cơ nhập viện lần ba cũng giảm có ý nghĩa với ivabradine (Hình 2)
Hình 1. Tỉ lệ nhập viện mới mắc cộng dồn vì ST nặng hơn (số lượng trung bình các biến cố/bệnh nhân) trong nghiên cứu. IRR, (Incidence rate ratio, tỉ số tỉ lệ mới mắc). KTC, khoảng tin cậy. *ước lượng tỉ lệ nhập viện theo thời gian (được hiệu chỉnh cho nguy cơ tử vong).
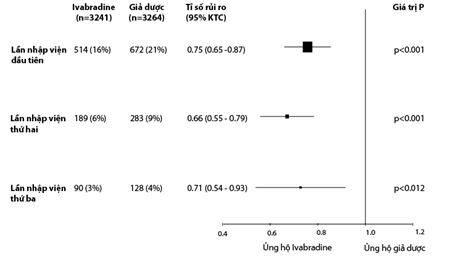
Hình 2 Ước lượng hiệu quả của điều trị trên tái nhập viện vì suy tim (phương pháp tính khoảng thời gian). Tất cả dữ liệu được điều chỉnh cho yếu tố tiên lượng ban đầu (ức chế beta, phân độ NYHA, phân suất tống máu thất trái, suy tim do thiếu máu cục bộ, tuổi, huyết áp tâm thu, tần số tim, độ thanh lọc creatinine).
Sử dụng cách tính khoảng thời gian được tiến hành ở những bệnh nhân nhập viện ít nhất một lần vì ST trong thời gian theo dõi trung bình 21,1 tháng. Kết quả của phân tích này không có ý nghĩa thống kê (HR = 0,84, KTC, 95% 0,69-1,01, P = 0,058), nhưng tác dụng định danh trên nguy cơ nhập viện lần hai vì ST với ivabradine so với giả dược phù hợp với cách tính tổng thời gian. Ngoài ra, điều trị ivabradine giúp bệnh nhân có số ngày sống còn ngoại trú nhiều hơn so với giả dược (ước lượng, 13,00, KTC 95%, 3,93-22,07, P = 0,005) trong suốt quá trình nghiên cứu.
Bàn luận
Kết quả của chúng tôi cho thấy điều trị ivabradine ở bệnh nhân ST mạn với nhịp xoang, tần số tim ≥ 70 nhịp/phút và đang được điều trị theo hướng dẫn bao gồm ức chế beta liều tối đa (mặc dù không cần đạt tới liều đích như các hướng dẫn), làm giảm đáng kể nguy cơ lâm sàng nặng hơn. Lợi ích này phản ánh qua việc giảm tổng số lần nhập viện vì ST nặng hơn, giảm tỉ lệ tái nhập viện mới mắc và tăng khoảng thời gian xuất hiện biến cố nhập viện đầu tiên và những lần sau đó. Bên cạnh đó, không ghi nhận tác dụng bất lợi nào trên những nguyên nhân nhập viện khác.
Phân tích SHIFT chính chứng minh điều trị với ivabradine làm giảm đáng kể nhập viện lần đầu tiên vì ST nặng hơn (P < 0,0001), cũng như những lần nhập viện đầu tiên do bất kì nguyên nhân nào (P = 0,003).11 Phân tích tiếp theo (post hoc) phù hợp với kết luận lợi ích của ivabradine trên nhập viện do ST được duy trì qua nhiều năm điều trị và rõ ràng làm giảm tái diễn các biến cố.
ST mạn phổ biến và thường kèm theo những đợt bùng phát thường xuyên khiến bệnh nhân phải nhập viện và tử vong.13 ST nặng hơn là một trong những nguyên nhân nhập viện thường gặp nhất ở bệnh nhân ST và thường tái diễn. Tỉ lệ nhập viện do ST nặng hơn vẫn còn cao cho dù đã giảm trong vài thập kỉ qua,.19,20 Nhập viện vì ST là một yếu tố dự báo mạnh tử vong sau đó.5-7 Vì vậy, giảm số lần ST nhập viện sẽ làm giảm gánh nặng toàn bộ của ST cho bệnh nhân và làm giảm nguy cơ tái nhập nhập viện và tử vong. Vì tất cả những lí do này, việc phát triển những chiến lược điều trị có thể phòng ngừa tái nhập viện mang lại lợi ích lâm sàng quan trọng. Kết quả của chúng tôi phù hợp với hướng dẫn điều trị ST mới nhất của Hiệp Hội Tim Mạch Châu Âu,10 khuyến cáo dùng ivabradine để làm giảm nguy cơ nhập viện vì ST.
Giảm tổng số nhập viện vì ST nặng hơn với ivabradine phù hợp với những dữ liệu được báo cáo từ những thử nghiệm khác, gồm ức chế hệ renin-angiotensin và ức chế beta.21-25 Thử nghiệm ngẫu nhiên về tái đồng bộ tim cũng cho kết quả tương tự về giảm số lần nhập viện vì ST, bao gồm các lần tái nhập viện.26,27
Giảm nhập viện vì ST có một lợi ích quan trọng không chỉ cho từng bệnh nhân riêng lẽ mà còn cho toàn xã hội. Nhập viện vì ST chiếm hơn 2/3 chi phí chăm sóc ST.8,9 Do đó, giảm tổng gánh nặng nhập viện quan sát được của ivabradine trong nghiên cứu SHIFT giúp làm giảm đáng kể chi phí chăm sóc cho bệnh nhân ST.
Bài báo này đánh giá hiệu quả của điều trị liên tục với ivabradine trên tái nhập viện vì ST nặng hơn dựa trên phân tích tiếp post hoc. Các mô hình thống kê được sử dụng có những hạn chế. Phương pháp hồi qui Poisson, mặc dù đã hiệu chỉnh phân tán quá mức và đồng biến nền, có thể bị ảnh hưởng bởi những tương quan trong từng đối tượng làm tăng nguy cơ phát sinh từ mỗi lần nhập viện. Cách tiếp cận tính tổng thời gian bao gồm ảnh hưởng của điều trị trên lần nhập viện trước đó khi đánh giá hiệu quả trên tái nhập viện (do đó sẽ phụ thuộc vào ảnh hưởng của những lần nhập viện trước đó). Cách tính khoảng thời gian đánh giá tác dụng chuyên biệt trên lần nhập viện thứ hai và bị hạn chế ở những bệnh nhân đã có biến cố đầu tiên. Do đó nó không đảm bảo tính ngẫu nhiên trong thiết kế thử nghiệm gốc. Kết quả là, cách tính khoảng thời gian được hiệu chỉnh tất cả những khác biệt về đặc tính ban đầu giữa nhóm ivabradine và giả dược và làm cho các kết quả thu được tương tự như phương pháp tính tổng thời gian (mặc dù không có ý nghĩa thống kê) (HR = 0,83, KTC 95%, 0,69-1,01, P = 0,058). Những phân tích biến cố tái diễn có khả năng bị sai lệch bởi việc kiểm duyệt thông tin do tỉ lệ tử vong khác nhau ở các nhóm điều trị. Trong nghiên cứu SHIFT, không có khác biệt có ý nghĩa về tử vong ở những nhóm điều trị, do đó những vấn đề sai lệch này không đáng kể. Cuối cùng, dữ liệu về gánh nặng của nhập viện có thể bị ảnh hưởng bởi những khác biệt về hệ thống chăm sóc y tế ở các quốc gia khác nhau.
Bảng 3: Những lần nhập viện được trình bày theo từng bệnh nhân trên tất cả bệnh nhân và trên bệnh nhân nhập viện trong suốt thử nghiệm
|
|
Ivabradine (n=3241) |
Giả dược (n=3264) |
Giá trị P |
|
Nhập viện vì suy tim nặng hơn (số lượng bệnh nhân) |
|
|
|
|
Không nhập viện |
2727 (84%) |
2592 (79%) |
|
|
1 lần nhập viện |
325 (10%) |
389 (12%) |
|
|
2 lần nhập viện |
99 (3%) |
155 (5%) |
|
|
≥ 3 lần nhập viện |
90 (3%) |
128 (4%) |
|
|
Nhập viện vì suy tim nặng hơn (số lượng biến cố) |
|
|
|
|
Tổng số biến cố nhập viện |
902 |
1211 |
0,0002 |
|
Số lượng biến cố trên từng bệnh nhân |
|
|
|
|
Toàn bộ bệnh nhân |
0,3 |
0,4 |
|
|
Bệnh nhân với ≥1 lần nhập viện |
1,8 |
1,8 |
|
|
Nhập viện vì mọi nguyên nhân (số lượng bệnh nhân) |
|
|
|
|
Không nhập viện |
2010 (62%) |
1908 (58%) |
|
|
1 lần nhập viện |
613 (19%) |
646 (20%) |
|
|
2 lần nhập viện |
297 (9%) |
313 (10%) |
|
|
≥ 3 lần nhập viện |
321 (10%) |
397 (12%) |
|
|
Nhập viện vì mọi nguyên nhân (số lượng biến cố) |
|
|
|
|
Tổng số biến cố nhập viện |
|
|
|
|
Số lượng biến cố trên từng bệnh nhân |
2661 |
3110 |
0,001 |
|
Toàn bộ bệnh nhân |
0,8 |
1,0 |
|
|
Bệnh nhân với ≥1 lần nhập viện |
2,2 |
2,3 |
|
Giá trị P khi so sánh những bệnh nhân dùng ivabradine và giả dược (mô hình hồi qui Poisson).
Kết luận
Những phát hiện của chúng tôi chứng minh tầm quan trọng của giảm tần số tim với ivabradine, khi được dùng trên cơ sở điều trị theo hướng dẫn, giúp cải thiện dự hậu lâm sàng trong ST. Đặc biệt, những kết quả này cho thấy điều trị với ivabradine làm giảm rõ rệt nguy cơ tái nhập viện (và do đó giảm tổng gánh nặng nhập viện) vì ST nặng hơn.