Phác đồ 27 – 2019
Ban biên soạn phác đồ điều trị, Viện tim TP.HCM
1.ĐỊNH NGHĨA
Rung nhĩ không do bệnh van tim (nonvalvular atrial fibrillation) là rung nhĩ ở người không có hẹp van 2 lá hậu thấp mức độ vừa-nặng, không có van tim nhân tạo cơ học hoặc sinh học và không từng được phẫu thuật sửa van 2 lá.
- PHÂN TẦNG NGUY CƠ ĐỘT QUỊ – CHỈ ĐỊNH ĐIỀU TRỊ CHỐNG ĐÔNG
Ở bệnh nhân rung nhĩ không do bệnh van tim, thang điểm CHA2DS2-VASc (bảng 1) được dùng để phân tầng nguy cơ đột quị và lấy làm cơ sở cho chỉ định điều trị chống đông. Điểm CHA2DS2-VASc ≥ 2 ở nam giới và ≥ 3 ở nữ giới tương ứng với nguy cơ đột quị cao. Những bệnh nhân này có chỉ định điều trị chống đông dài hạn. Điểm CHA2DS2-VASc bằng 1 ở nam giới và 2 ở nữ giới tương ứng với nguy cơ đột quị trung gian. Việc điều trị dài hạn bằng thuốc chống đông cho những bệnh nhân này có thể được xem xét, tuy nhiên cần tính đến nguy cơ chảy máu liên quan với điều trị chống đông và sự lựa chọn bệnh nhân. Điểm CHA2DS2-VASc bằng 0 (và 1 ở nữ) tương ứng với nguy cơ đột quị thấp, bệnh nhân không cần điều trị chống đông. Theo quan điểm hiện nay, aspirin và các thuốc kháng kết tập tiểu cầu không có vai trò gì trong phòng ngừa đột quị ở bệnh nhân rung nhĩ.
Bảng 1: Cách tính điểm theo thang điểm CHA2DS2-VASc.
| YẾU TỐ NGUY CƠ | ĐIỂM |
| C (Congestive heart failure): Suy tim /phân suất tống máu ≤ 40% | 1 |
| H (Hypertension): Tăng huyết áp | 1 |
| A2 (Age): Tuổi ≥ 75 | 2 |
| D (Diabetes): Đái tháo đường | 1 |
| S2 (Stroke): Tiền sử đột quị /cơn thiếu máu cục bộ não thoáng qua /thuyên tắc mạch hệ thống | 2 |
| V (Vascular disease): Bệnh mạch máu (tiền sử nhồi máu cơ tim /bệnh động mạch ngoại vi /mảng xơ vữa nguy cơ cao trong động mạch chủ) | 1 |
| A (Age): Tuổi 65-74 | 1 |
| Sc (Sex category): Giới nữ | 1 |
| Điểm tối đa | 9 |
III. ĐÁNH GIÁ NGUY CƠ CHẢY MÁU LIÊN QUAN VỚI ĐIỀU TRỊ CHỐNG ĐÔNG
Song song với việc phân tầng nguy cơ đột quị, cần đánh giá nguy cơ chảy máu liên quan với điều trị chống đông dựa vào thang điểm HAS-BLED (bảng 2). Bệnh nhân được xem là có nguy cơ chảy máu cao nếu điểm HAS-BLED ≥ 3. Lưu ý là ở bệnh nhân có nguy cơ đột quị cao, điểm HAS-BLED ≥ 3 không phải là một chống chỉ định của điều trị chống đông. Cần tính điểm HAS-BLED ở mỗi bệnh nhân để nhận diện các yếu tố nguy cơ có thể đảo ngược như tăng huyết áp chưa được kiểm soát, dùng đồng thời thuốc kháng kết tập tiểu cầu hoặc kháng viêm không steroid, nghiện rượu và INR dao động (nếu INR dao động nhiều, việc chuyển từ thuốc kháng vitamin K (KVK) sang một thuốc chống đông uống không phải KVK là hợp lý). Ở bệnh nhân dùng một thuốc chống đông uống không phải KVK, nếu HAS-BLED ≥ 3 thì nên chọn dùng liều thấp (dabigatran 110 mg x 2, rivaroxaban 15 mg).
Bảng 2: Cách tính điểm theo thang điểm HAS-BLED.
| YẾU TỐ NGUY CƠ | ĐIỂM |
| H (Hypertension): Tăng HA chưa được kiểm soát (HA tâm thu > 160 mm Hg) | 1 |
| A (Abnormal renal/liver function): Bất thường chức năng thận và/hoặc gan (1 điểm cho mỗi yếu tố) | 1 hoặc 2 |
| S (Stroke): Tiền sử đột quị | 1 |
| B (Bleeding): Tiền sử và/hoặc tạng chảy máu | 1 |
| L (Labile INR): INR dao động | 1 |
| E (Elderly): Tuổi > 65 | 1 |
| D (Drug): Thuốc tăng nguy cơ chảy máu và/hoặc nghiện rượu (1 điểm cho mỗi yếu tố) | 1 hoặc 2 |
| Điểm tối đa | 9 |
| Ghi chú: Bất thường chức năng thận là thận nhân tạo định kỳ, ghép thận hoặc creatinin huyết thanh ≥ 200 ìmol/l; Bất thường chức năng gan là bệnh gan mạn như xơ gan hoặc bất thường sinh hóa rõ rệt, ví dụ bilirubin > 2 giới hạn trên kèm AST, ALT, alkaline phosphatase > 3 giới hạn trên; INR dao động là INR không ổn định hoặc tỉ lệ thời gian INR trong khoảng trị liệu < 60%; Thuốc tăng nguy cơ chảy máu gồm thuốc kháng kết tập tiểu cầu và kháng viêm không steroid. | |
- LỰA CHỌN THUỐC CHỐNG ĐÔNG UỐNG
Thuốc chống đông uống gồm thuốc KVK (acenocoumarol hoặc warfarin) và các thuốc chống đông uống không phải KVK (ở Việt Nam hiện có dabigatran và rivaroxaban). Khi dùng thuốc KVK, cần duy trì INR trong khoảng 2,0-3,0. Theo khuyến cáo của các chuyên gia Châu Âu lẫn Hoa Kỳ, các thuốc chống đông uống không phải KVK được ưu tiên dùng hơn so với thuốc KVK, lý do là vì các thuốc này đã được chứng minh là có hiệu quả ít ra là ngang với thuốc KVK, ít gây xuất huyết nội sọ hơn so với thuốc KVK, đồng thời lại tiện dùng hơn vì không cần phải theo dõi định kỳ xét nghiệm INR. Chỉ định dùng thuốc chống đông uống không phải KVK hiện đã được mở rộng. Không chỉ những bệnh nhân rung nhĩ không do bệnh van tim theo đúng định nghĩa ở phần I, mà cả những bệnh nhân rung nhĩ sau đây cũng có chỉ định điều trị bằng thuốc chống đông uống không phải KVK: có tổn thương van tim mức độ nhẹ-vừa (hẹp hoặc hở van động mạch chủ mức độ nhẹ-vừa, hở van 2 lá do thoái hóa), hẹp van động mạch chủ nặng (đa số những người này sẽ được can thiệp phẫu thuật), van tim nhân tạo sinh học đã qua 3 tháng đầu sau mổ (nếu thay van 2 lá không phải do hẹp van 2 lá hậu thấp), sửa van 2 lá đã qua 3 tháng đầu sau mổ, thay van động mạch chủ qua đường ca-tê-te, bệnh cơ tim phì đại.
Dùng thuốc chống đông uống không phải KVK thì không cần xét nghiệm INR nhưng vẫn phải theo dõi bệnh nhân. Qui trình ABCDEF được các tác giả Canada đưa ra để dễ ghi nhớ việc theo dõi bệnh nhân đang dùng các thuốc này (bảng 3).
Bảng 3: Những điểm cần lưu ý khi dùng thuốc chống đông uống không phải KVK [3].
| A | Adherence assessment and counseling: Mỗi lần tái khám hỏi bệnh nhân có quên cữ thuốc nào hay không, nếu có hỏi lý do và bàn cách giải quyết. Giải thích sự cần thiết của việc uống thuốc đúng theo toa. Thảo luận những biện pháp cải thiện sự gắn kết với điều trị: dùng hộp chia thuốc, cài báo giờ trên smartphone hoặc nhờ người nhà nhắc. |
| B | Bleeding risk assessment: Đánh giá nguy cơ chảy máu (HAS-BLED) ở mỗi lần tái khám. |
| C | Creatinine clearance: Tính CrCl để chọn liều thích hợp (CrCl 30-49 ml/min: ưu tiên liều thấp, ví dụ dabigatran 110 mg x 2 hoặc rivaroxaban 15 mg). |
| D | Drug interaction assessment and counseling: Xem xét sự cần thiết của việc dùng kèm aspirin, thuốc kháng kết tập tiểu cầu, thuốc kháng viêm không steroid. |
| E | Examination: Khám lâm sàng. Chú trọng huyết áp: Tăng huyết áp chưa được kiểm soát → tăng nguy cơ chảy máu; Hạ huyết áp → ngất, té ngã. |
| F | Final assessment and follow-up: Mỗi lần bệnh nhân tái khám cân nhắc lợi ích-nguy cơ → tiếp tục hay thay đổi điều trị; Hẹn tái khám mỗi 3-6 tháng. |
Dabigatran: Dabigatran (biệt dược Pradaxa) là một thuốc ức chế trực tiếp thrombin dùng đường uống, bắt đầu tác dụng nhanh (30 phút – 2 giờ) sau khi uống, loại thải 80% ở thận, có bán thời gian loại thải 12-17 giờ, không tương tác với thức ăn, không chuyển hóa bởi hệ CYP450 và khi dùng không cần theo dõi xét nghiệm đông máu. Trong phòng ngừa đột quị ở bệnh nhân rung nhĩ không do bệnh van tim, dabigatran được dùng với 2 liều 150 mg x 2/ngày và 110 mg x 2/ngày. Liều 150 mg x 2/ngày được dùng trong đa số trường hợp. Liều 110 mg x 2/ngày được dành cho bệnh nhân cao tuổi (≥ 75 tuổi), có chức năng thận giới hạn (CrCl 30-49 ml/phút), điểm HAS-BLED ≥ 3 hoặc đang dùng đồng thời verapamil, thuốc kháng kết tập tiểu cầu hoặc thuốc kháng viêm không steroid. Dabigatran chống chỉ định phối hợp với dronedarone và các thuốc kháng nấm nhóm azole (ketoconazole, itraconazole, voriconazole, posaconazole). Không dùng dabigatran cho người có CrCl < 30 ml/phút.
Rivaroxaban: Rivaroxaban (biệt dược Xarelto) là một thuốc ức chế trực tiếp yếu tố Xa dùng đường uống, bắt đầu tác dụng nhanh (2-4 giờ) sau khi uống, loại thải 35% ở thận, có bán thời gian loại thải 5-9 giờ ở người trẻ và 11-13 giờ ở người cao tuổi, được hấp thu tốt hơn với thức ăn và khi dùng không cần theo dõi xét nghiệm đông máu. Trong phòng ngừa đột quị ở bệnh nhân rung nhĩ không do bệnh van tim, rivaroxaban được dùng với 2 liều 20 mg/ngày và 15 mg/ngày. Liều 20 mg/ngày được dùng trong đa số trường hợp. Liều 15 mg/ngày được dành cho bệnh nhân cao tuổi (≥ 75 tuổi), có chức năng thận giới hạn (CrCl 30-49 ml/min), điểm HAS-BLED ≥ 3 hoặc đang dùng đồng thời thuốc kháng kết tập tiểu cầu. Rivaroxaban chống chỉ định phối hợp với ritonavir và các thuốc kháng nấm nhóm azole. Không dùng rivaroxaban cho người có CrCl < 30 ml/phút.
- XỬ TRÍ MỘT SỐ TÌNH HUỐNG KHI DÙNG THUỐC CHỐNG ĐÔNG UỐNG KHÔNG PHẢI KVK
5.1. Thời hạn ngưng thuốc trước phẫu thuật chương trình:
Thời hạn này tùy thuộc vào loại phẫu thuật (có nguy cơ chảy máu cao hay thấp) và chức năng thận của bệnh nhân. Nguy cơ chảy máu của cuộc mổ cao và/hoặc chức năng thận của bệnh nhân kém thì thời gian ngưng thuốc trước mổ dài. Trên bảng 4 là xếp loại phẫu thuật theo nguy cơ chảy máu. Trên bảng 5 là thời hạn ngưng dabigatran hoặc rivaroxaban trước cuộc mổ tùy theo nguy cơ chảy máu của cuộc mổ và chức năng thận của bệnh nhân. Không cần bắc cầu bằng heparin hoặc Lovenox.
Bảng 4: Xếp loại phẫu thuật theo nguy cơ chảy máu.
| Phẫu thuật không cần ngưng thuốc chống đông trước | Phẫu thuật nguy cơ chảy máu thấp | Phẫu thuật nguy cơ chảy máu cao |
| Can thiệp trên răng
Nhổ 1 đến 3 răng Mổ cạnh chân răng Rạch áp-xe Đặt implant Mổ mắt (Mổ đục thủy tinh thể, glaucoma) Nội soi không kèm mổ Mổ nông (áp-xe, ngoài da) |
Nội soi kèm sinh thiết
Sinh thiết tuyến tiền liệt hoặc bàng quang Khảo sát điện sinh lý hoặc triệt phá bằng ca-tê-te (trừ các thủ thuật phức tạp, xem bên dưới) Chụp mạch máu ngoài mạch vành Đặt máy tạo nhịp hoặc máy ICD (trừ trường hợp giải phẫu phức tạp, ví dụ bệnh tim bẩm sinh) |
Cắt đốt phức tạp bên tim trái (cô lập tĩnh mạch phổi, hủy nhịp nhanh thất)*
Nội soi phức tạp (cắt polyp, ERCP có cắt cơ vòng) Gây tê tủy sống hoặc ngoài màng cứng; chọc dịch não tủy chẩn đoán Phẫu thuật ngực Phẫu thuật bụng Phẫu thuật chỉnh hình lớn Sinh thiết gan Cắt tuyến tiền liệt qua niệu đạo Sinh thiết thận Tán sỏi thận |
*nguy cơ chảy máu cao và nguy cơ huyết khối thuyên tắc cũng cao.
Bảng 5: Thời hạn ngưng dabigatran và rivaroxaban trước cuộc mổ.
| Dabigatran | Rivaroxaban | |||
| Nguy cơ thấp | Nguy cơ cao | Nguy cơ thấp | Nguy cơ cao | |
| CrCl ≥ 80 ml/min | ≥ 24 giờ | ≥ 48 giờ | ≥ 24 giờ | ≥ 48 giờ |
| CrCl 50-79 ml/min | ≥ 36 giờ | ≥ 72 giờ | ≥ 24 giờ | ≥ 48 giờ |
| CrCl 30-49 ml/min | ≥ 48 giờ | ≥ 96 giờ | ≥ 24 giờ | ≥ 48 giờ |
5.2. Khi nào bắt đầu lại thuốc sau cuộc mổ?
Trong trường hợp cầm máu ngoại khoa nhanh và hoàn toàn, gây tê tủy sống hoặc gây tê ngoài màng cứng không chạm thương, có thể bắt đầu thuốc lại 6-8 giờ sau cuộc mổ khi bệnh nhân uống được. Trong một số tình huống đặc biệt, bắt đầu thuốc chống đông đủ liều trong vòng 48-72 giờ đầu sau cuộc mổ có thể làm tăng đáng kể nguy cơ chảy máu. Khi đó nên chờ 48-72 giờ sau cuộc mổ để bắt đầu dùng lại thuốc chống đông (hội ý với ê-kíp phẫu thuật).
5.3. Xử trí khi cần phẫu thuật ngoài kế hoạch:
Qui trình xử trí khi cần phẫu thuật ngoài kế hoạch cho bệnh nhân đang uống thuốc chống đông không phải KVK được nêu trên hình 1. Các xét nghiệm đánh giá hiệu lực chống đông có thể làm được trong điều kiện Việt Nam gồm aPTT dành cho bệnh nhân đang uống dabigatran và hoạt tính chống Xa dành cho bệnh nhân đang uống rivaroxaban. Xét nghiệm aPTT bình thường gợi ý là dabigatran không hiện diện trong máu ở nồng độ trị liệu. Hoạt tính chống Xa đo được bằng 0 giúp loại trừ sự hiện diện rivaroxaban trong máu ở nồng độ có ý nghĩa lâm sàng.
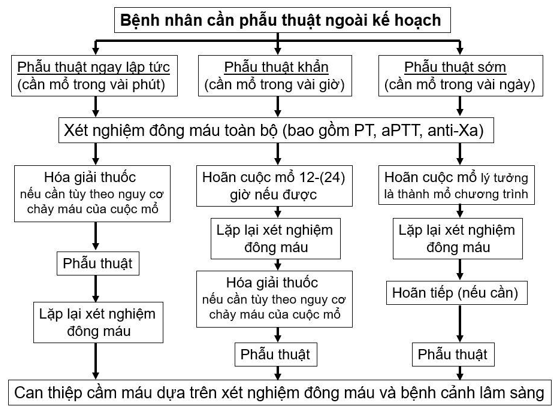
Hình 1: Xử trí khi cần phẫu thuật ngoài kế hoạch cho bệnh nhân đang uống thuốc chống đông không phải KVK. Hóa giải dabigatran bằng idarucizumab (Praxbind). Huyết tương tươi hóa giải một phần tác dụng của rivaroxaban.
5.4. Xử trí chảy máu liên quan với thuốc:
Trên hình 2 là qui trình xử trí chảy máu ở bệnh nhân đang uống thuốc chống đông không phải KVK. Idarucizumab (biệt dược Praxbind) là một kháng thể đơn dòng có tác dụng hóa giải tức thì và hoàn toàn tác dụng chống đông của dabigatran. Liều dùng: 5 g tiêm tĩnh mạch, chia 2 lần (mỗi lần 2,5 g) cách nhau không quá 15 phút.
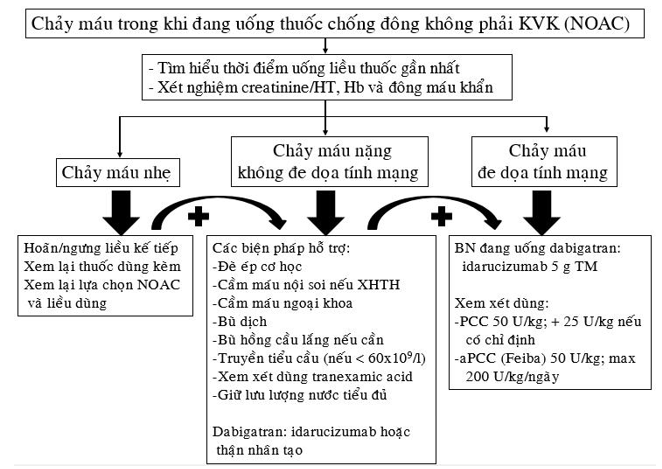
Hình 2: Xử trí chảy máu ở bệnh nhân đang uống thuốc chống đông không phải KVK.
TÀI LIỆU THAM KHẢO
- 2014 AHA/ACC/HRS Guideline for the management of patients with atrial fibrillation. A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. Circulation, published online March 28, 2014.
- 2016 ESC guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J. DOI:10.1093/eurheartj/ehw210.
- Gladstone DJ, Geerts WH, Douketis J, et al. How to monitor patients receiving direct oral anticoagulants for stroke prevention in atrial fibrillation: A practice tool endorsed by Thrombosis Canada, the Canadian Stroke Consortium, the Canadian Cardiovascular Pharmacists Network, and the Canadian Cardiovascular Society. Ann Intern Med 2015;163:382-385.
- Steffel J, Verhamme P, Potpara TS, et al. The 2018 European Heart Rhythm Association Practical Guide on the use of non-vitamin K antagonist oral anticoagulants in patients with atrial fibrillation. Eur Heart J 2018. DOI:10.1093/eurheartj/ehy136.








