TÓM TẮT
Cơ sở:Bệnh nhân cao tuổi suy thận mạn giai đoạn cuối (STMGĐC) ngày càng tăng và thời gian sống thêm ngày càng dài hơn nhờ những tiến bộ trong điều trị.
TS. BS. Nguyễn Văn Tân 1,2
TS. BS. Nguyễn Bách2
BS. Nguyễn Minh Quân2
PGS. TS. Hồ Thượng Dũng 1,2
1Bộ Môn Lão khoa- Đại Học Y dược TP. Hồ Chí Minh
2 Bệnh viện Thống Nhất TP. Hồ Chí Minh
Bệnh mạch vành là nguyên nhân gây tử vong hàng đầu ở bệnh nhân cao tuổi STMGĐC lọc máu chu kì. Tuy nhiên, hiệu quả của can thiệp mạch vành qua da cho các đối tượng này chưa được rõ.
Mục tiêu:Mô tả các đặc điểm tổn thương động mạch vành, đánh giá kết quả can thiệp động mạch vành qua da và tỉ lệ tử vong của bệnh nhân cao tuổi STMGĐC được lọc máu chu kì tại bệnh viện Thống Nhất thành phố Hồ Chí Minh.
Đối tượng và phương pháp nghiên cứu:Bệnh nhân nhập bệnh viện Thống Nhất thỏa tiêu chuẩn chẩn đoán là cao tuổi (≥ 60 tuổi) và STMGĐC được lọc máu chu kì trong thời gian từ 12/2010 đến 9/2015 được tham gia vào nghiên cứu. Thiết kế nghiên cứu là tiến cứu, mô tả và theo dõi dọc.
Kết quả:Tổng cộng có 24 bệnh nhân tham gia vào nghiên cứu, 62,5% là nam giới. Tuổi trung bình tại thời điểm chụp và can thiệp mạch vành khá cao (72,5 ± 7,25 tuổi). Tổn thương mạch vành chiếm tỉ lệ nhiều nhất là 3 nhánh (41,7%), kế đến là 2 nhánh (33,3%), sau cùng là 1 nhánh (25%); típ C là dạng tổn thương thường gặp nhất (62,5%), kế đến là típ B1 và B2, không có trường hợp nào là tổn thương típ A. Có 3/24 bệnh nhân tổn thương thân chung động mạch vành trái. Trên từng nhánh động mạch vành thì thì mức độ tổn thương hẹp nặng chiếm đa số. Tỉ lệ tắc hoàn toàn mạn tính cũng chiếm khá cao ở nhánh RCA (16,7%), kế đến LAD (12,5%), LCx (8,3%). Có 8/18 bệnh nhân được đặt 1 stent, 7/18 bệnh nhân được đặt 2 stent và 3/18 bệnh nhân được đặt 3 stent cho 1 lần can thiệp. Kết quả can thiệp bước đầu trên 18 bệnh nhân (6 bệnh nhân từ chối can thiệp) cho thấy 100% đặt được stent thành công và đạt dòng chảy TIMI 3 sau can thiệp. Sau 3 năm theo dõi, có 9 bệnh nhân tử vong, trong đó nguyên nhân tử vong do tim mạch chiếm đa số (6/9 bện nhân).Trong số 6 bệnh nhân không đặt stent có 3 bệnh nhân tử vong trong và ngay sau lọc máu do nhồi máu cơ tim cấp, choáng tim. Tỉ lệ sống còn sau đặt stent 6 tháng, 12 tháng, 24 tháng và 36 tháng lần lượt là 90%; 78%; 45% và 20%. Nhóm bệnh nhân không được đặt stent: tử vong hoàn toàn trong vòng 18 tháng theo dõi. Thời gian sống còn trung bình của nhóm bệnh nhân có đặt stent dài hơn so với nhóm không đặt stent. Tuy nhiên, sự khác biệt này chưa có ý nghĩa thống kê với Log Rank (Mantel-Cox): χ2= 3,328;p = 0,068.
Kết luận:Đặc điểm tổn thương mạch vành ở bệnh nhân cao tuổi STMGĐC lọc máu chu kì thường phức tạp với bệnh mạch vành 2 và 3 nhánh chiếm đa số, típ C là tổn thương thường gặp nhất. Can thiệp mạch vành qua da cho các bệnh nhân này có kết quả an toàn về mặt thủ thuật, tỉ lệ biến chứng sau chụp và can thiệp mạch vành tương đối thấp. Thời gian sống còn trung bình của nhóm bệnh nhân cao tuổi STMGĐC lọc máu chu kì được can thiệp mạch vành qua da dài hơn so với nhóm không được can thiệp mạch vành qua da.
ABSTRACTS
Background:The incidence of end-stage renal disease (ESRD) in elderly patients is increasing and their survival has been improved due to advances in treatment. Coronary artery disease is the leading cause of death in elderly patient with ESRD on dialysis. However, there is little evidence on the effectiveness of percutaneous coronary intervention for these subjects.
Objectives:To describe the characteristics of coronary artery lesions, and to assess the results of percutaneous coronary intervention and mortality rate in elderly patients with end-stage renal disease on dialysis admitted to Thong Nhat hospital at Ho Chi Minh city, Vietnam.
Methods:A prospective observational study was conducted on a cohort of patients aged ≥ 60 years with ESRD on chronic dialysis admitted to Thong Nhat hospital from 12/2010 to 9/2015.
Results: A total of 24 patients were recruited, 62,5% male. The mean age at the time of coronary intervention was high (72.5 ± 7.25 years). Triple- vessels disease was the most common lesion (41.7%), followed by the double -vessels (33.3%), and single-vessels (25%); type C was the most common form of lesions (62.5%), followed by the type B1 and B2, and without type A. Left main disease was present in 3/24 patient. Severe lesion was seen in almost every vessels. The rate of chronic total occlusion was fairly high: 16.7% in RCA, 12.5% in LAD, and 8.3% in LCX. For each intervention, 44.4% of the patients received one stent, 38.7% of patients received two stents and 16.7% received three stents. Results of initial intervention on 18 patients showed that successfully stenting was obtained in all patients with TIMI 3 flow after intervention. After 3 years of follow-up, 9 patients died, the most common cause of mortality was cardiovascular cause (66.67%). Of the 6 patients without stent had 3 patients died during and immediately after dialysis due to acute myocardial infarction, cardiac shock. The survival rates after stenting were 90% after 6 months, 78% after 12 months, 45% after 24 months and 20% after 36 months. All of the patients without stenting were dead within 18 months of follow-up. The average survival time of patients with stenting was longer than patients without stenting. However, this difference was not statistically significant with the Log Rank (Mantel-Cox) χ2= 3.328;p = 0.068.
Conclusions:Coronary artery lesion in elderly patients on dialysis were complicated with double-vessels and triple-vessels disease and type C were the most common. Percutaneous coronary intervention in these patient was safety with high successful rate of revascularization and the rate of complications after intervention was relatively low. The average survival time of elderly patients on dialysis with stenting was longer than patients without stenting.
Keywords:end-stage renal disease, dialysis, elderly, coronary artery disease, percutaneous coronary intervention.
ĐẶT VẤN ĐỀ
Bệnh thận mạn là một yếu tố nguy cơ độc lập của sự hình thành bệnh mạch vành [1]. Bệnh mạch vành là nguyên nhân gây tử vong hàng đầu ở bệnh nhân bệnh thận mạn giai đoạn cuối và lọc máu chu kì [2]. Dự hậu của bệnh động mạch vành thường kém ở bệnh nhân bệnh thận mạn. Tỷ lệ tử vong trong năm đầu tiên sau khi bắt đầu lọc máu là 24% [3] và hơn phân nửa số tử vong này là do nguyên nhân tim mạch.
Hiện nay, bệnh nhân cao tuổi suy thận mạn giai đoạn cuối (STMGĐC) ngày càng tăng và thời gian sống thêm ngày càng dài hơn nhờ những tiến bộ trong điều trị nội khoa và lọc máu. Đây cũng chính là một thách thức lớn cho các nhà thận học và tim mạch bởi sự xuất hiện nhiều biến chứng nhất là biến chứng tim mạch theo thời gian kéo dài của bệnh, trong đó thường gặp nhất là bệnh lý mạch vành. Để điều trị bệnh mạch vành, trên thế giới người ta đã áp dụng kỹ thuật can thiệp mạch vành qua da cho bệnh nhân STMGĐC lọc máu từ nhiều thập niên qua và cho kết quả khả quan. Tuy nhiên, tại Việt Nam kỹ thuật này vẫn chưa được áp dụng rộng rãi cho bệnh nhân STMGĐC bởi nhiều lý do như chưa có nhiều kinh nghiệm, chưa có sự phối hợp đồng bộ giữa các nhà tim mạch can thiệp và thận học và cả lý do kinh tế. Do đó, chúng tôi thực hiện nghiên cứu này nhằm xác định các đặc điểm tổn thương động mạch vành, đánh giá kết quả can thiệp động mạch vành qua da và tỉ lệ tử vong của bệnh nhân cao tuổi STMGĐC được lọc máu chu kì tại bệnh viện Thống Nhất thành phố Hồ Chí Minh.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu:
Từ 12/2010 đến 9/2015 chúng tôi đã tiến hành chụp và can thiệp động mạch vành qua da chương trình cho 42 bệnh nhân đã được lọc máu chu kì. Trong số này, 24 bệnh nhân tuổi ≥ 60 thỏa tiêu chuẩn chọn bệnh, có tổn thương động mạch vành ý nghĩa và đã được can thiệp động mạch vành qua da với đặt stent. Các bệnh nhân này được lập hồ sơ, theo dõi dọc từ lúc can thiệp động mạch vành đến lúc tử vong hoặc đến 9/2015.
Tiêu chuẩn chọn bệnh: (1) Suy thận mạn được điều trị bằng thận nhân tạo chu kì, (2) Chỉ định chụp mạch vành với kết quả có tổn thương hẹp ý nghĩa, (3) Thời điểm chụp, can thiệp mạch vành qua da sau khi đã vào chương trình lọc máu chu kì, (4) Tuổi ≥ 60 tại thời điểm chụp và đặt stent. (5) Theo dõi đầy đủ từ khi được chụp và can thiệp mạch vành đến khi tử vong hoặc đến 9/2015 và đủ hồ sơ nghiên cứu. (6) Đồng ý tham gia vào nghiên cứu.
Tiêu chuẩn loại trừ: (1) Can thiệp mạch vành trước khi vào thận nhân tạo chu kì, (2) suy thận mạn điều trị bằng thẩm phân phúc mạc.
Phương pháp nghiên cứu:
Thiết kế nghiên cứu là tiến cứu, mô tả và theo dõi dọc. Tất cả bệnh nhân nhập viện được thăm khám và ghi nhận các triệu chứng lâm sàng cơ bản, xác định các đặc điểm tổn thương của động mạch vành qua kết quả chụp động mạch vành qua da.
Chẩn đoán bệnh thận mạn khi có sự bất thường về cấu trúc hoặc chức năng thận kéo dài ≥ 3 tháng, thỏa 1 trong 2 tiêu chuẩn sau: (1) Mức lọc cầu thận (GFR: Glomerular Filtration Rate) < 60 ml/phút/1,73 m2 diện tích da, (2) Có bằng chứng tổn thương thận như :
– Bất thường về mô bệnh học (trên sinh thiết thận…)
– Dấu hiệu tổn thương thận: nước tiểu, sinh hóa.
– Hình ảnh: siêu âm, CT scan có hình ảnh thận đa nang, sẹo thận…
– Bệnh nhân ghép thận
Bệnh thận mạn giai đoạn cuối khi hệ số thanh thải creatinin huyết thanh < 15 ml/phút ở bệnh nhân có đái tháo đường và < 10 ml/phút ở bệnh nhân không có đái tháo đường [4].
Chương trình lọc máu định kỳ: dịch lọc bicarbonate, màng lọc có tính thấm cao và thấp, chất liệu cellulose acetate, tốc độ bơm máu trung bình 50 x cân nặng (mL/phút), tốc độ dịch lọc 500 mL/phút, chống đông heparin hoặc enoxaparin, thời gian lọc máu 4 giờ x 3 lần/tuần. Kt/V ≥ 1,4. [5]
Thời gian lọc máu (sống còn) được tính từ lúc bắt đầu lọc máu đến lúc tử vong hoặc đến ngày 1/9/2015. Thời gian sống còn của bệnh nhân sau đặt stent được tính từ lúc bắt đầu đặt stent đến lúc tử vong hoặc đến ngày 1/9/2015.
Chụp động mạch vành được thực hiện bằng máy chụp mạch máu số hóa xóa nền AXIOM của hãng Siemen (Đức) với kỹ thuật chọc mạch qua da Seldinger ở động mạch đùi hoặc quay. Mức độ nặng của hẹp động mạch vành được đánh giá trên ít nhất hai bình diện. Bệnh động mạch vành được định nghĩa khi có hẹp ≥ 70% ở một trong ba nhánh chính hoặc hẹp ≥ 50% ở thân chung động mạch vành trái. Các sang thương thủ phạm hoặc không thủ phạm được phân loại theo bảng phân loại sang thương của Hội Tim và Trường môn Tim Hoa Kỳ (ACC/AHA) [6]. Trong lúc can thiệp mạch vành qua da, quyết định nong bóng có hoặc không có đặt stent, đặt stent trực tiếp và sự lựa chọn loại stent có phủ thuốc (DES) hay không có phủ thuốc (BMS) là tùy thuộc vào sự xem xét thận trọng của phẫu thuật viên chính.
Đánh giá tổn thương động mạch vành ở bệnh nhân lọc máu chu kì dựa vào các yếu tố (1) Tổn thương động mạch vành: 1 nhánh, 2 nhánh, 3 nhánh; (2) Vị trí tổn thương: LAD (động mạch liên thất trước), LCX (động mạch vành mũ), RCA (động mạch vành phải), LM (thân chung động mạch vành trái), (3) Phần trăm tổn thương mỗi nhánh LAD, LCX, RCA, LM, (5) Típ tổn thương: A, B1, B2, C.
Đặc điểm về can thiệp động mạch vành ở bệnh nhân lọc máu chu kì: khảo sát các đặc điểm (1) Lọc máu ngay sau can thiệp, (2) Nhánh động mạch vành được can thiệp, (3) Loại stent được đặt: DES (stent phủ thuốc) hay BMS (stent không phủ thuốc), (4) Số stent được đặt, (5) Số lượng thuốc cản quang được dùng (ml/lần can thiệp).
Đánh giá kết quả can thiệp động mạch vành: thành công của thủ thuật, tai biến thủ thuật, tỉ lệ tử vong tại thời điểm 6 tháng, 12 tháng, 24 tháng và 36 tháng. (1) Thành công về mặt giải phẫu được định nghĩa là khi chỉ có hẹp tồn lưu ≤ 20% ở sang thương thủ phạm sau khi đặt stent. (2) Thành công về mặt thủ thuật là khi thành công về mặt giải phẫu và không có xảy ra các biến chứng lâm sàng nặng trong thời gian nằm viện như nhồi máu cơ tim cấp, phẫu thuật bắc cầu nối động mạch vành cấp cứu hoặc tử vong. (3) Thành công về mặt lâm sàng bao gồm thành công về mặt giải phẫu và thành công về mặt thủ thuật kèm với giảm dấu hiệu và/ hoặc triệu chứng của thiếu máu cơ tim cục bộ sau khi can thiệp. [7]
Khảo sát các biến chứng trong và sau can thiệp: tử vong, chảy máu, bóc tách mạch vành, nhồi máu cơ tim cấp, đột quỵ, suy tim trái cấp, máu tụ nơi đường vào, loạn nhịp tim.
Phân tích thống kê: các dữ liệu được nhập và xử lý bằng phần mềm SPSS 22.0. Các biến liên tục được trình bày dưới dạng trung bình ± độ lệch chuẩn, trung vị với khoảng tứ phân vị dùng cho các biến có phân phối không chuẩn; biến phân loại được trình bày dưới dạng tỷ lệ %. Phân tích sống còn bằng đường biểu diễn Kaplan- Meier để đánh giá thời gian sống còn của các đối tượng nghiên cứu.
Tất cả bệnh nhân tham gia vào nghiên cứu và thân nhân bệnh nhân đã được giải thích rõ về tình trạng bệnh, mức độ tổn thương mạch vành, các yếu tố nguy cơ tim mạch và thủ thuật, phương pháp điều trị, chỉ định đặt stent, chế độ điều trị sau đặt stent và đã ký giấy cam đoan đồng thuận tham gia vào nghiên cứu. Nghiên cứu này đã được thông qua bởi hội đồng y đức của bệnh viện Thống Nhất.
KẾT QUẢ NGHIÊN CỨU
Trong khoảng thời gian từ tháng 12/2010 đến tháng 9/2015, chúng tôi đã tiến hành chụp và can thiệp động mạch vành qua da chương trình cho 42 bệnh nhân (BN) đã được lọc máu chu kì. Trong số này, 24 bệnh nhân ≥ 60 tuổi thỏa tiêu chuẩn chọn bệnh và đã được đưa vào nghiên cứu, trong đó có 6 bệnh nhân sau khi có kết quả chụp động mạch vành có tổn thương ý nghĩa nhưng đã từ chối can thiệp và xin điều trị nội khoa. Bảng 1 trình bày đặc điểm chung của các đối tượng tham gia nghiên cứu. Bảng 1 cho thấy nguyên nhân hàng đầu dẫn đến STMGĐC là đái tháo đường chiếm 66,7%, kế đến là tăng huyết áp chiếm 29,2%. Tuổi trung bình tại thời điểm chụp và can thiệp mạch vành cũng khá cao (72,5 ± 7,25 tuổi) với 62,5% là nam giới.
Bảng 1. Đặc điểm chung của bệnh nhânlọc máu chu kì có tổn thương động mạch vành (n=24)
|
Đặc điểm |
Trị số |
|
Nguyên nhân STMGĐC, n (%) – Đái tháo đường – Tăng huyết áp – Khác |
16 (66,7) 7 (29,2) 1 (4,2) |
|
Tuổi tại thời điểm chụp mạch vành (X±SD) (thấp nhất-cao nhất) |
72,5±7,25 (60-82) |
|
Nam |
15 (62,5) |
|
Thời gian lọc máu (tháng) Trung vị (khoảng tứ phân vị) |
35 (16-62,5) |
|
Tiền sử, n (%) – Nhồi máu cơ tim trước đây – Đái tháo đường – Tăng huyết áp – Viêm loét dạ dày-tá tràng |
11 (45,83) 17 (70,83) 23 (95,83) 1 (4,16) |
|
Biến chứng sau chụp mạch vành/can thiệp*, n(%) |
3 (12,5) |
* Bóc tách, tụ máu động mạch vị trí chọc
Có 44,4% bệnh nhân được đặt 1 stent, 38,7% bệnh nhân được đặt 2 stent và 16,7% bệnh nhân được đặt 3 stent cho 1 lần can thiệp. Có 6 bệnh nhân (33,3%) cần phải lọc máu cấp cứu ngay sau chụp và can thiệp mạch vành (bảng 2).
Bảng 2. Đặc điểm bệnh nhân lọc máu định kỳ có can thiệp mạch vành (n=18)
|
Đặc điểm |
Trị số |
|
Số stent sử dụng, n (%) – 1 – 2 – 3 |
8 (44,4) 7 (38,9) 3 (16,7) |
|
Lượng thuốc cản quang cho một lần can thiệp (mL) (X±SD) (thấp nhất- cao nhất) |
229,44±73,76 (150-380) |
|
Lọc máu cấp cứu ngay sau can thiệp, n (%) |
6 (33,33) |
|
Thời gian theo dõi (tháng) Trung vị (khoảng tứ phân vị) |
15,5 (5,5-25,25) |
Tổn thương mạch vành chiếm tỉ lệ nhiều nhất là 3 nhánh (41,7%), kế đến là 2 nhánh (33,3%), sau cùng là 1 nhánh (25%). Và đặc điểm của các tổn thương này thường nặng nề với típ C là thường gặp nhất (62,5%), kế đến là típ B1 và B2, không có trường hợp nào là tổn thương típ A. Có 3/24 bệnh nhân bị tổn thương thân chung mạch vành trái (bảng 3). Trên từng nhánh động mạch vành thì mức độ tổn thương hẹp khít nặng (>75-95%) chiếm đa số. Tỉ lệ tắc hoàn toàn mạn tính cũng chiếm tỉ lệ khá cao ở nhánh LAD (12,5%), RCA (16,7%), LCx (8,3%) (bảng 4).
Bảng 3. Đặc điểm chung của thương tổn động mạch vành ở bệnh nhân lọc máu chu kì (n=24)
|
Đặc điểm của thương tổn |
Số bệnh nhân, n (%) |
|
Số nhánh tổn thương – 1 nhánh – 2 nhánh – 3 nhánh |
6 (25) 8 (33,3) 10 (41,7) |
|
Vị trí tổn thương – LAD – LCX. – RCA. – LAD và LCX – LAD và RCA – LCX và RCA – LAD, LCX và RCA – LAD, LCX và RCA |
2 (8,3) 1 (4,2) 3 (12,5) 4 (16,7) 3 (12,5) 1 (4,2) 7 (29,2) 3 (12,5) |
|
Tổn thương thân chung mạch vành trái |
3 (12,5) |
|
Típ tổn thương – B1 – B2 – C |
5 (20,8) 4 (16,7) 15 (62,5) |
Bảng 4. Mức độ tổnthương các nhánh động mạch vành ở bệnh nhân lọc máu chu kì (n=24)
|
Tổn thương |
Không hẹp |
Hẹp 50-75% |
Hẹp > 75-95% |
Tắc hoàn toàn |
|
Nhánh LAD |
3 (12,5) |
2 (8,3) |
16 (66,7) |
3 (12,5) |
|
Nhánh RCA |
7 (29,2) |
3 (12,5) |
10 (41,7) |
4 (16,7) |
|
Nhánh LCX |
10 (41,7) |
3 (12,5) |
9 (37,5) |
2 (8,3) |
Có 3 trường hợp ghi nhận có biến chứng trong quá trình can thiệp bao gồm 1 trường hợp bóc tách mạch vành sau nong bóng nhiều lần do tổn thương vôi hóa nặng, 2 trường hợp bị máu tụ nơi động mạch đùi sau rút sheath. Các trường hợp này đã được chẩn đoán và xử trí kịp thời (bảng 5).
Bảng 5. Biến chứng chụp và/hoặc can thiệp mạch vành (n=24)
|
Biến chứng |
Số bệnh nhân, n (%) |
|
Tử vong trong và sau can thiệp |
0 (0) |
|
Chảy máu |
0 (0) |
|
Bóc tách mạch vành |
1 (4,16) |
|
Nhồi máu cơ tim cấp |
0 (0) |
|
Đột quỵ |
0 (0) |
|
Suy tim trái cấp |
0 (0) |
|
Loạn nhịp tim. |
0 (0) |
|
Máu tụ ở vị trí đường vào động mạch |
2 (8,33) |
|
Nhiễm trùng |
0 (0) |
Kết quả can thiệp bước đầu trên 18 bệnh nhân cho thấy 100% đặt được stent thành công và đạt dòng chảy TIMI 3 sau can thiệp. Lâm sàng bệnh nhân cải thiện được triệu chứng và đau ngực và khó thở (18 bệnh nhân). Sau 3 năm theo dõi, có 9 bệnh nhân tử vong, trong đó nguyên nhân tử vong do tim mạch chiếm đa số (66,67%) (bảng 6 và biểu đồ 1).
Bảng 6. Kết quả can thiệp mạch vành ở bệnh nhân lọc máu chu kì(n=18)
|
Kết qủa can thiệp mạch vành |
Số bệnh nhân, n (%) |
|
Thành công về mặt giải phẫu |
18 (100) |
|
Thành công về mặt thủ thuật |
18 (100) |
|
Thành công về mặt lâm sàng |
18 (100) |
|
Tử vong do tất cả nguyên nhân tại thời điểm sau 3 năm – Do nguyên nhân tim mạch* – Do nguyên nhân khác |
9 (50) 6 (66,67) 3 (33,33) |
* nhồi máu cơ tim, đột tử nghi do tim, tai biến mạch não
Trong số 6 bệnh nhân không đặt stent có 3 bệnh nhân tử vong trong và ngay sau lọc máu do nhồi máu cơ tim cấp, choáng tim. Chỉ có 3 bệnh nhân còn sống. Tuy tỉ lệ tử vong do tất cả nguyên nhân không khác biệt giữa 2 nhóm. Nhưng tỉ lệ tử vong do nguyên nhân tim mạch ở nhóm có can thiệp giảm đáng kể sau đặt stent so với nhóm không can thiệp.
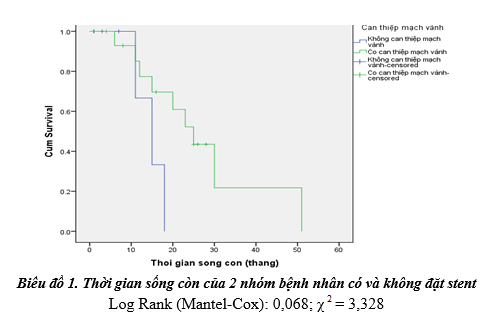
Tỉ lệ sống còn sau đặt stent 6 tháng, 12 tháng, 24 tháng và 36 tháng lần lượt là 90%; 78%; 45% và 20%. Nhóm bệnh nhân không đặt stent: tử vong trong vòng 18 tháng theo dõi. Không có bệnh nhân nào có thời gian sống còn > 2 năm. Thời gian sống còn trung bình của nhóm bệnh nhân có đặt stent dài hơn so với nhóm không đặt stent. Tuy nhiên, sự khác biệt này chưa có ý nghĩa thống kê.
BÀN LUẬN
Các phát hiện chính trong nghiên cứu của chúng tôi là những bệnh nhân cao tuổi STMGĐC có tổn thương mạch vành thường phức tạp với đa số tổn thương là 2 và 3 nhánh mạch vành, típ C là tổn thương thường gặp nhất, mức độ tổn thương cho 3 nhánh mạch vành thường rất nặng (hẹp >75-95%); biến chứng sau chụp và can thiệp mạch vành tương đối thấp (12,5%); thời gian sống còn trung bình của nhóm bệnh nhân có đặt stent dài hơn so với nhóm không đặt stent.
Sự liên quan giữa bệnh thận mạn và bệnh mạch vành đã được đánh giá nhiều trong các nghiên cứu trước đây, nhưng cơ chế chính xác của mối liên quan này vẫn chưa được xác định rõ. Tuy nhiên, giải thích cho sự liên quan này có thể do tần suất rất thường gặp của nhiều yếu tố nguy cơ như đái tháo đường và tăng huyết áp trên bệnh nhân STMGĐC, và ngược lại tác động của tình trạng suy thận trên lipid máu, stress oxi hóa, homocysteine và fibrinogen [8], [9]. Nghiên cứu của chúng tôi ghi nhận đái tháo đường và tăng huyết áp là 2 nguyên nhân thường gặp gây ra STMGĐC (chiếm > 95% các nguyên nhân), điều này cũng phù hợp với y văn. Các bệnh nhân STMGĐC trong nghiên cứu này có đặc điểm tổn thương mạch vành rất phức tạp và nặng nề. Điều này có thể do tình trạng đái tháo đường lâu năm và tuổi cao góp phần tác động lên tổn thương của hệ mạch vành. Ngoài ra, bệnh thận mạn cũng tác động lên hệ mạch vành qua hai cơ chế là xơ vữa và xơ cứng (dày và vôi hóa lớp áo giữa động mạch). Xơ vữa động mạch ở bệnh nhân bệnh thận mạn được thúc đẩy và biểu hiện bằng sự gia tăng kích thước mảng xơ vữa, vôi hóa, tình trạng viêm và dày lớp áo giữa động mạch, mà điều này rất khác biệt với mảng xơ vữa sợi nằm ở lớp áo trong được thấy trong dân số chung [10]. Chính những thay đổi này có thể làm cho đặc điểm tổn tổn thương mạch vành ở bệnh nhân STMGĐC càng thêm nặng nề hơn. Tỉ lệ tổn thương 3 nhánh mạch vành trong nghiên cứu của chúng tôi khá cao (41,7%), và 12,5% có tổn thương thân chung vành trái. LAD và RCA là 2 vị trí tổn thương thường gặp nhất. Ngoài ra, tỉ lệ tắc hoàn toàn mạn tính cũng khá cao ở nhánh LAD (12,5%), RCA (16,7%), LCx (8,3%). Các tổn thương này thường dài, vôi hóa nặng với mạch máu xoắn vặn và gập góc làm cho việc can thiệp rất khó khăn và stent thường khó áp sát thành mạch máu sau khi đặt, điều này dễ dẫn đến gia tăng tỉ lệ tái hẹp trong stent sau can thiệp hơn. [11]
Điều trị bệnh mạch vành trên bệnh nhân STMGĐC có lọc máu chu kì thường khó hơn nhiều so với những bệnh nhân có chức năng thận bình thường. Hơn nữa, tuổi cao phần nào cũng làm cho các thầy thuốc thận trọng hơn nữa trong việc chọn lựa chiến lược điều trị cho bệnh nhân. Ngoài điều trị nội khoa ra thì can thiệp mạch vành qua da có mang lại hiệu quả cho bệnh nhân không? Đây là vấn đề rất quan trọng cần được quan tâm đúng mức vì: (1) tỉ lệ thành công và các biến chứng của can thiệp như thế nào? (2) can thiệp mạch vành qua da có cải thiện được tiên lượng cho bệnh nhân không?
Cho đến nay các dữ liệu đánh giá về can thiệp mạch vành qua da cho bệnh nhân cao tuổi STMGĐC lọc máu chu kì rất hiếm. Vì các đối tượng này thường bị loại ra khỏi các nghiên cứu hoặc thử nghiệm lâm sàng ngẫu nhiên. Can thiệp mạch vành cho các đối tượng này thường gặp nhiều khó khăn [12], [13] và biến chứng chu phẫu nhiều hơn, đặc biệt biến chứng tại đường vào động mạch [11], [14]. Trong 24 trường hợp chụp và can thiệp mạch vành, chúng tôi ghi nhận có 3 trường có biến chứng chiếm tỉ lệ 12,5% (2 trường hợp bị máu tụ nơi đường vào động mạch, 1 trường hợp bị bóc tách động mạch vành do nong bằng bóng nhiều lần trên tổn thương vôi hóa nặng). Kết quả bước đầu can thiệp cho 18 trường hợp hẹp nặng động mạch vành trên bệnh nhân cao tuổi STMGĐC trong nghiên cứu của chúng tôi cho thấy tỉ lệ thành công về mặt giải phẫu, thành công về mặt thủ thuật và lâm sàng cao (18/18 trường hợp). Số lượng stent đặt dao động từ 1-3 stent cho mỗi trường hợp và tất cả đều là stent có phủ thuốc. Các nghiên cứu trước đây đã chứng minh được DES làm giảm tỉ lệ tái hẹp trong stent so với BMS [15], nhưng điều này chưa được chứng minh rõ ràng trên bệnh nhân cao tuổi STMGĐC lọc máu chu kì. Một số nghiên cứu trước đây đã cho thấy DES làm giảm tỉ lệ tái tưới máu lại tổn thương đích trên bệnh nhân lọc thận chu kì tương tự như trên những bệnh nhân không lọc thận [16], [17]. Điều này cũng được ghi nhận bởi tác giả Okada T và cộng sự [18]. Tác giả Das P và cộng sự [16] nghiên cứu 89 bệnh nhân được đặt stent mạch vành (24 bệnh nhân được đặt DES, 65 bệnh nhân được đặt BMS) và kết quả cho thấy DES làm giảm được tỉ lệ tái tưới máu lại tổn thương đích (4% so với 26%; OR = 0,07; p = 0,036) và giảm luôn tiêu chí kết hợp bao gồm tử vong, nhồi máu cơ tim và tái tưới máu lại tổn thương đích (33% so với 60%; OR = 0,11; KTC 95% 0,022–0,513; p = 0,005) so với BMS.
Nghiên cứu của chúng tôi cho thấy tỉ lệ sống còn của các bệnh nhân cao tuổi STMGĐC sau can thiệp mạch vành tại các thời điểm 6 tháng, 12 tháng, 24 tháng và 36 tháng lần lượt là 90%; 78%; 45% và 20%. Có 6 bệnh nhân sau khi có kết quả chụp động mạch vành nhưng không được can thiệp thì 3 trường hợp tử vong trong và ngay sau khi lọc thận do nhồi máu cơ tim cấp và choáng tim, 3 trường hợp còn lại cũng tử vong tại thời điểm 18 tháng theo dõi. Tuy số lượng bệnh nhân ít nhưng cũng phần nào cho thấy hiệu quả của can thiệp mạch vành qua da trong việc làm giảm được tử vong ở bệnh nhân cao tuổi STMGĐC lọc máu chu kì. Các nghiên cứu trước đây trên bệnh nhân lọc máu cho thấy tỉ lệ tử vong vẫn còn cao từ 16-25% tại thời điểm 6 -12 tháng sau đặt DES [16], [17]. Tuy nhiên, tác giả Ishio N [19] ở Nhật Bản cho thấy tỉ lệ tử vong thấp hơn, khoảng 2-3% tại thời điểm 9-12 tháng sau can thiệp đặt DES với sirolimus, còn kết quả nghiên cứu của tác giả Okada T [18] ghi nhận tử vong do tim mạch sau can thiệp mạch vành qua da có xu hướng giảm ở bệnh nhân được đặt stent phủ thuốc sirolimus hơn so với BMS, tuy vậy, tử vong do mọi nguyên nhân vẫn còn cao 16,3%. Tỉ lệ tử vong chung của nhóm được can thiệp mạch vành trong nghiên cứu của chúng tôi tại thời điểm 12 tháng là 22%, 24 tháng là 55%, 36 tháng là 80%; nhóm không được can thiệp thì tử vong hoàn toàn tại thời điểm 18 tháng theo dõi. Nghiên cứu của tác giả Tsai và cộng sự [20] cho thấy tỉ lệ tử vong của những bệnh nhân cao tuổi lọc máu lâu dài tại thời điểm 30 tháng là 52%. Một số yếu tố có thể góp phần làm cho tiên lượng kém sau can thiệp mạch vành qua da trên những bệnh nhân STMGĐC bao gồm: (1) đái tháo đường và chiều dài các tổn thương tương đối dài, (2) tình trạng tăng sinh nội mạc quá mức sau đặt stent, (3) mảng xơ vữa vôi hóa nặng dẫn đến các biến chứng của thủ thuật như stent chưa được áp sát vào thành mạch máu và bóc tách tại phía đầu của stent, (4) tăng hoạt hóa tiểu cầu, tăng nồng độ fibrinogen và hoạt hóa hệ thống đông máu sau khi tiếp xúc với màng lọc máu (tăng nguy cơ huyết khối trong stent).
Hạn chế của nghiên cứu: nghiên cứu của chúng tôi chỉ thực hiện tại một trung tâm và cỡ mẫu còn nhỏ nên chưa thể đại diện được cho dân số chung. Những bệnh nhân sau can thiệp mạch vành không được chụp kiểm tra lại các stent nên không thể đánh giá được chính xác sự tái hẹp của các stent.
KẾT LUẬN
Đặc điểm tổn thương mạch vành ở bệnh nhân cao tuổi STMGĐC lọc máu chu kì thường phức tạp với bệnh mạch vành 2 và 3 nhánh chiếm đa số, típ C là tổn thương thường gặp nhất, mức độ tổn thương cho 3 nhánh mạch vành thường rất nặng; can thiệp mạch vành qua da cho các bệnh nhân này có kết quả an toàn về mặt thủ thuật, tỉ lệ biến chứng sau chụp và can thiệp mạch vành tương đối thấp. Thời gian sống còn trung bình của nhóm bệnh nhân cao tuổi STMGĐC lọc máu chu kì được can thiệp mạch vành qua da dài hơn so với nhóm không được can thiệp mạch vành qua da.
TÀI LIỆU THAM KHẢO
1. Sarnak MJ, Levey AS, Schoolwerth AC, et al (2003). Kidney disease as a risk factor for development of cardiovascular disease: a statement from the American Heart Association Councils on Kidney in Cardiovascular Disease, High Blood Pressure Research, Clinical Cardiology, and Epidemiology and Prevention. Circulation (108): 2154-69.
2. Ashrith G, Elayda MA, Wilson JM (2010). Revascularization Options in Patients with Chronic Kidney Disease. Tex Heart Inst J 37(1): 9-18.
3. Wolfe RA, Port FK, Webb RL, et al (1998). Excerpts from the United States Renal Data System, 1998 annual data report: V. Patient mortality and survival. Am J Kidney Dis (32) Suppl 1: S69 –80.
4. Inker LA, Astor BC, Fox CH, et al (2014). KDOQI US Commentary on the 2012 KDIGO Clinical Practice Guideline for the Evaluation and Management of CKD. Am J Kidney Dis 63(5): 713-735.
5. Daugirdas JT (2015). Physiologic Principles and Urea Kinetic Modeling. Oxford Handbook of Dialysis. Fifth Edition, pp 34-65. Wolters Kluwer Health.
6. Ryan TJ, Faxon DP, Gunnar RM, Kennedy JW, King SB, Loop FD, Peterson KL, Reeves TJ, Williams DO, Winters WLJ (1998). Guidelines for percutaneous transluminal coronary angioplasty. A report of the American College of Cardiology/American Heart Association Task Force on Assessment of Diagnostic and Therapeutic Cardiovascular Procedures (Subcommittee on Percutaneous Transluminal Coronary Angioplasty). Circulation (78): 486-502.
7. Smith SC Jr, Dove JT, Jacobs AK, Kennedy JW, Kereiakes D, Kern MJ, Kuntz RE, Popma JJ, Schaff HV, Williams DO (2001). ACC/AHA guidelines for percutaneous coronary intervention: executive summary and recommendations: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the 1993 Guidelines for Percutaneous Transluminal Coronary Angioplasty). Circulation (103): 3019–3041.
8. Cheung AK, Sarnak MJ, Yan G, et al (2000). Atherosclerotic cardiovascular disease risks in chronic hemodialysis patients. Kidney Int (58): 353–62.
9. Romanic AM, Arleth AJ, Willette RN, Ohlstein EH (1998). Factor XIII across-links lipoprotein(a) with fibrinogen and is present in human atherosclerotic lesions. Circ Res (83): 264 –9.
10. Luke RG (1998). Chronic renal failure; a vasculopathic state. N Engl J Med (339): 841-3.
11. Azar RR, Prpic R, Ho KK, Kiernan FJ, Shubrooks SJ Jr, Baim DS, et al (2000). Impact of end-stage renal disease on clinical and angiographic out-comes after coronary stenting. Am J Cardiol (86): 485 – 489.
12. Best PJ, Lennon R, Ting HH, et al (2002). The impact of renal insufficiency on clinical outcomes in patients undergoing per-cutaneous coronary interventions. J Am Coll Cardiol (39):1113—9.
13. Le Feuvre C (2000). Angioplasty and stenting in patients with renal disease. Heart (83):7—8.
14. Le Feuvre C, Dambrin G, Helft G, et al (2001). Clinical outcome fol-lowing coronary angioplasty in dialysis patients: a case-control study in the era of coronary stenting. Heart (85): 556—60.
15. Morice MC, Serruys PW, Sousa JE, et al (2002). A Randomized Comparison of a Sirolimus-Eluting Stent with a Standard Stent for Coronary Revascularization. N Engl J Med (346): 1773-1780
16. Das P, Moliterno DJ, Charnigo R, Mukherjee D, Steinhubl SR, Sneed JD, et al (2006). Impact of drug-eluting stents on outcomes of patients with end-stage renal disease undergoing percutaneous coronary revascu-larization. J Invasive Cardiol (18): 405 – 408.
17. Hassani SE, Chu WW, Wolfram RM, Kuchulakanti PK, Xue Z, Gevorkian N, et al (2006). Clinical outcomes after percutaneous coronary intervention with drug-eluting stents in dialysis patients. J Invasive Cardiol (18): 273 – 277.
18. Okada T, Hayashi Y, Toyofuku M, et al (2008). One-Year Clinical Outcomes of Dialysis Patients After Implantation With Sirolimus-Eluting Coronary Stents. Circ J (72): 1430 – 1435.
19. Ishio N, Kobayashi Y, Takebayashi H, Iijima Y, Kanda J, Nakayama T, et al (2007). Impact of drug-eluting stents on clinical and angiographic outcomes in dialysis patients. Circ J (71): 1525 – 1529.
20. Tsai TT, Messenger JC, Brennan JM, et al (2011). Safety and Efficacy of Drug-Eluting Stents in Older Patients With Chronic Kidney Disease. J Am Coll Cardiol (58): 1859–69.







