ThS.BS. Nguyễn Trường Duy
Bộ môn Nội – Đại Học Y Dược
Trung Tâm Tim Mạch – BV. Chợ Rẫy
Các từ viết tắt:
- HA: huyết áp
- THA: tăng huyết áp
- TK: thần kinh
I. ĐẠI CƯƠNG VỀ HỆ THẦN KINH TỰ CHỦ
Hệ thần kinh tự chủ (autonomic nervous system) là một phần của hệ thần kinh, chi phối hoạt động cho hầu hết các cơ quan trong cơ thể. Hệ thần kinh tự chủ giúp kiểm soát huyết áp, nhu động ruột, quá trình tiết dịch của hệ tiêu hóa, hoạt động của bàng quang, tuyến mồ hôi, thân nhiệt và nhiều hoạt tính khác.
Một trong những đặc tính nổi trội nhất của hệ thần kinh tự chủ là: có thể gây thay đổi hoạt động và chức năng của các cơ quan rất nhanh và mạnh. Ví dụ: với tác động của thần kinh tự chủ, tần số tim có thể tăng gấp đôi trong vòng 3 – 5 giây, và huyết áp tăng lên gấp đôi sau 10 – 15 giây.
Hệ thần kinh tự chủ gồm 2 nhánh: hệ thần kinh giao cảm, hay trực giao cảm (sympathetic nervous system) và hệ thần kinh phó giao cảm, hay đối giao cảm (parasympathetic nervous system).
II. HỆ THẦN KINH GIAO CẢM VÀ SỰ ĐIỀU HÒA HUYẾT ÁP
Theo phương trình cấu thành huyết áp:
Huyết áp = Cung lượng tim x sức cản ngoại biên
Cung lượng tim = Thể tích nhát bóp x tần số tim
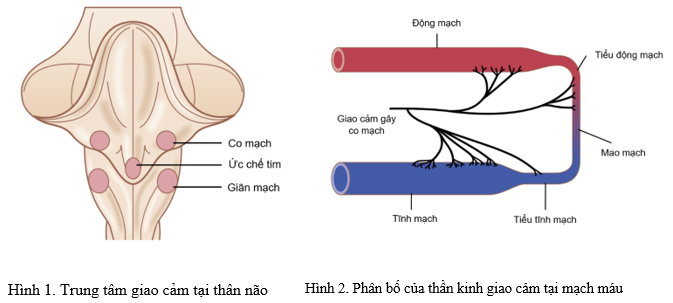
Hệ thần kinh giao cảm phân bố sợi tận cùng đến tim và tất cả các mạch máu ngoại trừ mao mạch (Hình 2 và 3). Khi hệ thần kinh giao cảm được hoạt hóa sẽ kích thích:
- Thụ thể β1: gây tăng tần số tim và tăng sức co bóp cơ tim
- Thụ thể a: gây co mạch ngoại biên
Hệ quả là huyết áp sẽ tăng.
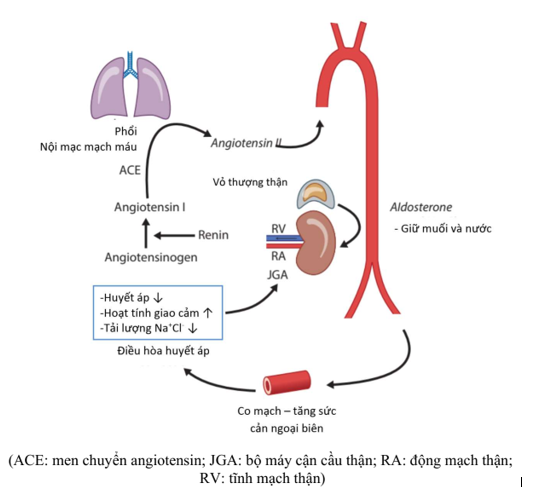
Hình 5. Cơ chế điều hòa huyết áp thông qua hệ Renin-Angiotensin-Aldosterone
Ngoài ra, khi tăng hoạt tính giao cảm sẽ làm tăng phóng thích renin từ bộ máy cận cầu thận → tăng nồng độ Angiotensin II và Aldosterone → co mạch và giữ muối + nước → huyết áp tăng. (Hình 5)
Các nghiên cứu SYMPLICITY HTN-1 và HTN-2 cho thấy hệ thần kinh giao cảm góp phần tạo nên THA thông qua việc kích thích thần kinh giao cảm thận. Hoạt tính giao cảm thận gia tăng trên bệnh nhân béo phì, đặc biệt những người có lớp mỡ nội tạng dày. Các thử nghiệm lâm sàng hủy giao cảm động mạch thận điều trị THA kháng trị cho thấy phương pháp này hạ được HA đáng kể trong suốt 3 năm liên tiếp.
III. CƯỜNG THẦN KINH GIAO CẢM VÀ TĂNG HUYẾT ÁP
Đã có nhiều bằng chứng cho thấy sự hoạt hóa quá mức của hệ thần kinh giao cảm gây ra các biến đổi trên tim và mạch máu, làm tăng bệnh suất và tử suất trong THA và là nguyên nhân của THA kháng trị.
Sự gia tăng nồng độ adrenaline và noradrenaline trong máu đã được ghi nhận trên những người có HA bình thường nhưng có tiền căn gia đình có người bị THA. Khi sử dụng xung điện kích thích các hạch giao cảm, người ta ghi nhận có sự gia tăng nồng độ catecholamines (adrenaline, noradrenaline, dopamine) và huyết áp sẽ tăng. Các nghiên cứu sử dụng vi sóng thần kinh cho thấy: cường độ và số xung giao cảm tăng cao trên những bệnh nhân có tiền căn THA, kể cả người có THA áo choàng trắng và THA ẩn giấu. Xung thần kinh giao cảm tăng tuyến tính với mức độ nặng của THA (Hình 6). Đây là những bằng chứng sơ khởi cho thấy mối liên quan chặt chẽ giữa cường thần kinh giao cảm và tăng huyết áp.
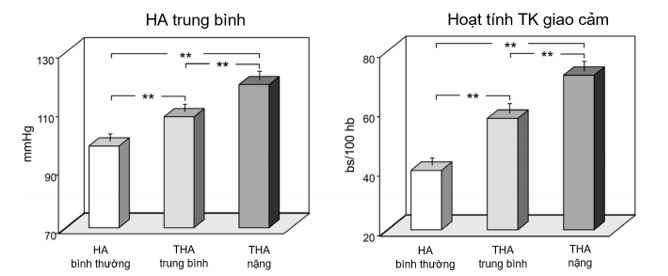
Hình 6. Mức HA trung bình và xung thần kinh giao cảm (bs/100 hb) trên các mức HA khác nhau. ** p < 0.01.
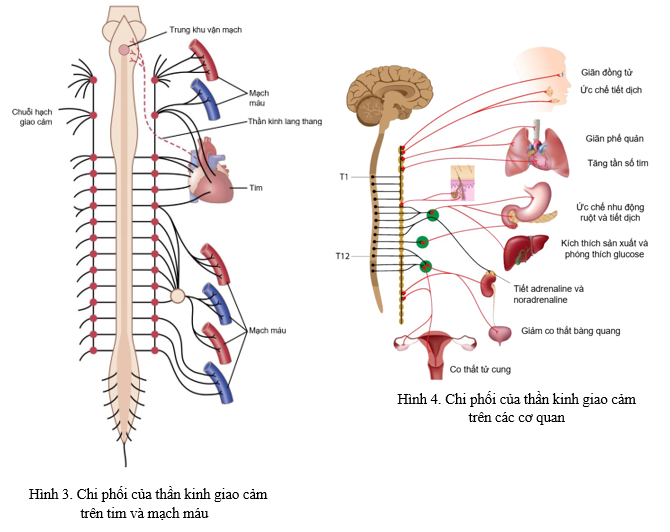
Tình trạng hoạt hóa quá mức kéo dài của thần kinh giao cảm (cường thần kinh giao cảm) không những gây THA mà còn đưa đến hội chứng chuyển hóa và các yếu tố nguy cơ tim mạch khác (Hình 4). Các yếu tố khởi kích cường thần kinh giao cảm bao gồm: (Hình 7)
- Cơ chế phản xạ (bất thường của các áp cảm thụ quan)
- Yếu tố chuyển hóa (đề kháng Insulin)
- Yếu tố thể dịch (angiotensin II và leptin)
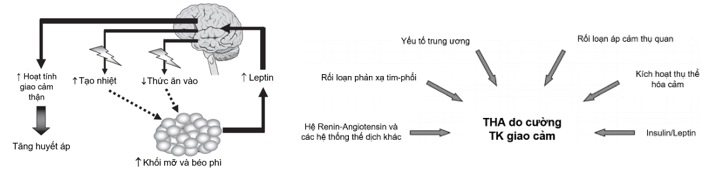
Hình 7. Các yếu tố hoạt hóa thần kinh giao cảm dẫn đến THA
Các nghiên cứu trên động vật ghi nhận: thỏ bị béo phì có nồng độ catecholamines trong máu cao hơn thỏ không bị béo phì. Các nghiên cứu trên người cũng ghi nhận: người béo phì có sự tăng nồng độ catecholamines, tăng xung động giao cảm đến thận. Leptin là một hormone do các tế bào mỡ tiết ra, giúp điều tiết sự thèm ăn và tăng tiêu thụ năng lượng thông qua việc kích hoạt giao cảm đến lớp mỡ nâu tạo nhiệt. Leptin còn làm tăng xung giao cảm đến động mạch thận. Điều này lý giải được tình trạng cường giao cảm (nhịp tim nhanh, huyết áp tăng, tăng glucose máu…) trên bệnh nhân béo phì. Mặt khác, các tế bào mỡ sản xuất các adipokinin gây viêm mạch máu, rối loạn chức năng nội mạc và tăng đề kháng insulin, dẫn đến tăng tiết insulin bù trừ. Nồng độ insulin trong máu tăng sẽ kích thích phóng thích renin từ bộ máy cận cầu thận, làm tăng nồng độ angiotensin II. Do đó người béo phì có thể chuyển từ HA bình thường sang THA với tình trạng cường giao cảm kéo dài. (Hình 8 và Hình 9)
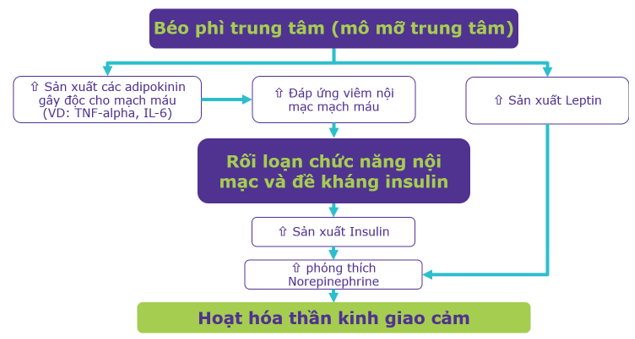
Hình 8. Hoạt hóa thần kinh giao cảm trên bệnh nhân béo phì
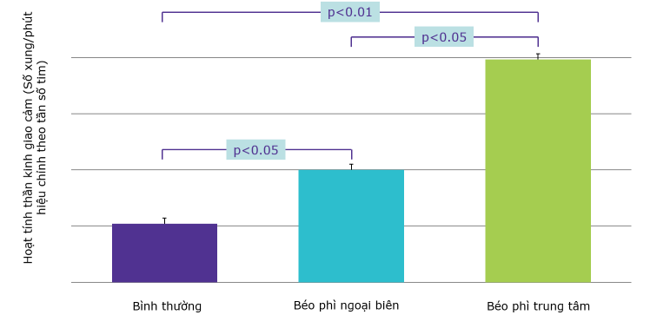
Hình 9. Hoạt tính thần kinh giao cảm trên người béo phì so với người bình thường
Đái tháo đường và hội chứng chuyển hóa liên quan đến hàng loạt các yếu tố nguy cơ tim mạch khác như béo phì, đề kháng insulin, rối loạn dung nạp glucose, THA và rối loạn lipid máu. Các nghiên cứu ghi nhận: nồng độ leptin và xung thần kinh giao cảm đến cơ đều tăng cao trên bệnh nhân có hội chứng chuyển hóa hoặc đái tháo đường. (Hình 10 và Hình 11)
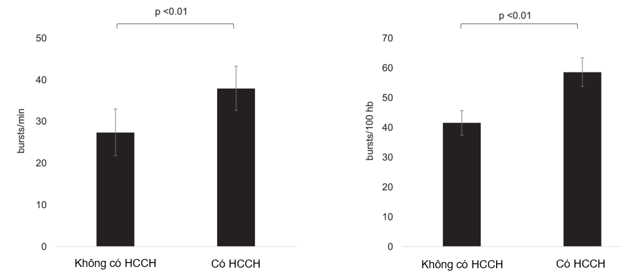
Hình 10. Xung động giao cảm đến cơ biểu thị qua số xung động trong 1 phút (burst/min) và số xung động hiệu chỉnh theo tần số tim (burst/100 hb) trên người khỏe mạnh và người có hội chứng chuyển hóa (HCCH). [Dữ liệu ghi nhận từ 444 người trong 16 nghiên cứu vi sóng thần kinh].
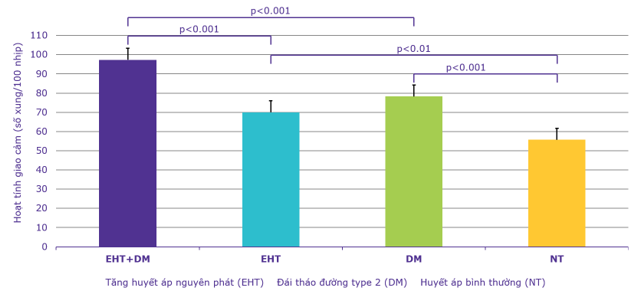
Hình 11. Hoạt tính giao cảm trên bệnh nhân đái tháo đường và tăng huyết áp
Tình trạng cường thần kinh giao cảm sẽ đưa đến tăng tần số tim và hàng loạt các bất lợi trên phương diện chuyển hóa, làm tăng nguy cơ mắc bệnh tim mạch do xơ vữa (trong đó có bệnh mạch vành), dẫn đến suy tim và đột tử. (Sơ đồ 1)
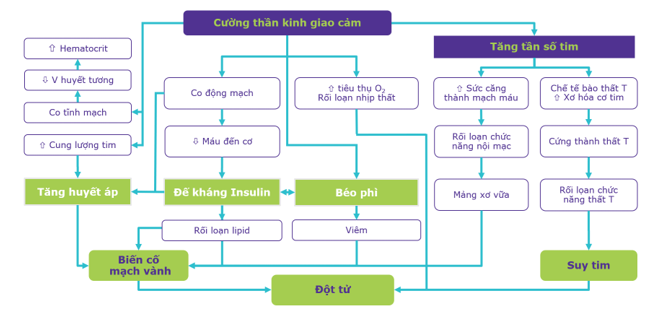
Sơ đồ 1. Cường thần kinh giao cảm và bệnh lý tim mạch
Gia tăng nồng độ norepinephrine sẽ gây THA, mất trũng HA về đêm, kích thích bộ máy cận cầu thận phóng thích renin dẫn đến gia tăng nồng độ angiotensin II trong huyết thanh. Hệ quả:
- Tăng áp lực lọc trong cuộc mao mạch cầu thận à xơ chai cầu thận à bệnh thận mạn.
- Kích thích sự phóng thích norepinephrine từ các đầu mút thần kinh à hình thành nên vòng lẩn quẩn giữa phóng thích norepinephrine và hoạt tính angiotensin II.
Thụ thể β1 có tại cơ tim, nút xoang và nút nhĩ thất. Nồng độ norepinephrine tăng trong cường giao cảm sẽ kích thích trên thụ thể β1 làm tăng cả sức co bóp của thất trái và tần số tim, làm tăng stress xung lực trên thành mạch, thúc đẩy tiến trình xơ vữa mạch máu đưa đến bệnh mạch vành và làm tăng nguy cơ rạn nứt mảng xơ vữa đã có, gây nên bệnh cảnh nhồi máu cơ tim cấp và đột quỵ thiếu máu não cấp. Đồng vận trên thụ thể β1 sẽ hạ ngưỡng điện thế dễ kích thích của màng tế bào cơ tim, tăng nguy cơ đột tử do rối loạn nhịp thất. Bên cạnh đó, sự kích thích liên tục và kéo dài trên β1 đã được chứng minh làm tăng chết tế bào cơ tim theo chương trình dẫn đến suy tim về sau. (Sơ đồ 2).
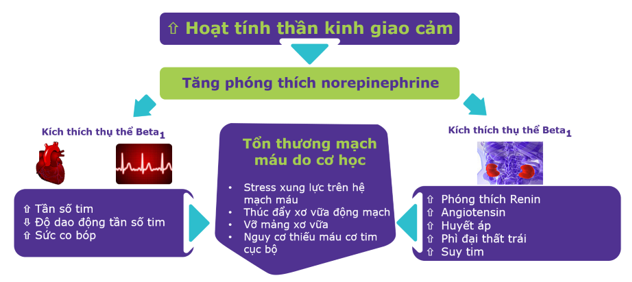
Sơ đồ 2. Hệ quả của kích thích liên tục thụ thể β1 trong cường giao cảm
IV. ẢNH HƯỞNG BẤT LỢI CỦA CƯỜNG GIAO CẢM TRÊN BỆNH NHÂN TĂNG HUYẾT ÁP
Phân tích dữ liệu từ nghiên cứu Framingham (2005) trên 3.915 người bình thường theo dõi trong 10 năm ghi nhận: những người trẻ (nhất là nam giới) có THA tâm trương thường có chỉ số BMI cao, cân nặng tiếp tục tăng và có tình trạng tăng kháng lực mạch ngoại biên trong suốt quá trình nghiên cứu. Do béo phì đã được chứng minh liên quan đến cường thần kinh giao cảm nên kết quả từ nghiên cứu Framingham và một số nghiên cứu khác cho thấy: tăng hoạt tính giao cảm là nguyên nhân chính gây THA ở nam giới trung niên hoặc trẻ tuổi.
Tần số tim nhanh là một chỉ dấu của tình trạng cường giao cảm và là yếu tố tiên đoán biến cố tim mạch xuất hiện trong tương lai. Tác giả Julius S. và cộng sự phân tích dữ liệu từ nghiên cứu VALUE (theo dõi 15.193 bệnh nhân THA trong 5 năm) và ghi nhận: khi nhịp tim tăng 10 nhịp/phút sẽ làm tăng nguy cơ mắc các biến cố tim mạch (suy tim, đột tử do tim, nhồi máu cơ tim, đột quị) lên 1,53 lần (95% CI 1.26-1.85). Nhóm bệnh nhân đã kiểm soát được HA nhưng tần số tim khi nghỉ vẫn còn cao sẽ có nguy cơ mắc các biến cố tim mạch cao hơn 53% so với nhóm có tần số tim khi nghỉ thấp. (Hình 12)
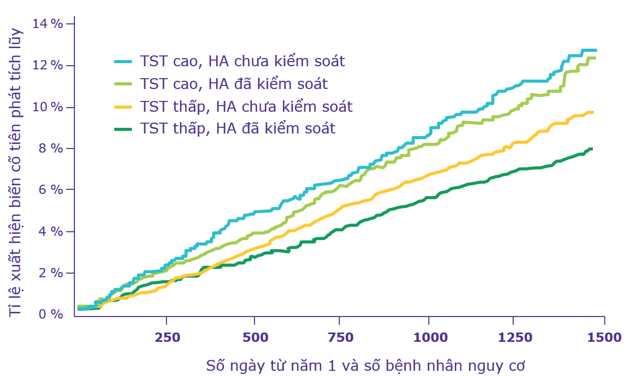
Hình 12. Tần số tim (TST) và biến cố tim mạch trên bệnh nhân tăng huyết áp
Trong nghiên cứu Framingham Heart Study (theo dõi trong 36 năm), có mối liên quan chặt chẽ giữa tần số tim và tỉ lệ tử vong cũng như biến cố mạch vành trên bệnh nhân có THA. Tỉ lệ tử vong thấp nhất ghi nhận trên những người có tần số tim < 65 lần/phút. Khi tần số tim tăng 40 nhịp/phút thì tỉ lệ tử vong chung sẽ tăng lên 2,18 lần (95% CI: 1.68- 2.83; p=0.0001). (Hình 13)
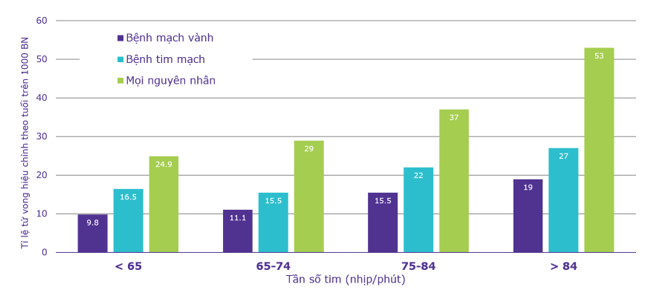
Hình 13. Tỉ lệ tử vong gia tăng theo tần số tim
Như đã phân tích, sự gia tăng hoạt tính của thần kinh giao cảm sẽ làm tăng tần số tim và tăng tỉ lệ tử vong. Nghiên cứu của tác giả Jouven và cộng sự tiến hành trên 7746 bệnh nhân nam trong độ tuổi 42 – 53, theo dõi trong 23 năm cho thấy:
- Nguy cơ đột tử tăng tuyến tính với tần số tim.
- Bệnh nhân có tần số tim khi nghỉ > 75 lần/phút có nguy cơ đột tử cao gấp 3,8 lần, nhồi máu cơ tim tử vong và tử vong do tim mạch cao gấp 2 lần so với những bệnh nhân tần số tim khi nghỉ < 60 lần/phút.
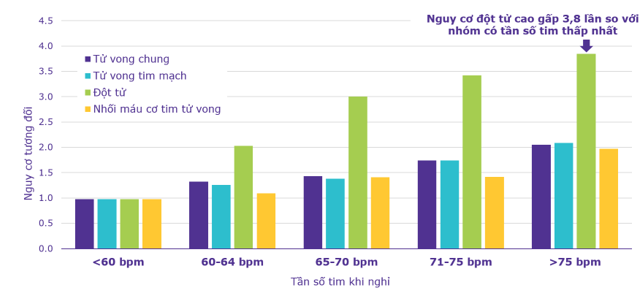
Hình 14. Nguy cơ đột tử gia tăng theo tần số tim
Bremen Diabetes Study là nghiên cứu quan sát tiến hành trên 475 bệnh nhân đái tháo đường type 2 theo dõi trong 5 năm nhằm đánh giá nguy cơ tử vong và các biến chứng tim mạch. Kết quả cho thấy:
- Có mối tương quan chặt giữa cường thần kinh giao cảm (làm tăng tần số tim) và tỉ lệ tử vong trên bệnh nhân đái tháo đường type 2.
- Tăng tần số tim khi nghỉ là yếu tố tiên đoán tử vong độc lập trên bệnh nhân đái tháo đường.
- Bệnh nhân có tần số tim > 75 lần/phút có nguy cơ tử vong do tim mạch cao gấp 3 lần những bệnh nhân có tần số tim 45 – 69 lần/phút (OR 3.3, 95% CI 1.33–8.19).
Nghiên cứu này một lần nữa khẳng định sự ảnh hưởng bất lợi của cường thần kinh giao cảm trên hệ tim mạch và nhấn mạnh đến việc cần kiểm soát hoạt tính giao cảm trên bệnh nhân đái tháo đường để giảm biến cố tim mạch và tử vong.
Cảm ơn sự hỗ trợ của 
Tài liệu tham khảo
- Grassi G. Sympathetic overdrive and cardiovascular risk in the metabolic syndrome. Hypertens Res. 2006;29:839–47.
- Palatini P. Heart rate and the cardiometabolic risk. Curr Hypertens Rep. 2013;15:253–59.
Heusch G. Heart rate and heart failure: not a simple relationship. Circ J. 2011;75:229-36. - Egan BM., Basile J., Chilton RJ. et al. Cardioprotection: the role of β-blocker therapy. J Clin Hypertens. 2005;7(7):409–16.
- Cruickshank JM. The Modern Role of Beta-blockers in Cardiovascular Medicine. Shelton, CT: People’s Medical Publishing House-USA;2011.
- Cruickshank JM. Beta-blockers and diabetes: the bad guys come good. Cardiovasc Drugs Ther. 2002;16(5):457–70.
- Grassi G, Dell’Oro R, Facchini A et al. Effect of central and peripheral body fat distribution on sympathetic and baroreceptor function in obese normotensives. J Hypertens. 2004;22:2363–69.
- Julius S, Palatini P, Kjeldsen SE et al. Usefulness of heart rate to predict future cardiac events in treated patients with high-risk systemic hypertension. Am J Cardiol. 2012;109:685–92.
- Gillman MW, Kannel WB, Belanger A et al. Influence of heart rate on mortality among persons with hypertension: The Framingham Study. Am Heart J. 1993;125(4):1148–54.
- Jouven X, Zureik M, Desnos M et al. Resting heart rate as a predictive factor for sudden death in middle-aged men. Cardiovasc Res. 2001;50:373–8.
- Linnemann B, Janka HU. Prolonged QTc interval and elevated heart rate identify the type 2 diabetic patient at high risk for cardiovascular death. The Bremen Diabetes Study. Exp Clin Endocrinol Diabetes. 2003;111:215–22.
- Kamal Rahmouni. Obesity, sympathetic overdrive, and hypertension: the leptin connection. Hypertension. 2010 Apr;55(4):844-5.
- Gino S., Grassi G. Sympathetic nervous system and hypertension: New evidences. Auton Neurosci. 2022 Feb 8;238:102954.
- Guido Grassi. Sympathetic overdrive and cardiovascular risk in the metabolic syndrome. Hypertens Res. 2006 Nov;29(11):839-47.
- Fosca Q. et al. Sympathetic overdrive in the metabolic syndrome: meta-analysis of published studies. J Hypertens. 2020 Apr;38(4):565-572.
- Guyton and Hall: Textbook of Medical Physiology 14th (Elsevier 2021). Chapter 18 : Nervous Regulation of the Circulation and Rapid Control of Arterial Pressure, pp. 217-229.
- Levick’s Introduction to Cardiovascular Physiology 6th (CRC Press 2018). Chapter 14 : Control of blood vessels: extrinsic control by nerves and hormones, pp. 255-273.







