MỞ ĐẦU:
Trong những năm gần đây, CT đã trở thành một phương tiện chẩn đoán hình ảnh quan trọng và quen thuộc trong bệnh lý tim mạch nói chung và đặc biệt trong BĐMV.
TS BS Nguyễn Thị Mỹ Hạnh
BV Nhân Dân 115
Chữ viết tắt:Tiếng Việt: BĐMV = bệnh động mạch vành, BN = bệnh nhân, ĐMV = động mạch vành, GS = gắng sức, NMCT = nhồi máu cơ tim, TM = tĩnh mạch, TMCB = thiếu máu cục bộ
Từ khóa:CCS (Coronary Calcium Score)= điểm vôi hóa mạch vành, CCTA (Coronary CT Angiography) = chụp CT mạch vành có cản quang
Với sự cải thiện về độ phân giải thời gian và không gian cũng như thể tích phủ của một vòng quay (các máy CT ≥64 lát), CT mạch vành cho phép đánh giá giải phẫu ĐMV với chất lượng hình ảnh cao. Hiện tại kỹ thuật chụp CT phổ biến và sẵn có hơn nhiều so với MRI, các dữ liệu nghiên cứu hiện có cũng chứng minh giá trị của kỹ thuật này trong chẩn đoán BĐMV, vì vậy CT có vai trò ngày càng quan trọng trong thực hành lâm sàng. Hạn chế chính của phần lớn các hệ thống CT hiện tại là liều bức xạ ion hóa cao. Với sự phát triển không ngừng của các kỹ thuật để giảm liều xạ đáng kể (CT > 64 lát), CT có thể trở thành phương tiện chẩn đoán tim mạch hấp dẫn hơn nữa trong những năm sắp tới.
Ngoài BĐMV, CT cũng là phương tiện chẩn đoán rất tốt cho các bệnh lý tim mạch khác như bệnh màng ngoài tim, bệnh tim bẩm sinh, bệnh cơ tim…Trong phạm vi bài trình bầy này, chúng tôi chỉ cập nhật vai trò của CT trong chẩn đoán BĐMV ổn định.
VAI TRÒ CỦA CTTRONG CHẨN ĐOÁN BĐMV ỔN ĐỊNH:
Chụp CTmạch vành bao gồm 2 phần: khảo sát mức độ vôi hóa mạch vành – không cần tiêm thuốc cản quang và chụp CT mạch vành có tiêm thuốc cản quang. Cũng có thể chỉ đo độ vôi hóa mạch vành hoặc chụp CT mạch vành đơn độc tùy tình huống lâm sàng.
1. CHỤP CTĐO ĐỘ VÔI HÓA MẠCH VÀNH (không tiêm thuốc cản quang):
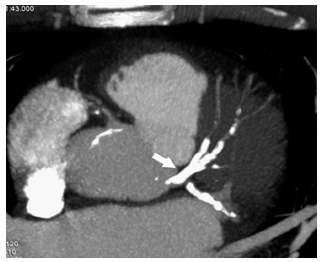
Hình 1.Chụp CT không tiêm thuốc cản quang khảo sát vôi hóa mạch vành cho thấy vôi hóa nặng ở ĐMV trái (nguồn: Ohnesorge BM, Flohr TG, Becker CR, et al. Multislice and dual source CT in cardiac imaging. 2nd edition , 2007).
Mức độ vôi hóa ĐMV trên chụp CT không tiêm thuốc cản quang tương quan tốt với mức độ xơ vữa ĐMV, tuy nhiên tương quan kém với mức độ hẹp lòng ĐMV do vôi hóa nặng không nhất thiết gây hẹp lòng ĐMV và không vôi hóa cũng không loại trừ hẹp ĐMV trên BN có triệu chứng, đặc biệt ở BN trẻ và triệu chứng cấp tính. Kết quả đo độ vôi hóa được thể hiện bằng điểm vôi hóa CCS (coronary calcium score). Điểm vôi hóa đo theo phương pháp diện tích – đậm độ (area-density method) của Agatston là phổ biến nhất và được nghiên cứu nhiều nhất (hình 2). được chia làm 4 mức độ:
Ø 0 điểm: không mảng vôi hóa
Ø 1 – 99 điểm: vôi hóa nhẹ (nguy cơ thấp, tỷ lệ tử vong hoặc NMCT hàng năm < 1%)
Ø 100 – 399: vôi hóa trung bình (nguy cơ trung bình, tỷ lệ tử vong hoặc NMCT hàng năm 1% – 3%)
Ø ≥ 400 điểm: vôi hóa nặng (nguy cơ cao, tỷ lệ tử vong hoặc NMCT hàng năm > 3%)
Mức độ nặng còn tùy thuộc vào vị trí vôi hóa (thân chung ĐMV trái và đoạn gần của các ĐMV nguy hiểm hơn đoạn giữa và đoạn xa), cách phân bố, số lượng…Các đốm vôi hóa nhỏ (spotty) lại thường đi đôi với các mảng xơ vữa hỗn hợp gây hẹp lòng mạch vành đáng kể và có thể nguy hiểm hơn mảng vôi hóa lớn…
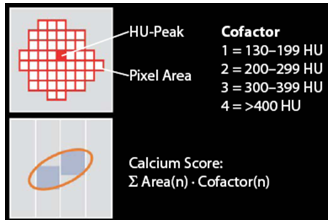
Hình 2.Tính điểm vôi hóa mạch vành theo phương pháp diện tích – đậm độ (area-density) của Agaston (nguồn: Ohnesorge BM, Flohr TG, Becker CR, et al. Multislice and dual source CT in cardiac imaging. 2nd edition , 2007).
Khi điểm vôi hóa ≥ 400, thậm chí thấp hơn nhưng tập trung thành mảng lớn làm che lấp lòng mạch vành và gây nhiễu ảnh (blooming artifart), chụp CT mạch vành thường là không nên vì đánh giá không chính xác mức độ hẹp lòng ở những nơi có mảng xơ vữa vôi hóa nặng trong khi đó BN lại phải chịu các nguy cơ của thuốc cản quang và phơi nhiễm với tia X. Những trường hợp này nên chụp mạch vành qua thông tim.
Đo điểm vôi hóa mạch vành được chỉ định theo hai tình huống dưới đây:
1.1. Đánh giá nguy cơ BĐMV trên BN không triệu chứng:
Trên các BN không triệu chứng, không rõ có BĐMV nhưng có các yếu tố nguy cơ của BĐMV như hút thuốc lá, tăng huyết áp, rối loạn lipid máu… cần tính nguy cơ BĐMV toàn bộ (global CHD risk) để có kế hoạch tầm soát BĐMV, điều chỉnh các yếu tố nguy cơ…
Các cách tính điểm nguy cơ hiện có như Framingham (Hoa kỳ), Score (Châu Âu), Procam
(Đức) cho phép tính nguy cơ bị các biến cố BĐMV (gồm NMCT không tử vong và tử vong do BĐMV) trong vòng 10 năm và được chia 3 mức:
– Nguy cơ thấp: < 10%
– Nguy cơ trung bình: 10 – 20%
– Nguy cơ cao: > 20%
Trong đó nhóm nguy cơ cao được xem là nhóm nguy cơ tương đương BĐMV và có chỉ định làm thêm các test không xâm nhập chẩn đoán BĐMV.
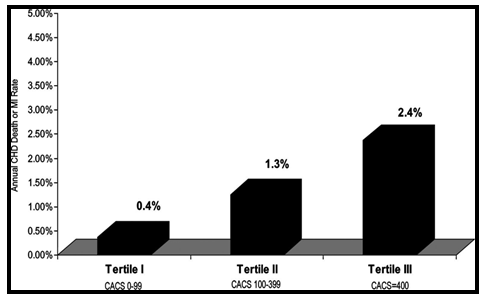
Biểu đồ 1. Nguy cơ ước lượng hàng năm về tỉ lệ tử vong do BĐMV hoặc NMCT[1]
Tuy nhiên, khả năng tiên đoán nguy cơ của các cách tính điểm nguy cơ hiện có, ví dụ điểm nguy cơ Framingham, không đầy đủ khi có các vấn đề đi kèm như: bệnh mạch máu ngoại biên, bệnh thận mạn, tình trạng nặng khó kiểm soát của đái tháo đường – tăng huyết áp – rối loạn lipid máu, tiền sử gia đình bị BĐMV sớm…Đã có một số các dấu ấn về sinh hóa và hình ảnh được nghiên cứu để làm tăng khả năng tiên đoán nguy cơ BĐMV toàn bộ, trong đó có điểm vôi hóa mạch vành. Kết quả phân tích thứ cấp (secondary analysis) từ 4 nghiên cứu cho thấy trên nhóm BN không triệu chứng có nguy cơ Framingham mức trung bình, CCS ≥400 điểm sẽ làm tăng nguy cơ của nhóm này từ mức trung bình lên mức cao (biểu đồ 1) [1]. Vì vậy chỉ định đo độ vôi hóa ĐMV được xem là thích hợp cho các BN không triệu chứng có nguy cơ BĐMV toàn bộ ở mức trung bình. Nhóm nguy cơ thấp chỉ thích hợp khi có tiền sử gia đình bị BĐMV sớm (bảng 1).
Bảng 1. Chỉ định CT đo độ vôi hóa mạch vành trên BN không triệu chứng, không rõ có BĐMV [2]
|
Nguy cơ BĐMV toàn bộ |
Thấp (< 10%) |
Trung bình (10-20%) |
Cao (>20%) |
|
Tiền sử gia đình bị BĐMV sớm* |
A (7)**
|
|
|
|
Không triệu chứng Không rõ BĐMV |
I (2)** |
A (7) |
U (4)** |
*Tiền sử gia đình bị BĐMV sớm: người có quan hệ ruột thịt với BN, nam < 55 tuổi, nữ < 65 tuổi.
**Mức độ thích hợp của các chỉ định:A(Appropriate) = thích hợp: 7 – 9 điểm; U (Uncertain) = chưa rõ ràng: 4 – 6 điểm (chỉ định nói chung có thể hợp lý và chấp nhận được, chưa rõ ràng (uncertain) cũng hàm ý cần thêm nghiên cứu và / hoặc thông tin về BN để xác định rõ chỉ định là cần thiết); I (Inappropriate) = không thích hợp: 1 – 3 điểm.
1.2. Tiên đoán BĐMV tắc nghẽn trên BN có triệu chứng:
Điểm vôi hóa mạch vành cũng được sử dụng cho tiên đoán BĐMV tắc nghẽn trên BN có triệu chứng.
Có thể chia BĐMV thành BĐMV tắc nghẽn (obstructive CAD) và BĐMV không tắc nghẽn (non-obstructive CAD). Gọi là BĐMV tắc nghẽn khi ĐMV hẹp đáng kể (≥ 50 – 70%), gây hậu quả TMCB khi nghỉ hoặc khi gắng sức (GS). BĐMV không tắc nghẽn có ĐMV hẹp nhưng không đáng kể, không gây TMCB cơ tim khi nghỉ lẫn khi GS.
Nếu lấy mốc CCS ≥100 điểm, trung bình độ nhạy và độ chuyên biệt cho tiên đoán BĐMV tắc nghẽn là 87% và 79% [1]. Theo 1 phân tích gộp trên 18 nghiên cứu (10355 BN có triệu chứng), lấy mốc CCS > 0 có trung bình độ nhạy là 98% và độ chuyên biệt là 40% [3]. Mặc dù độ nhạy cao, mức độ vôi hóa mạch vành không tương quan chặt với mức độ hẹp lòng ĐMV: vôi hóa nặng không nhất thiết gây hẹp lòng ĐMV (hình 3), không vôi hóa cũng không loại trừ hẹp ĐMV trên BN có triệu chứng. Trong nghiên cứu CONFIRM, là 1 nghiên cứu sổ bộ lớn – đa trung tâm – đa quốc gia, kết quả chụp CT mạch vành cho thấy trên tổng số 10037 BN có triệu chứng kèm điểm vôi hóa mạch vành = 0 có 17.9% BN có hẹp ĐMV ở các mức độ gồm: 13% BN hẹp ĐMV nhẹ không tắc nghẽn, 3.5% hẹp ĐMV ≥ 50% và 1.4% hẹp ĐMV ≥ 70% [4]. Hẹp ĐMV có điểm vôi hóa bằng 0 thường xảy ra trên BN trẻ tuổi, chưa đủ thời gian để các mảng xơ vữa bị vôi hóa.
Kết quả CCS cũng chỉ gợi ý về tình trạng xơ vữa ĐMV, không cung cấp được các thông tin về mức độ hẹp lòng ĐMV do xơ vữa cũng như các ảnh hưởng về mặt chức năng của hẹp ĐMV. Tuy nhiên với những ưu điểm dễ thực hiện, không cần tiêm thuốc cản quang, không phụ thuộc các thuốc đang dùng cũng như khả năng gắng sức, các biến đổi trên ECG hay rối loạn vận động vùng trên siêu âm tim hoặc suy chức năng thận, có thể xem xét chỉ định khảo sát vôi hóa mạch vành như một test thứ cấp (secondary-line) khi các test đánh giá chức năng hoặc giải phẫu mạch vành không xâm nhập không thể thực hiện được hoặc kết quả không kết luận được để lập kế hoạch điều trị cho BN [1].
Do nhiều hạn chế nêu trên, loại khuyến cáo chỉ định CT đo vôi hóa mạch vành theo khuyến cáo của ACCF/AHA 2012 cho BN nghi ngờ bị bệnh tim thiếu máu cục bộ ổn định (SIHD) rất hạn chế [5]:
– Nhóm BN có khả năng bị BĐMV trước test thấp, CT đo vôi hóa mạch vành có thể có ích cho loại trừ BĐMV tắc nghẽn, loại chỉ định thuộc class IIb (C)
– Nhóm BN có khả năng bị BĐMV trước test trung bình hoặc cao: không chỉ định.
Chỉ định đo vôi hóa mạch vành cũng được cho là hiếm khi thích hợp (R = Rarely Appropriate) cho BĐMV ổn định theo khuyến cáo của ACCF/AHA và các hiệp hội hình ảnh Hoa kỳ 2013 [6]. Cần có thêm chứng cứ cho độ chính xác của CT đo vôi hóa mạch vành trong loại trừ hẹp ĐMV quan trọng trên các BN có triệu chứng.
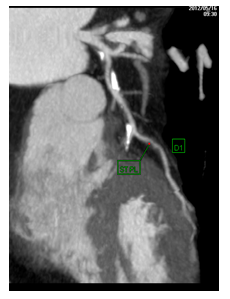
Hình 3.Một BN nam, 65 tuổi, có mảng xơ vữa vôi hóa ở đoạn cuối thân chung và ĐMV xuống trước trái đoạn 1,2 nhưng không gây hẹp lòng mạch vành đáng kể.
2. CHỤP CT MẠCH VÀNH CÓ CẢN QUANG (CCTA) TRONG BĐMV ỔN ĐỊNH:
Xác định phạm vi và độ nặng của hẹp ĐMV trên khảo sát giải phẫu ĐMV là một trong hai thông số quan trọng cần thiết cho quyết định điều trị tái thông ĐMV. Kết quả từ các dữ liệu hiện có (5 nghiên cứu phân tích tổng hợp, 3 thử nghiệm lâm sàng ngẫu nhiên) cho thấy CCTA có trung bình độ nhạy 93 – 97%, độ chuyên biệt 80 – 90% trong chẩn đoán BĐMV tắc nghẽn, đặc biệt giá trị tiên đoán âm rất cao 97 – 99% so với chụp mạch vành xâm nhập, khiến CCTA là test đáng tin cậy cho loại trừ BĐMV tắc nghẽn [5,7].
Hạn chế của chụp mạch vành xâm nhập là chỉ đánh giá được hẹp lòng mạch vành, không cung cấp được thông tin về thành ĐMV. CCTA có thể đánh giá cả lòng lẫn thành ĐMV, nghĩa là có thể khảo sát được các đặc tính về hình thái và cấu trúc của mảng xơ vữa. Hơn nữa, các đặc tính về tình trạng mảng xơ vữa như không vôi hóa, vôi hóa, dạng hỗn hợp…có thể hữu ích cho xác định các các sang thương có nguy cơ cao gây hội chứng mạch vành cấp, đó là các mảng xơ vữa không vôi hóa có đậm độ thấp (< 30 Housfield Unit) hoặc dạng hỗn hợp có đốm vôi hóa nhỏ (spotty calcification) (biểu đồ 2) [8].
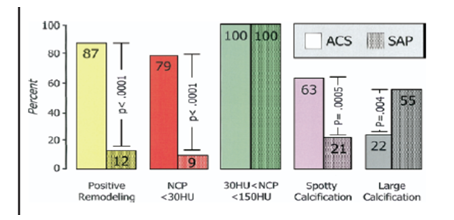
Biểu đồ 2. Đặc điểm mảng xơ vữa trong hội chứng mạch vành cấp (ACS) và đau thắt ngực ổn định (SAP). NCP = non calcified plaque, HU = Housfield Unit [8]
Thêm vào đó, các test gắng sức khi âm tính chỉ loại trừ BĐMV tắc nghẽn, không loại trừ được các trường hợp có mảng xơ vữa gây hẹp ĐMV không tắc nghẽn (hình 4). Nhận diện được các mảng xơ vữa không gây tắc nghẽn ĐMV trên CCTA có thể hữu ích trong đánh giá nguy cơ và lên kế hoạch điều trị phòng ngừa tích cực trên các mục tiêu về cholesterol máu, thuốc chống kết tập tiểu cầu…
Trên cơ sở các dữ liệu nghiên cứu này, khuyến cáo chỉ định chụp CCTA chẩn đoán BĐMV của các Hiệp hội tim mạch Hoa kỳ và Châu Âu trong vài năm gần đây đã được mở rộng hơn (sẽ được trình bầy ở phần dưới).
Tuy nhiên cần lưu ý vôi hóa mạch vành nhiều (CCS ≥400) sẽ gây nhiễu làm giảm độ chính xác khi đánh giá mức độ nặng của sang thương hoặc gây dương tính giả, do đó không nên chụp CCTA trên các BN biết có tình trạng vôi hóa lan tỏa nặng hoặc nguy cơ BĐMV cao.
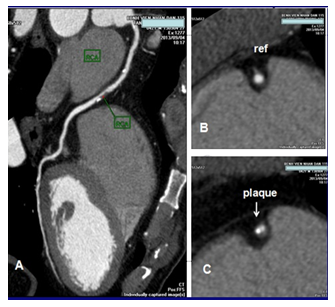
Hình 4.Hình CCTA của một BN nam, 42 tuổi, đau ngực không điền hình, kết quả siêu âm tim gắng sức âm tính. CCTA: A/Hình Curved MPR của ĐMV phải cho thấy có 2 mảng xơ vữa vôi hóa ở đoạn 2 trong đó mảng xơ vữa thứ 2 (mũi tên xanh) gây hẹp lòng ĐMV 50-70%. B/ Hình cắt ngang lòng ĐMV đoạn tham khảo (ref) ngay trên chỗ hẹp. C/ Hình cắt ngang lòng ĐMV phải đoạn 2 qua mảng xơ vữa thứ 2.
Trước khi nêu các chỉ định chụp CCTA trong BĐMV ổn định, xin được nhắc lại cách tính khả năng bị BĐMV trước test của BN (bảng 2).
Bảng 2. Khả năng bị BĐMV (hay bệnh tim TMCB) ổn định trước test (pretest probability)[9]
|
|
Đau ngực điển hình (typical angina) |
Đau ngực không điển hình (atypical angina) |
Đau ngực không đặc hiệu (non-angina) |
|||
|
Tuổi |
Nam |
Nữ |
Nam |
Nữ |
Nam |
Nữ |
|
30 – 39 |
59 |
28 |
29 |
10 |
18 |
5 |
|
40 – 49 |
69 |
37 |
38 |
14 |
25 |
8 |
|
50 – 59 |
77 |
47 |
49 |
20 |
34 |
12 |
|
60 – 69 |
84 |
58 |
59 |
28 |
44 |
17 |
|
70 – 79 |
89 |
68 |
69 |
37 |
54 |
24 |
|
≥80 |
93 |
76 |
78 |
47 |
65 |
32 |
Các con số trong bảng thể hiện tỷ lệ % bị hẹp ĐMV đáng kể khi thông tim
Khả năng bị BĐMV trước test chia ra các mức như sau [3,6]:
Ø Thấp: < 15 – 20%
Ø Trung bình: 15 – 20% à70 – 85%
Ø Cao: > 70 – 85%
Tuy nhiên, cách tính này chỉ dựa trên tính chất đau ngực, tuổi và phái. Khi có các yếu tố nguy cơ khác gồm hút thuốc lá, có sóng Q hoặc biến đổi ST-T trên ECG, cholesterol > 250 mg/dL, đái tháo đường (đường huyết đói > 140 mg/dL), khả năng bị BĐMV sẽ cao hơn.
Dưới đây chúng tôi xin được trình bầy các chỉ định của CCTA trong các tình huống cụ thể theo các khuyến cáo mới nhất của các Hiệp hội Tim mạch Mỹ và Châu Âu.
2.1. BN không triệu chứng:
Trên BN không triệu chứng, có thể xem xét chụp CCTA nếu nguy cơ BĐMV toàn bộ cao ( bảng 3).
Bảng 3. Mức độ sử dụng thích hợp của CCTA cho BN không triệu chứng, không rõ có BĐMV [6]
|
Tình huống chỉ định |
Mức độ thích hợp |
|
|
1. |
– Nguy cơ BĐMV toàn bộ thấp – Bất kể ECG diễn giải được hay không và bất kể khả năng GS |
R |
|
2. |
– Nguy cơ BĐMV toàn bộ trung bình – ECG diễn giải được* và có khả năng GS |
R |
|
3. |
– Nguy cơ BĐMV toàn bộ trung bình – ECG không diễn giải được* hoặc không có khả năng GS |
R |
|
4. |
– Nguy cơ BĐMV toàn bộ cao – ECG diễn giải được và có khả năng GS |
M |
|
5. |
– Nguy cơ BĐMV toàn bộ cao – ECG không diễn giải được hoặc không có khả năng GS |
M |
A (Appropriate) = thích hợp, M (May be Appropriate) = có thể thích hợp, R (Rarely Appropriate) = hiếm khi thích hợp
2.2. BN có triệu chứng:
Bảng 4. Mức độ sử dụng thích hợp của CCTA cho BN có triệu chứng, không rõ có BĐMV [6]
|
Tình huống chỉ định |
Mức độ thích hợp |
|
|
1. |
– Khả năng bị BĐMV trước test thấp – ECG diễn giải được và có khả năng GS |
R |
|
2. |
– Khả năng bị BĐMV trước test thấp – ECG không diễn giải được hoặc không có khả năng GS |
M |
|
3. |
– Khả năng bị BĐMV trước test trung bình – ECG diễn giải được và có khả năng GS |
M |
|
4. |
– Khả năng bị BĐMV trước test trung bình – ECG không diễn giải được hoặc không có khả năng GS |
A |
|
5. |
– Khả năng bị BĐMV trước test cao – ECG diễn giải được và có khả năng GS |
M |
|
6. |
– Khả năng bị BĐMV trước test cao – ECG không diễn giải được hoặc không có khả năng GS |
M |
A (Appropriate) = thích hợp, M (May be Appropriate) = có thể thích hợp, R (Rarely Appropriate) = hiếm khi thích hợp
(*) Định nghĩa ECG diễn giải được, không diễn giải được:
– ECG diễn giải được (interpretable) = ECG 12 chuyển đạo khi nghỉ bình thường hoặc có biến đổi ST-T tối thiểu (< 0.5 mm).
– ECG không diễn giải được (uninterpretable)= ECG khi nghỉ (resting ECG) có các bất thường ảnh hưởng trên ST làm diễn giải không chính xác các biến đổi khi GS, làm giảm độ chính xác của ECG GS, bao gồm: phì đại thất trái, block nhánh trái, máy tạo nhịp tại thất, ST chênh xuống ≥ 0.5 mm. Đang dùng digoxin có thể gây biến đổi ST kiểu TMCB khi GS (dương tính giả).
Bảng 4 là các khuyến cáo trích từ Hướng dẫn của các Hiệp hội của Mỹ năm 2013 về mức độ sử dụng thích hợp của các phương tiện chẩn đoán trong bệnh tim TMCB ổn định [6]. Các khuyến cáo dựa trên chứng cứ của các Hiệp hội tim mạch Mỹ và Châu Âu cho BĐMV ổn định năm 2012 và 2013 [5,9] cũng thống nhất với Hướng dẫn này. Nhìn chung hiện tại loại khuyến cáo của CCTA so với các test GS vẫn ở dưới một mức. Trên các BN có triệu chứng, ưu tiên chọn vẫn là các test GS nếu BN có khả năng GS tốt. Có thể chọn CCTA cho các trường hợp sau để tránh phải chụp mạch vành xâm nhập không cần thiết:
– Đau ngực không điển hình, khả năng GS kém không thể làm được hoặc chống chỉ định làm các test GS.
– Test GS trước đây bình thường, triệu chứng không hết.
– Test GS trước đây không kết luận được.
Đặc biệt, trên nhóm BN có khả năng bị BĐMV trước test ở mức trung bình – thấp (15% à< 50%), hướng dẫn của Hiệp hội tim mạch Châu Âu năm 2013 cũng nhấn mạnh ưu thế của CCTA giúp loại trừ BĐMV chắc chắn hơn các test GS [9].
2.3. Một số tình huống về tim mạch khác có thể liên quan đến BĐMV :
CCTA cũng có thể được chỉ định trong một số tình huống lâm sàng khác như suy tim, loạn nhịp… không rõ nguyên nhân để loại trừ BĐMV là nguyên nhân gây ra các bệnh lý này, nhất là trên các BN có khả năng bị BĐMV trước test ở mức thấp đến trung bình (bảng 5) [1,6]. Nếu BN có khả năng bị BĐMV trước test ở mức cao và có đủ các điều kiện để điều trị tái thông ĐMV thì nên chọn phương pháp chụp mạch vành xâm nhập để tránh cho BN không bị phơi nhiễm với tia X và thuốc cản quang nhiều lần không cần thiết.
Bảng 5. Mức độ thích hợp của CCTA cho một số bệnh cảnh LS khác [1]
|
A. Suy tim mới khởi phát hoặc mới được chẩn đoán, không rõ có BĐMV |
||||
|
Khả năng bị BĐMV trước test |
Thấp |
TB |
Cao |
|
|
1. |
-LVEF giảm |
A (7) |
A (7) |
U (4) |
|
2. |
– LVEF bình thường |
U (5) |
U (5) |
U (4) |
|
B. Đánh giá mạch vành trước phẫu thuật tim ngoài mạch vành |
||||
|
Khả năng bị BĐMV trước test |
Thấp |
TB |
Cao |
|
|
1. |
– Đánh giá mạch vành trước phẫu thuật tim ngoài mạch vành |
U (6) |
A (7) |
I (3) |
|
C. Loạn nhịp không rõ nguyên nhân sau đánh giá ban đầu |
||||
|
1. |
– Rung nhĩ mới khởi phát (còn tồn tại) |
I (2) |
||
|
2. |
– Cơn nhịp nhanh thất không kéo dài (nonsustained) |
U (6) |
||
|
3. |
– Ngất |
U (4) |
||
A(Appropriate) = thích hợp, U (Uncertain) = chưa rõ ràng; I (Inappropriate) = không thích hợp. Tham khảo chú thích bảng 1.
2.4. Sau điều trị tái thông ĐMV:
Điều trị tái thông ĐMV bao gồm đặt stent qua can thiệp mạch vành qua da và phẫu thuật bắc cầu ĐMV (CABG).
Stent mạch vành đang dùng cho tới nay bản chất là kim loại, do đó gây ra nhiều loại nhiễu ảnh (artifact) trong đó quan trọng nhất là blooming artifact làm hình ảnh thành stent dầy hơn thực và lấn vào lòng, làm giảm độ chính xác của CCTA khi đánh giá tái hẹp trong stent. Kết quả các dữ liệu nghiên cứu hiện có cho thấy đánh giá tái hẹp trong stent bằng CCTA hiện tại chỉ đáng tin cậy (độ nhạy và độ chuyên biệt > 90%) khi đường kính stent ≥3 mm [7,10,11].
Sau CABG, CCTA đánh giá hẹp cầu nối tốt với độ nhạy và độ chuyên biệt đều trên 90% do cầu có đường kính lớn, ít di động theo co bóp tim. Tuy nhiên đánh giá miệng nối xa (nơi cầu nối vào ĐMV) khó khăn hơn do cầu thường nối vào ĐMV đoạn xa có đường kính nhỏ < 2 mm, bị vôi hóa…ĐMV của các BN CBAG thường nhiều tổn thương và vôi hóa nhiều, khó đánh giá [7,12].
3. 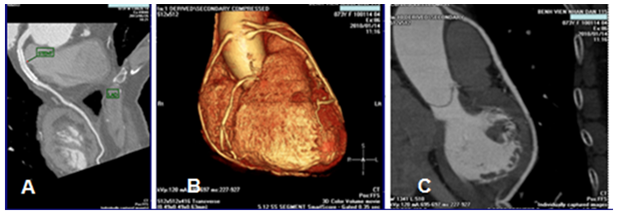
Hình 5. A/ Hình curved MPR không thấy tái hẹp trong stent của 1 BN nam, 73 tuổi, đau ngực không đặc hiệu, có 1 stent (> 5 năm) ở LAD1-2 đường kính 3 mm; B / Hình 3D của 1 BN nữ 73 tuổi, có 3 cầu mạch vành, 2 cầu bên trái và 1 cầu bên phải. C/ Hình curved MPR của cầu nối vào LAD3 của cùng BN này, không tái hẹp.
Mức độ thích hợp của CCTA sau điều trị tái thông ĐMV thể hiện trong bảng 6.
Bảng 6. Mức độ thích hợp của CCTA sau điều trị tái thông ĐMV [1]
|
Chỉ định |
Mức độ thích hợp |
||
|
1. Có triệu chứng (nghi ngờ TMCB) |
|||
|
1. |
– Đánh giá tái thông cầu sau CABG |
A (8) |
|
|
2. |
– Tiền sử đặt stent đường kính < 3mm hoặc không rõ |
I (3) |
|
|
3. |
– Tiền sử đặt stent đường kính ≥3mm |
U (6) |
|
|
2. Không triệu chứng sau CABG |
|
||
|
Thời gian từ lúc CABG |
<5 năm |
≥5 năm |
|
|
|
– Sau CABG |
I (2) |
U (5) |
|
3. Không triệu chứng sau đặt stent mạch vành |
|||
|
1. |
– Sau stent thân chung ĐMV trái – Đường kính stent ≥3mm |
A (7) |
|
|
Thời gian từ lúc đặt stent |
<2 năm |
≥2 năm |
|
|
2. |
– Stent đường kính < 3mm hoặc không rõ |
I (2) |
I (2) |
|
3. |
– Stent đường kính ≥3mm |
I (3) |
U (4) |
A(Appropriate) = thích hợp, U (Uncertain) = chưa rõ ràng; I (Inappropriate) = không thích hợp. Tham khảo chú thích bảng 1.
KẾT LUẬN:
Tóm lại, chụp CT mạch vành là một kỹ thuật chẩn đoán BĐMV có giá trị và có rất nhiều triển vọng. Trong tương lai, CCTA không chỉ giúp xác định phạm vi và mức độ hẹp ĐMV mà còn có thể tiến tới đánh giá tốt hơn nữa cấu tạo của các mảng xơ vữa, từ đó xác định được các mảng xơ vữa nguy hiểm có khả năng gây hội chứng mạch vành cấp…CCTA cũng sẽ giúp làm giảm tỉ lệ những trường hợp chụp mạch vành vành xâm nhập chỉ cho mục đích chẩn đoán mà không cần can thiệp. Tuy vậy chụp CT mạch vành vẫn luôn có những nguy cơ xuất phát chủ yếu từ phơi nhiễm với tia xạ và dùng thuốc cản quang. Vì vậy chỉ định chụp CCTA nên tuân thủ theo các Hướng dẫn dựa trên chứng cứ của các Hiệp hội cũng như cân nhắc lợi hại cho từng bệnh nhân cụ thể.
TÀI LIỆU THAM KHẢO:
[1] Greenland B, Bonow RO, Brundage BH, et al. ACCF/AHA 2007 Clinical Expert Consensus Document on Coronary Artery Calcium Scoring. Circulation. 2007;115:402-426
[2] Taylor AJ, Cerqueira M, John McB, et al. ACCF/ACR/SCCT/SCMR/ASNC/ NASCI/SCAI/SIR 2010 appropriateness criteria for cardiac CT. J Am Col Cardiol. 2010;56:1864-94.
[3] Sarwar A, Shaw LJ, Shapiro MD, et al. Diagnostic and prognostic value of absence of coronary artery calcification. J Am Coll Cardiol Cardiovasc Imaging. 2009;2:675– 88.
[4] Villines TC, Hulten EA, Shaw LJ, et al. Prevalence and Severity of Coronary Artery Disease and Adverse Events Among Symptomatic Patients With Coronary Artery Calcification Scores of Zero Undergoing Coronary Computed Tomography Angiography: Results From the CONFIRM (Coronary CT Angiography Evaluation for Clinical Outcomes: An International Multicenter) Registry. J Am Coll Cardiol. 2011;58:2540.
[5] Fihn SD, Gardin JM, Abrams J, et al. 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/ STS Guideline for the Diagnosis and Management of Patients With Stable Ischemic Heart Disease. Circulation. 2012;126:e354-e471.
[6] Wolk MJ, Bailey SR, Doherty JU, et al. ACCF/AHA/ASE/ASNC/HFSA/HRS /SCAI/ SCCT/SCMR/STS 2013 Multimodality Appropriate Use Criteria for the Detection and Risk Assessment of
Stable Ischemic Heart Disease. J Am Coll Cardiol. 2014. 63.
[7] Berman DS, Budoff MJ, Carr JJ, et al. ACCF/ACR/AHA/NASCI/SAIP/SCAI/ SCCT 2010 Expert Consensus Document on Coronary Computed Tomographic Angiography. A Report of the American College of Cardiology Foundation Task Force on Expert Consensus Documents. J Am Coll Cardiol 2010;55:2663-2699.
[8] Motoyama S, Kondo T, Sarai M, et al. Multislice Computed Tomographic Characteristics of Coronary Lesions in Acute Coronary Syndromes. J Am Col Cardiol 2007;50:319–26.
[9] Montalescot G, Sechtem U, Achenbach S, et al. 2013 ESC guidelines on the management of stable coronary artery disease. The Task Force on the management of stable coronary artery disease of the European Society of Cardiology European Heart Journal. 2013;34:2949–3003.
[10] Carrabba N, Schuijf JD, Graaf FR, et al. Diagnostic accuracy of 64-slice computed tomography coronary angiography for the detection of in-stent restenosis: A meta-analysis. J Nucl Cardiol 2010;17:470–8.
[11] Sheth T,Dodd JD,Hoffmann U,et al. Coronary stent assessability by 64 slice multi-detector computed tomography. Catheter Cardiovasc Interv.2007;69(7):933-8.
[12] Hamon M, Lepage 0, Malagutti P, et al. Diagnostic Performance of 16- and 64-Section Spiral CT for Coronary Artery Bypass Graft Assessment: Meta-Analysis. Radiology 2008; 247:679-686.







