TÓM TẮT
Cơ sở: Giảm triệu chứng là mục tiêu hàng đầu của can thiệp mạch vành qua da (PCI) ở bệnh nhân đau thắt ngực ổn định và thường được quan sát trên lâm sàng. Tuy nhiên, không có bằng chứng từ các thử nghiệm được làm mù ngẫu nhiên, có nhóm chứng placebo để cho thấy hiệu quả của chúng.
Rasha Al-Lamee, David Thompson, Hakim-Moulay Dehbi, Sayan Sen, Kare Tang, John Davies,
Thomas Keeble, Michael Mielewczik, Raffi Kaprielian, Iqbal S Malik, Sukhjinder S Nijjer, Ricardo Petraco, Christopher Cook,
Yousif Ahmad, James Howard, Christopher Baker, Andrew Sharp, Robert Gerber, Suneel Talwar, Ravi Assomull,
Jamil Mayet, Roland Wensel, David Collier, Matthew Shun-Shin, Simon A Thom,
Justin E Davies, Darrel P Francis, thay mặt các nhà nghiên cứu ORBITA*
Người dịch: TS. BS. Hoàng Văn Sỹ
Trưởng khoa Nội Tim mạch BV Chợ Rẫy, Chủ nhiệm Bộ môn Nội Đại Học Y Dược TP.HCM
Phương pháp: ORBITA là thử nghiệm mù, có nhóm chứng, đa trung tâm so sánh PCI với thủ thuật placebo trong điều trị giảm đau thắt ngực được tiến hành tại 5 trung tâm nghiên cứu ở Anh Quốc. Chúng tôi tuyển chọn các bệnh nhân hẹp một nhánh mạch vành nặng (≥70%). Sau khi tuyển chọn, các bệnh nhân được tối ưu hoá điều trị nội khoa trong 6 tuần. Sau đó bệnh nhân được đánh giá trước khi phân nhóm ngẫu nhiên bằng nghiệm pháp gắng sức tim phổi, các bộ câu hỏi triệu chứng, và siêu âm tim gắng sức với dobutamine. Các bệnh nhân được phân nhóm ngẫu nhiên 1:1 để trải qua PCI hoặc thủ thuật placebo bằng cách sử dụng công cụ phân nhóm ngẫu nhiên trực tuyến tự động. Sau 6 tuần theo dõi, việc đánh giá thực hiện trước khi phân ngẫu nhiên được lặp lại ở lần khám cuối cùng. Kết cục chính là sự khác biệt về thời gian tăng mức độ gắng sức giữa các nhóm. Tất cả các phân tích dựa trên nguyên tắc phân tích có chủ ý (intention-to-treat) và quần thể nghiên cứu bao gồm tất các các đối tượng tham gia đã được phân nhóm ngẫu nhiên. Thử nghiệm này được đăng ký với ClinicalTrials.gov, số NCT02062593.
Kết quả: ORBITA tuyển chọn 230 bệnh nhân với các triệu chứng thiếu máu cục bộ. Sau thời kỳ tối ưu hoá điều trị nội khoa và từ 6/1/2014 đến 11/8/2017, 200 bệnh nhân được phân nhóm ngẫu nhiên, với 105 bệnh nhân được PCI và 95 bệnh nhân được làm thủ thuật placebo. Các tổn thương có mức độ hẹp trung bình 84,4% (SD 10,2), FFR là 0,69 (0,16) và iFR là 0,76 (0,22). Không có sự khác biệt có ý nghĩa giữa kết cục tiên phát về tăng thời gian gắng sức giữa các nhóm (PCI trừ placebo 16,6 giây, khoảng tin cậy 95%: -8,9 đến 42.0, p=0.200). Không có trường hợp nào tử vong. Các biến cố ngoại ý nặng nề bao gồm 4 biến chứng liên quan đến dây dẫn đo áp lực trong nhóm placebo mà sau đó cần PCI và 5 biến cố chảy máu nặng, bao gồm 2 trong nhóm PCI và 3 trong nhóm placebo.
Phân tích: Ở các bệnh nhân đau thắt ngực được điều trị nội khoa và có hẹp mạch vành nặng, PCI không làm tăng thời gian gắng sức hơn so với hiệu quả của thủ thuật placebo. Hiệu quả của các thủ thuật xâm lấn có thể được đánh giá với nhóm chứng placebo, như là tiêu chuẩn của điều trị thuốc.
Tài trợ: Trung tâm nghiên cứu Y sinh Hoàng gia, Quỹ Sức khoẻ Tuần hoàn, Quỹ từ thiện Chăm sóc sức khoẻ Đại học Hoàng Gia, Philips Volcano, Trung tâm nghiên cứu Y sinh NIHR Barts.
Mở đầu
Can thiệp mạch vành qua da (PCI) ban đầu được chỉ định để điều trị đau thắt ngực ổn định(1). Hơn 500000 thủ thuật PCI được thực hiện hàng năm trên thế giới với đau thắt ngực ổn định. Thử nghiệm COURAGE (Đánh giá các kết cục lâm sàng khi sử dụng tái tưới máu và thuốc tích cực) cho thấy không có sự khác biệt về tần suất nhồi máu cơ tim và tử vong giữa các bệnh nhân bệnh mạch vành ổn định được PCI so với nhóm chứng(2). Các phân tích gộp cũng cho kết quả tương tự(3).
Giảm triệu chứng đau ngực vẫn là lý do chính để PCI ở bệnh mạch vành ổn định(4). Các hướng dẫn điều trị khuyến cáo sử dụng thuốc chống đau thắt ngực là liệu pháp đầu tay, và dành PCI cho các bệnh nhân vẫn còn triệu chứng(5).
Dữ liệu từ các thử nghiệm ngẫu nhiên không làm mù đã cho thấy sự cải thiện thời gian gắng sức có ý nghĩa, giảm đau ngực và cải thiện chất lượng cuộc sống từ PCI(6-8). Tuy nhiên, đáp ứng về triệu chứng là chủ quan và bao gồm cả hiệu ứng điều trị thực sự và hiệu ứng placebo(9). Hơn nữa, ở một thử nghiệm mở, nếu bệnh nhân được phân ngẫu nhiên vào nhóm không PCI có sự kỳ vọng rằng PCI là ưu việt, điều này có thể ảnh hưởng đến phản hồi của bệnh nhân về triệu chứng (và phân tích của bác sỹ), làm tăng một cách giả tạo tần suất tái tưới máu không được lên kế hoạch của nhóm chứng(4,10).
Hiệu ứng placebo được biết là mạnh hơn ở nhóm điều trị xâm lấn so với điều trị không xâm lấn(11). Các bác sỹ can thiệp và các bệnh nhân có đau thắt ngực ổn định thường nghĩ rằng PCI giúp giảm triệu chứng(12). Thêm vào đó, các bác sỹ tim mạch thể hiện một cách tiếp cận quyết đoán trong chẩn đoán và điều trị, mà có thể dẫn tới tăng hiệu ứng placebo(13). Nếu không được làm mù, quy mô hiệu ứng của PCI trên các kết cục triệu chứng có thể bị ước đoán quá mức vì sự cộng thêm của hiệu ứng placebo vào hiệu ứng sinh lý thực sự của can thiệp(14). Ở tất cả các thử nghiệm trước đó, cả những nhà nghiên cứu và bệnh nhân đều biết về sự phân bố điều trị(2,8,10).
BỐI CẢNH CỦA NGHIÊN CỨU
Bằng chứng trước nghiên cứu này
Hơn 500000 thủ thuật PCI được thực hiện hàng năm trên thế giới để giảm triệu chứng đau ngực nhưng không có thử nghiệm có nhóm chứng placebo nào được thực hiện với mục tiêu này. PCI không làm mù được báo cáo là làm tăng thời gian gắng sức hơn so với điều trị nội khoa là 96 giây. Các thuốc chống đau thắt ngực đơn lẻ điển hình làm tăng thời gian gắng sức hơn 45 giây so với placebo, vì vậy ORBITA được thiết kế một cách bảo tồn để tìm quy mô hiệu quả 30 giây.
Giá trị cộng thêm của nghiên cứu này
ORBITA tìm hiểu hiệu quả của PCI so với placebo để cải thiện khả năng gắng sức ở các bệnh nhân có bệnh mạch vành nặng đã được điều trị nội khoa tối ưu theo khuyến cáo. Hẹp mạch vành là nặng và có hậu quả huyết động lớn. Bất chấp việc PCI cải thiện đáng kể các chỉ số huyết động và hình ảnh, PCI không cải thiện thời gian gắng sức so với placebo.
Ảnh hưởng lên tất cả các bằng chứng đang có
Cảm nhận lâm sàng chung đó là các bệnh nhân có đau thắt ngực ổn định sẽ giảm đáng kể triệu chứng nhờ PCI. Các kết quả của ORBITA, thử nghiệm PCI duy nhất được làm mù và phân ngẫu nhiên có nhóm chứng placebo, cho thấy thậm chí với các chỗ hẹp mạch vành nặng, khả năng gắng sức và các triệu chứng không được cải thiện đáng kể so với can thiệp placebo. Các bác sỹ khuyên bệnh nhân lựa chọn điều trị can thiệp để giảm triệu chứng nên ủng hộ các dữ liệu có nhóm chứng placebo. ORBITA cho thấy cách tiếp cận này là khả thi và mang lại nhiều thông tin.
Cho đến nay, các bác sỹ tim mạch không chấp nhận ý tưởng về thử nghiện có nhóm chứng placebo để giảm đau ngực bằng PCI vì 2 lý do chính. Thứ nhất là cảm nhận chung rằng PCI giảm đau ngực không cần nghi ngờ(15), một cảm nhận dựa trên kinh nghiệm lâm sàng không làm mù. Lý do thứ hai là có thể không đạo đức khi khiến bệnh nhân phải trải qua một thủ thuật placebo xâm lấn. Tuy nhiên, không có bằng chứng về tác hại đối với nhóm placebo được tìm thấy trong một bài tổng quan hệ thống về các thử nghiệm phẫu thuật có nhóm chứng placebo(16).
Khi đề nghị can thiệp xâm lấn để giảm triệu chứng, điều quan trọng là phải biết về hiệu quả thực sự của can thiệp, đặc biệt khi bệnh nhân có thể tiếp tục lựa chọn điều trị bảo tồn thay thế. Hơn nữa, dù PCI ngày càng trở nên an toàn hơn, vẫn có một tỷ lệ biến chứng từ 1-2%(17).
Bằng chứng từ các thử nghiệm ngẫu nhiên có nhóm chứng placebo cho thấy điều trị chống đau thắt ngực với một thuốc giúp cải thiện thời gian gắng sức từ 48-55s(18,19). Thử nghiệm ORBITA được thiết kế để đánh giá hiệu quả của PCI so với placebo về thời gian gắng sức ở các bệnh nhân có triệu chứng thiếu máu cơ tim cục bộ ổn định. Căn cứ vào bằng chứng có từ trước, ORBITA được thiết kế một cách bảo tồn để có thể tìm quy mô hiệu quả 30 giây.
PHƯƠNG PHÁP
Thiết kế nghiên cứu và đối tượng tham gia
ORBITA là thử nghiệm ngẫu nhiên, đa trung tâm được thực hiện ở 5 địa điểm nghiên cứu ở Anh Quốc: Imperial College Healthcare NHS Trust, Essex Cardiothoracic Centre, Royal Bournemouth and Christchurch Hospitals NHS Trust, East Sussex Healthcare NHS Trust, and Royal Devon và Exeter NHS Trust. Hội đồng đạo đức nghiên cứu trung tâm London chấp thuận nghiên cứu và văn bản đồng ý tham gia được thu thập từ các bệnh nhân trước khi tuyển chọn vào nghiên cứu. Thử nghiệm định hướng theo sự giám sát chung do uỷ ban tiến hành với một chủ tịch độc lập đứng đầu uỷ ban. Việc theo dõi các dữ liệu độc lập được tiến hành. Ban theo dõi an toàn dữ liệu độc lập xem xét tất cả các biến cố ngoại ý của nghiên cứu và có quyền chấm dứt thử nghiệm nếu cần. Bản tóm tắt tường trình có sẵn trực tuyến và tường trình đầy đủ được cung cấp trong phụ lục.
Các bệnh nhân thích hợp cho thử nghiệm có tuổi từ 18 đến 85, có đau thắt ngực hoặc các triệu chứng tương đương và ít nhất một tổn thương có ý nghĩa trên chụp mạch máu (≥70%) ở một mạch máu đơn độc thích hợp về mặt lâm sàng để PCI. Tiêu chuẩn loại trừ là các chỗ hẹp lớn hơn hoặc bằng 50% ở một mạch máu không phải đích, hội chứng vành cấp, tiền căn bắc cầu nối chủ vành, bệnh lý thân chung động mạch vành trái, các chống chỉ định với stent phủ thuốc, sang thương tắc hoàn toàn mạn tính, bệnh van tim nặng, suy chức năng thất trái nặng, tăng áp lực động mạch phổi vừa-tới-nặng, kỳ vọng sống dưới 2 năm, và không có khả năng đồng ý tham gia nghiên cứu bằng văn bản. Các bệnh nhân thích hợp được tiếp cận sau khi chẩn đoán bằng chụp mạch. Họ được tuyển chọn vào nghiên cứu sau khi viết bản đồng ý tham gia nghiên cứu.
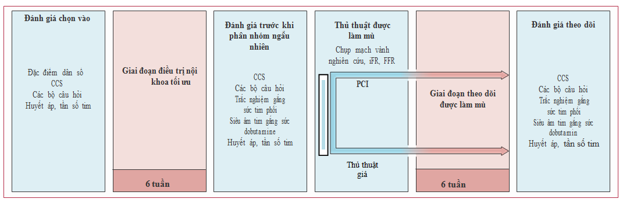
Hình 1. Thiết kế nghiên cứu ORBITA
Sau khi tuyển chọn, nghiên cứu bao gồm 2 giai đoạn liên tiếp (hình 1). Đầu tiên là giai đoạn tối ưu hoá điều trị nội khoa 6 tuần, trong đó tập trung vào việc khởi đầu và tăng dần liều thuốc chống đau thắt ngực theo các hướng dẫn điều trị. Các bệnh nhân sau đó được đánh giá trước khi phân nhóm ngẫu nhiên ở trạng thái căn bản, sau đó được tiến hành thủ thuật làm mù ngẫu nhiên. Giai đoạn thứ hai là thời gian làm mù sau khi phân ngẫu nhiên 6 tuần, sau đó các bệnh nhân được trải qua đánh giá theo dõi.
Lúc tuyển chọn, các bệnh nhân đã hoàn thành bộ câu hỏi đau thắt ngực Seattle(20) và bộ câu hỏi EQ 5D-5L(21). Các bệnh nhân có điện tâm đồ ở trạng thái cơ bản, thông số mạch và huyết áp được ghi nhận, cũng như chiều cao và cân nặng để tính chỉ số khối-cơ thể.
Sau khi tuyển chọn, các bệnh nhân có 6 tuần đầu tiên trong giai đoạn tối ưu hoá điều trị nội khoa theo kế hoạch nghiên cứu trong đó họ có cuộc đàm thoại với bác sĩ tim mạch một đến 3 lần một tuần, được hỗ trợ bởi các thiết bị đo mạch và huyết áp tại nhà được cung cấp bởi các nhà nghiên cứu (Omron M6 Monitor, Omron, Kyoto, Nhật Bản). Thuốc được bắt đầu và tăng liều dựa vào kế hoạch có sẵn của thử nghiệm. Việc tăng liều tập trung vào thuốc chống đau thắt ngực, nhắm tới ít nhất 2 loại thuốc chống đau thắt ngực trên mỗi bệnh nhân (phụ lục). Tác dụng không mong muốn của thuốc được ghi nhận và bệnh nhân có thể tiếp cận trực tiếp với bác sỹ tim mạch bất cứ lúc nào để chỉnh liều thuốc.
Bệnh nhân đến Trường Hoàng Gia London để đánh giá nghiên cứu trước khi phân ngẫu nhiên về gánh nặng triệu chứng bằng phân độ theo Hội tim mạch Canada và bộ câu hỏi đau thắt ngực Seattle, khả năng chức năng với trắc nghiệm gắng sức tim phổi (CPET), gánh nặng thiếu máu cục bộ cơ tim với siêu âm tim gắng sức dobutamine, và đánh giá chất lượng cuộc sống với bộ câu hỏi E-5D-5L. Nhóm lâm sàng, bao gồm tất cả các nhân viên hiện diện lúc tiến hành thủ thuật làm mù phân ngẫu nhiên, được làm mù với các kết quả về gánh nặng triệu chứng và các đánh giá chất lượng cuộc sống.
Tất cả các bệnh nhân đều được điều trị trước với liệu pháp kháng tiểu cầu kép. Ở cả hai nhóm, thời gian của liệu pháp kháng tiểu cầu kép là giống nhau và được tiếp tục cho đến lần khám bệnh cuối cùng (không làm mù). Chụp mạch vành được tiến hành qua tiếp cận động mạch quay hoặc động mạch đùi kèm phân lập âm thanh bằng cách cho bệnh nhân nghe nhạc qua dụng cụ tai nghe trong suốt thủ thuật.
Phân ngẫu nhiên và ẩn thông tin
Đánh giá sinh lý xâm lấn bằng FFR và iFR được tiến hành trên tất cả các bệnh nhân. Sau khi bơm nitrate vào mạch vành, dây áp lực được đặt tại đoạn xa của mạch máu ở điểm cách xa ít nhất 3 lần đường kính mạch máu so với điểm hẹp xa nhất có thể đặt stent được. Chỉ có bác sĩ tim mạch can thiệp độc lập có thể thấy được đặc tính sinh lý, người này thông tin cho người vận hành nghiên cứu chất lượng của tín hiệu chứ không phải các giá trị sinh lý. Người phụ trách lâm sàng được làm mù với các giá trị sinh lý và do đó không sử dụng chúng trong việc định hướng điều trị. Adenosine tiêm tĩnh mạch được sử dụng với FFR qua đường tĩnh mạch đùi hoặc tĩnh mạch hố trước khuỷu với tốc độ 140 microgram/kg/ phút. Sự bình thường hoá được ghi nhận trước mỗi lần đo. Sau mỗi lần đo, dây dẫn được kiểm tra xem có bị di lệch hay không và nếu có, dây dẫn sẽ được chỉnh lại và phép đo được lặp lại. Sau khi đánh giá về sinh lý, liều an thần sẽ được tăng dần (benzodiazepine và opiate) cho đến khi bệnh nhân được đạt trạng thái an dịu.
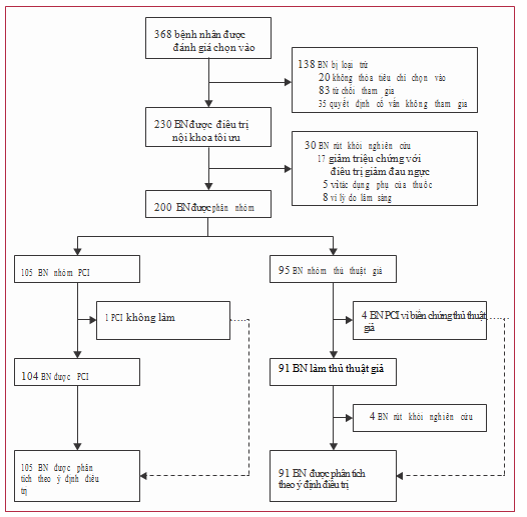
Hình 2. Đặc điểm sơ lược thử nghiệm
Sau khi đã đạt trạng thái an dịu, việc phân lập âm thanh được tiếp tục, và bệnh nhân được phân ngẫu nhiên theo tỷ lệ 1:1 vào nhóm PCI hoặc nhóm thủ thuật placebo bằng cách sử dụng công cụ phân ngẫu nhiên trực tuyến tự động đã được xác thực (SRUB, Trường Hoàng Gia London, London, Anh Quốc). Chuỗi phân nhóm ngẫu nhiên được tạo bởi máy tính tại Trường Hoàng Gia London và không có sự phân tầng hoặc chặn nào được sử dụng.
Thông tin về bản chất của thủ thuật (PCI hoặc placebo) không được chuyển từ bộ phận cathlab đến bộ phận hồi tỉnh. Bộ phận hồi tỉnh được tập huấn về vai trò của họ trong việc duy trì quá trình làm mù. Các bệnh nhân và nhân viên chăm sóc y tế cũng được làm mù với việc phân bổ điều trị. Bác sĩ lâm sàng có mặt trong thủ thuật cũng không được tiếp tục liên hệ với bệnh nhân trong quá trình nghiên cứu. Các chi tiết về việc làm mù và việc kiểm tra hiệu quả của chúng được trình bày trong phần phụ lục.
Bảng 1. Đặc điểm ban đầu
|
|
PCI (n=105) |
Placebo (n=95) |
Tổng (n=200) |
|
Tuổi (năm) |
65,9 (9,5) |
66,1 (8,4) |
66,0 (9,0) |
|
Nam |
74 (70%) |
72 (76%) |
146 (73%) |
|
BMI (kg/m2) |
28,0 (4,7) |
29,5 (5,1%) |
28,7 (5,0) |
|
Đái tháo đường |
15 (14%) |
21 (22%) |
36 (18%) |
|
Tăng huyết áp |
72 (69%) |
66 (69%) |
138 (69%) |
|
Rối loạn lipid máu |
81 (77%) |
62 (65%) |
143 (72%) |
|
Hiện tại hút thuốc lá |
11 (10%) |
15 (16%) |
26 (13%) |
|
Tiền sử nhồi máu cơ tim |
5 (5%) |
7 (7%) |
12 (6%) |
|
Tiền sử PCI |
10 (10%) |
15 (16%) |
25 (13%) |
|
Chức năng tâm thu thất trái Bình thường Giảm nhẹ Giảm trung bình |
98 (93%) 3 (3%) 4 (4%) |
85 (89%) 7 (7%) 3 (3%) |
183 (92%) 10 (5%) 7 (4%) |
|
Phân độ CCS I II III |
2 (2%) 64 (61%) 39 (37%) |
3 (3%) 54 (57%) 38 (40%) |
5 (3%) 118 (59%) 77 (39%) |
|
Thời gian đau thắt ngực (tháng) |
9,5 (15,7) |
8,4 (7,5) |
9,0 (12,5%) |
|
Dữ liệu được trình bày ở dạng trung bình (độ lệch chuẩn) và n (%). |
|||
Thủ thuật
Với các bệnh nhân được PCI, người phụ trách lâm sàng sử dụng stent phủ thuốc để điều trị tất cả các sang thương được cho là có ý nghĩa trên chụp mạch, với mục đích đạt được tái tưới máu hoàn toàn trên chụp mạch. Tối ưu hoá stent bằng cách nong lại được khuyến cáo.
Siêu âm trong lòng mạch hoặc OCT được sử dụng khi cần. Sau PCI, iFR và FFR được đo lại. Người phụ trách lâm sàng vẫn được làm mù với các giá trị trước và sau PCI.
Trong nhóm placebo, các bệnh nhân được cho an thần ít nhất 15 phút trên bàn thủ thuật và ống thông động mạch vành được rút mà không làm can thiệp.
Sau khoảng thời gian theo dõi 6 tuần, các bệnh nhân được khám lại ở trường Hoàng Gia London để đánh giá theo dõi, tại thời điểm đó các trắc nghiệm tương tự được tiến hành giống như lúc đánh giá trước phân ngẫu nhiên.
Tất cả các trắc nghiệm gắng sức tim phổi đều được tiến hành bằng hệ thống đo lường chuyển hoá nhịp thở-nhịp thở QUARK CPET (COSMED, Rome, Italy). Một bác sỹ và một nhà sinh lý học, cả 2 đều được làm mù với sự phân chia điều trị, làm tất cả các trắc nghiệm. Trắc nghiệm được tiếp tục cho đến khi xuất hiện các triệu chứng giới hạn (đau thắt ngực, khó thở, hoặc mệt), các bất thường nhịp tim hoặc huyết áp, hoặc dịch chuyển đoạn ST đáng kể (≥0,20mV đi kèm với đau thắt ngực điển hình hoặc trong giai đoạn đầu tiên của gắng sức). Kết cục của trắc nghiệm gắng sức tim phổi được báo cáo 2 lần bởi 2 bác sĩ (DPF và RW) được làm mù với sự phân bố điều trị và mốc thời gian. Điểm số thảm lăn Duke được tính toán bằng các phương pháp đã được mô tả trước đó(22).
Vận động vùng của thành tim lúc nghỉ và khi gắng sức được đánh giá bằng siêu âm tim gắng sức dobutamine. Các thăm dò được tiến hành bởi một bác sĩ (DT) và người làm siêu âm được làm mù với nhóm điều trị. Mô hình 17 phân vùng được sử dụng để báo cáo trong siêu âm tim gắng sức dobutamine và được báo cáo hai lần với công cụ báo cáo trực tuyến bởi hai người hội chẩn chuyên khoa về hình ảnh học tim mạch (RA và DPF) được làm mù với sự phân bố điều trị và mốc thời gian. Điểm vận động vùng được chấm khi nghỉ ngơi, khi đạt đỉnh và ở giai đoạn hồi phục bằng cách sử dụng điểm định lượng (bình thường 1 điểm, giảm động 2 điểm, vô động 3 điểm, loạn động 4 điểm, và phình thành tim 5 điểm). Các chỉ số điểm vận động thành tim khi nghỉ và gắng sức sau đó được tính toán trên mô hình 17 phân vùng, với điểm số được lấy trung bình từ những người báo cáo.
Nitrate được bơm trong lòng mạch vành để đạt giãn mạch trước khi chụp huỳnh quang. Ảnh soi huỳnh quang tại 2 góc độ cách nhau ít nhất 30 độ được thu nhận trước khi đánh giá sinh lý. Các đo lường trên chụp mạch vành định lượng được tiến hành ngoại tuyến bằng hệ thống phần mềm McKesson Cardiology 14.0 QCA. Chụp mạch vành định lượng được báo cáo hai lần bởi hai bác sĩ tim mạch can thiệp, được làm mù với phân bố điều trị, và điểm số được lấy trung bình từ những người báo cáo.
Sau khi đánh giá theo dõi, việc tham gia nghiên cứu được hoàn tất, các các bệnh nhân và các bác sĩ lúc đó được biết về phân bố nhóm điều trị. Các bệnh nhân đã trải qua thủ thuật placebo có cơ hội để lựa chọn làm PCI sau khi hội ý với bác sĩ của họ.
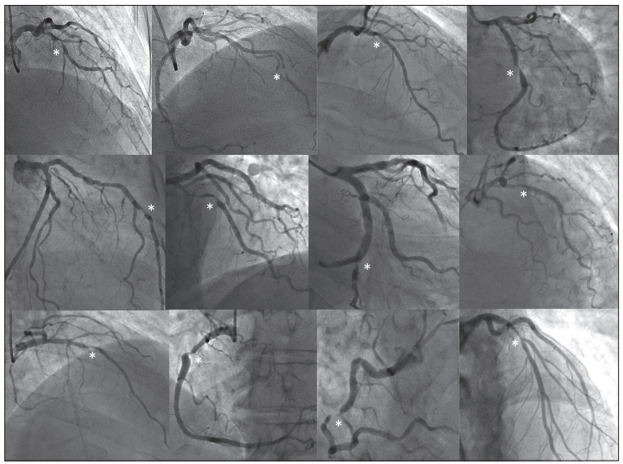
Hình 3. Hình ảnh chụp mạch vành của 12 bệnh nhân đầu tiên được phân nhóm ngẫu nhiên liên tiếp. Động mạch vành tổn thương được đánh dấu hoa thị.
Kết cục
Kết cục tiên phát trước khi biệt định trong nghiên cứu này là sự khác biệt về tăng thời gian gắng sức giữa các nhóm. Kết cục thứ phát là sự thay đổi về độ tiêu thụ oxy đỉnh (peak VO2); sự thay đổi trong thời gian gắng sức tới lúc ST chênh xuống 1mm; mức độ nặng của đau thắt ngực theo phân độ của hội tim mạch Canada; giới hạn thể chất, độ ổn định của đau thắt ngực, và tần suất của đau thắt ngực được đánh giá với bộ câu hỏi đau thắt ngực Seattle; chất lượng cuộc sống khi đánh giá bằng bộ câu hỏi EQ-5D-5L; điểm thảm lăn Duke, và sự thay đổi về chỉ số điểm vận động thành tim trên siêu âm tim gắng sức dobutamine.
Phân tích thống kê
Kết cục tiên phát của ORBITA là sự khác biệt giữa nhóm PCI và nhóm placebo về sự thay đổi trong thời gian gắng sức thảm lăn. Các thuốc chống đau thắt ngực riêng lẻ đã cho thấy làm tăng thời gian gắng sức thảm lăn từ 48 đến 55s so với placebo. Chúng tôi thiết kế ORBITA một cách bảo tồn, để tìm ra mức độ hiệu ứng 30 giây từ PCI xâm lấn, nhỏ hơn giá trị đạt được của một thuốc chống đau thắt ngực riêng lẻ. Chúng tôi tính toán rằng, từ thời điểm phân ngẫu nhiên, cỡ mẫu 100 bệnh nhân mỗi nhóm có lực lớn hơn 80% trong việc tìm kiếm sự khác biệt giữa các nhóm về sự tăng thời gian gắng sức 30 giây, ở mức ý nghĩa 5%, sử dụng t-test 2 mẫu so sánh sự khác biệt giữa các nhóm. Tính toán này giả định rằng độ lệch chuẩn giữa các bệnh nhân về sự thay đổi trong thời gian gắng sức là 75 giây. Không có bất cứu thử nghiệm PCI có nhóm chứng placebo trước đó. Do đó chúng tôi ban đầu chấp nhận tỷ lệ rời bỏ một phần ba trong thời gian 6 tuần tối ưu hoá điều trị nội khoa giữa lúc tuyển chọn và lúc phân ngẫu nhiên và do đó, lên kế hoạch tuyển chọn 300 bệnh nhân. Thực tế, tỷ lệ rời bỏ khỏi nghiên cứu thấp hơn, do đó chỉ 230 bệnh nhân được tuyển chọn trước khi 200 người tham gia được phân ngẫu nhiên.
Chúng tôi phân tích các kết cục liên tục bằng t-test hai mẫu về sự khác biệt giữa các nhóm, và báo cáo chúng dưới dạng sự khác biệt trong sự thay đổi trung bình giữa các nhóm nghiên cứu với khoảng tin cậy 95% và các giá trị p. Các phân tích tính toàn sự khác biệt giữa PCI trừ đi placebo. Chúng tôi mô tả sự thay đổi trong các nhóm nghiên cứu giữa trước khi phân ngẫu nhiên và khi theo dõi bằng cách sử dụng tiếp cận cặp đôi, dưới dạng trung bình và khoảng tin cậy 95% của sự thay đổi. So sánh giữa các nhóm về thời điểm cho đến lúc ST chênh xuống 1mm được thực hiện bằng một test tỷ lệ giữa nhóm cho thấy có cải thiện so với nhóm có suy giảm. Sự cải thiện được định nghĩa là sự kéo dài thời gian cho đến lúc có ST chênh xuống, hoặc có ST chênh xuống 1mm trước khi phân ngẫu nhiên nhưng không có trong lúc theo dõi. Sự suy giảm được định nghĩa là sự rút ngắn thời gian cho đến lúc ST chênh xuống 1mm, hoặc có ST chênh xuống ở thời điểm theo dõi nhưng không có trước lúc phân ngẫu nhiên.
Chúng tôi so sánh độ nặng của đau thắt ngực giữa các nhóm nghiên cứu bằng test chi-bình phương về sự độc lập tại thời điểm tuyển chọn bệnh, trước lúc phân ngẫu nhiên, và lúc theo dõi. Phân tích sự thay đổi về độ nặng của đau thắt ngực giữa các mốc thời gian được dựa vào tỷ lệ các bệnh nhân có phân độ theo hội tim mạch Canada suy giảm hoặc duy trì không đổi, cải thiện 1 mức độ, hoặc cải thiện 2 mức độ. Chúng tôi so sánh các tỷ lệ này giữa các nhóm bằng cách sử dụng test chi-bình phương về độ độc lập.
Bộ câu hỏi đau thắt ngực Seattle được lấy từ câu trả lời của các bệnh nhân phù hợp với các hướng dẫn đã được xuất bản. Với EQ-5D-5L, tính toán về tình trạng sức khoẻ tổng quát dựa trên 5 câu hỏi EQ-5D-5L riêng rẽ sử dụng các giá trị được định sẵn cho Anh Quốc (21).
Chúng tôi so sánh các chỉ số làm mù trong hai nhóm nghiên cứu, cho các các bệnh nhân và nhóm y khoa được làm mù, sử dụng phương pháp của Bang và cộng sự. Chúng tôi áp dụng ngưỡng khuyến cáo 20% để phân tích sự thành công hay thất bại của việc làm mù.
Tất cả các phân tích được thực hiện dựa trên nền tảng nguyên lý chủ ý. Quần thể nghiên cứu bao gồm tất cả những người tham gia được phân ngẫu nhiên. Chúng tôi chấp nhận giá trị p nhỏ hơn 0,05 là có ý nghĩa.
Thử nghiệm này được đăng ký với ClinicalTrials.gov, số NCT 02062593. Protocol cho nghiên cứu này được bình duyệt và chấp thuận bởi The Lancet; bản tóm tắt protocol đã được công bố trên trang web của báo.
Bảng 2. Đặc điểm thủ thuật
|
|
PCI (n=105) |
Placebo (n=95) |
Trị số p (PCI so với placebo) |
Tổng (n=200) |
|
Thời gian thủ thuật (phút) |
90 (27) |
61 (17) |
<0,0001 |
76 (27) |
|
Tên động mạch vành |
.. |
.. |
0,509 |
.. |
|
Động mạch xuống trước trái |
72 (69%) |
66 (69%) |
.. |
138 (69%) |
|
Động mạch vành phải |
17 (16%) |
15 (16%) |
.. |
32 (16%) |
|
Động mạch mũ |
9 (9%) |
10 (11%) |
.. |
19 (10%) |
|
Nhánh bờ nhọn thứ nhất |
4 (4%) |
0 |
.. |
4 (2%) |
|
Nhánh chéo thứ nhất |
2 (2%) |
2 (2%) |
.. |
4 (2%) |
|
Động mạch trung gian |
1 (1%) |
2 (2%) |
.. |
3 (2%) |
|
Nhiều tổn thương |
17 (16%) |
12 (13%) |
0,475 |
29 (15%) |
|
Diện tích hẹp theo QCA Trung vị (tứ phân vị) |
84,6% (10,2) 86,0 (77,5-92,7) |
84,2% (10,3) 84,9 (77,1-93,0) |
0,781 .. |
84,4% (10,2) 85,7 (77,4-93,0) |
|
FFR Trung vị (tứ phân vị) |
0,69 (0,16) 0,72 (0,57-0,82) |
0,69 (0,16) 0,73 (0,59-0,80) |
0,778 .. |
0,69 (0,16) 0,72 (0,57-0,81) |
|
iFR Trung vị (tứ phân vị) |
0,76 (0,22) 0,85 (0,68-0,92) |
0,76 (0,21) 0,85 (0,68 -0,89) |
0,751 .. |
0,76 (0,22) 0,85 (0,68-0,90) |
|
Loại stent phủ thuốc Everolimus Zotarolimus Biolimus |
83 52 3 |
.. .. .. |
.. .. .. |
.. .. .. |
|
Chiều dài stent (mm) Trung vị (tứ phân vị) |
24 (18-33) |
.. |
.. |
.. |
|
Sau nong mạch vành* |
3,1 (0,5) |
.. |
.. |
.. |
|
FFR sau PCI Trung vị (tứ phân vị) |
0,90 (0,06) 0,90 (0,87-0,94) |
.. .. |
.. .. |
.. .. |
|
iFR sau PCI Trung vị (tứ phân vị) |
0,95 (0,04) 0,94 (0,92-0,97) |
.. .. |
.. .. |
.. .. |
|
Dữ liệu được trình bày ở dạng trung bình (độ lệch chuẩn) và n (%). *Tính trong 138 stent. |
||||
Vai trò của quỹ tài trợ
Các nhà tài trợ cho nghiên cứu này không có vai trò gì trong thiết kế nghiên cứu, thu thập số liệu, phân tích số liệu hay viết báo cáo. Tác giả xếp đầu tiên, tác giả hợp tác, và tác giả cuối cùng có đầy đủ quyền truy cập vào tất cả dữ liệu trong nghiên cứu và chịu trách nhiệm cuối cùng trong việc quyết định đệ trình công bố.
KẾT QUẢ
Giữa 18/12/2013 và 26/7/2017, 368 bệnh nhân có đau thắt ngực và bệnh một nhánh động mạch vành đã được đánh giá về sự thích hợp. (hình 2). Trong số các bệnh nhân này, 230 được tuyển chọn và bước vào giai đoạn tối ưu hoá điều trị nội khoa. Chi tiết của các bệnh nhân được tuyển chọn nhưng sau đó bị rút ra được trình bày trong hình minh họa 2 và phụ lục.
200 bệnh nhân (bảng 1) được phân ngẫu nhiên vào nhóm PCI hoặc nhóm thủ thuật placebo từ 6/1/2014 cho đến 11/8/2017. Không có sự khác biệt đáng kể giữa thông tin cá nhân cơ bản giữa hai nhóm. Hầu như tất cả các bệnh nhân (195 [98%]) đang ở mức CCS II hoặc III lúc được tuyển chọn.
Điều trị nội khoa trong 2 giai đoạn, tuyển chọn bệnh cho đến trước khi phân ngẫu nhiên, và từ lúc phân ngẫu nhiên cho đến lúc theo dõi, được trình bày trong phần phụ lục. Ở thời điểm phân ngẫu nhiên, trong nhóm PCI, 103 (98%) trong số 105 bệnh nhân đang uống aspirin, 103 (98%) đang uống thêm một thuốc kháng tiểu cầu thứ hai, và 99 (94%) đang uống statin, so với 93 (98%), 94 (99%) và 91 (96%) tương ứng trong 95 bệnh nhân của nhóm placebo. Ở cùng mốc thời gian, trong toàn bộ quần thể nghiên cứu, 156 (78%) trong 200 bệnh nhân được sử dụng thuốc chẹn beta và 182 (91%) đang uống thuốc ức chế kênh calci. Số thuốc chống đau thắt ngực trung bình trong nhóm PCI là 0,9 (SD 0,8) lúc tuyển chọn, 2,8(1,2) lúc trước phân ngẫu nhiên, và 2,9(1,1) lúc theo dõi, so với nhóm placebo trong đó số thuốc trung bình tương ứng là 1,0 (0,9; p=0,357); 3,1(0,9;p=0,097) và 2,9 (1,1; p=0,891).
Cả huyết áp và nhịp tim đều giảm từ lúc tuyển chọn đến lúc trước khi phân ngẫu nhiên, và tiếp sau đó tăng lên lúc theo dõi. Không có sự khác biệt giữa các nhóm của thử nghiệm với các giá trị này hoặc trong sự thay đổi giữa các mốc thời gian (phụ lục).
Lipid lúc đói, được đo tại thời điểm trước khi phân ngẫu nhiên, cho thấy cholesterol toàn phần trung bình là 3,4 mmol/L (SD 1,0) trong nhóm PCI và 3,3 mmol/L (0,9) trong nhóm placebo và LDL là 1,8mmol/L (0,7) trong nhóm PCI và 1,8 mmol/L (0,8) trong nhóm placebo (phụ lục).
Đặc điểm của thủ thuật được trình bày trong bảng 2. Hầu hết các sang thương ở động mạch liên thất trước (138 [69%] trong 200 bệnh nhân). Các chỗ hẹp mạch vành là nặng trên chụp mạch và nặng về mặt huyết động. Hình ảnh tổn thương mạch vành trong 12 bệnh nhân đầu tiên được phân ngẫu nhiên được trình bày trong hình 3, và các hình ảnh của toàn bộ 200 bệnh nhân được phân ngẫu nhiên được trình bày trong phần phụ lục. Với toàn bộ các bệnh nhân, diện tích hẹp trung bình bằng chụp mạch vành định lượng là 84,4%(SD 10,2), FFR trung bình là 0,69 (0,16), và iFR trung bình là 0,76 (0,22). 57 (29%) bệnh nhân có FFR lớn hơn 0,8 và 64 (32%) có iFR lớn hơn 0,89. Vị trí tổn thương và phân bố tổn thương trên chụp mạch vành định lượng được trình bày trong phần phụ lục.
Toàn bộ dữ liệu trước phân ngẫu nhiên và khi theo dõi về thời gian gắng sức đều có sẵn ở 104 bệnh nhân của nhóm PCI và 90 bệnh nhân của nhóm placebo (bộ dữ liệu của tất cả các bệnh nhân được phân ngẫu nhiên và lý do mất dữ liệu được trình bày trong phụ lục). Đối với kết cục tiên phát, không có sự khác biệt có ý nghĩa giữa các nhóm khi nói về sự tăng thời gian gắng sức (bảng 3). Phân tích kết cục thứ phát không cho thấy sự khác biệt có ý nghĩa giữa các nhóm về sự thay đổi thời gian cho đến lúc ST chênh xuống 1mm (p=0,164) hoặc thay đổi về tiêu thụ oxy đỉnh (12,9mL/phút, độ tin cậy 95% =90,1 đến 64,3; p=0,741). Các kết quả của trắc nghiệm tim phổi được trình bày trong bảng 3.
Mức độ đau ngực được đánh giá ở cả 3 mốc thời gian với tất cả bệnh nhân (bảng 4 và phụ lục). Không có sự khác biệt có ý nghĩa giữa các nhóm về tỷ lệ bệnh nhân có cải thiện 1 hay 2 hay nhiều mức độ từ lúc tuyển chọn cho đến trước khi phân ngẫu nhiên(p=0,916) và từ lúc phân ngẫu nhiên cho đến khi theo dõi (p=0,633).
Các triệu chứng được đánh giá với bộ câu hỏi đau thắt ngực Seattle và bộ câu hỏi EQ-5D-5L (bảng 3). Trong thời gian làm mù ngẫu nhiên, không có sự khác biệt có ý nghĩa giữa các nhóm về sự thay đổi từ lúc trước phân ngẫu nhiên cho đến lúc theo dõi về điểm giới hạn thể chất Seattle (2,4; khoảng tin cậy 95%=3,5 đến 8,3; p=0,420), tần suất đau thắt ngực Seattle (4,4; KTC 95%=3,3 đến 12,0; p=0,260) và điểm ổn định đau thắt ngực Seattle (0,9; =8,4 đến 10,2; p=0,851). Cũng không có sự khác biệt có ý nghĩa giữa các nhóm về sự thay đổi trên EQ-5D-5L (0,00, độ tin cậy 95% =0,04 đến 0,04; p=0,994).
Sự thay đổi về điểm thảm lăn Duke (bảng 3) cũng không có ý nghĩa giữa các nhóm (1,12; độ tin cậy 95%=0,23 đến 2,47; p=0,104). Tuy nhiên, chỉ số điểm vận động thành tim đỉnh trong siêu âm tim gắng sức dobutamine (bảng 3) cải thiện nhiều hơn với PCI hơn là với placebo (=0,09; độ tin cậy 95%=0,15 đến 0,04; p=0,0011).
Các biến cố ngoại ý quanh thủ thuật và các biến cố ngoại ý nặng khác được mô tả trong phụ lục. Không có bệnh nhân nào tử vong. Có 3 biến cố chảy máu nặng quanh thủ thuật (2 với PCI và 1 với placebo). Trong 4 bệnh nhân của nhóm placebo, 1 bệnh nhân xuất hiện hội chứng vành cấp và 2 bệnh nhân có chảy máu nặng khi dùng kháng tiểu cầu kép.
Đánh giá tiên phát về việc làm mù được thực hiện trước khi ra viện ở lần làm thủ thuật phân ngẫu nhiên (phụ lục). Ở mốc thời gian này, chỉ số làm mù là hoàn hảo ở tất cả các bệnh nhân (tất cả đều trả lời là “không biết”) trong nhóm placebo và gần như hoàn hảo ở nhóm PCI (2 trên 105 người đoán, cả 2 đều chính xác, chỉ số làm mù 0,02; độ tin cậy 95%=0,003 đến 0,04). Sau khi các bệnh nhân hoàn thành thời gian theo dõi 6 tuần, 80 trong 105 bệnh nhân được PCI cảm thấy có thể đoán được sự phân bố điều trị của họ, trong đó có 50 người đoán đúng và 30 đoán sai (chỉ số làm mù 0,19; 0,05 đến 0,33). Trong nhóm placebo có 69 trên 91 bệnh nhân có cảm giác đoán được, trong đó 34 người đoán đúng và 35 người đoán sai (chỉ số làm mù -0,01; -0,16 đến 0,14). Trong các nhóm y khoa, không có bằng chứng về mất làm mù ở các mốc thời gian bất kỳ (phụ lục).
BÀN LUẬN
Trong ORBITA, thử nghiệm làm mù đầu tiên có nhóm chứng placebo về PCI trong đau thắt ngực ổn định, PCI không cải thiện thời gian gắng sức hơn so với hiệu ứng của placebo. Điều này đúng dù bệnh nhân có các triệu chứng thiếu máu cục bộ, hẹp nặng mạch vành cả về giải phẫu (giảm 84,4% diện tích) và huyết động (FFR và iFR lúc điều trị là 0,69 và 0,76), và sự giảm khách quan về mức độ hẹp động mạch vành, chỉ số tưới máu áp lực xâm lấn và không xâm lấn (FFR p<0,0001; iFR p<0,0001, chỉ số điểm vận động thành tim khi gắng sức p=0,0011). Cũng không có sự cải thiện hơn placebo về gắng sức và các kết cục lấy bệnh nhân làm trung tâm khác, bao gồm phân độ đau thắt ngực theo hội tim mạch Canada và điểm số của bộ câu hỏi Seattle và EQ-5D-5L.
Điều này dường như ngược lại so với kinh nghiệm từ thế giới thực khi bệnh nhân phản hồi lại rằng có giảm đau ngực sau khi PCI. Tuy nhiên, dữ liệu thế giới thực không thể tránh khỏi sự trộn lẫn với các hiệu ứng placebo. Bỏ quên hay chối bỏ điểm này sẽ dẫn tới ước đoán quá mức hiệu quả thể lực.
Sự cần thiết về các thử nghiệm có nhóm chứng placebo đã được khám phá lại vài lần trong tim mạch học, gây ngạc nhiên đáng kể(24). Thông thường một liệu pháp được coi là quá nhiều lợi ích do đó thử nghiệm có nhóm chứng placebo được coi là không cần thiết và có lẽ là không đạo đức. Tuy nhiên, 40 năm sau trường hợp PCI đầu tiên, các thông tin từ ORBITA cho thấy rằng các thử nghiệm ngẫu nhiên có nhóm chứng placebo vẫn còn cần thiết.
ORBITA có ảnh hưởng đến các hiểu biết lâm sàng của chúng ta về đau thắt ngực ổn định. Khái niệm về một mối liên kết tuyến tính đơn giản giữa hẹp nặng và đau thắt ngực hấp dẫn bệnh nhân, dễ giải thích bởi bác sĩ, và có vẻ hợp lý về mặt sinh học. Hơn nữa, vì sự giảm mức độ hẹp về mặt giải phẫu và huyết động bởi PCI không mù sẽ đi kèm với phản hồi của bệnh nhân về việc giảm đau ngực, có thể hiểu tại sao mối liên hệ này được chấp nhận dễ dàng.
Tuy nhiên, bỏ qua ảnh hưởng tiềm tàng của placebo làm cản trở sự khám phá mối liên hệ phức tạp không thể tránh khỏi giữa giải phẫu, sinh lý và các triệu chứng. Các nhà lâm sàng hy vọng rằng có thể có một khái niệm đơn giản được gọi tên là thiếu máu cục bộ, mà thể hiện bằng các triệu chứng lâm sàng và trắc nghiệm dương tính, và việc điều trị bằng PCI sẽ loại bỏ tất các biểu hiện tương ứng. Có lẽ điều này là quá lạc quan.
Tuy nhiên các thông tin từ ORBITA không có nghĩa là bệnh nhân không bao giờ được PCI với đau thắt ngực ổn định. Không phải tất cả các bệnh nhân đều hài lòng với việc uống nhiều loại thuốc chống đau thắt ngực mãi mãi. Họ có thể thích các thủ thuật xâm lấn hơn với nguy cơ thủ thuật nhỏ kèm theo khả năng cần uống ít thuốc hơn.
Protocol của ORBITA có các điểm chuyên biệt. Giao đoạn tối ưu hoá điều trị thuốc là tích cực một cách có chủ đích, gồm một cho đến ba lần hội ý qua điện thoại với bác sĩ tim mạch được hỗ trợ bởi việc đo huyết áp và nhịp tim tại nhà. Giai đoạn này đảm bảo thuốc chống đau thắt ngực đạt cường độ cao chỉ trong vòng 6 tuần và làm thuận lợi cho sự tuyển chọn và giữ lại các bệnh nhân có bệnh mạch vành nặng.
Thử nghiệm được thiết kế để đạt nền điều trị đau thắt ngực với chất lượng cao, như đã khuyến cáo. Để rút ngắn thời gian trì hoãn PCI, mà có thể trở thành rào cản cho việc tham gia nghiên cứu, giai đoạn tối ưu hoá điều trị bằng thuốc được thiết kế tích cực hơn so với thực hành lâm sàng thông thường. Bệnh nhân được tăng liều thuốc cho đến khi đạt trung bình 3 thuốc chống đau thắt ngực trong vòng 6 tuần đầu tiên trước khi được phân ngẫu nhiên. Để đạt được điều này cần vài lần hội ý một tuần với bác sĩ tim mạch hội chẩn. Thời gian bán huỷ dài nhất của các thuốc này là 40 giờ với amlodipine. Bởi vì amlodipine là thuốc hàng thứ hai, nó không bao giờ được thêm vào trong 2 tuần cuối cùng và do đó không có bệnh nhân nào có đủ thời gian dược động cho hiệu quả điều trị. Sự thay đổi về nhịp tim và huyết áp giữa trạng thái cơ bản và thời điểm ngẫu nhiên hoá xác nhận các hiệu ứng sinh lý. 39 trên 230 bệnh nhân được tuyển chọn trở nên hết đau thắt ngực ở mốc thời gian trước khi phân ngẫu nhiên với liệu pháp chống đau thắt ngực, có lẽ do liệu pháp chống đau thắt ngực hoặc sự tự giới han hoạt động thể lực. 17 trong số các bệnh nhân này rời bỏ khỏi thử nghiệm ở thời điểm này tuy nhiên 22 người tiếp tục tới lúc phân ngẫu nhiên. 178 (89%) bệnh nhân được phân ngẫu nhiên còn lại vẫn còn đau ngực dù đã dùng thuốc chống đau thắt ngực. Trong số các bệnh nhân được phân ngẫu nhiên, hầu hết đang uống ít nhất 2 thuốc chống đau thắt ngực(25,26).
Các bệnh nhân của ORBITA có thiếu máu cục bộ với bằng chứng là triệu chứng đau thắt ngực và bệnh mạch vành nặng, với độ nặng về mặt huyết động tương tự so với các thử nghiệm không làm mù của PCI. Trong ORBITA, FFR trung bình là 0,69, tương tự như trung bình 0,71 của FAME và 0,68 của FAME-2(27,28). Hướng dẫn 2017 nhấn mạnh rằng PCI là thích hợp với nhóm bệnh nhân bị bệnh một nhánh động mạch vành kèm đau thắt ngực, dù hiện tại đang dùng ít nhất 2 thuốc chống đau thắt ngực, mà không cần thêm bất kỳ xét nghiệm nào khác(29). Hình ảnh chụp mạch của toàn bộ 200 bệnh nhân được trình bày trong phụ lục để so sánh với các thử nghiệm khác.
Thử nghiệm có nhóm chứng placebo về PCI bao gồm 2 nguy cơ chính cho những người tham gia, mà cần phải thông báo trong quá trình thông tin tới bệnh nhân. Đầu tiên, liệu pháp kháng tiểu cầu kép có thể gây chảy máu nặng. Thực vậy, hai trong số các bệnh nhân của nhóm placebo có chảy máu nặng do viêm trợt dạ dày. Tất cả các bệnh nhân sau khi được đặt stent trên lâm sàng mà uống cả PPI và liệu pháp kháng tiểu cầu kép đều không có chảy máu thêm. Thứ hai, đưa một dây dẫn áp lực qua một chỗ hẹp nặng có thể tổn thương lớp nội mạc. Bốn bệnh nhân trong nhóm placebo có vấn đề này và do đó đã phải đặt stent không trong kế hoạch. Bất chấp các biến cố này, không có di chứng lâu dài trên lâm sàng ở bất cứ người tham gia nào. Trong khi các thử ngiệm có nhóm chứng placebo mang nguy cơ, bản thân PCI cũng có nguy cơ.
ORBITA được thiết kế để tìm ra mức độ hiệu ứng liên quan trên lâm sàng. Các thử nghiệm có nhóm chứng placebo hiện hành về liệu pháp chống đau thắt ngực một thuốc đã báo cáo về sự cải thiện thời gian gắng sức từ 48-55 giây(18,19). ORBITA được thiết kế để có khả năng phát hiện quy mô hiệu ứng 30 giây (55-63% của hiệu ứng chống đau thắt ngực một thuốc), đây là mục tiêu tương đối bảo tồn với một thủ thuật xâm lấn có nguy cơ nhỏ nhưng không thể bỏ qua. Trong thực hành, độ biến thiên về sự tăng thời gian gắng sức là hơi lớn hơn so với dự đoán và do đó, thử nghiệm nên được cân nhắc hồi cứu để có lực về hiệu ứng 34 giây. ORBITA có thể so sánh về quy mô với thử nghiệm MARISA về liệu pháp chống đau thắt ngực một thuốc, trong đó có 191 bệnh nhân(19).
ORBITA chỉ nghiên cứu PCI với bệnh mạch vành ổn định và các kết quả không có bất cứ ảnh hưởng nào lên các bệnh nhân được PCI trong hội chứng vành cấp, bao gồm nhồi máu cơ tim ST chênh lên trong đó lợi ích về mặt bệnh suất và tử suất từ PCI đã được chứng minh(30).
Mặc dù những người tham gia có các tổn thương hẹp nặng về giải phẫu và sinh lý, chúng tôi không tuyển chọn các bệnh nhân có bệnh nhiều nhánh động mạch vành. Các bệnh nhân có bệnh động mạch vành với vùng tưới máu rộng hơn có thể đạt được lợi ích về mặt sinh lý từ PCI lớn hơn và không có lý do rõ ràng về hiệu ứng placebo lớn hơn.
Trong lịch sử 4 thập kỷ của PCI, việc quyết định chủ yếu dựa trên triệu chứng và hình ảnh chụp mạch, và các bệnh nhân và nhà lâm sàng đã từng phản hồi là đau ngực giảm sau PCI. Thiết kế của ORBITA phản ánh thực hành lâm sàng có tính lịch sử và đương đại hơn với đau thắt ngực ổn định. Liệu rằng một thử nghiệm mù trong tương lai với các tiêu chuẩn chọn vào khác đi (ví dụ, giới hạn chọn vào dựa theo việc đo áp lực mạch vành xâm lấn) sẽ có kết quả khác hay không vẫn là câu hỏi chưa có câu trả lời.
Thử nghiệm này đặt các biến khách quan và liên tục làm kết cục tiên phát: sự khác biệt về sự tăng thời gian gắng sức giữa PCI và placebo. Có rất nhiều các biến dựa trên triệu chứng khác nhau có thể lựa chọn, tuy nhiên thời gian gắng sức đã được chứng minh là trắc nghiệm phân biệt trong nhiều liệu pháp chống đau thắt ngực và được khuyến cáo cho mục đích này bởi Cơ quan quản lý Dược và Thực phẩm Hoa Kỳ cũng như Tổ chức thuốc Châu Âu.
Thời gian theo dõi chỉ có 6 tuần, do đó bệnh nhân và bác sĩ sẽ không bị nản chí bởi viễn cảnh chỉ điều trị nội khoa kéo dài mà không có lựa chọn PCI. Các hiệu quả giải phẫu và huyết động khi đặt stent mạch vành xuất hiện ngay lập tức, và sự cải thiện về triệu chứng và nghiệm pháp gắng sức từ PCI không làm mù được ghi nhận rõ ở ngày thứ 30(6), 37(31) và tuần thứ 6(32). Do thời gian giới hạn, ORBITA không thể đưa ra các kết cục dài hạn như tỷ lệ nhồi máu cơ tim và tử suất. Các thử nghiệm khác như ISCHEMIA (NCT 01471522) sẽ làm điều này.
Trong ORBITA, mức độ lan rộng của bệnh động mạch vành (một nhánh so với nhiều nhánh) được phân định dựa vào thị giác, giống như trong thực hành thường ngày trong chụp mạch chẩn đoán. Không chắc chắn về việc các mạch máu không phải đích của bệnh nhân là hoàn toàn bình thường.
Các động mạch thượng tâm mạc là mục tiêu của hầu hết các chú ý trên lâm sàng vì chúng có thể nhìn thấy và có thể can thiệp được bằng thủ thuật. Tuy nhiên, các bệnh nhân có thể có sự khác biệt trong sinh lý vi mạch. Thiếu máu cục bộ do các mạch máu không phải đích hoặc từ bệnh lý vi mạch có thể góp phần vào đau thắt ngực mà thủ thuật PCI không thể cải thiện được.
Bất cứ thử nghiệm nào sử dụng nghiệm pháp gắng sức như một kết cục có thể trải qua hiệu ứng tập luyện. Tuy nhiên, sự kết hợp của phân nhóm ngẫu nhiên, nhóm chứng placebo, và làm mù sẽ phân chia hiệu ứng này bằng nhau giữa các nhóm.
ORBITA so sánh mù giữa PCI và thủ thuật placebo ở các bệnh nhân có đau thắt ngực ổn định và hẹp nặng mạch vành về giải phẫu và huyết động. Kết cục tiên phát về sự tăng thời gian gắng sức không cho thấy khác biệt giữa các nhóm. Thử nghiệm có nhóm chứng placebo đầu tiên này về PCI đối với đau thắt ngực ổn định gợi ý rằng các quan sát chung trên lâm sàng về sự cải thiện triệu chứng nhờ PCI có thể chứa phần lớn thành phần placebo. Các dữ liệu về hiệu quả so sánh với placebo nên được xem là quan trọng trong việc đánh giá các thủ thuật xâm lấn, mà ở đó sự đánh cược là cao hơn, giống như việc đánh giá liệu pháp dùng thuốc khi đã thực hành chuẩn rồi.
Bảng 3. Các kết cục
|
|
PCI |
Placebo |
|
Thời gian gắng sức (giây) Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi) Sự khác biệt mức tăng giữa hai nhóm
Trị số p |
104 528,0 (178,7) 556,3 (178,7) 28,4 16,6 0,200 |
90 490 (195,0) 501,8 (190,9) 11,8 .. .. |
|
Thời gian đến khi ST chênh xuống 1 mm (giây) Trước khi phân nhóm ngẫu nhiên Số bệnh nhân được đánh giá Theo dõi Số bệnh nhân được đánh giá Trị số p giữa hai nhóm |
479,7 (141,4) 27 472,7 (129,1) 23 0,164 |
471,1 (128,7) 18 470,1 (176,0) 21 .. |
|
Sử dụng lượng oxy đỉnh (mL/ph) Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi) Sự khác biệt mức tăng giữa hai nhóm Trị số p |
99 1715,0 (638,1) 1713,0 (583,7) -2,0 -12,9 0,741 |
89 1707,4 (567,0) 1718,3 (550,4) 10,9 .. .. |
|
Giới hạn thể lực SAQ Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi)
Sự khác biệt mức tăng giữa hai nhóm Trị số p |
100 71,3 (22,5) 78,6 (24,0) 7,4 2,4 0,420 |
88 69,1 (24,7) 74,1 (24,7) 5,0 .. .. |
|
Tần số đau thắt ngực SAQ Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi) Sự khác biệt mức tăng giữa hai nhóm Trị số p |
103 63,2 (20,4) 74,4 (21,4) 11,2 3,5 0,260 |
90 60,0 (25,1) 67,7 (22,1) 77 .. .. |
|
Ổn định đau thắt ngực SAQ Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi) Sự khác biệt mức tăng giữa hai nhóm Trị số p |
102 64,7 (25,5) 60,5 (23,7) -4,2 0,9 (KTC 95%: -8,4 – 10,2) 0,851 |
89 68,5 (24,3) 63,5 (25,6) -5,1 ..
.. |
|
EQ-5D-5L QoL Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi) Sự khác biệt mức tăng giữa hai nhóm Trị số p |
103 0,80 (0,21) 0,83 (0,21) 0,03 0,00 0,994 |
89 0,79 (0,22) 0,82 (0,20) 0,03 .. .. |
|
Chỉ số vận động vùng khi gắng sức tối đa Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi)
Sự khác biệt mức tăng giữa hai nhóm Trị số p |
91 1,08 (0,12) 1,02 (0,05) -0,05 -0,07 <0,0001 |
70 1,07 (0,11) 1,09 (0,14) 0,02 .. .. |
|
Điểm số thảm lăn Duke Số bệnh nhân được đánh giá Trước khi phân nhóm ngẫu nhiên Theo dõi Tăng (từ khi phân nhóm đến lúc theo dõi) Sự khác biệt mức tăng giữa hai nhóm Trị số p |
104 4,24 (4,82) 5,46 (4,79) 1,22 1,12 0,104 |
90 4,18 (4,65) 4,28 (4,98) 0,10 .. .. |
|
Dữ liệu được trình bày ở dạng trung bình (độ lệch chuẩn) |
||
Bảng 4. Sự thay đổi phân độ đau thắt ngực CCS
|
|
PCI |
Placebo |
Trị số p |
|
Từ khi nhận vào đến trước khi phân nhóm ngẫu nhiên |
.. |
.. |
0,916 |
|
Số bệnh nhân được đánh giá |
105 |
95 |
.. |
|
Không thay đổi hoặc giảm |
63 (60%) |
59 (62%) |
.. |
|
Cải thiện 1 độ |
27 (26%) |
22 (23%) |
.. |
|
Cải thiện ≥ 2 độ |
15 (14%) |
14 (15%) |
.. |
|
Từ trước khi phân nhóm ngẫu nhiên đến lúc theo dõi |
.. |
.. |
0,633 |
|
Số bệnh nhân được đánh giá |
105 |
91 |
.. |
|
Không thay đổi hoặc giảm |
51 (49%) |
50 (55%) |
.. |
|
Cải thiện 1 độ |
27 (26%) |
22 (24%) |
.. |
|
Cải thiện ≥ 2 độ |
27 (26%) |
19 (21%) |
.. |
|
Dữ liệu được trình bày ở dạng n (%). |
|||
Tài liệu tham khảo
1. Gruntzig A. Transluminal dilatation of coronary-artery stenosis. Lancet 1978; 1: 263.
2. Boden WE, ORourke RA, Teo KK, et al. Optimal medical therapy with or without PCI for stable coronary disease. N Engl J Med 2007; 356: 1503−16.
3. Stergiopoulos K, Boden WE, Hartigan P, et al. Percutaneous coronary intervention outcomes in patients with stable obstructive coronary artery disease and myocardial ischemia: a collaborative meta-analysis of contemporary randomized clinical trials. JAMA Intern Med 2013; 174: 232–40.
4. Spertus JA, Maron DJ, Cohen DJ, et al. Frequency, predictors, and consequences of crossing over to revascularization within 12 months of randomization to optimal medical therapy in the Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation (COURAGE) trial. Circ Cardiovasc Qual Outcomes 2013; 6: 409−18.
5. Windecker S, Kolh P, Alfonso F, et al. 2014 ESC/EACTS guidelines on myocardial revascularization: the Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS) developed with the special contribution of the European Association of Percutaneous Cardiovascular Interventions (EAPCI). Eur J Cardiothorac Surg 2014; 46: 517–92.
6. Weintraub WS, Spertus JA, Kolm P, et al. Effect of PCI on quality of life in patients with stable coronary disease. N Engl J Med 2008; 359: 677−87.
7. Wijeysundera HC, Nallamothu BK, Krumholz HM, Tu JV, Ko DT. Meta-analysis: effects of percutaneous coronary intervention versus medical therapy on angina relief. Ann Intern Med 2010; 152: 370–79.
8. Parisi AF, Folland ED, Hartigan P. A comparison of angioplasty with medical therapy in the treatment of single-vessel coronary artery disease. Veterans Affairs ACME Investigators. N Engl J Med 1992; 236: 10–16.
9. Ernst E, Resch KL. Concept of true and perceived placebo effects. BMJ 1995; 311: 551–53.
10. De Bruyne B, Fearon WF, Pijls NH, et al. Fractional flow reserve-guided PCI for stable coronary artery disease. N Engl J Med 2014; 371: 1208−17.
11. Kaptchuk TJ, Goldman P, Stone DA, Stason WB. Do medical devices have enhanced placebo effects? J Clin Epidemiol 2000; 53: 786−92.
12. Rothberg MB, Sivalingam SK, Kleppel R, Schweiger M, Hu B, Sepucha KR. Informed decision making for percutaneous coronary intervention for stable coronary disease. JAMA Intern Med 2015; 175: 1199−206.
13. Thomas KB. General practice consultations: is there any point in being positive? Br Med J (Clin Res Ed) 1987; 294: 1200–02.
14. Schulz KF, Chalmers I, Hayes RJ, Altman DG. Empirical evidence of bias. Dimensions of methodological quality associated with estimates of treatment effects in controlled trials. JAMA 1995; 273: 408−12.
15. Goff SL, Mazor KM, Ting HH, Kleppel R, Rothberg MB. How cardiologists present the benefits of percutaneous coronary interventions to patients with stable angina: a qualitative analysis. JAMA Intern Med 2014; 174: 1614−21.
16. Wartolowska K, Judge A, Hopewell S, et al. Use of placebo controls in the evaluation of surgery: systematic review. BMJ 2014; 348: g3253.
17. Means G, End C, Kaul P. Management of percutaneous coronary intervention complications. Curr Treat Options Cardiovasc Med 2017; 19: 25.
18. Borer JS, Fox K, Jaillon P, Lerebours G, for the Ivabradine Investigators Group. Antianginal and antiischemic effects of ivabradine, an I(f) inhibitor, in stable angina: a randomized, double-blind, multicentered, placebo-controlled trial. Circulation 2003; 107: 817−23.
19. Chaitman BR, Skettino SL, Parker JO, et al. Anti-ischemic effects and long-term survival during ranolazine monotherapy in patients with chronic severe angina. J Am Coll Cardiol 2004; 43: 1375−82.
20. Garratt AM, Hutchinson A, Russell I, in collaboration with the Network for Evidence-Based Practice in Northern and Yorkshire. The UK version of the Seattle Angina Questionnaire (SAQ-UK): reliability, validity and responsiveness. J Clin Epidemiol 2001; 54: 907−15.
21. Devlin NJ, Shah KK, Feng Y, Mulhern B, van Hout B. Valuing health-related quality of life: an EQ-5D-5L value set for England. Health Econ 2017; published online Aug 22. DOI:10.1002/hec.3564.
22. Mark DB, Hlatky MA, Harrell FE Jr, Lee KL, Califf RM, Pryor DB. Exercise treadmill score for predicting prognosis in coronary artery disease. Ann Intern Med 1987; 106: 793−800.
23. Bang H, Ni L, CE. Assessment of blinding in clinical trials. Control Clin Trials 2004; 25: 143−56.
24. Shun-Shin MJ, Howard JP, Francis DP. Removing the hype from hypertension. BMJ 2014; 348: g1937.
25. NICE. Stable angina: management. NICE Clinical Guidance CG126. London: National Institute for Health and Care Excellence, 2016.
26. Fihn SD, Gardin JM, Abrams J, et al. 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/STS guideline for the diagnosis and management of patients with stable ischemic heart disease: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines, and the American College of Physicians, American Association for Thoracic Surgery, Preventive Cardiovascular Nurses Association, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol 2012; 60: e44–164.
27. De Bruyne B, Pijls NH, Kalesan B, et al. Fractional flow reserve-guided PCI versus medical therapy in stable coronary disease. N Engl J Med 2012; 367: 991−1001.
28. Tonino PA, De Bruyne B, Pijls NH, et al. Fractional flow reserve versus angiography for guiding percutaneous coronary intervention. N Engl J Med 2009; 360: 213−24.
29. Patel MR, Calhoon JH, Dehmer GJ, et al. ACC/AATS/AHA/ASE/ASNC/SCAI/SCCT/STS 2017 appropriate use criteria for coronary revascularization in patients with stable ischemic heart disease: a report of the American College of Cardiology Appropriate Use Criteria Task Force, American Association for Thoracic Surgery, American Heart Association, American Society of Echocardiography, American Society of Nuclear Cardiology, Society for Cardiovascular Angiography and Interventions, Society of Cardiovascular Computed Tomography, and Society of Thoracic Surgeons. J Am Coll Cardiol 2017; 69: 2212−41.
30. Bavry AA, Kumbhani DJ, Rassi AN, Bhatt DL, Askari AT. Benefit of early invasive therapy in acute coronary syndromes: a meta-analysis of contemporary randomized clinical trials. J Am Coll Cardiol 2006; 48: 1319–25.
31. Barmeyer A, Meinertz T. Anaerobic threshold and maximal oxygen uptake in patients with coronary artery disease and stable angina before and after percutaneous transluminal coronary angioplasty. Cardiology 2002; 98: 127−31.
32. Williams SG, Stables RH, Wright DJ, Taylor S, Thompson D, Tan LB. Relationship of serum cardiac markers following successful percutaneous coronary intervention and subsequent exercise capacity in patients with chronic stable angina: a pilot study. Cardiology 2005; 103: 63–67.







