Đỗ Văn Chiến1, Nguyễn Thành Huy2, Phạm Nguyên Sơn3
- Khoa Nội Tim mạch, Viện Tim mạch, Bệnh viện TƯQĐ 108
- Khoa Hồi sức Tim mạch, Viện Tim mạch, Bệnh viện TƯQĐ 108
- Bệnh viện TƯQĐ 108
- Bệnh tim mạch và đại dịch COVID 19
Đại dịch COVID 19 đang diễn biến phức tạp trên thế giới và gây ra những thiệt hại nghiêm trọng về sức khỏe và kinh tế cho tất cả các nước. Cho đến thời điểm hiện tại có rất nhiều các báo cáo về ảnh hưởng của SARS-CoV-2 đến hệ tim mạch. Có thể điểm qua một số vấn đề sau đây:
- Bệnh nhân có yếu tố nguy cơ tim mạch hoặc bệnh nền là bệnh tim mạch có nguy cơ cao hơn so với các nhóm khác
- Khi bệnh nhân bị nhiễm COVID-19 thì có một số biến chứng về tim mạch, thậm chí là đối với những bệnh nhân chưa có tiền sử bệnh tim mạch
- Các thuốc đang được thử nghiệm như chống sốt rét, kháng virut đều có những tác dụng phụ lên hệ tim mạch
- Việc sử dụng ưc chế men chuyển, ức chế thụ thể và thậm chí là ức chế neprilysin trong tim mạch gây nhiều tranh luận.
Ảnh hưởng của COVID lên hệ tim mạch không chỉ mang tính nhất thời mà còn là cả những hệ quả lâu dài của nó. Chúng ta đã chứng kiến những bài học từ những bệnh nhân nhiễm SARS năm 2003 (SARS-CoV cũng có cấu trúc tương tự SARS-CoV-2) [5]. Sau 12 năm theo dõi những bệnh nhân hồi phục SARS, các báo cáo cho thấy có đến 44% có bệnh tim mạch, 60% có hội chứng chuyển hóa, 68% rối loạn chuyển hóa lipid [11]. Liệu những người nhiễm SARS-CoV-2 có sẽ phải gánh chịu những hậu quả về tim mạch như thế, chúng ta còn chưa được biết đến.
- Quá trình xâm nhập của SARS-CoV-2 vào tế bào và tác động lên hệ tim mạch
Viêm đường hô hấp cấp do coronavirus chủng mới (SARS-CoV-2) – là một virus thuộc họ Coronaviridae, có vỏ bọc và bộ gen RNA chuỗi đơn không phân đoạn. Nhiều nghiên cứu đã chứng minh rằng SARS-CoV2 có ái lực mạnh mẽ với các tế bào ở phế nang phổi thông qua enzym chuyển Angiotensin II (ACE2) .
ACE2 lần đầu tiên được phát hiện là thụ thể tương đồng với ACE vào năm 2000. ACE2 là protein xuyên màng, chủ yếu được neo ở bề mặt của tế bào. Miền xúc tác của nó nằm ở phía ngoại bào của tế bào, có thể được phân cắt và giải phóng vào máu bởi ADAM17 (một loại protein chứa protein disintegrin và metallicoproteinase 17). ACE2 chứa một domain xúc tác có độ tương đồng 42% với domain xúc tác của ACE. ACE2 chuyển Angiotensin I thành Angiotensin (1-9) và Angiotensin II thành Angiotensin (1-7). Angiotensin II là cơ chất được ưa thích của ACE2, có ái lực gấp 400 lần Angiotensin I. ACE2 có cơ chế điều hoà đối nghịch lại với ACE. Vì ACE2 điều hoà nồng độ của Ang II và giới hạn tác động của nó bằng cách chuyển Ang II thành Ang (1-7). Ang (1-7) gắn vào thụ thể MasR và sinh ra Bradykinin, phân tử gây giãn mạch và đáp ứng chống tăng sinh, ngoài ra nó còn có thể tạo ra NO và PGI2. Ở động vật có vú, sự giảm biểu hiện ACE2 có liên quan đến tăng huyết áp, giảm co bóp cơ tim và tăng nồng độ Ang II. Ngược lại biểu hiện quá mức ACE2 sẽ ngăn chặn tình trạng phì đại cơ tim do tác động của Ang II. Đồng thời ACE2 đóng vai trò như một thụ thể của Coronavirus [13].
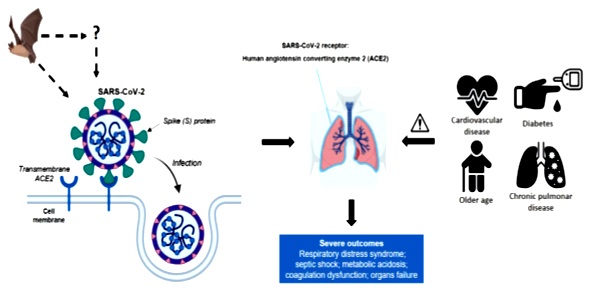 |
| Hình 1. Dơi được cho là nguồn gốc của SARS-CoV-2 (nhưng chưa có bằng chứng rõ ràng) lây truyền cho người. Một glycoprotein (spike) trên bề mặt virut sẽ gắn với thụ thể ACE2 trên tế bào niêm mạc phổi, gây hội chứng viêm phổi cấp, sốc nhiễm khuẩn, toan máu, rối loạn đông máu và suy các cơ quan. Một số yếu tố được cho là ảnh hưởng xấu đến tiên lượng bệnh bao gồm bệnh tim mạch, đái tháo đường, tuổi cao, béo phì và bệnh phổi mạn tính [2]. |
Quá trình nhiễm SARS-CoV-2 gây ra sự tăng gắn kết một cách đột biến giữa protein bề mặt của virus với thụ thể ACE2. ACE2 là một protein màng có nhiều chức năng sinh lý quan trọng, chúng xuất hiện nhiều ở các tế bào phế nang của phổi và giống như cánh cửa để virus dễ dàng xâm nhập vào. Cơ chế xâm nhập tế bào của SARS-CoV2 tương tự như virus HIV. Trong khi đó ACE2 đóng vai trò bảo vệ phổi, và việc virus gắn với thụ thể ACE2 sẽ làm rối loạn quá trình bảo vệ này, góp phần quan trọng trong cơ chế sinh lý bệnh của COVID-19 .
Ức chế men chuyển (UCMC) và ức chế thụ thể AT1 (UCTT) có vai trò kép trong COVID-19.
Do virut có đường vào thông qua thụ cảm thể ACE2 nên ảnh hưởng của các thuốc này lên hệ tim mạch gây ra nhiều tranh cãi. Thụ thể ACE và ACE2 có hoạt tính đối nghịch nhau như mô tả ở trên. Hoạt hóa hệ renin – angiotension (RAS) và nồng độ angiotensin II tăng cao có vai trò quan trọng trong cơ chế bệnh sinh của một số bệnh tim mạch như tăng HA, suy tim, bệnh động mạch vành. Hệ RAS có vai trò quan trọng trong việc điều tiết lượng dịch ngoài tế bào thông qua một loạt quá trình sinh hóa để tạo ra sản phẩm là angiotensin II. Trong khi bị nhiễm SARS-CoV-2, các thụ cảm thể ACE sẽ bị kích hoạt và tăng cường sản xuất angiotensin II, buộc cơ thể phải sử dụng ACE2 để biến angiotension I thành angiotensin (1-9) và angiotensin II thành angiotensin (1-7), đây là những peptide có vai trò bảo vệ tim mạch. Ngoài ra, Angiotensin II là chất gây co mạch, tăng tính thấm thành mạch, do đó làm tăng nguy cơ phù phổi ở bệnh nhân nhiễm SARS-CoV-2. Việc sử dụng ức chế men chuyển khiến các thụ cảm thể ACE2 phải biểu hiện nhiều hơn và dẫn đến virut có thể liên kết nhiều hơn với ACE2 và tăng tải lượng virut trong tế bào.
Vậy chúng ta có nên dừng ức chế men chuyển trong trường hợp này? Như vừa phân tích ở trên việc sử dụng UCMC là con dao hai lưỡi. Một mặt nó làm tăng nguy cơ nhiễm SARS-CoV-2 cho bệnh nhân đang sử dụng. Mặt khác nó có thể giảm tổn thương phổi nhờ tính chất bảo vệ của thụ thể ACE2 khi nhiễm SARS-CoV-2. Các bằng chứng thực nghiệm trên chuột cũng như thực tiễn sử dụng các ức chế thụ thể AT là losartan, telmisartan, olmesartan trong đại dịch SARS 2003 đã chứng minh làm giảm tỉ lệ tử vong và có tiên lượng tốt hơn so với nhóm không được sử dụng.
Trong các báo cáo về những trường hợp có bệnh nền là bệnh tim mạch, không thấy có tác giả nào nói về tỉ lệ bệnh nhân được sử dụng ức chế men chuyển và chẹn thụ thể AT1, cũng như không có các báo cáo về tỉ lệ phải dừng ức chế men chuyển do tụt huyết áp. Chúng ta thấy rằng ACE2 có vao trò bảo vệ trong cả tổn thương tim mạch và phổi cho nên việc dừng UCMC/UCTT ở bệnh nhân chưa bị nhiễm SARS-CoV-2 với lý do làm tăng nguy cơ nhiễm COVID 19 là không cần thiết. Ở bệnh nhân COVID 19, mặc dù UCMC/UCTT có thể làm tăng tải lượng virut nhưng cũng không phải dừng lại vì nó có thể ngăn cản hệ RAS và có khả năng bảo vệ các cơ quan đích như tim, phổi và thận có nguy cơ tổn thương do virut. Cũng không nên chỉ định UCMC/UCTT để điều trị bệnh nhân COVID vì không có bằng chứng chứng minh nó mang lại lợi ích về sống còn.
Một số bài báo không phải khoa học đã đăng tải một số thông tin lo ngại rằng UCMC/UCTT có thể ảnh hưởng tiêu cực đến bệnh nhân nhiễm COVID và chưa nhiễm khiến không ít bác sỹ và bệnh nhân tự ý bỏ thuốc. Ngày 13/03/2020 Hội Tim mạch Châu Âu và sau đó là ngày 17/03/2020 Trường môn Tim mạch Hoa Kỳ cũng chính thức đưa ra khuyến cáo tiếp tục dùng UCMC/UCTT ở bệnh nhân tim mạch đang điều trị với UCMC và UCTT.
Những bệnh nhân có bệnh nền là bệnh tim mạch mạn tính có thể có biểu hiện nặng lên do virut SARS-CoV-2. Nguyên nhân là khi bị nhiễm virut, quá trình chuyển hóa thường tăng lên 4-8 lần để chống lại tác nhân gây bệnh nhưng khả năng đáp ứng của hệ tuần hoàn không đủ. Quá trình viêm, tăng đông sẽ khiến mảng vữa xơ không ổn định hoặc nứt vỡ gây nguy cơ nhồi máu cơ tim, suy tim nặng lên [7]. Ở bệnh nhân đã đặt stent động mạch vành thường có nguy cơ huyết khối cao. Quá trình viêm và tăng đông không chỉ làm tăng tỉ lệ tử vong trong giai đoạn cấp tính mà còn kéo dài trong nhiều tháng, thậm chí là nhiều năm làm giảm chất lượng cuộc sống của bệnh nhân có bệnh tim mạch mạn tính.
Béo phì cũng là một vấn đề đáng được quan tâm trong đại dịch COVID này. Simonnet và cộng sự [10] nghiên cứu trên 124 bệnh nhân nhiễm SARS-CoV-2 tại Pháp và chỉ ra tỉ lệ bệnh nhân có BMI > 30kg/m2 và quá béo (BMI > 35kg/m2) có tỉ lệ phải đặt ống nội khí quản và thở máy là 47,6%. Phải chăng béo phì là nguyên nhân làm viêm phổi nặng hơn và tăng nguy cơ tử vong ở bệnh nhân nhiễm SARS. Những người béo phì thường có suy giảm lưu lượng khí lưu thông trong thì thở ra, giảm chức năng đàn hồi của phổi, đặc biệt là những bệnh nhân béo bụng thường giảm khả năng hô hấp khi ở tư thế nằm do cơ hoành ít di động.
Zhang và cộng sự báo cáo 3 trường hợp bệnh nhân nhiễm SARS-CoV-2 có biểu hiện tăng đông, hội chứng kháng phospholipid và nhồi máu đa cơ quan: nhồi máu não hai bán cả hai bán cầu, tắc mạch máu hai chi dưới và tay do huyết khối. Các xét nghiệm cũng cho thấy bệnh nhân dương tính với kháng thể anticardiolipin IgA, anti-β2-glycoprotein I IgA và IgG. Điều đặc biệt là cả 3 bệnh nhân này đều có tiền sử ĐTĐ, THA, đột quị cũ. Đây có thể là ví dụ điển hình về tình trạng tăng đông ở bệnh nhân nhiễm COVID 19 [12].
Khi bệnh nhân bị nhiễm SARS-CoV-2 tình trạng tăng viêm quá mức giống như hiện tượng giải phóng cytokine quá mức, tình trạng này được mô tả là ức chế điểm kiểm soát miễn dịch (immune checkpoint inhibition) và hoạt hóa thụ thể CAR (chimeric antigen receptor) trên bề mặt tế lympho bào T. Tất cả những quá trình trên dẫn đến sự tăng nồng độ cytokine, rối loạn điều chỉnh T lympho (chủ yếu làm giảm số lượng T lympho), đồng thời làm tăng Protein C, cytokine IL -2 và IL -6, tăng peptide lợi niệu và sắt huyết tương. Tất cả những quá trình bệnh lý trên có thể làm tăng nguy cơ loạn nhịp tim và suy tim nặng lên. Từ những cơ chế bệnh sinh trên, chúng ta có thể nghĩ đến việc sử dụng thuốc ức chế Interleukin – 6 như Tocilizumab hoặc corticoid để điều trị bệnh nhân COVID 19 .
Tổn thương cơ tim biểu hiện bằng hiện tượng tăng troponin trong huyết tương trong điều kiện viêm phổi, suy hô hấp, thiếu oxy máu là hiện tượng khá thường gặp trên lâm sàng. Tỉ lệ tăng Troponin I ở nhóm nhiễm COVID-19 là 8-12% [6]. Trường hợp đầu tiên bị viêm cơ tim do virut SARS-CoV-2 là một bệnh nhân nam giới, 37 tuổi tại Trung Quốc. Bệnh nhân được chẩn đoán xác định do viêm cơ tim, được điều trị bằng methylprednisolone 200mg/ ngày và immunoglobulin 20g/ngày trong 4 ngày và giúp cải thiện được các triệu chứng về suy tim, phân số tống máu (EF) từ 27% tăng lên 66% sau 1 tuần điều trị. Tuy nhiên, tỉ lệ viêm cơ tim như thế nào chúng ta sẽ phải chờ đợi những báo cáo tiếp theo [4] .
Một số các biểu hiện khác của tổn thương hệ tim mạch ở bệnh nhân nhiễm SARS-CoV-2 bao gồm: tụt huyết áp, nhịp nhanh, nhịp chậm, ngừng tim và các rối loạn nhịp tim nguy hiểm khác. Những biến chứng này thường làm tăng tỉ lệ tử vong trong nhóm bệnh nhân này [3].
Có thể tóm tắt lại một số điểm đáng chú ý như sau:
- SARS-CoV-2 xâm nhập vào tế bào người bằng cách liên kết với enzyme chuyển đổi angiotensin 2 (ACE2) ở tim và phổi. ACE2 đóng một vai trò quan trọng trong việc điều hòa thần kinh thể dịch của hệ tim mạch và sự gắn kết của SARS-CoV-2 với ACE2 có thể dẫn đến tổn thương của đường dẫn tín hiệu ACE2 gây tổn thương cơ tim và phổi cấp tính.
- Đáp ứng viêm hệ thống – đặc trưng bởi phản ứng viêm cấp tính và cơn bão cytokine, dẫn đến tổn thương cho đa cơ quan và gây ra suy đa tạng.
- Tăng chuyển hóa, thiếu oxy gây tổn thương tế bào cơ tim – khi bị nhiễm trùng hệ thống và tình trạng thiếu oxy do suy hô hấp cấp có thể làm rối loạn cân bằng cung cấp oxy của cơ tim và dẫn đến tổn thương cơ tim cấp.
- Tình trạng tăng viêm, tăng đông và tăng huyết áp gây căng vỡ nội mạc động mạch vành và có thể làm nứt vỡ mảng vữa xơ dẫn đến nhồi máu cơ tim cấp.
- Mất cân bằng điện giải có thể xảy ra trong bất kỳ bệnh bệnh toàn thân nặng nào và cơ thể gây rối loạn nhịp tim. Cần chú ý hiện tượng hạ kali máu trong bệnh cảnh COVID-19, do tương tác của SARS-CoV-2 với hệ thống renin-angiotensin-aldosterone.
- Bệnh nhân béo phì là đối tượng có nguy cơ thở máy và tử vong cao khi nhiễm SARS-CoV-2, cần phải có biện pháp can thiệp dự phòng.
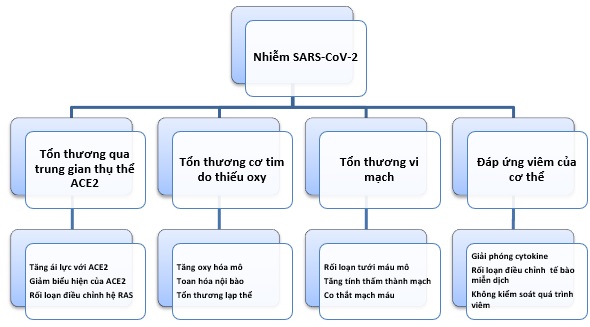
Hình 2. Tổn thương cơ tim mạch do nhiễm SARS-CoV-2
- Một số hướng điều trị COVID 19
Tỉ lệ bệnh nhân nhiễm SARS-CoV-2 đang tăng nhanh trên toàn thế giới. Thế giới còn phải chờ nhiều tháng, thậm chí là nhiều năm mới có thể tìm ra được vaccine hay các thuốc điều trị đặc hiệu. Những bệnh nhân tim mạch vẫn nên tiếp tục duy trì chế độ ăn, vận động và điều trị các thuốc như hiện tại cho đến khi có khuyến cáo mới.
Thế giới đang chứng kiến những hướng đi để tìm ra những điều trị đặc hiệu như: ACE2 tái tổ hợp (APN01) có tác dụng ức chế virus và giảm nồng độ angiotensin II và IL 6, giảm tổn thương ở phổi. Nghiên cứu pha II đang được thực hiện trên nhóm bệnh nhân COVID ở Trung Quốc. Một thuốc ức chế serine protease là camostate mesylate, dung để điều trị viêm tụy mạn, có tác dụng ức chế TMPRSS2 cũng đang được thử nghiệm tại Nhật. Remdesevir có tác dụng quá trình nhân lên của RNA đang được thử nghiệm tại Trung Quốc.
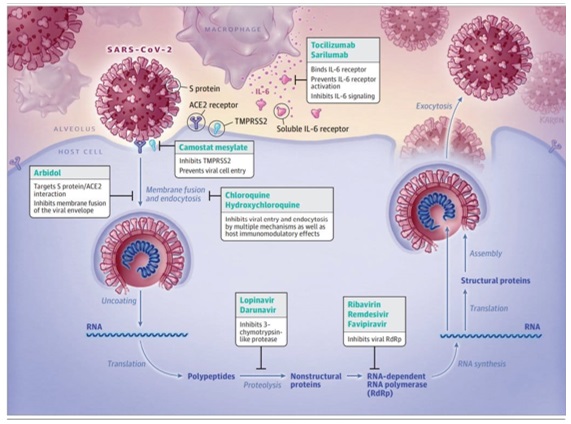 |
| Hình 3. Tóm tắt một số thuốc có khả năng điều trị SARS-CoV-2: camostat mesylate ức chế thụ thể TMPRSS2, arbidol – ức chế quá trình gắn kết virut với ACE2, cloroquine và hydroxycloroquine ức chế sự xâm nhập tế bào, ly giải virut nội bào và điều chỉnh quá trình miễn dịch. Lopinavir/darunavir ức chế enzyme protease biến pylypeptide thành protein của virut. Ribavirin/remdesivir/favipiravir ức chế quá trình nhân lên RNA của virut [9]. |
Một số thử nghiệm thuốc chống sốt rét như cloroquine, hydroxycloroquine và azithromycin đã chứng minh được vai trò của nó trong điều trị COVID-19, nhưng chúng cũng được biết đến là thuốc có thể kéo dài khoảng QT trên điện tim và có nguy cơ gây xoắn đỉnh (torsade de pointes). Cơ chế của cloroquine là ức chế quá trình hoạt hóa glycosyl của thụ thể ACE2, qua đó giảm tối đa sự kết hợp của virut với thụ thể ACE2 và không thể thâm nhập được vào tế bào.
Azithromycin còn có những tác dụng phụ trên tim mạch nhiều hơn cloroquine. Ở những bệnh nhân tuổi cao, azithromycin còn có thể gây QT kéo dài, xoắn đỉnh và các rối loạn nhịp tim nguy hiểm như rung thất và nhanh thất. Ngoài ra, những yếu tố khác ở bệnh nhân suy hô hấp nặng như sốt cao, hạ kali, hạ magie và tăng đông cũng làm nguy cơ loạn nhịp tăng lên.
Vì những lý do trên mà Roden và cộng sự đã đưa ra khuyến cáo để làm giảm thiểu nguy cơ loạn nhịp khi sử dụng các nhóm thuốc trên như sau: 1- không nên chỉ định cloroquine và azithromycin cho bệnh nhân đã có QT kéo dài > 500ms hoặc có hội chứng QT kéo dài bẩm sinh; 2- Theo dõi QT liên tục, nếu QT kéo dài > 500ms thì nên dừng thuốc. 3- Giữ nồng độ kali máu > 4,0 mEq/l và magie > 2,0 mg/dL. 4- Không nên chỉ định các thuốc chống loạn nhịp có nguy cơ kéo dài khoảng QT [8].
Một số tác giả gần đây còn cho rằng việc sử dụng thuốc ức chế neprilysin là sacubitril phối hợp với valsartan có khả năng chống lại quá trình viêm khi nhiễm SARS-Cov-2. (Hình 3)
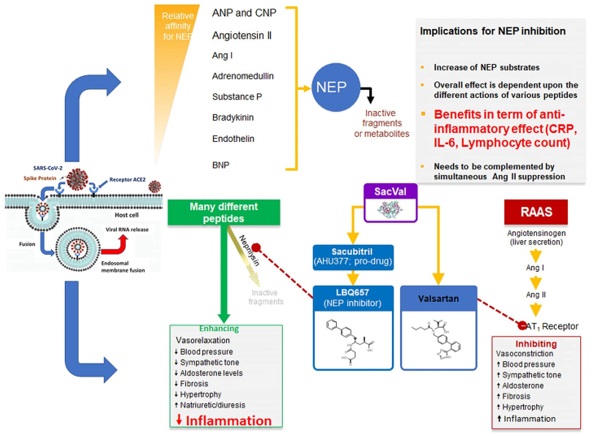 |
| Hình 4. Trong bệnh cảnh nhiễm SARS-CoV Neprilysin có ái lực mạnh với các hoạt chất như ANP, BNP, CNP, angiotension I, II, adrenomedullin, bradykinin, endothelin, giảm lympho bào T, tăng neutrofil gây ra những tác động có hại lên hệ tim mạch. Ức chế neprelysin phối hợp với valsartan làm giảm quá trình viêm được thể hiện bằng giảm CRP, IL-6 và lympho bào [1]. |
Kết luận
Những bệnh nhân có bệnh nền là tim mạch mắc SARS-CoV-2 có nguy cơ tử vong cao hơn so với nhóm không có bệnh tim mạch nhưng bệnh nền tim mạch là yếu tố nguy cơ độc lập hay chỉ là yếu tố làm nặng chưa được rõ ràng và cần thêm các nghiên cứu. Việc sử dụng UCMC và UCTT vẫn phải được tiếp tục ở bệnh nhân đang được điều trị và không nên sử dụng khi đang mắc COVID 19. Khi sử dụng một số thuốc điều trị COVID 19 như kháng virut, cloroquine và azithromycin phải hết sức chú ý đến nguy cơ gây loạn nhịp của nó.
Tài liệu tham khảo
- Acanfora, D., et al. (2020), “Neprilysin inhibitor-angiotensin II receptor blocker combination (sacubitril/valsartan): rationale for adoption in SARS-CoV-2 patients”, Eur Heart J Cardiovasc Pharmacother. 13(5819438).
- Adao, R. (2020), “Inside the heart of COVID-19”, Cardiovasc Res. 8(5817604).
- Fried, J. A., et al. (2020), “The Variety of Cardiovascular Presentations of COVID-19”, Circulation. 3(10), p. 047164.
- Hu, Hongde, et al. (2020), “Coronavirus fulminant myocarditis treated with glucocorticoid and human immunoglobulin”, European Heart Journal.
- Li, W., et al. (2003), “Angiotensin-converting enzyme 2 is a functional receptor for the SARS coronavirus”, Nature. 426(6965), pp. 450-4.
- Lippi, G., Lavie, C. J., and Sanchis-Gomar, F. Cardiac troponin I in patients with coronavirus disease 2019 (COVID-19): Evidence from a meta-analysis, Prog Cardiovasc Dis. 2020 Mar 10. pii: S0033-0620(20)30055-4. doi: 10.1016/j.pcad.2020.03.001.
- Mehra, Mandeep R. and Ruschitzka, Frank (2020), “COVID-19 Illness and Heart Failure: A Missing Link?”, JACC: Heart Failure, p. 1248.
- Roden, D. M., et al. (2020), “Considerations for Drug Interactions on QTc in Exploratory COVID-19 (Coronavirus Disease 2019) Treatment”, Circulation. 8(10), p. 047521.
- Sanders, J. M., et al. (2020), “Pharmacologic Treatments for Coronavirus Disease 2019 (COVID-19): A Review”, JAMA. 13(2764727).
- Simonnet, A., et al. (2020), “High prevalence of obesity in severe acute respiratory syndrome coronavirus-2 (SARS-CoV-2) requiring invasive mechanical ventilation”, Obesity. 9(10), p. 22831.
- Wu, Qi, et al. (2017), “Altered Lipid Metabolism in Recovered SARS Patients Twelve Years after Infection”, Scientific Reports. 7(1), p. 9110.
- Zhang, Y., et al. Coagulopathy and Antiphospholipid Antibodies in Patients with Covid-19, N Engl J Med. 2020 Apr 8. doi: 10.1056/NEJMc2007575.
- Zheng, Ying-Ying, et al. (2020), “COVID-19 and the cardiovascular system”, Nature Reviews Cardiology.







