Bão điện (electrical storms) là một khái niệm không phải chỉ trong tự nhiên chỉ sấm sét, trong y học khái niệm này chỉ những cơn loạn nhịp thất nguy hiểm xẩy ra nhiều, đặc biệt ở những bệnh nhân đã được cấy máy khử rung tim (ICD) để phòng đột tử khi ICD phải phát nhiều sốc để điều trị những loạn nhịp nguy hiểm.
TS. Phạm Hữu Văn
Nhân một trường hợp lâm sàng bão điện xẩy ra ở bệnh nhân có hội chứng Brugada (BrS) đột tử được cứu sống đã được cấy ICD để phòng ngừa đột tử thứ phát, chúng tôi xin trình bầy tương đối hệ thống về vấn đề này.
Giới thiệu: bệnh nhân nam T.Q.B sinh năm 1980 tại Đồng Nai, tiền sử gia đình đã có bố và anh trái đều đột tử trước 35 tuổi. Bản thân ngất 2 lần trước nhập viện và 1 lần tại bệnh viện Đồng Nai năm 2006. Được phát hiện rung thất tại bệnh viện Đồng Nai và sốc điện ngoài thành công và chuyển bệnh viện Nhân Dân 115 cùng ngày. Tại bệnh viện Nhân Dân 115 đã được làm Holter tim xác định có điện tâm đồ (ECG) dạng Brugada typ 1 từng lúc và đã được cấy ICD tại ngay lần nhập viện này. Sau 1 năm máy khử rung phù hợp lần đầu tiên và các năm sau đều có sốc điện phù hợp, có đợt 2 đến 3 lần trong vài ngày. Một điểm lưu ý ở bệnh nhân này, các rung thất (VF) và nhịp nhanh thất (VT) đều xẩy ra ban ngày vào lúc nghỉ trưa. Từ đó đến nay bệnh nhân đã được thay máy ICD 2 lần. Ngày 31 tháng 7 năm 2015 bệnh nhân thấy xuất hiện nhiều cơ giật mạnh trong lồng ngưc khó chịu, được nhập viện Nhân Dân 115. Tại bệnh viện đã được kiểm tra máy ICD và đã được phát hiện ICD đã sốc điện phù hợp với 7 sốc trong 24 giờ.
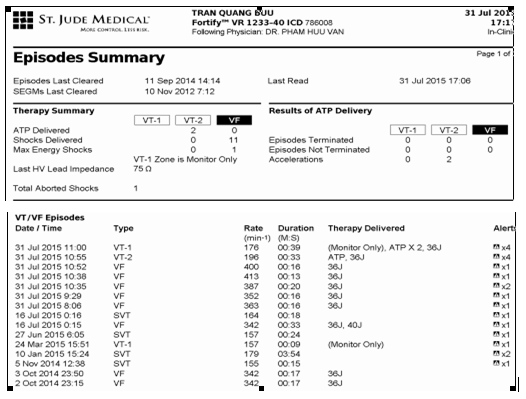
Hình 1.Các thông số được lấy ở máy ICD ra ghi nhận trong ngày 31 tháng 7 năm 2015 có đến 7 cơn VT và VF.
Hình trên cho thấy bệnh nhân có 2 cơn VT và 5 cơn VF. Hai cơn VT chuyển nhịp bằng ATP đều thất bại. Cuối cùng đều phải cần sốc điện. Các lần sốc điện đều năng lượng 36J.
Kiểm tra lại toàn bộ các ghi nhận trọng bộ dữ liệu của ICD còn cho thấy nhiều đợt ATP không có hiệu quả. Hình 5 ghi lại một cơ VT được điều trị bằng ATP không có hiệu quả.
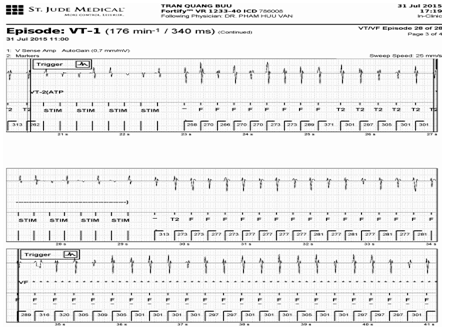
Hình 2.ATP không có hiệu quả.
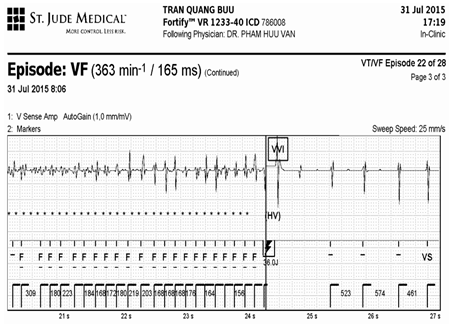
Hình 3.Sốc điều trị VF thành công xẩy ra vào 17h19 phút ngày 31 tháng 8 năm 2015
Trên bệnh nhân này các sốc điện đều phù hợp và thanh công.
Khái niệm, tỷ lệ mắc và ý nghĩa tiên lượng
Bão điện được xác định khi ở bệnh nhân ≥ 3 cơn rung thất (VF) hoặc cơn nhịp nhanh thất (VT) có tổn thương huyết động hoặc ở bệnh nhân có cấy ICD có phát sốc hoặc ATP chuyển nhịp hoặc khử rung phù hợp. Những trường hợp như vậy tiên lượng thường xấu.
Tỉ lệ các cơn bão điện khác nhau tuỳ theo các quần thể được nghiên cứu. Điều kiện xảy ra từ 10% đến 20% ở các bệnh nhân mang ICD. Các bệnh nhân đang trải qua nhồi máu cơ tim cấp (AMI) hoặc đã có nhối máu cơ tim (MI) hoặc những người có hội chứng loạn nhịp tim di truyền cũng dễ bị các cơn bão điện. Khi tỉ lệ suy tim ứu huyết tiếp tục tăng lên, dẫn đến nhiều bệnh nhân được cấy ICD hơn. Tỷ lệ cơn bão điện thấp hơn khi ICD được đặt cho dự phòng tiên phát so với dự phòng thứ phát. Trong một nghiên cứu phụ MADIT-II ở 719 bệnh nhân, 4 % phát triển cơn bão điện qua thời gian trung bình 20,6 tháng. Không có sự khác biệt về đặc điểm cơ bản giữa bệnh nhân với cơn bão điện và những người có cơn VT và VF đơn độc. Trong một nghiên cứu khác, 20% số bệnh nhân được cấy ICD cho phòng ngừa thứ phát trải qua cơn bão điện trong khoảng thời gian 31 tháng. Điện tâm đồ trong buồng tim được ghi nhận trong những cơn đã cho thấy hầu hết các trường hợp là do VT và họ đã xảy ra trung bình 9,2 tháng sau khi cấy ICD.
Dữ liệu về ý nghĩa tiên lượng của cơn bão điện cho thấy những bệnh nhân này có một kết cục xấu. Cơn bão điện có thể là một yếu tố nguy cơ độc lập tử vong do tim. Trong thử nghiệm AVID, các bệnh nhân với cơn bão điện có nguy cơ gia tăng tử vong do tim không phải đột tử (tỉ số nguy cơ, 2.4). Trong các nghiên cứu phụ MADIT-II, bệnh nhân có cơn bão điện có nguy cơ 7,4 lần tử vong cao hơn so với bệnh nhân không có bão điện. Cả hai nghiên cứu cho thấy nguy cơ tử vong cao nhất trong vòng 3 tháng đầu tiên sau khi cơn bão điện. Tiên lượng vẫn xấu cho những bệnh nhân sống sót sau giai đoạn đầu của sự bất ổn điện học – nhiều cơn bão điện tái phát dai dẳng và suy tim trơ. Hiện chưa rõ liệu cơn bão điện góp phần trực tiếp đến một kết cục xấu hoặc chỉ đơn giản là một hiện tượng phụ (epiphenomenon) tiên tiến của bệnh tim thực thể. VT hoặc VF tái phát và các cú sốc ICD có thẻ gây ra rối loạn chức năng thất trái và tổn thương cơ tim, do nó có thể đưa đến hoạt hóa thần kinh giao cảm thể dịch và làm trầm trọng thêm suy tim.
Đánh giá ban đầu bão điện
Chăm sóc bệnh nhân có cơn bão điện bắt đầu bằng việc chẩn đoán chính xác tình trạng loạn nhịp lâm sàng. Ở những bệnh nhân có blốc bó nhánh, kích thích sớm (hội chứng Wolff-Parkinson-White), hoặc dẫn truyền lệch hướng liên quan đến tần số, nhịp nhanh trên thất (SVT) có thể giống nhịp nhanh thất (VT). Sự khác biệt của VT với SVT có dẫn truyền lệch hướng đã được Wellens, Kindwall, Brugada và các cộng sự mô tả. Người ta đã nhấn mạnh mạnh mẽ tình trạng huyết động của bệnh nhân không phải là hữu ích trong việc phân biệt giữa VT và SVT. Bệnh nhân có thể có triệu chứng VT tối thiểu nên dễ chẩn đoán nhầm với SVT có dẫn truyền lệch hướng. Vì lý do này, nhịp tim nhanh phức bộ thất rộng không rõ ràng nên được coi là VT, đặc biệt là ở những bệnh nhân có bệnh tim thực thể. Nếu quy tắc này được tuân theo, việc chẩn đoán cơn bão điện sẽ được chính xác trong 80% của tất cả các bệnh nhân có nhịp tim nhanh và trong 95% những người đã có MI trước
Hơn nữa, điều trị VT như SVT (bằng cách sử dụng các thuốc chẹn kênh calci hoặc adenosine) có thể thúc đẩy ngừng tim, trong khi SVT có thể giải quyết được bằng điều trị như VT. Nếu ngừng tim gây ra do bão điện từ VT, điều quan trọng là kết hợp tất cả các khía cạnh về chăm sóc tích cực trong tình trạng cấp tính này. Những yếu tố này bao gồm điều trị nhanh chóng khai thông đường hô hấp bị tổn thương, nhịp chậm sau sốc, hạ huyết áp, thiếu máu cục bộ và khử rung tim các bệnh nhân không ổn định về huyết động và có triệu chứng. Phương pháp điều trị đồng thời thường cần thiết. Những bệnh nhân có chức năng tâm thu giảm hoặc VT nhanh có thể đòi hỏi nhiều chuyển nhịp bằng điện hoặc sốc điện. Khi tình trạng huyết động ổn định, thuốc chống loạn nhịp có thể được đưa ra như là một test thử. Nếu điều trị nội khoa không thành công, cần chỉ định sốc dưới nền của thuốc an thần.
Bệnh nhân có biểu hiện VT hoặc VF trơ thường có nền bệnh tim cấu trúc và suy thận. Các yếu tố nguy cơ khác cho cơn bão điện bao gồm tuổi cao, nam giới, phân suất tống máu thấp (LVEF) và suy tim NYHA III hoặc IV. Các thuốc chống loạn nhịp có thể thúc đẩy bão điện. Đáng chú ý, người nhận ICD có bệnh tiểu đường và bệnh nhân đang dùng thuốc hạ lipid máu có một tỷ lệ cơn bão điện thấp hơn.
Bước quan trọng trong việc đánh giá tình trạng này là xác định và đảo ngược các yếu tố nguyên nhân của cơn bão điện. Các thúc đẩy cụ thể bao gồm thiếu máu cục bộ cấp tính, suy tim xấu đi hoặc mất bù cấp, hạ kali máu, hạ magie máu, các thuốc chống loạn nhịp, cường giáp và nhiễm trùng hoặc sốt. Đầy bụng, có thể là một yếu tố thúc đẩy VT hoặc VF ở bệnh nhân Brugada. Ở ca lâm sàng trên yếu tố đầy bụng đã được nhận thấy sau mỗi lần sốc định do xuất hiện VT hoặc VF.Thiếu máu cơ tim cục bộ tiến triển, suy tim mất bù và sự mất cân bằng điện giải nên được xử tích cực. Bệnh nhân thường có lo lắng nghiêm trọng và tăng nồng độ catecholamine dẫn đến có thể làm tăng mức độ nghiêm trọng và kéo dài cơn bão điện. Nhiều yếu tố ảnh hưởng có thể hiện diện và sự tương tác phức tạp lên đến đỉnh cao trong một cơn bão điện còn chưa được hiểu biết rõ ràng.
Các hội chứng lâm sàng của Bão Điện
Cơn bão điện phát triển khi nền giải phẫu dễ bị tổn thương (chẳng hạn như bệnh tim thực thể hoặc vết sẹo sau MI) bị ảnh hưởng bằng một biến cố kích hoạt, chẳng hạn như các co bóp thất sớm (PVC) hoặc một sự mất cân bằng điện giải. (Trong trường hợp không có nền dễ bị tổn thương, những sự kiện khác có thể một chút hậu quả lâm sàng). Xác định nguyên nhân của cơn bão điện là rất cần thiết, bởi vì điều trị phải nhắm đến các cơ chế cơ bản.
Cơn bão điện có thể được phân loại khởi đầu trên cơ sở 3 hình thái lớn của điện tâm đồ (ECG) bề mặt: VT đơn hình, VT đa hình, hoặc VF (Hình 1).
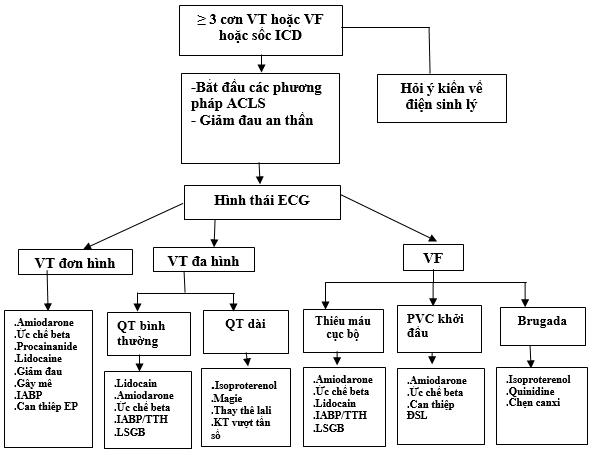
Hình 4.Thuật toán điều chỉnh cơn bão điện.
ACLS: hội sinh tăng cường (advanced cardiac life support); ECG: điện tâm đồ; EP: can thiệp điện sinh lý; IABP: Bơm bóng nội động mạch chủ (intra-aortic balloon pump); ICD: máy khử rung tim cấy vào cơ thể; LSGB: ức chế hạch sao trái (left stellate ganglion blockade); PVC: phức hợp thất sớm; TTH: tái tuần hoàn; VF: rung thất; VT: nhịp nhanh thất.
Nhịp nhanh thất đơn hình
Trong hầu hết các trường hợp, cơn bão điện thể hiện là những VT đơn hình dai dẳng (sustained monomorphic ventricular tachycardia) được kết hợp với bệnh tim thực thể. VT đơn hình xảy ra khi một chuỗi hoạt động thất giống nhau mà không có bất kỳ sự thay đổi nào của các phức hợp QRS. Hầu hết các VT đơn hình là do vào lại của mặt sóng điện học quanh chướng ngại giải phẫu cố định, thường nhất là tổ chức sẹo sau MI. VT đơn hình do vào lại mặt sóng không đòi hỏi thiếu máu cục bộ hoạt động như là một kích hoạt, ít gặp ở những bệnh nhân đang có một MI cấp tính.
Trong bệnh cơ tim thiếu máu cục bộ hoặc không do thiếu máu cục bộ, các nền bệnh lý dễ bị tổn thương gây ra vào lại nằm trong khu vực không đồng nhất của cơ tim xơ sẹo. Sau MI cấp tính, hoặc bệnh cơ tim không do thiếu máu tiến triển, tim đã trải qua các thay đổi về cấu trúc. Xơ hóa dẫn đến hình thành sẹo, tạo ra các khu vực blốc dẫn truyền. Tuy nhiên, các bó nhỏ cơ tim có thể sống sót, đặc biệt là xung quanh ranh giới của sẹo. Dẫn truyền chậm qua các khu vực này cung cấp đường cho vào lại về điện học ổn định. Sau đó, một kích hoạt vô hại, chẳng hạn như khử cực tâm thất sớm, là tất cả những gì cần thiết để bắt đầu VT đơn hình.
Trong quá trình VT đơn hình, hình thái ECG bề mặt phụ thuộc vào vị trí của sẹo và các vị trí vào tâm thất. Các VT có thể xảy ra sớm hoặc muộn sau MI. Gánh nặng của rối loạn nhịp thất cao hơn khi tái tưới máu không đầy đủ hoặc có khu vực rộng lớn của nhồi máu. VT đơn hình có thể không có triệu chứng hoặc có thể biểu hiện như ngừng tim. Mức độ tổn thương về huyết động học phụ thuộc vào tần số thất, chức năng thất trái (LV), sự có mặt của suy tim, sự mất đồng bộ nhĩ thất và các mẫu hoạt động thất. Amiodarone và β-blockers là thuốc được ưa sử dụng điều trị.
Nhịp nhanh thất đa hình
Nhịp nhanh thất đa hình (polymorphic ventricular tachycardia) xảy ra khi các trình tự kích hoạt thất trên bề mặt đo từ xa hoặc ECG có các thay đổi từ nhịp nọ đến nhịp kia trong các phức hợp QRS. VT đa hình và VT đơn hình có các cơ chế cơ bản khác nhau. Đối với các phức hợp đa hình để xuất hiện trên điện tâm đồ bề mặt, nhiều mặt sóng phải lan truyền khắp tim hay xuất hiện đồng thời ở nhiều nơi khác nhau của tim. VT đa hình có thể được liên kết với QT bình thường hoặc QT kéo dài trong lúc nhịp xoang. Nếu VT đa hình trên nền QT dai lúc nhịp xoang trước khi xẩy ra VT, người ta thường gọi là xoắn đỉnh (torsades de points:TdP) – * xin tham khảo thêm bài “dự phòng xoắn đỉnh ở bệnh viện” trong các số trước. Mặc dù VT đa hình như là một mô hình điện tâm đồ thường được kết hợp với hội chứng thiếu máu cục bộ cấp tính, nó cũng được thấy ở tim không có bệnh thực thể. Bệnh nhân có viêm cơ tim cấp tính hoặc bệnh cơ tim phì đại cũng có thể hiện diện với VT đa hình. Điều trị VT đa hình và VF khác nhau, tùy thuộc vào phương thức bắt đầu và khoảng QT nền trong nhịp xoang.
Cơn bão điện thường là biểu hiện ban đầu của thiếu máu cục bộ. Ngược lại, VT đơn hình là bất thường trong 72 giờ đầu tiên của nhồi máu trừ khi bệnh nhân có cơ tim trước đó đã bị nhồi máu đóng vai trò như là một nền cho vào lại. Rối loạn nhịp tim cụ thể phát sinh từ thiếu máu cơ tim cục bộ cấp gần như luôn luôn VT đa hình. Trong những trường hợp này, khoảng thời gian QT cơ bản có thể bình thường. Trong AMI, VT đa hình có thể là do thiếu máu cục bộ, điện thế màng thay đổi, hoạt động kích hoạt, hoại tử, hoặc hình thành sẹo. Thiếu máu cục bộ có thể dẫn đến sự phân tán của các giai đoạn trơ điện học giữa nội tâm mạc và thượng tâm mạc, đó là một đòi hỏi cho nhiều sóng vào lại. Thiếu máu cục bộ làm tăng tính tự động của tế bào Purkinje và phát ra tự phát của các sợi này khởi kích VT đa hình hoặc VF.
Bệnh nhân có thể gặp bão điện cường độ cao của VT đa hình trong các cơn thiếu máu cục bộ. Việc điều trị có hiệu quả nhất gồm đảo ngược sự thiếu máu cục bộ với tái thông động mạch vành khẩn cấp hoặc chống thiếu máu cục bộ, kháng tiểu cầu, hoặc các thuốc tiêu sợi huyết. Amiodarone và β-blockers là những thuốc chống loạn nhịp có hiệu quả nhất. Ban đầu, lidocaine được cho là phương pháp điều trị tối ưu cho VT trong thiếu máu cục bộ, nhưng những thử nghiệm ngẫu nhiên đã không xác nhận nó là vượt trội so với các thuốc chống loạn nhịp khác. Điều trị Magnesium là không có hiệu quả trong VT đa hình do VT liên kết với khoảng QT bình thường.
Những bệnh nhân có VT đa hình tái phát cần đánh giá cần thận trên cơ sở ECG nhịp xoang cho khoảng QT kéo dài, do điều này đòi hỏi một cách tiếp cận lâm sàng độc đáo. Ví dụ, xoắn đỉnh là VT đa hình phụ thuộc khoảng ngưng với khoảng QT dài, thường có sự hiện diện của nhịp tim chậm. Kiểm tra sát khoảng QT trong nhịp xoang có thể cho thấy khoảng QT kéo dài đáng kể. Sóng U thường hiện diện, nhưng có thể là khó khăn để phân biệt với các sóng T bất thường. Các yếu tố nguy cơ cho cho xoắn đỉnh bao gồm nữ giới, nhịp tim chậm, blốc tim, QT kéo dài thuốc, hạ kali máu, và hội chứng QT dài di truyền.
Đánh giá khởi đầu VT đa hình với khoảng QT dài đòi hỏi phải xem xét các nguyên nhân di truyền và mắc phải. Các hội chứng QT dài di truyền có liên quan đến đột tử tim (SCD), nhưng hiếm khi có cơn bão điện. Những hội chứng được xem xét ở các chuyên đề khác. Sử dụng catecholamin, bao gồm isoproterenol, nên tránh ở các bệnh nhân này. VT đa hình với khoảng QT dài nên chú ý tìm các nguyên nhân mắc phải, bao gồm sự mất cân bằng điện giải (hạ kali máu, giảm calci máu, hoặc magie), suy giáp, và việc sử dụng các loại thuốc được biết kéo dài khoảng QT, bao gồm sotalol, haloperidol, methadone và erythromycin. Trong trường hợp nhịp tim chậm hoặc blôc tim, xoắn đỉnh nên được điều chỉnh bằng liệu pháp isoproterenol hoặc tạo nhịp tạm thời, sau đó cấy các máy tạo nhịp tim vĩnh viễn trong trường hợp các ca trơ. Điều trị magnesium tĩnh mạch là liệu pháp lý cho người bệnh với VT đa hình và khoảng QT dài. Trong mọi trường hợp, bổ xung kali đầy đủ đến một mức độ huyết thanh > 4,5 mmol / L được khuyến cáo.
Rung thất
Rung thất, hoặc hoạt động hỗn loạn (fibrillatory) của tâm thất trên máy đo từ xa hoặc ECG bề mặt, thường gây tử vong nếu không được điều trị kịp thời. Ngay cả với khử rung tim, VF có thể tái phát nhiều lần và thể hiện là cơn bão điện. Khi điều này xảy ra, tỷ lệ tử vong là giữa 85% và 97%. Thiếu máu cục bộ, là cơ chế chính của bão VF, cần tập trung vào việc điều trị.
Những bệnh nhân có tim bình thường có thể phát triển một cơn bão VF được kích hoạt bằng các phức hợp thất sớm (PVC) đơn hình có khoảng ghép rất sát, hay rất sớm, khi rơi vào thời kỳ dễ bị tổn thương là đỉnh sóng T. Hội chứng này được đặc trưng bởi các PVC giống hệt nhau (về khoảng thời gian hình thái và khoảng ghép tương đối sát với phức hợp QRS trước) trong nhịp xoang dẫn đến VF. Một biểu hiện tương tự đã được quan sát thấy trễ sau MI. PVC khởi kích và thường bắt nguồn trong hệ thống Purkinje xa. Triệt phá bằng năng lượng tần số radio (RF) qua catheter các vị trí này có thể loại bỏ các cơn VF trong tương lai.
Hội chứng Brugada, một tình trạng loạn nhịp tim di truyền gây ra do một gene kênh natri tim khiếm khuyết, thể hiện ở tuổi trưởng thành với VF tái phát và một mẫu điện tâm đồ với blốc nhánh phải với đoạn ST chênh lên ở chuyển đạo V1 đến V3. Hội chứng Brugada có thể thể hiện như bão điện. Trường hợp lâm sàng trên cho thấy cơ bão điện rõ. Thực ra ở bệnh nhân này đã có bão điện từ nhiều năm trước, khi có 3 phát sốc phù hợp trọng 24h. Tuy nhiên bệnh nhân không nhập viện vì cơn tự hết. Sự phổ biến của các phạm vi loạn nhịp ác tính từ 5% bệnh nhân không có rối loạn nhịp trước đó đến 40% ở những người có tiền sử đã ngừng tim. Hạ kali máu, tăng trương lực phế vị, nhịp tim chậm và sốt là những yếu tố thúc đẩy các cơn bão điện. Một yếu tố thúc đẩy bão điện được nhận thấy ở bệnh nhân Brugada là đầy bụng, rối loạn tiêu hóa. Ở bệnh nhân của chúng tôi nhận thấy yếu tố đầy bụng đều thấy trong các lần ICD phát sốc nhiều. Tuy nhiên, sau khi đánh giá những bệnh nhân có hội chứng Brugada người đã có bệnh sử bão điện so với những người không có, Ohgo và các đồng sự không thể xác định bất kỳ dự đoán lâm sàng, xét nghiệm, điện tâm đồ, hoặc các đặc tính điện sinh lý. Trong nghiên cứu, truyền liên tục isoproterenol hoàn toàn bình thường hóa đoạn ST chênh lên và ức chế cơn bão điện. Điều trị chống loạn nhịp bằng đường uống có thể cần thiết, vì những nỗ lực để điều trị bệnh nhân bằng isoproterenol có thể dẫn đến VF tái phát. Do nhóm I chống loại nhịp là thuốc chẹn kênh natri mạnh, nhất là chống chỉ định ở những bệnh nhân có hội chứng Brugada. Tuy nhiên, quinidine đã ngăn chặn loạn nhịp thất ở những bệnh nhân này bằng cách ngăn chặn sự thoáng qua kênh kali ra ngoài có trách nhiệm cho giai đoạn 1 của điện thế hoạt động. Quinidin được khuyến cáo điều trị cho trường hợp cơn bão điện trơ gây ra do hội chứng Brugada; Tuy nhiên, các nghiên cứu cần tiếp tục trước khi khuyến cáo sử dụng thường xuyên.
Điều trị bão điện bằng thuốc
Chẹn giao cảm
Cơn bão điện kích hoạt hệ thống thần kinh giao cảm. Mặc dù nồng độ rất cao của catecholamin nội sinh đã được ghi nhận trong quá trình ngừng tim, các hướng dẫn hiện tại cho hồi sinh tăng cường, epinephrine hoặc vasopressin nên được sử dụng trong trường hợp VT vô mạch hoặc VF. Epinephrine gây co mạch mạnh bằng cách kích thích các thụ thể a-adrenergic và chuyển hướng lưu lượng máu đến các tuần hoàn trung tâm, do đó làm tăng tưới máu mạch vành. Các nghiên cứu đã cho thấy tần số tuần hoàn tự phát, lưu lượng máu mạch vành, và sự sống ngắn hạn được tăng lên sau khi sử dụng epinephrine. Tuy nhiên, catecholamines là thuốc thúc đẩy loạn nhịp và có thể làm trầm trọng thêm rối loạn nhịp thất. Epinephrine làm cho bệnh nhân dễ bị VF, góp phần làm rối loạn chức năng cơ tim và làm tăng nhu cầu oxy của cơ tim bằng cách kích thích β-adrenergic receptor. Hiệu quả α- adrenergic catecholamine có lợi trên áp lực tưới máu mạch vành có thể bị nhiều ảnh hưởng hơn do các tác động có hại của thụ thể β – adrenergic trên tính nhạy cảm VF và do nhu cầu tăng lên đối với oxy của cơ tim
β-Blockers đóng một vai trò quan trọng trong việc điều chỉnh các cơn bão điện. Tác động của thuốc đã được phát hiện vào những năm 1970, khi các thuốc này đã được nghiên cứu như một liệu pháp cho AMI. Propranolol giảm một cách thường xuyên tỉ lệ VF nguy hiểm trong quá trình AMI và SCD sau MI. Mặc dù một số β-blockers làm giảm tính nhạy cảm với VF, nhưng hầu hết các nghiên cứu đã tập trung vào propranolol. Trong một nghiên cứu trên chó, β-blockers tăng ngưỡng rung (có nghĩa là, làm các động vận ít nhạy cảm hơn với rung thất) 6 lần trong điều kiện thiếu máu cục bộ và không thiếu máu cục bộ. Những tiến bộ lớn hơn với việc sử dụng mạnh hơn β-blockers và những thuốc đối kháng cả các thụ thể β1 và β2. Ở những bệnh nhân bị suy tim sung huyết, propranolol làm giảm dòng đi ra của giao cảm hơn so với metoprolol, có lẽ do thụ β2 chiếm ưu thế trong tim đang suy. Bản chất ưa mỡ của propranolol cho phép thâm nhập hoạt động của hệ thống thần kinh trung ương và sự phong tỏa thụ thể trung ương và thụ cảm thể chuyển tiếp thêm vào thụ thể β ngoại vi.
Propranolol có hiệu quả có thể ngăn chặn một cơn bão điện ngay cả khi metoprolol bị thất bại. Do đó, propranolol là β-blocker ưa thích, chờ các nghiên cứu lâm sàng hơn nữa. Nademanee và các đồng nghiệp khảo sát hiệu quả của ức chế giao cảm trong cơn bão điện bằng cách so sánh propranolol, esmolol, và phong tỏa hạch hình sao trái kết hợp lidocain, procainamide, và điều trị bretylium. Các bệnh nhân mới trải qua MI và hơn 20 cơn VT trong vòng 24 giờ hoặc nhiều hơn 4 cơn mỗi giờ. Mặc dù thử nghiệm này là không ngẫu nhiên, ức chế giao cảm được cung cấp một lợi thế sống sót đáng kể (78% so với 18% ở 1 tuần, và 67% so với 5% ở 1 năm). Mặc dù liều cao của propranolol, suy tim đã không làm trầm trọng hơn. Các tác giả này và các tác giả khác đã gợi ý sự kết hợp của amiodarone và propranolol cải thiện tỷ lệ sống sót và sẽ là trụ cột của điều trị trong việc quản lý cơn bão điện. Do propranolol có thể làm trầm trọng thêm suy tim ở những bệnh nhân có chức năng tâm thu kém, việc sử dụng nó ở những bệnh nhân cần được theo dõi cẩn thận.
Amiodarone
Amiodarone được sử dụng rộng rãi trong điều trị bão điện. Trong điều trị amiodarone cấp tính, sử dụng tiêm tĩnh mạch nhanh chẹn kênh natri nhanh trong cách phụ thuộc sử dụng (tạo ra ức chế kênh nhiều hơn ở nhịp tim nhanh hơn), ức chế tiết norepinephrine và ức chế kênh canxi L-type nhưng không kéo dài các tính trơ tâm thất. Ngược lại, trong điều trị amiodarone uống, thời kỳ trơ tâm thất kéo dài được nhận thấy qua một thời gian từ vài ngày đến vài tuần. Amiodarone có tác dụng inotrope âm tính ít và an toàn ở những bệnh nhân có chức năng tâm thu thất giảm. Hơn nữa, tỷ lệ mắc xoắn đỉnh thấp ở những bệnh nhân như vậy, mặc dù khả năng kéo dài đáng kể khoảng QT. Amiodarone đã giải quyết cơn bão điện ở tỷ lệ chuyển đổi khoảng 60%. Khi so sánh với giả dược trong thử nghiệm ARREST, amiodarone cải thiện tỉ lệ sống sót nhập viện ở các bệnh nhân bão điện do VF hoặc VT vô mạch. Thử nghiệm thiếu sức mạnh thống kê để phát hiện sự khác biệt về tỷ lệ sống sót khi xuất viện.
Amiodaron có thể hiệu quả ngay cả khi các thuốc khác không hiệu quả. Levine và các đồng nghiệp nghiên cứu 273 bệnh nhân nhập viện có bão điện trơ với lidocaine, procainamide và liệu pháp bretylium. Khi amiodarone đã được sử dụng, 46% số bệnh nhân sống sót trong 24 giờ và không có cơn VT, và thêm 12% đáp ứng sau khi uống amiodarone cộng tác các thuốc khác. Trong sử dụng ngắn hạn thuốc, tác dụng phụ rất hiếm. Amiodarone cũng có hiệu quả điều trị hỗ trợ để ngăn ngừa sốc ICD tái phát. Có nghiên cứu kết hợp amiodarone và metoprol sử dụng ở bệnh nhân cấy ICD đã giảm tời 76% sốc điện phù hợp ở các bệnh nhân này, vấn đề này sẽ nói thêm ở phần sau. Mặc dù liệu pháp amiodaron lâu dài thường là thành công, tác dụng phụ đáng kể bao gồm xơ phổi, suy giáp, nhiễm độc gan, và lắng dọng chất sừng ngoài da. Ngoài ra, amiodarone có thể làm tăng năng lượng cần thiết cho việc khử rung tim thành công, vì vậy bệnh nhân với ICD nên đánh giá lại ngưỡng khử rung. Những bệnh nhân có cơn bão điện mặc dù điều trị amiodarone có thể xem xét cho triệt phá bằng RF qua catheter.
Các thuốc chống loạn nhịp nhóm I (chẹn kênh natri)
Lidocaine liên kết với các kênh natri nhanh trong cách phụ thuốc sử dụng. Liên kết tăng lên ở trạng thái tế bào thường trong VT do thiếu máu cục bộ, chẳng hạn như độ pH giảm, tỷ lệ kích thích nhanh hơn và điện thế màng tế bào giảm. Tuy nhiên, ngoài các trạng thái của thiếu máu cục bộ, lidocaine có đặc tính chống loạn nhịp tương đối yếu: tỷ lệ chuyển đổi từ VT về nhịp xoang từ 8% đến 30%. Trong 1 nghiên cứu 347 bệnh nhân ở ngoài bệnh viện, VT hoặc VF đề kháng sốc, chỉ có 12% người được chọn ngẫu nhiên để nhận lidocaine sống sót để nhập viện, so với 23% người nhận amiodarone. Trên cơ sở này và phát hiện khác, amiodarone đã thay thế lidocaine như một liệu pháp đầu tiên cho VT và VF trơ.
Các hướng dẫn của ACC/AHA năm 2006 cho điều trị VT đã đưa ra class IIb (lợi ích chưa được tính toán rõ) cho việc tiêm tĩnh mạch lidocine chỉ điều trị VT đa hình kết hợp với thiếu máu cục bộ. Nếu lidocaine đã được sử dụng, nên được cho bolus 0.5 đến 0.75 mg/kg và lặp lại mỗi 5 đến 10 phút khi cần thiết. Truyền tĩnh mạch tiếp tục tử 1 đến 4 mg/phút duy trì mức độ điều trị. Tổng liều tối đa 3 mg/kg / 1 h.
Procainamide chẹn kênh natri nhanh trong cách phụ thuộc sử dụng. Tuy nhiên, các chất hoạt hóa của procainamide, N-acetylprocainamide, chẹn các kênh kali và chiếm nhiều tác dụng chống loạn nhịp trong cơ thể. Procainamide kéo dài khoảng QT và do đó có thể gây xoắn đỉnh. Sử dụng Procainamide là chống chỉ định ở bệnh nhân có suy chức năng thận, vì N-acetylprocainamide được đào thải qua thận. Khi dùng liều tấn sông 100 mg trong 5 phút, procainamide là một lựa chọn hợp lý để cắt cơn VT đơn hình. Ở những bệnh nhân có chức năng thất trái giảm, procainamide có thể gây tụt huyết áp hoặc kéo dai thời gian của phức hợp QRS đến > 50%, cần phải ngừng sử dụng thuốc.
Các thuốc an thần và thuốc gây mê
Sự căng thẳng về thể chất và tình thần của các bệnh nhân trải qua sư kết hợp của cơn bão điện và nhiều lần chuyển nhịp bằng điện thường làm kéo dài loạn nhịp. Tất cả những bệnh nhân có cơn bão điện nên dùng thuốc an thần. Thuốc mê tác dụng ngắn như propofol, benzodiazepines và một số thuốc của gây mê toàn thân đã được kết hợp với việc chuyển nhịp và loại bỏ VT. Phong tỏa hạch hình sao trái và tê ngoài màng cứng vùng ngực cũng loại trừ bão điện đã trơ với nhiều thuốc chống loạn nhịp và β blockade đã được thông báo. Các phương pháp điều trị trực tiếp lên các sợi thần kinh phân bố vào cơ tim và trương lực giao cảm giảm là rất phù hợp cho hiệu quả đã được thông báo. Các nghiên cứu thêm là cần thiết để xác định xem thuốc an thần và thuốc gây mê có tác dụng chống loạn nhịp trực tiếp hay không.
Điều trị không dùng thuốc
Ngăn chặn các loạn nhịp tim ác tính là một chỉ định được chấp nhận cho việc đặt một máy bơm bóng nội động mạch chủ (intra-aortic balloon pump) hoặc máy hỗ trợ LV qua da (percutaneous LV assist device). Những thiết bị tăng áp lực tưới máu mạch vành và có thể làm giảm đáng kể các nền thiếu máu cục bộ. Các hiệu ứng cơ học của bóng đối xung (counterpulsation) có thể là trực tiếp chống loạn nhịp, vì liệu pháp này đã có hiệu quả trong điều trị cơn bão điện ngoài sự hiện diện của thiếu máu cục bộ. Các cơ chế có thể liên quan đến giảm hậu gánh, kích thước LV, và trương lực. Hồi sức bên ngoài cụ thể được sử dụng để cắt loạn nhịp thất trơ. Nếu hồi sinh được áp dụng, triển khai sớm trong cơn bão điện là rất quan trọng để đạt được kết quả thành công, ngăn ngừa tổn thương cơ quan trung ương, duy trì cung lượng tim và tránh các biến chứng.
Lập bản đồ trong buồng tim và triệt phá bằng RF qua catheter có thể làm thay đổi nền cơ tim cho cơ chế vào lại. Triệt phá các VT phức tạp và không ổn định là một thách thức, lập bản đồ điện giải phẫu (electroanatomic) hoặc không tiếp xúc (noncontact) được thực hiện một cách thưỡng xuyên. Dụng cụ hỗi trợ thất trái qua da cung cấp hỗ trợ huyết động và cho phép lập bản đồ và triệt phá các VT không ổn định. Trong quá khứ, triệt phá bằng RF để giải quyết cơn bão điện hoặc để ngăn chặn những cú sốc ICD thường xuyên được coi là chỉ sau khi điều trị với nhiều loại thuốc chống loạn nhịp đã thất bại. Tuy nhiên, trong một thử nghiệm đa trung tâm, các triệt phá bằng RF cho VT có hiệu quả giảm sốc ICD phù hợp ở những bệnh nhân đã có biểu hiện với nhiều VT. Khi ICD điều trị thường xuyên là chỉ định cho triệt phá bằng RF, độ dài chu kỳ của VT lâm sàng có thể thu được từ bộ lưu trữ điện đồ trong tim.
Triệt phá bằng RF dự phòng tại thời điểm cấy ICD là có lợi. Trong một nghiên cứu bệnh nhân với VT không ổn định, ngừng tim, hay ngất với VT có thể được tạo ra, bệnh nhân đã được triệt phá dự phòng VT cộng với cấy ICD nhận được những cú sốc ICD ít hơn so với những người chỉ được cấy ICD. Trong một thử nghiệm đa trung tâm, bệnh nhân VT ổn định, có bệnh sử MI và LVEF giẩm đã được thực hiện triệt phá bằng RF qua catheter dự phòng cộng với cấy ICD đã có thời gian lâu hơn để tái phát của VT hơn những bệnh nhân chỉ cấy ICD đơn thuần. Những phát hiện này hỗ trợ việc sử dụng ngay từ đầu triệt phá bằng RF qua catheter ở bệnh nhân VT có chỉ định ICD và vẫn có nguy cơ cao của VT.
Về điều trị cấp tính, triệt phá RF khẩn cấp đã dập tắt hoàn toàn cơn bão điện kháng thuốc ở tất cả 95 bệnh nhân trong một nghiên cứu. Nhiều người đã bị tụt huyết áp và yêu cầu hỗ trợ huyết động. Ức chế lâu dài cơn bão điện đã đạt được ở 92%, và 66% không bị VT trong 22 tháng kiểm tra theo dõi. Đáng chú ý, Tiêu chí cuối cùng cho triệt phá bằng RF là không có khả năng tạo ra các VT lâm sàng. Trong số 10 bệnh nhân tiếp tục có VT có thể tạo ra có 8 đã có cơn bão điện tái phát, và 4 tử vong mặc dù điều trị ICD thích hợp.
Triệt phá bằng RF cũng được chỉ định trong VT đa hình tái phát hoặc VF khi khởi kích cụ thể (chẳng hạn như PVC đơn hình) có thể thấy được vị trí để triệt phá. Trong bối cảnh lâm sàng này, cơn bão điện đã được ức chế lâu dài ở các bệnh nhân bệnh cơ tim thiếu máu cục bộ và không thiếu máu cục bộ. Cần tiếp tục nghiên cứu, can thiệp sớm cho cơn bão điện với triệt phá bằng RF khi có thể thực hiện được. HRS Hoa Kỳ và châu Âu ủng hộ sử dụng triệt phá sớm trong việc điều trị VT tái phát.
Bão điện ở các bệnh nhân đã cấy ICD
Máy khử rung tim được sử dụng phổ biến ở những bệnh nhân có nguy cơ đột tử tim (SCD). Tuy nhiên, những thiết bị này không ngăn ngừa loạn nhịp tim và cấy ICD được chống chỉ định trong giai đoạn cấp tính của cơn bão điện. Trước khi cấy ICD, nhiều bệnh nhân đã tử vong vì các rối loạn nhịp tim ác tính khởi đầu; hiện tại, người nhận ICD có thể tồn tại tình trạng loạn nhịp chỉ để trải nghiệm nhiều tái phát và những cú sốc theo thời gian. Thuốc giảm đau tĩnh mạch và thuốc an thần nên được sử dụng sớm và tích cực để bệnh nhân có thể chịu đựng được nhiều sốc ICD. Nếu ICD thất bại trong việc chuyển nhịp nhịp nguy hiểm, sốc điện bằng máy sốc ngoại cơ thể cần được sẵn sàng sử dụng ngay.
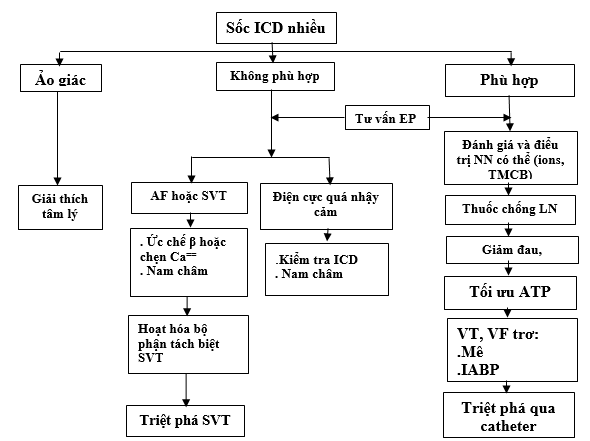
Một cơn bão ICD có thể là kết quả của điều trị phù hợp (tạo nhịp chống nhịp nhanh (ATP), chuyển nhịp hoặc khử rung)), điều trị không phù hợp (những cú sốc mà không có bằng chứng của một rối loạn nhịp tim), hoặc những cú sốc ảo giác (minh họa trong sơ đồ) (Đây là 2 điều kiện cuối cùng không được coi là bão điện thực sự). Trong trường hợp loạn nhịp liên tục với tổn thương huyết động, các rối loạn nhịp tim cần được điều trị ngay lập tức. Kiểm tra các ICD bằng máy lập trình giúp phân biệt các sốc điều trị phù hợp hoặc không phù hợp. Nếu các ICD điều trị VT hay VF phù hợp, cần đánh giá nay các trạng thái thiếu máu cục bộ hoặc rối loạn điện giải, suy tim xấu đi và các nguyên nhân khác như rối loạn tiêu hóa đầy bụng vừa trình bầy ở trên. Thoáng thay đổi đoạn ST và mức độ troponin tim tăng nhẹ là phổ biến sau nhiều lần sốc. Những cú sốc mà không có bằng chứng của một rối loạn nhịp tim chỉ ra ICD có vấn đề, chẳng hạn như các cảm biến của nhiễu điện từ do đứt điện cực. Trong trường hợp này, bệnh nhân cần được nhập viện và kiểm tra bằng máy lập trình các ICD để “tắt.” (Các nhân viên điều dưỡng nên được thông báo về các ICD đã được tắt.) Các cơn nhịp nhanh trên thất (SVT) hoặc AF có thể gây sốc không phù hợp, trong trường hợp này có thể dùng một nam châm để bất hoạt ICD và điều trị các rối loạn nhịp tim. Nếu bệnh nhân có một rối loạn nhịp thất, loại bỏ các nam châm cho phép ICD trở lại chế độ điều trị. Áp dụng một nam châm không làm thay đổi khả năng tạo nhịp của ICD. Ở bệnh nhân được giới thiệu ở đây có bão điện và điều trị ATP cho VT đều thất bại. Vấn đề đặt ra có cần để ché độ ATP ở các bệnh nhân như vậy không?. Ở bệnh nhân như vậy, chúng tôi đã tắt điểu trị ATP, để giảm tốn năng lượng cho bệnh nhân. Sau mỗi đợt bão điện, ICD đã giảm thời gian hoạt động một cách đáng kể. Ngay hôm trước kiểm tra còn hoạt động trên 5 năm. Ngày hôm sau đã chỉ còn 4 năm do ICD đã phát nhiều sốc.
Hình 5.Điều trị ICD phát sốc nhiều.
Những cú sốc từ ICD có tác dụng có hại. Trong số những bệnh nhân bị suy tim, để dự phòng tiên phát, những người nhận được những cú sốc do loạn nhịp tim có tỷ lệ tử vong cao hơn so với bệnh nhân có cấy ICD không có sốc. Không chỉ là những cú sốc đau đớn và căng thẳng cho bệnh nhân, các cú sốc lặp đi lặp lại có thể gây trầm cảm và hội chứng căng thẳng sau chấn thương, gây ra các sốc ảo giác. Các bệnh nhân cần thiết phải được chấn an tư vấn nếu họ cho biết cú sốc nhưng kiểm tra qua máy chương trình không ghi nhận có cú sốc do máy phát ra.
Thuốc chống loạn nhịp có thể làm giảm tần số các cú sốc của ICD. Trong 2 nghiên cứu, sotalol racemic làm giảm tỉ lệ tái phát VT dai dẳng và giảm nguy cơ tử vong và sốc ICD. Các thuốc chống loạn nhịp class III đã giảm một cách có ý nghĩa các cú số ICD phù hợp trong nghiên cứu Shock Inhibition Evaluation with Azimilide. Trong nghiên cứu đa trung tâm OPTCDP (Optimal Pharmacological Therapy in Cardioverter-Defibrillator Patients), các bệnh nhân mang ICD đã ghi nhận các bệnh nhân sử dụng β-blocker đơn thuần, amiodarone cộng β-blocker, hoặc sotalol. Sau 1 năm theo dõi đánh giá, amiodarone cộng với một β-blocker đã giảm các cú sốc có hiệu quả nhất. Tỷ lệ sốc là 10,3% trong amiodarone cộng với β-blocker, 24,3% ở nhóm sotalol, và 38.55% ở nhóm β-blocker.
Phối hợp với bác sỹ điện sinh lý là quan trọng đối với bệnh nhân ICD đã trải qua cơn bão điện. Lập trình ICD để có thể sử dụng ATP đối với VT nhanh (nhịp trong đó tần số vượt quá các tiêu chuẩn phát hiện đã được lập trình) có thể làm giảm các cú sốc. Tạo nhịp nhanh thường cắt các cơn VT. Trong thử nghiệm Pain FREE Rx II, ATP hiện quả rất nhanh trong điều trị VT nhanh (từ 188-250 nhịp / phút). Điều này dẫn đến ít hơn 70% so với những cú sốc đã được lập trình ICD bình thường và cải thiện chất lượng sống của các bệnh nhân. Với hy vọng tránh những cú sốc lặp đi lặp lại ở những bệnh nhân với VT tạm thời, các nhà điều tra chuẩn bị đánh giá hiệu quả của việc mở rộng khoảng cách phát hiện VT là cần thiết để kích hoạt ICD đánh sốc. Các cơn tự phát được được điều trị bằng sốc được giảm một cách có ý nghĩa ở 700 bệnh nhân đã được nghiên cứu trong phòng ngừa tiên phát. Tuy nhiên việc xem xét lại quá trình điều trị của ICD rất quan trọng. Ở bệnh nhân của chúng tôi, các ATP phần lớn thất bại trong các VT, vì vậy có nên kích hoạt ATP hay không là quan trọng vì nếu phần lớn ATP không thành công đều được điều trị bắng sốc sẽ tiêu tốn một năng lượng lớn hơn, dẫn đến giảm thời gian làm việc của ICD.
Thật khó để dự đoán người nhận ICD có các cơn VT đơn độc sẽ phát triển cơn bão điện. Suy tim tiến triển là một yếu tố dự báo của cơn bão điện. Trong một vài nghiên cứu, điều trị tái đồng bộ (CRT) có thể giảm tỷ lệ cơn bão điện. Nordbeck và cộng sự đã phân tích hồi cứu tỷ lệ bão điện ở 561 bệnh nhân ICD và 168 bệnh nhân liên tiếp vừa nhận được CRT và ICD (CRT-D). Giá trị trung bình LVEF là 0,22 trong nhóm CRT-D và 0,35 ở nhóm ICD. Một bệnh nhân CRT-D và 39 bệnh nhân ICD đã trải qua một cơn bão điện (0,6% so với 7%; P <0,01). Tỷ lệ bệnh nhân có cơn VT đơn độc hoặc VF và điều trị phù hợp không có sự khác biệt giữa 2 nhóm.
Những lợi ích về huyết động học được được chứng minh rõ bằng tư liệu của CRT bao gồm cải thiện các triệu chứng suy tim, khả năng gắng sức, LVEF, và khối lượng LV. Ngoài ra, tái cấu trúc hồi phục liên quan đến CRT được duy trì trong thời gian dài ở bệnh nhân thiếu máu cơ cục bộ và không do thiếu máu cục bộ. Ở các bệnh nhân nhận CRT, tử vong do tất cả các nguyên nhân giảm 40%, tử vong do suy tim là 45%, và đột tử là 46 %. Giảm cơn bão điện có thể chỉ ra sự cải thiện được tạo ra do CRT trọng sự biểu hiện gene tim, nền cơ tim, tính chất huyết động; tuy nhiên, nghiên cứu tiếp theo cần được tiếp tục.
Kết luận
Cơn bão điện là cấp cứu đe dọa tính mạng và ngày càng phổ biến, được đặc trưng bằng ≥ 3 các cơn VT có tổn thương huyết động hay cơn VF hoặc những cú sốc ICD thích hợp trong vòng 24 giờ. Bệnh nhân có một cơn bão điện thường có một kết cục xấu. Sự có mặt hay vắng mặt của bệnh tim cấu trúc và biểu hiện hình thái học ECG của rối loạn nhịp tim cung cấp manh mối chẩn đoán quan trọng về các cơ chế của cơn bão điện. Điều trị ban đầu liên quan đến việc xác định và sửa chữa các bệnh nền như thiếu máu cục bộ, sự mất cân bằng điện giải, hoặc các yếu tố kích động khác. Amiodarone và β-blockers, đặc biệt là propranolol, hình thành nền tảng của điều trị chống loạn nhịp ở hầu hết các bệnh nhân.
Điều trị không dùng thuốc, bao gồm triệt phá bằng RF qua catheter, có thể được thực hiện ở những bệnh nhân trơ với thuốc. Những bệnh nhân có ICD có thể biểu hiện với nhiều cú sốc và có thể cần điều trị bằng thuốc và lập trình lại thiết bị. Sau giai đoạn cấp tính của cơn bão điện, trọng tâm nên chuyển sang điều trị tối đa hóa suy tim, có thể tái thông mạch máu và ngăn ngừa các rối loạn nhịp thất trong tương lai. Triệt phá bằng năng lượng RF qua catheter ở các bệnh nhân cấy ICD là một hướng mới có hiệu quả đầy hứa hẹn.
Tài liệu tham khảo
1.European Heart Rhythm Association; Heart Rhythm Society, Zipes DP, Camm AJ, Borggrefe M, Buxton AE, et al. ACC/AHA/ESC 2006 guidelines for management of patients with ventricular arrhythmias and the prevention of sudden cardiac death: a report of the American College of Cardiology/American Heart Association Task Force and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Develop Guidelines for Management of Patients with Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death). J Am Coll Cardiol 2006;48(5): e247–346.
2.Emkanjoo Z, Alihasani N, Alizadeh A, Tayyebi M, Bonakdar H, Barakpour H, Sadr-Ameli MA. Electrical storm in patients with implantable cardioverter-defibrillators: can it be forecast? Tex Heart Inst J 2009;36(6):563–7.
3.Johansen H, Strauss B, Arnold JM, Moe G, Liu P. On the rise: the current and projected future burden of congestive heart failure hospitalization in Canada. Can J Cardiol 2003;19(4):430–5.
4.Sesselberg HW, Moss AJ, McNitt S, Zareba W, Daubert JP, Andrews ML, et al. Ventricular arrhythmia storms in postinfarction patients with implantable defibrillators for primary prevention indications: a MADIT-II substudy. Heart Rhythm 2007;4(11):1395–402.
5.Exner DV, Pinski SL, Wyse DG, Renfroe EG, Follmann D, Gold M, et al. Electrical storm presages nonsudden death: the antiarrhythmics versus implantable defibrillators (AVID) trial. Circulation 2001;103(16):2066–71.
6.Gatzoulis KA, Andrikopoulos GK, Apostolopoulos T, Sotiropoulos E, Zervopoulos G, Antoniou J, et al. Electrical storm is an independent predictor of adverse long-term outcome in the era of implantable defibrillator therapy. Europace 2005;7 (2):184–92.
7.Credner SC, Klingenheben T, Mauss O, Sticherling C, Hohnloser SH. Electrical storm in patients with transvenous implantable cardioverter-defibrillators: incidence, management and prognostic implications. J Am Coll Cardiol 1998; 32(7):1909–15.
8.Zaugg CE, Wu ST, Barbosa V, Buser PT, Wikman-Coffelt J, Parmley WW, Lee RJ. Ventricular fibrillation-induced intracellular Ca2+ overload causes failed electrical defibrillation and post-shock reinitiation of fibrillation. J Mol Cell Cardiol 1998;30(11):2183–92.
9.Joglar JA, Kessler DJ, Welch PJ, Keffer JH, Jessen ME, Hamdan MH, Page RL. Effects of repeated electrical defibrillations on cardiac troponin I levels. Am J Cardiol 1999;83(2):270–2, A6.
10.Poelaert J, Jordaens L, Visser CA, De Clerck C, Herregods L. Transoesophageal echocardiographic evaluation of ventricular function during transvenous defibrillator implantation. Acta Anaesthesiol Scand 1996;40(8 Pt 1):913–8.
11.Runsio M, Bergfeldt L, Brodin LA, Ribeiro A, Samuelsson S, Rosenqvist M. Left ventricular function after repeated episodes of ventricular fibrillation and defibrillation assessed by transoesophageal echocardiography. Eur Heart J 1997;18(1):124–31.
12.Wellens HJ, Bar FW, Lie KI. The value of the electrocardiogram in the differential diagnosis of a tachycardia with a widened QRS complex. Am J Med 1978;64(1):27–33.
13.Kindwall KE, Brown J, Josephson ME. Electrocardiographic criteria for ventricular tachycardia in wide complex left bundle branch block morphology tachycardias. Am J Cardiol 1988; 61(15):1279–83.
14.Brugada P, Brugada J, Mont L, Smeets J, Andries EW. A new approach to the differential diagnosis of a regular tachycardia with a wide QRS complex. Circulation 1991;83(5):1649–59.
15.Brigadeau F, Kouakam C, Klug D, Marquie C, Duhamel A, Mizon-Gerard F, et al. Clinical predictors and prognostic significance of electrical storm in patients with implantable cardioverter defibrillators. Eur Heart J 2006;27(6):700–7.
16.Windecker S. Percutaneous left ventricular assist devices for treatment of patients with cardiogenic shock. Curr Opin Crit Care 2007;13(5):521–7.
36.Bourque D, Daoust R, Huard V, Charneux M. beta-Blockers for the treatment of cardiac arrest from ventricular fibrillation? Resuscitation 2007;75(3):434–44.
17.Vassallo P, Trohman RG. Prescribing amiodarone: an evidence-based review of clinical indications. JAMA 2007;298 (11):1312–22.
56.Tsai FC, Wang YC, Huang YK, Tseng CN, Wu MY, Chang YS, et al. Extracorporeal life support to terminate refractory ventricular tachycardia. Crit Care Med 2007;35(7):1673–6.
18.Stevenson WG, Wilber DJ, Natale A, Jackman WM, Marchlinski FE, Talbert T, et al. Irrigated radiofrequency catheter ablation guided by electroanatomic mapping for recurrent ventricular tachycardia after myocardial infarction: the multicenter thermocool ventricular tachycardia ablation trial. Circulation 2008;118(25):2773–82.
19.Reddy VY, Reynolds MR, Neuzil P, Richardson AW, Taborsky M, Jongnarangsin K, et al. Prophylactic catheter ablation for the prevention of defibrillator therapy. N Engl J Med 2007;357(26):2657–65.
20.Kuck KH, Schaumann A, Eckardt L, Willems S, Ventura R, Delacretaz E, et al. Catheter ablation of stable ventricular tachycardia before defibrillator implantation in patients with coronary heart disease (VTACH): a multicentre randomised controlled trial. Lancet 2010;375(9708):31–40.
21.Carbucicchio C, Santamaria M, Trevisi N, Maccabelli G, Giraldi F, Fassini G, et al. Catheter ablation for the treatment of electrical storm in patients with implantable cardioverter-defibrillators: short- and long-term outcomes in a prospective single-center study. Circulation 2008;117(4):462–9.
22.Aliot EM, Stevenson WG, Almendral-Garrote JM, Bogun F, Calkins CH, Delacretaz E, et al. EHRA/HRS Expert Consensus on Catheter Ablation of Ventricular Arrhythmias: developed in a partnership with the European Heart Rhythm Association (EHRA), a Registered Branch of the European Society of Cardiology (ESC), and the Heart Rhythm Society (HRS); in collaboration with the American College of Cardiology (ACC) and the American Heart Association (AHA). Heart Rhythm 2009;6(6):886–933.
64.Poole JE, Johnson GW, Hellkamp AS, Anderson J, Callans DJ, Raitt MH, et al. Prognostic importance of defibrillator shocks in patients with heart failure. N Engl J Med 2008;359 (10):1009–17.
23.Connolly SJ, Dorian P, Roberts RS, Gent M, Bailin S, Fain ES, et al. Comparison of beta-blockers, amiodarone plus beta-blockers, or sotalol for prevention of shocks from implantable cardioverter defibrillators: the OPTIC Study: a randomized trial. JAMA 2006;295(2):165–71.
24.Wilkoff BL, Williamson BD, Stern RS, Moore SL, Lu F, Lee SW, et al. Strategic programming of detection and therapy parameters in implantable cardioverter-defibrillators reduces shocks in primary prevention patients: results from the PREPARE (Primary Prevention Parameters Evaluation) study. J Am Coll Cardiol 2008;52(7):541–50.
25.Nordbeck P, Seidl B, Fey B, Bauer WR, Ritter O. Effect of cardiac resynchronization therapy on the incidence of electrical storm. Int J Cardiol 2010;143(3):330–6.
26.Bristow MR, Saxon LA, Boehmer J, Krueger S, Kass DA, De Marco T, et al. Cardiac-resynchronization therapy with or without an implantable defibrillator in advanced chronic heart failure. N Engl J Med 2004;350(21):2140–50.
27.Cleland JG, Daubert JC, Erdmann E, Freemantle N, Gras D, Kappenberger L, et al. The effect of cardiac resynchronization on morbidity and mortality in heart failure. N Engl J Med 2005;352(15):1539–49.
28.Vanderheyden M, Mullens W, Delrue L, Goethals M, de Bruyne B, Wijns W, et al. Myocardial gene expression in heart failure patients treated with cardiac resynchronization therapy responders versus nonresponders. J Am Coll Cardiol 2008;51 (2):129–36.







