ĐẶT STENT VÀ ĐIỀU TRỊ NỘI KHOA Ở BỆNH NHÂN HẸP ĐỘNG MẠCH THẬN DO XƠ VỮA (NGHIÊN CỨU CORAL–Cardiovascular Outcomes In Renal Atherosclerotic Lesions)
Bối cảnh:
Hẹp động mạch thận do xơ vữa là vấn đề thường gặp ở bệnh nhân lớn tuổi.
Mặc dù 2 thử nghiệm lâm sàng trước đây không cho thấy lợi ích của đặt stent động mạch thận trên chức năng thận, nhưng lợi ích của đặt stent trong ngăn ngừa những biến cố chính về tim mạch và thận vẫn còn chưa rõ.
Phương pháp:
Chúng tôi phân phối ngẫu nhiên 947 bệnh nhân bị hẹp động mạch thận do xơ vữa kèm hoặc tăng huyết áp tâm thu cần uống ≥ 2 thuốc chống tăng huyết áp hoặc bệnh thận mạn vào 1 trong 2 nhóm: nhóm điều trị nội khoa kèm đặt stent ĐM thận hoặc nhóm chỉ điều trị nội khoa đơn thuần. Bệnh nhân được theo dõi những biến cố về tim mạch và thận (1 tiêu chí gộp tử vong từ nguyên nhân tim mạch và thận, nhồi máu cơ tim, đột quỵ, nhập viện vì suy tim sung huyết, suy thận tiến triển, hoặc nhu cầu điều trị thay thế thận).
Kết quả:
Với thời gian theo dõi trung vị 43 tháng (khoảng tứ phân vị, 31-55), tần suất biến cố gộp tiên phát không khác biệt có ý nghĩa giữa nhóm bệnh nhân đặt stent kèm điều trị nội khoa so với nhóm chỉ điều trị nội khoa đơn thuần (35.1% và 35.8%, HR ở nhóm đặt stent 0.94; 95% CI 0.76-1.17; P = 0.58). Và cũng có sự khác biệt không ý nghĩa giữa các nhóm điều trị về tần suất của những thành phần riêng lẻ trong kết cục tiên phát và trong tử vong do mọi nguyên nhân. Qua quá trình theo dõi, có sự khác biệt trong huyết áp tâm thu, thuận lợi ở nhóm đặt stent (-2.3 mm Hg; 95% CI, -4.4 đến -0.2; P = 0.03).
Kết luận:
Đặt stent động mạch thận không mang thêm lợi ích có ý nghĩa trong ngăn ngừa biến cố lâm sàng khi thêm vào cùng với điều trị nội toàn diện đa yếu tố ở những bệnh nhân hẹp động mạch thận do xơ vữa có tăng huyết áp hoặc bệnh thận mạn.
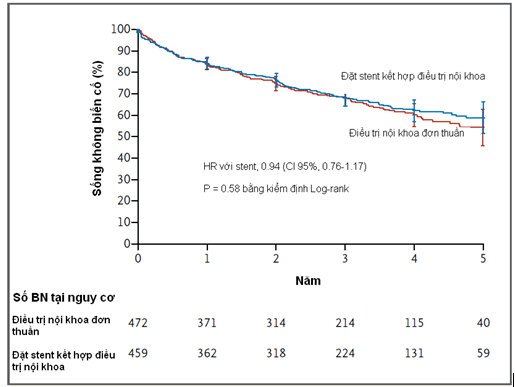
(Nguồn: NEJM 2013 November 18)
SỬA VAN 2 LÁ SO VỚI THAY VAN 2 LÁ Ở BỆNH NHÂN HỞ VAN 2 LÁ NẶNG DO THIẾU MÁU CỤC BỘ
Bối cảnh:
Hở van 2 lá do thiếu máu cục bộ thường đi kèm với nguy cơ tử vong sau đó. Những khuyến cáo thực hành đề nghị phẫu thuật cho những bệnh nhân biểu hiện nặng của tình trạng này nhưng lại cho rằng bằng chứng hỗ trợ cho việc sữa hoặc thay van vẫn còn hạn chế.
Phương pháp:
Chúng tôi phân bố ngẫu nhiên 251 bệnh nhân hở van 2 lá nặng do thiếu máu cục bộ vào 1 trong 2 nhóm: nhóm sửa van hoặc nhóm thay van với bảo tồn dây chằng, nhằm đánh giá tính hiệu quả và an toàn của 2 phương pháp. Kết cục tiên phát là chỉ số thể tích cuối tâm thu thất trái (left ventricular end-systolic volume index -LVESVI) tại thời điểm 12 tháng, khi đánh giá tử vong được phân bên dưới của khoảng LVESVI thấp nhất, chúng tôi sử dụng kiểm định Wilcoxon rank-sum.
Kết quả:
Tại thời điểm 12 tháng, LVESVI trung bình ở những bệnh nhân còn sống là 54.6±25.0 ml/m2 diện tích da trong nhóm sửa van và 60.7±31.5 ml/m2 diện tích da trong nhóm thay van (thay đổi trung bình từ mức nền, -6.6 và -6.8 ml/m2 da). Tần suất tử vong là 14.3% trong nhòm sửa van và 17.6% trong nhóm thay van (HR với sửa, 0.79; 95%CI 0.42-1.47; P = 0.45 bằng kiểm định log-rank). Không có sự khác biệt ý nghĩa về LVESVI giữa các nhóm, sau khi đã hiệu chỉnh với tử vong (điểm z, 1.33; P = 0.18). Tần suất của hở van 2 lá tái phát trung bình-nặng tại thời điểm 12 tháng ở nhóm sửa van cao hơn ở nhóm thay van (32.6% so với 2.3%, P < 0.001). Không có sự khác biệt ý nghĩa giữa các nhóm về tần suất gộp của biến cố tim mạch và mạch máu não, tình trang chức năng hoặc chất lượng cuộc sống tại thời điểm 12 tháng.
Kết luận:
Chúng tôi không tìm thấy sự khác biệt có ý nghĩa về tái cấu trúc thất trái hoặc sống còn tại thời điểm 12 tháng ở những bệnh nhân được phẫu thuật sửa hoặc thay van 2 lá. Thay van giúp sửa chữa hở van 2 lá lâu bền hơn, nhưng không mang lại sự khác biệt có ý nghĩa về kết cục lâm sàng.
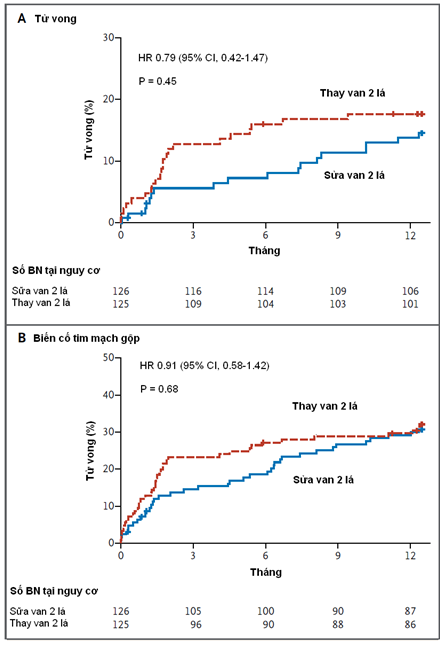
(Nguồn: NEJM 2013 November 18)
NGUY CƠ XUẤT HUYẾT VỚI CÁC THUỐC KHÁNG ĐÔNG ĐƯỜNG UỐNG MỚI TÙY THUỘC VÀO BỆNH CẢNH LÂM SÀNG
Một phân tích gộp mới đây cho thấy có rất ít khác biệt về hiệu quả giữa các thuốc kháng đông đường uống mới nhưng nguy cơ xuất huyết thay đổi đáng kể tùy thuộc vào chỉ định lâm sàng của chúng.
Bác sĩ Partha Sardar (Đại học Y khoa New York) đã trình bày kết quả tại phiên báo cáo khoa học của Hội tim mạch Hoa Kỳ năm 2013. Phân tích này dựa trên 48 thử nghiệm lâm sàng ngẫu nhiên với Dabigatran (Pradaxa, Boehringer Ingelheim), Rivaroxaban (Xarelto, Bayer Pharma/Janssen Pharmaceuticals), Apixaban (Eliquis, Pfizer/Bristol-Myers Squibb), Edoxaban (Lixiana, Daiichi-Sankyo) hoặc Darexaban (Astellas) trong các bối cảnh như phòng ngừa huyết khối thuyên tắc sau phẫu thuật thay khớp háng hoặc khớp gối hoặc ở bệnh nhân bệnh nội khoa; điều trị huyết khối thuyên tắc tĩnh mạch, thuyên tắc phổi, rung nhĩ hoặc hội chứng vành cấp hoặc điều trị huyết khối thuyên tắc tĩnh mạch dài hạn.
Để đánh giá thuốc kháng đông đường uống mới nào tốt hơn, nhóm nghiên cứu đã so sánh gián tiếp và không ghi nhận bất kỳ hiệu quả tốt hơn nào giữa các thuốc kháng đông đường uống mới này. Đáng lưu ý là, ở bệnh nhân thực hiện phẫu thuật thay khớp háng, bệnh nhân hội chứng mạch vành cấp và bệnh nhân bệnh nội khoa nặng đang được điều trị phòng ngừa huyết khối thuyên tắc, các thuốc mới này liên quan với nguy cơ xuất huyết cao hơn đáng kể.
Phân tích bao gồm 141.932 bệnh nhân. Các nghiên cứu về phẫu thuật khớp háng chiếm số lượng nhiều nhất (12 nghiên cứu), tiếp theo là các nghiên cứu về rung nhĩ (10 nghiên cứu), nghiên cứu phẫu thuật khớp gối (9 nghiên cứu), nghiên cứu về huyết khối tĩnh mạch sâu/thuyên tắc phổi (6 nghiên cứu) và nghiên cứu về hội chứng mạch vành cấp (6 nghiên cứu). Bệnh nhân huyết khối thuyên tắc tĩnh mạch lan rộng và bệnh nhân bệnh nội khoa chiếm phần còn lại.
Khi xem xét trên tổng thể, các thuốc kháng đông đường uống mới gây xuất huyết nặng ít hơn đáng kể so với các thuốc kháng vitamin K (nguy cơ tương đối là 0,82, khoảng tin cậy 95% là 0,69-0,96) và không có sự khác biệt giữa các loại thuốc. Nhưng khi xem xét trên từng bối cảnh lâm sàng riêng biệt, không có sự khác biệt về xuất huyết giữa thuốc kháng đông mới và các thuốc so sánh (kháng vitamin K hoặc heparine trọng lượng phân tử thấp, tùy thuộc thử nghiệm) trong điều trị rung nhĩ và huyết khối thuyên tắc tĩnh mạch lan rộng, nhưng sự khác biệt có ý nghĩa thống kê về xuất huyết trong các bối cảnh lâm sàng khác (cả thấp hơn lẫn cao hơn).
Các thuốc kháng đông đường uống mới đặc hiệu được sử dụng trong những bệnh cảnh lâm sàng khác nhau. Đáng lưu ý là không phải tất cả các tác nhân đều được thử nghiệm trong tất cả các bối cảnh. Ví dụ như Rivaroxaban liên quan với giảm đáng kể tỷ lệ xuất huyết nặng trong bối cảnh huyết khối thuyên tắc tĩnh mạch cấp hay thuyên tắc phổi nhưng nguy cơ xuất huyết nặng cao hơn 4 lần trong bối cảnh phẫu thuật khớp gối và nguy cơ xuất huyết cao gần 3 lần trong bối cảnh bệnh nội khoa nặng cấp tính. Apixaban liên quan với nguy cơ xuất huyết nặng tăng 2,58 lần trong bối cảnh nhồi máu cơ tim cấp.
Nguy cơ tương đối của xuất huyết liên quan với các thuốc kháng đông đường uống mới
|
Chỉ định |
Nguy cơ tương đối |
Khoảng tin cậy 95% |
|
Phẫu thuật khớp háng |
1,43 |
1,02 – 1,99 |
|
Hội chứng mạch vành cấp |
3,27 |
2,3 – 4,66 |
|
Phòng ngừa huyết khối cho bệnh nhân bệnh nội khoa nặng |
2,79 |
1,69 – 4,6 |
|
Huyết khối thuyên tắc tĩnh mạch/Thuyên tắc phổi |
0,64 |
0,47 – 0,89 |
Theo bác sĩ Partha Sardar, vấn đề chính cần phải xem xét là nên sử dụng các thuốc mới hơn hoặc cũ hơn trong bối cảnh lâm sàng nào. Rõ ràng là, nguy cơ xuất huyết thay đổi với các loại thuốc kháng đông mới khác nhau và chúng ta cần chú ý chỉ định của việc sử dụng các thuốc này. Phần lớn các thuốc mới có hiệu quả tương tự nhau dựa trên các bằng chứng hiện có, nên chúng ta cần tập trung nhiều hơn về việc nên sử dụng thuốc kháng đông đường uống mới nào trong bối cảnh lâm sàng nào.
(Lược dịch từ Bleeding With New Oral Anticoagulants Depends on Clinical Setting. http://www.medscape.com/viewarticle/814799)
TICAGRELOR SO VỚI CLOPIDOGREL Ở BỆNH NHÂN BỊ HỘI CHỨNG MẠCH VÀNH CẤP
Ticagrelor là 1 thuốc uống, ức chế trực tiếp thụ thể adenosine diphosphate P2Y12, đảo ngược được, khởi phát tác dụng nhanh và ức chế tiểu cầu nhiều hơn clopidogrel.
Trong thử nghiệm lâm sàng ngẫu nhiên, mù đôi, đa trung tâm này, nhóm nghiên cứu so sánh ticagrelor (liều tải 180 mg, sau đó, 90 mg, ngày 2 lần) và clopidogrel (liều tải 300 đến 600 mg, sau đó, 75mg, ngày 1 lần) để phòng ngừa biến cố tim mạch trong 18.624 bệnh nhân nhập viện vì hội chứng vành cấp, có hoặc không có ST chênh lên.
Vào thời điểm 12 tháng, kết cục tiên phát – gồm tử vong do các nguyên nhân mạch máu, nhồi máu cơ tim hoặc đột quỵ chiếm 9,8% những bệnh nhân đang điều trị ticagrelor so với 11,7% những người đang điều trị với clopidogrel (tỷ số nguy cơ là 0,84; khoảng tin cậy 95% là 0,77 đến 0,92; p < 0,001). Kết quả từ các kết cục thứ phát cho thấy sự khác biệt có ý nghĩa thống kê về tỷ lệ nhồi máu cơ tim đơn độc (5,8% ở nhóm ticagrelor so với 6,9% ở nhóm clopidogrel; p = 0,005) và tử vong do các nguyên nhân mạch máu (4% so với 5,1%; p = 0,001) nhưng không có ý nghĩa thống kê về đột quỵ đơn độc (1,5% so với 1,3%; p = 0,22). Tỷ lệ tử vong do bất kỳ nguyên nhân nào giảm ở nhóm ticagrelor (4,5% so với 5,9% ở nhóm clopidogrel; p < 0,001). Không có sự khác biệt có ý nghĩa thống kê về tỷ lệ xuất huyết nặng giữa nhóm ticagrelor và nhóm clopidogrel (11,6% và 11,2 % tương ứng; p = 0,43) nhưng ticagrelor liên quan với tỷ lệ xuất huyết nặng không liên quan phẫu thuật bắc cầu nối động mạch vành cao hơn (4,5% so với 3,8%; p = 0,03), gồm nhiều trường hợp xuất huyết nội sọ gây tử vong và tử vong vì xuất huyết các cơ quan khác ít hơn.
Vì vậy, ở bệnh nhân bị hội chứng mạch vành cấp ST chênh lên hoặc không ST chênh lên, so với clopidogrel, điều trị với ticagrelor làm giảm đáng kể tỷ lệ tử vong do nguyên nhân mạch máu, nhồi máu cơ tim hoặc đột quỵ mà không tăng tỷ lệ xuất huyết nặng nhưng tăng tỷ lệ xuất huyết không liên quan đến phẫu thuật.
(Lược dịch từ N Engl J Med 361;11 Nejm.org September 10, 2009)







