KHUYẾN CÁO THỰC HÀNH LÂM SÀNG MỚI VỀ ĐIỀU TRỊ, TẦM SOÁT TĂNG TRIGLYCERIDE MÁU
![]()
Theo khuyến cáo thực hành lâm sàng mới của Hội nội tiết, nên tầm soát tăng triglyceride máu mỗi 5 năm cho người lớn vì nguy cơ cao bị bệnh tim mạch
và viêm tụy do tăng triglyceride máu. Những người có nồng độ triglyceride máu tăng cao cần được đánh giá tích cực các yếu tố nguy cơ tim mạch khác như mập phì, tăng huyết áp, rối loạn chuyển hóa đường và rối loạn chức năng gan.
Khuyến cáo mới được công bố vào tháng 9 năm 2012 trong tạp chí chuyển hóa và nội tiết lâm sàng. Trong bài tổng quan, hội đồng chuyên gia ghi nhận có bằng chứng vững chắc ủng hộ mối liên hệ giữa nồng độ LDL-Cholesterol và bệnh lý tim mạch. Mối liên hệ giữa nồng độ triglyceride và bệnh lý tim mạch chưa chắc chắn. Tuy nhiên, khuyến cáo đề nghị nên tầm soát tăng trigyceride máu ở người lớn khi thử bilan lidid máu. Các nội dung chính của khuyến cáo như sau:
– Chẩn đoán tăng triglyceride máu nên dựa trên nồng độ triglyceride lúc đói.
– Những người với nồng độ triglyceride lúc đói tăng cao nên được đánh giá cho các nguyên nhân tăng lipid máu thứ phát như các bệnh nội tiết, các thuốc đang dùng và việc điều trị nên tập trung vào các nguyên nhân thứ phát.
– Bệnh nhân với tăng triglyceride máu tiên phát nên được tầm soát các yếu tố nguy cơ tim mạch khác.
– Bệnh nhân với tăng triglyceride máu tiên phát nên được đánh giá tiền căn gia đình của rối loạn lipid máu và bệnh tim mạch để xem xét nguy cơ tim mạch trong tương lai.
– Bệnh nhân mập phì và dư cân kèm tăng triglyceride máu nhẹ đến trung bình nên được điều trị bằng thay đổi lối sống, gồm chế độ ăn, chương trình tập luyện thể lực để giảm cân.
– Nên giảm mỡ và carbohydrate đơn trong chế độ ăn kèm điều trị bằng thuốc để giảm thiểu nguy cơ viêm tụy ở bệnh nhân tăng triglyceride máu nặng và rất nặng.
– Mục đích điều trị bệnh nhân tăng triglyceride máu nhẹ là nồng độ cholesterol non-HDL, giống như khuyến cáo của NCEP ATP III.
– Fibrate nên được sử dụng như là thuốc hàng đầu để giảm triglyceride máu ở bệnh nhân có nguy cơ viêm tụy do tăng triglyceride máu.
– Fibrate, Niacin hoặc acid béo Omega-3 nên được sử dụng đơn độc hoặc kết hợp với Statin ở bệnh nhân tăng triglyceride máu trung bình đến nặng.
– Cuối cùng, Statin không nên được sử dụng như đơn trị liệu ở bệnh nhân tăng triglyceride máu nặng hoặc rất nặng mặc dù Statin có thể được dùng để thay đổi mức nguy cơ bị bệnh lý tim mạch.
Theo các tác giả của khuyến cáo này: Tăng triglyceride máu nặng và rất nặng làm tăng nguy cơ bị viêm tụy, trong khi tăng triglyceride máu nhẹ hoặc trung bình là một yếu tố nguy cơ cho bệnh lý tim mạch. Vì vậy, giống như khuyến cáo NCEP ATPIII, nhóm tác giả đề nghị tầm soát tăng triglyceride máu cho người lớn ít nhất mỗi 5 năm như là một phần của bilan lipid máu.
(From New Clinical Guidelines for Treating, Screening Hypertriglyceridemia. http://www.medscape.com/viewarticle/770655)
NGỦ KÉM LIÊN QUAN VỚI TĂNG HUYẾT ÁP KHÁNG TRỊ
![]()
Một nghiên cứu gần đây cho thấy: Chất lượng giấc ngủ kém làm tăng gấp đôi nguy cơ tăng huyết áp kháng trị ở phụ nữ, cơ chế có thể là qua trung gian của trầm cảm.
Nghiên cứu này được trình bày bởi Tiến sĩ Rosa Maria Bruno (Đại học Pisa, Ý) vào tuần trước tại phiên báo cáo khoa học của Hội tăng huyết áp Hoa Kỳ. Theo Tiến sĩ, điều trị mất ngủ giúp cải thiện tăng huyết áp kháng trị mặc dù chúng ta cần nhiều dữ kiện hơn trước khi đưa ra khuyến cáo lâm sàng về vấn đề này.
Tiến sĩ Bruno cũng cho rằng có nhiều bằng chứng cho thấy rối loạn giấc ngủ liên quan đến các biến cố tim mạch, nhưng phần lớn là do ngưng thở lúc ngủ. Nhiều nghiên cứu cũng ghi nhận mối liên hệ giữa thời gian ngủ ngắn và nguy cơ bị các biến cố tim mạch hoặc tăng huyết áp. Tác giả cũng xem xét mối liên hệ giữa mất ngủ và độ nặng của tăng huyết áp và nhận thấy chất lượng giấc ngủ kém có tần suất cao ở bệnh nhân tăng huyết áp kháng trị.
Chất lượng giấc ngủ quan trọng hơn là thời gian ngủ
Nhóm nghiên cứu cho biết chất lượng giấc ngủ chứ không phải thời gian ngủ là yếu tố quan trọng trong tăng huyết áp kháng trị. Các tác giả cũng ghi nhận sự khác biệt lớn giữa nam và nữ.
Theo Bruno: “Ở phụ nữ, chất lượng giấc ngủ kém có tương quan mạnh với lo lắng và trầm cảm và tăng huyết áp kháng trị nhưng điều này không gặp ở nam”. Sự khác biệt này được duy trì sau khi đã hiệu chỉnh cho các yếu tố gây nhiễu khác. Ở phụ nữ, chất lượng giấc ngủ kém làm tăng 5 lần nguy cơ bị tăng huyết áp kháng trị, thậm chí sau khi đã điều chỉnh.
Tiến sĩ cũng thận trọng cho biết thêm, đây chỉ là 1 nghiên cứu cắt ngang, có thể rút ra kết luận có mối liên quan độc lập giữa chất lượng giấc ngủ và tăng huyết áp kháng trị nhưng không thể suy diễn là mối liên hệ nhân quả. Điều này cần được khẳng định trong một nghiên cứu tiền cứu. Có thể là tăng huyết áp gây ra mất ngủ nhưng điều được thừa nhận nhiều nhất là mất ngủ làm nặng hơn tăng huyết áp.
Trong nghiên cứu này, dữ liệu về chất lượng giấc ngủ, trầm cảm/lo lắng và các yếu tố nguy cơ tim mạch được thu thập trên 270 bệnh nhân từ một đơn vị điều trị tăng huyết áp ngoại trú. Chất lượng giấc ngủ được đo bằng thang đo Pittsburgh Sleep Quality Index (PSQI). Trầm cảm và lo lắng bằng thang đo Beck Depression Inventory (BDI). Chất lượng giấc ngủ kém được xác định là khi PSQI > 5. Triệu chứng trầm cảm nhẹ đến nặng là khi BDI > 10. Những bệnh nhân với ngưng thở lúc ngủ do tắc nghẽn được loại ra khỏi nghiên cứu. Tăng huyết áp kháng trị được xác định là khi không thể kiểm soát huyết áp với ba thuốc điều trị huyết áp trở lên.
Dữ kiện đầy đủ có sẵn bao gồm 234 bệnh nhân, với ½ là phụ nữ. Thời gian ngủ trung bình là 6,4 giờ và 49% có thời gian ngủ ngắn (dưới 6 giờ) và đặc điểm này giống nhau ở cả 2 giới.
Tuy nhiên, phụ nữ có chỉ số PSQI cao hơn và tỷ lệ có chất lượng giấc ngủ kém cũng cao hơn. Phụ nữ cũng có điểm trầm cảm cao hơn so với nam.
Tăng huyết áp kháng trị chiếm tỷ lệ 15% và những bệnh nhân này có chỉ số PSQI cao hơn những người không có tăng huyết áp kháng trị, và sự khác biệt chỉ có ở nữ. Mối liên hệ giữa điểm trầm cảm và tăng huyết áp kháng trị cũng có khuynh hướng tương tự.
Trong một phân tích hồi quy đa biến (gồm tuổi, giới, mập phì, đái tháo đường, các biến cố tim mạch trước đây, thời gian ngủ, việc sử dụng các thuốc ngủ), chất lượng giấc ngủ kém có tương quan độc lập với tăng huyết áp kháng trị (OR = 2,2). Nhưng mối liên hệ này mất ý nghĩa thống kê khi triệu chứng trầm cảm được đưa vào mô hình phân tích.
(From Poor Sleep Related to Resistant Hypertension. http://www.medscape.com/viewarticle/771457)
TÓM TẮT KHUYẾN CÁO NĂM 2012 VỀ XỬ TRÍ BỆNH VAN TIM CỦA HỘI TIM CHÂU ÂU (ESC) VÀ HIỆP HỘI PHẪU THUẬT TIM-LỒNG NGỰC CHÂU ÂU (EACTS)
![]()
Lần đầu tiên từ năm 2007, hội tim Châu Âu (ESC) đã xuất bản hướng dẫn mới về điều trị bệnh lý van tim. Lần này, trong hội nghị tim mạch thường niên ESC đã phối hợp cùng hiệp hội phẫu thuật tim-lồng ngực Châu Âu (EACTS) đã chỉnh sửa và cập nhật lại khuyến cáo này dựa trên những bằng chứng hiện tại. Có 2 lý do chính cần thiết cho cập nhật lại khuyến cáo 2007. Thứ nhất, đã có thêm những bằng chứng mới trên phân tầng nguy cơ, những tiến bộ trong chẩn đoán (đặc biệt siêu âm tim), phẫu thuật sửa van cũng như kỹ thuật sửa hoặc thay van qua da, chủ yếu là cấy van ĐMC qua catheter (TAVI) ở BN hẹp van ĐMC và thủ thuật sửa van 2 lá qua da (mép đến mép- edge to edge) ở BN hở van 2 lá (Mitraclip). Thứ hai, tầm quan trọng trong tiếp cập phối hợp giữa BS nội ngoại khoa tim mạch, đặc biệt khi BN có nguy cơ cao quanh thủ thuật, điều này đưa đến hình thành khuyến cáo chung của 2 hội ESC và EACTS. Khuyến cáo mới cho rằng các bảng điểm phân tầng nguy cơ EuroSCOREs và STS là không hoàn hảo và khuyên nên đánh giá BN với ‘đội tim’ (heart team) với quyết định lâm sàng là quan trọng hơn bảng điểm. Khuyến cáo này chỉ tập trung trên bệnh van tim mắc phải, không đề cập đến bệnh van tim bẩm sinh, viêm nội tâm mạc.. Những điểm mới cần lưu ý: Hiểu tổng quát những tiêu chuẩn siêu âm tim cho định nghĩa độ nặng của hẹp, hở van. Chỉ định PT cho cả hai hở van ĐMC nặng và bệnh lý ĐMC gốc. TAVI được khuyến cáo I B ở BN hẹp chủ có triệu chứng, không thể PT được đánh giá bởi ‘đội tim’ bao gồm các BS: nội tim mạch, ngoại tim mạch, hình ảnh và gây mê hồi sức. Thủ thuật sửa van 2 lá qua da với dụng cụ MitreClip lần đầu được giới thiệu trong khuyến cáo với độ an toàn và dung nạp tốt
1.Những chú ý trong đánh giá BN:
Bảng 1: Những câu hỏi lâm sàng cần thiết trong đánh giá BN
|
|
|
|
|
|
|
Bảng 2: Tiêu chuẩn siêu âm tim cho hẹp van
|
|
Hẹp van ĐMC |
Hẹp van 2 lá |
Hẹp van 3 lá |
|
Diện tích van (cm2) |
< 1.0 |
< 1.0 |
– |
|
Chỉ số diện tích van (cm2/m2 da) |
< 0.6 |
– |
– |
|
Chênh áp TB (mmHg) |
> 40 |
> 10 |
≥ 5 |
|
Vận tốc tối đa (m/s) |
> 4.0 |
– |
– |
|
Tỷ số vận tốc |
< 0.25 |
– |
– |
Bảng 3: Tiêu chuẩn siêu âm tim cho hở van
|
|
Hở van ĐMC |
Hở van 2 lá |
Hở van 3 lá |
|
|
Định tính |
|
|
|
|
|
Hình dạng van |
Bất thường/vung vẩy/khiếm khuyết lớn khép van |
Lá van vung vẩy/đứt cơ trụ/ khiếm khuyết lớn khép van |
Bất thường/vung vẩy/khiếm khuyết lớn khép van |
|
|
Màu dòng hở |
Lớn ở dòng trung tâm, thay đổi ở dòng xéo |
Dòng trung tâm rất lớn hoặc dòng xéo nhập vào, xoáy và chạm vào thành sau nhĩ trái |
Dòng trung tâm rất lớn hoặc dòng xéo chạm thành |
|
|
Tín hiệu Doppler ltục của dòng hở |
Đậm (dense) |
Đậm/tam giác (triangular) |
Đậm/tam giác với đỉnh sớm (đỉnh <2m/s khi hở 3 lá lớn) |
|
|
Khác |
Dòng phụt ngược toàn thì tâm trương trong ĐMC xuống (vận tốc cuối tâm trương-EDV > 20 cm/s) |
Lớn vùng hội tụ dòng |
– |
|
|
Bán định lượng |
|
|
|
|
|
Độ rộng dòng hở tại chỗ hẹp nhất (vena contracta width) mm |
>6 |
≥ 7 (> 8 cho 2 bình diện-biplane) |
≥ 7 |
|
|
Dòng tĩnh mạch ngược |
– |
Dòng phụt ngược TM phổi thì tâm thu |
Dòng phụt ngược TM gan thì TThu |
|
|
Dòng vào |
– |
Sóng E ưu trội ≥ 1.5 m/s |
Sóng E ưu trội ≥ 1 m/s |
|
|
Khác |
Thời gian nửa áp lực -PHT <200 ms |
Tích phân vận tốc-thời gian (TVI) van 2 lá/van ĐMC >1.4 |
PISA gốc > 9 mm |
|
|
Định lượng |
|
Ngphát |
Thphát |
|
|
Diện tích lổ van hở hquả-EROA(mm2) |
≥ 30 |
≥ 40 |
≥ 20 |
≥ 40 |
|
Thể tích dòng hở-RVol (ml/nhịp) |
≥ 60 |
≥ 60 |
≥ 30 |
≥ 45 |
|
Độ lớn của buồng tim/mạch máu |
Thất trái |
Thất trái |
|
Thất phải, nhĩ phải, TM chủ dưới |
Bảng 4: Chẩn đoán bệnh mạch vành đi kèm bệnh van tim và xử trí
|
Chẩn đoán bệnh mạch vành (BMV) |
|
|
Chụp mạch vành (MSCT có thể được sử dụng để loại trừ BMV ở BN có nguy cơ thấp cho XVĐM) được khuyến cáo trước PT van ở BN có bệnh lý van nặng và có bất kỳ những yếu tố sau :
|
I-C |
|
CMV được khuyến cáo trong đánh giá hở van 2 lá thứ phát |
I-C |
|
Chỉ định cho tái thông mạch cơ tim |
|
|
CABG được khuyến cáo ở những BN với chỉ định chủ yếu cho PT van 2 lá/van ĐMC và có hẹp ≥ 70% đường kính ĐMV (≥ 50% được xem xét cho hẹp thân chung |
I-C |
|
CABG nên được xem xét ở những BN với chỉ định chủ yếu cho PT van 2 lá/van ĐMC và có hẹp ≥ 50-70% đường kính ĐMV |
IIa-C |
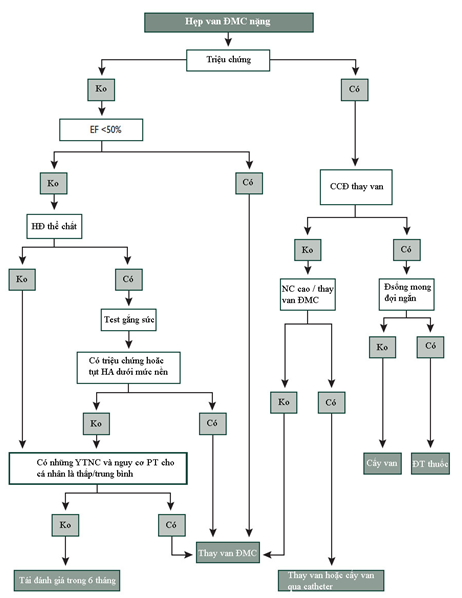
2. Xử trí bệnh van tim-các lưu đồ và bảng:
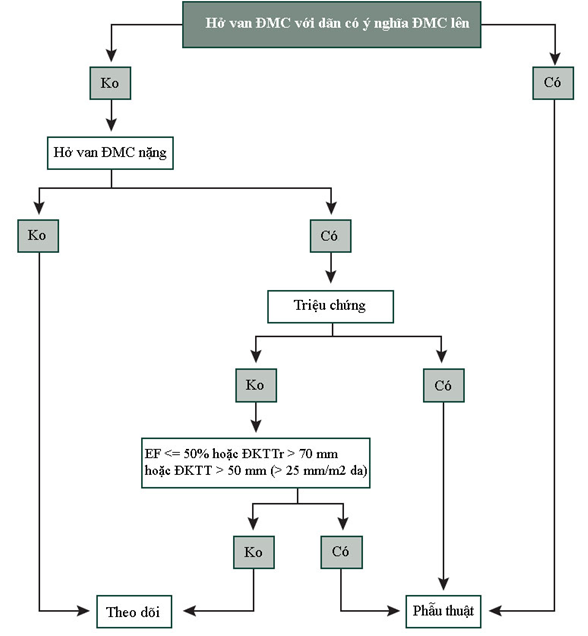
Bảng 5: Chỉ định PT cho hở van ĐMC nặng và bệnh ĐMC gốc
|
A. Chỉ định PT hở van ĐMC nặng |
|
|
BN có triệu chứng |
I-B |
|
BN không triệu chứng với EF lúc nghỉ £ 50% |
I-B |
|
BN có chỉ định CABG, phẫu thuật ĐMC xuống hoặc các van khác |
I-C |
|
BN không triệu chứng với EF lúc nghỉ > 50% kèm dãn thất trái nặng: ĐKTTr > 70 mm, hoặc ĐKTThu > 50 mm hoặc > 25m/m2da |
IIa-C |
|
B. Chỉ định PT bệnh lý ĐMC gốc (bất kể độ nặng hở van ĐMC: |
|
|
BN hội chứng Marfan có bệnh ĐMC gốc với ĐK lớn nhất ở ĐMC lên ≥ 50 mm |
I-C |
|
BN có ĐK lớn nhất ở ĐMC lên:
|
IIa-C |
Bảng 6: khuyến cáo cho sử dụng TAVI
|
TAVI chỉ nên thực hiện với ‘đội tim’ (heart team) đa khoa bao gồm chuyên gia TM, phẫu thuật viên TM và những chuyên gia khác |
I-C |
|
TAVI chỉ nên thực hiện tại các BV có phẫu thuật tim |
I-C |
|
TAVI được chỉ định ở những BN hẹp chủ nặng có triệu chứng nhưng không thể PT thay van qua đánh giá của ‘đội tim’ và những người này sẽ có lợi ích cải thiện chất lượng cuộc sống của họ và phải có thời gian sống mong đợi > 1 năm sau khi đã xem xét những bệnh kết hợp |
I-B |
|
TAVI nên được xem xét ở BN nguy cơ cao với hẹp chủ nặng có triệu chứng vẫn còn có thể PT nhưng TAVI lại thuận lợi hơn qua đánh giá ‘đội tim’ dựa trên những đặc điểm nguy cơ cá nhân và phù hợp giải phẫu |
IIa-B |
Bảng 7: Các chống chỉ định của TAVI
|
Chống chỉ định tuyệt đối |
|
Không có ‘đội tim’ và không có phẫu thuật tim |
|
Sự thích hợp TAVI (như thay thế cho thay van) không được khẳng định bởi ‘đội tim’ |
|
Lâm sàng |
|
|
Giải phẫu |
|
|
Chống chỉ định tương đối |
|
Van 2 mảnh không vôi hóa |
|
BMV cần tái thông nhưng không điều trị |
|
Huyết động không ổn |
|
EF < 20% |
|
Đối với tiếp cận qua đường mỏm: bệnh phổi nặng, mỏm thất trái không đường vào |
3. Đánh giá và xử trí bệnh lý van tim trước PT ngoài tim:
3.1. Hẹp van ĐMC:
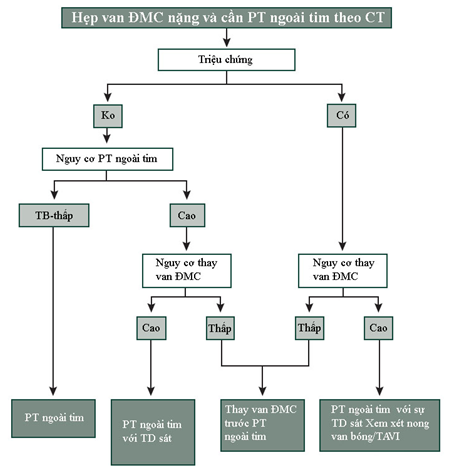
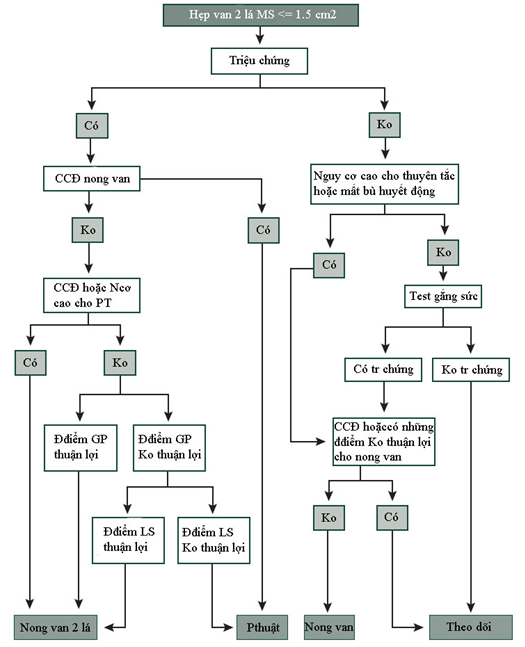
3.2. Hẹp van 2 lá:
Ở BN hẹp van 2 lá có ý nghĩa không triệu chứng và PAPs < 50 mmHg có thể PT ngoài tim an toàn. Khi BN có triệu chứng hoặc PAPs > 50 mmHg, cần cố gắng điều trị hẹp van 2 lá với nong van bằng bóng trước PT ngoài tim mà PT này thuộc nhóm nguy cơ cao. Nếu thay van là cần thiết thì việc quyết định thay van trước PT ngoài tim nên xem xét thận trọng và cần cá thể hóa.
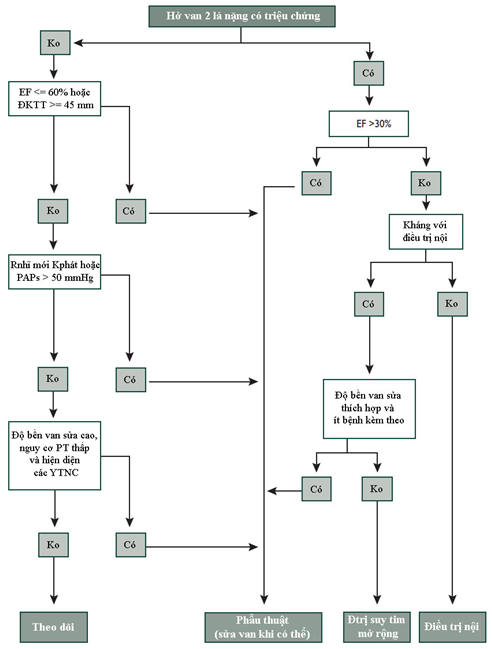
3.3. Hở van 2 lá và van ĐMC:
Ở BN hở van 2 lá hoặc van ĐMC nặng và chức năng thất trái bảo tồn, PT ngoài tim có thể được thực hiện an toàn. Sự hiện diện của triệu chứng hoặc RL chức năng thất trái nên xem xét PT van tim, nhưng điều này hiếm khi cần thiết trước PT ngoài tim. Nếu RL chức năng thất trái nặng (EF < 30%), PT ngoài tim chỉ nên thực hiện khi thật cần thiết và sau khi đã tối ưu hóa điều trị nội suy tim.