Xử trí hở van hai lá thứ phát trong suy tim
Thông cáo khoa học này được phát triển bởi 4 hiệp hội chính trong Hội Tim Châu Âu, nó trình bày cách tiếp cận thực hành, dựa trên đội tim để đánh giá và xử trí bệnh nhân suy tim (HF) với phân suất tống máu thất trái (LVEF) giảm và hở van hai lá thứ phát (secondary mitral regurgitation-SMR). Những điểm chính cần nhớ:
- SMR thường gặp ở bệnh nhân HF với EF giảm và có tiên lượng xấu.
- Sinh lý bệnh của SMR liên quan đến:
- Tăng lực trên dây chằng van hai lá (do dãn nở, hình cầu hóa và rối loạn vận động vùng thất trái; chuyển dịch, mất đồng bộ và không đối xứng cơ nhú; và sự dãn vòng van),
- Giảm lực đóng van hai lá (do giảm sức co bóp, mất đồng bộ thất trái, tăng áp lực nhĩ trái và giảm sức co của vòng van hai lá), và
- Chức năng van hai lá bị thay đổi (có khả năng từ sự giảm phát triển về diện tích và tăng độ dày).
- Độ nặng của SMR nên được đánh giá bởi BS siêu âm tim có kinh nghiệm bằng cách sử dụng phương pháp tích hợp, đa tham số bao gồm đánh giá van hai lá (chiều dài van, dây chằng, độ sâu coaptation và vôi hóa; diện tích van; vị trí và độ nặng của dòng phụt SMR ).
- Do các hạn chế liên quan đến việc lượng định SMR bằng phương pháp PISA, độ nặng của SMR nên được đánh giá bằng nhiều thông số, bao gồm kích thước vena contracta, đảo ngược dòng chảy tĩnh mạch phổi, bán kính PISA và diện tích lổ hở. Ngoài ra, đánh giá ba chiều (3D) của vena contracta nên được sử dụng nếu không chắc chắn về chẩn đoán.
- Bệnh nhân HF có triệu chứng và SMR trung bình hoặc nặng nên được chuyển đến đội tim đa ngành. Đội tim bao gồm chuyên gia suy tim, chuyên gia hình ảnh tim mạch, nhà điện sinh lý học tim, BS tim mạch can thiệp có kinh nghiệm về can thiệp van hai lá qua catheter và BS ngoại tim có kinh nghiệm về phẫu thuật van hai lá.
- Đội tim trước tiên nên đánh giá và tối ưu hóa điều trị nội khoa suy tim theo khuyến cáo (GDMT). Sau đó, cần xem xét các vai trò tương ứng và thực hiện can thiệp bao gồm liệu pháp tái đồng bộ tim (CRT), tái thông mạch vành, can thiệp van hai lá qua catheter và can thiệp phẫu thuật (sửa chữa van hai lá, hệ thống hỗ trợ thất hoặc ghép tim).
- Ngoài các biện pháp nội khoa hoặc hỗ trợ tuần hoàn, các quyết định liên quan đến điều trị SMR lý tưởng nên được thực hiện ở những bệnh nhân đã ổn định không bị quá tải dịch hoặc không cần hỗ trợ thuốc tăng co bóp.
- Điều trị bằng phẫu thuật đối với bệnh SMR nặng nên được xem xét ở những bệnh nhân mắc bệnh mạch vành cần phẫu thuật tái thông.
- Sửa chữa van hai lá mép-mép qua catheter là một lựa chọn điều trị dựa trên bằng chứng ở những bệnh nhân bị SMR nặng vẫn còn triệu chứng mặc dù đã được tối ưu hóa GDMT (bao gồm cả CRT khi được chỉ định) và những người đã được lựa chọn cẩn thận bởi đội tim đa ngành.
- Các thiết bị hỗ trợ tuần hoàn và ghép tim nên được xem xét ở những bệnh nhân bị suy thất trái và/hoặc thất phải tiến triển.
- Nên tránh các can thiệp cho SMR ở những bệnh nhân có đời sống mong đợi <1 năm mà do các tình trạng không liên quan đến SMR.
Nguồn: Eur Heart J 2021;Mar 18
Viêm nội tâm mạc nhiễm trùng ở bệnh nhân lọc máu mạn tính
Bối cảnh
Viêm nội tâm mạc nhiễm trùng (IE) là một biến chứng nặng thường gặp ở những bệnh nhân được lọc máu mạn tính (HD).
Mục tiêu
Nghiên cứu này nhằm tìm hiểu xem liệu có sự khác biệt đáng kể về biến chứng, phẫu thuật tim, tái phát và tử vong giữa các trường hợp IE ở bệnh nhân HD và không HD hay không.
Phương pháp
Nghiên cứu đoàn hệ tiến cứu (Hợp tác quốc tế về cơ sở dữ liệu viêm nội tâm mạc, bao gồm 7.715 đợt IE từ năm 2000 đến năm 2006 và từ năm 2008 đến năm 2012). Phân tích mô tả các đặc điểm cơ bản, đặc điểm dịch tễ học và căn nguyên, các biến chứng và kết quả, và so sánh chúng giữa bệnh nhân HD và không HD. Các yếu tố nguy cơ đối với các biến cố tắc mạch lớn, phẫu thuật tim, tái phát, tử vong trong viện và trong vòng 6 tháng đã được khảo sát ở bệnh nhân HD qua sử dụng hồi quy logistic đa biến.
Kết quả
Tổng cộng có 6.691 bệnh nhân được thu nhận vào nghiên cứu và 553 (8,3%) nhận được HD. Bắc Mỹ có tỷ lệ HD-IE cao hơn các khu vực khác. Vi sinh vật chủ yếu là Staphylococcus aureus (47,8%), tiếp theo là enterococci (15,4%). Tỷ lệ tử vong trong viện và trong vòng 6 tháng đều cao hơn đáng kể ở bệnh nhân HD so với không sử dụng HD-IE (lần lượt là 30,4% so với 17% và 39,8% so với 20,7%; p <0,001). Phẫu thuật tim ít được thực hiện hơn ở bệnh nhân HD (30,6% so với 46,2%; p <0,001), trong khi tái phát cao hơn (9,4% so với 2,7%; p <0,001). Các yếu tố nguy cơ gây tử vong trong 6 tháng bao gồm điểm Charlson (tỷ số nguy cơ [HR]: 1,26; khoảng tin cậy 95% [CI]: 1,11-1,44; p = 0,001), thuyên tắc thần kinh trung ương và các thuyên tắc khác (HR: 3,11; 95% CI: 1,84 đến 5,27; p <0,001; và HR: 1,73; KTC 95%: 1,02 đến 2,93; p = 0,04), nhiễm khuẩn huyết dai dẳng (HR: 1,79; KTC 95%: 1,11 đến 2,88; p = 0,02), và khởi phát suy tim cấp (HR 2,37; KTC 95%: 1,49-3,78; p <0,001).
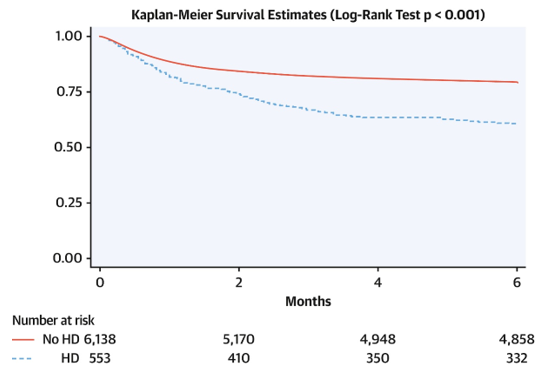
Kết luận
HD-IE là một bệnh nhiễm trùng liên quan đến chăm sóc y tế chủ yếu do S. aureus gây ra, với tỷ lệ IE do enterococcal ngày càng tăng. Tỷ lệ tử vong và tái phát rất cao và lớn hơn đáng kể so với bệnh nhân không có HD-IE, trong khi phẫu thuật tim ít được thực hiện hơn.
Nguồn: J Am Coll Cardiol. 2021 Apr, 77 (13) 1629–1640
Polypill có hoặc không có Aspirin ở những người không mắc bệnh tim mạch
Bối cảnh
Polypill chứa statin, nhiều loại thuốc hạ áp và aspirin đã được đề xuất để giảm nguy cơ tim mạch.
Phương pháp
Sử dụng thiết kế giai thừa 2 x 2 x 2, nghiên cứu đã phân bố ngẫu nhiên những người tham gia không mắc bệnh tim mạch với điểm nguy cơ INTERHEART cao hoặc vào nhận một loại thuốc polypill (chứa 40 mg simvastatin, 100 mg atenolol, 25 mg hydrochlorothiazide và 10 mg ramipril) hoặc giả dược mỗi ngày, aspirin (75 mg) hoặc giả dược mỗi ngày, và vitamin D hoặc giả dược mỗi tháng. Nghiên cứu báo cáo kết quả của polypill đơn độc so với giả dược tương thích, đối với aspirin đơn lẻ so với giả dược tương thích và đối với polypill kết hợp với aspirin so với giả dược kép. Trong so sánh polypill-đơn độc và polypill-cộng với aspirin, kết cục chính là tử vong do nguyên nhân tim mạch, nhồi máu cơ tim, đột quỵ, ngừng tim được hồi sức, suy tim hoặc tái thông mạch. Trong so sánh với aspirin, kết cục chính là tử vong do nguyên nhân tim mạch, nhồi máu cơ tim hoặc đột quỵ. Tính an toàn cũng được đánh giá.
Kết quả
Tổng cộng có 5713 người tham gia được phân bố ngẫu nhiên, và thời gian theo dõi trung bình là 4,6 năm. Mức LDL-C thấp hơn khoảng 19 mg/dl và huyết áp tâm thu thấp hơn khoảng 5,8 mm Hg với nhóm polypill và với điều trị kết hợp hơn là so với giả dược. Kết cục chính để so sánh polypill xảy ra ở 126 người tham gia (4,4%) trong nhóm polypill và 157 (5,5%) trong nhóm giả dược (tỷ lệ nguy cơ, HR 0,79; khoảng tin cậy 95% [CI], 0,63-1,00). Kết cục chính cho so sánh aspirin xảy ra ở 116 người tham gia (4,1%) trong nhóm dùng aspirin và 134 (4,7%) ở nhóm giả dược (HR 0,86; KTC 95%, 0,67-1,10). Kết cục chính cho so sánh polypill-cộng với aspirin xảy ra ở 59 người tham gia (4,1%) trong nhóm điều trị kết hợp và ở 83 (5,8%) trong nhóm dùng giả dược kép (HR 0,69; KTC 95%, 0,50 đến 0,97). Tỷ suất mới mắc hạ huyết áp hoặc choáng váng ở các nhóm được dùng polypill cao hơn so với các nhóm dùng giả dược tương ứng.
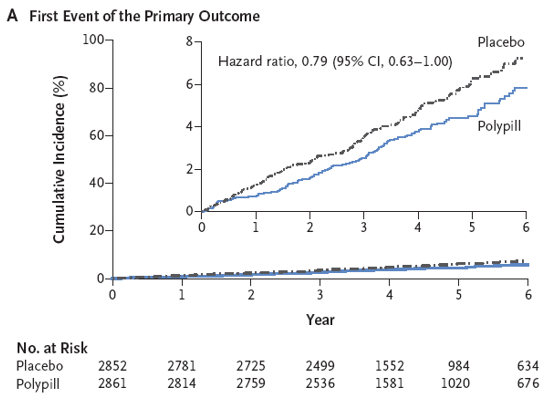
Kết luận
Điều trị kết hợp với polypill và aspirin dẫn đến tỷ lệ biến cố tim mạch thấp hơn so với giả dược ở những người không mắc bệnh tim mạch có nguy cơ tim mạch trung bình.
Nguồn: N Engl J Med. 2021;384(3):216
Chỉ số đường huyết, tải lượng đường huyết và bệnh tim mạch, tử vong (Nghiên cứu PURE)
Bối cảnh
Hầu hết dữ liệu về mối liên quan giữa chỉ số đường huyết và bệnh tim mạch đến từ các nhóm dân số phương Tây có thu nhập cao, với rất ít thông tin từ các quốc gia không thuộc phương Tây có thu nhập thấp hoặc trung bình. Để lấp đầy khoảng trống này, cần có dữ liệu từ một lượng lớn dân cư đa dạng về mặt địa lý.
Phương pháp
Phân tích này bao gồm 137.851 người ở độ tuổi từ 35 đến 70 sống trên 5 châu lục, với thời gian theo dõi trung vị là 9,5 năm. Nghiên cứu đã sử dụng bảng câu hỏi tần suất thực phẩm theo từng quốc gia cụ thể để xác định khẩu phần ăn và ước tính chỉ số đường huyết và tải lượng đường huyết trên cơ sở tiêu thụ 7 loại thực phẩm carbohydrate. Nghiên cứu cũng đã tính toán tỷ lệ nguy cơ (HR) bằng cách sử dụng mô hình hồi quy Cox đa biến. Kết cục chính là gộp của biến cố tim mạch lớn (tử vong do tim mạch, nhồi máu cơ tim không tử vong, đột quỵ và suy tim) hoặc tử vong do mọi nguyên nhân.
Kết quả
Trong quần thể nghiên cứu, 8780 trường hợp tử vong và 8252 biến cố tim mạch nặng xảy ra trong thời gian theo dõi. Sau khi thực hiện các điều chỉnh so sánh giữa nhóm chỉ số đường huyết thấp nhất và cao nhất, nghiên cứu nhận thấy rằng chế độ ăn có chỉ số đường huyết cao có liên quan đến việc tăng nguy cơ tử vong hoặc biến cố tim mạch nặng, cả ở những người đã mắc bệnh tim mạch từ trước (HR 1,51 ; Khoảng tin cậy 95% [CI], 1,25 đến 1,82) và những người không mắc các bệnh này (HR 1,21; KTC 95%, 1,11 đến 1,34). Trong số các thành phần của kết cục chính, chỉ số đường huyết cao cũng liên quan đến tăng nguy cơ tử vong do các nguyên nhân tim mạch. Các kết quả liên quan đến tải lượng đường huyết cũng tương tự như các phát hiện về chỉ số đường huyết ở những người mắc bệnh tim mạch lúc ban đầu, nhưng mối liên quan không có ý nghĩa ở những người không mắc bệnh tim mạch từ trước.
Kết luận
Trong nghiên cứu này, chế độ ăn có chỉ số đường huyết cao có liên quan đến tăng nguy cơ mắc bệnh tim mạch và tử vong
Nguồn: NEJM – February 24, 2021







