Rung nhĩ là một trong những rối loạn nhịp tim thường gặp nhất trong cộng đồng và thường gây ra những biến chứng nặng nề làm bệnh nhân có thể tử vong hoặc tàn phế suốt đời. Rung nhĩ có thể là nguyên nhân gây ra khoảng 5% các trường hợp đột quỵ
GS.TS. Phạm Gia Khải và các Cộng sự
Chủ tịch Hội Tim Mạch Việt Nam FsACC, FACC, FESC
Rung nhĩ là một trong những rối loạn nhịp tim thường gặp nhất trong cộng đồng và thường gây ra những biến chứng nặng nề làm bệnh nhân có thể tử vong hoặc tàn phế suốt đời. Rung nhĩ có thể là nguyên nhân gây ra khoảng 5% các trường hợp đột quỵ mỗi năm. Bệnh nhân suy tim có kèm theo rung nhĩ tỷ lệ tử vong tăng hơn đến 34%. Tỷ lệ rung nhĩ tăng dần theo tuổi, trung bình tỷ lệ mới mắc rung nhĩ khoảng 0,1% mỗi năm ở người dưới 40 tuổi nhưng tăng lên tới 1,5 – 2% ở người trên 80 tuổi.
Ở Việt Nam, tỷ lệ bệnh nhân mắc các bệnh lý tim mạch đang ngày càng gia tăng rõ rệt, nhiều trường hợp bệnh nhân có kèm theo rung nhĩ đã gây những khó khăn trong chẩn đoán và điều trị. Việc chẩn đoán và chiến lược điều trị rung nhĩ cần phải được thống nhất để giảm thiểu tối đa biến chứng của rung nhĩ, đem lại cuộc sống với chất lượng tốt hơn cho bệnh nhân.
1. CHẨN ĐOÁN XÁC ĐỊNH RUNG NHĨ
Dựa vào điện tâm đồ thường quy 12 chuyển đạo.
– Sóng P biến mất được thay thế bởi những sóng lăn tăn gọi là sóng f (fibrillation). Các sóng f này làm cho đường đẳng điện thành một đường sóng lăn tăn.
– Sóng f có đặc điểm:
+ Tần số không đều từ 300 – 600 ck/phút.
+ Các sóng f rất khác nhau về hình dạng, biên độ, thời gian.
+ Thấy rõ sóng f ở các chuyển đạo trước tim phải (V1, V3R) và các chuyển đạo dưới (D2, D3, aVF), còn các chuyển đạo trước tim trái (D1, aVL, V5, V6) thường khó thấy.
+ Nhịp thất rất không đều về tần số (các khoảng RR dài ngắn khác nhau), và rất không đều về biên độ (Biên độ sóng R thay đổi cao thấp khác nhau) không theo quy luật nào cả. Đó là hình ảnh loạn nhịp hoàn toàn.
+ Tần số thất nhanh hay chậm phụ thuộc vào dẫn truyền của nút nhĩ thất.
+ Hình dạng QRS nói chung thường hẹp, nhưng trên cùng một chuyển đạo có thể có khác nhau chút ít về biên độ, thời gian,…
+ Phân biệt rung nhĩ với cuồng nhĩ điển hình, tần số sóng F từ 240 đến 320 ck/phút. Ngoài ra, còn cần phân biệt với nhịp nhanh nhĩ đa ổ luôn có sóng P’ đi trước QRS.
2. PHÂN LOẠI RUNG NHĨ
Dựa vào lâm sàng tiến triển của rung nhĩ chia các thể lâm sàng:
– Cơn rung nhĩ kịch phát: rung nhĩ kéo dài ≤ 7 ngày, cơn tự chuyển về nhịp xoang.
– Rung nhĩ bền bỉ: rung nhĩ kéo dài > 7 ngày, phải dùng các biện pháp chuyển nhịp can thiệp mới có thể cắt được rung nhĩ.
– Rung nhĩ mạn tính: kéo dài hơn 1năm và không thể cố gắng chuyển nhịp được bằng các biện pháp can thiệp.
3. LÂM SÀNG RUNG NHĨ
– Thời điểm xuất hiện triệu chứng đầu tiên (có thể là ngày khởi phát rung nhĩ) như: hồi hộp đánh trống ngực, choáng váng, đau ngực,…
– Nhịp tim không đều, lúc nhanh, lúc chậm, tiếng tim lúc mạnh, lúc yếu (loạn nhịp hoàn toàn).
– Phát hiện các triệu chứng của bệnh tim thực tổn như: bệnh van tim, bệnh mạch vành, bệnh tim bẩm sinh,…
4. CHIẾN LƯỢC ĐIỀU TRỊ RUNG NHĨ
4.1. Nguyên tắc điều trị
– Kiểm soát tần số thất.
– Chuyển rung nhĩ về nhịp xoang.
– Dự phòng huyết khối.
– Mục đích của điều trị là làm cải thiện triệu chứng, phòng chống đột quỵ, giảm thời gian và số lần điều trị tại bệnh viện.
– Một số nguyên nhân gây cơn rung nhĩ chỉ cần điều trị khỏi nguyên nhân mà không cần phải điều trị rung nhĩ lâu dài như: viêm cơ tim,…
– Bệnh nhân rung nhĩ không dung nạp khi đã điều trị tối ưu cần được tư vấn hỗ trợ của các chuyên gia về điện sinh lý học tim để có biện pháp can thiệp tích cực hơn.
4.2. Kiểm soát tần số thất
– Kiểm soát tần số thất trong rung nhĩ làm cải thiện triệu chứng lâm sàng và phòng nguy cơ suy tim do nhịp tim quá nhanh.
– Tất cả các bệnh nhân có chiến lược chuyển về nhịp xoang cũng cần được kiểm soát tần số thất trước.
– Kiểm soát nhịp thất trong cơn cuồng nhĩ thường khó khăn hơn trong rung nhĩ.
– Kiểm soát nhịp thất cần ổn định trong khi nghỉ ngơi và cả khi gắng sức.
– Không có công thức tiêu chuẩn cho việc dùng thuốc kiểm soát tần số thất mà phụ thuộc vào tình trạng lâm sàng của bệnh nhân.
– Kiểm soát tần số thất cũng phụ thuộc vào tuổi bệnh nhân, nhưng thông thường đảm bảo khoảng 60 – 80 ck/p khi nghỉ ngơi và 90 – 115 ck/p khi gắng sức.
– Tất cả các thuốc tác động làm giảm khả năng dẫn truyền qua nút nhĩ thất được sử dụng để kiểm soát tần số thất:
+ Chẹn beta giao cảm, chẹn kênh canxi (non dihydropyridine), Digoxin.
+ Chẹn beta giao cảm là thuốc có hiệu quả nhất trong kiểm soát tần số thất.
+ Digoxin có thể ưu tiên dùng cho bệnh nhân có suy tim.
+ Có thể phối hợp thuốc: chẹn beta giao cảm với chẹn kênh canxi hoặc digoxin khi cần thiết trong kiểm soát tần số thất.
+ Tùy thuộc tình trạng lâm sàng để lựa chọn thuốc và liều lượng thích hợp tránh gây nhịp thất đáp ứng quá chậm.
+ Bệnh nhân suy tim có phân suất tống máu <35%. Cần phải hết sức thận trọng khi dùng chẹn beta giao cảm và chẹn kênh canxi.
+ Một số thuốc khác sử dụng để duy trì nhịp xoang như sotalol, dronedarone, amiodarone, có thể dùng trong một số trường hợp kiểm soát đáp ứng tần số thất.
+ Rung nhĩ trên bệnh nhân có hội chứng Wolff-Parkinson-White điển hình với dẫn truyền từ nhĩ xuống thất qua đường dẫn truyền phụ (cầu Kent) chống chỉ định dùng Digoxin và chẹn kênh canxi để kiểm soát nhịp thất.
– Triệt đốt nút nhĩ thất:
+ Triệt đốt nút nhĩ thất và cấy máy tạo nhịp tim vĩnh viễn cho những bệnh nhân có nhịp thất đáp ứng quá nhanh, mặc dù đã điều trị bằng thuốc tối ưu.
+ Tạo nhịp đồng bộ cơ tim CRT có hiệu quả cải thiện huyết động ở bệnh nhân suy tim nặng có rung nhĩ đã được triệt đốt nút nhĩ thất.
4.3. Chuyển rung nhĩ về nhịp xoang
– Nguyên tắc chuyển nhịp:
+ Có thể chuyển nhịp bằng thuốc hay sốc điện.
+ Sốc điện đồng bộ trực tiếp có hiệu quả hơn chuyển nhịp bằng thuốc đơn thuần.
+ Hạn chế của sốc điện đồng bộ là cần phải gây mê bệnh nhân.
+ Hạn chế lớn nhất khi chuyển nhịp bằng thuốc là có nguy cơ bị xoắn đỉnh do tác dụng phụ của các thuốc chống loạn nhịp.
+ Nguy cơ huyết khối không có sự khác nhau giữa chuyển nhịp bằng thuốc và bằng sốc điện.
– Sốc điện chuyển nhịp trực tiếp:
+ Sốc điện đồng bộ nhận cảm sóng R.
+ Nên sử dụng máy sốc điện 2 pha (biphasic).
+ Sốc điện cấp cứu trong trường hợp nhịp thất đáp ứng quá nhanh không kiểm soát được bằng thuốc, huyết động không ổn định, bệnh tim thiếu máu cục bộ, tụt huyết áp, suy tim, rung nhĩ ở bệnh nhân có hội chứng Wolf-Parkinson-White.
+ Trong trường hợp rung nhĩ tái phát ngay sau sốc điện, có thể sốc điện lại và cần dùng thuốc chống rối loạn nhịp phối hợp ngay.
+ Liều sốc điện điều trị rung nhĩ nên bắt đầu từ 50J.
+ Chống chỉ định sốc điện trên bệnh nhân rung nhĩ có ngộ độc Digoxin, hoặc giảm Kali máu.
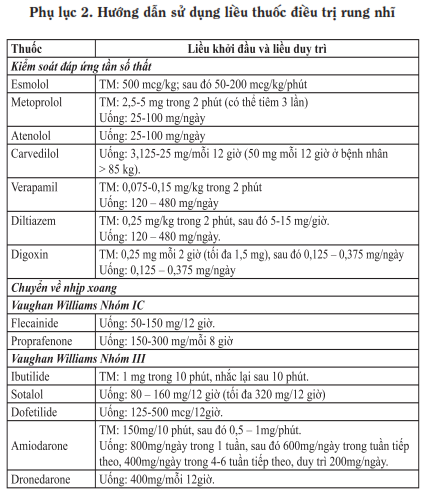
– Chuyển nhịp bằng thuốc (phụ lục 2):
+ Ibutilide, Flecainide, Dofetilide, Propafenone là các thuốc được lựa chọn hàng đầu có hiệu quả cao trong chyển rung nhĩ về nhịp xoang.
+ Amiodarone truyền tĩnh mạch có thể sử dụng để chuyển rung nhĩ về nhịp xoang tuy nhiên tỷ lệ thành công không cao.
+ Có hiệu quả chuyển nhịp tốt hơn ở bệnh nhân cuồng nhĩ so với rung nhĩ.
+ Có thể sử dụng để kết hợp với sốc điện chuyển nhịp tăng tỷ lệ thành công.
+ Có thể kết hợp Magne tĩnh mạch trước khi dùng thuốc chống rối loạn nhịp để hạn chế nguy cơ xoắn đỉnh.
+ Theo dõi điện tâm đồ liên tục ít nhất 4 giờ sau khi chuyển nhịp.
4.4. Duy trì nhịp xoang
– Nguyên tắc dùng thuốc chống rối loạn nhịp:
+ Chỉ định cho bệnh nhân có triệu chứng liên quan đến cơn rung nhĩ hoặc rung nhĩ bền bỉ tái phát sau chuyển nhịp còn dung nạp tốt với thuốc chống rối loạn nhịp và duy trì được nhịp xoang.
+ Lựa chọn thuốc phụ thuộc vào bệnh tim thực tổn, mức độ suy tim, và cân nhắc tác dụng phụ của thuốc.
+ Lựa chọn thuốc cũng còn phụ thuộc vào chức năng gan, thận.
+ Thuốc duy trì nhịp xoang lầm hạn chế tần suất, thời gian rung nhĩ, cải thiện triệu chứng. Do vậy, nếu rung nhĩ tái phát trong khi đang dùng thuốc rối loạn nhịp thì cũng chưa phải điều trị thất bại và không cần phải thay đổi thuốc chống rối loạn nhịp (phụ lục 2).
+ Không dùng thuốc nếu không cải thiện được triệu chứng hoặc có nhiều tác dụng phụ.
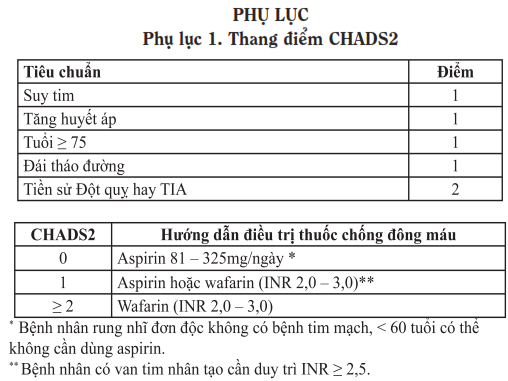
+ Bồi phụ đủ tình trạng điện giải đồ và thuốc chống đông (theo thang điểm CHADS2) trước khi dùng thuốc chống rối loạn nhịp.
+ Không dùng thuốc khi có blốc nhĩ thất, suy nút xoang bệnh lý.
+ Nên khởi đầu bằng liều thấp và có thể tăng dần liều theo đánh giá hiệu quả của thuốc.
– Thuốc chống rối loạn nhịp thường dùng duy trì nhịp xoang:
+ Flecainide/Propafenone: nhóm IC có tác dụng làm giảm vận tốc dẫn truyền do ức chế kênh natri. Chống chỉ định ở bệnh nhân thiếu máu cơ tim, suy tim nặng.
– Sotalol: thuốc chẹn beta không chọn lọc thuộc nhóm III có tác dụng kéo dài thời gian tái cực. Không có tác dụng chuyển rung nhĩ về nhịp xoang nhưng được sử dụng dự phòng rung nhĩ tái phát. Chống chỉ định ở bệnh nhân COPD, hen phế quản, suy tim nặng, suy thận hoặc QT kéo dài.
– Dofetilide: Là thuốc thuộc nhóm III, có tác dụng kéo dài thời gian tái cực do ức chế nhanh kênh kali. Có hiệu quả duy trì nhịp xoang, hạn chế nguy cơ xoắn đỉnh. Cần thận trọng khi sử dụng Dofetilide ở bệnh nhân suy thận, có QT kéo dài.
– Amiodarone: Là thuốc có hiệu quả nhất trong duy trì nhịp xoang, tuy nhiên có nhiều tác dụng phụ cũng như độc tính nên chỉ là lựa chọn thứ hai hoặc lựa chọn sau cùng khi các thuốc khác không có tác dụng. Amiodarone thích hợp dùng trong các trường hợp có dày thất trái, suy tim, hay bệnh động mạch vành. Bệnh nhân sử dụng Amiodarone cần được theo dõi định kỳ chức năng tuyến giáp, chức năng gan và chức năng hô hấp. Sử dụng liều thấp (≤ 200mg/ngày) có ít tác dụng phụ và độc tính hơn khi dùng liều cao.
– Dronedarone: tương tự như Amiodarone nhưng không gây độc với gan, thận. Dronedarone được chỉ định để giảm nguy cơ nhập viện cho bệnh nhân có cơn rung nhĩ hoặc rung nhĩ bền bỉ, bệnh nhân có nhiều yếu tố nguy cơ tim mạch, hoặc dùng chuyển nhịp cho bệnh nhân. Chống chỉ định trong trường hợp: Suy tim nặng, NYHA IV.
4.5. Điều trị rung nhĩ bằng triệt đốt qua catheter (phụ lục 3)
– Dựa vào cơ chế tĩnh mạch phổi là vị trí quan trọng khởi phát và tạo rất nhiều vòng vào lại nhỏ ở bệnh nhân rung nhĩ.
– Cô lập điện học giữa tĩnh mạch phổi và nhĩ trái bằng năng lượng sóng radio loại trừ được rung nhĩ ở một số bệnh nhân.
– Triệt đốt bằng catheter là phương pháp có hiệu quả và là lựa chọn cho bệnh nhân rung nhĩ có triệu chứng điều trị nội khoa thất bại.
– Đặc biệt ở bệnh nhân trẻ tuổi triệt đốt bằng catheter có lợi ích hơn là điều trị bằng thuốc kéo dài nhiều năm.
– Tỷ lệ thành công từ 40 – 90% với chỉ một lần triệt đốt, nếu bệnh nhân tái phát rung nhĩ có thể tiếp tục tiến hành triệt đốt nhiều lần tiếp theo.
– Bệnh nhân có cơn rung nhĩ với chức năng tim còn tốt có tỷ lệ thành công cao hơn rõ rệt so với bệnh nhân rung nhĩ bền bỉ, mạn tính với nhĩ trái giãn to.
– Tỷ lệ biến chứng của phương pháp này là 2-12%. Những biến chứng bao gồm: tràn dịch màng tim, ép tim cấp, biến chứng mạch máu, hẹp tĩnh mạch phổi, đột quỵ, dò nhĩ trái thực quản, tổn thương thần kinh hoành, tổn thương van hai lá.
– Tỷ lệ tử vong thấp < 0,1%.
– Nhịp nhanh nhĩ có thể xuất hiện sớm trong 2 tháng đầu tiên sau khi cô lập tĩnh mạch phổi. Có thể sử dụng thuốc điều trị rối loạn nhịp hoặc triệt đốt bằng catheter nếu nhịp nhanh nhĩ bền bỉ.
– Bệnh nhân được chỉ định dùng thuốc kháng Vitamin K như sintrom, wafarin ít nhất 2 tháng sau khi triệt đốt. Điều trị thuốc chống đông kéo dài trong trường hợp bệnh nhân có điểm CHADS2 > 1.
– Huyết khối trong nhĩ trái là chống chỉ định dùng catheter triệt đốt.
– Triệt đốt bằng catheter vùng eo vòng van ba lá là lựa chọn hàng đầu trong điều trị cuồng nhĩ điển hình.
– Chỉ định của phương pháp triệt đốt rung nhĩ qua catheter cho tất cả các trường hợp điều trị nội khoa thất bại trong việc phòng ngừa rung nhĩ tái phát có triệu chứng chưa có giãn buồng nhĩ trái (ngoại trừ bệnh lý tim mạch có chỉ định phẫu thuật tim mở) (chỉ định nhóm IIa).
4.6. Phẫu thuật điều trị rung nhĩ
– Phẫu thuật cô lập nhĩ trái (Maze) thường được chỉ định kết hợp với các phẫu thuật tim khác như mổ bắc cầu chủ vành, thay van tim, mổ sửa chữa trong bệnh tim bẩm sinh,… Phẫu thuật sẽ tạo các đường cắt cô lập từng vùng cơ nhĩ, tiểu nhĩ và các tĩnh mạch phổi nhưng vẫn bảo tồn được chức năng dẫn truyền trong nhĩ, nhờ vậy ngăn chặn được sự hình thành các vòng vào lại gây rung nhĩ.
4.7. Dự phòng huyết khối phòng chống đột quỵ
– Thuốc chống đông dự phòng huyết khối được chỉ định dùng cho tất cả bệnh nhân rung nhĩ trừ duy nhất trường hợp rung nhĩ đơn độc ở bệnh nhân dưới 60 tuổi (không có bệnh lý tim mạch thực thể kèm theo) hoặc có chống chỉ định dùng thuốc chống đông máu.
– Aspirin và Clopidogrel không thay thế được cho thuốc kháng vitamin K như: Wafarin, Sintrom. Aspirin phối hợp với Clopidogrel có hiệu quả hơn là dùng Aspirin đơn độc phòng chống đột quỵ ở bệnh nhân có nguy cơ cao kèm theo chống chỉ định dùng thuốc kháng Vitamin K nhưng nguy cơ chảy máu cũng tăng cao hơn so với dùng Aspirin đơn độc.
– Bệnh nhân rung nhĩ không có van cơ học có thể dừng thuốc chống đông 1 tuần trước phẫu thuật lớn có nguy cơ chảy máu mà không cần thay thế bằng Heparin.
– Bệnh nhân rung nhĩ có bệnh cơ tim phì đại, hẹp van hai lá, hoặc van cơ học phải được điều trị bằng thuốc kháng vitamin K như: Wafarin hoặc Sintrom.
– Thang điểm CHADS2 (phụ lục 1) được dùng để đánh giá tiên lượng đột quỵ ở bệnh nhân rung nhĩ không có bệnh van tim. Với điểm CHADS2 là 0 thì nguy cơ đột quỵ là 1,9%. Nếu điểm là 6 thì nguy cơ đột quỵ là 18,2%.
4.8. Điều trị thuốc chống đông khi chuyển nhịp
– Tất cả bệnh nhân rung nhĩ > 48 giờ, hoặc không biết rung nhĩ từ khi nào phải điều trị kháng vitamin K 3 tuần với INR 2,0 trước khi chuyển nhịp.
– Siêu âm tim qua thực quản đánh giá huyết khối nhĩ trái có thể thay thế cho 3 tuần điều trị kháng vitamin K, nhưng bệnh nhân vẫn phải tiếp tục được điều trị Wafarin/Sintrom hoặc Heparin trong thời gian chuyển nhịp.
– Trong trường hợp chuyển nhịp cấp cứu phải dùng Heparin đường tĩnh mạch duy trì aPTT từ 1,5 đến 2 lần nhóm chứng và điều trị tiếp theo bằng thuốc kháng vitamin K.
– Wafarin hoặc Sintrom được tiếp tục điều trị sau chuyển nhịp ít nhất 4 tuần. Sau đó dựa vào thang điểm CHADS2 để quyết định tiếp tục dùng Wafarin/Sintrom hay không.

TÀI LIỆU THAM KHẢO
1. Khuyến cáo điều trị rung nhĩ của Hội tim mạch Việt Nam năm 2006.
2. ACC/AHA/ESC guidelines for the Management of Patients with Atrial Fibrillation. A report of the American College of Cardiology/ American Heart Association Task force on practice guidelines and the European Society of Cardiology Committee for Practice guidelines (Writing Committee to revise the 2001 Guidelines for the Management of Patients with Atrial fibrillation). Developed in collaboration with the European Heart Rhythm Association and the Heart Rhythm Society.
3. Practical Rate and Rhythm Management of Atrial Fibrillation update January 2010 (adapted from ACC/AHA/ESC 2006 guidelines for Management of Patients with Atrial Fibrillation).







