Roberto Ferrari, Rita Pavasini, Paolo G. Camici, Filippo Crea,
Nicolas Danchin, Fausto Pinto, Athanasios Manolis, Mario Marzilli,
GiuseppeM.C. Rosano, Jose´ Lopez-Sendon, and Kim Fox
Người dịch: ThS. BS. TRẦN TUẤN VIỆT – Viện Tim mạch Quốc gia
|
Đau thắt ngực ổn định mạn tính là triệu chứng thường gặp nhất của bệnh tim thiếu máu cục bộ, do đó điều trị triệu chứng này là một trong những ưu tiên hàng đầu. Những hướng dẫn điều trị hiện nay phân loại các thuốc điều trị đau thắt ngực ổn định thành nhóm các thuốc lựa chọn hàng thứ nhất (first line) (gồm thuốc chẹn beta giao cảm, chẹn kênh calci, nitrate tác dụng ngắn) và nhóm các thuốc lựa chọn hàng thứ hai (second line) (gồm nitrate tác dụng kéo dài, ivabradine, nicorandil, ranolazine và trimetazidine). Các thuốc lựa chọn hàng thứ hai được chỉ định khi bệnh nhân có chống chỉ định, không dung nạp hoặc không đáp ứng với các thuốc nhóm đầu. Tuy nhiên, các bằng chứng cụ thể nào cho thấy một thuốc vượt trội hơn so với thuốc khác vẫn còn là một dấu chấm hỏi. Từ tháng 01 đến tháng 03 năm 2018, chúng tôi đã thực hiện một công trình tổng quan hệ thống lại các bài báo liên quan được viết bằng tiếng Anh trong vòng 50 năm qua trên Medline và Embase, mục đích là nghiên cứu ngẫu nhiên mù đôi so sánh hiệu quả của thuốc điều trị đau thắt ngực ở 2 nhóm bệnh nhân có bệnh động mạch vành ổn định, với cỡ mẫu tối thiểu 100 bệnh nhân (50 cho mỗi nhóm), thời gian theo dõi tối thiểu là 1 tuần và kết quả điều trị được đánh giá bằng test gắng sức, trong đó thời gian gắng sức được coi là kết quả chính. Có 13 nghiên cứu thỏa mãn những tiêu chuẩn trên, 9 nghiên cứu có cỡ mẫu từ 100 đến 300 bệnh nhân và 4 nghiên cứu có cỡ mẫu lớn hơn 300. Bằng chứng về hiệu quả điều trị tương đương của thuốc nhóm beta-blockers (atenolol), chẹn kênh calci (amlodipin, nifedipine) và ức chế kênh If (ivabradine) đã được chứng minh ở 3 nghiên cứu trong số này. Kết quả cho thấy chưa có nghiên cứu nào đưa ra được bằng chứng chứng tỏ một loại thuốc vượt trội hơn thuốc còn lại trong điều trị đau thắt ngực hoặc kéo dài thời gian hoạt động gắng sức. Có thể thấy, số lượng ít ỏi các bằng chứng sẵn có đã chỉ ra rằng không có thuốc điều trị đau thắt ngực nào ưu việt hơn thuốc khác và hiệu quả điều trị tương đương chỉ được đưa ra cho 3 loại thuốc. Như vậy, các hướng dẫn điều trị hiện đang đưa ra kết luận dựa trên niềm tin của bác sĩ lâm sàng, chứ không phải các bằng chứng khoa học. |
Giới thiệu
Amyl nitrat là thuốc đầu tiên điều trị hiệu quả đau thắt ngực, ra đời năm 1867. Sau đó, vào năm 1879, những lợi ích của nitroglycerine trong điều trị đau thắt ngực đã được báo cáo. Năm 1964, propranolol, thuốc chẹn kênh calci đường uống đầu tiên, được giới thiệu để điều trị lâu dài đau thắt ngực ổn định mạn tính. Đến năm 1975, các thuốc đã được phổ biến rộng rãi và được cấp phép để điều trị đau thắt ngực. Cũng trong khoảng thời gian này, nitrate tác dụng kéo dài dưới dạng dinitrate isosorbide bắt đầu được sử dụng như liệu pháp điều trị đường uống kéo dài, khắc phục được nhược điểm của những dạng bào chế trước đây là tiến triển tình trạng dung nạp thuốc. Sau đó, các chất điều biến chuyển hóa cơ tim (trimetazidine), thuốc mở kênh K phụ thuộc ATP (nicoradil), ức chế kênh If (Ivabradine) và các chất ức chế kênh Na muộn (Ranolazine) được tìm ra. Những năm cuối của thập niên 60 – 70, những hiểu biết sâu hơn về sinh lý bệnh của đau thắt ngực đã chứng minh tất cả những thuốc này đều cải thiện triệu chứng của đau thắt ngực nhưng theo những cơ chế khác nhau.
Theo các hướng dẫn thực hành hiện nay, thuốc điều trị triệu chứng đau thắt ngực được chia thành nhóm thuốc lựa chọn hàng thứ nhất (first line) (gồm chẹn beta, chẹn kênh calci và nitrate tác dụng ngắn) và nhóm thuốc lựa chọn hàng thứ hai (second line) (gồm nitrate tác dụng kéo dài, nicorandil, ivabradine, trimetaxidine, và ranolazine), với khuyến cáo chỉ sử dụng các thuốc nhóm thứ hai cho những bệnh nhân có chống chỉ định, không dung nạp hoặc điều trị nhưng không đáp ứng với các thuốc nhóm đầu. Tuy nhiên, các bằng chứng nào chứng tỏ những thuốc nhóm lựa chọn hàng thứ nhất (first line) ưu việt hơn những thuốc còn lại trong điều trị đau thắt ngực? Mục tiêu của tổng quan hệ thống này là để kiểm tra các bằng chứng tích lũy trong 50 năm qua, kể từ khi Propanolol được tìm ra, để so sánh hiệu quả của các thuốc chống đau thắt ngực.
Phương pháp
Chúng tôi tiến hành một tổng quan hệ thống các tài liệu theo hệ thống đánh giá PRISMA. Những bài báo thích hợp được tìm kiếm trên Medline và Embase. Việc tìm kiếm kéo dài từ tháng 01 đến tháng 03 năm 2018, bao gồm tất cả những bài báo được xuất bản bằng tiếng Anh về điều trị đau thắt ngực ở những bệnh nhân đã được chẩn đoán có bệnh động mạch vành ổn định. Các nghiên cứu phải thỏa mãn những tiêu chuẩn sau: thử nghiệm lâm sàng đối chứng ngẫu nhiên mù đôi so sánh hiệu quả điều trị của 2 thuốc chống đau thắt ngực với cỡ mẫu tối thiểu là 100 bệnh nhân (50 bệnh nhân cho mỗi nhóm) và thời gian theo dõi tối thiểu là một tuần. Những nghiên cứu có cỡ mẫu nhỏ hơn 100 (< 50 bệnh nhân ở mỗi nhóm) không được xem xét bởi chúng không đủ sức thuyết phục để rút ra bất kì kết luận có ý nghĩa nào. Những nghiên cứu so sánh hai thuốc đau thắt ngực cùng loại (ví dụ cùng là chẹn beta) cũng được loại trừ. Cuối cùng, phân tích toàn bộ những nghiên cứu đã được chọn ra, để quyết định có sử dụng chúng trong tổng quan hệ thống hay không.
Hiệu quả điều trị được đo lường dựa vào test gắng sức. Vì có nhiều thông số khác nhau trong test gắng sức nên thời gian gắng sức được xem như là tiêu chuẩn chính.
Đánh giá chất lượng của nghiên cứu dựa trên tiếp cận của Cochrane Collaboration.
Kết quả
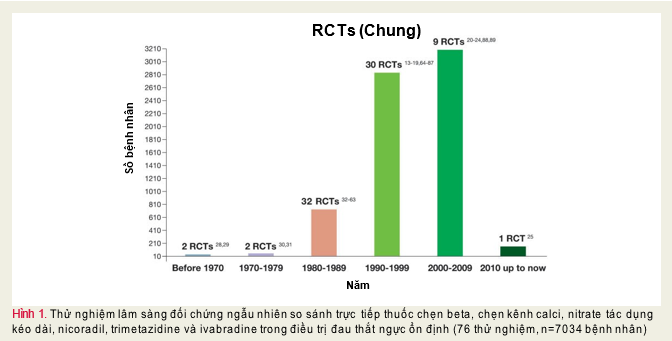
Chúng tôi đã xác định được 76 thử nghiệm ngẫu nhiên so sánh 2 thuốc chống đau thắt ngực từ năm 1964 đến nay, bao gồm 7034 bệnh nhân (Hình 1).
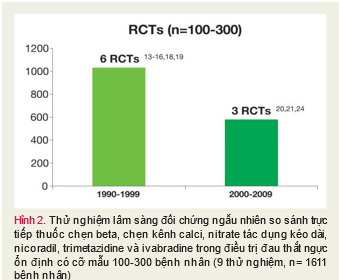
Có 13 nghiên cứu thỏa mãn những tiêu chuẩn đề ra, trong đó có 9 nghiên cứu có cỡ mẫu từ 100 đến 300 bệnh nhân, với hơn 50 bệnh nhân ở mỗi nhóm (Hình 2).
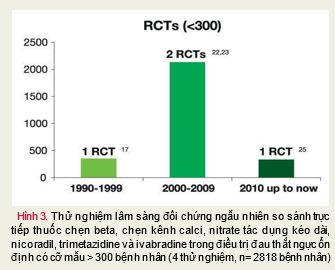
4 nghiên cứu còn lại bao gồm hơn 300 bệnh nhân (hơn 150 bệnh nhân ở mỗi nhóm) (Hình 3).
Bảng 1 mô tả 13 nghiên cứu được lựa chọn, so sánh hiệu quả điều trị của lần lượt các thuốc chẹn beta, thuốc chẹn kênh calci và nitrate tác dụng kéo dài với các thuốc khác.
Bảng 1. Thử nghiệm lâm sàng đối chứng ngẫu nhiên so sánh trực tiếp thuốc chẹn beta, chẹn kênh calci, nitrate tác dụng kéo dài, nicoradil, trimetazidine và ivabradine trong điều trị đau thắt ngực ổn định
|
Tác giả |
Thuốc |
Số bệnh nhân mỗi nhóm |
Liều |
Thời gian theo dõi |
Kết quả tiêu chí chính tại hoạt độ đỉnh hoặc đáy |
|
So sánh thuốc chẹn beta với các thuốc khác |
|||||
|
vanderDoes et al.13 |
BB vs.CCB |
74(CARV)/69(NIF) |
25mg 2 lần/ngày 20mg 1 lần/ngày |
4 tuần |
Tại nồng độ đáy (12h sau khi dùng thuốc lần cuối) TED tại tuần 4 (W×phút): NS Từ 350 ± 195 đến 471 ± 226 (CARV) Từ 387 ± 286 đến 471 ± 261 (NIF) |
|
Ardissinoetal.15 |
BB vs.CCB |
138(MET)/126(NIF) |
200mg 1 lần/ngày 20mg 2 lần/ngày |
6 tuần |
Tại nồng độ đỉnh (1h và 4h sau khi dùng thuốc lần cuối) PEP:TST<1mmtại tuần 6:S TST: 68s (MET) vs 42s (NIF), p<0,05 với ưu thế của MET TED: 44 s (MET) vs. 33 s (NIF), NS |
|
Detryetal.16 |
BB vs.Trimetazidine |
71(TMZ)/78(Prop) |
20mg 3 lần/ngày 40mg 3 lần/ngày |
3 tháng |
Tại nồng độ đỉnh(3–4hsau khi dùng thuốc lần cuối) PEP:numberofAA,TED,TST>1mmtại ngày 90:NS AA:-3,5(TMZ)vs.-5,5(Prop),P = 0,117 TED(s):33(TMZ)vs. 33(Prop),P = 0,982 TST(s):50(TMZ)vs.64(Prop), P = 0,481 |
|
Foxetal.17 |
BB vs.CCB |
177(ATEN)/175(NIF) |
50mg 2 lần/ngày 20mg 2lần/ngày |
1 năm |
Tại nồng độ đỉnh (2-6hsau khidùng thuốc lần cuối) TED at tuần 6:NS 91,4(10)s (ATEN)vs.90,5(11,1)(NIF)(thảm chạy bộ) 63,2(11)(ATEN)vs.63,6(13,3)(NIF)(đạp xe) |
|
Hauf-Zachariou et al.18 |
BB vs.Verapamil |
126(CARV)/122(VER) |
25mg 2 lần/ngày 120mg 3 lần/ngày |
12 tuần |
TạI nồng độ đáy (trước khi dùng thuốc vào buổi sáng) PEP:TEDtại tuần 12:NS 380 (9) tới 436 (11) (Carv) vs. 386(9) tới438 (11) (VER), P = 0,6841 |
|
Pehrssonetal.20 |
BB vs.CCB |
116(AML)/116(ATEN) |
100mg 1 lần/ngày 100mg |
10 tuần |
Tại nồng độ đỉnh (2–3 h sau khi dùng thuốc) PEP: TST >1 mm (NS) tại tuần 10: NS 1 phút (AML) vs. 0,8 (ATEN) |
|
Tardifetal.22 |
Ivabradine vs.BB |
632 (IVA)/307(ATEN) |
7,5 hoặc 10mg 2 lần/ngày 100mg |
4 tháng |
Tại nồng độ đáy (12h sau khi dùng thuốc lần cuối) PEP: TED tại tháng 4 (s): NS Thay đổi: +86,8 ± 129,0 (IVA) vs.+78,8±133,4 s (ATEN), P < 0,001 cho giá trị tương đương |
|
Lietal.25 |
Ivabradine vs.BB |
166(IVA)/166(ATEN) |
5 hoặc 7,5 mg 2 lần/ngày 12,5 hoặc 25 mg 2 lần/ngày |
12 tuần |
Tại nồng độ đáy (trước khi dùng thuốc vào buổi sáng) PEP: TED tại tuần 12: NS Thay đổi: +84,1 ± 130,5s (IVA) vs. 77,8 ± 126,6 s (ATEN),P = 0,0011 cho giá trị tương đương |
|
So sánh thuốc chẹn kênh calci với thuốc khác |
|||||
|
Guermonprez et al.14 |
Nicorandil vs. Diltiazem |
50(NIC)/56(DILT) |
20mg 2 lần/ngày 60mg 3 lần/ngày |
90 ngày |
Tại nồng độ đỉnh (nicoradil được uống lúc 8h và 20h, TET được làm lúc 10h) Gắng sức đỉnh tại ngày 90:NS 42,3±19to49,2± 24,4kJ(NIC) Từ 37,3 ± 18,6 tới 46,8 ± 20,6 kJ (DILT), |
|
Chatterjee19 |
CCBvs.Nicorandil |
57(NIC)/64(AML) |
20mg 2 lần/ngày 10mg 1 lần/ngày |
8 tuần |
Tại nồng độ đáy (12-24h sau khi dùng thuốc lần cuối) TED, W8 (min): NS 6,7±0,3to7,2±0,3(NIC) 7,3±0,4to7,9±0,4(AML) |
|
Koylanetal.21 |
Trimetazidinevs. Diltiazem |
58(TMZ)/58 (DILT) |
20mg 3 lần/ngày 60mg 2 lần/ngày |
28 ngày |
Không có thông tin là tại nồng độ đỉnh hay đáy PEP: TED tại ngày 28 (NS) 443,8± 117,1 to 477,5 ± 196,7 s (TMZ) 476,1±187,5 to 493,5 ± 189,3s(DILT) |
|
Ruzyllo et al.23 |
Ivabradine vs. CCB |
791(IVA)/404(AML) |
7,5 hoặc 10mg 2 lần/ngày 10 mg 1 lần/ngày |
3 tháng |
Tại nồng độ đáy (12h sau khi dùng thuốc lần cuối) PEP:TEDatM3(NS) Thay đổi:27,6±91,7(IVA)vs.31,2±92,0s(AML),P-valuefornon-inferiority<0,001 |
|
So sánh nitrate tác dụng kéo dài với thuốc khác |
|||||
|
Zhuetal.24 |
LAN vs.Nicorandil |
115(NIC)/117(ISMN) |
5mg 3 lần/ngày 20 mg 2 lần/ngày |
2 tuần |
Tại nồng độ đỉnh (30ph và 2h sau khi dùng thuốc) PEP: TST <1 mm by W2: NS Change:59,7±128,6(NIC)vs67,7± 119,1 P = 0,623 |
Những chữ viết tắt: AML: amlodipine; ATEN: atenolol; BB: beta blocker; CCB: chẹn kênh calci nhóm dihydropyridine; CARV: carvedilol; DILT: diltiazem; ISMN: isosorbide mononitrates; IVA: ivabradine; LAN: nitrates tác dụng kéo dài; MET: chuyển hóa tương đương; MET: metoprolol; NIC: nicorandil; NIF: nifedipine; NS: không đặc hiệu; S: đặc hiệu; PEP: tiêu chí đánh giá chính; Prop: propranolol; TED: tổng thời gian gắng sức;TMZ: trimetazidine; VER: verapamil; W: tuần.
Những nghiên cứu tô nền sẫm là những nghiên cứu có cỡ mẫu > 300 bệnh nhân.
Ở 9 nghiên cứu bao gồm 100 đến 300 bệnh nhân, có tổng số 1611 bệnh nhân được đánh giá. Chỉ có 1 nghiên cứu chứng minh metoprolol ưu việt hơn so với nifedipine dựa trên tiêu chí chính là thời gian đến khi ST chênh xuống 1mm, tuy nhiên không cải thiện tổng thời gian gắng sức. Do đó, không có nghiên cứu nào trong số này chứng minh có một thuốc kéo dài thời gian gắng sức hơn thuốc khác.
Trong 4 nghiên cứu bao gồm hơn 300 bệnh nhân, có tổng số 2818 bệnh nhân được đánh giá. Tương tự, không có bằng chứng nào được tìm thấy chứng tỏ có một loại thuốc nào đó tốt hơn so với thuốc còn lại (chẹn beta, chẹn kênh calci và ức chế kênh If đã được thử nghiệm). Bằng chứng về tác dụng tương đương của những thuốc này được kết luận ở 3 nghiên cứu trong số này và sự cải thiện thời gian gắng sức gần như tương đồng ở nghiên cứu còn lại.
Bàn luận
Xem xét một cách có hệ thống xuyên suốt lịch sử điều trị đau thắt ngực bằng các thuốc đường uống cho thấy rằng có rất ít dữ liệu. Những hướng dẫn thực hành được rút ra không phải từ lượng nhỏ dữ liệu này mà từ niềm tin lâm sàng vững chắc. Vấn đề này được quan tâm đặc biệt vì đau thắt ngực ổn định là một trong những nguyên nhân quan trọng nhất gây ra bệnh tật toàn cầu và thuốc điều trị đau thắt ngực là một trong những thuốc được kê đơn nhiều nhất hiện nay. Trên cơ sở tổng quan hệ thống này, chúng tôi có thể kết luận rằng không có thuốc chống đau thắt ngực nào vượt trội hơn thuốc khác để phân loại thành nhóm thuốc hàng thứ nhất (first line) và hàng thứ hai (second line), và hiệu quả điều trị tương đương của thuốc chẹn beta (atenolol), chẹn kênh calci (amlodipine, nifedipine) và thuốc ức chế kênh If (ivabradine) đã được chứng minh.
Mặc dù điều kiện đầu vào của các nghiên cứu trong phân tích của chúng tôi là cỡ mẫu tối thiểu gồm 100 bệnh nhân (ít nhất 50 bệnh nhân mỗi nhóm ở nghiên cứu so sánh 2 nhóm mù đôi), chúng tôi cũng tiến hành tổng quan các nghiên cứu bắt chéo có cỡ mẫu nhỏ hơn 100. Chỉ có 1 nghiên cứu so sánh atenolol với ranolazine, theo dõi trong một tuần điều trị, và kết quả không có sự khác biệt về tiêu chí đánh giá chính, đó là thời gian đến khi khởi phát đau thắt ngực khi thực hiện tets gắng sức.
Sự phát triển của các thuốc chống đau thắt ngực đường uống luôn song song với việc tiến hành thực hiện các thử nghiệm lâm sàng để kiểm tra những loại thuốc đó. Các thử nghiệm lâm sàng được thiết kế trước đây vẫn còn đơn giản, chưa có sự tính toán về các nguồn lực, tỉ lệ may rủi, hoặc thậm chí cho rằng việc thất bại trong việc chứng minh tính vượt trội của một loại thuốc không đồng nghĩa với việc chúng có hiệu quả điều trị tương đương. Những nhược điểm khác của các nghiên cứu trước đây đã gây khó khăn cho việc so sánh giữa các nghiên cứu đó với các nghiên cứu được thực hiện gần đây. Ví dụ như nghiên cứu thuốc chẹn kênh calci để đánh giá ảnh hưởng của test gắng sức tại nồng độ đỉnh của thuốc, trong khi việc đánh giá này hiện nay chỉ còn được yêu cầu để thể hiện tác dụng của thuốc ở nồng độ đáy, mà thực ra chỉ có thể đánh giá được trên ivabradine và ranolazine. Trong nỗ lực thử nghiệm và rút ra kết luận để xác nhận xem có loại thuốc nào ưu việt hơn loại thuốc khác trong điều trị đau thắt ngực hay không, chúng tôi đã giới hạn phân tích chỉ bao gồm những nghiên cứu có ít nhất 50 bệnh nhân ở mỗi nhóm. Dữ liệu thu được từ những nghiên cứu trước đây với những tiêu chuẩn đánh giá khác, sử dụng những phương pháp nghiên cứu khác, và đặc biệt sử dụng những phương pháp phân tích chưa đúng đắn sẽ không được sử dụng. Mặt khác, thất bại trong việc chứng minh tính ưu việt của một thuốc trong bất kì nghiên cứu có cỡ mẫu tối thiểu 100 bệnh nhân sẽ cung cấp bằng chứng có sức thuyết phục chứng tỏ rằng không có thuốc điều trị đau thắt ngực nào ưu việt hơn thuốc khác. Để nói rằng một thuốc có hiệu quả tương đương với thuốc khác, chúng tôi cũng tập trung vào những nghiên cứu với nhiều hơn 150 bệnh nhân ở mỗi nhóm, cỡ mẫu tối thiểu để có khả năng rút ra kết luận này.
Một vài phương pháp khác nhau đã được sử dụng trong quá khứ để đánh giá hiệu quả của thuốc điều trị đau thắt ngực như nhật kí đau thắt ngực, lượng thuốc GTN bệnh nhân dùng, cũng như những thông số khác của điện tâm đồ gắng sức. Đánh giá chủ quan về tần số đau ngực và lượng thuốc GTN bệnh nhân sử dụng là những công cụ thiếu tin cậy vì khi bệnh nhân cải thiện triệu chứng họ có thể hoạt động nhiều hơn, do đó không làm giảm tần số đau ngực và sự sử dụng thuốc GTN. Test gắng sức sử dụng quãng thời gian gắng sức hoặc thời gian từ lúc thực hiện test đến khi có cơn đau ngực mức độ trung bình được các hiệp hội tim mạch của Châu Âu và Mĩ xem như tiêu chuẩn vàng để đánh giá một thuốc chống đau thắt ngực. Ở những nghiên cứu trước đây, khi không có một tiêu chí đánh giá chính nào được lựa chọn, chúng tôi chọn thời gian kéo dài của test gắng sức như là tiêu chuẩn đánh giá chính.
Nếu không có sự vượt trội của bất kì thuốc chống đau thắt ngực nào so với các thuốc còn lại, và hiệu quả điều trị tương đương được chứng minh giữa thuốc chẹn beta, chẹn kênh calci, và ức chế kênh If, chúng ta sẽ tiếp tục lựa chọn thuốc chống đau thắt ngực tốt nhất cho mỗi bệnh nhân như thế nào?
Các nghiên cứu từng đánh giá thuốc chống đau thắt ngực đã không quan tâm đến sinh lý bệnh cơ bản của triệu chứng đau ngực khi chọn bệnh nhân vào nghiên cứu. Rõ ràng là có những cơ chế khác nhau dẫn tới thiếu máu cơ tim và một số trong đó có thể chiếm ưu thế ở bệnh nhân này hơn những bệnh nhân khác. Ở bất kì bệnh nhân đau thắt ngực nào, sự tăng nhu cầu oxy của cơ tim, giảm lưu lượng máu mạch vành (do co thắt ngoại tâm mạc hoặc do rối loạn chức năng vi mạch vành) cùng với sự thay đổi áp suất đổ đầy thất trái (thay đổi này có thể ảnh hưởng đến cả lưu lượng mạch vành và nhu cầu oxy cơ tim) có thể đóng vai khác nhau trong sinh lý bệnh của đau thắt ngực. Những hiểu biết gần đây về đau thắt ngực do nguyên nhân vi mạch và những trường hợp có thể xảy ra đau thắt ngực loại này (ví dụ: đau thắt ngực sau chụp mạch) đã bổ sung một hướng điều trị đau thắt ngực hoàn toàn mới. Những loại thuốc khác nhau tác dụng theo những cơ chế khác nhau, ví dụ, thuốc chẹn beta giảm nhu cầu oxy của cơ tim một cách hiệu quả nhưng trong một số trường hợp lại gây tăng sức cản mạch vành, do đó, tình trạng của những bệnh nhân bị đau thắt ngực Prinzmetal hoặc đau ngực do co thắt vi mạch có thể tệ hơn khi được điều trị bằng chẹn beta nhưng có thể cải thiện khi điều trị bằng những thuốc giãn mạch như chẹn kênh calci. Ngoài ra, khi lựa chọn thuốc đầu tiên để điều trị đau thắt ngực cũng nên cân nhắc đến những bệnh phối hợp của bệnh nhân như tăng huyết áp, hở van hai lá, rung nhĩ, rối loạn chức năng thần kinh tự động,…Ví dụ, ở những bệnh nhân có suy tim, thuốc chẹn beta và/hoặc Ivabradine nên được ưu tiên, bệnh nhân đái tháo đường được điều trị bằng thuốc chẹn kênh calci có thể kiểm soát huyết áp tốt hơn. Những thuốc chống đau thắt ngực ít ảnh hưởng đến huyết động nên được lựa chọn cho bệnh nhân có nhịp chậm hoặc huyết áp thấp. Trong trường hợp bệnh phối hợp là chống chỉ định của một loại thuốc nào đó thì phải lựa chọn thuốc khác phù hợp hơn. Do đó, theo chúng tôi, lựa chọn thuốc đầu tay để điều trị đau thắt ngực phụ thuộc vào cơ chế sinh lý bệnh chủ yếu gây ra đau ngực và bệnh phối hợp của mỗi bệnh nhân, phương thức điều trị sẽ càng hiệu quả nếu cân nhắc đến cả cơ chế tác dụng của thuốc.
Kết luận
Cuối cùng, việc điều trị đau thắt ngực mạn tính bằng những thuốc nhóm lựa chọn hàng thứ nhất là dựa trên sự chấp thuận từ nhiều năm trước, với những tiêu chuẩn mà ngày nay không còn đủ sức thuyết phục nữa. Không có bằng chứng nào ủng hộ việc phân loại và sử dụng thuốc điều trị đau thắt ngực thành hai nhóm hàng thứ nhất (first line) và hàng thứ hai (second line). Việc lựa chọn thuốc điều trị nên được cá thể hóa cho từng bệnh nhân dựa trên những hiểu biết về cơ chế sinh lý bệnh và bệnh phối hợp ở bệnh nhân đó.
Phụ lục:
Phụ lục trực tuyến có tại trang web của European Heart Journal
Tài liệu tham khảo
1. Lauder Brunton T. On the use of nitrite of amyl in angina pectoris. Lancet1867; 90:97–98.
2. Murrell W. Nitroglycerine as a remedy for angina pectoris. Lancet 1879;113: 225–227.
3. Srivastava SC, Dewar HA, Newell DJ. Double-blind trial of propranolol (Inderal) in angina of effort. Br Med J 1964;2:724–725.
4. Melville KI, Shister HE, Huq S. Iproveratril: experimental data on coronary dilatation and antiarrhythmic action. Can Med Assoc J1964;90:761–770.
5. Fleckenstein A. History of calcium antagonists. Circ Res1983;52:13–16.
6. Goldberg LPI. En studie over sorbiddinitratets karleffekt. (A study of the vascular effect of sorbide dinitrate). Nordisc Med1946;29:190–193.
7. Berlin R. Historical aspects of nitrate therapy. Drugs1987;33(Suppl 4):1–4.
8. Mehrotra TN, Bassadone ET. Trimetazidine in the treatment of angina pectoris. Br J Clin Pract 1967;21:553–554.
9. Sakai K, Shiraki Y, Nabata H. Cardiovascular effects of a new coronary vasodilator N-(2-hydroxyethyl) nicotinamide nitrate (SG-75): comparison with nitroglycerin and diltiazem. J Cardiovasc Pharmacol 1981;3:139–150.
10. Vilaine JP. The discovery of the selective I(f) current inhibitor ivabradine. A new therapeutic approach to ischemic heart disease. Pharmacol Res2006;53:424–434.
11. Jain D, Dasgupta P, Hughes LO, Lahiri A, Raftery EB. Ranolazine (RS-43285): a preliminary study of a new anti-anginal agent with selective effect on ischaemic myocardium. Eur J Clin Pharmacol1990;38:111–114.
12. Task Force Members, Montalescot G, Sechtem U, Achenbach S, Andreotti F, Arden C, Budaj A, Bugiardini R, Crea F, Cuisset T, Di Mario C, Ferreira JR, Gersh BJ, Gitt AK, Hulot JS, Marx N, Opie LH, Pfisterer M, Prescott E, Ruschitzka F, Sabate´ M, Senior R, Taggart DP, van der Wall EE, Vrints CJ; ESC Committee for Practice Guidelines, Zamorano JL, Achenbach S, Baumgartner H, Bax JJ, Bueno H, Dean V, Deaton C, Erol C, Fagard R, Ferrari R, Hasdai D, Hoes AW, Kirchhof P, Knuuti J, Kolh P, Lancellotti P, Linhart A, Nihoyannopoulos P, Piepoli MF, Ponikowski P, Sirnes PA, Tamargo JL, Tendera M, Torbicki A, Wijns W, Windecker S; Document Reviewers, Knuuti J, Valgimigli M, Bueno H, Claeys MJ, DonnerBanzhoff N, Erol C, Frank H, Funck-Brentano C, Gaemperli O, Gonzalez-Juanatey JR, Hamilos M, Hasdai D, Husted S, James SK, Kervinen K, Kolh P, Kristensen SD, Lancellotti P, Maggioni AP, Piepoli MF, Pries AR, Romeo F, Ryde´n L, Simoons ML, Sirnes PA, Steg PG, Timmis A, Wijns W, Windecker S, Yildirir A, Zamorano JL. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology.Eur Heart J2013;34:2949–3003.
13. van der Does R, Eberhardt R, Derr I, Ehmer B. Efficacy and safety of carvedilol in comparison with nifedipine sustained-release in chronic stable angina. J Cardiovasc Pharmacol1992;19:S122–S127.
14. Guermonprez JL, Blin P, Peterlongo F. A double-blind comparison of the longterm efficacy of a potassium channel opener and a calcium antagonist in stable angina pectoris. Eur Heart J1993;14:30–34.
15. Ardissino D, Savonitto S, Egstrup K, Rasmussen K, Bae EA, Omland T, Schjelderup-Mathiesen PM, Marraccini P, Merlini PA, Wahlqvist I, Rehnqvist N; FACC IMAGE Study Group Selection of medical treatment in stable angina pectoris: results of the International Multicenter Angina Exercise (IMAGE) Study. J Am Coll Cardiol 1995;25:1516–1521.
16. Detry JM, Sellier P, Pennaforte S, Cokkinos D, Dargie H, Mathes P. Trimetazidine: a new concept in the treatment of angina. Comparison with propranolol in patients with stable angina. Trimetazidine European Multicenter Study Group.Br J Clin Pharmacol1994;37:279–288.
17. Fox KM, Mulcahy D, Findlay I, Ford I, Dargie HJ. The Total Ischaemic Burden European Trial (TIBET). Effects of atenolol, nifedipine SR and their combination on the exercise test and the total ischaemic burden in 608 patients with stable angina. The TIBET Study Group.Eur Heart J1996;17:96–103.
18. Hauf-Zachariou U, Blackwood RA, Gunawardena KA, ODonnell JG, Garnham S, Pfarr E. Carvedilol versus verapamil in chronic stable angina: a multicentre trial. Eur J Clin Pharmacol 1997;52:95–100.
19. The SWAN study group. Comparison of the antiischaemic and antianginal effects of nicorandil and amlodipine in patients with symptomatic stable angina pectoris: the SWAN study. J Clin Basic Cardiol 1999;2:213–217.
20. Pehrsson SK, Ringqvist I, Ekdahl S, Karlson BW, Ulvenstam G, Persson S. Monotherapy with amlodipine or atenolol versus their combination in stable angina pectoris. Clin Cardiol2000;23:763–770.
21. Koylan N, Bilge AK, Adalet K, Mercanoglu F, Buyukozturk K. Comparison of the effects of trimetazidine and diltiazem on exercise performance in patients with coronary heart disease. The Turkish trimetazidine study (TTS). Acta Cardiol2004; 59:644–650.
22. Tardif JC, Ford I, Tendera M, Bourassa MG, Fox K. Efficacy of ivabradine, a new selective I(f) inhibitor, compared with atenolol in patients with chronic stable angina.Eur Heart J2005;26:2529–2536.
23. Ruzyllo W, Tendera M, Ford I, Fox KM. Antianginal efficacy and safety of ivabradine compared with amlodipine in patients with stable effort angina pectoris: a 3-month randomised, double-blind, multicentre, noninferiority trial. Drugs2007;67: 393–405.
24. Zhu WL, Shan YD, Guo JX, Wei JP, Yang XC, Li TD, Jia SQ, He Q, Chen JZ, Wu ZG, Li ZQ, You K. Double-blind, multicenter, active-controlled, randomized clinical trial to assess the safety and efficacy of orally administered nicorandil in patients with stable angina pectoris in China.Circ J2007;71:826–833.
25. Li Y, Jing L, Li Y, Jiang J, Wang Z, Wei J, Li X, Wang L, Xia H, Li T, Liu S, Xing B, Yang Z, Lu Q, Jiang R, Xie P, Shou X, Wang X, Jia Y. The efficacy and safety of ivabradine hydrochloride versus atenolol in Chinese patients with chronic stable angina pectoris. Pharmacoepidemiol Drug Saf2014;23:1183–1191.
26. Rousseau MF, Pouleur H, Cocco G, Wolff AA. Comparative efficacy of ranolazine versus atenolol for chronic angina pectoris. Am J Cardiol2005;95:311–316.
27. Committee for medicinal products for human use (CHMP). Guideline on the clinical investigation of anti-anginal medicinal products in stable angina pectoris. 2006 (3 May 2018).6 R. Ferrariet al.
Downloaded from https://academic.oup.com/eurheartj/advance-article-abstract/doi/10.1093/eurheartj/ehy504/5084899







