MỞ ĐẦU
Trong một bài báo đăng trên tờ American Journal of Cardiology năm 1974, Gould và Lipscomb mô tả ảnh hưởng của hẹp tiến triển của động mạch vành trên lưu lượng máu mạch vành tối đa và lúc nghỉ:
TS Hồ Huỳnh Quang Trí
Viện Tim TP HCM
MỞ ĐẦU
Trong một bài báo đăng trên tờ American Journal of Cardiology năm 1974, Gould và Lipscomb mô tả ảnh hưởng của hẹp tiến triển của động mạch vành trên lưu lượng máu mạch vành tối đa và lúc nghỉ: Khi đường kính động mạch vành giảm ≥ 50% khả năng dãn mạch tối đa của động mạch vành bị hạn chế, và khi đường kính động mạch vành giảm ≥ 85% lưu lượng máu mạch vành lúc nghỉ cũng bị hạn chế.1 Những kết quả thí nghiệm này sau đó đã được áp dụng vào thực hành lâm sàng: Hẹp động mạch vành (do xơ vữa động mạch) ≥ 50% được xem là hẹp có ý nghĩa về mặt huyết động, và hẹp ≥ 85% được xem là hẹp nặng hay hẹp nguy kịch (critical stenosis).2 Trong một thời gian dài y giới mặc nhiên xem hẹp/tắc động mạch vành do xơ vữa động mạch là yếu tố duy nhất trong cơ chế bệnh sinh của thiếu máu cục bộ cơ tim. Năm 1978, khi bác sĩ người Đức Gruntzig công bố kỹ thuật nong động mạch vành bằng bóng qua da để giải quyết các sang thương hẹp/tắc động mạch vành, cộng đồng y khoa đã phản ứng một cách rất phấn khởi và nhanh chóng chấp nhận phương pháp điều trị này. Tuy nhiên sau khi hàng trăm nghìn thủ thuật nong động mạch vành bằng bóng qua da (và những cải tiến của thủ thuật này, ví dụ nong kèm đặt stent trong động mạch vành) được thực hiện khắp nơi trên thế giới, sự phấn khởi ban đầu đã nguội đi bớt. Nhiều nghiên cứu đã chứng minh là lợi ích của việc tái thông động mạch vành bị hẹp/tắc chỉ thể hiện rõ nhất là ở những bệnh nhân bị nhồi máu cơ tim cấp với ST chênh lên.
Hiện có nhiều chứng cứ cho thấy là giữa hẹp/tắc động mạch vành do xơ vữa động mạch và thiếu máu cục bộ cơ tim không phải lúc nào cũng có một mối liên hệ trực tiếp theo kiểu 1-1 và việc chỉ chăm chú vào yếu tố hẹp/tắc động mạch vành không còn phù hợp cả trên phương diện chẩn đoán lẫn trên phương diện điều trị tình trạng thiếu máu cục bộ cơ tim.
HẸP/TẮC ĐỘNG MẠCH VÀNH DO XƠ VỮA ĐỘNG MẠCH LÀ ĐỒNG NGHĨA VỚI BỆNH TIM THIẾU MÁU CỤC BỘ?
1- Hẹp/tắc động mạch vành ở những người không triệu chứng:McGill và cộng sự thực hiện giải phẫu tử thi của 760 người chết vì tai nạn, giết người hoặc tự tử trong độ tuổi 15-34 và khảo sát động mạch vành xuống trước trái của những người này.3 Kết quả khảo sát cho thấy 60% nạn nhân nam có sang thương ít nhất là độ 2 theo phân độ của Hiệp hội Tim Hoa Kỳ trong động mạch vành xuống trước trái mặc dù chưa từng có biểu hiện thiếu máu cục bộ tim. Riêng ở những nạn nhân nam tuổi 30-34, tỉ lệ có sang thương tiến triển (độ 4 hoặc 5 theo phân độ của Hiệp hội Tim Hoa Kỳ) trong động mạch vành xuống trước trái lên đến 20%. Trong một nghiên cứu giải phẫu bệnh được công bố trước đó, hẹp động mạch vành nặng hiện diện trong hơn 90% các trường hợp chết do bệnh tim thiếu máu cục bộ cấp hoặc mạn nhưng cũng hiện diện trong khoảng 50% các trường hợp chứng không có tiền sử bệnh tim thiếu máu cục bộ.4
2- Có biểu hiện thiếu máu cục bộ tim nhưng không có hẹp/tắc động mạch vành:Một nhóm nhà nghiên cứu Hoa Kỳ và Châu Âu, đứng đầu là Victor Cheng, thực hiện một khảo sát trên hơn 14.000 người được chụp cắt lớp cản quang động mạch vành.5 Kết quả khảo sát cho thấy ở những người có triệu chứng đau thắt ngực điển hình, tỉ lệ có hẹp động mạch vành ≥ 50% đường kính là 40% ở nam và 19% ở nữ, và tỉ lệ có hẹp động mạch vành ≥ 70% đường kính là 27% ở nam và 11% ở nữ. Điều này có nghĩa là đa số bệnh nhân có triệu chứng đau thắt ngực điển hình không có hẹp có ý nghĩa của động mạch vành.
Theo kết quả của một nghiên cứu công bố năm 1980 trên 212 bệnh nhân hội chứng mạch vành cấp, có 30,6% bệnh nhân có động mạch vành bình thường hoặc gần bình thường trên phim chụp cản quang.6 Nghiên cứu GUSTO IIb (Global Use of Strategies to Open Occluded Coronary Arteries in Acute Coronary Syndromes IIb) với qui mô lớn hơn (12.142 bệnh nhân hội chứng mạch vành cấp) cũng có kết quả tương tự: 30,5% bệnh nhân nữ đau thắt ngực không ổn định và 10,2% bệnh nhân nữ nhồi máu cơ tim cấp với ST chênh lên có động mạch vành bình thường trên phim chụp cản quang.7
3- Giải quyết hẹp/tắc động mạch vành có chữa dứt được thiếu máu cục bộ tim?Để trả lời câu hỏi này, ta cần xem lại kết quả của nghiên cứu COURAGE (Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation).8 COURAGE là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên đa trung tâm, với tiêu chuẩn chọn bệnh là: có hẹp ≥ 70% đoạn gần của một động mạch vành lớn ở thượng tâm mạc và chứng cứ khách quan của thiếu máu cục bộ tim (ST chênh xuống rõ trên điện tim lúc nghỉ hoặc có dấu hiệu thiếu máu cục bộ khi làm nghiệm pháp stress gắng sức hoặc stress bằng thuốc dãn mạch) hoặc có hẹp ≥ 80% của một động mạch vành và đau thắt ngực điển hình. Bệnh nhân được phân ngẫu nhiên vào nhóm điều trị nội khoa tích cực kèm can thiệp mạch vành qua da sớm hoặc nhóm điều trị nội khoa tích cực đơn thuần. Sau thời gian theo dõi trung vị 4,6 năm, tần suất dồn chết do mọi nguyên nhân hoặc nhồi máu cơ tim không chết (là tiêu chí đánh giá chính của nghiên cứu) của 2 nhóm khác biệt không có ý nghĩa thống kê: 19,0% so với 18,5%, p = 0,62. Tỉ lệ vẫn còn đau thắt ngực sau 5 năm là 26% ở nhóm điều trị nội khoa tích cực kèm can thiệp mạch vành qua da sớm và 28% ở nhóm điều trị nội khoa tích cực đơn thuần, mặc dù đa số bệnh nhân có dùng thuốc chống đau thắt ngực và trong quá trình theo dõi nhiều bệnh nhân đã được tái tưới máu mạch vành bằng can thiệp mạch vành qua da hoặc mổ bắc cầu (21,1% ở nhóm điều trị nội khoa tích cực kèm can thiệp mạch vành qua da sớm và 32,6% ở nhóm điều trị nội khoa tích cực đơn thuần). Kết quả COURAGE chứng tỏ việc giải quyết hẹp/tắc động mạch vành bằng biện pháp cơ học (can thiệp mạch vành qua da) không chữa dứt được tình trạng thiếu máu cục bộ tim.
4- Ý nghĩa tiên lượng của thiếu máu cục bộ tim không kèm hẹp động mạch vành:WISE (Women’s Ischemia Syndrome Evaluation) là một nghiên cứu được chính phủ Hoa Kỳ tài trợ, thực hiện trên những người phụ nữ được chụp mạch vành cản quang vì đau ngực hoặc nghi ngờ thiếu máu cục bộ tim.9 Nhóm tác giả WISE so sánh dự hậu của 352 phụ nữ có hẹp ≥ 50% ít nhất một động mạch vành và 74 phụ nữ không có hẹp có ý nghĩa động mạch vành trên phim chụp cản quang. Trong số 74 người này có 14 người có thiếu máu cục bộ tim phát hiện bằng phương pháp đo phổ cộng hưởng từ hạt nhân với phosphor 31. Các biến cố được ghi nhận trong quá trình theo dõi gồm chết, nhồi máu cơ tim, suy tim và nhập viện vì đau thắt ngực không ổn định. Sau 3 năm theo dõi, tỉ lệ sống sót không biến cố là 87% ở nhóm 60 người không có hẹp động mạch vành và không có thiếu máu cục bộ tim, 57% ở nhóm 14 người không có hẹp động mạch vành nhưng có thiếu máu cục bộ tim và 52% ở nhóm 352 người có hẹp động mạch vành. Trên hình 1 là tỉ lệ sống sót không bị biến cố của 3 nhóm. Kết quả WISE chứng tỏ những người không có hẹp có ý nghĩa động mạch vành nhưng có thiếu máu cục bộ tim (phát hiện bằng đo phổ cộng hưởng từ hạt nhân) cũng có tiên lượng xấu như những người có hẹp có ý nghĩa động mạch vành.
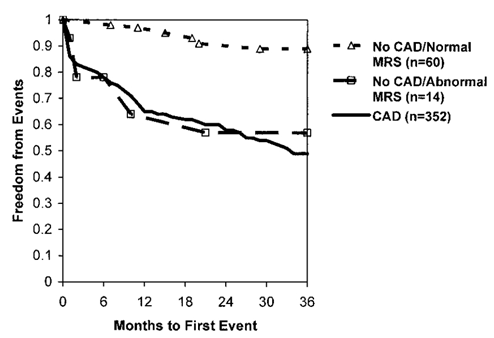
Hình 1: Tỉ lệ sống sót không bị nhồi máu cơ tim, suy tim và đau thắt ngực không ổn định của nhóm không có hẹp động mạch vành và không có thiếu máu cục bộ tim (No CAD/Normal MRS), nhóm không có hẹp động mạch vành nhưng có thiếu máu cục bộ tim (No CAD/Abnormal MRS) và nhóm có hẹp động mạch vành (CAD).
Nói chung, từ các dữ liệu lâm sàng nêu trên có thể kết luận là hẹp/tắc động mạch vành không phải là đồng nghĩa với bệnh tim thiếu máu cục bộ. Trong cơ chế bệnh sinh của bệnh tim thiếu máu cục bộ có sự tham gia của nhiều yếu tố khác ngoài hẹp/tắc các động mạch vành lớn ở thượng tâm mạc.
QUAN ĐIỂM MỚI VỀ BỆNH SINH CỦA BỆNH TIM THIẾU MÁU CỤC BỘ
Hiện có nhiều chứng cứ cho thấy rối loạn chức năng nội mô và chức năng vi tuần hoàn trong động mạch vành, hiện tượng co mạch vành, sự tăng hoạt hóa tiểu cầu và tăng đông cũng như phản ứng viêm góp phần quan trọng vào cơ chế bệnh sinh của thiếu máu cục bộ cơ tim.10-12 Quan điểm hiện nay về bệnh sinh của bệnh tim thiếu máu cục bộ được ví như thuyết Copernicus.13 Theo Copernicus, mặt trời là trung tâm thái dương hệ và các hành tinh xoay chung quanh mặt trời. Tương tự như vậy, trong bệnh sinh của bệnh tim thiếu máu cục bộ hiện tượng thiếu máu cục bộ cơ tim (chứ không phải hẹp/tắc động mạch vành) là trung tâm, các yếu tố góp phần tạo nên hiện tượng này ngoài hẹp/tắc động mạch vành còn có rối loạn chức năng nội mô, rối loạn chức năng vi tuần hoàn, co mạch, tăng hoạt hóa tiểu cầu, tăng đông và phản ứng viêm (hình 2).
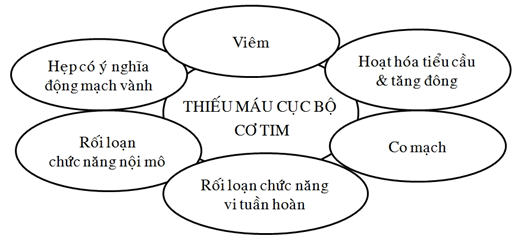

Hình 2: Quan điểm mới về bệnh sinh của bệnh tim thiếu máu cục bộ xem hiện tượng thiếu máu cục bộ cơ tim là trung tâm.
Quan điểm mới về bệnh sinh của bệnh tim thiếu máu cục bộ được thể hiện rõ nét trong các hướng dẫn chẩn đoán và điều trị bệnh tim thiếu máu cục bộ ổn định do Trường Môn các bác sĩ, Trường Môn Tim mạch, Hiệp hội Tim, Hiệp hội phẫu thuật lồng ngực, Hiệp hội điều dưỡng phòng ngừa tim mạch và Hội các phẫu thuật viên lồng ngực của Hoa Kỳ phối hợp biên soạn và công bố năm 2012.14,15 Trong các hướng dẫn này, thay cho cụm từ “stable coronary artery disease” (bệnh động mạch vành ổn định) được dùng lâu này, các tác giả dùng cụm từ “stable ischemic heart disease”, có nghĩa là bệnh tim thiếu máu cục bộ ổn định.
THAY ĐỔI QUAN ĐIỂM VỀ BỆNH SINH CÓ ẢNH HƯỞNG NHƯ THẾ NÀO ĐỐI VỚI CHẨN ĐOÁN VÀ ĐIỀU TRỊ?
Với việc xem thiếu máu cục bộ cơ tim là trung tâm trong cơ chế bệnh sinh, qui trình chẩn đoán cần được điều chỉnh cho phù hợp. Theo Marzilli và cộng sự, cần chú trọng đến kết quả của các nghiệm pháp không xâm nhập (như thời gian đến khi xuất hiện ST chênh xuống, biên độ chênh xuống của ST và số chuyển đạo có ST chênh xuống khi làm điện tim gắng sức, độ nặng và số vùng cơ tim có khiếm khuyết tưới máu khi khảo sát bằng hình ảnh đồng vị phóng xạ kèm stress) khi đánh giá thiếu máu cục bộ cơ tim.13 Nếu nghiệm pháp không xâm nhập phát hiện thiếu máu cục bộ cơ tim nhưng khi chụp mạch vành cản quang không thấy hẹp có ý nghĩa động mạch vành thì cũng không nên xem những trường hợp này là dương tính giả.13 Trong hướng dẫn 2012 của Hoa Kỳ về chẩn đoán bệnh tim thiếu máu cục bộ ổn định, việc chụp động mạch vành cản quang không được xem là một điều kiện bắt buộc phải có để chẩn đoán xác định bệnh tim thiếu máu cục bộ. Theo hướng dẫn này, chụp động mạch vành cản quang được chỉ định trong các trường hợp cụ thể sau: (1) Đã từng bị đột tử do tim được cứu sống hoặc rối loạn nhịp thất đe dọa tính mạng; (2) Xuất hiện các triệu chứng và dấu hiệu suy tim; (3) Các đặc điểm lâm sàng và kết quả của nghiệm pháp không xâm nhập cho thấy bệnh nhân có nguy cơ cao bị bệnh tim thiếu máu cục bộ nặng.14 Trong các trường hợp vừa nêu, chụp động mạch vành cản quang là để làm cơ sở cho chỉ định tái tưới máu mạch vành, do đó nếu ngay từ đầu bệnh nhân đã từ chối tái tưới máu mạch vành thì không nên làm thủ thuật chẩn đoán này.
Thay đổi quan điểm về bệnh sinh của bệnh tim thiếu máu cục bộ cũng có ảnh hưởng quan trọng đến tiếp cận điều trị. Hướng dẫn 2012 của Hoa Kỳ về điều trị bệnh tim thiếu máu cục bộ ổn định ngoài việc đưa ra những chỉ định tái tưới máu cụ thể còn đề cập đến điều trị nội khoa toàn diện: (1) Điều trị nhằm thay đổi các yếu tố nguy cơ (kiểm soát huyết áp, lipid và đường huyết); (2) Điều trị nhằm ngăn ngừa nhồi máu cơ tim và chết (thuốc chống tiểu cầu, chẹn bêta và ức chế hệ renin-angiotensin-aldosterone); (3) Điều trị nhằm kiểm soát triệu chứng.15 Đặc biệt, trong các biện pháp điều trị nhằm kiểm soát triệu chứng, lần đầu tiên hướng dẫn đề cập đến ranolazine là một thuốc tác động lên chuyển hóa tế bào cơ tim. Hướng dẫn cũng đề cập đến một số thuốc chống đau thắt ngực/thiếu máu cục bộ tim có hiệu quả được chứng minh nhưng chưa có mặt ở Hoa Kỳ như nicorandil, ivabradine và trimetazidine.15
TÁC ĐỘNG LÊN CHUYỂN HÓA TẾ BÀO CƠ TIM NHẰM GIẢM THIỂU HẬU QUẢ CỦA THIẾU MÁU CỤC BỘ
Với việc xem thiếu máu cục bộ cơ tim là trung tâm trong cơ chế bệnh sinh, việc dùng những thuốc tác động lên chuyển hóa tế bào cơ tim nhằm giảm thiểu hậu quả của thiếu máu cục bộ được chú trọng hơn. Hiện có 2 thuốc tác động theo hướng này là ranolazine và trimetazidine. Trimetazidine được dùng từ lâu tại hơn 80 quốc gia trên thế giới, trong đó có Việt Nam, tuy nhiên cơ chế tác dụng của thuốc mới được làm sáng tỏ gần đây. Trimetazidine ức chế enzym 3-KAT (3-ketoacyl-CoA thiolase) là một enzym có vai trò trung tâm trong quá trình bêta-oxy hóa axít béo tự do ở ty lạp thể.16 Kết quả của ức chế bêta-oxy hóa axít béo là phục hồi sự sử dụng glucose để tổng hợp ATP (vốn bị ức chế ở vùng mô thiếu máu cục bộ). Phục hồi sử dụng glucose để tổng hợp ATP có 2 lợi ích: tiết kiệm oxy và giảm chuyển hóa yếm khí, giảm toan tế bào liên quan với thiếu máu cục bộ. Nghiên cứu có qui mô lớn đầu tiên đánh giá hiệu quả của trimetazidine trong điều trị đau thắt ngực ổn định là TRIMPOL II (Trimetazidine in Poland II).17 Đối tượng nghiên cứu gồm những người có đau thắt ngực khi gắng sức, có hẹp hơn 70% một động mạch vành lớn ở thượng tâm mạc hoặc tiền sử nhồi máu cơ tim và đang được điều trị bằng thuốc chẹn bêta metoprolol. Bệnh nhân được phân ngẫu nhiên cho dùng trimetazidine hoặc placebo trong 12 tuần. Lúc mới vào nghiên cứu và sau 12 tuần bệnh nhân được cho làm nghiệm pháp gắng sức trên thảm lăn theo qui trình Bruce. Tiêu chí đánh giá chính là thay đổi thời gian đến khi xuất hiện ST chênh xuống 1 mm trên điện tim gắng sức (tuần 12 so với ban đầu). Tổng cộng có 426 bệnh nhân được tuyển vào TRIMPOL II. Kết quả nghiên cứu cho thấy sau 12 tuần thời gian đến khi ST chênh xuống 1 mm trên điện tim gắng sức của nhóm trimetazidine tăng nhiều hơn có ý nghĩa so với nhóm placebo. Tổng thời gian gắng sức, thời gian đến khi xuất hiện đau thắt ngực và tổng công thực hiện được (tính bằng MET) của nhóm trimetazidine cũng tăng nhiều hơn có ý nghĩa so với nhóm placebo. Trên lâm sàng, số cơn đau thắt ngực mỗi tuần cũng như số lần dùng nitrate ngậm để cắt cơn đau thắt ngực mỗi tuần của nhóm trimetazidine giảm nhiều hơn có ý nghĩa so với nhóm placebo.
Tại Hội nghị Tim mạch Thế giới (World Congress of Cardiology) năm 2012 tổ chức tại Dubai, Nesukay và cộng sự báo cáo kết quả của một nghiên cứu đoàn hệ trên 1213 bệnh nhân đau thắt ngực ổn định gồm 400 người được điều trị bằng thuốc chẹn bêta, 691 người được điều trị bằng phối hợp thuốc chẹn bêta với nitrate tác dụng dài và 122 người được điều trị bằng phối hợp thuốc chẹn bêta với chẹn canxi.18 Ở cả 3 nhóm này phối hợp thêm trimetazidine MR đều giảm rất có ý nghĩa số cơn đau thắt ngực mỗi tuần.
Cho đến nay có rất nhiều nghiên cứu chứng minh lợi ích của trimetazidine trong điều trị bệnh tim thiếu máu cục bộ ổn định. Danchin và Marzilli thực hiện một phân tích gộp số liệu của 218 thử nghiệm lâm sàng (n = 19.028) nhằm đánh giá hiệu quả chống đau thắt ngực/thiếu máu cục bộ tim của trimetazidine ở bệnh nhân đau thắt ngực ổn định.19 Kết quả phân tích gộp này cho thấy trimetazidine có hiệu quả chống thiếu máu cục bộ tim (biểu hiện qua các thông số của nghiệm pháp gắng sức: tổng thời gian gắng sức, thời gian đến khi xuất hiện ST chênh xuống 1 mm và thời gian đến khi xuất hiện đau thắt ngực) cũng như hiệu quả chống đau thắt ngực (biểu hiện qua số cơn đau thắt ngực và số lần dùng nitrate ngậm để cắt cơn mỗi tuần) tương đương nitrate tác dụng dài, thuốc chẹn canxi dihydropyridine và nicorandil.
Tại hội nghị khoa học thường niên 2012 của Hội Tim mạch Châu Âu tổ chức tại Munich, Lopatin và cộng sự báo cáo kết quả của một thử nghiệm lâm sàng cho thấy trimetazidine có ảnh hưởng thuận lợi trên tiên lượng dài hạn của bệnh nhân đau thắt ngực ổn định.20 Tổng cộng 120 bệnh nhân có đau thắt ngực ổn định (CCS trung bình 2,1) và suy tim (NYHA II-III) sau nhồi máu cơ tim được phân ngẫu nhiên vào nhóm trimetazidine MR (35 mg x 2/ngày) hoặc nhóm chứng. Tất cả bệnh nhân đều được điều trị nội khoa chuẩn. Sau 6 năm tỉ lệ sống sót của nhóm trimetazidine MR cao hơn có ý nghĩa so với nhóm chứng (hình 3). Điều trị bằng trimetazidine MR còn giảm đáng kể các biến cố tim mạch gồm chết do nguyên nhân tim, nhồi máu cơ tim không chết, đột quị, tái tưới máu mạch vành và nhập viện vì đau thắt ngực không ổn định hoặc suy tim (mức giảm 39%, KTC 95% 3%-65%).
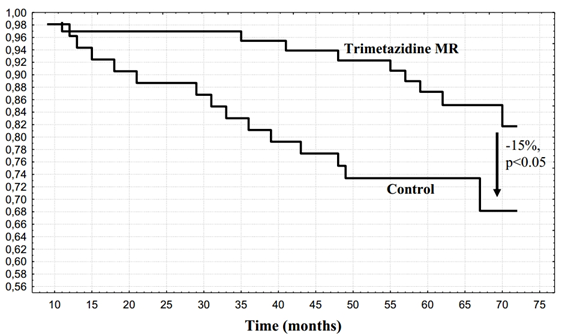

Hình 3: Tỉ lệ sống sót của 2 nhóm bệnh nhân, có và không có dùng trimetazidine MR trên nền điều trị nội khoa chuẩn.
Nói tóm lại, hiện có một số thay đổi trong chẩn đoán cũng như điều trị bệnh tim thiếu máu cục bộ phù hợp với quan điểm mới về cơ chế bệnh sinh của bệnh. Trong chẩn đoán, vị trí của các nghiệm pháp không xâm nhập được nâng lên và chụp động mạch vành cản quang không còn giữ vị trí độc tôn. Trong điều trị, tầm quan trọng của điều trị nội khoa toàn diện được nhấn mạnh. Đặc biệt, việc tác động lên chuyển hóa tế bào cơ tim nhằm giảm thiểu hậu quả của thiếu máu cục bộ được chú trọng hơn. Các dữ liệu lâm sàng hiện có cho thấy thuốc tác động lên chuyển hóa tế bào cơ tim trimetazidine không những có hiệu quả chống đau thắt ngực/thiếu máu cục bộ tim mà còn có thể cải thiện tiên lượng dài hạn của bệnh nhân đau thắt ngực ổn định.
TÀI LIỆU THAM KHẢO
1) Gould KL, Lipscomb K. Effects of coronary stenoses on coronary flow reserve and resistance. Am J Cardiol 1974;34:48-55.
2) Levine GN, Bates ER, Blankenship JC, et al. 2011 ACCF/AHA/SCAI Guideline for percutaneous coronary intervention. A report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines and the Society for Cardiovascular Angiography and Interventions. J Am Coll Cardiol 2011;58:e44-122.
3) McGill HC, McMahan A, Zieske AW, et al, for the PDAY Research Group. Association of heart disease risk factors with microscopic qualities of coronary atherosclerosis in youth. Circulation 2000;102:374-379.
4) Arbustini E, Grasso M, Diegoli M, et al. Coronary atherosclerotic plaques with and without thrombus in ischemic heart syndromes: a morphologic, immunohistochemical, and biochemical study. Am J Cardiol 1991;68:36B-50B.
5) Cheng VY, Berman DS, Rozanski A, et al. Performance of the traditional age, sex, and angina typicality-based approach for estimating pretest probability of angiographically significant coronary artery disease in patients undergoing coronary computed tomographic angiography. Circulation 2011;124:2423-2432.
6) Marzilli M, Goldstein S, Trivella MG, et al. Some clinical considerations regarding the relation of coronary vasospasm to coronary atherosclerosis: a hypothetical pathogenesis. Am J Cardiol 1980;45:882-886.
7) Hochman JS, Tamis JE, Thompson TD, et al. Sex, clinical presentation, and outcome in patients with acute coronary syndromes. Global Use of Strategies to Open Occluded Coronary Arteries in Acute Coronary Syndromes IIb Investigators. N Engl J Med 1999;341:226-232.
8) Boden WE, O’Rourke RA, Teo KK, et al, for the COURAGE Trial Research Group. Optimal medical therapy with or without PCI for stable coronary disease. N Engl J Med 2007;356:1503-1516.
9) Johson BD, Shaw LJ, Buchthal SD, et al. Prognosis in women with myocardial ischemia in the absence of obstructive coronary disease. Results from the National Institutes of Health-National Heart, Lung, and Blood Institute-sponsored Women’s Ischemia Syndrome Evaluation (WISE). Circulation 2004;109:2993-2999.
10) Halcox JP, Schenke WH, Zalos G, et al. Prognostic value of coronary vascular endothelial dysfunction. Circulation 2002;106:653-658.
11) Ulucay A, Demirbag R, Yilmaz R, et al. The relationship between plasma C-reactive protein levels and presence and severity of coronary stenosis in patients with stable angina. Angiology 2007;58:657-662.
12) von Mering GO, Arant CB, Wessel TR, et al. Abnormal coronary vasomotion as a prognostic indicator of cardiovascular events in women: results from the National Heart, Lung, and Blood Institute-sponsored Womens’ Ischemia Syndrome Evaluation (WISE). Circulation 2004;109:722-725.
13) Marzilli M, Merz NB, Boden WE, et al. Obstructive coronary atherosclerosis and ischemic heart disease: an elusive link. J Am Coll Cardiol 2012;60:951-956.
14) Qaseem A, Fihn SD, Williams S, et al, for the Clinical Guidelines Committee of the American College of Physicians. Diagnosis of stable ischemic heart disease: Summary of a clinical practice guideline from the ACP/ACCF/AHA/AATS/PCNA/STS. Ann Intern Med 2012;157:729-734.
15) Fihn SD, Gardin JM, Abrams J, et al. 2012 ACCF/AHA/ACP/AATS/PCNA/STS Guideline for the diagnosis and management of patients with stable ischemic heart disease. Circulation 2012;126:e354-e471.
16) Kantor PF, Lucien A, Kozak R, Lopaschuk GD. The antianginal drug trimetazidine shifts cardiac energy metabolism from fatty acid oxidation to glucose oxidation by inhibiting mitochondrial long-chain 3-ketoacyl coenzyme A thiolase. Circ Res 2000; 86: 580-588.
17) Szwed H, Sadowski Z, Elikowski W, et al. Combination in stable effort angina using trimetazidine and metoprolol. Results of a randomized, double-blind, multicentre study (TRIMPOL II). Eur Heart J 2001; 22: 2267-2274.
18) Nesukay E. Assessment of the most effective combination of antianginal medications in the treatment of patients with stable angina pectoris. WCC12-ABS-1257.
19) Danchin N, Marzilli M, Parkhomenko A, Ribeiro JP. Efficacy comparison of trimetazidine with therapeutic alternatives in stable angina pectoris: a network meta-analysis. Cardiology 2011;120:59-72.
20) Lopatin YM, Ilyukhin OV, Ilyukhina MV, et al. Long-term trimetazidine modified release therapy improves prognosis in post-myocardial infarction patients with angina pectoris and heart failure. Presented at ESC Congress 2012. Abstract 2052.







