Bệnh tim chỉ có một tâm thất chức năng (functional single ventricle) hay còn gọi tâm thất độc nhất hiếm gặp nhưng thường rất phức tạp và có tỉ lệ là 4-8/10.000 bé sơ sinh và chiếm khoảng 7,7% các bệnh tim bẩm sinh, thường được chẩn đoán rất sớm sau sinh do tím. Hiện nay với sự phát triển của siêu âm tim thai, ngày càng có nhiều trường hợp được chẩn đoán trước sinh. Diễn tiến tự nhiên của bệnh rất xấu với hơn 75% các trường hợp sẽ tử vong trong vòng 3 năm đầu.
Jacobs và Anderson đưa ra khái niệm đơn giản định nghĩa về sinh lý chức năng của tim: “tim có một tâm thất chức năng”, trong đó tổn thương giải phẫu có một tâm thất hoặc hai thất nhưng chỉ có một tâm thất có chức năng bình thường và thất còn lại thiểu sản không đảm nhiệm nổi chức năng của tuần hoàn phổi hoặc hệ thống (xem phác đồ 55).
Trong nhóm bệnh tim này, việc phẫu thuật sửa chữa để tim có thể trở thành gần như bình thường với hai thất chức năng là không thực hiện được. Con đường điều trị phẫu thuật duy nhất là đi theo hướng một tâm thất, trong đó tâm thất độc nhất có chức năng sẽ chịu trách nhiệm bơm máu vào tuần hoàn hệ thống.
Phẫu thuật Fontan với mục tiêu dẫn toàn bộ máu tĩnh mạch hệ thống (tĩnh mạch chủ trên và tĩnh mạch chủ dưới) lên phổi một cách thụ động đã giúp cải thiện tình trạng tím của bệnh nhân và sửa chữa một cách gần bình thường sinh lý hệ tuần hoàn phổi và tuần hoàn hệ thống.
I. GIẢI PHẪU HỌC VÀ ĐIỀU TRỊ NGOẠI KHOA TẠM THỜI
1.1. Giải phẫu học
1.1.1. Phân loại về tâm thất và các bệnh tim có một tâm thất chức năng:
Theo Van Praagh và cộng sự, tim có thất chung có thể chia ra 4 kiểu:
Kiểu A: Tim một tâm thất dạng thất trái, có đặc điểm là cơ bè ở mỏm mảnh mai, cơ trụ xuất phát từ thành tự do của thất.
Kiểu B: Tim một tâm thất dạng thất phải, có đặc điểm là cơ bè dầy, thô, có cơ trụ xuất phát từ vách liên thất, có dải điều hòa (moderator band).
Kiểu C: Thất chung với khiếm khuyết nặng vách liên thất.
Kiểu D: Thất không xác định được (không là phải, cũng không là trái).
Dựa theo tương quan có 3 dạng tâm thất trong bệnh tim có thất chung:
- Buồng thất chính có dạng thất trái kèm một buồng thất phải phụ teo nhỏ hoặc không còn chức năng (kiểu A của Van Praagh)
Không có lỗ van ba lá (tricuspid atresia)
Không có lỗ van động mạch phổi với vách liên thất nguyên vẹn (pulmonary atresia with intact ventricular septum)
Thất trái hai đường vào (double inlet left ventricle)
Ebtein thể nặng (nhóm D)
- Buồng thất chính có dạng thất phải kèm thất trái teo nhỏ hoặc không còn chức năng (kiểu B của van Praagh)
Hội chứng thiểu sản tim trái (hypoplastic left heart syndrome)
Không có lỗ van hai lá (mitral atresia)
Hội chứng Shone
Thất phải hai đường vào (double inlet right ventricle)
- Buồng thất chung, dạng phối hợp hoặc không xác định (kiểu C và D của Van Praagh)
Hội chứng Heterotaxy
Kênh nhĩ thất không cân bằng (unbalanced AVSD)
1.1.2. Đánh giá kích thước các buồng tim, các vòng van và các mạch máu lớn của tim:
Dựa theo cân nặng và chiều cao tính ra diện tích cơ thể (BSA: body surface area) theo công thức Dubois:
BSA = 0,007184 × chiều cao(m)0.725 × cân nặng(kg)0.425
Dựa trên siêu âm Doppler: kích thước các buồng tim, vòng van và đường kính các mạch máu lớn được đo và tính chỉ số Z score theo diện tích cơ thể để đánh giá mức độ thiểu sản so với kích thước tương ứng của tim bình thường.
Nếu -2 ≤ Z score ≤ +2: bình thường; Z score < -2: thiểu sản
1.2. Các phương pháp phẫu thuật tạm thời cho các giai đoạn
Phẫu thuật tạm thời cho tim chỉ có một tâm thất chức năng được thực hiện qua nhiều giai đoạn. Tuần hoàn Fontan chống chỉ định trong thời kỳ sơ sinh do kháng lực phổi cao.
Giai đoạn 1: Thường can thiệp trong thời kỳ sơ sinh. Ở những bệnh nhi giảm lưu lượng máu lên phổi, ống động mạch sẽ giúp duy trì lưu lượng máu lên phổi và làm giảm tím. Ở những bệnh nhi giảm lưu lượng máu hệ thống, ống động mạch giúp duy trì tuần hoàn hệ thống và sự tưới máu ngoại biên. Sử dụng prostaglandin để duy trì ống động mạch và mở rộng lỗ thông liên nhĩ (thủ thuật Rashkind) là những can thiệp rất quan trọng giúp cải thiện Qp/Qs trước khi thực hiện các phẫu thuật tạm thời tiếp theo.
Tạo shunt chủ-phổi (shunt Blalock) đối với các trường hợp máu lên phổi bị hạn chế. Shunt Blalock để máu lên phổi đủ để duy trì sự cung cấp oxy cho mô và cũng giúp cho các nhánh động mạch phổi (ĐMP) lớn lên.
Phẫu thuật trong giai đoạn này cũng nhằm sửa chữa các bất thường hẹp đường ra thất trái nếu có (như trong hội chứng thiểu sản thất trái cần làm phẫu thuật Norwood). Sự cung cấp máu lên phổi qua shunt Blalock hoặc Sano, tuy nhiên lưu lượng máu lên phổi phải có giới hạn để tránh làm tăng áp phổi và tim độc nhất không bị quá tải thể tích quá mức.
Đối với các trường hợp tim một thất cân bằng, lưu lượng máu lên phổi đủ để duy trì sự cung cấp oxy cho cơ thể với SpO2 khoảng 80-85% thì không cần phải làm shunt Blalock mà sẽ chuyển sang giai đoạn hai khi đủ điều kiện.
Ở những bệnh nhân không có hẹp ĐMP lưu lượng máu lên phổi không giới hạn. Trong những trường hợp này máu lên phổi rất nhiều do kháng lực phổi thấp hơn rất nhiều so với kháng lực hệ thống, trẻ sơ sinh thường không tím nhiều và có biểu hiện lâm sàng suy tim rất sớm nên cần phải được can thiệp sớm để tránh biến chứng tăng áp phổi không hồi phục. Phẫu thuật trong giai đoạn này là xiết bớt ĐMP (banding) đến mức cân bằng, mục đích là làm giảm lưu lượng máu lên phổi để tránh nguy cơ tăng áp phổi. Thông thường độ bão hòa oxy sau khi xiết bớt ĐMP khoảng 80-85%.
Giai đoạn 2: Thường thực hiện khi trẻ từ 4 đến 12 tháng tuổi hoặc có thể trễ hơn, khi ĐMP có kích thước đủ lớn và kháng lực phổi thấp. Bệnh nhi sẽ được làm phẫu thuật tạm thời Glenn hai hướng (Bidirectional Glenn hoặc BCPS) nối tĩnh mạch chủ trên (một hoặc hai tĩnh mạch chủ trên) với hệ thống ĐMP.
Một số trường hợp hẹp van ĐMP hoặc được xiết bớt ĐMP, lưu lượng máu từ thất chung lên ĐMP (antegrade flow) vẫn còn. Sau khi làm Glenn, lưu lượng này cần được tính toán để áp lực trung bình của ĐMP sau mổ ≤ 15 mmHg, độ bão hòa oxy khoảng 80-85% để tránh làm tăng gánh thể tích cho tim một thất và đảm bảo tuần hoàn Glenn hoạt động tốt.
Giai đoạn 3: Hoàn tất phẫu thuật Fontan, giai đoạn cuối cùng này thường được thực hiện từ 1-5 tuổi hoặc trễ hơn tùy theo từng trung tâm phẫu thuật tim.
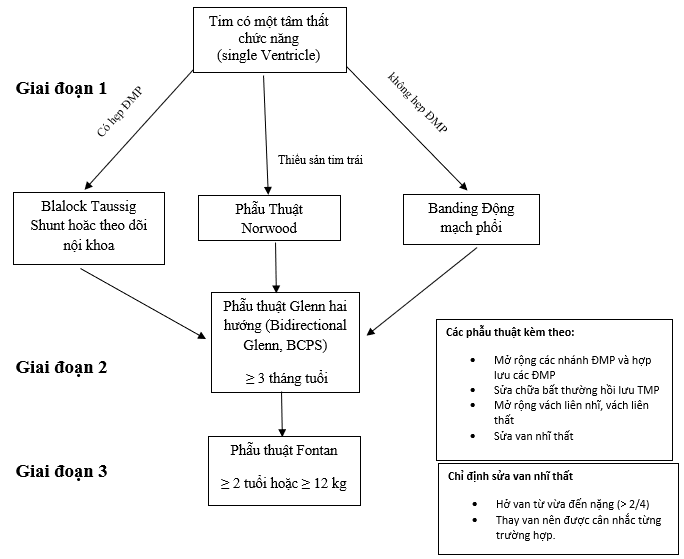 Sơ đồ 1: Các giai đoạn điều trị phẫu thuật cho tim có một tâm thất chức năng.
Sơ đồ 1: Các giai đoạn điều trị phẫu thuật cho tim có một tâm thất chức năng.
II. PHẪU THUẬT FONTAN
2.1. Chỉ định
Bệnh nhân bệnh tim có một tâm thất chức năng ≥ 2 tuổi (≥ 12 Kg)
Áp lực ĐMP trung bình ≤ 15 mmHg
Chức năng thất trái EF ≥ 50 %
RVP < 4 đơn vị Wood/m2
Nakata index ≥ 150 mm2/m2
Đã phẫu thuật BCPS
Chống chỉ định tương đối: hở van không sửa được hoặc thay van có nhiều biến chứng.
2.2. Vật liệu
Loại ống ghép: Gore-Tex hoặc Haemashield.
Đường kính: 18 hoặc 20 mm.
2.3. Kỹ thuật làm đường dẫn máu với ống ghép nhân tạo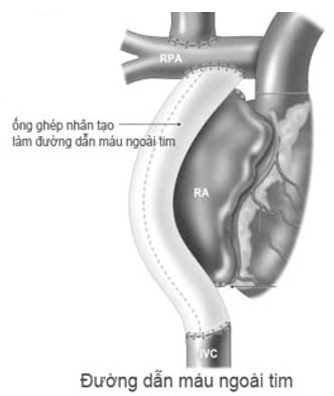 2.4. Cửa sổ giữa đường dẫn máu và nhĩ chung (fenestration)
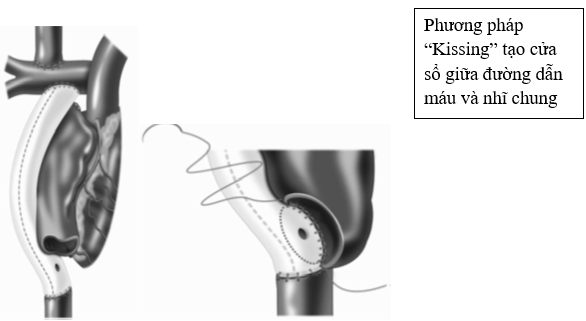
2.4. Cửa sổ giữa đường dẫn máu và nhĩ chung (fenestration)
Chỉ định: bệnh nhân có một trong các yếu tố: hở van, hẹp nhánh ĐMP và chức năng tim kém (EF < 60%), áp lực ĐMP và chênh áp qua phổi cao sau mổ.
Chống chỉ định: bất thường thông nối động tĩnh mạch phổi (AVM)
Kích thước: 3-4 mm
Chỉ định không mở cửa sổ tại Viện Tim: phải thỏa các điều kiện:
Không có hẹp các nhánh ĐMP với Nakata index > 200 mm2/m2
Không hở hoặc hở rất nhẹ van nhĩ thất chung (≤ 1/4)
Chức năng thất chung tốt EF ≥ 60 %
Áp lực ĐMP trung bình trước mổ < 15 mmHg (tối ưu ≤ 12 mmHg)
Áp lực ĐMP trung bình sau khi ngưng THNCT < 18 mmHg và
chênh áp qua phổi < 10 mmHg
2.5. Thuốc kháng đông sau phẫu thuật Fontan
6 tháng đầu sau mổ: thuốc kháng vitamin K (KVK) để đạt INR 2-2,5.
Sau 6 tháng: Nếu không có yếu tố nguy cơ, dùng aspirin 3-5 mg/kg/ngày ở trẻ nhỏ và 81 mg/ngày ở trẻ lớn. Nếu có yếu tố nguy cơ: thuốc KVK suốt đời.
Các yếu tố nguy cơ gồm: có dấu hiệu hẹp đường dẫn máu, hở van nhĩ thất từ trung bình đến nặng, EF < 60%, có cửa sổ (fenestration).
Chỉ định đóng cửa sổ: Sau phẫu thuật Fontan ≥ 6 tháng
Các chỉ định mở cửa sổ đã không còn
Tím nhiều
Nguy cơ cao khi dùng thuốc KVK (chảy máu, ở xa)
2.6. Các biến chứng của tuần hoàn Fontan
Tràn dịch màng phổi kéo dài sau mổ
Loạn nhịp: nhịp nhanh trên thất, rung nhĩ, cuồng nhĩ
Các biến chứng về huyết khối và thuyên tắc phổi
Suy chức năng gan
Bệnh mất protein ở ruột (phù toàn thân, giảm albumin máu)
Bệnh viêm phế quản tạo nút lympho (plastic bronchitis)
Suy tim.
TÀI LIỆU THAM KHẢO:
- Ruiz E et al. A technique of fenestration for extracardiac Fontan with long-term patency. Eur J Cardiothorac Surg 2009;36:200-202.
- O’Leary PW. Prevalence, clinical presentation and natural history of patients with single ventricle. Progress in Pediatric Cardiology 2002;16:31-38.
- Jacobs ML, Anderson RH. Nomenclature of the functionally univentricular heart. Cardiology in the Young, 2006;16:3-8.
- Frescura C, Thiene G. The New Concept of Univentricular Heart. Frontiers in Pediatrics 2014;2:62.
- Weinberg PM. Morphology of single ventricle. Progress in Pediatric Cardiology 2002;16:1-9.
- Jacobs ML. The Functionally Univentricular Heart and Fontan’s Operation, in Pediatric Cardiac Surgery. 2013, Blackwell Publishing Ltd. p. 542-570.
- Van Praagh R, Ongley PA, Swan HJC. Anatomic types of single or common ventricle in man. American Journal of Cardiology 1964;13:367-386.
- Pettersen MD et al. Regression equations for calculation of z scores of cardiac structures in a large cohort of healthy infants, children, and adolescents: an echocardiographic study. J Am Soc Echocardiogr 2008;21:922-934.
- Nayak S, Booker PD. The Fontan circulation. Continuing Education in Anaesthesia, Critical Care & Pain, 2008;8:26-30.
- de Leval MR, Deanfield JE. Four decades of Fontan palliation. Nat Rev Cardiol 2010;7:520-7.
- Gersony WM. Fontan Operation After 3 Decades. Circulation 2008;117:13.







