ThS.BS TRẦN CÔNG DUY
Bộ môn Nội, Đại học Y Dược TP. Hồ Chí Minh
Khoa Nội Tim Mạch, Bệnh viện Chợ Rẫy
- ĐẠI CƯƠNG
Bệnh động mạch vành là một quá trình bệnh lý đặc trưng bởi tích lũy mảng xơ vữa động mạch trong các động mạch vành thượng tâm mạc, gây tắc nghẽn hoặc không tắc nghẽn. Quá trình này có thể thay đổi được bằng điều chỉnh lối sống, thuốc và can thiệp xâm lấn để ổn định hoặc thoái triển bệnh. Bệnh lý này có thể có thời kỳ ổn định kéo dài nhưng cũng có thể trở nên không ổn định bất kỳ lúc nào do biến cố huyết khối xơ vữa cấp tính gây ra bởi nứt vỡ hoặc xói mòn mảng xơ vữa. Tuy nhiên, bệnh động mạch vành mạn thường tiến triển và nặng, thậm chí trong những thời kỳ không biểu hiện lâm sàng. Bản chất động học của quá trình bệnh động mạch vành dẫn đến những biểu hiện lâm sàng khác nhau, có thể được phân loại thành hội chứng mạch vành cấp hoặc hội chứng mạch vành mạn. Hướng dẫn của Hội Tim Châu Âu năm 2019 [21] sử dụng thuật ngữ “hội chứng mạch vành mạn” (chronic coronary syndrome) thay cho “bệnh động mạch vành ổn định” (stable coronary artery disease) trong khuyến cáo vào năm 2013 [25].
Đau thắt ngực là triệu chứng thường gặp của bệnh nhân hội chứng mạch vành mạn; tuy nhiên, bệnh nhân có thể không đau ngực mà có triệu chứng tương đương như khó thở hoặc không triệu chứng trong bệnh cảnh thiếu máu cục bộ cơ tim thầm lặng. Các bệnh cảnh lâm sàng thường gặp nhất ở các bệnh nhân hội chứng vành mạn là : (i) bệnh nhân được nghi ngờ bệnh động mạch vành và các triệu chứng đau thắt ngực ổn định và/hoặc khó thở; (ii) bệnh nhân với suy tim mới khởi phát hoặc rối loạn chức năng thất trái và nghi ngờ bệnh động mạch vành; (iii) bệnh nhân không triệu chứng và có triệu chứng với triệu chứng ổn định < 1 năm sau hội chứng mạch vành cấp, hoặc bệnh nhân được tái thông mạch vành gần đây; iv) bệnh nhân không triệu chứng và có triệu chứng > 1 năm sau chẩn đoán ban đầu hoặc tái thông mạch vành; (v) bệnh nhân đau thắt ngực và được nghi ngờ bệnh vi mạch hoặc co thắt mạch vành; và (vi) các đối tượng không triệu chứng trong đó bệnh động mạch vành được phát hiện khi tầm soát [21].
Tế bào cơ tim và thiếu máu cục bộ cơ tim được xem là trung tâm của mô hình sinh lý bệnh trong hội chứng mạch vành mạn, tất cả nguyên nhân bệnh học thúc đẩy tiến triển đến đau thắt ngực không ổn định, nhồi máu cơ tim cấp và đột tử do tim có thể được xem xét, bắt đầu từ xơ vữa động mạch gây tắc nghẽn nhưng cũng bao gồm viêm, rối loạn chức năng nội mô, rối loạn chức năng vi mạch, rối loạn chức năng tiểu cầu, huyết khối và rối loạn chức năng vận mạch. Các bệnh cảnh lâm sàng trên được phân loại thuộc hội chứng mạch vành mạn nhưng liên quan với các biến cố tim mạch trong tương lai [như tử vong hoặc nhồi máu cơ tim] và nguy cơ của họ có thể thay đổi theo thời gian. Sự phát triển hội chứng mạch vành cấp có thể làm mất ổn định các tình huống lâm sàng này. Nguy cơ có thể tăng do hậu quả của kiểm soát các yếu tố nguy cơ tim mạch không đầy đủ, điều chỉnh lối sống và/hoặc điều trị nội khoa không tối ưu, hoặc tái thông mạch vành không thành công. Ngược lại, nguy cơ có thể giảm do phòng ngừa thứ phát thích hợp và tái thông mạch vành thành công. Do đó, hội chứng mạch vành mạn được định nghĩa bởi các giai đoạn tiến triển khác nhau của bệnh động mạch vành, ngoại trừ các tình huống huyết khối động mạch vành cấp chiếm ưu thế biểu hiện lâm sàng (như hội chứng mạch vành cấp).
- TIẾP CẬN ĐIỀU TRỊ CHỐNG ĐAU THẮT NGỰC/THIẾU MÁU CỤC BỘ CƠ TIM
Mục tiêu của điều trị nội khoa bệnh nhân hội chứng mạch vành mạn là giảm triệu chứng đau thắt ngực và thiếu máu cục bộ cơ tim do gắng sức và phòng ngừa các biến cố tim mạch. Các thuốc giảm đau thắt ngực/thiếu máu cục bộ cơ tim cùng với thay đổi lối sống, tập thể dục thường xuyên, giáo dục bệnh nhân và tái thông mạch vành đóng vai trò giảm thiểu hoặc loại trừ triệu chứng dài hạn, cải thiện khả năng gắng sức và nâng cao chất lượng cuộc sống cho bệnh nhân. Phòng ngừa các biến cố tim mạch gồm nhồi máu cơ tim và tử vong liên quan bệnh động mạch vành với các chiến lược can thiệp bằng thuốc và thay đổi lối sống đã được mô tả chi tiết trong hướng dẫn của Hội Tim châu Âu về dự phòng bệnh tim mạch trong thực hành lâm sàng năm 2016.
2.1 Tiếp cận “kim cương”
Các hướng dẫn thực hành lâm sàng khuyến cáo lựa chọn thuốc chống đau thắt ngực hàng thứ nhất và hàng thứ hai dựa vào truyền thống và kinh nghiệm chuyên gia hơn là dựa vào chứng cứ [21],[25]. Phương pháp tiếp cận này bị đặt nghi vấn trong những năm qua. Nghiên cứu so sánh đối đầu giữa các nhóm thuốc hàng thứ nhất và hàng thứ hai không được thực hiện để chứng minh tính ưu việt của nhóm thuốc này so với nhóm kia về tác dụng giảm đau thắt ngực. Các thuốc chống đau thắt ngực mới được phân loại hàng thứ hai có nhiều dữ liệu lâm sàng mới dựa vào chứng cứ ủng hộ sử dụng nhóm thuốc này hơn các thuốc hàng thứ nhất truyền thống. Vì tất cả các thuốc chống đau thắt ngực (ức chế beta, ức chế canxi, nitrat, trimetazidine, ivabradine, nicorandil và ranolazine) có hiệu quả và mức độ chứng cứ tương đương nhau nên chúng ta cần loại trừ quan điểm thuốc hàng thứ nhất hay hàng thứ hai mà thay vào đó, các thuốc này xếp hàng ngang nhau. Hơn nữa, y văn rõ ràng cho thấy rằng một số thuốc có những đặc điểm chuyên biệt (ngoài tác dụng chống đau thắt ngực) cho phép chọn lựa điều trị tốt nhất theo cơ chế sinh lý bệnh đặc hiệu, đặc điểm lâm sàng và bệnh đồng mắc và/hoặc các yếu tố nguy cơ. Ngoài ra, một vấn đề trong thực hành lâm sàng là sự phối hợp hai hoặc ba thuốc chống đau thắt ngực thường dựa vào ý kiến chuyên gia và không liên quan với cơ chế sinh lý bệnh. Do đó, điều trị tối ưu chống đau thắt ngực/thiếu máu cục bộ cơ tim thay đổi đáng kể giữa các quốc gia và phần lớn bác sĩ điều trị bệnh nhân theo ý kiến riêng của họ.
Một nhóm chuyên gia với nhiều kinh nghiệm và quan tâm về đau thắt ngực ổn định đã họp tại Đại học Ferrara, Italy để thảo luận về tiếp cận cá thể hóa điều trị nội khoa đau thắt ngực ổn định dựa vào đặc điểm lâm sàng, sinh lý bệnh và các bệnh đồng mắc [10]. Phương pháp tiếp cận ‘kim cương’ này có thể phù hợp hơn các khuyến cáo hiện tại để hướng dẫn các bác sĩ lâm sàng chọn lựa chế độ thuốc thích hợp nhất trong đơn trị liệu hoặc phối hợp thuốc đối với từng bệnh nhân (Hình 1, 2, 3).
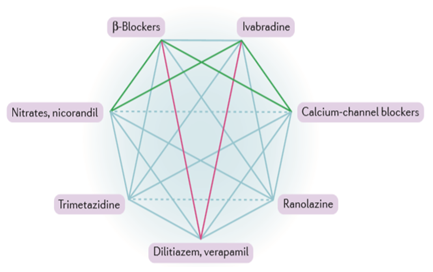
Hình 1. Phối hợp các thuốc chống thiếu máu cục bộ cơ tim (Chụp từ tài liệu gốc) [10]. Hình này cho thấy phối hợp hữu ích (đường màu xanh lá cây), phối hợp không được khuyến cáo (đường màu đỏ), phối hợp có thể hữu ích (đường liền nét màu xanh dương) và các thuốc với hoạt động tương tự (đường đứt nét màu xanh dương).
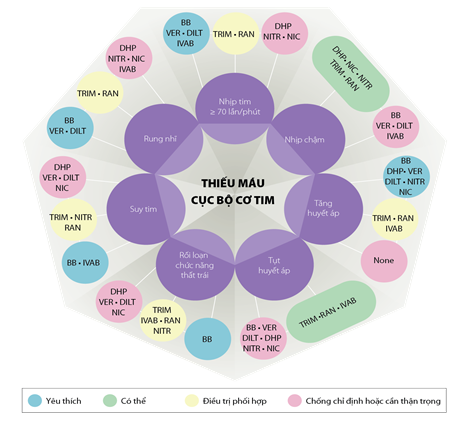
Hình 2. Phối hợp các thuốc chống thiếu máu cục bộ cơ tim dựa theo bệnh đồng mắc [10]. BB: ức chế beta; DHP: ức chế canxi dihydropyridine; DILT: diltiazem; IVAB: ivabradine; NIC: nicorandil; NITR: nitrat; Non Sel-BB: ức chế beta không chọn lọc; RAN: ranolazine; Sel-BB: ức chế chọn lọc β1; TRIM: trimetazidine; VER: verapamil.
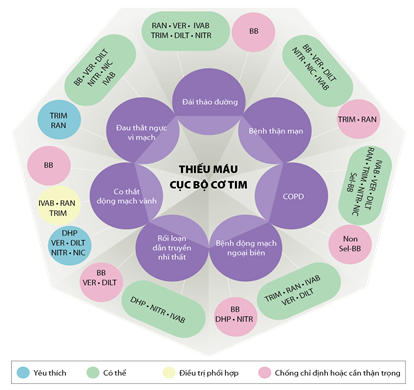
Hình 3. Phối hợp các thuốc chống thiếu máu cục bộ cơ tim dựa theo bệnh đồng mắc [10]. BB: ức chế beta; DHP: ức chế canxi dihydropyridine; DILT: diltiazem; IVAB: ivabradine; NIC: nicorandil; NITR: nitrat; Non Sel-BB: ức chế beta không chọn lọc; RAN: ranolazine; Sel-BB: ức chế chọn lọc β1; TRIM: trimetazidine; VER: verapamil.
2.2 Khuyến cáo của Hội Tim Châu Âu năm 2019
Điều trị nội khoa tối ưu có thể được định nghĩa là điều trị thỏa đáng kiểm soát triệu chứng và phòng ngừa các biến cố tim mạch liên quan hội chứng mạch vành mạn với sự tuân thủ tối đa và biến cố tối thiểu. Điều trị thuốc phải được điều chỉnh theo đặc điểm và sự ưa thích của từng bệnh nhân. Khởi trị thuốc thường bao gồm một hoặc hai thuốc chống đau thắt ngực khi cần cộng với các thuốc phòng ngừa thứ phát bệnh tim mạch. Sự lựa chọn thuốc chống đau thắt ngực ban đầu phụ thuộc vào khả năng dung nạp mong đợi liên quan đặc điểm và bệnh đồng mắc của từng bệnh nhân, tương tác thuốc với các thuốc được điều trị đồng thời, sự ưa thích của bệnh nhân sau khi được thông báo các tác dụng có hại và sự sẵn có thuốc. Điều trị phối hợp với hai thuốc chống đau thắt ngực [như thuốc ức chế beta và ức chế canxi] ưu thế hơn đơn trị với bất kỳ một loại thuốc chống đau thắt ngực trong việc giảm các biến cố lâm sàng hay không vẫn còn chưa rõ.
Thuốc ức chế beta hoặc ức chế canxi được khuyến cáo là lựa chọn hàng đầu trong điều trị giảm đau thắt ngực theo khuyến cáo của Hội Tim Châu Âu năm 2019 [21]. Tuy nhiên, điều cần lưu ý là không có thử nghiệm lâm sàng ngẫu nhiên có đối chứng chứng minh chiến lược khởi trị với ức chế beta hoặc ức chế canxi ưu việt hơn các thuốc chống thiếu máu cục bộ cơ tim hàng thứ hai (trimetazidine, ivabradine, nitrat tác dụng dài, nicorandil và ranolazine) . Một phân tích gộp cho thấy rằng các thuốc chống thiếu máu cục bộ hàng thứ hai (trimetazidine, ivabradine, nitrat tác dụng dài, và ranolazine) có thể cải thiện lợi ích khi phối hợp với thuốc ức chế beta hoặc ức chế canxi như điều trị hàng đầu, trong khi không có dữ liệu với nicorandil [4]. Tuy nhiên, điều nên lưu ý là phân tích gộp các thử nghiệm lâm sàng ngẫu nhiên có đối chứng sử dụng kết cục sử dụng nitrat, tần suất đau thắt ngực, thời gian đến khi đau thắt ngực hoặc ST chênh xuống và tổng thời gian gắng sức, và không có nghiên cứu hoặc phân tích gộp đủ độ mạnh phối hợp thuốc ức chế beta hoặc ức chế canxi với thuốc chống thiếu máu cục bộ hàng thứ hai đối với bệnh suất hoặc biến cố tử vong [4]. Các thuốc chống thiếu máu cục bộ cơ tim đã được chứng minh lợi ích giảm các triệu chứng liên quan thiếu máu cục bộ cơ tim nhưng không phòng ngừa các biến cố tim mạch ở hầu hết bệnh nhân hội chứng mạch vành mạn. Bất kể chiến lược khởi trị, đáp ứng với liệu pháp chống đau thắt ngực ban đầu nên được tái đánh giá sau 2-4 tuần khởi trị.
Chiến lược tiếp cận từng bước điều trị thuốc chống đau thắt ngực/thiếu máu cục bộ cơ tim trong hội chứng mạch vành mạn được đề nghị phụ thuộc vào một số đặc điểm ban đầu của bệnh nhân (Hình 4). Đáp ứng không hoàn toàn hoặc dung nạp kém ở mỗi bước cần chuyển sang bước tiếp theo. Chiến lược phải được điều chỉnh theo đặc điểm và sự ưa thích của mỗi bệnh nhân và không nhất thiết theo các bước được đề nghị.
Bệnh nhân huyết áp thấp
Ở các bệnh nhân huyết áp thấp, các thuốc chống đau thắt ngực được khuyến cáo khởi trị ở liều rất thấp, ưu tiên các thuốc không hoặc ít ảnh hưởng lên huyết áp như trimetazidine và ranolazine. Thuốc ức chế beta liều thấp hoặc thuốc ức chế canxi liều thấp có thể được điều trị với theo dõi sát sự dung nạp.
Bệnh nhân tần số tim thấp
Tăng tần số tim tương quan tuyến tính với các biến cố tim mạch và lợi ích của giảm tần số tim như một mục tiêu điều trị trong các phân nhóm bệnh nhân hội chứng mạch vành mạn đã được chứng minh thông qua sử dụng các thuốc khác nhau. Tuy nhiên, ở các bệnh nhân nhịp tim chậm ban đầu (như tần số tim < 60 lần/phút), các thuốc giảm tần số tim (ức chế beta, ivabradine và ức chế canxi giảm tần số tim) nên được tránh hoặc sử dụng thận trọng và nếu cần khởi đầu ở liều rất thấp. Các thuốc chống đau thắt ngực không có tác dụng giảm tần số tim như trimetazidine và ranolazine nên được ưu tiên sử dụng.
Tóm lại, so với hướng dẫn năm 2013 [25], khuyến cáo năm 2019 của Hội Tim Châu Âu mặc dù vẫn chia các thuốc chống đau thắt ngực/thiếu máu cục bộ cơ tim thành hàng thứ nhất và hàng thứ hai nhưng đã chỉ ra rõ ràng hạn chế của tiếp cận này là không dựa vào y học chứng cứ từ các thử nghiệm lâm sàng [21]. Ngoài ra, cách tiếp cận của ESC 2019 có nhiều điểm tương đồng với tiếp cận “kim cương” là cần cá thể hóa điều trị ở từng đối tượng dựa vào đặc điểm bệnh nhân, bệnh đồng mắc, tương tác thuốc, sự ưa thích của bệnh nhân và sự sẵn có của thuốc.
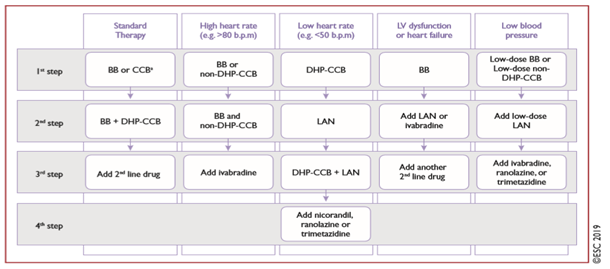
Hình 4. Chiến lược từng bước điều trị dài hạn thuốc chống thiếu máu cục bộ cơ tim ở bệnh nhân hội chứng mạch vành mạn (Chụp từ tài liệu gốc) [21]. Standard therapy: điều trị chuẩn; high heart rate: tần số tim cao; low heart rate: tần số tim thấp; LV dysfunction or heart failure: rối loạn chức năng thất trái hoặc suy tim; low blood pressure: huyết áp thấp. BB = beta-blocker (ức chế beta); b.p.m. = beats per minute (lần/phút); CCB = calcium channel blocker (ức chế canxi); DHP-CCB = dihydropyridine calcium channel blocker (ức chế canxi dihydropyridine); LAN = long-acting nitrate (nitrat tác dụng dài); LV = left ventricular (thất trái); NDHP-CCB: non-dihydropyridine calcium channel blocker (ức chế canxi non-dihydropyridine).
Bảng 1. Khuyến cáo thuốc chống thiếu máu cục bộ cơ tim ở bệnh nhân hội chứng mạch vành mạn [21]
| Khuyến cáo | MĐKC | MĐCC |
| Biện pháp chung | ||
| Điều trị nội khoa các bệnh nhân có triệu chứng cần có một hoặc nhiều các thuốc giảm đau thắt ngực/thiếu máu cục bộ cơ tim cùng với các thuốc phòng ngừa biến cố. | I | C |
| Khuyến cáo giáo dục bệnh nhân về bệnh, các yếu tố nguy cơ và chiến lược điều trị. | I | C |
| Khuyến cáo đánh giá kịp thời đáp ứng của bệnh nhân với điều trị nội khoa (2-4 tuần sau khởi trị thuốc). | I | C |
| Giảm đau thắt ngực/thiếu máu cục bộ cơ tim | ||
| Nitrate tác dụng ngắn được khuyến cáo để giảm tức thì đau thắt ngực khi gắng sức. | I | B |
| Điều trị hàng đầu được chỉ định với ức chế beta và/hoặc ức chế canxi để kiểm soát tần số tim và triệu chứng. | I | A |
| Nếu triệu chứng đau thắt ngực không được kiểm soát thành công với ức chế beta hoặc ức chế canxi, phối hợp ức chế beta và ức chế canxi DHP nên được xem xét. | IIa | C |
| Điều trị hàng đầu với phối hợp thuốc ức chế beta và ức chế canxi DHP nên được xem xét. | IIa | B |
| Nitrat tác dụng dài nên được xem xét như chọn lựa điều trị hàng thứ hai khi thuốc ức chế beta và/hoặc ức chế canxi bị chống chỉ định, dung nạp kém hoặc không phù hợp để kiểm soát triệu chứng đau thắt ngực. | IIa | B |
| Khi nitrat tác dụng dài được kê đơn, khoảng thời gian không sử dụng hoặc liều thấp nitrat nên được xem xét để giảm tính dung nạp. | IIa | B |
| Nicorandil, ranolazine, ivabradine hoặc trimetazidine nên được xem xét như điều trị hàng thứ hai để giảm tần suất đau thắt ngực và cải thiện khả năng gắng sức ở các đối tượng không thể dung nạp, có chống chỉ định hoặc triệu chứng không được kiểm soát đầy đủ bởi ức chế beta; ức chế canxi và nitrat tác dụng dài. | IIa | B |
| Ở các đối tượng với tần số tim chậm và huyết áp thấp ban đầu, ranolazine hoặc trimetazidine có thể được xem xét như thuốc điều trị hàng đầu để giảm tần suất đau thắt ngực và cải thiện khả năng gắng sức. | IIb | C |
| Ở các đối tượng chọn lọc, phối hợp ức chế beta hoặc ức chế canxi với thuốc hàng thứ hai (ranolazine, nicorandil, ivabradine, trimetazidine) có thể được xem xét là điều trị hàng thứ nhất theo tần số tim, huyết áp và sự dung nạp. | IIb | B |
| Nitrat không được khuyến cáo ở bệnh nhân bệnh cơ tim phì đại tắc nghẽn hoặc điều trị đồng thời với ức chế phosphodiesterase. | III | B |
MĐKC: mức độ khuyến cáo; MĐCC: mức độ chứng cứ
- CÁC THUỐC CHỐNG ĐAU THẮT NGỰC/THIẾU MÁU CỤC BỘ CƠ TIM
3.1. Nitrat
Nitrat tác dụng ngắn đối với đau thắt ngực cấp khi gắng sức
Nitroglycerine dạng xịt và ngậm dưới lưỡi cung cấp tác dụng giảm đau thắt ngực khi gắng sức ngay tức thì. Nitroglycerin dạng xịt tác dụng nhanh hơn nitroglycerin ngậm dưới lưỡi [42].
Tại thời điểm khởi phát triệu chứng đau thắt ngực, bệnh nhân nên nghỉ ngơi ở tư thế ngồi (tư thế đứng thúc đẩy ngất và nằm xuống làm tăng hồi lưu tĩnh mạch và tiền tải) và sử dụng nitroglycerin (viên 0,3 – 0,6 mg ngậm dưới lưỡi và không nuốt, hoặc 0,4 mg xịt vào lưỡi và không nuốt hoặc hít) mỗi 5 phút đến khi hết đau hoặc tối đa 1,2 mg được sử dụng trong vòng 15 phút. Trong khung thời gian này, nếu đau thắt ngực kéo dài, điều trị y khoa cần được tiến hành ngay lập tức. Nitroglycerine có thể được điều trị dự phòng trước các hoạt động thể lực có thể gây ra đau thắt ngực. Isosorbide dinitrate (5 mg ngậm dưới lưỡi) có thời gian khởi phát tác dụng hơi chậm hơn nitroglycerine do chuyển hóa ở gan thành mononitrate. Tác dụng của isosorbide dinitrate có thể kéo dài ≤ 1 giờ nếu thuốc được ngậm dưới dưỡi hoặc kéo dài vài giờ nếu thuốc được sử dụng bằng đường uống.
Nitrat tác dụng dài đối với dự phòng đau thắt ngực
Dạng nitrat tác dụng dài (như nitroglycerine, isosorbide dinitrate, isosorbide mononitrate) nên được xem xét như điều trị hàng thứ hai để giảm đau thắt ngực khi khởi trị với với thuốc ức chế beta hoặc ức chế canxi non-dihydropyridine(non-DHP) bị chống chỉ định, dung nạp kém hoặc không đủ kiểm soát triệu chứng. Thực ra, y văn có khoảng trống dữ liệu so sánh nitrat với thuốc ức chế beta hoặc ức chế canxi để rút ra các kết luận chắc chắn về hiệu quả tương đối của các thuốc [19]. Khi được sử dụng trong khoảng thời gian dài, nitrat tác dụng dài có thể gây ra sự dung nạp với mất hiệu quả, cần kê đơn khoảng thời gian 10 – 14 giờ không sử dụng hoặc liều thấp nitrat. Nitroglycerin có thể được điều trị đường uống hoặc qua da thông qua hệ thống dán phóng thích chậm. Tính khả dụng sinh học của isosorbide dinitrate phụ thuộc vào sự biến thiên giữa các các thể về chuyển hóa gan và nhìn chung thấp hơn tính khả dụng sinh học của isosorbide mononitrate (chất chuyển hóa hoạt động) với khả dụng sinh học 100%. Điều chỉnh liều cần thiết với tất cả các dạng để đạt kiểm soát tối đa các triệu chứng với liều dung nạp được. Ngưng thuốc nên được giảm dần và không ngưng đột ngột để tránh tăng đau thắt ngực dội ngược. Tác dụng phụ thường gặp nhất là tụt huyết áp, đau đầu và nóng bừng mặt. Chống chỉ định bao gồm bệnh cơ tim phì đại, hẹp van động mạch chủ nặng và điều trị đồng thời ức chế phosphodiesterase (như sildenafil, tadalafil, orvardenafil) hoặc riociguat.
3.2. Thuốc ức chế beta
Liều thuốc ức chế beta nên được điều chỉnh để giới hạn tần số tim 55 – 60 lần/phút khi nghỉ. Ngưng điều trị nên được giảm dần và không nên ngưng đột ngột. Thuốc ức chế beta có thẻ được phối hợp với thuốc ức chế canxi DHP để giảm nhịp tim nhanh do DHP, nhưng giá trị lâm sàng tăng thêm không chắc chắn.
Thận trọng được cảnh báo khi phối hợp thuốc ức chế beta với verapamil hoặc diltiazem do có thể gây ra suy tim nặng hơn, nhịp tim chậm quá mức và/hoặc block nhĩ thất. Sự phối hợp thuốc ức chế beta với nitrat làm giảm nhịp tim nhanh do phản xạ của nitrat. Những tác dụng phụ chính của thuốc ức chế beta là mệt mỏi, trầm cảm, nhịp tim chậm, block tim, co thắt phế quản, co thắt động mạch ngoại biên, tụt huyết áp tư thế, bất lực và che dấu các triệu chứng hạ đường huyết.
Ở các bệnh nhân với nhồi máu cơ tim gần đây và suy tim mạn phân suất tống máu thất trái giảm, thuốc ức chế beta có liên quan với giảm có ý nghĩa tử vong và/hoặc các biến cố tim mạch, nhưng lợi ích bảo vệ ở các bệnh nhân bệnh động mạch vành không có tiền sử nhồi máu cơ tim hoặc suy tim ít rõ ràng và thiếu các thử nghiệm có đối chứng với giả dược. Một phân tích hồi cứu 21.860 bệnh nhân từ nghiên cứu sổ bộ REACH (REduction of Atherothrombosis for Continued Healths) không cho thấy giảm tử vong do tim mạch với thuốc ức chế beta ở các bệnh nhân bệnh động mạch vành với các yếu tố nguy cơ, tiền sử nhồi máu cơ tim, hoặc bệnh động mạch vành đã biết không có nhồi máu cơ tim [3]. Trong một nghiên cứu sổ bộ hồi cứu trên 755.215 bệnh nhân ≥ 65 tuổi với tiền sử bệnh động mạch vành không có nhồi máu cơ tim hoặc suy tim với phân suất tống máu giảm trải qua chụp mạch vành chương trình, sử dụng thuốc ức chế beta lúc xuất viện không liên quan với giảm bất kỳ bệnh suất hoặc tử suất tim mạch tại thời điểm 30 ngày và 3 năm theo dõi [27]. Tuy nhiên, ở các bệnh nhân có hoặc không có tiền sử nhồi máu cơ tim trải qua phẫu thuật bắc cầu động mạch vành, thuốc ức chế beta có liên quan với nguy cơ thấp hơn tử vong và các biến cố tim mạch nặng [44]. Các nghiên cứu quan sát và phân tích gộp khác đã đặt câu hỏi lợi ích dài hạn (> 1 năm) của điều trị ức chế beta ở những bệnh nhân có tiền sử nhồi máu cơ tim [33]. Đây vẫn còn là vấn đề tranh luận và những điều không chắc chắn vẫn còn về vai trò tương đối của ức chế beta và ức chế men chuyển.
3.3. Thuốc ức chế canxi
Trong khi cải thiện triệu chứng và thiếu máu cục bộ cơ tim, thuốc ức chế canxi không giảm các kết cục bệnh tật nặng hoặc tử vong ở bệnh nhân hội chứng vành mạn.
3.3.1. Thuốc non-dihydropyridine (ức chế canxi giảm tần số tim)
Verapamil. Verapamil có nhiều chỉ định được chấp thuận bao gồm nhiều loại đau thắt ngực (gắng sức, co thắt mạch vành và không ổn định), nhịp nhanh trên thất và tăng huyết áp. Chứng cứ gián tiếp cho thấy tính an toàn tốt nhưng có nguy cơ block tim, nhịp tim chậm và suy tim. Hoạt tính chống đau thắt ngực tương tự với metoprolol [34]. So với atenolol trong tăng huyết áp kèm bệnh động mạch vành, verapamil có liên quan với ít trường hợp đái tháo đường, ít cơn đau thắt ngực và ít trầm cảm hơn. Thuốc ức chế beta phối hợp với verapamil không được khuyến cáo (do nguy cơ block tim).
Diltiazem. Diltiazem với ít tác dụng phụ, có những thuận lợi so với verapamil trong điều trị đau thắt ngực. Như verapamil, thuốc này tác dụng bằng cách dãn mạch ngoại biên, giảm co thắt mạch vành do gắng sức, tác dụng giảm co bóp cơ tim trung bình và ức chế nút xoang. Y văn chưa có các nghiên cứu kết cục so sánh diltiazem và verapamil.
Ở một số bệnh nhân chọn lọc, thuốc non-DHP có thể phối hợp với ức chế beta để điều trị đau thắt ngực. Tuy nhiên, trong những trường hợp như thế, bệnh nhân phải được theo dõi sát sự dung nạp về nhịp tim chậm quá mức hoặc các dấu hiệu của suy tim. Ức chế canxi non-DHP không được khuyến cáo ở bệnh nhân rối loạn chức năng thất trái.
3.3.2. Thuốc dihydropyridine
Nifedipine tác dụng dài. Đây là thuốc dãn động mạch mạnh với ít tác dụng phụ nặng. Nifedipine tác dụng dài đã được kiểm định tốt ở các bệnh nhân đau thắt ngực có tăng huyết áp khi phối hợp với ức chế beta. Trong thử nghiệm lớn có đối chứng với giả dược ACTION (A Coronary disease Trial Investigating Outcome with Nifedipine gastrointestinal therapeutic system), bổ sung nifedipine tác dụng dài [60 mg 1 lần/ngày] vào điều trị thường quy đau thắt ngực không có tác dụng trên sống còn với không có biến cố tim mạch nặng [32]. Nifedipine tác dụng dài được chứng minh an toàn và giảm nhu cầu tái thông mạch vành và can thiệp tim mạch. Các chống chỉ định tương đối của nifedipine thì ít (hẹp động mạch chủ nặng, bệnh cơ tim phì đại tắc nghẽn hoặc suy tim) và phối hợp thận trọng với ức chế beta thường khả thi và có thể đạt được. Tác dụng phụ dãn mạch bao gồm đau đầu và phù mắt cá chân.
Amlodipine. Thời gian bán hủy rất dài của amlodipine và khả năng dung nạp tốt làm thuốc này trở thành thuốc chống đau thắt ngực và thuốc hạ áp hiệu quả một lần mỗi ngày, tách biệt với các thuốc hai hoặc ba lần mỗi ngày. Tác dụng phụ ít, chủ yếu phù mắt cá chân. Ở các bệnh nhân hội chứng mạch vành mạn và huyết áp bình thường (khoảng 75% dùng ức chế beta), amlodipine 10 mg/ngày giảm tái thông mạch vành và nhập viện vì đau thắt ngực trong một thử nghiệm 24 tháng [28]. Thiếu máu cục bộ cơ tim do gắng sức được giảm hiệu quả bởi amlodipine 5 mg được điều chỉnh đến 10 mg hơn ức chế beta atenolol 50 mg/ngày và sự phối hợp giữa hai thuốc này thậm chí tốt hơn [16]. Tuy nhiên, phối hợp ức chế canxi và ức chế beta thường chưa tối ưu, thậm chí trong các nghiên cứu báo cáo đau thắt ngực ổn định khi gắng sức được điều trị tối ưu.
3.4. Trimetazidine
Trimetazidine có đặc điểm tác dụng phụ trung tính trên huyết động. Trimetazidine là dẫn xuất piperazine. Trimetazidine tăng dung nạp của tế bào với thiếu máu cục bộ bằng cách ức chế 3-ketoacyl-CoA thiolase ở ty thể và do đó tăng chuyển hóa glucose. Vì thế, trimetazidine tác động trực tiếp đưa pyrovate vào ty thể, dẫn đến sản xuất ít proton và acid lactic từ cơ tim thiếu máu cục bộ và nhiều ATP hơn từ bào tương trong điều kiện kỵ khí. Kết quả của tác dụng này là giảm oxy hóa acid béo và tăng sử dụng glucose bởi cơ tim thiếu máu cục bộ. Những ảnh hưởng chuyển hóa này đã được khẳng định trong tình huống lâm sàng khi điều trị trimetazidine trong 3 tháng tăng 33% nồng độ phosphate năng lượng cao ở cơ tim của bệnh nhân suy tim [15]. Các tác dụng giảm đau thắt ngực trên lâm sàng của trimetazidine đã được kiểm định trong các nghiên cứu ở bệnh nhân thiếu máu cục bộ cơ tim mạn tính như đơn trị hay phối hợp với ức chế canxi hoặc ức chế beta [31]. Nhìn chung, tác dụng phụ của trimetazidine ít và khả năng dung nạp tốt.
Vào cuối thập niên 1960, trimetazidine được đề nghị sử dụng ở bệnh nhân đau thắt ngực và sử dụng thành công ở một số lượng nhỏ bệnh nhân mặc dù cơ chế tác dụng chính xác trong giảm đau thắt ngực chưa rõ ràng tại thời điểm đó. Sau đó, các tác dụng của trimetazidine được so sánh với propranolol trong một nghiên cứu đa trung tâm, mù đôi, nhóm song song ở 149 bệnh nhân nam đau thắt ngực ổn định [7]. Sau 3 tháng, hiệu quả giảm đau thắt ngực tương đương nhau ở nhóm trimetazidine và nhóm proparanolol. Hai nhóm không khác nhau có ý nghĩa về số cơn đau thắt ngực mỗi tuần, thời gian gắng sức hoặc thời gian đến lúc ST chênh xuống 1 mm. Các kết quả tương tự cũng được phát hiện khi so sánh trimetazidine với nifedipine [6].
Trimetazidine có thể được phối hợp hiệu quả và an toàn với những thuốc giảm đau thắt ngực khác như ức chế canxi [23, 24], ức chế beta [37, 40] và nitrat tác dụng dài [5]. Phối hợp trimetazidine với một thuốc ảnh hưởng huyết động đạt được chứng cứ chủ quan (giảm tần số cơn đau thắt ngực) và khách quan (tăng khả năng gắng sức được đánh giá bằng nghiệm pháp gắng sức thảm lăn) về vai trò trong điều trị bệnh nhân đau thắt ngực ổn định không được kiểm soát đầy đủ bởi một thuốc ảnh hưởng huyết động. Trimetazidine 35mg 2 lần/ngày phối hợp với ức chế beta (atenolol) cải thiện thiếu máu cục bộ cơ tim do gắng sức theo đánh giá của Cơ Quan Dược Châu Âu vào tháng 6/2012 [8]. Một phân tích gộp năm 2014 của 13 nghiên cứu hầu hết ở Trung Quốc gồm 1628 bệnh nhân cho thấy điều trị với trimetazidine trên nền các thuốc chống đau thắt ngực khác có liên quan với giảm số cơn đau thắt ngực trung bình mỗi tuần, giảm sử dụng nitroglycerin mỗi tuần, thời gian đến khi ST chênh xuống 1 mm lâu hơn, tổng công tải cao hơn và thời gian gắng sức lâu hơn điều trị bằng các thuốc chống đau thắt ngực khác trong đau thắt ngực ổn định [31].
Không chỉ trong các thử nghiệm lâm sàng, trong nghiên cứu thế giới thực như CHOICE-2, trimetazidine giảm tần suất cơn đau thắt ngực và sử dụng nitrate tác dụng ngắn có ý nghĩa thống kê (p < 0,0001) từ 5,36 ± 5,38 xuống 1,12 ± 1,7 cơn đau/tuần và từ 5,12 ± 5,23 xuống 0,87 ± 1,43 lần sử dụng/tuần. Cả hai tác dụng này giảm có ý nghĩa ngay từ tuần điều trị thứ 2 [17].
Các kết quả này ủng hộ sử dụng trimetazidine như thuốc chống đau thắt ngực hiệu quả và an toàn ở các bệnh nhân hội chứng mạch vành mạn, đặc biệt có thể được dùng như thuốc chống đau thắt ngực hàng đầu trong một số trường hợp như bệnh nhân huyết áp thấp hoặc tần số tim chậm. Mức độ khuyến cáo sử dụng trimetazidine trong hội chứng mạch vành mạn đã được đề cao hơn khi tăng từ mức IIb trong hướng dẫn năm 2013 đến mức IIa theo khuyến cáo mới nhất năm 2019 của Hội Tim Châu Âu [21].
3.5. Ivaradine
Bằng cách ức chế kênh If, ivabradine giảm độ dốc pha khử cực tâm trương chậm của điện thế động ở các tế bào nút xoang, do đó giảm chọn lọc tần số tim. Ức chế If phụ thuộc vào liều sử dụng, và giảm tần số tim với ivabradin nhiều hơn khi tần số tim ban đầu cao, và thấp hơn khi tần số tim ban đầu thấp. Ivabradine không có tác dụng giảm co bóp cơ tim. Giảm tần số tim do ivabradine tương tự như ức chế beta nhưng duy trì dãn động mạch vành trong lúc gắng sức [35]. Ngoài ra, ivabradin tăng dự trữ lưu lượng động mạch vành và tưới máu tuần hoàn bàng hệ, thúc đẩy sự phát triển của tuần hoàn bàng hệ và duy trì chức năng nội mô ở các bệnh nhân đau thắt ngực ổn định [18],[38]. Tác dụng giảm đau thắt ngực của ivabradine đã được báo cáo ở một số thử nghiệm lâm sàng ngẫu nhiên so với giả dược/các hoạt chất khác và phối hợp với ức chế beta cũng như ở các nghiên cứu thế giới thực phản ánh thực hành lâm sàng hàng ngày [39],[41].
Hiệu quả giảm đau thắt ngực của ivabradine tương tự với các nhóm thuốc chống thiếu máu cục bộ cơ tim khác. Ivabradine đã được báo cáo không thua kém atenolol hoặc amlodipine trong điều trị đau thắt ngực và thiếu máu cục bộ cơ tim ở các bệnh nhân hội chứng mạch vành mạn.
Ivabradine mang lại những lợi ích bổ sung khi được sử dụng phối hợp với các thuốc chống thiếu máu cục bộ cơ tim khác (ngoại trừ diltiazem và verapamil) bao gồm ức chế beta [39]. Phối hợp ivabradine 7,5 mg 2 lần/ngày với atenolol kiểm soát tần số tim và triệu chứng đau thắt ngực tốt hơn. Tác dụng cộng hợp giữa ức chế beta và ivabradine cho thấy ở các bệnh nhân đang điều trị với ức chế beta vẫn còn triệu chứng, bổ sung ivabradine hiệu quả hơn tăng liều ức chế beta [2].
Dữ liệu thử nghiệm SIGNIFY [13] khẳng định rằng ivabradine cải thiện các triệu chứng đau thắt ngực ổn định ở bệnh nhân với phân suất tống máu thất trái bảo tồn. Ủy Ban Đánh Giá Nguy Cơ Cảnh Giác Dược của Cơ Quan Dược Châu Âu (European Medicines Agency) kết luận rằng sau khi đánh giá dữ liệu SIGNIFY, liều ivabradine thích hợp (đến 7,5 mg hai lần/ngày) là chọn lựa điều trị hữu ích giảm các triệu chứng và cải thiện chất lượng cuộc sống ở các bệnh nhân đau thắt ngực ổn định thích hợp với nhịp xoang ≥ 70 lần/phút không thể dung nạp hoặc triệu chứng không được kiểm soát đầy đủ với ức chế beta [9].
Thử nghiệm BEAUTIFUL [11,12] đánh giá ảnh hưởng của ivabradine trên các kết cục lâm sàng. Mặc dù ivabradine không cải thiện kết cục chính (phối hợp tử vong do tim mạch và nhập viện do nhồi máu cơ tim hoặc suy tim mới khởi phát hoặc nặng hơn) nhưng trong một phân tích dưới nhóm đã xác định trước ở bệnh nhân đau thắt ngực ổn định tại thời điểm ban đầu, ivabradine giảm tỉ lệ nhồi máu cơ tim [14].
Phân tích vào năm 2016 ở các bệnh nhân suy tim do bệnh tim thiếu máu cục bộ trong thử nghiệm SHIFT cho thấy rằng các lợi ích kết cục trên tử vong do tim mạch và nhập viện do suy tim của ivabradine được duy trì trong thời gian theo dõi 22,9 tháng.
3.6. Nicorandil
Nicorandil là dẫn xuất nitrate của nicotinamide, với các tác dụng chống đau thắt ngực tương tự nitrate hoặc ức chế beta. Các tác dụng phụ gồm buồn nôn, nôn và có thể loét miệng, ruột và niêm mạc nặng.
Trong thử nghiệm có đối chứng với giả dược IONA (Impact Of Nicorandil in Angina) (n = 5126), nicorandil giảm có ý nghĩa tổ hợp tử vong do bệnh động mạch vành, nhồi máu cơ tim không tử vong, nhập viện không chương trình do các triệu chứng đau thắt ngực ở bệnh nhân hội chứng mạch vành mạn, nhưng không ảnh hưởng lên tử vong do bệnh tim thiếu máu cục bộ hoặc nhồi máu cơ tim không tử vong [20]. Các kết quả này ủng hộ sử dụng nicorandil là thuốc hàng thứ hai ở bệnh nhân hội chứng mạch vành mạn.
3.7. Ranolazine
Ranolazine là thuốc ức chế chọn lọc dòng sodium muộn vào trong tế bào. Tác dụng phụ gồm có hoa mắt, buồn nôn và táo bón. Ngoài ra, ranolazine gây ra QTc dài, và do đó nên được sử dụng thận trọng ở bệnh nhân QT dài hoặc đang sử dụng các thuốc kéo dài QT.
Trong thử nghiệm có đối chứng giả dược 6.560 bệnh nhân hội chứng mạch vành cấp không ST chênh lên, bổ sung ranolazine vào điều trị chuẩn không chứng minh hiệu quả trong giảm kết cục hiệu quả chính gồm tử vong do tim mạch, nhồi máu cơ tim hoặc thiếu máu cục bộ tái phát [26]. Tuy nhiên, phân nhóm tương đối lớn các bệnh nhân đau thắt ngực mạn tính (n = 3565) giảm có ý nghĩa thiếu máu cục bộ cơ tim tái phát, đau thắt ngực nặng hơn và sự tăng cường điều trị chống đau thắt ngực [43]. Trong một thử nghiệm có đối chứng giả dược khác ở các bệnh nhân đái tháo đường và bệnh động mạch vành nhận một hoặc hai thuốc chống đau thắt ngực, ranolazine giảm tần suất đau thắt ngực và sử dụng nitroglycerin dưới lưỡi với khả năng dung nạp tốt [22]. Trong thử nghiệm RIVER-PCI (Ranolazine for Incomplete Vessel Revascularization Post Percutaneous Coronary Intervention), ranolazine không giảm kết cục gộp tái thông mạch vành do thiếu máu cục bộ hoặc nhập viện không tái thông mạch vành ở 2651 bệnh nhân với tiền sử đau thắt ngực mạn tính và tái thông mạch vành không hoàn toàn sau can thiệp mạch vành qua da gồm bệnh nhân có và không có can thiệp mạch vành qua da vì chỉ định bệnh động mạch, cũng không giảm triệu chứng đau thắt ngực tại thời điểm 1 năm [1].
Các kết quả này ủng hộ sử dụng ranolazine là thuốc hàng thứ hai ở bệnh nhân hội chứng mạch vành mạn đau thắt ngực kháng trị dù đã sử dụng các thuốc chống đau thắt ngực thường gặp như ức chế beta, ức chế canxi và/hoặc nitrat tác dụng dài. Ngược lại, ranolazine thiếu chứng cứ ủng hộ sử dụng ở bệnh nhân hội chứng mạch vành mạn sau can thiệp mạch vành qua da được tái thông mạch vành không hoàn toàn.
3.8. Allopurinol
Vào năm 2010, một nghiên cứu ngẫu nhiên trao đổi chéo ở 65 bệnh nhân bệnh động mạch vành cho thấy allopurinol 600 mg/ngày làm tăng thời gian đến khi ST chênh xuống và thời gian đến khi đau thắt ngực [29]. Một nghiên cứu quan sát 29298 lượt mới sử dụng allopurinol phát hiện mối liên quan giữa sử dụng allopurinol với giảm nguy cơ nhồi máu cơ tim mới mắc ở người cao tuổi, đặc biệt khi được sử dụng > 2 năm [36]. Tuy nhiên, vai trò của allopurinol trong giảm các biến cố lâm sàng trong bệnh tim mạch vẫn còn chưa rõ [30].
4. KẾT LUẬN
Tối ưu hóa điều trị các thuốc chống đau thắt ngực/thiếu máu cục bộ cơ tim cho các bệnh nhân hội chứng mạch vành mạn là vấn đề quan trọng để đạt được mục tiêu cải thiện triệu chứng và nâng cao chất lượng cuộc sống cho bệnh nhân. Về mặt y học chứng cứ, tất cả các thuốc chống đau thắt ngực/thiếu máu cục bộ cơ tim có hiệu quả và mức độ chứng cứ tương đương nhau. Tiếp cận “kim cương” hay hướng dẫn của Hội Tim Châu Âu năm 2019 là khung tham khảo để cá thể hóa điều trị sử dụng các thuốc chống đau thắt ngực/thiếu máu cục bộ cơ tim đã có, giúp các bác sĩ lâm sàng chọn lựa thuốc tốt nhất cho các bệnh nhân. Việc lựa chọn thuốc cần dựa trên đặc điểm lâm sàng, sinh lý bệnh, bệnh đồng mắc, chống chỉ định, tác dụng phụ, tương tác thuốc, sự ưa thích của bệnh nhân và sự sẵn có của thuốc tại cơ sở y tế nhằm giảm gánh nặng bệnh tật cho người bệnh hội chứng mạch vành mạn.
TÀI LIỆU THAM KHẢO
- Alexander KP, Weisz G, Prather K, et al. Effects of ranolazine on angina and quality of life after percutaneous coronary intervention with incomplete revascularization: results from the Ranolazine for Incomplete Vessel Revascularization (RIVER-PCI) Trial. Circulation 2016; 133: 39-47.
- Amosova E, et al. Efficacy of ivabradine in combination with beta-blocker versus uptitration of beta-blocker in patients with stable angina. Cardiovasc Drugs Ther 2011;25: 531–537.
- Bangalore S, Steg G, Deedwania P, et al; REACH Registry Investigators. b-Blocker use and clinical outcomes in stable outpatients with and without coronary artery disease. JAMA 2012;308:1340-1349.
- Belsey J, Savelieva I, Mugelli A, Camm AJ. Relative efficacy of antianginal drugs used as add-on therapy in patients with stable angina: a systematic review and meta-analysis. Eur J Prev Cardiol 2015;22:837-848.
- Chazov EI, Lepakchin VK, zharova EA, et Trimetazidine in Angina Combination Therapy — the TACT study: trimetazidine versus conventional treatment in patients with stable angina pectoris in a randomized, placebo-controlled, multicenter study. Am J Ther 2005;12(1):35-42.
- Dalla-Volta S, Maraglino G, Della-Valentina P, et al. Comparison of trimetazidine with nifedipine in effort angina: a double-blind, crossover Cardiovasc Drugs Ther 1990;4(suppl 4):853-839.
- Detry JM, Sellier P, Pennaforte S, et al. Trimetazidine: a new concept in the treatment of Comparison with propranolol in patients with stable angina. Trimetazidine European Multicenter Study Group. Br J Clin Pharmacol 1994;37(3):279-88.
- European Medicines Agency. Assessment Report for trimetazidine containing medicinal products. https://www.ema.europa.eu/en/documents/referral/trimeta zidine-article-31-referral-assessment-report_en.pdf.
- European Medicines Agency: Pharmacovigilance Risk Assessment Committee (PRAC). Assessment report: ivabradine. EMA http://www.ema.europa.eu/docs/en_ GB/document_library/EPAR__Assessment_Report_Variation/human/000597/WC500182140.pdf (2014).
- Ferrari R, et al. Expert consensus document: A ‘diamond’ approach to personalized treatment of angina. Nature Reviews Cardiology. 15, 120–132 (2018).
- Fox K, et al. Heart rate as a prognostic risk factor in patients with coronary artery disease and left-ventricular systolic dysfunction (BEAUTIFUL): a subgroup analysis of a randomised controlled trial. Lancet 2008; 372: 817–821.
- Fox K, et al. Ivabradine for patients with stable coronary artery disease and left-ventricular systolic dysfunction (BEAUTIFUL): a randomised, double-blind, placebo-controlled trial. Lancet 2008; 372: 807–816.
- Fox K, et al. Ivabradine in stable coronary artery disease without clinical heart failure. N Engl J Med 2014; 371: 1091–1099.
- Fox K, et al. Relationship between ivabradine treatment and cardiovascular outcomes in patients with stable coronary artery disease and left ventricular systolic dysfunction with limiting angina: a subgroup analysis of the randomized, controlled BEAUTIFUL trial. Eur Heart J 2009; 30: 2337–2345.
- Fragasso G, et al. Effects of metabolic modulation by trimetazidine on left ventricular function and phosphocreatine/adenosine triphosphate ratio in patients with heart failure. Eur Heart J 2006; 27: 942–948.
- Frishman WH, Glasser S, Stone P, et al. Comparison of controlled-onset, extended-release verapamil with amlodipine and amlodipine plus atenolol on exercise performance and ambulatory ischemia in patients with chronic stable angina pectoris. Am J Cardiol 1999;83:507-514.
- Glezer M, CHOICE-2 study investigators. Real-world Evidence for the Antianginal Efficacy of Trimetazidine from the Russian Observational CHOICE-2 Study. Adv Ther.2017 Feb 20. doi: 10.1007/s12325-017-0490-2.
- Gloekler, S. et al. The effect of heart rate reduction by ivabradine on collateral function in patients with chronic stable coronary artery disease. Heart 2014;100: 160–166.
- Heidenreich PA, McDonald KM, Hastie T, et al. Meta-analysis of trials comparing beta-blockers, calcium antagonists, and nitrates for stable angina. JAMA 1999;281:1927-1936.
- IONA Study Group. Effect of nicorandil on coronary events in patients with stable angina: the Impact Of Nicorandil in Angina (IONA) randomised trial. Lancet 2002;359:1269-1275.
- Knuuti J, et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. European Heart Journal (2019); 00: 1-71. doi:10.1093/eurheartj/ehz425.
- Kosiborod M, Arnold SV, Spertus JA, et al. Evaluation of ranolazine in patients with type 2 diabetes mellitus and chronic stable angina: results from the TERISA randomized clinical trial (Type 2 Diabetes Evaluation of Ranolazine in Subjects With Chronic Stable Angina). J Am Coll Cardiol 2013;61:2038-2045.
- Manchanda SC, Krishnaswami Combination treatment with trimetazidine and diltiazem in stable angina pectoris. Heart 1997;78(4):353-357.
- Manchanda Treatment of stable angina with low dose diltiazem in combination with the metabolic agent trimetazidine. Int J Cardiol 2003;88(1):83-89.
- Montalescot G, et al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur. Heart J. 34, 2949–3003 (2013).
- Morrow DA, Scirica BM, Karwatowska-Prokopczuk E, et al; MERLIN-TIMI 36 Trial Investigators. Effects of ranolazine on recurrent cardiovascular events in patients with non-ST-elevation acute coronary syndromes: the MERLIN-TIMI 36 randomized trial. JAMA 2007;297:1775-1783.
- Motivala AA, Parikh V, Roe M, et al. Predictors, trends, and outcomes (among older patients ≥ 65 years of age) associated with beta-blocker use in patients with stable angina undergoing elective percutaneous coronary intervention: insights From the NCDR registry. JACC Cardiovasc Interv 2016;9:1639-1648.
- Nissen SE, Tuzcu EM, Libby P, et al; CAMELOT Investigators. Effect of antihypertensive agents on cardiovascular events in patients with coronary disease and normal blood pressure: the CAMELOT study: a randomized controlled trial. JAMA 2004;292:2217-2225.
- Noman A, Ang DS, Ogston S, et al. Effect of high-dose allopurinol on exercise in patients with chronic stable angina: a randomised, placebo controlled crossover trial. Lancet 2010;375:2161-2167.
- Okafor ON, Farrington K, Gorog DA. Allopurinol as a therapeutic option in cardiovascular disease. Pharmacol Ther 2017;172:139-150.
- Peng S, et al. The efficacy of trimetazidine on stable angina pectoris: a meta-analysis of randomized clinical trials. Int J Cardiol 2014; 177: 780–785.
- Poole-Wilson PA, Lubsen J, Kirwan BA, et al, Coronary disease Trial Investigating Outcome with Nifedipine gastrointestinal therapeutic system investigators. Effect of long-acting nifedipine on mortality and cardiovascular morbidity in patients with stable angina requiring treatment (ACTION trial): randomised controlled trial. Lancet 2004;364:849-857.
- Puymirat E, Riant E, Aissaoui N, et al. b blockers and mortality after myocardial infarction in patients without heart failure: multicentre prospective cohort study. BMJ 2016;354:i4801.
- Rehnqvist N, Hjemdahl P, Billing E, et al. Effects of metoprolol vs verapamil in patients with stable angina pectoris. The Angina Prognosis Study in Stockholm (APSIS). Eur Heart J 1996;17:76-81.
- Simon L, et al. Coronary and hemodynamic effects of S 16257, a new bradycardic agent, in resting and exercising conscious dogs. J Pharmacol Exp Ther1995; 275: 659–666.
- Singh JA, Yu S. Allopurinol reduces the risk of myocardial infarction (MI) in the elderly: a study of Medicare claims. Arthritis Res Ther 2016;18:209.
- Szwed H, Sadowski z, Elikowski W, et Combination treatment in stable effort angina using trimetazidine and metoprolol: results of a randomized, double-blind, multicentre study (TrIMPOL II). TrIMetazidine in POLand. Eur Heart J. 2001;22(24):2267-2274.
- Tagliamonte E, et al. Ivabradine and bisoprolol on doppler-derived coronary flow velocity reserve in patients with stable coronary artery disease: beyond the heart rate. Adv Ther 2015; 32: 757–767.
- Tardif JC, et al. Efficacy of the If current inhibitor ivabradine in patients with chronic stable angina receiving beta-blocker therapy: a 4-month, randomized, placebo-controlled trial. Eur Heart J 2009; 30: 540–548.
- Vitale C, Spoletini I, Malorni W, et al. Efficacy of trimetazidine on functional capacity in symptomatic patients with stable exertional angina—the VASCO-angina Int J Cardiol 2013;168(2): 1078-1081.
- Werdan, K. et al. Effectiveness of ivabradine treatment in different subpopulations with stable angina in clinical practice: a pooled analysis of observational studies. Cardiology 135, 141–150 (2016).
- Wight LJ, VandenBurg MJ, Potter CE, Freeth CJ. A large scale comparative study in general practice with nitroglycerin spray and tablet formulations in elderly patients with angina pectoris. Eur J Clin Pharmacol 1992;42:341-342.
- Wilson SR, Scirica BM, Braunwald E, et al. Efficacy of ranolazine in patients with chronic angina observations from the randomized, double-blind, placebo-controlled MERLIN-TIMI (Metabolic Efficiency With Ranolazine for Less Ischemia in Non-ST-Segment Elevation Acute Coronary Syndromes) 36 Trial. J Am Coll Cardiol 2009;53:1510-1516.
- Zhang H, Yuan X, Zhang H, et al. Efficacy of long-term beta-blocker therapy for secondary prevention of long-term outcomes after coronary artery bypass grafting surgery. Circulation 2015;131: 2194-2201.







