Thuật ngữ “rung nhĩ không do bệnh van tim” (nonvalvular atrial fibrillation) dùng để chỉ các trường hợp rung nhĩ ở người không có bệnh van 2 lá hậu thấp, không từng được thay van 2 lá nhân tạo hoặc sửa van 2 lá 1.
RUNG NHĨ KHÔNG DO BỆNH VAN TIM: ĐỊNH NGHĨA, DỊCH TỄ HỌC VÀ NGUY CƠ ĐỘT QUỊ
Thuật ngữ “rung nhĩ không do bệnh van tim” (nonvalvular atrial fibrillation) dùng để chỉ các trường hợp rung nhĩ ở người không có bệnh van 2 lá hậu thấp, không từng được thay van 2 lá nhân tạo hoặc sửa van 2 lá 1. Rung nhĩ không do bệnh van tim rất phổ biến ở các nước phát triển. Khoảng 5% những người trên 65 tuổi và 10% những người trên 80 tuổi bị rung nhĩ và ước tính đến năm 2050 sẽ có hơn 5 triệu người Mỹ bị rung nhĩ, hầu hết là rung nhĩ không do bệnh van tim 2. Bệnh nền trong rung nhĩ không do bệnh van tim có thể là bệnh mạch vành, tăng huyết áp, bệnh cơ tim, hội chứng suy nút xoang, hội chứng kích thích sớm, thông liên nhĩ, cường giáp, u phổi hoặc rối loạn điện giải 3. Cũng có nhiều người rung nhĩ không do bệnh van tim không có một bệnh nền nào, những trường hợp này gọi là “rung nhĩ đơn độc” (lone atrial fibrillation).
Trước đây y giới chỉ quan tâm đến đột quị liên quan với rung nhĩ ở bệnh nhân hẹp van 2 lá hậu thấp, tuy nhiên hiện nay có nhiều chứng cứ cho thấy rung nhĩ không do bệnh van tim cũng làm tăng đáng kể nguy cơ đột quị và thuyên tắc mạch hệ thống nói chung. So với người nhịp xoang bình thường, bệnh nhân rung nhĩ không do bệnh van tim có nguy cơ đột quị và thuyên tắc mạch hệ thống cao hơn gấp 4-5 lần, bất kể rung nhĩ này là kịch phát hay thường trực 4. Nếu bệnh nhân lớn tuổi hay có bệnh tim thực thể thì nguy cơ đột quị và thuyên tắc mạch hệ thống càng cao.
Trong số các phương pháp phân tầng nguy cơ đột quị và thuyên tắc mạch hệ thống dành cho bệnh nhân rung nhĩ không do bệnh van tim, thang điểm CHADS2 (CHADS2 score) thường được dùng nhất vì có giá trị đã được kiểm chứng. Trong 5 chữ cái C, H, A, D và S, chữ C là viết tắt của Congestive heart failure (bệnh nhân có suy tim hoặc phân suất tống máu thất trái ≤ 40%), H là viết tắt của Hypertension (tăng huyết áp), A là viết tắt của Age (tuổi cao > 75), D là viết tắt của Diabetes (đái tháo đường) và S là viết tắt của Stroke (tiền sử đột quị hoặc cơn thiếu máu não thoáng qua). Số 2 ở sau chữ S (S2) nhằm nhấn mạnh là yếu tố nguy cơ này có tầm quan trọng gấp đôi các yếu tố còn lại. Cách tính điểm dựa vào thang điểm CHADS2 như sau: mỗi thành phần C, H, A hoặc D đều được tính 1 điểm, còn thành phần S2 được tính 2 điểm. Phân tầng nguy cơ dựa vào thang điểm CHADS2 được lấy làm cơ sở cho chỉ định điều trị chống đông dài hạn: Nếu bệnh nhân có điểm 0 thì không cần điều trị chống đông, còn nếu bệnh nhân có tổng số điểm ≥ 2 thì có chỉ định dùng thuốc chống đông dài hạn. Điểm bằng 1 là một “vùng xám”: Trong trường hợp này các tác giả không thống nhất với nhau về hướng xử trí, một số đề nghị dùng thuốc chống đông uống, một số khác thì đề nghị dùng aspirin liều thấp.
Năm 2010 Hội Tim mạch Châu Âu đưa ra hướng dẫn mới về điều trị rung nhĩ, trong đó có đề cập đến thang điểm CHA2DS2-VASc 5. So với thang điểm CHADS2, thang điểm CHA2DS2-VASc có ưu điểm là phân tầng nguy cơ một cách chi tiết hơn. Trong thang điểm này có 2 yếu tố nguy cơ chính (major risk factor) là A2 và S2. A2 (Age ≥ 75) là tuổi ≥ 75 và S2 (Stroke/TIA/Systemic embolism) là tiền sử đột quị, cơn thiếu máu não thoáng qua hoặc thuyên tắc mạch hệ thống. Mỗi yếu tố nguy cơ chính được tính 2 điểm. Có 6 yếu tố nguy cơ quan trọng về mặt lâm sàng (clinically relevant risk factor) là: C (Congestive heart failure / LV systolic dysfunction – suy tim hoặc phân suất tống máu thất trái ≤ 40%), H (Hypertension – tăng huyết áp), D (Diabetes – đái tháo đường), V (Vascular disease – bệnh mạch máu, gồm tiền sử nhồi máu cơ tim, bệnh động mạch ngoại vi hoặc sự hiện diện mảng xơ vữa phức tạp trong động mạch chủ), A (Age – tuổi 65-74) và Sc (Sex category – giới nữ). Mỗi yếu tố nguy cơ quan trọng về mặt lâm sàng được tính 1 điểm. Trên bảng 1 là cách tính điểm theo thang điểm CHA2DS2-VASc. Tổng điểm càng cao thì nguy cơ đột quị càng cao. Phân tầng nguy cơ theo thang điểm CHA2DS2-VASc được lấy làm cơ sở cho chỉ định điều trị chống đông. Bảng 2 tóm tắt tiếp cận phòng ngừa đột quị và thuyên tắc mạch hệ thống cho bệnh nhân rung nhĩ dựa vào điểm CHA2DS2-VASc.
Bảng 1: Cách tính điểm theo thang điểm CHA2DS2-VASc
|
Yếu tố nguy cơ |
Điểm |
|
C: Suy tim / phân suất tống máu ≤ 40% |
1 |
|
H: Tăng huyết áp |
1 |
|
A2: Tuổi ≥ 75 |
2 |
|
D: Đái tháo đường |
1 |
|
S2: Đột quị / cơn thiếu máu não thoáng qua / thuyên tắc mạch hệ thống |
2 |
|
V: Bệnh mạch máu (tiền sử nhồi máu cơ tim / bệnh động mạch ngoại vi / mảng xơ vữa động mạch chủ) |
1 |
|
A: Tuổi 65-74 |
1 |
|
Sc: Giới nữ |
1 |
|
Tổng điểm tối đa |
9 |
Bảng 2: Phòng ngừa đột quị và thuyên tắc mạch hệ thống cho bệnh nhân rung nhĩ không do bệnh van tim
|
Yếu tố nguy cơ |
Điểm CHA2DS2-VASc |
Điều trị được khuyến cáo |
|
Một yếu tố nguy cơ chính hoặc ≥ 2 yếu tố nguy cơ quan trọng về mặt lâm sàng |
≥ 2 |
Thuốc chống đông uống* |
|
Một yếu tố nguy cơ quan trọng về mặt lâm sàng |
1 |
Thuốc chống đông uống* hoặc aspirin 75-325 mg/ngày (Thuốc chống đông uống được ưa chuộng hơn aspirin) |
|
Không có yếu tố nguy cơ nào |
0 |
Aspirin 75-325 mg/ngày hoặc không dùng thuốc (Không dùng thuốc được ưa chuộng hơn) |
Ghi chú: *Thuốc chống đông uống: thuốc kháng vitamin K, dùng với liều đủ để đạt INR trong khoảng 2-3. Có thể dùng những thuốc chống đông uống mới đã được công nhận, ví dụ dabigatran.
HẠN CHẾ CỦA TIẾP CẬN CHỐNG ĐÔNG TRUYỀN THỐNG
Thuốc kháng vitamin K là thuốc truyền thống dùng để ngừa đột quị và thuyên tắc mạch hệ thống ở bệnh nhân rung nhĩ không do bệnh van tim. Xét nghiệm đánh giá mức độ chống đông bằng thuốc kháng vitamin K là INR (International Normalized Ratio) 6,7. Trong rung nhĩ không do bệnh van tim, liều thuốc kháng vitamin K được điều chỉnh để đạt INR trong khoảng 2-3. Duy trì INR trong một khoảng đích là một công việc rất khó khăn. INR có thể dao động (dù liều thuốc kháng vitamin K không đổi) do những thay đổi của lượng vitamin K trong khẩu phần ăn, do thay đổi của chức năng gan, do tương tác thuốc hoặc do bệnh nhân không tuân trị 6,7. Trên thực tế, để duy trì INR trong một khoảng đích cần thực hiện xét nghiệm này một cách định kỳ, không thưa hơn một lần mỗi tháng và mỗi khi có phối hợp thêm một thuốc có thể tương tác với thuốc kháng vitamin K. Nói chung, thuốc kháng vitamin K có nhiều nhược điểm như: bắt đầu tác dụng chậm, cách theo dõi điều trị phức tạp, khoảng trị liệu hẹp, tương tác với nhiều loại thức ăn và thuốc. Từ đầu thế kỷ này các nhà nghiên cứu đã tìm cách phát triển những thuốc chống đông uống mới không có các nhược điểm nêu trên. Kết quả của các nghiên cứu trong lĩnh vực này là sự xuất hiện và khẳng định vị trí của nhiều thuốc mới, trong đó có dabigatran.
DABIGATRAN: BƯỚC TIẾN QUAN TRỌNG TRONG ĐIỀU TRỊ CHỐNG ĐÔNG
Dabigatran là thuốc ức chế trực tiếp thrombin dùng đường uống đầu tiên (và đến nay là duy nhất) được đưa vào dùng trong lâm sàng. Dabigatran có dạng bào chế là dabigatran etexilate. Sau khi hấp thu qua đường uống, dabigatran etexilate được chuyển thành dabigatran là dạng có hoạt tính dưới tác dụng của enzym esterase trong huyết thanh. Dabigatran được thải khoảng 80% ở thận và có bán thời gian loại thải là 12-17 giờ 8. Dabigatran có những ưu điểm sau so với thuốc kháng vitamin K: bắt đầu tác dụng sớm (0,5-2 giờ) sau khi uống, không tương tác với thức ăn, không chuyển hóa bởi hệ CYP450 ở gan (do đó nguy cơ tương tác thuốc được giảm thiểu) và quan trọn nhất là được dùng với liều cố định mà không cần phải theo dõi xét nghiệm đông máu 8.
Dabigatran đã được nghiên cứu trong 2 chỉ định. Chỉ định thứ nhất là phòng ngừa tiên phát và thứ phát thuyên tắc huyết khối tĩnh mạch. Vị trí của dabigatran trong phòng ngừa tiên phát thuyên tắc huyết khối tĩnh mạch được xác định bởi nghiên cứu RE-MODEL thực hiện trên 2101 bệnh nhân được thay khớp gối toàn phần và nghiên cứu RE-NOVATE thực hiện trên 3494 bệnh nhân được thay khớp háng toàn phần 9,10. Kết quả 2 nghiên cứu này cho thấy dabigatran uống có hiệu quả và tính an toàn tương đương với enoxaparin tiêm dưới da trong phòng ngừa tiên phát thuyên tắc huyết khối tĩnh mạch sau các phẫu thuật chỉnh hình lớn. Vị trí của dabigatran trong phòng ngừa thứ phát thuyên tắc huyết khối tĩnh mạch được xác định bởi nghiên cứu RE-COVER 11. RE-COVER là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên, mù đôi, đa trung tâm. Đối tượng nghiên cứu là 2539 bệnh nhân thuyên tắc huyết khối tĩnh mạch cấp. Bệnh nhân được điều trị bằng thuốc chống đông dạng tiêm (heparin không phân đoạn truyền tĩnh mạch hoặc heparin trọng lượng phân tử thấp tiêm dưới da) trong thời gian trung vị 9 ngày, sau đó được phân ngẫu nhiên cho dùng dabigatran 150 mg x 2/ngày hoặc warfarin (liều được điều chỉnh để đạt INR trong khoảng 2-3). Tiêu chí đánh giá chính là thuyên tắc huyết khối tĩnh mạch có triệu chứng hoặc chết liên quan với thuyên tắc huyết khối tĩnh mạch sau 6 tháng. Kết quả RE-COVER cho thấy tần suất các biến cố thuộc tiêu chí đánh giá chính của 2 nhóm không khác biệt và tần suất chảy máu nặng của 2 nhóm cũng không khác biệt. Tần suất chảy máu nói chung (cả nặng lẫn nhẹ) trong nhóm dabigatran thấp hơn có ý nghĩa so với nhóm warfarin (16,1% so với 21,9%, p < 0,001) nhưng bù lại tần suất rối loạn dạ dày trong nhóm dabigatran cao hơn so với nhóm warfarin (3,1% so với 0,7%, p < 0,001) (Rối loạn dạ dày có liên quan với sự hiện diện của lõi acid tartaric trong thành phần viên thuốc, nhằm làm tăng sự hòa tan và hấp thu của dabigatran etexilate trong ống tiêu hóa).
Chỉ định thứ hai của dabigatran là phòng ngừa đột quị và thuyên tắc mạch hệ thống ở bệnh nhân rung nhĩ. Nghiên cứu giúp xác định vị trí của dabigatran trong chỉ định này là RE-LY (Randomized Evaluation of Long-term Anticoagulation Therapy) 12. RE-LY là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên thực hiện trên 18.113 bệnh nhân rung nhĩ kèm ít nhất một tình trạng sau: tiền sử đột quị hoặc cơn thiếu máu não thoáng qua, phân suất tống máu thất trái dưới 40%, có triệu chứng suy tim từ độ II trở lên theo phân độ NYHA (New York Heart Association) trong vòng 6 tháng trước, và tuổi ít nhất là 75 hoặc tuổi 65-74 kèm đái tháo đường, tăng huyết áp hoặc bệnh mạch vành. Tiêu chuẩn loại trừ gồm: bệnh van tim nặng, đột quị trong vòng 14 ngày hoặc đột quị nặng trong vòng 6 tháng trước, độ thanh thải creatinin dưới 30 ml/phút, bệnh gan tiến triển và có thai. Bệnh nhân tham gia nghiên cứu có tuổi trung bình 71,5, nam giới chiếm tỉ lệ 64%, 20% đã từng bị đột quị hoặc cơn thiếu máu não thoáng qua, gần 17% đã từng bị nhồi máu cơ tim, 79% có tăng huyết áp, 23% có đái tháo đường và 32% có suy tim. Tỉ lệ rung nhĩ kịch phát (paroxysmal)/dai dẳng (persistent)/thường trực (permanent) là 32%/33%/35%. Điểm CHADS2 trung bình của bệnh nhân là 2,1 ± 1,1 (khoảng 1/3 có điểm 0-1, 1/3 có điểm 2 và 1/3 có điểm 3-6). Bệnh nhân được phân ngẫu nhiên vào 1 trong 3 nhóm: nhóm dùng dabigatran 110 mg x 2/ngày, nhóm dùng dabigatran 150 mg x 2/ngày và nhóm dùng warfarin (với liều được điều chỉnh để đạt INR trong khoảng 2-3). Thời gian theo dõi trung vị là 2 năm. Tiêu chí đánh giá chính về hiệu quả là đột quị hoặc thuyên tắc mạch hệ thống. Tiêu chí đánh giá chính về tính an toàn là chảy máu nặng (chảy máu khiến hemoglobin giảm ít nhất 20 g/l, phải truyền ít nhất 2 đơn vị máu, hoặc chảy máu có triệu chứng vào một vùng hoặc cơ quan quan trọng).
Kết quả RE-LY cho thấy tần suất đột quị/thuyên tắc mạch hệ thống là 1,69%/năm ở nhóm warfarin, 1,53%/năm ở nhóm dabigatran 110 mg (nguy cơ tương đối so với warfarin 0,91; Khoảng tin cậy 95% 0,74 đến 1,11) và 1,11%/năm ở nhóm dabigatran 150 mg (nguy cơ tương đối so với warfarin 0,66; Khoảng tin cậy 95% 0,53 đến 0,82; P < 0,001). Trên hình 1 là các đường Kaplan-Meier biểu diễn tần suất dồn của biến cố đột quị/thuyên tắc mạch hệ thống của 3 nhóm. Tần suất chảy máu nặng là 3,36%/năm ở nhóm warfarin, 2,71%/năm ở nhóm dabigatran 110 mg (p = 0,003 so với warfarin) và 3,11%/năm ở nhóm dabigatran 150 mg (p = 0,31 so với warfarin). Tần suất tử vong do mọi nguyên nhân là 4,13%/năm ở nhóm warfarin, 3,75%/năm ở nhóm dabigatran 110 mg (p = 0,13 so với warfarin) và 3,64%/năm ở nhóm dabigatran 150 mg (p = 0,051 so với warfarin). Nói tóm lại, nghiên cứu RE-LY chứng tỏ ở bệnh nhân rung nhĩ không do bệnh van tim: (1) Dabigatran 110 mg x 2/ngày có hiệu quả tương đương warfarin trong việc ngăn ngừa đột quị/thuyên tắc mạch hệ thống và ít gây chảy máu nặng hơn; (2) Dabigatran 150 mg x 2/ngày có hiệu quả cao hơn warfarin trong việc ngăn ngừa đột quị/thuyên tắc mạch hệ thống nhưng gây chảy máu nặng tương đương warfarin.
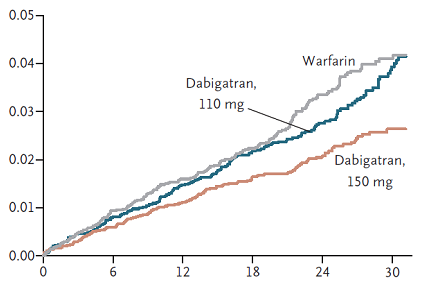
Hình 1: Tần suất dồn theo thời gian (tháng) của biến cố đột quị/thuyên tắc mạch hệ thống ở các nhóm warfarin, dabigatran 110 mg và dabigatran 150 mg trong nghiên cứu RE-LY 12.
Dựa vào kết quả RE-LY, ngày 19/10/2010 Cơ quan quản lý thuốc và thực phẩm Hoa Kỳ (Food and Drug Administration – FDA) đã chấp thuận cho dùng dabigatran với liều 150 mg x 2/ngày (75 mg x 2/ngày nếu độ lọc cầu thận trong khoảng 15-30 ml/phút) để ngừa đột quị và thuyên tắc mạch hệ thống ở người rung nhĩ không do bệnh van tim 13. Đầu tháng 8/2011, Cơ quan quản lý dược phẩm châu Âu (European Medicines Agency) cũng đã chấp thuận cho dùng dabigatran (cả 2 liều 110 mg x 2/ngày và 150 mg x 2/ngày, liều 110 mg x 2/ngày ưu tiên cho người trên 80 tuổi hoặc có nguy cơ chảy máu cao) trong chỉ định trên 14. Trong năm 2011, các chuyên gia thuộc Trường Môn Tim mạch Hoa Kỳ, Hiệp hội Tim Hoa Kỳ và Hội Nhịp tim Hoa Kỳ đã thống nhất bổ sung một khuyến cáo về việc dùng dabigatran trong hướng dẫn điều trị rung nhĩ như sau: “Dabigatran hữu ích như một biện pháp thay thế cho warfarin nhằm phòng ngừa đột quị và thuyên tắc mạch hệ thống ở bệnh nhân có rung nhĩ kịch phát hoặc thường trực kèm các yếu tố nguy cơ của đột quị/thuyên tắc hệ thống và không có van tim nhân tạo hoặc bệnh van tim đáng kể về mặt huyết động, suy thận nặng (độ thanh thải creatinin < 15 ml/phút) hoặc bệnh gan tiến triển (gây rối loạn chức năng đông máu)” (khuyến cáo loại I, mức chứng cứ B) 15. Mặc dù trong nghiên cứu RE-LY không có bệnh nhân có độ thanh thải creatinin < 30 ml/phút tham gia, cả FDA lẫn Trường Môn Tim mạch/Hiệp hội Tim Hoa Kỳ đều cho phép dùng dabigatran với liều 75 mg x 2/ngày cho bệnh nhân có độ thanh thải creatinin trong khoảng 15-30 ml/phút (chỉ chống chỉ định khi độ thanh thải creatinin < 15 ml/phút) 13,15.
Dabigatran etexilate có biệt dược là Pradaxa, hiện đã có mặt tại Việt Nam.
CHỈ ĐỊNH DÙNG DABIGATRAN TRONG RUNG NHĨ KHÔNG DO BỆNH VAN TIM
Dabigatran rõ ràng là một bước tiến quan trọng trong điều trị chống đông nói chung và trong phòng ngừa đột quị/thuyên tắc mạch hệ thống ở bệnh nhân rung nhĩ không do bệnh van tim nói riêng. Vậy những bệnh nhân rung nhĩ không do bệnh van tim nào cần được điều trị bằng dabigatran?
Có thể tóm tắt chỉ định cụ thể như sau:
– Thứ nhất, đó là những bệnh nhân có nguy cơ cao bị đột quị/thuyên tắc mạch hệ thống (chỉ định chắc chắn nếu điểm CHA2DS2-VASc ≥ 2; có thể xem xét dùng nếu điểm CHA2DS2-VASc = 1).
– Thứ hai, bệnh nhân không có chống chỉ định với dabigatran (bao gồm: độ thanh thải creatinin < 30 ml/phút theo hướng dẫn của nhà sản xuất hay < 15 ml/phút theo FDA và Trường Môn Tim mạch/Hiệp hội Tim Hoa Kỳ, bệnh gan tiến triển gây rối loạn đông máu, đang điều trị bằng ketoconazole, itraconazole, cyclosporine hoặc tacrolimus là những thuốc tương tác làm tăng nồng độ dabigatran huyết tương).
– Trong trường hợp khởi trị (bệnh nhân chưa từng uống thuốc chống đông), dabigatran là thuốc chống đông được lựa chọn nếu bệnh nhân không muốn hoặc không thể theo dõi thường xuyên INR.
– Trong trường hợp bệnh nhân đang uống thuốc kháng vitamin K, nên chuyển sang dùng dabigatran nếu INR của bệnh nhân dao động nhiều.
DÙNG DABIGATRAN TRONG MỘT SỐ TÌNH HUỐNG ĐẶC BIỆT
1) Chọn liều dabigatran:
Trong nghiên cứu RE-LY có 2 liều dabigatran được dùng là 110 mg x 2/ngày và 150 mg x 2/ngày. Tại Hoa Kỳ FDA chỉ chấp thuận liều 150 mg x 2/ngày cho bệnh nhân rung nhĩ không do bệnh van tim, còn tại Châu Âu cả 2 liều đều được công nhận. Theo Huisman và cộng sự, nên ưu tiên dùng liều 110 mg x 2/ngày cho các đối tượng có nguy cơ chảy máu cao 16. Đó là những người tuổi ≥ 75, có độ thanh thải creatinin 30-50 ml/phút, cân nặng < 50 kg, có dùng đồng thời aspirin, clopidogrel hoặc thuốc kháng viêm không steroid hoặc có các tình trạng làm tăng nguy cơ chảy máu khi dùng thuốc chống đông (rối loạn đông máu bẩm sinh hoặc mắc phải, giảm tiểu cầu hoặc khiếm khuyết chức năng tiểu cầu, loét dạ dày tiến triển, xuất huyết tiêu hóa mới, mới làm sinh thiết hoặc mới phẫu thuật lớn, chảy máu trong hộp sọ mới, phẫu thuật não hoặc cột sống, viêm nội tâm mạc nhiễm trùng).
2) Chuyển đổi giữa dabigatran và các thuốc chống đông khác:
Huisman và cộng sự đã đưa ra hướng dẫn về việc chuyển đổi giữa dabigatran và các loại thuốc chống đông khác 16. Hướng dẫn này được tóm tắt trên bảng 3.
Bảng 3: Chuyển đổi giữa dabigatran và các loại thuốc chống đông khác
|
Chuyển đổi |
Thời hạn bắt đầu thuốc |
|
Từ thuốc kháng vitamin K sang dabigatran |
Ngưng kháng vitamin K và bắt đầu dabigatran khi INR < 2 |
|
Từ dabigatran sang thuốc kháng vitamin Ka |
Thời hạn bắt đầu kháng vitamin K tùy thuộc chức năng thận: – Thanh thải creatinin ≥ 50 ml/phút: bắt đầu kháng vitamin K 3 ngày trước khi ngưng dabigatran – Thanh thải creatinin ≥ 30 đến < 50 ml/phút: bắt đầu kháng vitamin K 2 ngày trước khi ngưng dabigatran – Thanh thải creatinin 15-30 ml/phút: bắt đầu kháng vitamin K 1 ngày trước khi ngưng dabigatranb |
|
Từ dabigatran sang thuốc tiêm |
Bắt đầu thuốc chống đông tiêm 12 giờ sau liều dabigatran cuối |
|
Từ thuốc tiêm sang dabigatran |
Bắt đầu dabigatran trong vòng 2 giờ trước cữ tiêm kế tiếp (dạng tiêm dưới da) hoặc vào thời điểm ngưng thuốc truyền tĩnh mạch liên tục |
Ghi chú: aDabigatran có thể góp phần là tăng INR, do đó INR phản ánh hiệu quả của thuốc kháng vitamin K đúng hơn nếu dabigatran đã được ngưng ít nhất 2 ngày; bÁp dụng cho những bệnh nhân được điều trị tại Hoa Kỳ và những bệnh nhân có thanh thải creatinin giảm xuống dưới 30 ml/phút trong quá trình điều trị.
3) Xét nghiệm đông máu:
Các xét nghiệm đông máu không cần làm thường qui khi dùng dabigatran nhưng có thể cần thiết trong một số trường hợp như nghi ngờ quá liều, chảy máu, trong giai đoạn chu phẫu hay ở người có chức năng thận suy tiến triển. Xét nghiệm đông máu lấy trong vòng 2 giờ sau khi uống dabigatran (thời điểm đỉnh) sẽ cho trị số cao hơn nhiều so với lấy 10-12 giờ sau khi uống (thời điểm đáy). 2 xét nghiệm aPTT (activated Partial Thromboplastin Time) và TT (Thrombin Time) hữu ích để theo dõi chống đông bằng dabigatran. aPTT > 80 giây vào thời điểm đáy có liên quan với nguy cơ chảy máu cao 17. Các xét nghiệm Hemoclot Thrombin Inhibitor và Ecarin Clotting Time (ECT) đặc hiệu hơn trong theo dõi chống đông bằng dabigatran nhưng khó làm thường qui trong thực hành hàng ngày.
4) Dabigatran và phẫu thuật:
Theo Huisman và van Ryn, thời hạn ngưng dabigatran trước phẫu thuật chương trình tùy thuộc vào chức năng thận (độ thanh thải creatinin) của bệnh nhân 16,17. Thời hạn ngưng dabigatran trước các phẫu thuật chương trình được tóm tắt trên bảng 4. Trong trường hợp phẫu thuật bán khẩn (trong vòng 2-12 giờ sau liều dabigatran cuối), cần cân nhắc giữa nguy cơ chảy máu với nhu cầu phẫu thuật. Lý tưởng là dời cuộc mổ lại cho đến khi aPTT hoặc TT trở về mức bình thường hoặc cho đến ít nhất 12 giờ sau liều dabigatran cuối. Trong trường hợp cần phẫu thuật khẩn trong vòng vài giờ sau liều dabigatran cuối, bác sĩ điều trị phải chuẩn bị tinh thần cho biến chứng chảy máu. Có thể xem xét làm thận nhân tạo để loại dabigatran cho những bệnh nhân này.
Việc bắt đầu lại dabigatran sau mổ tùy thuộc vào tính chất cuộc mổ, sự cấp thiết phải bắt đầu lại liệu pháp chống đông sau mổ và tình trạng đông máu-cầm máu của bệnh nhân. Nếu không có chảy máu ngoại khoa và tình trạng đông máu-cầm máu sau mổ bình thường, có thể cho uống một viên dabigatran (110 mg hoặc 150 mg) 1-4 giờ sau cuộc mổ và dùng lại liều thường ngày kể từ ngày hôm sau.
Bảng 4: Thời hạn ngưng dabigatran trước các phẫu thuật chương trình
|
Thanh thải creatinin (ml/phút) |
Bán thời gian loại thải ước tính (giờ) |
Thời điểm ngưng dabigatran trước phẫu thuật |
|
|
Nguy cơ chảy máu chuẩn |
Nguy cơ chảy máu cao |
||
|
≥ 80 |
13 (11-22) |
24 giờ trước |
2 ngày trước |
|
≥ 50 đến < 80 |
15 (12-34) |
1-2 ngày trước |
2-3 ngày trước |
|
≥ 30 đến < 50 |
18 (13-23) |
2-3 ngày trước (> 48 giờ) |
4 ngày trước |
Ghi chú: Nguy cơ chảy máu cao là những trường hợp cần có tình trạng đông máu-cầm máu hoàn chỉnh khi mổ, gồm phẫu thuật tim, phẫu thuật thần kinh, phẫu thuật bụng và phẫu thuật trên các cơ quan lớn. Gây tê tủy sống cũng đòi hỏi tình trạng đông máu-cầm máu hoàn chỉnh.
5) Xử trí chảy máu:
Hiện tại chưa có một thuốc hóa giải đặc hiệu dành cho dabigatran cũng như cho các loại thuốc chống đông uống mới khác như rivaroxaban hay apixaban. Van Ryn và cộng sự đề nghị phác đồ xử trí chảy máu ở bệnh nhân đang dùng dabigatran trên hình 2. Tuy nhiên cần nhớ rằng chảy máu ở bệnh nhân đang dùng dabigatran không phải lúc nào cũng là do tác dụng của thuốc này. Nếu aPTT và TT bình thường thì không nghĩ đến chảy máu do tác dụng của dabigatran 18.
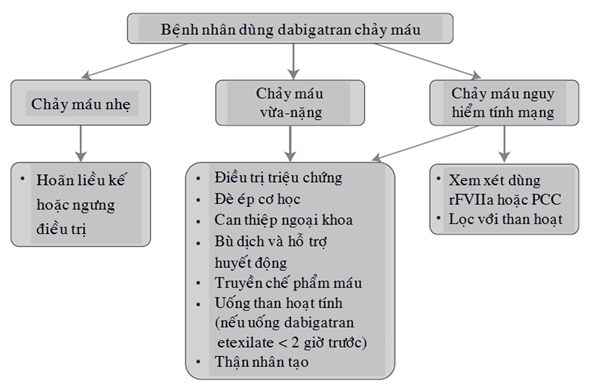
Hình 2: Phác đồ xử trí chảy máu ở bệnh nhân đang dùng dabigatran (theo van Ryn và cộng sự 17). rFVIIa: yếu tố VIIa tái tổ hợp; PCC (Prothrombin Complex Concentrate): Phức hợp prothrombin đậm đặc.
1) Hội chứng mạch vành cấp và can thiệp mạch vành qua da:
Ở bệnh nhân đang dùng dabigatran bị nhồi máu cơ tim cấp được lên chương trình can thiệp mạch vành qua da, cần ngưng dabigatran trước thủ thuật và chuyển sang dùng liệu pháp chống huyết khối theo các hướng dẫn hiện hành. Trước can thiệp mạch vành qua da chương trình cũng cần ngưng dabigatran. Nếu bệnh nhân có chỉ định dùng heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp, cần hoãn các thuốc này ít nhất 12 giờ sau liều dabigatran cuối hoặc cho đến khi aPTT giảm dưới 1,5 lần chứng. Nếu aPTT > 1,5 chứng, cần lặp lại xét nghiệm này mỗi 4 giờ cho đến khi nó giảm dưới 1,5 lần chứng, khi đó có thể bắt đầu heparin không phân đoạn (không dùng liều nạp) hoặc heparin trọng lượng phân tử thấp 16.
Đối với bệnh nhân rung nhĩ đang uống thuốc chống đông cần đặt stent động mạch vành, các hướng dẫn hiện nay đều khuyên dùng stent thường thay cho stent phủ thuốc vì thời gian phải uống 3 thuốc ngắn hơn (4 tuần thay vì 12 tháng) 19,20. Trong thời gian phải uống 3 thuốc (thuốc chống đông, aspirin và clopidogrel) cần theo dõi sát bệnh nhân để phát hiện sớm biến chứng chảy máu.
TÀI LIỆU THAM KHẢO
1) Fuster V, Ryden LE, Cannom DS, et al. ACC/AHA/ESC 2006 guidelines for the management of patients with atrial fibrillation. A report of the ACC/AHA Task Force on practice guidelines and the ESC Committee for practice guidelines (Writing Committee to revise the 2001 guidelines for the management of patients with atrial fibrillation). Circulation 2006;114:e257-e354.
2) Lip GYH, Tello-Montoliu A. Management of atrial fibrillation. Heart 2006;92:1177-1182.
3) Heath R, Lip GYH. 10 steps before you refer for atrial fibrillation. Br J Cardiol 2008;15:302-305.
4) Lip GYH, Tse HF. Management of atrial fibrillation. Lancet 2007;370:604-618.
5) Guidelines for the management of atrial fibrillation. The Task Force for the management of atrial fibrillation of the European Society of Cardiology (ESC): Developed with the special contribution of the European Heart Rhythm Association (EHRA). Eur Heart J 2010;31:2369-2429.
6) Hirsh J. Oral anticoagulant drugs. N Engl J Med 1991;324:1865-1875.
7) Ansell J, Hirsh J, Hylek E, et al. Pharmacology and management of the vitamin K antagonists: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest 2008;133:160S-198S.
8) Di Nisio M, Middeldorp S, Buller HR. Direct thrombin inhibitors. N Engl J Med 2005;353:1028-1040.
9) Eriksson BI, Dahl OE, Rosencher N, et al, for the RE-MODEL Study Group. Dabigatran etexilate versus enoxaparin for the prevention of venous thromboembolism after total knee replacement: The RE-MODEL randomized trial. J Thromb Haemost 2007;5:2178-2185.
10) Eriksson BI, Dahl OE, Rosencher N, et al. Dabigatran etexilate versus enoxaparin for prevention of venous thromboembolism after total hip replacement: A randomised, double-blind, non-inferiority trial. Lancet 2007;370:949-956.
11) Schulman S, Kearon C, Kakkar AK, et al, for the RE-COVER Study Group. Dabigatran versus warfarin in the treatment of acute venous thromboembolism. N Engl J Med 2009;361:2342-2352.
12) Connolly SJ, Ezekowitz MD, Yusuf S, et al, and the RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med 2009;361:1139-1151.
13) Beasley BN, Unger EF, Temple R. Anticoagulant options – Why the FDA approved a higher but not a lower dose of dabigatran. N Engl J Med 2011;364:1788-1790.
15) Sam LS, Curtis AB, Ellenbogen KA, et al. 2011 ACCF/AHA/HRS Focused Update on the management of patients with atrial fibrillation (update on dabigatran): A report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines. J Am Coll Cardiol 2011;57:1330-1337.
16) Huisman MV, Lip GYH, Diener HC, et al. Dabigatran etexilate for stroke prevention in patients with atrial fibrillation: Resolving uncertainties in routine practice. Thromb Haemost 2012; doi:10.1160/TH11-10-0718.
17) Van Ryn J, Stangier J, Haertter S, et al. Dabigatran etexilate – a novel, reversible, oral direct thrombin inhibitor: Interpretation of coagulation assays and reversal of anticoagulation activity. Thromb Haemost 2010;103:1116-1127.
18) Cushman M, Lim W, Zakai NA. 2011 Clinical practice guide on anticoagulant dosing and management of anticoagulant-associated bleeding complications in adults. http://chestjournal.chestpubs.org/content/133/6_suppl/110S.abstract
19) Lip GY, Huber K, Andreotti F, et al. European Society of Cardiology Working Group on Thrombosis. Management of antithrombotic therapy in atrial fibrillation patients presenting with acute coronary syndrome and/or undergoing percutaneous coronary intervention/stenting. Thromb Haemost 2010;103:13-28.
20) Faxon DP, Eikelboom JW, Berger PB, et al. Consensus Document: Antithrombotic therapy in patients with atrial fibrillation undergoing coronary stenting. A North-American perspective. Thromb Haemost 2011;106:572-584.







