Mở đầu:
Hơn 80% bệnh nhân (BN) suy tim (ST) tâm thu có rối loạn nhịp (LN) thất thường xuyên và phức tạp trên holter nhịp, trong đó 50% có cơn nhịp nhanh thất không dai dẳng (nonsustained ventricular tachycardia – NSVT).
Bs. Nguyễn Thanh Hiền
Bs. Trương Lệ Quyên
Mở đầu:
Hơn 80% bệnh nhân (BN) suy tim (ST) tâm thu có rối loạn nhịp (LN) thất thường xuyên và phức tạp trên holter nhịp, trong đó 50% có cơn nhịp nhanh thất không dai dẳng (nonsustained ventricular tachycardia – NSVT). Tần suất của LN thất có biểu hiện liên quan với độ nặng của suy tim và kích thước buồng thất chứ không liên quan với loại bệnh tim (hình 1)(1-3).
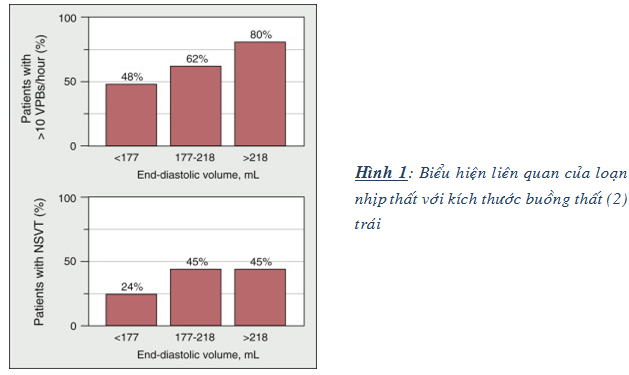
– LN thất có thể là không triệu chứng hay kèm theo triệu chứng từ hồi hộp, chóng mặt, ngất và triệu chứng ST nặng lên. LN thất nặng như nhịp nhanh thất dai dẳng (sustained ventricular tachycardia – SVT) và rung thất thường là nguyên nhân gây tử vong trong ST (2-5).
– Việc điều trị (ĐT) LN thất trong ST rất phức tạp vì do nhiều cơ chế khác nhau cũng như lựa chọn thuốc và phương thức điều trị LN thất trên BN ST cũng rất khó khăn và có thể gây nhiều tác dụng phụ không mong muốn. Bài viết này tổng quát lại các vấn đề trong điều trị LN thất do ST hiện nay, bao gồm cả các biện pháp ĐT cấp cứu.
I. Phân loại loạn nhịp thất:
I.1.Về phương diện huyết động: LN thất phân làm hai nhóm lớn (4,5):
– LN thất ác tính hay khả năng gây tử vong gồm nhịp nhanh thất (VT) dai dẳng và rung thất.
– LN thất huyết động ổn gồm: ngoại tâm thu thất (NTTT), VT không dai dẳng, và nhịp tự thất gia tăng. Ý nghĩa của NTT và VT không dai dẳng khác nhau tùy theo nguyên nhân. Ở BN ST sau nhồi máu cơ tim (NMCT), NTTT và VT không dai dẳng kết hợp với tăng nguy cơ đột tử do tim (SCD). Ngược lại, ở hầu hết các nguyên nhân ST khác như bệnh cơ tim (BCT) không do thiếu máu cục bộ (TMCB) hay bệnh van tim, loạn nhịp này không có ý nghĩa dự đoán SCD.
I.2.Về phương diện ECG và thời gian: chia LN thất thành (1,2,6,7):
– Ngoại tâm thu thất: thường hiện diện ở BN ST ( 70 – 95%) với triệu chứng rất khác nhau từ không triệu chứng tới triệu chứng hồi hộp nặng. NTTT có thể đơn giản hoặc phức tạp, thường xuyên hoặc không thường xuyên và thường không đòi hỏi điều trị đặc hiệu.
– Nhịp tự thất gia tăng (AIVR):còn gọi là VT chậm – slow VT, xuất phát từ dưới bó nút AV, với tần số khoảng 50 – 110 lần/phút. Ở BN suy nút xoang, AIVR có thể là nhịp thoát, còn trong các trường hợp khác, nó phản ánh ổ ngoại vị bất thường ở thất và ức chế hoàn toàn nút xoang. Xuất hiện khoảng 8% BN ST, thường thoáng qua.
– Nhịp nhanh thất:
Theo thời gian chia ra VT không dai dẳng (cơn kéo dài < 30s) và VT dai dẳng (cơn kéo dài > 30s). VT không dai dẳng thường gặp khoảng 50 – 80% BN ST qua theo dõi holter nhịp. Ý nghĩa lâm sàng tương tự như NTTT.
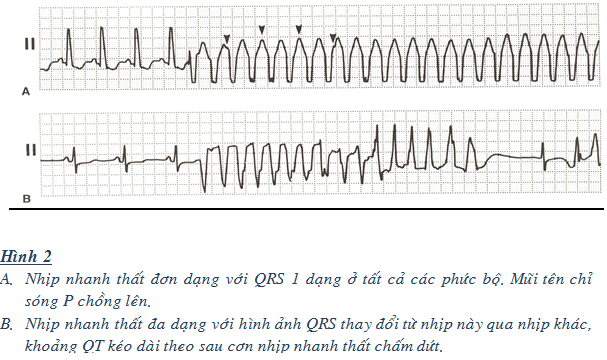
Theo hình thể chia ra VT đơn dạng và đa dạng. VT đơn dạng là một dạng của nhịp nhanh thất có hình dạng QRS giống nhau trên tất cả các chuyển đạo ECG bề mặt (2A). Trong VT đa dạng, hình dạng QRS nhịp nhanh thất thay đổi từ nhịp này qua nhịp khác ở bất kỳ chuyển đạo nào (hình 2B). VT đa dạng gồm VT với QT dài (xoắn đỉnh) bẩm sinh hoặc mắc phải, vàQT bình thường do thiếu máu cơ tim cấp, nguyên nhân khác như xơ hóa cơ tim…
– Rung thất và flutter thất (không nằm trong bài viết này).
– Bão điện học (electrical storm):là tình trạng VT hoặc VF xuất hiện nhiều lần trong một thời gian ngắn (> 3 cơn / 24 giờ). Đây là tình trạng hiếm gặp và có kết thúc rất khác nhau. Bão điện học thường kết hợp với NMCT cấp và ở BN bệnh cơ tim dãn nở (không nằm trong bài viết này).
II. Nguyên nhân LN thất trong ST:
– Bảng 1 giới thiệu tóm tắt các cơ chế gây RLN trong ST:
|
Bảng 1: Cơ chế RLN trong suy tim |
|
Bất thường cấu trúc: Xơ và sẹo hóa. Tăng độ phân tán dẫn truyền và tái cực. Thay đổi đáp ứng đối với thuốc chống loạn nhịp. Bất thường tế bào: Kéo dài thời gian điện thế hoạt động. Thay đổi đậm độ dòng tái cực (I t0, I k1). Thay đổi đáp ứng đối với thuốc chống loạn nhịp. Yếu tố huyết động. Thay đổi trương lực thần kinh tự động: Tăng hoạt tính giao cảm. Giảm trương lực phó giao cảm. Tăng độ hỗn loạn tái cực. Bất thường điện giải. Hậu quả dùng nhiều thuốc. |
II.1.Bệnh tim cấu trúc:
– Phì đại cơ tim quá mức, tổn thương và xơ hóa hoặc mất kết nối tế bào (TB) – TB (the loss og cell – to – cell …) ở BN bệnh cơ tim dãn nở tạo ra tình trạng không đồng hướng (anisotropy) và vòng vào lại là cơ chế chủ yếu gây LN thất. Các cơ chế khác trong ST cũng có vai trò như tái cấu trúc kênh ion, protein gắn calcium, xáo trộn (disarray) cơ tim.
– Thay đổi tự động tính hay hoạt động nảy cò (trigger) cũng gây LN thất,đặc biệt ở bệnh cơ tim không do thiếu máu cục bộ (nonischemic) (2,8).
II.2.Yếu tố cơ học (2-5):
– Tình trạng căng thành (wall stress) và dãn thất trái có thể làm thay đổi thuộc tính điện sinh lý của cơ tim trong ST, gọi là điều hòa ngược cơ điện học (electromechanical feed back) dẫn tới kéo dài thời kỳ tái cực và thời gian điện thế hoạt động (action potential duration – APD). Ngoài ra quá tải thể tích cũng gây ra rối loạn này.
– Vì các vùng của tim có chức năng cơ học khác nhau nên điều hòa ngược điện học có thể dẫn tới tăng độ phân tán của APD và hồi phục màng.
– Dãn thất trái và tăng kích thước thất trái có thể làm tăng tỉ lệ LN. Trong nghiên cứu SOLVD gồm 311 BN có mối liên quan trực tiếp giữa thể tích cuối tâm trương thất trái và tỉ lệ LN.
II.3.Yếu tố thần kinh hormone (2-5):
– ST gây tăng hoạt hóa thần kinh giao cảm và hệ RAA. Biểu hiện bằng tăng tần số tim và giảm khả năng biến thái tần số tim cũng như giảm nhạy cảm thụ thể xoang cảnh.
– Hoạt hóa thần kinh hormone có thể tạo ra rối loạn nhịp qua các cơ chế khác nhau:
a) Catecholamines có hiệu quả trực tiếp lên thuộc tính điện sinh lý cơ tim, làm gia tăng khả năng sinh rối loạn nhịp theo cơ chế bất thường tự động tính, nảy cò, và có thể theo cơ chế vào lại.
b) Angiotensin II có thể gây rối LN qua cơ chế làm giảm kalium và magnesiums. Angiotensin II cũng có thể có ảnh hưởng qua hệ thần kinh giao cảm qua tác động trung ương hay ngoại vi. Ngoài ra, nó có thể làm gia tăng quá trình tái cấu trúc và sợi hóa, dẫn tới tăng khả năng LN.
c) Hệ thần kinh giao cảm và RAA có thể gây LN do làm co mạch, dẫn tới làm thay đổi lực lên thành thất và các yếu tố cơ học.
d) Cơ tim dãn có thể kết hợp với phân bố không đồng nhất các sợi giao cảm, các vùng cơ tim hoại tử và sẹo. Điều này dẫn tới tăng nhạy cảm với catecholamine tuần hoàn. Ngược lại, những vùng khác của cơ tim có thể biểu hiện tăng phân bố thần kinh, có thể dẫn tới nảy mầm (sprouting) thần kinh liên quan với tổn thương.
e) Các tự kháng thể chống lại thụ thể b- adrenergic được xác định ở 50% BN bệnh cơ tim dãn nở tự phát. Các kháng thể này có thể liên quan chặt chẽ với LN thất nặng.
II.4.Bất thường điện giải (2-5):
– BN ST thường có bất thường điện giải, đặc biệt giảm Kali và Magne máu do phù, dùng lợi tiểu, ăn kém, …
II.5.Thiếu máu cục bộ cơ tim (2-5):
– TMCBCT yên lặng hay quá mức có thể dẫn tới thay đổi đặc tính điện sinh lý cơ tim, dẫn tới thay đổi từng vùng thuộc tính dẫn truyền, tái cực và gia tăng tính tự động. ỞBN ST do BTTMCB, các biến cố mạch vành cấp làm tăng nguy cơ LN thất và đột tử.
II.6.Thuốc:
– Một số thuốc dùng trong ST có thể trực tiếp hay gián tiếp gây LN.
II.6.1 Phosphodiesterase inhibitors (PI)
PI là thuốc tăng sức co bóp chỉ dùng đường tĩnh mạch. Thuốc này làm tăng calcium trong tế bào và tăng quá trình hậu khử cực gây LN theo cơ chế nẩy cò. Thuốc cũng có thể làm bộc phát LN thất do làm tăng TMCBCT. Các nghiên cứu đã chứng minh rằng thuốc Milrinone làm tăng tần suất tất cả LN thất tự phát. Trong thực nghiệm PROMISE (Prospective Randomized Milrinone Survival Evaluation), thuốc Milrinone làm tăng nguy cơ TV 20% so với chứng (2-5).
II.6.2 Các thuốc giao cảm
Có tác dụng cải thiện triệu chứng nhất thời nhưng làm tăng nguy cơ loạn nhịp nếu dùng kéo dài và liều cao, như các thuốc dobutamin, dopamine, isoproterenol, salbutamol, làm tăng tần suất LN thất, tăng tỉ lệ TV hoặc cả hai (2-5).
II.6.3 Digoxin
Là hiệu quả trong làm giảm triệu chứng của ST. Thử nghiệm DIG chứng tỏ rằng digoxin khi so với chứng, làm giảm có ý nghĩa tỉ lệ nhập viện nhưng không có lợi trên TV. Dù thuốc giúp giảm TV do suy bơm, nhưng nó làm tăng TV do loạn nhịp dẫn tới không có lợi trên TVchung. Tuy nhiên, các báo cáo gần đây cho thấy liều thấp của digoxin 0.8 – 1.2 ng/ml sẽ an toàn hơn. Chính vì vậy, khuyến cáo hiện nay là nồng độ Digoxin chỉ duy trì ở mức # 1.2 ng/ml (xem: Digoxin-cập nhật chiến lược sử dụng trong thực hành. Chuyên đề tim mạch học. 2012) (1,9).
II.Tử vong và đột tử do tim trong ST:
– Tỉ lệ tử vong do ST là cao. Theo nghiên cứu Framingham về ST, tỉ lệ TV 4 năm là 62% ở nam và 42% ở nữ. Tỉ lệ TV liên quan với độ nặng của ST (hình 3).
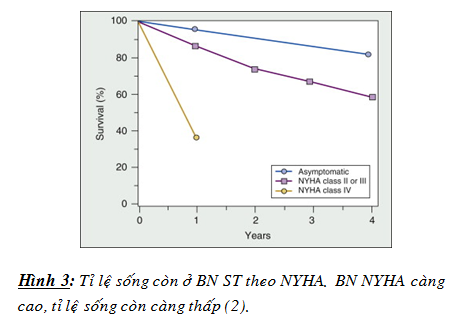
– 50 – 60% BN TV trong ST là đột tử do tim không biết trước hay trong các đợt ST mất bù cấp và hầu hết là do LN nhanh thất. LN thất chậm ít gặp hơn. Hiện còn thiếu mối liên quan giữa đột tử do tim và độ nặng ST. Trong một thử nghiệm, tỉ lệ TV là 29% BN ST NYHA III và 53% BN ST NYHA IV, nhưng SCD chiếm tới 61% NYHA III và chỉ có 21% ở BN ST NYHA IV.
IV.Đánh giá nguy cơ SCD ở BN ST (2,7,10,11):
– Nhiều phương pháp xâm lấn và không xâm lấn được dùng để xác định BN ST có nguy cơ SCD. Tuy nhiên, không có biện pháp đơn độc nào có giá trị cao trong tiên đoán LN tử vong. Ngoài ra, độ chính xác của các phương pháp có thể liên quan tới nguyên nhân của bệnh cơ tim (Thiếu máu cục bộ so với không TMCB).
IV.1. Phân suất tống máu thất trái (LVEF):
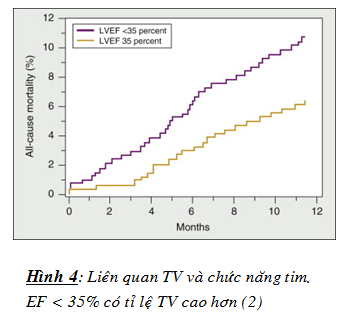
– Không có mối liên quan giữa triệu chứng hay khả năng dung nạp gắng sức và LVEF. Tuy nhiên tỉ lệ sống còn giảm dần ở BN LVEF thấp hơn, đặc biệt nếu < 35% (hình 4). LVEF giảm cũng làm tăng tử vong do mọi nguyên nhân và nhập viện vì bệnh TM. LVEF giảm có giá trị tiên đoán cả ở BN ST nhịp xoang và rung nhĩ.
IV.2.LN thất:
– NTTT và NSVT xảy ra ở khoảng 80 – 90 % BN ST do bệnh cơ tim. Tuy nhiên ý nghĩa tiên lượng của nó còn nhiều bàn cãi và có ý nghĩa khác nhau tùy theo nguyên nhân của bệnh cơ tim. Ở BN ST do BCTTMCB, NTTT và NSVT kết hợp với tăng nguy cơ SCD. Mối liên quan này càng chặt ở BN ST sau NMCT, đặc biệt năm đầu sau NMCT. Ngược lại, ở BN ST không BCTTMCB, mối liên quan này không rõ.
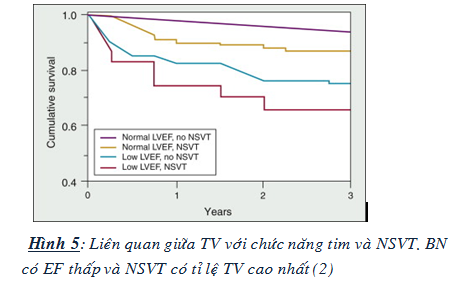
– SVT có ý nghĩa tiên đoán SCD cao hơn trong thực hành lâm sàng, sử dụng hai yếu tố chức năng tim và VT có ý nghĩa tiên đoán chính xác hơn (hình 5).
IV.3.Test điện sinh lý:
– Đã có nhiều nghiên cứu đánh giá vai trò của nghiên cứu điện sinh lý ở những BN chọn lọc bị ST và LN thất có nguy cơ SCD và có thể có lợi điều trị dự phòng. Tuy nhiên hầu hết các nghiên cứu đều chưa cho thấy lợi ích để xác định BN ở mức nguy cơ, đặc biệt ở BN bị bệnh cơ tim không do TMCB.
– Đề nghị hiện nay là:
Đối với BN bệnh tim TMCB: có chỉ định làm test điện sinh lý cho BN sau NMCT (6 tuần) có kèm suy chức năng thất trái.
IV.4. Điện tâm đồ trung bình tín hiệu (ĐTĐTBTH):
– Đây là biện pháp không xâm nhập có ích cho BN ST, bệnh cơ tim và LN thất mà có nguy cơ cao cho SCD. Ở BN BTTMCB, điện thế trễ trên ĐTĐ TBTH thể hiện những vùng dẫn truyền dưới nội mạc chậm. ĐTĐ TBTH là yếu tố dự đoán SCD và VT dai dẳng ở BN sau NMCT, độc lập chức năng thất trái và bất thường huyết động thoáng qua.
– Vai trò của biện pháp này ở BN ST không do BTTMCB còn ít bằng chứng nên chưa đề nghị thường quy.
IV.5.Độ phân tán QT(QT dispersion):
– Là sự khác biệt về khoảng QT đo trên điện tâm đồ mặt phẳng. Độ phân tán QT kết hợp với tăng nguy cơ loạn nhịp và SCD ở BN NMCT gần đây và BN hội chứng QT dài bẩm sinh.
– Ở BN không do BTTMCB dù độ phân tán QT tăng ở BN ST, vai trò của nó trong dự đoán nguy cơ SCD ở BN này còn chưa chắc chắn.
IV.6.Độ biến thái tần số tim(Heart Rate Variability- HRT):
– HRV là biện pháp đơn giản để đánh giá tình trạng hệ thần kinh giao cảm và phó giao cảm cũng như dự báo biến cố TM, đặc biệt là TV TM và VT dai dẳng ở BN BMV.
– Ở BN ST không phải do BTTMCB, giá trị của HRV còn hạn chế.
V. Điều trị để ngăn ngừa SCD (dự phòng tiên phát):
V.1.Dự phòng bằng thuốc(2-5):
– Vai trò điều trị thuốc dự phòng SCD để kéo dài đời sống ở BN ST nguy cơ cao và LN thất không triệu chứng còn chưa chắc chắn và khác nhau tùy theo nhóm bệnh. Có hai vấn đề trong điều trị thuốc dự phòng SCD là liệu điều trị ST tốt có cải thiện SCD và điều trị chống loạn nhịp thực sự có cải thiện SCD hay không?
V.1.1.Hiệu quả điều trị ST lên loạn nhịp
– Một vài thuốc dùng điều trị ST có thể ảnh hưởng lên tỉ lệ LN và giảm tỉ lệ SCD.
V.1.1.1.b– blockers
– Cơ chế tác dụngcủa b- blockers trong bảovệ tim mạch tuy còn chưa rõ nhưng chắc chắn hiệu quả chống giao cảm là rất quan trọng:
ü b- blockers block hiệu quả catecholamine tuần hoàn, thường tăng trong ST và có ảnh hưởng trực tiếp lên cơ tim.
ü Ở BN ST, tăng catecholamin kéo dài dẫn tới làm giảm đậm độ thụ thể b. Thuốc b- blockers có tác dụng làm tăng mật độ thụ thể này (điều hòa lên – upregulation).
ü b- blockers có tác dụng lên quá trình tái cấu trúc và có thể làm giảm thể tích cuối tâm trương – tâm thu, tâm thu thất trái.
ü b- blockers có thể cải thiện chức năng tâm trương kết hợp với giảm áp lực cuối tâm trương thất trái.
ü Trong diễn tiến ST, hoạt hóa giao cảm tăng góp phần làm tăng các cytokine viêm.
– Hiệu quả:
ü b- blockers làm giảm tỷ lệ SCD ở thời kỳ ngay sau NMCT, và lợi ích này đặc biệt rõ ở BN ST. Nhiều nghiên cứu cho thấy b- blockers cải thiện có ý nghĩa tỉ lệ sống còn ở BN ST. Lợi ích này một phần nhờ giảm loạn nhịp thất và SCD. Phân tích khả năng sống còn của BN ST trong các thử nghiệm so sánh dùng b- blockers và chứng (MERIT – HF, CIBIS II, COPERNICUS) đều cho thấy thuốc b- blockers giảm có nghĩa tỉ lệ VT và SCD ( 3.6 – 3.9% ở nhóm b- blockers so với 6.3 – 6.6% ở nhóm chứng).
V.1.1.2. Thuốc UCMC và thụ thể
– Hiệu quả của ACEIs và ARB lên loạn nhịp thất ở BN ST còn nhiều tranh cãi trong các nghiên cứu CONSENSUS, SOLVD IV. Dù các thuốc này làm giảm tử vong, nhưng chủ yếu là do làm chậm tiến triển ST chứ không phải làm giảm SCD. Ngược lại, trong các thử nghiệm TRACE, V – HeFT II, AIPE cho thấy có giảm SCD.
– Các thuốc ARBs cũng có hiệu quả tương tự như ACEIs.
– Như vậy có thể thấy, dù các thuốc ACEIs và ARBs có cải thiện sống còn ở BN ST, nhưng có phải do giảm LN thất hay không thì còn chưa rõ.
V.1.1.3. Kháng Aldosterone
– Các thuốc này làm giảm tần suất NTTT và VT không dai dẳng. Trong thực nghiệm RALES, Spironolactone làm giảm có ý nghĩa tử vong chung ( 35 so với 45%) gần 29% giảm SCD ( p = 0.02). Lợi ích này có được sau 3 tháng và kéo dài suốt 2 năm nghiên cứu. Nghiên cứu EPHESUS càng cho thấy Eplerenone làm giảm SCD ở BN ST sau NMCT cấp.
– Lợi ích của các thuốc này là do giảm hiệu quả aldosterone lên tim hay duy trì nồng độ Kali trong máu cao hơn.
V.1.2. Hiệu quả của điều trị thuốc chống LN ở BN ST
– Hầu hết các thuốc này, khi cho với mục đích dự phòng đều không thấy lợi ích ngăn ngừa SCD ở BN với bệnh cơ tim và ST. Ngoàiviệc còn thiếu bằng chứng, có một số vấn đề khác khi dùng thuốc chống loạn nhịp ở BN ST là:
ü Thuốc chống loạn nhịp ít hiệu quả ở BN có ST tâm thu.
ü Hoạt tính dược động học của thuốc thay đổi có ý nghĩa và không dự đoán được ở BN ST.
ü Hầu hết các thuốc chống loạn nhịp đều có inotrop (-), làm xấu thêm tình trạng ST.
ü Các thuốc có đặc tính sinh rối loạn nhịp.
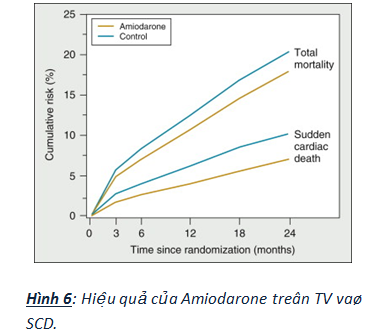
– Amiodarone là thuốc được nghiên cứu nhiều nhất để điều trị chống loạn nhịp và dự phòng SCD ở BN ST, tuy nhiên kết quả còn nhiều tranh cãi. Trong một phân tích gộp 13 thử nghiệm ngẫu nhiên dùng amiodarone gồm 6553 BN, có 5 thử nghiệm gồm 1452 BN ST. Trong các thử nghiệm này, amiodarone làm giảm tử vong chung và loạn nhịp hay SCD ở BN ST lần lượt là 17 và 23%. Dù hiệu quả của thuốc ngăn ngừa SCD hoặc VT là chưa chắc chắn, nhưng thuốc làm giảm có ý nghĩa tỉ lệ VT, qua đó giúp ổn định huyết động và có thể cải thiện sống còn (hình 6).
– Dronedarone là thuốc nhóm III mới mà không chứa iodine và không gây tác dụng phụ liên quan với iodine. Tuy nhiên, các nghiên cứu cho thấy thuốc làm tăng tử vong ở BN ST nặng. Do vậy, hiện nay thuốc chỉ được sử dụng ở BN ST NYHA I, II.
V.2.Dự phòng tiên phát bằng ICD (7,12-15):
– Vai trò ICD như là điều trị dự phòng ở BN ST và bệnh tim ở mức nguy cơ cao SCD được đánh giá qua các thử nghiệm đã chứng minh rằng, so với điều trị thuốc chống loạn nhịp, ICD làm giảm có ý nghĩa tử vong ở BN nguy cơ cao với BCTTMCB và không TMCB.
V.2.1.Các thử nghiệm với BCTTMCB
– MADIT 1: gồm 196 BN không triệu chứng, NMCT trước đây EF thất trái < 35%, có bằng chứng VT không dai dẳng, SÂECG (+), và có cơn VT đơn dạng dai dẳng, test điện sinh lý không đáp ứng với procainamide tĩnh mạch. Phân ngẫu nhiên BN thành hai nhóm: một nhóm đặt ICD, một nhóm điều trị cơ bản. Sau 27 tháng theo dõi, giảm tử vong 54% ở nhóm đặt ICD so với điều trị cơ bản (p = 0.009).
– Nghiên cứu MADIT II: 1232 BN NMCT và EF < 35% không được thực hiện điện sinh lý và loại những BN có cơn nhịp nhanh thất không dai dẳng. Phân BN làm hai nhóm, một nhóm đặt ICD và một nhóm điều trị cơ bản. Sau 20 tháng theo dõi, tỉ lệ tử vong giảm có ý nghĩa ở nhóm ICD (14.2%) so với nhóm điều trị cơ bản (19.8%), nguy cơ tử vong giảm 31% (p = 0.016).
– Nghiên cứu MUSTTgồm 704 BN có bệnh mạch vành mạn, EF < 40% và có VT không dai dẳng. Dù nghiên cứu không thiết kế để đánh giá vai trò của ICD ở BN này, nhưng nó cũng chứng minh rằng nguy cơ ngưng tim hay tử vong do loạn nhịp ở BN có ICD thấp hơn có ý nghĩa so với BN xuất viện không có ICD (nguy cơ tương đối 24%, p = 0.001).
– Ngược với các nghiên cứu trên gồm những BN có NMCT đã lâu, nghiên cứu DINAMIT gồm những BN mới bị NMCT trong 40 ngày, EF < 35%, và có hoặc giảm biến thái tần số tim hoặc tần số tim lúc nghỉ > 80 lần /phút. Đây là thời gian có nguy cơ SCD cao nhất. Sau 30 tháng theo dõi, đã không có sự khác biệt giữa BN ICD và nhóm chứng.
– Trên cơ sở các nghiên cứu này, ICD chỉ được đề nghị cho dự phòng SCD cho bệnh nhân có NMCT phải ít nhất sau 40 ngày, EF < 30%, NYHA II – III, đang được điều trị nội tối ưu và có hy vọng sống > 1 năm.
V.2.2.Thử nghiệm ở bệnh cơ tim không do TMCB
– Phân tích các thử nghiệm cho thấy, ICD giảm có ý nghĩa TV mọi nguyên nhân ở nhóm có ICD so với nhóm điều trị nội khoa thông thường (nguy cơ tương đối 0.69) với giảm nguy cơ tuyệt đối 2% năm.
– Trên cơ sở các nghiên cứu này, ICD cũng được đề nghị dự phòng tiên phát SCD ở BN bệnh cơ tim nonischemie có EF < 30%, NYHA II – III, với có hy vọng sống # 1 năm.
VI. Dự phòng thứ phát BN ST có VT dai dẳng và sau SCD (2,7,12-16):
– BN ST được cứu sống sau SCD hay BN có VT dai dẳng có nguy cơ cao biến cố SCD và loạn nhịp nặng sau này. Những BN này cần điều trị phòng ngừa thứ phát bằng ICD, thuốc chống LN, cắt đốt, hay phẫu thuật…Trong số các biện pháp này, ICD là hiệu quả nhất, các biện pháp khác có thể là biện pháp điều trị bổ sung hay thay thế ở BN không thể điều trị ICD.
VI.1.ICD:
– ICD làm giảm TV chung và TV do SCD khi so với amiodarone, điều trị để dự phòng thứ phát ở BN với biến chứng tim ( EF < 35%) và ST có VT dai dẳng hay SCD được cứu sống. Tuy nhiên, hiệu quả trên BN ST rất nặng (EF < 20%) là chưa chắc chắn vì BN có thể tử vong không chỉ do loạn nhịp.
– Vai trò của ICD trong dự phòng SCD thứ phát đã được đánh giá qua ba thử nghiệm ngẫu nhiên (AVID, CIDS và CASH). Phân tích cho thấy ICD làm giảm 20% tử vong ở bệnh nhân được đặt ICD so với amiodarone, với giảm 5% SCD. Dựa trên kết quả này, ACC/AHA/ESC đề nghị đặt ICD để dự phòng thứ phát SCD ở BN bệnh cơ tim (cả Ischemie và non- ischemie) với EF < 35% có hy vọng sống > 1 năm.
VI.2.Điều trị thuốc chống loạn nhịp:
– Ở BN ST có VT dai dẳng, sử dụng thuốc loạn nhịp để ngăn ngừa VT tái phát và SCD hiện nay còn hạn chế vì chưa có đủ nghiên cứu chứng minh hiệu quả của các thuốc này. Do vậy, ICD vẫn là biện pháp hàng đầu. Tuy nhiên, điều trị chống loạn nhịp có vai trò quan trọng trong một vài tình huống:
ü BN không có khả năng hoặc chống chỉ định đặt ICD, hoặc ở BN ST rất nặng mà nguyên nhân tử vong còn có thể do suy bơm tiến triển hay nguyên nhân không do tim mạch khác (suy gan, suy thận,..).
ü Dùng thuốc chống loạn nhịp để ức chế VT không dai dẳng hoặc rung nhĩ mà có thể ảnh hưởng đến chức năng máy ICD, dẫn tới đánh shock của máy không thích hợp.
ü Để giảm bớt cơn VT dai dẳng tái phát.
ü Để làm chậm tần số của loạn nhịp thất, giúp BN ổn định huyết động hơn.
VI.3.Cắt đốt tần số Radio (RA):
– RA qua catheter nhịp nhanh thất có thể là điều trị hiệu quả ở một số BN nếu xác định được vòng vào lại qua mapping và diện tích vùng dẫn truyền chậm được xác định. Vòng vào lại này thường gặp hơn ở BN BCTTMCB và sau NMCT, nó thường nằm ở vùng quanh sẹo NM. RA không phải là biện pháp điều trị đầu tiên ở những BN này. RA được thực hiện như là biện pháp điều trị bổ sung ở BN đặt ICD để làm giảm tần số VT.
– Bệnh cơ tim không do TMCB có tổn thương lan tỏa và thường có nhiều vòng vào lại và các cơ chế gây loạn nhịp khác như tăng tự động tính hay nẩy cò. Do vậy, biện pháp RA có hiệu quả thấp.
– BN với BCTTMCB hoặc không do TMCB và ST có một thể VT duy nhất, hiếm gặp gọi là “VT vào lại bó nhánh”. Loạn nhịp này do dẫn truyền bất thường qua thân HIS và nhánh trái. BN với loạn nhịp này có chậm dẫn truyền không đặc hiệu lúc đầu hay LBBB và có khoảng H – V kéo dài. Cắt đốt qua catheter nhánh phải gây RBBB có thể hiệu quả và an toàn để cắt cơn nhịp nhanh này.
– Chỉ định hiện nay của PA là:
ü Như là điều trị bổ sung cho BN đặt ICD có VT thường xuyên.
ü Như là điều trị thay thế ICD cho BN không muốn đặt hoặc chưa có chỉ định đặt.
ü Nguyên nhân VT là vòng vào lại bó nhánh.
VII.Đề nghị điều trị LN nhanh thất kèm ST:
– BN ST và LN thất trước hết phải được điều trị để cải thiện tình trạng ST, gồm các thuốc b– blocker, ACEIs/ ARB, và kháng Aldosteron ở BN chọn lọc nếu không có chống chỉ định.LN thất đơn giản có thể cải thiện nếu điều trị ST và điều chỉnh các rối loạn thích hợp (17).
VIII.1.BN ST với tiền sử loạn nhịp nhanh thất (VT hoặc SCD) (bảng 2):
– Theo hướng dẫn hiện nay, ICD là chỉ định thích hợp cho những BN này. Chỉ có những BN ST rất nặng với EF < 20% thì lợi ích của ICD vẫn còn là dấu hỏi vì BN có thể TV do nhiều nguyên nhân khác chứ không chỉ do loạn nhịp thất nhanh. Tuy nhiên, hướng dẫn hiện nay chỉ đưa ra chỉ tiêu EF < 30%. Do vậy, những BN ST nặng với EF < 20% vẫn nên đặt ICD trừ khi kèm theo tình trạng bệnh kết hợp nặng ảnh hưởng đến sống còn; khi đó điều trị thuốc chống LN là thích hợp, thuốc thường dùng là Amiodarone.
– Với BN ST có EF > 35%, Amiodarone và ICD có hiệu quả tương đương. Tuy nhiên, ICD vẫn là lựa chọn ưu tiên hơn.
– Ở VN, với hoàn cảnh kinh tế còn khó khăn, đa số trường hợp không có điều kiện đặt ICD, nên theo ý chúng tôi, lựa chọn đầu tiên nên là điều trị thuốc (Amiodarone), nếu không hiệu quả mới nên xem xét đặt ICD.
– Những BN đặt ICD rồi, vẫn cần thuốc chống LN nếu có chỉ định ( xem phần trên).
– RA cũng là biện pháp điều trị bổ sung cho BN BCTTMCB có cơn VT dai dẳng thường xuyên ở BN đã đặt ICD (1-5, 12-16).
VIII.2.Điều trị dự phòng ở BN nguy cơ cao (bảng 2):
– ICD được đề nghị cho BN NMCT sau 40 ngày có EF# 30%, NYHA II, III dù điều trị nội tối ưu và có hy vọng sống > 1 năm.
– ICD cũng được đề nghị cho BN ST không do TMCB có EF < 35% dù đã điều trị nội khoa trong ít nhất 9 tháng với NYHA II,III.
– Thuốc chống LN Amiodarone, Sotalol có thể dùng cho BN chưa có chỉ định ICD. Các thuốc này rất có ích để như là biện pháp điều trị bổ sung trong điều trị rung nhĩ, NSVT hay SVT có triệu chứng hay làm ICD phóng điện.
– Cắt đốt càng có ích ở BN đã đặt ICD mà phóng điện thường xuyên do SVT (1-5, 12-16).
|
Bảng 2: Bảng tóm tắt các chỉ định cấy máy chuyển nhịp – phá rung ở nhóm BN ST |
||
|
Dự phòng tiên phát |
Dự phòng thứ phát |
|
|
Bệnh cơ tim thiếu máu cục bộ |
||
|
NYHA I, II, III 30 ngày sau NMCT, EF <30% |
Sống sót sau ngưng tim hoặc đột tử > 5 ngày sau NMCT |
|
|
Bệnh cơ tim nonischemic |
||
|
Nhịp nhanh thất dai dẳng > 30 giây hoặc bắt buộc phải ngưng điều trị thuốc do ảnh hưởng đến huyết động |
|
|
Cả hai dạng bệnh cơ tim |
||
|
NYHA II hoặc III, EF < 35% EF < 35% – 40%, NSVT, và gây ra cơn nhịp nhanh thất với chương trình kích thích |
Ngất không giải thích được và rối loạn chức năng thất trái |
|
Chú thích: LVEF, phân suất tống máu thất trái; NSVT, nhịp nhanh thất không dai dẳng;
NYHA, New York Heart Association.
VIII.3.Điều trị cấp cứu:
VIII.3.1.Ngoại tâm thu thất
– Hầu hết không cần điều trị đặc hiệu nếu NTTT là không nguy hiểm và triệu chứng nhẹ. Chỉ điều trị khi là NTTT nguy hiểm sau khi đã điều chỉnh các yếu tố khởi phát (rối loạn điện giải, kiềm toan, thiếu oxy, suy tim nặng lên do điều trị chưa tốt…). Đôi khi chỉ cần điều chỉnh tốt các yếu tố thúc đẩy NTTT cũng đã hết, đặc biệt ở BN nhập viện vì suy tim mất bù cấp (hình). Khi đã điều chỉnhcác yếu tố thúc đẩy mà không hết NTTT, mới xem xét điều trị thuốc chống loạn nhịp nếu là NTTT nguy hiểm. Thuốc lựa chọn đầu tiên thường là chẹn beta (metoprolol, bisoprolol) nếu không có chống chỉ định. Tuy nhiên, thuốc chẹn beta thường là BN đã sử dụng trong quá trình điều trị suy tim, nên chỉ sử dụng khi BN chưa dùng hoặc nếu đã dùng thì chỉnh lại liều thuốc cho phù hợp. Nếu chẹn beta không hiệu quả, dùng amiodarone. Kết hợp hai thuốc trên có thể áp dụng nhưng chỉ dùng liều thấp và phải theo dõi chặt (1,6,7).
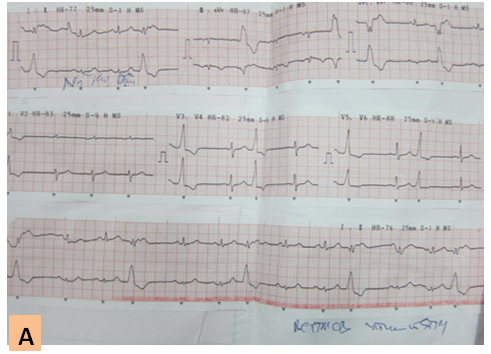
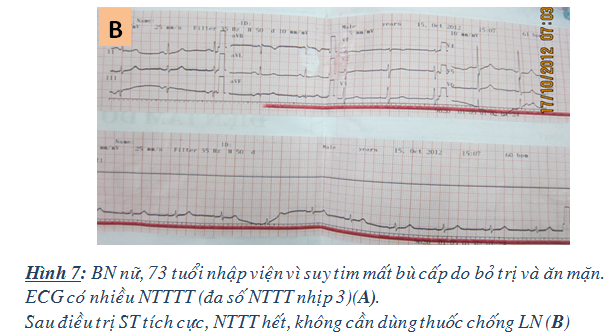
– Sau giai đoạn cấp, có thể điều trị bằng cắt đốt qua catheter nếu điều trị nội không hiệu quả và chỉ nên áp dụng ở BN suy tim không do thiếu máu cục bộ (xem thêm bài: Ngoại tâm thu thất-cập nhật chẩn đoán và điều trị. Chuyên đề tim mạch học. 2011) (18).
VII.3.2.Nhịp tự thất gia tăng
– Hầu hết là thoáng qua và không đòi hỏi điều trị. Hơn nữa, điều trị thuốc là chống chỉ định nếu NTTGT là nhịp thoát, vì việc điều trị có thể dẫn tới vô tâm thu. Trong trường hợp này, có thể dùng biện pháp kích thích nhĩ (1,6,7).
VII.3.3.Nhịp nhanh thất đơn dạng
– Phương pháp cắt cơn nhịp nhanh thất trong tình huống khẩn cấp tùy vào sự dung nạp huyết động với nhịp nhanh. Khi bệnh nhân kèm suy tim cấp gây phù phổi, đau thắt ngực nặng, hoặc tụt huyết áp nghiêm trọng, nên chuyển nhịp bằng điện đồng bộ 200-300J. Dùng an thần trước chuyển nhịp bằng điện cho những bệnh nhân tỉnh táo. Với BN kèm mất tri giác hay không có mạch, điều trị giống như nhịp nhanh thất vô mạch (19).
– Với nhịp nhanh thất dung nạp huyết động tốt, có thời gian để thu thập thêm thông tin hoàn chỉnh, gồm ECG 12 chuyển đạo, trước khi khởi đầu điều trị. Amiodarone TM thường được dùng đầu tiên. Có thể sử dụng lidocain thay thế, tuy nhiên hiệu quả của nó trong nhịp nhanh thất mạn chưa được chứng minh.
– Khi can thiệp thuốc thất bại, có thể thử cắt cơn bằng kích thích vượt tần số. Điều này đòi hỏi phải đưa catheter vào để tạo nhịp nhưng rất hữu ích ở những bệnh nhân bị nhịp nhanh thất tái phát thường xuyên. Chuyển nhịp bằng điện có thể cần ở một vài trường hợp, đặc biệt là nhịp nhanh thất kéo dài không mong muốn như trong bệnh cảnh bệnh tim thiếu máu cục bộ. Cần nhấn mạnh rằng phải lưu ý những yếu tố góp phần gây loạn nhịp thất, như nhiễm toan, giảm oxy máu, bất thường điện giải và dùng thuốc. Nếu có liên quan những yếu tố này, điều trị thuốc chống loạn nhịp đơn độc có thể không kiểm soát được nhịp nhanh thất (1-7).
VII.3.4.Nhịp nhanh thất đa dạng
VII.3.4.1.Điều trị VT đa dạng liên quan với QT dài mắc phải
– Phòng ngừa: kiểm soát việc dùng thuốc khác. Các thuốc làm QT dài nếu dùng phải được theo dõi thận trọng.
– Trước khi điều trị, cần kiểm tra kỹ các rối loạn điện giải như giảm kali và magnesium. Hỏi tiền sử dùng các thuốc có khả năng gây QT dài, rượu…Ngưng ngay các thuốc thủ phạm gây QT dài và điều chỉnh các rối loạn kiềm toan, điện giải… nếu có.
– Nếu BN có RLHĐ, shock điện ngay và dùng thêm magnesium sulfate. Nếu BN không có RLHĐ, dùng magnesium sulfate 2-4g/tiêm mạch trong 15 ph sau đó truyền TM 0.5-2g/h tùy từng BN (duy trì magnesium > 2,0 mg/dl, kali > 4,0 mEq/dl). Thời gian truyền từ vài ngày cho đến 1 tuần dựa trên đoạn QT đã ngắn lại (không cần trở về hẳn bình thường) hoặc nồng độ magnesium có vượt quá giá trị bình thường hay không. Có thể sử dụng thuốc rút ngắn thời gian QT khi cần như isoproterenol 1-2µg/ph, tuy nhiên không dùng trong BTTMCB và QT dài bẩm sinh. Nếu không hiệu quả, có thể điều trị bằng phương pháp kích thích vượt tần số (tần số thất 80-120 l/ph).
VII.3.4.2.Điều trị VT đa dạng liên quan với QT dài bẩm sinh
– Để cắt cơn, dùng magnesium sulfate nếu huyết động ổn và tạo nhịp thất vượt tần số khi cần. Shock điện ngay nếu huyết động không ổn định. Về lâu dài: ức chế bêta là điều trị nền tảng và/hoặc ICD. Với BN có xoắn đỉnh liên quan với nhịp chậm, cân nhắc đặt tạo nhịp vĩnh viễn
VII.3.4.3.Điều trị VT đa dạng với QT bình thường
– Loạn nhịp này thường xảy ra do ACS, do vậy, nên nghi ngờ và loại trừ TMCT cấp ở tất cả BN VT đa dạng với QT bình thường. Tuy nhiên nó cũng có thể gặp ở BN xơ hóa hoặc phì đại cơ tim và cần làm xét nghiệm để tìm nguyên nhân. Tăng hoạt động thể lực và xúc cảm là các yếu tố thúc đẩy loại loạn nhịp này. Điều trị với amiodarone hay chẹn bêta. Trường hợp không thành công, sử dụng ICD. Luôn tầm soát tìm nguyên nhân bệnh mạch vành và xem xét tái tưới máu nếu có chỉ định (20).
vTóm tắt: các điểm chính:
– LN thất là vấn đề cần quan tâm ở BN ST. Các bước cần làm là:
1. Loại LN thất và có triệu chứng hay không ? (huyết động)
2. Có bệnh TM nặng hay không?
3. Có khả năng tái phát hay chỉ do nguyên nhân thoáng qua (điều chỉnh được, không còn tái phát)
4. Nguy cơ đột tử có hay không?
5. Cần đánh giá test xâm nhập hay không?
6. Nguy cơ của điều trị có lớn hơn nguy cơ không điều trị hay không?
7. Nếu điều trị thuốc, thuốc nào hiệu quả nhất và ít tác dụng phụ nhất.
8. Có cần quan tâm đến biện pháp điều trị PA, PM, ICD, RA, phẫu thuật…
– Với BN bị NTTT cần điều chỉnh các yếu tố thúc đẩy trước nếu có. Nếu không hiệu quả, mới cân nhắc điều trị NTTT hay không, tùy theo mức độ nguy hiểm của NTTT.
– Các trường hợp VT dai dẳng luôn cần dự phòng bằng ICD
– Dưới đây là tóm tắt khuyến cáo điều trị loạn nhịp thất trong suy tim của hội tim mạch châu Âu 2012 (21).
|
Khuyến cáo |
Class |
Mức |
|
– Cần tìm và điều chỉnh các yếu tố khởi phát/làm nặng thêm tình trạng bệnh ở BN có rối loạn nhịp thất (VD: rối loạn điện giải, dùng thuốc gây loạn nhịp, thiếu máu cơ tim). |
I |
C |
|
– Cần phải tối ưu hoá việc điều trị ST với ức chế men chuyển (hoặc ức chế thụ thể), ức chế bêta và lợi tiểu kháng aldosterol trên BN có rối loạn nhịp thất. |
I
|
A |
|
– Cần phải xem xét việc tái tưới máu vành trên BN có rối loạn nhịp kèm theo bệnh mạch vành. |
I |
C |
|
– Nên cấy ICD với chức năng thích hợp cho các BN có loạn nhịp thất dai dẳng hoặc có triệu chứng (nhịp nhanh thất hoặc rung thất), và trên nhóm BN mà mục tiêu điều trị là cải thiện sống còn. |
I
|
A |
|
– Amiodarone được khuyến cáo trên các BN đã cấy ICD nhưng vẫn tiếp tục có triệu chứng loạn nhịp thất hoặc sốc tái phát mặc dù đã được điều trị tối ưu và máy ICD đã được lập trình lại. |
I
|
C |
|
– Cắt đốt bằng điện được khuyến cáo trên các BN đã cấy ICD nhưng vẫn tiếp tục có triệu chứng loạn nhịp thất gây sốc tái phát mà không thể dự phòng được sau khi điều trị tối ưu bằng lập trình lại ICD và bằng Amiodarone. |
I |
C |
|
– Amiodarone có thể được xem xét như là một phương pháp điều trị để dự phòng loạn nhịp thất có triệu chứng tái phát trên các BN đã được điều trị tối ưu và không thích hợp để cấy ICD. |
IIb
|
C |
|
– Không khuyến cáo sử dụng amiodarone trên các BN nhịp nhanh thất không dai dẳng bởi vì không cho thấy có hiệu quả và nguy cơ ngộ độc thuốc. |
III |
A |
|
– Các thuốc chống loạn nhịp khác (đặc biệt là thuốc trong nhóm Ic và dronedarone) không nên sử dụng cho BN suy tim tâm thu bởi vì liên quan đến vấn đề an toàn (suy tim nặng lên, gây rối loạn nhịp, và tử vong). |
III |
A |
Tài liệu tham khảo:
- Podrid. PJ et al: Ventricular arrhythmias in heart failure and cardiomyopathy. Up todate 19.3. 2011.
- Podrid. PJ et al: Management of arrhythmias in heart failure. In Mann.DJ: Heart failure- A companion to Braunwald’s heart disease. 2th 2011: 771-784.
- Adelstein.EC et Ganz.LI: Management of arrhythmias in heart failure. In Baliga.RR et al:Management of heart failure. 2008: 159-187.
- Cook.KJ & Hsia.HH: Ventricular tachycardia associated with cardiomyopathies: diagnosis and treatment. In Tsiperfal.A et al: Cardiac arrhythmia management. 2011: 101-122.
- De Luna AB: Active ventricular arrhythmias. In de Luna AB: Clinical arrhythmology. 2011: 181-224.
- Olgin.J & Zipes.DP: Specific arrhythmias: Diagnosis and treatment. In Zipes. DP et al: Braunwald’s Heart Disease. 9th 2012: 771-823.
- ACC/AHA/ESC 2006 Guideline for management of ventricular arrhythmias and prevention of sudden cardiac dead. JACC vol 48, No 5. 2006: e 247-e 346.
- De Luna AB: Arrhythmias in different heart disease and situations. In de Luna AB: Clinical arrhythmology. 2011: 360-380.
- Nguyễn Thanh Hiền & Thượng Thanh Phương: Digoxin-Cập nhật chiến lược sử dụng trong thực hành. Chuyên đề tim mạch học. 2012.
- Hohnloser.SH: Evaluation and management of arrhythmias in dilated cardiomyopathy and congestive heart failure. In Cam.AJ, Saksena.A et al: Electrophysiological disorders of the heart. 2005:613-624.
- AHA/ACC/HRS scientific statement of non-invasive risk stratification techniques for identifying of patients at risk for cardiac sudden death.
- Podrid PJ et al: Secondary and primary prevention of sudden cardiac death in heart failure and cardiomyopathy. Up todate 19.3. 2011.
- ACC/AHA/HRS 2008 Guideline for device-based therapy of cardiac rhythm abnormalities. JACC vol 51, No 21, 2008. e1-e62.
- Young GD et al: Ventricular tachycardia. In Crawford.MH et al: Cardiology. 3th 2010: 847-860.
- Tendrow.U et Stevenson.WG: Management of atrial and ventricular arrhythmias in heart failure. In Dec.GW et al: Heart failure- Acomprehensive guide to diagnosis and treatment. 2005: 411-424.
- Issa.ZF et al: Clinical arrhythmology and electrophysiology- Companion to Braunwald’s heart disease. 2009: 404-439.
- Giverz.MM et al: Strategies for management of decompensated heart failure. In Anmant.EM: Cardiovascular therapeutics- A companion to Braunwald’s heart disease. 2th.2007: 385-409.
- Nguyễn Thanh Hiền & Nguyễn Ngọc Phương Thư: Ngoại tâm thu thất-Cập nhật chẩn đoán và điều trị. Chuyên đề tim mạch học. 2011.
- Neuma.RW et al: Adult advanced cardiovascular life support: 2010 AHA guideline for CPR and emergency cardiovascular care. Circulation 2010; 122: 729S-767S.
- Podrid. PJ et al: Polymorphic ventricular tachycardia associated with normal QT interval. Up todate 19.3. 2011.
- ESC guideline for the diagnosis and treatment of acute and chronic heart failure 2012.







