Hệ renin-angiotensin-aldosterone là mục tiêu điều trị chính trong tăng huyết áp (THA). Phân tích gộp gần đây nhất về giảm tử vong trong THA với ức chế men chuyển (UCMC) và ức chế thụ thể (UCTT) thực hiện trên 158.998 bệnh nhân từ 20 thử nghiệm THA hiện nay.
UCMC và UCTT làm giảm có ý nghĩa nguy cơ tương đối tử vong do mọi nguyên nhân 5% (p=0,032) và tử vong tim mạch 7% (p=0,018) trong những dân số có xuất độ THA cao (≥66%). UCMC làm giảm 10% nguy cơ tương đối tử vong do mọi nguyên nhân (p=0,004) và khuynh hướng giảm tử vong tim mạch 12% (p=0,051), trong khi đó UCTT không hiệu quả. Dựa trên bằng chứng về tử vong trong THA, UCMC nên được xem xét dùng trước UCTT, và UCTT được sử dụng khi bệnh nhân không dung nạp với UCMC.
Hơn một phần tư dân số trên thế giới và hơn một nửa những người >60 tuổi có THA [1], nguyên nhân gây tử vong sớm hàng đầu trên toàn thế giới [101,102]. Hướng dẫn THA Châu Âu nêu rõ giảm tử vong nên là mục tiêu quan trọng nhất trong điều trị THA [2], hướng dẫn NICE 2011 cũng xác nhận mục tiêu này [101].
Hệ renin-angiotensin-aldosterone (RAA) là một trong những mục tiêu điều trị then chốt ở bệnh nhân THA, vì hoạt hóa quá mức hệ RAA liên quan chặt với huyết áp (HA) cao. Hệ RAA là một hệ thống điều hòa quan trọng trong ổn định huyết động, kiểm soát thể tích tuần hoàn và cân bằng điện giải trong cơ thể [4]. Ức chế hệ RAA, đã được dùng trong điều trị THA 30 năm qua, gồm UCMC và UCTT [3]. Những thuốc này có ảnh hưởng tích cực trên dự hậu tim mạch và mạch máu não ở bệnh nhân THA, khi mà THA được xác định là yếu tố nguy cơ cả bệnh tim mạch lẫn bệnh mạch máu não [2,4].
Hầu hết các thử nghiệm riêng lẻ của UCMC và UCTT trên THA không đủ mạnh về thống kê để ghi nhận bất kỳ ảnh hưởng nào lên tử vong. Phân tích gộp định lượng nhiều thử nghiệm có thể khắc phục vấn đề thống kê này [5]. Những kết quả phân tích gộp của chúng tôi từ dữ liệu của các thử nghiệm so sánh ngẫu nhiên trên dân số đang điều trị THA phù hợp cho việc xác định kết quả dài hạn của UCMC và UCTT trên tử vong do mọi nguyên nhân và tử vong tim mạch ở bệnh nhân THA [6]. Phân tích gộp cho thấy có một vài khác biệt giữa hai nhóm thuốc cũng như giữa từng thuốc trong mỗi nhóm.
Mục tiêu của bài báo này là xem lại tổng quan ảnh hưởng của ức chế hệ RAA trên giảm tử vong ở bệnh nhân THA và tìm ra những khác biệt giữa UCMC và UCTT về hiệu quả lâm sàng và sinh lý bệnh.
Phân tích gộp các thử nghiệm THA hiện nay: tử vong do mọi nguyên nhân và tử vong tim mạch.
Mỗi phân tích gộp bị ảnh hưởng bởi phương pháp nghiên cứu và phương pháp nghiên cứu phân tích của chúng tôi được trình bày chi tiết trong bài báo công bố kết quả trên European Heart Journal [6]. Chúng tôi sử dụng công cụ tìm kiếm hệ thống của Pubmed (Ovid MEDLINE) và ADIS Clinical Trials Insight (ISI Web of Sience) dùng nhiều từ khóa, như “thuốc hạ áp”, “ức chế men chuyển”, “tăng huyết áp” và “tử vong”, nhận dạng các thử nghiệm tiền cứu ngẫu nhiên có đối chứng về bệnh suất-tử suất của UCMC và UCTT bằng tiếng Anh từ năm 2000-2011 [6]. Những phân tích hậu kiểm, phân tích phân nhóm và các thử nghiệm trên những nhóm dân số được lựa chọn theo tiêu chuẩn ngoài THA (suy tim, nhồi máu cơ tim (NMCT), đột quỵ v.v…) sẽ bị loại bỏ. Đối với mỗi thử nghiệm, dân số bệnh nhân, điều trị, qui trình thực hiện và kết cục sẽ được đánh giá và nhận xét độc lập bởi hai nghiên cứu viên. Có 20 thử nghiệm được đưa vào phân tích gộp dựa trên những tiêu chuẩn sau: >66% bệnh nhân có THA theo định nghĩa trong từng thử nghiệm; tỉ lệ tử vong do mọi nguyên nhân đủ cao (n>10); ức chế hệ RAA không được dùng đồng thời trong cả hai nhánh; số lượng người tham gia tương đối cao (n>100) và thời gian thử nghiệm >1 năm.
Các kết cục bao gồm tử vong do mọi nguyên nhân và tử vong tim mạch [6]. Dữ liệu tử vong do mọi nguyên nhân có trong 20 thử nghiệm [7-25] và tử vong tim mạch có trong 16 thử nghiệm [7-14,16,20-25]. Phân tích của chúng tôi dựa trên tỉ lệ mới mắc tử vong do mọi nguyên nhân và tử vong tim mạch. Với hai nhánh điều trị chủ động và nhánh chứng, tỉ lệ mới mắc ước đoán tử vong do mọi nguyên nhân và tử vong tim mạch được xác định. Độ giảm tuyệt đối và tương đối tỉ lệ mới mắc của nhánh điều trị chủ động cũng được tính. Tỉ lệ rủi ro (HR) và khoảng tin cậy hoặc sai số chuẩn được dùng để ước tính hiệu quả điều trị tương đối. Dữ liệu HR có trong 17 thử nghiệm và sử dụng tỉ lệ mới mắc được suy tính cho ba thử nghiệm.
Các đặc tính của thử nghiệm được trình bày trong Bảng 1 [7-25]. Hình 1&2
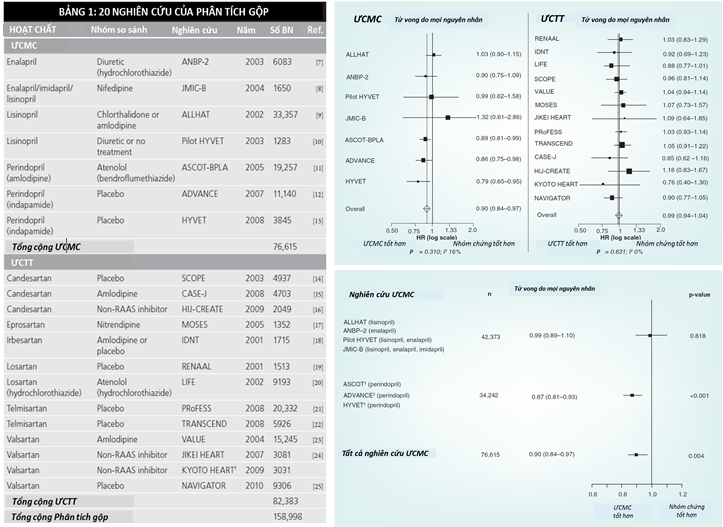
Tổng số 158,998 bệnh nhân được phân ngẫu nhiên vào điều trị chủ động (n=71,401) hoặc điều trị chứng (n=87,597). Đa số bệnh nhân có THA (91%), huyết áp tâm thu trung bình 153 mmHg (135-182 mmHg), tuổi trung bình 67 tuổi (59-84 tuổi) và 58% bệnh nhân là nam giới [6].
Các tác giả ghi nhận giảm có ý nghĩa nguy cơ tương đối (RR) tử vong do mọi nguyên nhân là 5% (HR = 0,95; KTC 95%: 0.91-1,00; p = 0,032) với thuốc ức chế hệ RAA [6]. Một phần quan trọng hiệu quả giảm tử vong này là do UCMC, với kết quả làm giảm có ý nghĩa nguy cơ tương đối 10% tử vong do mọi nguyên nhân (HR=0,90; KTC 95%: 0,84-0,97; p = 0,004) (Hình 1&2). Trong khi đó, nguy cơ tương đối tử vong do mọi nguyên nhân với UCTT giảm không ý nghĩa (HR = 0,99; KTC 95%: 0,94-1,04; p = 0,68). Sự khác biệt về hiệu quả điều trị của UCMC và UCTT là có ý nghĩa (p = 0,036).
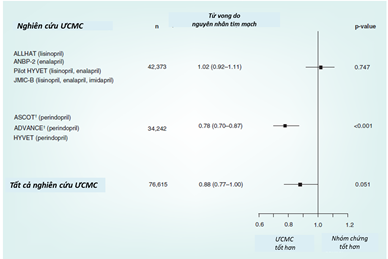
Phân tích gộp các thử nghiệm ức chế hệ RAA cũng chứng minh giảm có ý nghĩa nguy cơ tương đối tử vong tim mạch 7% (HR=0,93; KTC 95%: 0,88-0,99; p = 0,018) (Hình 3) [6]. Trong 13 thử nghiệm về UCTT thích hợp để phân tích tử vong do mọi nguyên nhân, 4 thử nghiệm không báo cáo dữ liệu về tử vong tim mạch. Phân tích những thử nghiệm còn lại (9 thử nghiệm với 73100 bệnh nhân) cho thấy UCTT không có ảnh hưởng lên tử vong tim mạch (HR=0,96; KTC 95% : 0,90–1,01; p = 0,14). Cũng như tử vong do mọi nguyên nhân, giảm tử vong tim mạch với ức chế hệ RAA chủ yếu là do UCMC. Với UCMC (7 nghiên cứu gồm 76615 bệnh nhân), có khuynh hướng giảm rõ nguy cơ tương đối tử vong tim mạch 12% (HR=0,88; KTC 95%: 0,77-1,00; p = 0,051) (Hình 4).
Sự khác nhau giữa các thử nghiệm, về dân số huyết áp, liều lượng thuốc và mục tiêu HA, là một yếu tố hạn chế. Những hạn chế khác gồm không có thông tin về bệnh kèm theo và điều trị, ước lượng khoảng thời gian theo dõi và sự khác biệt về thời gian theo dõi của một vài thử nghiệm. Nhưng quan trọng hơn hết, kết quả của chúng tôi dựa trên những dữ liệu tốt từ những thử nghiệm đối chứng ngẫu nhiên với một số lượng bệnh nhân lớn (n=158998) và do đó đáng tin cậy.
UCMC so với UCTT: bằng chứng lâm sàng
Những kết quả trên đây đã cho thấy UCMC và UCTT có những ảnh hưởng khác nhau về giảm tử vong trong THA, dù cả hai đều tác động trên hệ RAA và thoạt nhìn có vẻ giống nhau; UCMC và UCTT có những lợi ích lâm sàng chung, như giảm HA, giảm đột quị, cải thiện triệu chứng suy tim [26] và cả hai được dùng để điều trị các yếu tố nguy cơ tim mạch trong nhiều bệnh tim mạch khác nhau [27]. Điều này đặt ra câu hỏi, nếu UCMC và UCTT có nhiều lợi ích lâm sàng giống nhau vậy tại sao lại có những khác biệt về giảm tử vong trong THA?
Nếu nhìn rộng ra ngoài vấn đề THA, đây không phải là báo cáo đầu tiên về khác biệt trong giảm tử vong giữa UCMC và UCTT. Một phân tích gộp 11 thử nghiệm ngẫu nhiên có đối chứng sử dụng UCTT trong NMCT so với giả dược trên 55.050 bệnh nhân [28], 9 thử nghiệm có tỉ lệ NMCT vượt trội, đạt được khác biệt có ý nghĩa trong hai thử nghiệm (một thử nghiệm so với giả dược, một so với điều trị chủ động [amlodipine]). Ức chế thụ thể làm tăng có ý nghĩa nguy cơ NMCT 8% (KTC 95%: 1-16 ; p = 0,03) và không có hiệu quả trên tử vong do mọi nguyên nhân (tỉ số chênh [OR] =1,01; KTC 95%: 0,96–1,06; p = 0,8). Phân tích song song trên 150.943 bệnh nhân trong 42 thử nghiệm UCMC cho thấy UCMC làm giảm có ý nghĩa tử vong do mọi nguyên nhân, tử vong tim mạch và NMCT 9% (KTC 95%: 0,86-0,95), 12% (KTC 95%: 0,82-0,95) và 14% (KTC 95%: 0,82-0,90) so với giả dược và các thuốc chủ động so sánh khác, bao gồm cả UCTT (p < 0,001) [28].
UCTT không làm giảm tử vong được nhấn mạnh thêm bởi Bangalore và cs. năm 2011 trong một bài tổng quan hệ thống của 37 thử nghiệm UCTT trên 147.020 bệnh nhân THA, suy tim, đột qụy, NMCT cấp, bệnh mạch vành hoặc đái tháo đường mới mắc [29]. Bài tổng quan chỉ ra rằng UCTT không làm giảm bất kỳ nguy cơ tương đối nào tử vong do mọi nguyên nhân (RR=1,00; KTC 95%: 0,97-1,02; p = 0,75) hay tử vong tim mạch (RR = 0,99); KTC 95%: 0,94-1,04; p = 0,73), so với nhóm chứng [29]. Tuy nhiên, đa số các nghiên cứu này là hồi cứu nên không được phân ngẫu nhiên.
Hai thử nghiệm tiền cứu ngẫu nhiên đối chứng điều tra có khác biệt trong kết cục giữa UCMC và UCTT hay không – ONTARGET (ở bệnh nhân có nguy cơ tim mạch cao) [30] và DETAIL (ở bệnh nhân có bệnh thận do đái tháo đường) [31]. Kết quả của những nghiên cứu này cho thấy không có sự khác biệt trên kết cục, nhưng giảm HA của UCMC và UCTT thì khác nhau: telmisartan hạ áp nhiều hơn ramipril trong ONTARGET và nhiều hơn enalapril trong DETAIL. Lưu ý rằng trong cả hai thử nghiệm, một UCTT tác dụng kéo dài được so sánh với một UCMC tác dụng ngắn dùng 1 lần/ngày vào buổi sáng.
Mối liên hệ giữa giảm HA và giảm nguy cơ tim mạch thì phức tạp; như trong thử nghiệm ONTARGET và DETAIL, giảm HA nhiều không có nghĩa sẽ làm giảm nguy cơ tim mạch và tử vong [14,21,22]. Khi dùng UCTT trong 3 thử nghiệm ngẫu nhiên đối chứng, mức giảm huyết áp tâm thu trung bình là 3,2 mmHg trong nghiên cứu SCOPE, 4 mmHg trong nghiên cứu TRANSCEND và 3,8 mmHg trong nghiên cứu PRoFESS – không làm giảm biến cố về tim mạch và nguy cơ tử vong nhiều hơn so với giả dược. Một số phân tích gộp về UCTT đã chứng minh với bất kì thuốc được so sánh nào, giảm HA do UCTT không làm giảm nguy cơ NMCT[32-34]. Ngược lại, có bằng chứng cho thấy lợi ích phụ thuộc HA trong phòng ngừa đột quị và suy tim giống nhau ở UCMC và UCTT [35].
Điều ngược lại cũng có thể đúng: giảm HA ít có thể làm giảm nguy cơ tim mạch đáng kể. Trong một phân tích gộp 26 thử nghiệm ngẫu nhiên đối chứng trên 146.838 bệnh nhân THA [35], UCMC giảm HA ít nhưng lại làm giảm nguy cơ tương đối bệnh mạch vành thêm 9% độc lập với HA (KTC 95%; 3-14%) ngoài hiệu quả giảm nguy cơ tương đối bệnh mạch vành do giảm HA. Phân tích gộp BPLTT (Blood Pressure Lowering Treatment Trialists’ Collaboration) này cũng cho thấy UCTT có tác dụng ngược; chúng làm tăng nguy cơ tương đối bệnh mạch vành độc lập với HA 8% (KTC 95%: -17-39), và sự khác biệt giữa UCMC và UCTT có ý nghĩa (p = 0,002) [35].
Qua các dữ liệu trên, những khác biệt về tác dụng độc lập với HA của UCMC và UCTT [35], như giảm stress oxy hóa và suy chức năng nội mạc, cải thiện chuyển hóa glucose, ức chế và ổn định mảng xơ vữa, có thể giải thích sự khác biệt trong giảm tử vong giữa hai nhóm thuốc ức chế hệ RAA [36]. Ngoài ra, những khác biệt khác giữa UCMC và UCTT, đáng chú ý là cách thức tác động trên hệ RAA có thể giải thích sự khác nhau trong giảm tử vong.
UCMC ngăn cản men chuyển chuyển angiotensin I thành angiotensin II, một chất co mạch có nhiều tác dụng bất lợi và cũng là chất trung gian chính gây tổn thương cơ quan đích. UCMC cũng ngăn sự thoái giáng bradykinin, một peptide có tác dụng bảo vệ mạch máu và tim giúp giảm HA. Ức chế chọn lọc thụ thể AT1 bằng UCTT giúp ngăn ngừa nhiều ảnh hưởng có hại trên tim mạch, nhưng cũng có thể gây ra nhiều hậu quả lâm sàng không mong đợi, cả tốt lẫn xấu, liên quan ức chế thụ thể AT chọn lọc. Kết hợp lại với nhau, các quá trình này giải thích những ảnh hưởng khác biệt của hai loại thuốc này trên tử vong do mọi nguyên nhân và tử vong tim mạch.
Giảm tử vong với UCMC: tất cả thuốc đều giống nhau?
Nghiên cứu kĩ hơn về hiệu quả giảm tử vong do mọi nguyên nhân và giảm tử vong tim mạch của UCMC trong phân tích gộp về THA của chúng tôi [6] cho thấy các thử nghiệm perindopril có ý nghĩa quan trọng trong những kết quả này. Nguy cơ tương đối của tử vong do mọi nguyên nhân giảm nhiều nhất (-13%) trong những thử nghiệm dùng UCMC perindopril (HR = 0,87; KTC 95% : 0,81-0,93; p < 0,001) (Hình 2) [11-13].
Khi phân tích kỹ chi tiết hơn khuynh hướng giảm nguy cơ tử vong tim mạch do UCMC (HR = 0,88; KTC 95% : 0,77-1,00; p=0,051) được xem xét chi tiết hơn, cũng cho thấy vai trò của perindopril. Với các thử nghiệm dựa trên perindopril, tử vong tim mạch giảm có ý nghĩa 22% ( ba thử nghiệm –ASCOT-BPLA, ADVANCE và HYVET – phân tích trên 34,242 bệnh nhân [11-13]; HR = 0,78; KTC 95% : 0,70-0,87; p < 0,001), nhưng không giảm tử vong tim mạch với các thuốc UCMC khác (bốn thử nghiệm gồm 42373 bệnh nhân [7-10]; HR = 1,02; KTC 95% : 0,92-1,11; p = 0,75)(Hình 3).
Nghiên cứu những đặc tính của phân tử này cho thấy perindopril có thời gian tác dụng hạ áp dài (tỉ lệ đáy-đỉnh, 75-100%) [48,49] và có ảnh hưởng trên những thông số HA, như HA cánh tay, HA trung tâm, sóng dội áp lực, biến thiên HA, HA 24h và huyết áp ban đêm [11,50-52]. Perindopril là phân tử ưa mỡ và có khả năng thâm nhập vào mô [53] do đó, có tác dụng kéo dài trên men chuyển angiotensin mô. Sau khi uống thuốc, nồng độ ức chế tối đa kéo đạt được sau 8 giờ. Sau 24h, nồng độ thuốc vẫn còn cao, trên 70% nồng độ tối đa [54]. Tác dụng 24h này cũng đã được chứng thực trong thực hành lâm sàng ở bệnh nhân THA.
Hiệu quả của perindopril được khẳng định rõ trên bệnh nhân THA. Trong nghiên cứu nhãn mở trong 12 tuần trên 13,220 bệnh nhân THA Hoa Kỳ ≥ 18 tuổi, perindopril được chứng minh có hiệu quả ở cả nam và nữ, <65 tuổi và ≥ 65 tuổi, và đối với mọi chủng tộc [55]. HA trung bình lúc nghỉ giảm có ý nghĩa từ 157/95 mmHg ban đầu xuống còn 139/84 mmHg ở tuần thứ 12 (p < 0,001) với perindopril (tăng liều từ từ đến tối đa ở tuần thứ 6 để kiểm soát HA tốt hơn, tùy theo quyết định của bác sĩ). Perindopril dung nạp tốt và an toàn ở bệnh nhân nguy cơ cao cũng như các nhóm THA khác [56]. Gần đây, một nghiên cứu tiền cứu, quan sát, đa trung tâm tại Canada, đánh giá hiệu quả hạ áp của perindopril liều tối đa trên một số lượng lớn bệnh nhân THA và kết luận rằng đây là một tiếp cận điều trị hiệu quả [57].
Perindopril có ái tính cao với các vị trí gắn kết bradykinin và có thể khôi phục nồng độ bradykinin, dẫn đến cải thiện chức năng nội mạc, tân tạo mạch, giảm độ cứng động mạch và thoái triển xơ vữa động mạch [58]. Trong thử nghiệm PERTINENT [59], một phân nhánh của thử nghiệm EUROPA, trong đó một nửa bệnh nhân bệnh mạch vành có THA, perindopril có khả năng phục hồi cân bằng bị phá vỡ giữa bradykinin và angiotensin II; perindopril làm giảm angiotensin II 27% và tăng bradykinin 17% sau 1 năm (p < 0,05 so với ban đầu). Nghiên cứu này cũng cho thấy perindopril làm giảm hiện tượng chết tế bào nội mạc theo chương trình 31% (p < 0,05 so với giả dược) ở bệnh nhân bệnh mạch vành [59,60].
Sự tái cấu trúc mạch máu ở bệnh nhân THA cũng giảm với perindopril; thuốc làm giảm độ cứng động mạch, một dấu hiệu của tái cấu trúc mạch máu, ở 2187 bệnh nhân tuổi từ 18-79 với mức độ THA nhẹ đến trung bình [61]. Điều trị với perindopril làm giảm vận tốc sóng mạch cảnh-đùi đáng kể sau 2 tháng (10,7 ± 2,2 m/s) và sau 6 tháng (10,5 ± 2,1 m/s) so với ban đầu (11,6 ± 2,6 m/s; tất cả p < 0,001 so với ban đầu).
Bên cạnh đó, hiệu quả của các liều perindopril khác nhau (5 so với 10mg) trên độ cứng động mạch cảnh, một hiệu quả độc lập với HA, cũng được đánh giá ở bệnh nhân THA có đái tháo đường type 2 [62]. Sau 6 tháng, kết quả cho thấy giảm HA theo liều và giảm độ cứng mạch cảnh độc lập với HA mạnh hơn với perindopril liều 10mg.
Trong những thử nghiệm perindopril, cần lưu ý rằng các thuốc hạ áp khác được chứng minh làm giảm bệnh suất và tử suất (amlodipine trong nghiên cứu ASCOT-BPLA và indapamide trong ADVANCE và HYVET) được dùng kèm với perindopril [11-13]. Tuy vậy, perindopril rõ ràng là thuốc hạ áp được sử dụng nhiều nhất khi gộp cả 3 thử nghiệm này với nhau và tử vong do mọi nguyên nhân giảm bất chấp loại thuốc được dùng kèm theo. Trong ADVANCE, perindopril được dùng ban đầu cho tất cả bệnh nhân trong nhánh điều trị chủ động, trong HYVET 73% bệnh nhân thêm perindopril vào với indapamide. Còn trong ASCOT-BPLA perindopril được thêm vào với amlodipine ở 68% bệnh nhân.
Những khác biệt trong giảm HA ở các nhánh nghiên cứu của ASCOT-BPLA (amlodipine ± perindopril so với atenolol ± bendroflumethiazide), ADVANCE (phối hợp cố định liều perindopril/indapamide so với giả dược [bao gồm tiếp tục điều trị bệnh tim mạch]) và HYVET (indapamide ± perindopril so với giả dược) là -2,7/-1,9 mmHg sau 5 năm (trung vị), -5,6/2,2 mmHg sau 4,3 năm (trung bình) và -15,0/-6,1 mmHg sau 2 năm. Không thể hiệu chỉnh thống kê cho khác biệt HA giữa các nhánh nghiên cứu được vì các dữ liệu này không được trình bày một cách hệ thống. Tuy nhiên, có nhiều thử nghiệm THA với UCTT trong đó khác biệt về giảm HA giữa các nhánh cao hơn trong ASCOT-BPLA, nhưng không làm giảm tử vong nhiều hơn [14,21,22]. HA ban đầu không cho thấy có ảnh hưởng trên tử vong sau khi hiệu chỉnh.
Việc rút lại nghiên cứu KYOTO HEART gần đây khỏi European Heart Journal vào tháng 2 năm 2013 không làm ảnh hưởng đến kết luận của phân tích gộp này. Bệnh nhân trong KYOTO HEART đại diện cho một tỷ lệ thấp UCTT và dân số tổng trong phân tích gộp (3,7% [3031/82383] dân số UCTT và 1,9% [3031/158998] dân số tổng). Phân tích lại kết quả không tính đến KYOTO HEART cho thấy giảm có ý nghĩa 10% nguy cơ tương đối tử vong do mọi nguyên nhân (p = 0,004) với UCMC, và không giảm tử vong với UCTT (p = 0,729) [103].
Tóm lại, perindopril có tác dụng dài, ảnh hưởng trên tất cả các thông số HA chính và hiệu quả của nó được xác nhận trên một số lượng lớn bệnh nhân THA. Kết hợp với những tác dụng có lợi khác được trình bày chi tiết ở trên có thể giải thích kết quả các thử nghiệm perindopril trong phân tích gộp của chúng tôi [6].
Kết luận
Nguyên nhân tử vong sớm có thể phòng ngừa hàng đầu là THA và đã chứng minh được điều trị hạ áp làm giảm tử vong tim mạch [11]. Phân tích gộp của chúng tôi về giảm tử vong với thuốc ức chế hệ RAA trong THA đã khẳng định điều này [6]; UCMC và UCTT làm giảm có ý nghĩa tử vong tim mạch 7% (p = 0,018) và tử vong do mọi nguyên nhân 5% (p = 0,032). Trong những thử nghiệm dùng UCMC, nhóm thuốc này làm giảm có ý nghĩa tử vong do mọi nguyên nhân 10% (p = 0,004) và khuynh hướng giảm 12% tử vong tim mạch (p = 0,051). Trong khi đó, không quan sát được tác dụng này với UCTT (p = 0,68 và p = 0,13).
Bằng cách ức chế hệ RAA ở bệnh nhân THA có hoặc không kèm bệnh mạch vành, UCMC làm giảm áp lực động mạch chủ trung tâm, giảm độ cứng động mạch và phòng ngừa các biến cố tim mạch [65]. Thêm vào đó, UCMC có thể phòng ngừa tái cấu trúc tim và mạch máu đi kèm với THA và do đó ngăn ngừa sự phát triển của bệnh tim mạch lâm sàng.
Ức chế men chuyển có hiệu quả và được dung nạp tốt trong điều trị THA [7-13] và được khuyến cáo là thuốc đầu tay điều trị THA trong các hướng dẫn của Anh quốc và Hoa Kỳ [66,101]. Vì lý do đó, hướng dẫn THA mới nhất của ESH và ESC 2013 [2] đã để UCMC là lựa chọn đầu tiên trong đơn trị liệu hoặc phối hợp trong điều trị THA. Lợi ích của UCMC được nhấn mạnh sử dụng trong nhiều bệnh cảnh: suy tim, suy chức năng thất trái, sau NMCT, bệnh thận đái tháo đường và không đái tháo đường, phì đại thất trái, xơ vữa mạch cảnh, rung nhĩ, protein niệu, vi albumin niệu vi lượng và hội chứng chuyển hóa [2].
Trong phân tích gộp của chúng tôi [6], có tính không đồng nhất giữa các UCMC. Đặc biệt là điều trị với perindopril làm giảm có ý nghĩa tử vong do mọi nguyên nhân và tử vong tim mạch (-13 và -22%). Hướng dẫn châu Âu trong điều trị THA ủng hộ sử dụng perindopril mạnh, đặc biệt khi nói đến vai trò quan trọng tác dụng của thuốc trên các yếu tố nguy cơ tim mạch và việc chỉ phải dùng thuốc 1 lần trong ngày.
Với những bằng chứng đã có, việc sử dụng ngày càng rộng rãi các thuốc ức chế hệ RAA ở bệnh nhân THA giúp cứu được nhiều người. Nhờ những tác dụng trên HA, độ cứng động mạch và tái cấu trúc tim mạch, thuốc UCMC – đặc biệt là perindopril – là lựa chọn tốt cho phòng ngừa tử vong do mọi nguyên nhân và tử vong tim mạch ở bệnh nhân THA.







