Mới đây các chuyên gia thuộc Hiệp hội Tim Hoa Kỳ (American Heart Association – AHA) đã đưa ra một văn kiện hướng dẫn cách xử trí bệnh nhân đang dùng thuốc chống đông uống không phải kháng vitamin K (non-vitamin K antagonist oral anticoagulants, gọi tắt là NOAC) trong tình huống cấp và quanh phẫu thuật [1].
TS Hồ Huỳnh Quang Trí
Viện Tim TP HCM
Bài viết dưới đây tóm tắt nội dung của văn kiện này. Ở Hoa Kỳ có 4 NOAC được lưu hành gồm dabigatran etexilate (Pradaxa, Boehringer Ingelheim), rivaroxaban (Xarelto, Bayer Healthcare AG), apixaban (Eliquis, Pfizer và Bristol-Myers Squibb) và edoxaban (Savaysa, Daiichi Sankyo). Hiện ở Việt Nam chỉ có 2 NOAC là dabigatran và rivaroxaban nên bài viết tập trung vào 2 thuốc này.
DƯỢC LÝ HỌC
Dabigatran ức chế trực tiếp thrombin qua cơ chế cạnh tranh. Rivaroxaban ức chế yếu tố Xa và hoạt tính prothrombinase, qua đó ngăn sự chuyển prothrombin thành thrombin. Thrombin biến fibrinogen thành fibrin, đồng thời hoạt hóa các yếu tố V, VIII, XI, XIII và hoạt hóa tiểu cầu. Vì vậy, ức chế thrombin giúp giảm sự hình thành huyết khối. Khác với warfarin, NOAC bắt đầu tác dụng nhanh, có thời gian bán loại thải ngắn hơn và dược động học có thể dự báo chính xác hơn. Việc xét nghiệm thường qui để theo dõi trị liệu không được thực hiện trong các thử nghiệm lâm sàng lớn đánh giá hiệu lực của NOAC và hiện không được khuyến cáo trong thực hành lâm sàng thường ngày. Các NOAC là cơ chất của vận chuyển bởi P-glycoprotein (P-gp) và rivaroxaban là cơ chất của chuyển hóa bởi CYP 3A4. Vì vậy các thuốc dùng đồng thời có tác dụng kích hoạt hoặc ức chế các con đường này cần được đánh giá về khả năng tương tác với NOAC. Bảng 1 tóm tắt các đặc tính của dabigatran và rivaroxaban và bảng 2 tóm tắt các tương tác với 2 thuốc này. Cần lưu ý là ở Hoa Kỳ chỉ có 2 liều dabigatran được FDA chấp thuận cho dùng để phòng ngừa đột quị ở bệnh nhân rung nhĩ: 150 mg x 2/ngày (chức năng thận bình thường hoặc suy giảm nhẹ) và 75 mg x 2/ngày (thanh thải creatinin 15-30 ml/min). Liều 110 mg x 2/ngày chưa được FDA chấp thuận dù đã được công nhận tại Châu Âu và Việt Nam. Liều 110 mg x 2/ngày được các chuyên gia Châu Âu khuyến cáo cho người có nguy cơ chảy máu cao, có dùng kèm verapamil hoặc có thanh thải creatinin 30-49 ml/min [2].
Bảng 1:Đặc tính của dabigatran và rivaroxaban.
|
|
Dabigatran |
Rivaroxaban |
|
Chỉ định được chấp thuận |
Rung nhĩ không do bệnh van tim: ¯nguy cơ đột quị và thuyên tắc hệ thống |
Rung nhĩ không do bệnh van tim: ¯nguy cơ đột quị và thuyên tắc hệ thống |
|
HKTMS, TTP: ·Điều trị sau 5-10 ngày dùng thuốc chống đông tiêm ·¯tái phát ·Phòng ngừa sau thay khớp |
HKTMS, TTP: ·Điều trị ·¯tái phát ·Phòng ngừa sau thay khớp |
|
|
Cơ chế tác dụng |
Ức chế trực tiếp thrombin |
Ức chế yếu tố Xa |
|
Thời gian đạt đỉnh |
1 h, trễ thành 2 h khi uống chung với thức ăn |
2-4 h |
|
Khả dụng sinh học |
3%-7% |
Liều 10 mg: 80-100%; Liều 20 mg: 66%; với thức ăn |
|
Gắn protein huyết tương |
35% |
92%-95% |
|
Thể tích phân bố |
50-70 L |
50 L |
|
T1/2 huyết tương |
12-17 h; Người cao tuổi: 14-17 h; Rối loạn chức năng thận nhẹ-vừa: 15-18 h; Suy thận nặng: 28 h |
5-9 h; Người cao tuổi: 11-13 h |
|
Chuyển hóa |
Chuyền hóa gan và thủy phân trong huyết tương thành dabigatran có hoạt tính; Glucuronid hóa ở gan thành chất chuyển hóa có hoạt tính (< 10%); Cơ chất P-gp |
Chuyển hóa gan: oxy hóa bởi CYP 3A4/5, CYP 2J2; Thủy phân thành chất chuyển hóa không hoạt tính (51%); Cơ chất P-gp; Không có chất chuyển hóa có hoạt tính lưu hành |
|
Đào thải |
Thận (80%) sau chích tĩnh mạch; Sau khi uống 7% thải trong nước tiểu, 86% trong phân |
Thận (66%): 36% chất chuyển hóa có hoạt tính, 30% chất chuyển hóa không hoạt tính; Phân (28%): 7% có hoạt tính, 21% không hoạt tính |
|
Liều phòng ngừa đột quị ở bệnh nhân rung nhĩ |
CrCl > 30 ml/min: 150 mg x 2; CrCl 15-30 ml/min: 75 mg x 2; CrCl < 15 ml/min hoặc đang chạy thận: không được khuyến cáo; ClCr 30-50 ml/min & có dùng thuốc ức chế P-gp: 75 mg x 2; CrCl < 30 ml/min & có dùng thuốc ức chế P-gp: tránh dùng chung |
CrCl > 50 ml/min: 20 mg trong bữa ăn chiều; CrCl 15-50 ml/min: 15 mg trong bữa ăn chiều; Không được khuyến cáo khi CrCl < 15 ml/min hoặc bệnh nhân đang chạy thận |
|
Liều điều trị HKTMS hoặc TTP |
CrCl > 30 ml/min: 150 mg x 2 sau 5-10 ngày dùng chống đông đường tiêm; CrCl ≤ 30 ml/min hoặc đang chạy thận: không được khuyến cáo |
15 mg x 2 với thức ăn trong 21 ngày đầu, sau đó 20 mg 1 lần/ngày với thức ăn; Không được khuyến cáo khi CrCl < 30 ml/min |
|
Liều ¯HKTMS/TTP tái phát |
CrCl > 30 ml/min: 150 mg x 2 sau 5-10 ngày dùng chống đông đường tiêm; CrCl ≤ 30 ml/min hoặc đang chạy thận: không được khuyến cáo |
20 mg/ngày với thức ăn |
|
Ngừa HKTMS/TTP sau thay khớp |
Sau phẫu thuật thay khớp háng: ·CrCl > 30 ml/min sau khi cầm máu: Nếu cho ngày mổ, 110 mg 1-4 h sau mổ; Các ngày sau đó 220 mg 1 lần/ngày x 28-35 ngày ·CrCl ≤ 30 ml/min hoặc đang chạy thận: không được khuyến cáo ·CrCl < 50 ml/min & có thuốc ức chế P-gp: tránh dùng chung |
Liều đầu 6-10 h sau mổ khi đã cầm máu xong; 10 mg/ngày x 35 ngày sau thay khớp háng và x 12 ngày sau thay khớp gối |
|
Ghi chú thêm về liều |
|
Tránh dùng cho người có rối loạn chức năng gan vừa-nặng (Child-Pugh class B/C) hoặc bệnh gan kèm rối loạn đông máu; Liều 15-20 mg nên uống chung với thức ăn, liều 10 mg uống kèm thức ăn hoặc không |
|
Theo dõi điều trị |
Không cần theo dõi thường qui; Để phát hiện sự hiện diện: aPTT, ECT (nếu có) và TT; aPTT > 2,5 lần chứng có thể là chỉ dấu của chống đông quá mức; Theo dõi chức năng thận và đếm tế bào máu định kỳ, ít nhất 1 lần mỗi năm |
Không cần theo dõi thường qui; Để phát hiện sự hiện diện: PT, aPTT, hoạt tính chống Xa; Theo dõi chức năng thận định kỳ, ít nhất 1 lần mỗi năm; Theo dõi chức năng gan |
Ghi chú:HKTMS = huyết khối tĩnh mạch sâu; TTP = thuyên tắc phổi; CrCl = thanh thải creatinin.
Bảng 2:Tương tác thuốc.
|
|
Thuốc tương tác |
Ảnh hưởng |
Hướng dẫn |
|
Dabigatran |
Kích hoạt P-gp: rifampin |
¯nồng độ dabigatran |
Tránh dùng chung |
|
Ức chế P-gp: ketoconazole, dronedarone |
nồng độ dabigatran nếu có rối loạn chức năng thận mức độ vừa |
Nếu CrCl 30-50 ml/min giảm liều còn 75 mg x 2 trong thời gian dùng chung |
|
|
Ức chế P-gp: ketoconazole, dronedarone, verapamil, amiodarone, quinidine, clarithromycin, ticagrelor |
nồng độ dabigatran nếu có suy thận nặng |
Nếu CrCl 15-30 ml/min tránh dùng chung |
|
|
Rivaroxaban |
Kích hoạt P-gp và kích hoạt mạnh CYP3A4: rifampin, carbamazepine, phenytoine, St. John’s wort |
¯nồng độ rivaroxaban |
Tránh dùng chung; Có thể làm giảm hiệu lực của rivaroxaban |
|
Ừc chế P-gp và ức chế mạnh CYP3A4: ketoconazole, itraconazole, ức chế protease HIV (ritonavir, lopinavir /ritonavir, indinavir), conivaptan |
nồng độ rivaroxaban |
Tránh dùng chung |
|
|
Ức chế P-gp và ức chế vừa CYP3A4: diltiazem, verapamil, amiodarone, dronedarone, erythromycin |
nồng độ rivaroxaban ở bệnh nhân có rối loạn chức năng thận |
Ở bệnh nhân có CrCl 15 đến < 80 ml/min không nên dùng chung với rivaroxaban trừ khi lợi ích vượt trội so với nguy cơ; Không có chứng cứ về tương tác được ghi nhận trong ROCKET-AF giữa điều trị được phân và dự hậu ở những bệnh nhân dùng ≥ 1 thuốc ức chế P-gp và ức chế vừa CYP3A4 (amiodarone, diltiazem, verapamil) |
XÉT NGHIỆM THEO DÕI HIỆU LỰC CỦA NOAC
Xét nghiệm theo dõi hiệu lực của NOAC không cần làm một cách thường qui nhưng có thể cần trong một số tình huống cấp hoặc quanh phẫu thuật, nhất là khi không biết rõ thời điểm uống cữ thuốc gần nhất, chức năng thận của bệnh nhân và mức độ hấp thu thuốc trong ống tiêu hóa.
Dabigatran gây kéo dài aPTT (activated partial thromboplastin time) và TT (thrombin time). Tuy nhiên không có một khoảng trị liệu nào của aPTT đối với dabigatran và xét nghiệm này cũng kém nhạy với những nồng độ khác nhau của thuốc trong huyết tương. Hơn nữa aPTT có thể kéo dài ở người có chất chống đông lupus lưu hành hoặc có thiếu hụt yếu tố đông máu nội sinh. aPTT bình thường hoặc TT bình thường nhiều khả năng loại trừ sự hiện diện dabigatran trong máu ở nồng độ trị liệu. TT và ECT (ecarin clotting time) có tương quan tuyến tính rất tốt với các nồng độ trị liệu của dabigatran và có thể dùng để định lượng thuốc trong huyết tương. Tuy nhiên các xét nghiệm này chưa được FDA chấp thuận trong chỉ định này.
Rivaroxaban ảnh hưởng đến xét nghiệm hoạt tính chống Xa nhưng không có khoảng trị liệu nào của xét nghiệm này đối với rivaroxaban. Khi hoạt tính chống Xa đo được bằng 0 thì có thể loại trừ sự hiện diện rivaroxaban trong máu ở nồng độ có ý nghĩa lâm sàng.
ĐẢO NGƯỢC TÁC DỤNG CHỐNG ĐÔNG CỦA NOAC
DABIGATRAN:Trong trường hợp chảy máu nhẹ, chỉ cần điều trị hỗ trợ. Khi có chảy máu nặng, idarucizumab (Praxbind, Boehringer-Ingelheim) liều 5 g đảo ngược tác dụng chống đông của dabigatran trong vòng vài phút. Idarucizumab là một kháng thể đơn dòng, gắn vào dabigatran với ái lực mạnh hơn 350 lần so với thrombin. Thận nhân tạo loại thải 49% đến 57% dabigatran trong vòng 4 giờ. Có thể cho uống than hoạt tính nếu dabigatran được dùng trong 1-2 giờ trước, tuy nhiên cần thận trọng khi cho uống than hoạt tính để tránh việc hít vào đường thở ở bệnh nhân có rối loạn tri giác và tránh nôn ói gây tăng áp lực nội sọ ở bệnh nhân chảy máu nội sọ.
RIVAROXABAN:Có thể cho uống than hoạt tính nếu rivaroxaban được dùng trong 1-2 giờ trước. Rivaroxaban gắn kết mạnh với protein huyết tương nên thận nhân tạo không có hiệu quả trong việc loại thải thuốc. Andexanet alfa là yếu tố Xa người tái tổ hợp bị biến đổi, đóng vai trò như một protein mồi hóa giải tác dụng chống đông của các thuốc ức chế trực tiếp Xa. Hiện andexanet alfa chưa được chấp thuận cho dùng trong lâm sàng.
XỬ TRÍ CHẢY MÁU ĐE DỌA TÍNH MẠNG
1) Chảy máu nội sọ:Bất cứ thay đổi thần kinh cấp tính nào ở một người đang uống NOAC đều phải được xem là nguồn gốc mạch máu. Trong đánh giá lâm sàng ban đầu cần tính điểm xác định mức độ nặng lúc mới nhập viện. CT và CT có tăng tương phản (contrast-enhanced CT) được khuyến cáo để xác định mức lan rộng của tổn thương và nguy cơ tăng kích thước khối máu tụ. Nhóm chuyên gia AHA khuyên dùng idarucizumab cho bệnh nhân chảy máu nội sọ (do chấn thương hoặc tự nhiên) đang uống dabigatran và dùng phức hợp prothrombin đậm đặc (prothrombin complex concentrate – PCC) cho bệnh nhân chảy máu nội sọ đang uống rivaroxaban. Bên cạnh việc đảo ngược tác dụng chống đông của NOAC, cần kiểm soát tích cực huyết áp (đích huyết áp tâm thu < 140 mm Hg) để ngăn sự lan rộng của khối máu tụ.
2) Chấn thương:Ngưng NOAC trong giai đoạn đánh giá lâm sàng hoặc cho đến khi đã cầm máu xong ở bệnh nhân bị chấn thương không chảy máu và bệnh nhân bị chấn thương có chảy máu nhẹ hoặc chảy máu từ một vị trí có thể kiểm soát dễ dàng. Ở bệnh nhân bị chấn thương có chảy máu vừa đến nặng cần duy trì lưu lượng nước tiểu thích hợp (truyền dịch) và xem xét biện pháp đảo ngược tác dụng chống đông của NOAC.
3) Chảy máu ống tiêu hóa:Truyền dịch, truyền chế phẩm máu duy trì lưu lượng nước tiểu thích hợp. Xem xét đặt ống thông Blakemore nếu chảy máu do vỡ dãn tĩnh mạch thực quản. Ở bệnh nhân có tình trạng không ổn định xem xét biện pháp đảo ngược tác dụng chống đông của NOAC.
XỬ TRÍ BỆNH NHÂN DÙNG NOAC CÓ NGUY CƠ CAO CHẢY MÁU
1) Xử trí bệnh nhân đang uống NOAC bị tổn thương thận cấp:Dùng NOAC cho bệnh nhân tổn thương thận cấp làm tăng nguy cơ chảy máu. Đối với bệnh nhân đang uống NOAC bị tổn thương thận cấp do bệnh cấp tính hoặc do chấn thương, các chuyên gia AHA khuyên chuyển sang một thuốc chống đông khác.
2) Xử trí bệnh nhân đang uống NOAC bị đột quị dạng thiếu máu cục bộ:Theo khuyến cáo của AHA, không nên dùng thuốc tiêu sợi huyết (rtPA) cho bệnh nhân đang uống NOAC bị đột quị trừ khi các xét nghiệm đặc hiệu cho kết quả bình thường hoặc bệnh nhân đã không uống một liều thuốc nào từ hơn 48 giờ [3]. Do không đủ chứng cứ, AHA không đưa ra khuyến cáo về việc lấy huyết khối bằng dụng cụ cơ học (Solitaire) ở bệnh nhân đang uống NOAC bị đột quị. Thời gian bắt đầu lại thuốc chống đông uống cho bệnh nhân rung nhĩ sau đột quị dạng thiếu máu cục bộ dao động từ 1 đến 2 tuần, ngắn nếu đột quị nhẹ không gây tàn phế hoặc chỉ là cơn thiếu máu cục bộ não thoáng qua và dài hơn nếu đột quị từ vừa đến nặng. Ở bệnh nhân đang uống NOAC bị đột quị, cần đánh giá sự tuân trị của bệnh nhân và tìm những nguyên nhân khác gây đột quị. Hiện không có chứng cứ là tăng mức độ chống đông, thêm một thuốc chống kết tập tiểu cầu hay chuyển sang một thuốc chống đông uống khác sẽ ngăn ngừa tốt hơn những biến cố thiếu máu cục bộ trong tương lai. Vì NOAC có thời gian bán loại thải ngắn và hiệu quả chống đông giảm nhanh khi bệnh nhân quên uống một liều, nên chuyển những bệnh nhân tuân trị kém sang dùng warfarin là thuốc có tác dụng kéo dài hơn.
CHUYỂN TIẾP GIỮA NOAC VÀ CÁC THUỐC CHỐNG ĐÔNG KHÁC TRONG TÌNH HUỐNG CẤP
Chỉ định chuyển tiếp giữa NOAC với các thuốc chống đông khác trong tình huống cấp được đặt ra khi xảy ra một biến cố lâm sàng mới (ví dụ nhồi máu cơ tim cấp) ở bệnh nhân đang dùng một chế độ chống đông uống ổn định, khi xuất hiện hoặc có tăng nặng một bệnh kèm theo khiến phải chuyển tiếp chế độ chống đông (ví dụ suy thận) hoặc khi phải thực hiện một phẫu thuật/thủ thuật xâm lấn. Bảng 3 tóm tắt các hướng dẫn chuyển tiếp NOAC ở Hoa Kỳ.
Bảng 3:Hướng dẫn chuyển tiếp giữa NOAC với các thuốc chống đông khác.
|
NOAC |
Thuốc kháng vitamin K |
Chống đông tiêm |
Hep TLPTT/NOAC khác |
|
Dabigatran |
Dabigatran ®warfarin: ·CrCl ≥ 50 ml/min, bắt đầu warfarin 3 ngày trước khi ngưng dabigatran ·CrCl 30-50 ml/min, bắt đầu warfarin 2 ngày trước khi ngưng dabigatran ·CrCl < 30 ml/min, bắt đầu warfarin 1 ngày trước khi ngưng dabigatran |
Dabigatran ®thuốc chống đông tiêm: chờ 12 giờ (CrCl ≥ 30 ml/min) hoặc 24 giờ (ClCr < 30 ml/min) sau liều dabigatran cuối trước khi bắt đầu thuốc chống đông tiêm |
Dabigatran ®hep TLPTT: chờ 12 giờ (CrCl ≥ 30 ml/min) hoặc 24 giờ (ClCr < 30 ml/min) sau liều dabigatran cuối trước khi bắt đầu thuốc chống đông tiêm |
|
Warfarin ®dabigatran: ngưng warfarin và bắt đầu dabigatran khi INR < 2,0 |
Hep KPĐ ®dabigatran: bắt đầu dabigatran vào thời điểm ngưng truyền tĩnh mạch |
Hep TLPTT ®dabigatran: bắt đầu dabigatran 0-2 giờ trước thời điềm lẽ ra phải tiêm liều kế tiếp |
|
|
Rivaroxaban |
Rivaroxaban ®warfarin: ngưng rivaroxaban và bắt đầu một thuốc tiêm và warfarin vào thời điểm lẽ ra phải uống liều rivaroxaban kế tiếp |
Rivaroxaban ®hep KPĐ: ngưng rivaroxaban và bắt đầu thuốc tiêm vào thời điểm lẽ ra phải uống liều rivaroxaban kế tiếp |
Rivaroxaban ®hep TLPTT /NOAC khác: ngưng rivaroxaban và bắt đầu hep TLPTT/NOAC khác vào thời điểm phải uống liều rivaroxaban kế tiếp |
|
Warfarin ®rivaroxaban: ngưng warfarin và bắt đầu rivaroxaban ngay khi INR < 3,0 |
Hep KPĐ ®rivaroxaban: ngưng truyền hep KPĐ và cùng lúc đó bắt đầu rivaroxaban |
Hep TLPTT/NOAC khác ®rivaroxaban: bắt đầu rivaroxaban 0-2 giờ trước cữ hep TLPTT/NOAC buổi chiều (ngưng cữ này) |
Ghi chú:hep TLPTT = heparin trọng lượng phân tử thấp; hep KPĐ = heparin không phân đoạn.
XỬ TRÍ QUANH PHẪU THUẬT CHO BỆNH NHÂN ĐANG UỐNG NOAC
1) Thông tim và can thiệp mạch vành qua da:
– Trước thủ thuật:Người bệnh tim thiếu máu cục bộ ổn định đang uống NOAC không có nguy cơ huyết khối cao cần ngưng NOAC để tác dụng chống đông của NOAC không còn khi chụp và can thiệp mạch vành qua da. Dabigatran cần được ngưng ít nhất 24 giờ nếu CrCl ≥ 50 ml/min và ít nhất 72 giờ nếu CrCl < 50 ml/min. Rivaroxaban cần được ngưng ít nhất 24 giờ trước. Nếu không có nguy cơ cao, không nên bắc cầu bằng heparin trước và sau thủ thuật. Bệnh nhân nhồi máu cơ tim cấp ST chênh lên cần được thông tim cấp cứu để tái thông mạch vành bị tắc. Đối với bệnh nhân hội chứng mạch vành cấp không ST chênh lên, nên bắt đầu thuốc chống kết tập tiểu cầu kép và heparin, ngưng NOAC và xem xét thông tim khẩn. Nếu không có rối loạn nhịp nguy hiểm hoặc bất ổn huyết động thì nên chờ cho đến khi hết tác dụng của NOAC rồi thông tim qua đường động mạch quay.
– Trong thủ thuật:Dùng đường động mạch quay hơn là đường động mạch đùi. Nếu phải dùng đường động mạch đùi thì dò trước bằng siêu âm. Tránh dùng các thuốc ức chế glycoprotein IIb/IIIa tĩnh mạch. Đối với bệnh nhân dùng heparin tĩnh mạch, dùng chế độ liều thấp để đạt ACT (activated clotting time) khoảng 250 giây.
– Sau thủ thuật:Đối với bệnh nhân rung nhĩ có điểm CHA2DS2-VASc bằng 0 hoặc 1, không dùng thuốc chống đông uống và dùng thuốc chống kết tập tiểu cầu kép (aspirin + một thuốc ức chế thụ thể P2Y12). Đối với bệnh nhân cần dùng thuốc chống kết tập tiểu cầu kép, dùng aspirin liều thấp 81 mg/ngày. Đối với người bệnh tim thiếu máu cục bộ ổn định cần điều trị chống đông dài hạn và can thiệp mạch vành qua da, ngưng thuốc ức chế P2Y12 sau 3 tháng là hợp lý. Đối với bệnh nhân hội chứng mạch vành cấp cần điều trị chống đông dài hạn và can thiệp mạch vành qua da, tiếp tục aspirin 81 mg/ngày cho đủ 1 năm và ngưng thuốc ức chế P2Y12 sau 6 tháng là hợp lý. Đối với bệnh nhân có nguy cơ chảy máu cao theo thang điểm HAS-BLED, xem xét rút ngắn thời gian dùng 3 thuốc hoặc dùng phối hợp warfarin với clopidogrel. Không nên dùng prasugrel hoặc ticagrelor phối hợp với NOAC.
2) Chuyển nhịp rung nhĩ:Giống như với warfarin, bệnh nhân cần được điều trị chống đông ít nhất 3 tuần trước chuyển nhịp chương trình. Nếu muốn bỏ qua khoảng thời gian điều trị chống đông này thì phải làm siêu âm tim qua thực quản để loại trừ huyết khối trong tiểu nhĩ trái.
3) Hủy rung nhĩ qua ca-tê-te:Nên làm siêu âm tim qua thực quản trước thủ thuật để loại trừ huyết khối trong tiểu nhĩ trái hoặc trong nhĩ trái dù bệnh nhân dùng warfarin hay NOAC. Dù NOAC được tiếp tục hay ngưng trước thủ thuật, nên cho heparin 100 U/kg bolus rồi truyền tĩnh mạch 10 U/kg/giờ trước và ngay sau khi chích mạch máu. Kiểm tra ACT mỗi 10-15 phút cho đến khi đạt đích, sau đó mỗi 30 phút. ACT đích là 300-350 giây hoặc 350-400 giây khi có cản âm tự nhiên trong nhĩ trái hoặc nhĩ trái dãn rất lớn. Sau thủ thuật, NOAC được cho uống lại 4-8 giờ sau khi rút dụng cụ luồn (sheath) nếu cầm máu ổn ở chỗ chích. NOAC cần được dùng ít nhất 2-3 tháng sau thủ thuật. Việc tiếp tục chống đông uống sau đó phải dựa trên điểm CHA2DS2-VASc chứ không phải dựa vào việc bệnh nhân có duy trì được nhịp xoang hay không.
4) Cấy máy tạo nhịp tim/máy phá rung tim:Ngưng NOAC trước thủ thuật dựa vào thời gian bán loại thải của thuốc. Đối với rivaroxaban, ngưng 24 giờ trước thủ thuật. Đối với dabigatran, ngưng trước thủ thuật 24 giờ nếu CrCl ≥ 80 ml/min, 36 giờ nếu CrCl 50-79 ml/min và 48 giờ nếu CrCl < 50 ml/min. Bắt đầu lại NOAC 24-48 giờ sau thủ thuật tùy từng trường hợp.
5) Phẫu thuật tim mạch:NOAC chống chỉ định dùng để chống đông cho bệnh nhân mang van tim cơ học. Trước phẫu thuật tim và mạch máu cần ngưng NOAC dựa vào thời gian bán loại thải của thuốc. Sau phẫu thuật dùng lại NOAC khi đã cầm máu ổn.
6) Phẫu thuật ngoài tim:Không nên bắc cầu bằng thuốc tiêm trong thời gian ngưng NOAC trước mổ. Sau phẫu thuật dùng lại NOAC khi đã cầm máu ổn.
7) Gây tê tủy sống hoặc gây tê ngoài màng cứng:Các chuyên gia gây mê Hoa Kỳ và Châu Âu khuyến cáo ngưng dabigatran 4-5 ngày trước thủ thuật [4]. Nếu bệnh nhân có nguy cơ thuyên tắc huyết khối tĩnh mạch cao, dùng lại dabigatran 12 giờ sau thủ thuật. Thời gian ngưng rivaroxaban trước gây tê tủy sống hoặc gây tê ngoài màng cứng là 3-5 ngày. Nếu bệnh nhân có nguy cơ thuyên tắc huyết khối tĩnh mạch cao, dùng lại rivaroxaban 12 giờ sau thủ thuật [4].
Hình 1 tóm tắt cách xử trí bệnh nhân đang uống NOAC cần phẫu thuật/thủ thuật xâm lấn.
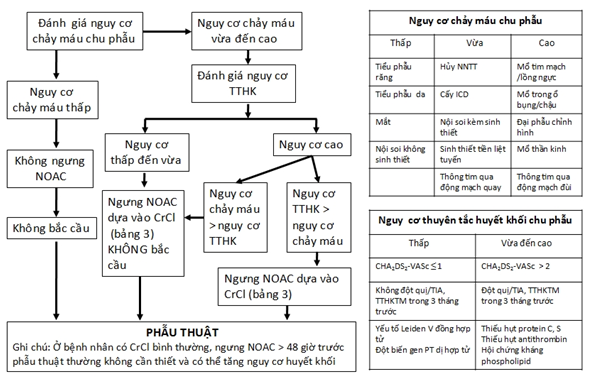
Hình 1:Xử trí chu phẫu bệnh nhân đang uống NOAC. TTHK = thuyên tắc huyết khối; NNTT = nhịp nhanh trên thất; ICD = máy chuyển nhịp-phá rung cấy trong người; TIA = cơn thiếu máu cục bộ não thoáng qua.
TÀI LIỆU THAM KHẢO
1) Raval AN, Cigarroa JE, Chung MK, et al. Management of patients on non-vitamin K antagonist oral anticoagulants in the acute care and periprocedural setting. A scientific statement from the American Heart Association. Circulation 2017;135.
2) Heidbuchel H, Verhamme P, Alings M, et al. Updated European Heart Rhythm Association Practical Guide on the use of non-vitamin K antagonist anticoagulants in patients with non-valvular atrial fibrillation. Europace 2015;17:1467-1507.
3) Jauch EC, Saver JL, Adams HP Jr, et al. Guidelines for the early management of patients with acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke 2013;44:870-947.
4) Narouze S, Benzon HT, Provenzano DA, et al. Interventional spine and pain procedures in patients on antiplatelet and anticoagulant medications: guidelines from the American Society of Regional Anesthesia and Pain Medicine, the European Society of Regional Anaesthesia and Pain Therapy, the American Academy of Pain Medicine, the International Neuromodulation Society, the North American Neuromodulation Society, and the World Institute of Pain. Reg Anesth Pain Med 2015;40:182-212.







