TS.BS ĐÀO THỊ THANH BÌNH
Trường ĐH Y Khoa Phạm Ngọc Thạch
ThS.BS LÊ PHÁT TÀI
Viện Tim TP. Hồ Chí Minh
(…)
3.7.3 Các liệu pháp nội khoa
Trong điều trị VMNT cấp, mục tiêu của điều trị là giảm đau, giải quyết tình trạng viêm và ngăn ngừa tái phát trong đó liệu pháp chống viêm là nền tảng.
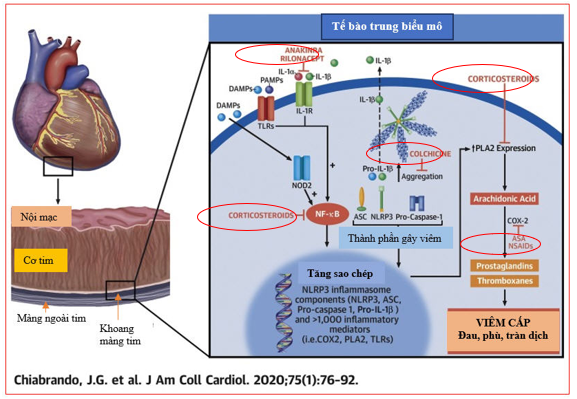
Hình 6: Sinh lý bệnh và cơ chế tác dụng của thuốc kháng viêm trong VMNT cấp
Tổn thương màng ngoài tim dẫn đến giải phóng DAMPs và PAMPs, gây tổng hợp NF-kB, làm tăng sao chép các tiền chất phân tử gây viêm và các cytokine liên quan (NLRP3, ASC, pro-caspase-1) cần thiết cho quá trình trùng hợp của thể gây viêm NLRP3, cuối cùng giải phóng IL-1β và IL-18. NF-κB kích thích sự tổng hợp phospholipase-A2 cần thiết để thúc đẩy con đường axit arachidonic và sự tổng hợp tiếp theo của prostaglandin và thromboxan. Thụ thể IL-1 (IL-1R) chiếm vai trò trung tâm vì IL-1α có chức năng như một cảnh báo hoặc DAMP được giải phóng trong quá trình tổn thương mô, và IL-1β được xử lý và giải phóng bởi thể gây viêm dẫn đến khuếch đại quá trình.
- a) Thuốc kháng viêm không steroid (NSAID): Bệnh nhân bị VMNT cấp tự phát hoặc do virus, nên dùng NSAID kết hợp với colchicine như là phương pháp điều trị ban đầu. Có hai cách tiếp cận để xác định thời gian điều trị NSAID và thời điểm thích hợp để bắt đầu điều trị giảm dần (tapering treatment)
- Thời gian điều trị dựa trên triệu chứng, thông thường ≤ 2 tuần, điều trị giảm dần sau khi bệnh nhân hết triệu chứng trong ít nhất 24 giờ.
- Thời gian điều trị dựa trên triệu chứng và CRP. Theo cách tiếp cận này, CRP được đánh giá khi xuất hiện triệu chứng và sau đó hàng tuần, sử dụng liều NSAID cho đến khi giải quyết hoàn toàn triệu chứng (trong ít nhất 24 giờ) và CRP bình thường, tại thời điểm đó bắt đầu điều trị giảm dần [ 12].
Không đáp ứng với aspirin hoặc NSAID trong vòng 1 tuần (được định nghĩa là sốt dai dẳng, đau ngực màng phổi, TDMN tim mới hoặc bệnh trở nên trầm trọng hơn) gợi ý rằng nguyên nhân khác ngoài VMNT vô căn hoặc do virus. Trong những trường hợp như vậy, cần tiến hành tìm kiếm kỹ lưỡng căn nguyên. Các nguyên nhân chính cần được loại trừ bao gồm VMNT do lao hoặc các dạng vi khuẩn khác, ung thư (đặc biệt là ung thư phổi, ung thư vú, u lympho và bệnh bạch cầu), hội chứng sau chấn thương tim và các bệnh viêm hệ thống.
Liều lượng NSAID – Các phác đồ NSAID thường được sử dụng bao gồm:
- Ibuprofen (600 đến 800 mg 3 lần mỗi ngày)- Ibuprofen nên được dùng 3 lần mỗi ngày. Sau khi giải quyết các triệu chứng, giảm liều ibuprofen hàng tuần trong vòng 2-4 tuần để giảm tỷ lệ tái phát.
- Aspirin (650 đến 1000 mg 3 lần mỗi ngày)– Nên dùng aspirin sau mỗi 6-8 giờ. Sau khi giải quyết các triệu chứng, giảm liều aspirin hàng tuần trong 2-4 tuần
- Indomethacin (25 đến 50 mg 3 lần mỗi ngày)- Indomethacin nên được dùng 3 lần mỗi ngày. Sau khi giải quyết các triệu chứng, giảm liều indomethacin hàng tuần trong 2-4 tuần. Indomethacin có nhiều tác dụng phụ hơn và nó thường được xem xét trong trường hợp tái phát.
Trong trường hợp VMNT có triệu chứng xảy ra trong vòng vài ngày sau nhồi máu cơ tim cấp, nên dùng aspirin cộng với colchicine . Nên tránh sử dụng NSAID khác (không phải aspirin) vì có thể làm giảm sự hình thành sẹo. Aspirin cũng có thể là lựa chọn đầu tiên ở những bệnh nhân cần điều trị đồng thời với thuốc chống kết tập tiểu cầu vì bất kỳ lý do gì [1,2,8,11,12,13].
Bảng 6: Thuốc điều trị VMNT cấp và tái phát
| Thuốc | Liều chống viêm | Thời gian * | Giảm liều* |
| Điều trị kết hợp ban đầu cho hầu hết bệnh nhân | |||
| Aspirin¶ | 650 đến 1000 mg uống 3 lần mỗi ngày | 1 đến 2 tuần | Giảm mỗi tuần khi không còn triệu chứng và CRP bình thường hóa |
| HOẶC | |||
| Ibuprofen¶ | 600 đến 800 mg uống 3 lần mỗi ngày Δ | 1 đến 2 tuần | Giảm mỗi tuần khi không còn triệu chứng và CRP bình thường hóa |
| HOẶC | |||
| Indomethacin¶ | 25 đến 50 mg uống 3 lần mỗi ngày | 1 đến 2 tuần | Giảm mỗi tuần khi không còn triệu chứng và CRP bình thường hóa |
| CỘNG VỚI | |||
| Colchicine◊§ | 0.5 đến 0.6 mg uống 2 lần mỗi ngày | 3 tháng (cấp)
≥ 6 tháng (tái phát) |
Thường không giảm liều¥ |
| Điều trị kết hợp ban đầu cho những bệnh nhân sau nhồi máu cơ tim: | |||
| Aspirin¶ | 650 đến 1000 mg uống 3 lần mỗi ngày | 1 đến 2 tuần | Giảm mỗi tuần khi không còn triệu chứng và CRP bình thường hóa |
| CỘNG VỚI | |||
| Colchicine◊§ | 0.5 đến 0.6 mg uống 2 lần mỗi ngày | 3 tháng (cấp)
≥ 6 tháng (tái phát) |
Thường không giảm liều ¥ |
| Trường hợp bệnh nhân kháng trị hoặc có chống chỉ định với liệu pháp NSAID: | |||
| Prednisone | 0.2 đến 0.5 mg/kg/ngày | 2 tuần (cấp) 2 -4 tuần (tái phát) | Giảm dần trong 3 tháng; xem điều trị VMNT cấp, phần glucocorticoid |
| CỘNG VỚI | |||
| Colchicine◊§ | 0.5 đến 0.6 mg uống 2 lần mỗi ngày | 3 tháng | Thường không giảm liều ¥ |
Ghi chú
* Thời gian và mức độ giảm dần của liệu pháp (trừ colchicine) nên được điều chỉnh tùy theo việc giải quyết các triệu chứng và bình thường hóa các dấu hiệu viêm
¶ Thuốc ức chế bơm proton (ví dụ: omeprazole) bảo vệ đường tiêu hóa có thể được chỉ định.
Δ Một số bệnh nhân có thể yêu cầu ibuprofen mỗi 6 giờ (4 lần mỗi ngày), trong trường hợp đó, liều không được vượt quá 600 mg mỗi 6 giờ.
◊ 0,5 mg colchicine không có sẵn ở Mỹ. Nó được phổ biến rộng rãi ở những nơi khác.
- Cần giảm liều colchicine xuống 0,5 – 0,6 mg x 1 lần / ngày ở bệnh nhân <70 kg.
¥ Thời gian điều trị colchicine cho bệnh VMNT tái phát hoặc kháng trị là ít nhất 6 tháng.
- b) Colchicine
Colchicine được phân lập lần đầu tiên vào năm 1820 bởi các nhà hóa học người Pháp P.S. Pelletier và J.B. Caventou. Năm 1833, P.L. Geiger đã tinh chế được hoạt chất, ông đặt tên là colchicine. Colchicine có tác dụng chống viêm ngăn chặn sự gắn kết và trùng hợp các vi ống tubulin, ức chế sự hình thành thể viêm và giải phóng cytokine trong bạch cầu, đặc biệt là bạch cầu hạt. Các vi ống – thành phần chính của khung tế bào – được tạo ra từ các αβ-tubulin heterodimers. Chúng có liên quan đến các quá trình khác nhau của tế bào bao gồm duy trì hình dạng tế bào, bài tiết cytokine và chemokine, di chuyển tế bào, điều hòa các kênh ion và phân chia tế bào.
Liều lượng điều chỉnh theo cân nặng được khuyến cáo ở bệnh nhân bị VMNT cấp, nó được dùng thêm vào với NSAID. Mặc dù NSAID được giảm dần khi hết đau và CRP trở về bình thường, việc tiếp tục lâu hơn có hoặc không giảm dần colchicine có thể được xem xét để ngăn ngừa các triệu chứng kéo dài và tái phát. Tại thời điểm không còn triệu chứng và bình thường hóa CRP, liều của thuốc có thể được giảm dần cho phù hợp. Lợi ích của colchicine được chứng minh rõ ràng trong cả VMNT cấp tính và tái phát.
Thử nghiệm COPE (COlchicine cho VMNT cấp tính), được tiến hanh trên những bệnh nhân VMNT cấp lần đầu tiên. Kết quả cho thấy colchicine làm giảm đáng kể triệu chứng và tỷ lệ tái phát. Những kết quả này cũng được chứng minh trong thử nghiệm ICAP (Nghiên cứu về Colchicine đối với VMNT cấp), ngoài ra colchicine cũng làm giảm đáng kể tỷ lệ nhập viện.
Bảng 7. Thử nghiệm lâm sàng ngẫu nhiên trong VMNT vô căn cấp và tái phát với Colchicine được thêm vào Aspirin
| Thử nghiệm | Chỉ dịnh | Bệnh nhân | Thời gian điều trị | Tiêu chí chính | Kết quả |
| ICAP trial (2013) | VMNT cấp | 240 | A / Ib: 3–4 tuần; Pl hoặc C: 3 tháng | VMNT không ngừng hoặc tái phát | 37,5% ở A so với 16,7% A + C (P <0,001) |
| CORP-2 trial (2014) | VMNT tái phát (≥2 lần) | 240 | A / Ib / Trong: 3–4 tuần; Pl hoặc C: 6 tháng | Tái phát | 42,5% ở A so với 21,6% ở A + C (P = 0,0009) |
| CAFE-AIP trial (2019) | Đợt đầu VMNT cấp (không phải thứ phát sau chấn thương tim hoặc bệnh mô liên kết) | 110 | Nhóm 1: A / Ib / Trong: 3–4 tuần; nhóm 2: A / Ib / Trong: 3–4 tuần + C: 3 tháng | Tái phát | 13,5% trong A / Ib / In so với 7,8% trong A / Ib / In + C (P = 0,34) |
A = aspirin; C = colchicine; CAFE-AIP = Colchicine Administered in the First Episode of Acute Idiopathic Pericarditis; COPE = COlchicine for acute PEricarditis; CORE = COlchicine for REcurrent pericarditis; CORP = Colchicine for Recurrent Pericarditis; CORP-2 = Efficacy and Safety of Colchicine for Treatment of Multiple Recurrences of Pericarditis; Ib = ibuprofen; ICAP = Investigation on Colchicine for Acute Pericarditis; In = indomethacin; PI = placebo.
Liều lượng – Colchicine có thể dùng liều nạp hoặc không. Liều nạp thường là 0,5 đến 1 mg (hoặc 0,6 đến 1,2 mg) 2 lần mỗi ngày vào ngày đầu tiên, tùy thuộc vào trọng lượng cơ thể của bệnh nhân.
Liều duy trì hàng ngày của colchicine dựa trên cân nặng:
- Bệnh nhân nặng ≥70 kg: 0,5 đến 0,6 mg x 2 lần / ngày
- Bệnh nhân nặng <70 kg: 0,5 đến 0,6 mg một lần mỗi ngày
Colchicine nên dùng tổng liều 3 tháng ở bệnh nhân VMNT cấp ban đầu. Trong ICAP, colchicine được dùng không cần liều tải là 0,5 mg x 2 lần / ngày trong 3 tháng cho bệnh nhân nặng > 70 kg hoặc 0,5 mg x 1 lần / ngày cho bệnh nhân nặng ≤70 kg.
Tác dụng phụ – Colchicine thường được dung nạp tốt. Các tác dụng phụ thường gặp nhất về đường tiêu hóa (tiêu chảy, buồn nôn, nôn), không phổ biến ở liều thấp (0,5 đến 1,2 mg mỗi ngày), ngay cả khi dùng liên tục trong nhiều năm. Các tác dụng phụ ít gặp hơn (<1%) bao gồm ức chế tủy xương, độc tính trên gan và độc tính trên cơ. Suy thận mạn tính dẫn đến tăng nồng độ colchicine dường như là yếu tố nguy cơ chính gây ra các tác dụng phụ và các tương tác tiêu cực có thể xảy ra khác.
Bảo vệ đường tiêu hóa- NSAID có thể dẫn đến tổn thương đường tiêu hóa (ví dụ, viêm hoặc loét dạ dày, v.v.), đặc biệt khi sử dụng với liều lượng cao hoặc dùng kéo dài. Ngoài ra, các yếu tố làm tăng nguy cơ tổn thương đường tiêu hóa gồm: Tiền sử bệnh loét dạ dày tá tràng, tuổi trên 65, sử dụng đồng thời aspirin , corticosteroid hoặc thuốc chống đông máu. Bệnh nhân có nguy cơ bị tổn thương đường tiêu hóa nên dùng NSAID trong khoảng thời gian ngắn nhất có thể và nhận đồng thời liệu pháp bảo vệ dạ dày. Thuốc ức chế bơm proton (omeprazole , pantoprazole ) thường được ưu tiên dùng do có hiệu quả và tính an của chúng.
- c) Corticosteroids
Corticosteroid toàn thân đã được sử dụng như là phương pháp điều trị hàng thứ hai hoặc thứ ba. Glucocorticoid chỉ nên điều trị ban đầu VMNT cấp ở những bệnh nhân có chống chỉ định với NSAID, hoặc cho những chỉ định đặc biệt (bệnh tự miễn, mang thai và suy thận) và nên được dùng ở liều thấp nhất có hiệu quả. Glucocorticoid cũng có thể sử dụng khi thất bại với aspirin / NSAID cộng với colchicine, gợi ý VMNT tái phát hoặc kháng trị.
Khởi đầu với liều trung bình: prednisone 0,2 đến 0,5 mg / kg / ngày, sau đó giảm liều chậm dần, hơn là dùng liều cao rồi giảm liều nhanh. Việc giảm liều nên được thực hiện rất chậm và chỉ nên thực hiện ở bệnh nhân không còn triệu chứng và CRP <3,0 mg /L.
Một số nghiên cứu quan sát cho thấy sử dụng liệu pháp glucocorticoid sớm ngay từ đầu làm tăng khả năng tái phát và kéo dài đợt bệnh. Dữ liệu tốt nhất đến từ thử nghiệm COPE về liệu pháp colchicine trong đó glucocorticoid chỉ được dùng khi chống chỉ định hoặc không dung nạp aspirin. Sử dụng glucocorticoid là một yếu tố dự báo tái phát đáng kể (OR 4,30, KTC 95%: 1,21-15,25). Trong một nghiên cứu gộp bao gồm hai thử nghiệm ngẫu nhiên so sánh liệu pháp steroid với liệu pháp NSAID chuẩn và một thử nghiệm giữa liệu pháp steroicd liều thấp và liều cao (có hoặc không có liệu pháp khác với NSAID hoặc colchicine), việc sử dụng steroid có xu hướng làm tăng tỷ lệ VMNT tái phát (OR 7,50, KTC 95%: 0,62-90,65) [5,6,10].
Cách tiếp cận dùng glucocorticoid – Prednisone liều ban đầu 0,2 đến 0,5 mg / kg / ngày , sau đó giảm dần thay vì liều cao lúc khởi trị sau đó giảm liều nhanh. Thêm colchicine trong khi dùng glucocorticoid và tiếp tục colchicine trong 3 tháng đối với VMNT cấp lần đầu và 6 tháng đối với trường hợp tái phát. Dùng aspirin hoặc một NSAID khác vào cuối đợt giảm liều hoặc trong trường hợp tái phát thay vì tăng liều glucocorticoid.
Việc giảm nhanh glucocorticoid làm tăng nguy cơ thất bại điều trị và tái phát. Mặc dù liều cao glucocorticoid (prednisone 1 mg / kg / ngày) đã được khuyến cáo dùng trong hướng dẫn của ESC, sử dụng liều thấp hơn ( prednisone 0,2 đến 0,5 mg / kg / ngày) có thể có hiệu quả như nhau. Liều thấp hơn có thể hữu ích trong việc giảm nguy cơ tác dụng phụ của steroid. Thường bắt đầu giảm liều glucocorticoid từ 2 đến 4 tuần sau khi hết triệu chứng và bình thường hóa CRP. Chỉ nên giảm liều prednisone nếu bệnh nhân hết triệu chứng và CRP vẫn ở mức bình thường, đặc biệt đối với liều < 25 mg / ngày. Một kế hoạch giảm dần được đề xuất như sau: Nếu bệnh nhân đang dùng liều [1,2,3,4].
- Liều > 50 mg/ngày: giảm 10 mg / ngày mỗi 1 đến 2 tuần
- Liều 25 đến 50 mg/ngày: giảm 5 đến 10 mg / ngày mỗi 1 đến 2 tuần
- Liều 15 đến 25 mg/ngày: giảm 2,5 mg / ngày mỗi 2 đến 4 tuần
- Liều <15 mg/ngày: giảm 1,25 đến 2,5 mg / ngày mỗi 2 đến 6 tuần
- d) Liệu pháp kháng khuẩn
Điều trị kháng sinh cụ thể theo tác nhân gây bệnh được chỉ định trong VMNT mủ, một bệnh hiếm gặp nhưng có khả năng đe dọa tính mạng. Staphylococcus aureus và liên cầu khuẩn là những tác nhân gây bệnh phổ biến nhất. Vi khuẩn Propionibacterium acnes có thể gặp ở những bệnh nhân bị ức chế miễn dịch, chấn thương thành ngực và uống nhiều rượu.
Việc điều trị VMNT do lao đòi hỏi một phác đồ đa thuốc được tiếp tục trong vài tháng. Do sự khác biệt giữa các khu vực trong thực hành và khả năng kháng của mầm bệnh, các bác sĩ tim mạch nên phối hợp chặt chẽ với các chuyên gia về bệnh truyền nhiễm và cơ sở y tế địa phương để xác định phác đồ tốt nhất. Phác đồ bao gồm rifampicin, isoniazid, pyrazinamide và ethambutol được khuyến cáo trong ≤ 2 tháng, tiếp theo là isoniazid và rifampicin trong 4 tháng. Mục tiêu của liệu pháp là diệt vi khuẩn mycobacterium và ngăn ngừa sự phát triển của VMNT co thắt. Corticosteroid và phẫu thuật cắt màng ngoài tim phải được xem xét ở một số bệnh nhân được chọn.
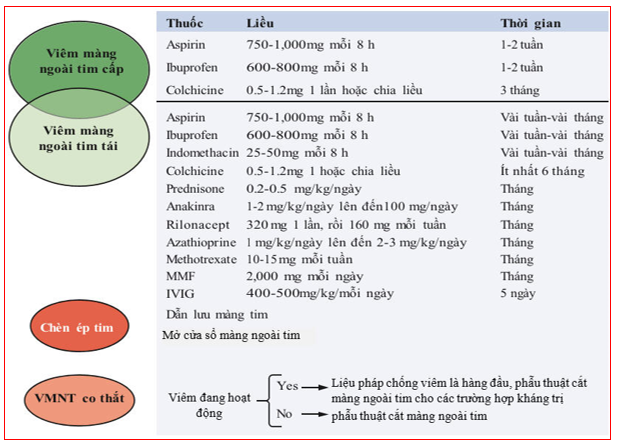
Hình 7: Tóm tắt các biện pháp điều trị chính VNMT cấp và tái phát
Nguồn: Chiabrando, J. G., Bonaventura, A., et al. (2020). Management of Acute and Recurrent Pericarditis: JACC State-of-the-Art Review. Journal of the American College of Cardiology, 75(1), 76–92. https://doi.org/10.1016/j.jacc.2019.11.021
3.7.4 Các liệu pháp điều trị thêm vào
Hầu hết bệnh nhân bị VMNT cấp nguy cơ thấp không biến chứng được xử trí hiệu quả bằng liệu pháp điều trị nội khoa đơn thuần. Tuy nhiên, một số bệnh nhân cần các liệu pháp hổ trợ:
- TDMN tim lượng trung bình đến lớn, có rối loạn huyết động và gây chèn ép tim hoặc không cải thiện triệu chứng và kháng với điều trị nội khoa đơn thuần
- Nghi ngờ nguyên nhân ung thư hoặc vi khuẩn và TDMN tim từ trung bình đến lớn
- Tái phát thường xuyên và có triệu chứng nặng của VMNT cấp có TDMN tim
- Bằng chứng của VMNT co thắt (xuất hiện muộn khi xuất hiện)
Các kỹ thuật qua da và phẫu thuật có thể được xem xét
- Dẫn lưu màng ngoài tim (Pericardial drainage):
Dẫn lưu qua ống thông trong tràn dịch màng tim là một phương pháp hữu hiệu để ngăn ngừa sự tích tụ dịch. Có thể phải lưu ống thông trong vài ngày, và không nên rút ống thông cho đến khi ngừng thoát dịch hoặc chỉ còn lượng dịch tối thiểu. Nếu tình trạng thoát dịch vẫn tiếp tục đáng kể kéo dài hơn 3-4 ngày, nên xem xét thủ thuật tạo cửa sổ màng ngoài tim.
- Phẫu thuật mở màng ngoài tim (Pericardiotomy), cửa sổ màng ngoài tim (pericardial window) và phẫu thuật cắt màng ngoài tim (pericardiectomy)
Phẫu thuật cắt bỏ toàn bộ hoặc một phần màng ngoài tim hầu như không có chỉ định trong điều trị VMNT cấp. Tuy nhiên, phẫu thuật cắt màng ngoài tim có thể được xem xét đối với các trường hợp tái phát thường xuyên và có triệu chứng nặng của VMNT kháng điều trị nội khoa. Các tình huống khác cần xem xét phẫu thuật cắt màng ngoài tim bao gồm TDMN tim tái phát nhiều lần và có chèn ép tim, bằng chứng độc tính của steroid làm hạn chế điều trị hoặc sự xuất hiện VMNT co thắt
3.8 Biến chứng và tiên lượng
VMNT vô căn có tiên lượng tổng thể tốt và nguy cơ chèn ép tim (<2%), co thắt mạn tính (<0,5%) hoặc tử vong tại bệnh viện (1,1%) là rất thấp. Tuy nhiên, nếu có nguyên nhân như lao, vi trùng sinh mủ, ung thư, tự miễn,..có nguy cơ cao bị VNMT tái phát (57% ở 72 tháng), co thắt mạn tính (8%) và chèn ép tim (lên đến 50% ở bệnh nhân tràn dịch ác tính).
Tiên lượng của VMNT về cơ bản phụ thuộc vào căn nguyên. VMNT vô căn và VMNT do virus có tiên lượng tổng thể tốt. VMNT có mủ và tân sinh thường biểu hiện với một diễn biến lâm sàng khác nhau và tỷ lệ tử vong được báo cáo từ 20-30%. VMNT có liên quan đến cơ tim có tiên lượng khá tốt, với chức năng thất trái trở về bình thường khoảng 90% bệnh nhân trong 12 tháng và không tăng nguy cơ tử vong. VMNT tái phát là biến chứng thường gặp và phức tạp nhất của VMNT cấp trên lâm sàng cùng với VMNT co thắt và chèn ép tim.
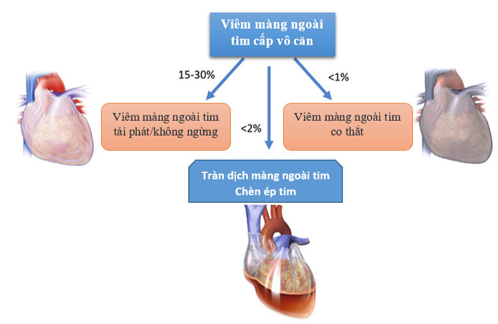
Hình 8: Biến chứng của VNMT cấp vô căn
Nguồn: Andreis, A., Imazio, M., Casula, M., Avondo, S., & Brucato, A. (2021). Recurrent pericarditis: an update on diagnosis and management. Internal and emergency medicine, 1–8. Advance online publication. https://doi.org/10.1007/s11739-021-02639-6.
Khoảng 15-30% bệnh nhân bị VMNT cấp tính vô căn không được điều trị bằng colchicine sẽ tái phát hoặc diễn tiến không ngừng. Các yếu tố nguy cơ của VMNT tái phát bao gồm kém đáp ứng với thuốc kháng viêm không steroid, nhu cầu điều trị corticosteroid và tạo cửa sổ màng ngoài tim. Ngoài ra nữ giới cũng có khả năng xảy ra các biến chứng cao hơn ở nam. Trong nghiên cứu trên 453 ca VMNT cấp, phụ nữ có nguy cơ biến chứng cao hơn (tỷ số nguy cơ 1,65, KTC 95%: 1,08-2,52). Một giải thích khả dĩ cho phát hiện này là tần suất mắc các nguyên nhân tự miễn cao hơn.
Tài liệu tham khảo
- Schwier, N. C., Cornelio, C. K., & Epperson, T. M. (2020). Managing acute and recurrent idiopathic pericarditis. JAAPA: official journal of the American Academy of Physician Assistants, 33(1), 16–22. https://doi.org/10.1097/01.JAA.0000615468.46936.6d
- Adler, Y., Charron, P., Imazio, et al. 2015 ESC Guidelines for the diagnosis and management of pericardial diseases: The Task Force for the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology (ESC) Endorsed by: The European Association for Cardio-Thoracic Surgery (EACTS). European heart journal, 36(42), 2921–2964. https://doi.org/10.1093/eurheartj/ehv318
- Massimo Imazio. Acute pericarditis: Clinical presentation, diagnostic evaluation, and diagnosis. UptoDate 2021. [Available from: https://www.uptodate.com/contents/acute-pericarditis-clinical-presentation-diagnostic-evaluation-and-diagnosis]. Accessed on 25 February 2021
- Chiabrando, J. G., Bonaventura, A., et al. (2020). Management of Acute and Recurrent Pericarditis: JACC State-of-the-Art Review. Journal of the American College of Cardiology, 75(1), 76–92. https://doi.org/10.1016/j.jacc.2019.11.021
- Tombetti, E., Mulè, A., et al. (2020). Novel Pharmacotherapies for Recurrent Pericarditis: Current Options in 2020. Current cardiology reports, 22(8). https://doi.org/10.1007/s11886-020-01308-y
- Cacoub, P., & Marques, C. (2020). Acute recurrent pericarditis: from pathophysiology towards new treatment strategy. Heart (British Cardiac Society), 106(14), 1046–1051. https://doi.org/10.1136/heartjnl-2019-316481
- Chetrit, M., Xu, B., et al. (2020). Imaging-Guided Therapies for Pericardial Diseases. JACC. Cardiovascular imaging, 13(6), 1422–1437. https://doi.org/10.1016/j.jcmg.2019.08.027
- Martin M. Lewinter and Massimo Imazio (2019). Pericardial Diseases. In: Braunwald’s Heart Disease: A Textbook of Cardiovascular Medicine, 11th ed, Zipes DP, Libby P, Bonow RO, et al (Eds), W.B. Saunders Company, Philadelphia.
- Witting, M. D., Hu, K. M., et al. (2020). Evaluation of Spodick’s Sign and Other Electrocardiographic Findings as Indicators of STEMI and Pericarditis. The Journal of emergency medicine, 58(4), 562–569. https://doi.org/10.1016/j.jemermed.2020.01.017
- Andreis, A., Imazio, M., Casula, M., Avondo, S., & Brucato, A. (2021). Recurrent pericarditis: an update on diagnosis and management. Internal and emergency medicine, 1–8. Advance online publication. https://doi.org/10.1007/s11739-021-02639-6
- Imazio, M., Belli, R., et al. (2014). Efficacy and safety of colchicine for treatment of multiple recurrences of pericarditis (CORP-2): a multicentre, double-blind, placebo-controlled, randomised trial. Lancet (London, England), 383(9936), 2232–2237. https://doi.org/10.1016/S0140-6736(13)62709-9
- Klein, A. L., Lin, D., Cremer, P. C., Nasir, S., et al. (2020). Efficacy and safety of rilonacept for recurrent pericarditis: results from a phase II clinical trial. Heart (British Cardiac Society), heartjnl-2020-317928. Advance online publication. https://doi.org/10.1136/heartjnl-2020-317928
- Klein, A. L., Imazio, M., Brucato, A., et al. (2020). RHAPSODY: Rationale for and design of a pivotal Phase 3 trial to assess efficacy and safety of rilonacept, an interleukin-1α and interleukin-1β trap, in patients with recurrent pericarditis. American heart journal, 228, 81–90. https://doi.org/10.1016/j.ahj.2020.07.004







