Kháng vitamin K là thuốc kháng đông đường uống duy nhất hiện nay. Thuốc đã được chứng minh hiệu quả trong điều trị bệnh tim mạch như: rung nhĩ, van tim cơ học, thuyên tắc tĩnh mạch, huyết khối trong tim. Tuy nhiên, điều trị kháng vitamin K có vài hạn
Bs. Nguyễn Thanh Hiền
Bs. Nguyễn Quang Khiên
BV NHÂN DÂN 115
I. Mở đầu :
– Kháng vitamin K là thuốc kháng đông đường uống duy nhất hiện nay. Thuốc đã được chứng minh hiệu quả trong điều trị bệnh tim mạch như: rung nhĩ, van tim cơ học, thuyên tắc tĩnh mạch, huyết khối trong tim. Tuy nhiên, điều trị kháng vitamin K có vài hạn chế gây khó khăn trong thực hành lâm sàng như: khó dự đoán đáp ứng, cửa sổ điều trị hẹp, phải theo dõi và chỉnh liều thường xuyên, tương tác với nhiều thuốc do cùng chuyển hóa qua P450 ở gan, và ảnh hưởng của thức ăn lên hấp thu thuốc, nên có thể làm tăng hoặc giảm nồng độ thuốc. Đặc biệt, thuốc có tỉ lệ xuất huyết (XH) cao- nhất là xuất huyết não làm bác sĩ và bệnh nhân ngại dùng. Bên cạnh đó, thuốc có thời gian khởi phát/chấm dứt tác dụng chậm nên lâu đạt hiệu quả điều trị và kéo dài xử trí khi quá liều. Trong thực tế lâm sàng, chỉ có khoảng 25% BN có chỉ định là được dùng kháng vitamin K. Do đó, các thuốc kháng đông đường uống mới là cần thiết để có thể khắc phục được những nhược điểm của kháng vitamin K (1-4). Bài viết này nhằm giới thiệu tổng quát về các thuốc kháng đông mới, bao gồm dabigatran, rivaroxaban, apixapan, edoxaban…Do tại Việt nam chỉ có 2 thuốc là dabigatan và rivaroxaban nên chúng tôi sẽ nói sâu về hai thuốc này.
II. Các thuốc kháng đông mới đường uống
II.1. Cơ chế tác động của thuốc:
Phân loại thuốc kháng đông có sẵn hiện nay là dựa trên đường sử dụng (tĩnh mạch so với uống) và cơ chế tác động của nó (trực tiếp hay gián tiếp). Cơ chế và cũng là ưu điểm của các thuốc này là chỉ ức chế một khâu quan trọng nhất trong quá trình đông máu là Xa (rivaroxabal, apixabal) hoặc IIa (dabigatran). Điều này khác hẳn với vitamin K ức chế nhiều khâu trong quá tŕnh đông máu do nó làm giảm tổng hợp các yếu tố đông máu phụ thuộc vitamin K (h́nh 1) (1,2,5,6).
II.2. Dược lực học:
Đăc điểm chung của các thuống kháng đông đường uống mới là có hiệu quả chống huyết khối tương đương kháng vitamin K, nguy cơ chảy máu thấp hơn, đặc biệt XH nội sọ, ít tác dụng phụ khác hơn, dùng đường uống liều cố định 1-2 lần ngày, không tương tác với thức ăn hoặc thuốc khác, cửa sổ điều trị rộng với liều chuẩn, hiệu quả chống đông ổn định không cần theo dơi thường xuyên, BN chấp nhận tốt và dung nạp khi dùng dài hạn. Nhược điểm chung của nhóm là chưa có thuốc đối kháng (antidote) nên khi có biến chứng chảy máu chỉ có thể điều trị triệu chứng. Bảng 1 giới thiệu tóm tắt cơ chế và đặc điểm thuốc kháng đông mới so với warfarin (5-8).
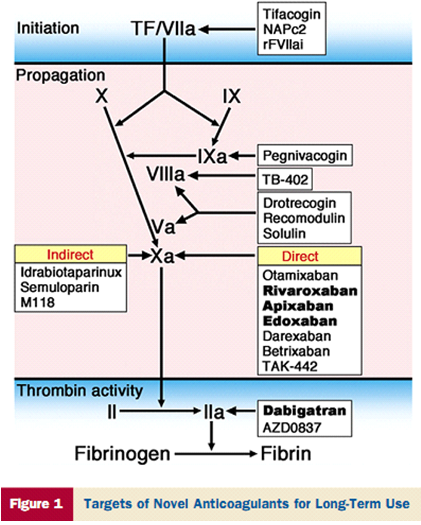
Hình 1: Cơ chế tác dụng của thuốc kháng đông mới (6).
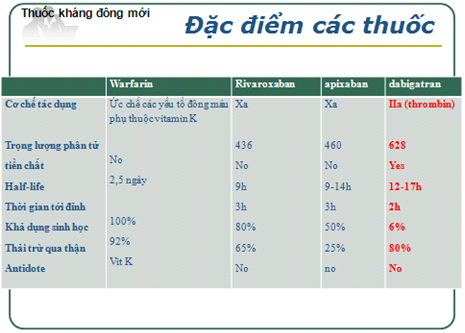
Bảng 1: Đặc điểm thuốc kháng đông mới so với warfarin (1).
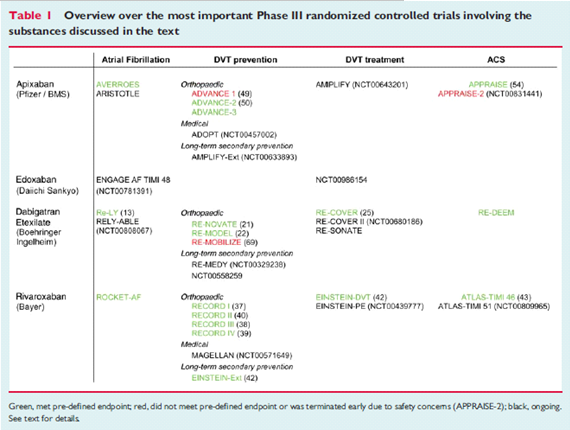
Bảng 2: Các nghiên cứu hiện nay của các thuốc kháng đông mới (5).
II.3. Đặc điểm và các thử nghiệm lâm sàng chính của từng thuốc:
Các thuốc kháng đông mới đă được nghiên cứu trên nhiều lĩnh vực lâm sàng như pḥng ngừa thuyên tắc huyết khối trên BN rung nhĩ không do bệnh van tim, sau phẫu thuật thay khớp gối và háng, điều trị DVT, hội chứng mạch vành cấp, thuyên tắc phổi (bảng 2). C̣n nhiều vấn đề lâm sàng khác đang được nghiên cứu thêm.
II.3.1. Dabigatran etexilate:
Dabigatran etexilate là peptid trong lượng phân tử thấp gắn trực tiếp và đảo ngược được tại vị trí catalytic của thrombin, là tiền chất của Dabigatran. Thuốc có khả dụng sinh học 6,5%, bắt đầu tác dụng 0,5-2h sau khi uống, đào thải chủ yếu qua thận với thời gian bán hủy 12-17h. thuốc không tương tác với thức ăn, không chuyển hóa bởi hệ CYP 450, liều cố định, không cần theo dơi đông máu và tiểu cầu, không có độc tính trên gan. Thận trọng khi dùng cho BN có Clcr 15-30 ml/ph, và không dùng cho BN có Clcr < 15 ml/ph. Hiện chưa có nghiên cứu trên thai kỳ và phụ nữ cho con bú nên không dùng cho các đối tượng này (1-4).
Thuốc đă được chỉ định để dự pḥng thuyên tắc tĩnh mạch (VTE) ở BN sau phẫu thuật (PT) khớp háng và khớp gối., điều trị VTE và dự pḥng thuyên tắc mạch máu năo ở BN rung nhĩ không do bệnh van tim.
Độ an toàn và hiệu quả của dabigatran uống lần đầu tiên được đánh giá trong các nghiên cứu pha II theo liều với 2300 BN thay khớp háng và gối. Liều thuốc sử dụng thay đổi từ 12,5 tới 300mg 2 lần ngày, hay 150 và 300mg/ngày một lần. Thuốc đă được chứng minh an toàn ở liều thay đổi từ 12,5 tới 300mg. Cũng có các nghiên cứu so sánh hiệu quả và độ an toàn của thuốc từ liều 50-150mg 2 lần ngày, hoặc 225 và 300mg một lần ngày với enoxaparin 40mg một lần ngày tiêm dưới da ở BN tạo h́nh khớp gối. Tiêu chí tiên phát là tỉ lệ VTE được xác định hoặc bằng chụp tĩnh mạch hay BN có triệu chứng. Kết quả cho thấy BN với các liều dabigatran cao hơn có tỉ lệ biến cố huyết khối thấp hơn (p thay đổi từ 0,04 tới 0,0001) so với enoxaparin. Biến cố chảy máu nặng thấp hơn có ư nghĩa ở nhóm dùng dabigatran liều thấp hơn (50mg/ng) so với enoxaparin, nhưng cao hơn ở nhóm BN dùng thuốc liều cao hơn (300mg/ng) (2).
Độ an toàn và hiệu quả của dabigatran uống cũng được đánh giá trong các nghiên cứu pha III ở BN thay khớp háng và gối.
Nghiên cứu RE-MODEL gồm 2100 BN thay khớp gối. Dabigatran sử dụng ở hai liều 150 hay 220 mg/ng (liều đầu tiên là 1-12h sau PT, kéo dài 6-10 ngày) so với enoxaparin 40mg/ng (liều đầu tiên là buổi tối trước PT hay 12-24 giờ sau PT, kéo dài cũng 6-10 ngày). Tiêu chí đánh giá là tử vong liên quan với VTE, tử vong mọi nguyên nhân và thuyên tắc tĩnh mạch sâu (DVT) có triệu chứng hay trên chụp tĩnh mạch hoặc bị thuyên tắc phổi (PE). Biến cố chảy máu được đánh giá là chủ yếu (major) hoặc không chủ yếu (non-major). Kết quả cho thấy dabigatran ở cả hai liều ít nhất có hiệu quả tương tự như enoxaparin trong dự pḥng VTE và tử vong liên quan với VTE. Biến cố chảy máu cũng tương tự giữa hai nhóm và cũng không có sự khác biệt về tỉ lệ ngưng thuốc hay tăng men gan (9).
Nghiên cứu mù đôi RE-NOVATE đánh giá hiệu quả ngăn ngừa VTE và tử vong do mọi nguyên nhân của thuốc dabidatran hai liều như trên (bắt đầu 1-4 giờ sau PT) so với enoxaparin 40 mg/ng (bắt đầu buổi tối trước PT) trên BN PT khớp háng. Nghiên cứu gồm 3500 BN, trong đó nhánh dabigatran là 2300 BN và nhánh enoxaparin là 1200 BN với thời gian điều trị trung b́nh là 33 ngày. Kết quả cho thấy cả hai liều dabigatran có hiệu quả tương đương enoxaparin trong dự pḥng VTE (p < 0,0001). Tần suất chảy máu nặng là tương tự giữa hai nhóm. Tỉ lệ tăng men gan và tử vong do bệnh mạch vành cũng không khác biệt giữa hai nhóm điều trị (10).
Ngoài ra thuốc cũng được đánh giá trong điều trị dài hạn sau đợt DVT trong nghiên cứu RE-COVER gồm 2539 BN. Sau điều trị ban đầu bằng heparin tĩnh mạch, BN được phân ngẫu nhiên hoặc dùng warfarin (1266 BN, liều chỉnh theo INR 2-3) hoặc dùng dabigatran 150mg hai lần/ngày (1273 BN). Tiêu chí nghiên cứu là tỉ lệ VTE tái phát và tử vong liên quan VTE trong 6 tháng. BN cũng được theo dơi các biến cố chảy máu, hội chứng vành cấp, tăng men gan và các tác dụng phụ khác. Thời gian điều trị cũng là 6 tháng. Dabigatran cho thấy có hiệu quả tương đương và an toàn như warfarin. Chảy máu nặng là tương tự giữa hai nhóm. BN uống dabigatran có tỉ lệ ngưng thuốc nhiều hơn ( p= 0,05 ), chủ yếu là do chứng khó tiêu. Bên cạnh đó, thuốc có làm tăng nhẹ tỉ lệ bị hội chứng mạch vành cấp ở nhóm dùng dabigatran so với nhóm dùng warfarin tuy không có ư nghĩa thống kê và chưa giải thích được (11).
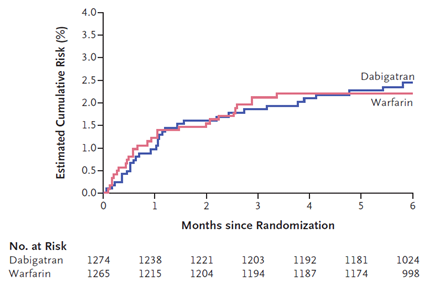
Hình 2: Kết quả nghiên cứu RE-COVER
Hiệu quả của dabigatran trong dự pḥng đột quỵ và thuyên tắc hệ thống ở BN rung nhĩ không do bệnh van tim nguy cơ cao được đánh giá qua nghiên cứu RELY. Đây là nghiên cứu lớn, ngẫu nhiên mù đôi, gồm 18113 BN dùng liều cố định dabigatran 110 mg hoặc 150mg hai lần /ngày so với warfarin điều chỉnh liều theo INR. BN có ít nhất một yếu tố nguy cơ cho đột quỵ. Hầu hết BN là lớn tuổi, nam và đă điều trị với warfarin. Thang điểm CHADS2 trung b́nh là 2,1. Khoảng ½ có tiền sử bị đột quỵ hoặc cơn thiếu máu năo thoáng qua. Hầu hết BN được điều trị kết hợp với aspirin, ức chế men chuyển, ức chế thụ thể, chẹn beta, statin, amiodazon và thuốc ức chế bơm proton. Loại trừ các BN bệnh gan nặng và độ thanh thải creatinin < 30ml/ph. Tiêu chí hiệu quả tiên phát là dự pḥng đột quỵ và thuyên tắc hệ thống, và tiêu chí an toàn tiên phát là chảy máu nặng, nhồi máu cơ tim, tử vong do mọi nguyên nhân kể cả liên quan với chảy máu. Thời gian theo dơi trung b́nh là 2 năm. Kết quả cho thấy cả 2 liều đều không kém warfarin trong dự pḥng đột quy và thuyên tắc hệ thống (p<0,001). Liều cao 150 mg dabigatran tốt hơn warfarin trong dự pḥng đôt quỵ (p<0,001). Tương tự, liều dabigatran 150mg tốt hơn liều 110mg trong dự pḥng đột quỵ hay thuyên tắc hệ thống (p= 0,005). Tỉ lệ nhồi máu xuất huyết thấp hơn có ư nghĩa ở nhóm dùng dabigatran so với warfarin (p<0,001). Tỉ lệ tử vong do mọi nguyên nhân xu hướng thấp hơn ở nhóm dùng dabigatran (p=0,051). Nghiên cứu cũng cho thấy có tăng nhẹ tỉ lệ nhồi máu cơ tim không có ư nghĩa thống kê trong nhóm BN dùng dabigatran ở cả 2 liều so với nhóm dùng warfarin. Nhóm dùng dabigatran 110 mg có nguy cơ chảy máu thấp hơn so với nhóm warfarin (p=0,003), trong khi nhóm dùng 150 mg có tỉ lệ chảy máu tương tự (p=0,31). Tỉ lệ chảy máu nặng đe dọa tính mạng cao hơn ở nhóm dùng warfarin (p< 0,05). Tuy nhiên, chảy máu tiêu hóa lại cao hơn ở nhóm dùng dabigatran 150mg so với dùng warfarin. Tỉ lệ ngưng thuốc cao hơn ở nhóm dùng dabigatran (21% so với 17% ở nhóm warfarin), chủ yếu do chứng khó tiêu (p< 0,001) (12).
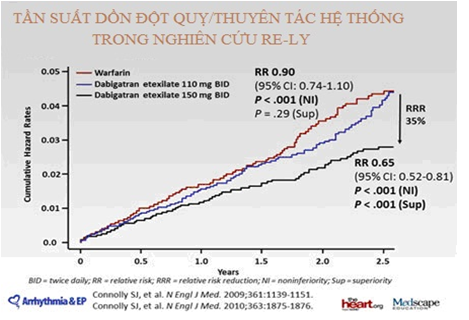
Hình 3: Tần suất dồn đột quỵ/thuyên tắc hệ thống trong nghiên cứu RELY (12).
II.3.2. Rivaroxaban:
Rivaroxaban là một thuốc kháng đông uống ức chế yếu tố Xa đầu tiên. Cơ chế tác dụng của thuốc là ức chế trực tiếp yếu tố Xa, một mắt xích quan trọng của dòng thác đông máu trong việc hình thành huyết khối. Rivaroxaban tác dụng chọn lọc với yếu tố Xa ở cơ thể người và ức chế Xa phụ thuộc nồng độ. Đây là một dẫn xuất của Oxazolidone, có thể ức chế Xa tự do và hoặc Xa đã gắn với phức bộ Prothrombinase. Việc ức chế này làm phá vỡ con đường đông máu nội sinh và ngoại sinh của dòng thác đông máu, từ đó ngăn chặn việc hình thành thrombin và huyết khối. Thuốc được chuyển hóa ở gan và bài tiết trong nước tiểu. Các đặc điểm dược động học được ưa thích của thuốc là: khởi phát tác dụng nhanh (đạt nồng độ đỉnh trong huyết tương 2,5-4 giờ sau khi uống), độ khả dụng sinh học cao (>80%), có thể tiên đoán được liều lượng-đáp ứng, không bị tương tác nhiều với thức ăn hoặc các thuốc khác và không cần theo dõi chức năng đông máu khi dùng thuốc. Tương tự như dabigatran, sử dụng thận trọng ở BN có có Clcr 15-30 ml/ph, và không dùng cho BN có Clcr < 15 ml/ph (1-4).
Có 4 nghiên cứu (chương tŕnh RECORD) đánh giá so sánh hiệu quả của rivaroxaban 10mg/ngày so với enoxaparin 40mg/ngày tiêm dưới da trong dự pḥng huyết khối tĩnh mạch sâu gồm 12.729 BN. Trong đó nghiên cứu RECORD 1 và 2 thực hiện trên BN thay khớp háng gồm 7550 BN, được phân ngẫu nhiên dùng rivaroxaban hoặc enoxaparin. Thời gian điều trị trung b́nh 40 ngày. Nghiên cứu RECORD 3 và 4 thực hiện trên 5679 BN thay khớp gối với thiết kế tương tự. Thời gian dùng trung b́nh là 15-17 ngày. Kết quả cho thấy rivaroxaban liều 10mg uống có hiệu quả hơn enoxaparin 40 mg tiêm dưới da trong việc ngăn ngừa DVT và PE (p<0,001) với nguy cơ chảy máu tương đương giữa hai nhóm (p=0,25-0,77) (13-16).
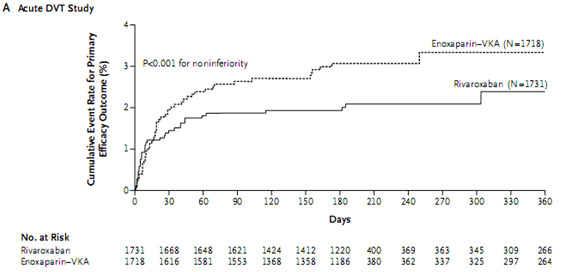
Vai trò của rivaroxaban trong điều trị huyết khối tĩnh mạch sâu cũng được nghiên cứu trên 3449 bệnh nhân được chọn ngẫu nhiên hoặc điều trị huyết khối tĩnh mạch sâu chuẩn với 5 ngày tiêm dưới da heparin trọng lượng phân tử thấp (Lovenox), sau đó dùng đối kháng vitamin K (warfarin hoặc acenocoumarol), điều chỉnh liều để duy trì INR 2,0 – 3,0; hoặc điều trị bằng rivaroxaban 15mg/ 2 lần trong ngày 3 tuần, sau đó 20mg/1lần trong ngày. Thời gian điều trị là 3, 6 hoặc 12 tháng tùy theo đánh giá của bác sĩ điều trị.
Tiêu chí hiệu quả chính là biến cố huyết khối thuyên tắc tĩnh mạch có triệu chứng đầu tiên, xảy ra 2,1% ở nhóm dùng rivaroxaban (n=1731), so với 3% ở nhóm điều trị thông thường (n=1718), với HR 0,68 (95% CI 0,44-1,04) (hình ).
Sự phối hợp của tiêu chí hiệu quả chính với chảy máu lớn thấp hơn ở nhóm dùng rivaroxaban 2,9% so với nhóm điều trị thông thường 4,2%, với HR 0,67. Điều này cho thấy hiệu quả lâm sàng rõ ràng của rivaroxaban so với điều trị chuẩn. nghiên cứu cũng cho biết không có dấu hiệu của tổn thương gan khi dùng rivaroxaban (17).
Hình 4: Kết quả NC EINSTEIN-DVT: tỉ lệ biến cố tiên phát cộng dồn thấp hơn có ý nghĩa với rivaroxaban (17).
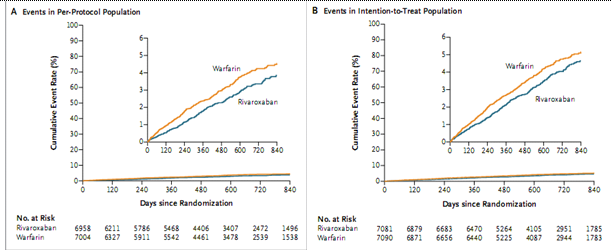
Vai trò của rivaroxaban trong điều trị phòng ngừa thứ phát đột quỵ ở bệnh nhân rung nhĩ được đánh giá qua nghiên cứu ROCKET-AF (Rivaroxaban Once daily oral direct Factor Xa inhibition Compared with vitamin K antagonism for prevention of stroke and Embolism Trial in Atrial Fibrillation) là một thử nghiệm pha III, tiền cứu, ngẫu nhiên, mù đôi, so sánh việc dùng Rivaroxaban ngày một lần (20 mg hoặc 15 mg cho bệnh nhân suy thận trung bình) với Warfarin điều chỉnh liều trên 14.264 bệnh nhân rung nhĩ không do bệnh van tim và có nguy cơ bị đột quỵ hoặc thuyên tắc mạch máu ngoài hệ thần kinh trung ương của trên 1.100 trung tâm ở 45 nước trên khắp thế giới. Mục đích tiên phát của nghiên cứu là đánh giá ích lợi của Rivaroxaban 20 mg, ngày 1 lần (hoặc 15mg ở bệnh nhân suy thận trung bình) so với Warfarin điều chỉnh liều trong việc bảo vệ bệnh nhân rung nhĩ không do bệnh van tim tránh bị đột qụy và thuyên tắc hệ thống ngòai hệ thần kinh trung ương. Kết cục chính là tổng hợp đột quỵ do mọi nguyên nhân và thuyên tắc hệ thống ngoài hệ thần kinh trung ương. Kết cục an toàn chính là các biến cố xuất huyết nặng và nhẹ trên lâm sàng. Nghiên cứu đã đạt được kết cục tiên phát khi cho thấy hiệu quả tương đương của Rivaroxaban, ngày 1 lần, so với Warfarin trong khi Rivaroxaban an toàn hơn (18).
Hình 5: Tỉ lệ biến cố tiên phát cộng dồn ( đột quỵ và thuyên tắc toàn thân) phân tích theo protocol và can thiệp –điều trị trong nghiên cứu ROCKET-AF
Phân tích dưới nhóm về phòng ngừa thứ phát đột quỵ ở bệnh nhân rung nhĩ trong thử nghiệm ROCKET-AF bao gồm những bệnh nhân có tiền căn đột quỵ hoặc thiếu máu não thoáng qua trước đây (đại diện cho 55% của toàn bộ nhóm nghiên cứu) được cho dùng hoặc 20mg Rivaroxaban, ngày 1 lần (hoặc 15 mg cho bệnh nhân suy thận trung bình) hoặc Warfarin điều chỉnh liều. Kết cục an toàn chính của ROCKET-AF là tất cả các biến cố xuất huyết nặng và không nặng trên lâm sàng. Trên phương diện phòng ngừa đột quỵ tái phát hoặc thuyên tắc ngoài hệ thần kinh trung ương, Rivaroxaban cho thấy nguy cơ thấp hơn Warfarin (2,26 biến cố/100 bệnh nhân-năm ở nhóm Rivaroxaban và 2,6 biến cố/100 bệnh nhân-năm ở nhóm Warfarin; HR = 0,87; khoảng tin cậy 95% là 0,69-1,1). Tỷ lệ xuất huyết toàn bộ thì tương tự như trong phân tích ROCKET-AF tiên phát, không có sự khác biệt giữa các nhóm điều trị (13,31 biến cố/100 bệnh nhân-năm ở nhóm Rivaroxaban và 13,87 biến cố/100 bệnh nhân-năm ở nhóm Warfarin; HR = 0,96; khoảng tin cậy 95% là 0,87-1,07). Tỷ lệ xuất huyết nội sọ thấp hơn đáng kể ở nhóm Rivaroxaban (0,59 biến cố/100 bệnh nhân-năm ở nhóm Rivaroxaban và 0,8 biến cố/100 bệnh nhân-năm ở nhóm Warfarin; HR = 0,74; khoảng tin cậy 95% là 0,47 đến 1,15) (2,18).
III. Áp dụng lâm sàng :
III.1. Chỉ định:
Các thuốc kháng đông mới chứng tỏ thuận tiện hơn rất nhiều so với warfarin. Có thể dự đoán được hiệu quả dược động học, ở liều chuẩn của các nghiên cứu thuốc có hiệu quả tốt và rất an toàn, cũng như không cần phải theo dơi kháng đông và chỉ liều thuốc thường xuyên. Tất cả các thuốc đều có khởi phát tác dụng nhanh và thời gian bán hủy tương đối ngắn nên thuận tiện cho BN sử dụng quanh thủ thuật. Vai tṛ của thuốc kháng đông mới hiện nay như sau:
– Chỉ định trong RN không do bệnh van tim để phòng ngừa đột quỵ (19-22):
Khi BN không dùng được warfarin: các thuốc kháng đông mới là chỉ định thay thế (IA).
Ở BN dùng được kháng vitamin K, dùng kháng đông mới thay thế chỉ định ở mức IIB.
Liều:
+ Dabigatran: 150mg-2 lần /ng or 110mg-2 lần/ng cho bn >75 tuổi và bn có CrCL 30-49ml/ph. 75mg-2 lần/ng cho bệnh nhân có CrCL 15-29ml/ph.
+ Rivaroxaban: 20 mg/ng cho người chức năng thận b́nh thường, 15mg/ng cho bệnh nhân có CrCL 30-49ml/ph.
– Dự phòng DVT ở BN phẫu thuật thay khớp (23):
BN thay khớp gối:
+ Dabigatra :110mg or 150mg – 2 lần/ ng/14 ng
+ Rivaroxaban: 10mg – 1 viên/ng/ 14 ngày
BN thay khớp háng:
+ Dabigatran : 110mg or 150mg – 2 lần/ ng/35 ng
+ Rivaroxaban 10mg – 1 viên/ng/ 35 ngày
– Điều trị VTE: các thuốc kháng đông mới có thể được sử dụng trong giai đoạn điều trị lâu dài (h́nh 6) (24):
Dùng khi không dùng được kháng Vit K
+ Dabigatran: 150mg-2 lần/ngày trong 3,6,12 tháng hay dài hạn tùy theo chỉ định của Bác sĩ điều trị.
+ Rivaroxaban: 15mg/lần – 2 lần /ng trong 7 ngày, sau đó 20mg/ng trong 3 , 6 , or 12 tháng hay dài hạn tùy theo chỉ định của Bác sĩ điều trị.
Hình 6: Các giai đoạn điều trị kháng đông trong VTE (24).
III.2 Lựa chọn BN: do thuốc có một số hạn chế như: chưa có antidote, chưa có xét nghiệm đơn giản – phổ biến đánh giá hiệu quả cũng như t́nh trạng quá liều thuốc, khó khăn khi phải mổ cấp cứu khẩn, giá cao và c̣n nhiều vấn đề chưa được nghiên cứu ( rung nhĩ bệnh van tim, rung nhĩ sau skock điện, suy thận nặng…) nên cần lựa chọn những BN thích hợp nhất cho việc sử dụng các thuốc mới này. Lựa chọn BN dùng và không nên dùng nêu ở bảng 3A và 3B (25).
Bảng 3A: Những BN có lợi với điều tri kháng đông mới (25)
|
– Những BN với thời gian để đạt nồng độ thuốc điều trị (time in therapeutic range) kéo dài và kiểm sóat INR kém do:
– Những BN đòi hỏi dùng thuốc tương tác với kháng vitamin K. – BN với nguy cơ chảy máu tiêu hóa thấp và không có suy thận nặng. – BN vẫn bị đột quỵ thiếu máu dù đang dùng kháng vitamin K đã đạt ngưỡng điều trị. – BN từ chối điều trị kháng vitamin K. |
Bảng 3B: Những BN ít có lợi khi điều trị với thuốc kháng đông mới (25)
|
– BN nặng, đặc biệt những BN cần thiết điều trị nhiều thuốc và có nhiều bệnh kết hợp. – BN với chức nănng thận suy giảm đáng kể ( độ IV-V ). Thuốc chỉ có lợi nhất khi suy chức năng thận ≤ độ III. – BN với tiền sử xuất huyết tiêu hóa. – BN nguy cơ cao tiến triển suy thận sau này – BN có bệnh mạch vành cần can thiệp đặt stent ( vì hiện chưa có dữ liệu cho phép phối hợp thuốc với các thuốc chống tiểu cầu ) – Những BN với thời gian để đạt nồng độ thuốc điều trị (time in therapeutic range) kéo dài do không tuân trị.
|
III.3. Chống chỉ định và thận trọng (1-4, 26):
Chống chỉ định:
· Quá mẫn với các thành phần của thuốc
· Chảy máu bệnh lý đang tiến triển
· Suy gan thận nặng
Thận trọng khi dùng:
· Cho người có Clcr 15-30 ml/ph; không dùng cho người có Clcr < 15 ml/ph
· Phụ nữ có thai kỳ và cho con bú không nên dùng vì chưa có nghiên cứu
III.4. Tác dụng phụ cần lưu ư (1-4,26)
– Tác dụng phụ chủ yếu là khó tiêu (> 10%). Ngoài ra có thể gặp các tác dụng phụ khác như tăng men gan hơn 3 lần ( 2-3%, phù dị ứng và sốc phản vệ (<1%).
– Tác dụng phụ đáng ngại nhất là chảy máu dù so với các thuốc kháng đông hiện hành là an toàn hơn. Tỉ lệ chảy máu quan trọng là <6%. Hầu hết là xuất huyết tiêu hóa. Có thể có chảy máu sau thủ thuật, vết mổ và tiểu máu.
III.5. Chuyển thuốc (26)
III.5.1. Từ một thuốc chống đông khác sang thuốc kháng đông mới
· Thuốc kháng đông dạng tiêm
Bắt đầu các thuốc kháng đông mới ≤ 2 giôø tröôùc cöõ tieâm keá tieáp (daïng tieâm döôùi da) hoaëc vaøo thôøi ñieåm ngöng thuoác truyeàn tónh maïch lieân tuïc.
· Thuoác khaùng vitamin K
Ngöng thuoác khaùng vitamin K vaø baét ñaàu dabigatran hay rivaroxaban khi INR<2.
III.5.2. Chuyển từ thuốc kháng đông mới sang thuốc kháng đông khác:
· Thuốc dạng tiêm
+ Rivaroxaban:
Ngưng thuốc và đưa liều đầu tiên của thuốc kháng đông tiêm vào thời điểm dùng liều Rivaroxaban tiếp theo.
+ Dabigatran:
Clcr ≥ 30 ml/phuùt: baét ñaàu 12 giôø sau lieàu dabigatran cuoái.
Clcr < 30 ml/phuùt: baét ñaàu 24 giôø sau lieàu dabigatran cuoái.
· Thuốc kháng vitamin K
+ Dabigatran
Clcr > 50 ml/phuùt: baét ñaàu 3 ngaøy tröôùc khi ngöng dabigatran
Clcr 31-50 ml/phuùt: baét ñaàu 2 ngaøy tröôùc khi ngöng dabigatran
Clcr 15-30 ml/phuùt: baét ñaàu 1 ngaøy tröôùc khi ngöng dabigatran
+ Rivaroxaban:
Dùng đồng thời 2 thuốc. Ngưng rivaroxaban khi INR >2.
III.6. Theo dơi hoại tính thuốc kháng đông mới (26,27):
Mặc dù trong thực hành không cần theo dơi các thuốc kháng đông mới, tuy nhiên, trong một số trường hợp nhất định, theo dơi là cần thiết: đánh giá biến chứng- nhất là biến chứng chảy máu, đánh giá hiệu quả điều trị, đánh giá t́nh trạng quá liều ở BN suy gan hoặc thận, đánh giá hiệu quả kháng đông khi có tương tác thuốc, theo dơi BN thất bại điều trị và bị thuyên tắc tái phát, phải mổ hay có thủ thuật xâm lấn cấp cứu.
Với dabigatran, lư tưởng thử Hemoclot Thrombin Inhibitor, và ECT (Ecarin Clotting Time). Thuy nhiên hiện nay chưa có sẵn. Trong thực hành, chủ yếu dựa vào a PTT và Throbin time ( > 2,5 lần chứng coi như là có dấu quá liều và ngộ độc ). INR ít giá trị để theo dơi.
Với rivaroxaban, chủ yếu dựa vào định lượng yếu tố Xa. Tuy nhiên hiện chưa có test chuẩn.
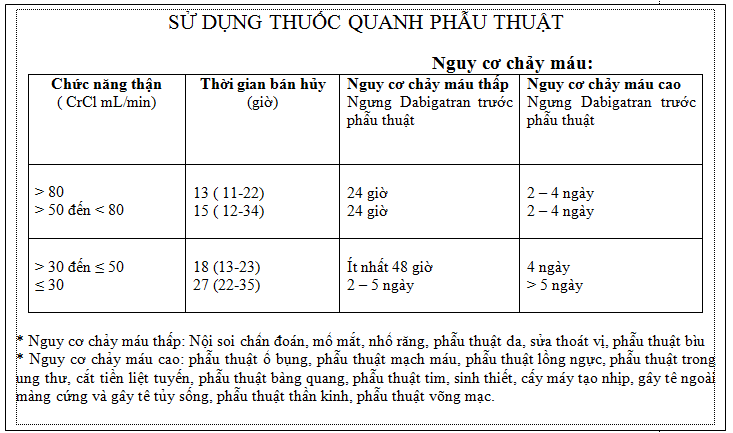
III.7. Thuốc kháng đông mới và phẫu thuật (26, 28):
Thời hạn ngưng thuốc trước PT chương tŕnh tùy thuộc vào chức năng thận của BN. Ngưng thuốc dabigatran trước các PT chương tŕnh tóm tắt ở bảng 4. Với rivaroxaban, nên ngưng thuốc ít nhất 24h trước PT. Trong trường hợp PT bán khẩn, cần cân nhắc giữa nguy cơ chảy máu với nhu cầu PT. Lư tưởng là các XN đông máu trở lại b́nh thường hoặc ít nhất 12h sau liều thuốc cuối. Trong trường hợp cần PT khẩn trong ṿng 12h sau liều thuốc cuối, nguy cơ chảy máu của PT sẽ cao và phải chuẩn bị các phương tiện cấp cứu nếu có biến chứng chảy máu xảy ra. Đối với thuốc dabigatran, có thể chạy thận nhân tạo trước để loại bớt thuốc (2-3h chạy thận loại bỏ được 60% thuốc).
Bảng 4: Chỉ dẫn ngưng thuốc dabigatran trước PT.
III.8. Hội chứng mạch vành cấp và can thiệp mạch vành qua da (29):
Dù trong nghiên cứu ATLAA ACS 2-TIMI 51cho thấy liều thấp rivaroxaban (2,5mg – 2 lần/ng) phối hợp với điều trị chuẩn 2 thuốc chống tiểu cầu trên BN hội chứng mạch vành cấp có hoặc không đặt stent có mang lại lợi ích giảm nguy cơ tử vong tim mạch, NMCT và đột quỵ, nhưng hiện nay vai tṛ của các thuốc kháng đông mới vẫn chưa được đề nghị. V́ vậy, ở BN đang dùng thuốc kháng đông mới bị hội chứng mạch vành cấp nên ngừng các thuốc này và chuyển sang liệu pháp chống huyết khối theo các hướng dẫn hiện hành. BN bệnh mạch vành ổn định đang dùng các thuốc này để điều trị chống huyết khối có kế hoạch đặt stent cũng thực hiện theo chiến lược này.
III.9. Điều trị cấp cứu chảy máu do thuốc kháng đông mới (26,30):
Do chưa có antidote đặc hiệu nên không thể trung ḥa ngay hậu quả của thuốc trong trường hợp quá liều, chảy máu cấp tính, hay cần can thiệp cấp cứu. Ngoài ra, điều trị chảy máu do các thuốc này phức tạp hơn do còn thiếu các biện pháp theo dơi. Nguyên tắc chung là ngưng thuốc kháng đông đang dùng và các thuốc qua đường tĩnh mạch, tận dụng mọi biện pháp cầm máu có thể được như biện pháp cơ học, các chế phẩm đông máu, các thuốc chống tiêu sợi huyết, các biện pháp lấy bỏ thuốc. Cũng cần lưu ư là chạy thận nhân tạo có hiệu quả với dabigatran nhưng không có hiệu quả với rivaroxaban. Xử trí cấp cứu chảy máu do thuốc kháng đông mới nêu ở box và h́nh.
|
IV. Kết luận:
Các thuốc kháng đông uống mới (ức chế thrombin trực tiếp và ức chế Xa) là an toàn và hiệu quả trong dự pḥng và điều trị VTE, thuyên tắc ngoại biên và đột quỵ ở BN rung nhĩ không do bệnh van tim hay sau PT khớp.
Các thuốc mới có ưu điểm thuận tiện khi sử dụng, không cần theo dơi định kỳ mà chỉ khi cần thiết. Hiệu quả kháng đông nhanh sau khi uống nên trong đợt huyết khối cấp có thể không cần điều trị ban đầu bằng heparin. Tương tự, khi dùng lâu dài, do thuốc có thời gian bán hủy ngắn nên cầu nối kháng đông bằng heparin có thể không cần thiết.
Thuốc c̣n một số hạn chế nhất định là chưa có thuốc đối kháng (antidote), giá c̣n cao, và c̣n nhiều t́nh huống lâm sàng chưa có đủ bằng chứng, cũng như chưa có những xét nghiệm tương đối phổ thông nhưng chuyên biệt để theo dơi khi cần.
Trong lâm sàng cần cân nhắc giữa lợi ích và nguy cơ của 2 nhóm thuốc kháng vitamin K và thuốc kháng đông đường uống mới để quyết định lựa chọn điều trị.
Tài liệu tham khảo
1. Weitz.JI: Hemostatis, thrombosis, fibrinolysis, and Cardiovascular disease. IN Bonow.RO et al: Braunwalds Heart disease. 9th. 2011: 1844-1867.
2. Tsiara.S et al: new oral anticoagulants: should they replace heparins and warfarin? Hellenic Journal Cardio 2011; 52: 52-67.
3. Galanis T et al: new oral anticoagulants. J thromb Thrombolysis 2011; 31: 310-320.
4. Weitz.JI: new antithrombotic drugs: antithrombotic therapy and prevention of thrombosis , 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012;141: e120S-e151S.
5. Steffel.J & Braunwald.E: Novel oral anticoagulations: focus on stroke prevention and treatment of venous thrombo-embolism. EHJ 2011;32: 1968-1976.
6. ESC Working Group on Thrombosis- Task Force on Anticoagulants in Heart Disease Position paper: New oral anticoagutants in atrial fibrillation and acute coronary syndrome. JACC 2012;59: 1413-1425.
7. Granger CB: should newer oral anticoagulants be used as first-line agents to preven thromboembolism in patients with atrial fibrillation and risk factors for stroke or thromboembolism? Circulation 2012;125: 159-164 (support).
8. Ansell J: should newer oral anticoagulants be used as first-line agents to preven thromboembolism in patients with atrial fibrillation and risk factors for stroke or thromboembolism? Circulation 2012;125: 165-170 (against).
9. Eriksson BI et al: oral dabigatran vs subcutaneous for the prevention of venous thromboembolism after total knee replacement: the RE-MODEL randomized trial. J thromb Haemost. 2007; 5: 2178-2185.
10. ErikssonBI et al: oral dabigatran vs subcutaneous enoxaparin for the prevention of venous thromboembolism after total hip replacement: a randomized double-blind, non-inferiorily trial. Lancet 2007; 370: 949-956.
11. Schulman S et al: dabigatran vs warfarin in the treatment of acute venous thromboembolism. N Eng J Med 2009;361: 2341-2352.
12. Connolly Sj et al: dabigatran vs warfarin in patients with AF. N Eng J Med 2009;361: 1139-1151.
13. Eriksson BI et al: rivaroxaban vs subcutaneous enoxaparin for the prevention for thromboprophylaxis after hip arthroplasty. N Eng J Med 2008;358: 2265-2276.
14. Kakkar AK et al: RECORD 2 investigators. Lancet 2008; 372: 31-39.
15. Lassen MR et al: RECORD 3 Investigators. . N Eng J Med 2008;358: 2776-2786.
16. Turpie AG et el: RECORD 4 investigators. Lancet 2009: 373: 1673-1680.
17. Bauersachs.R et the EINSTEIN investigators. NEJM tháng 12/2010.
18. Patel.MR et the ROCKET AF investigators. NEJM tháng 8/2011
19. ACC/AHA/ESC Guidelines for the Management of Patients with Atrial Fibrillation. 2011.
20. Roskell et al: treatment for stroke prevention in atrial fibrillation: a network meta-analyses and indirect comparisons venus dabigatan etexilate. Thromb Haemost 2011;102: 1-9.
21. 2011 ACCF/AHA/HRS focued update on the management of treatment of patients with AF (update on dabigatran ). JACC 2011.
22. You JJ. Et al: Antithrombotic Therapy for Atrial Fibrillation: antithrombotic therapy and prevention of thrombosis , 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012;141: e531S-e575S.
23. Ytter. YF et al: Prevention of VTE in Orthopedic Surgery: antithrombotic therapy and prevention of thrombosis , 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012;141: e278S-e325S
24. Kearon C et al: Antithrombotic Therapy for VTE Disease: antithrombotic therapy and prevention of thrombosis , 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012;141: e419S-e494S.
25. Kirchhof.P et al: Comprehensive risk reduction in Patients with atrial fibrillation. ESC 7/2011.
26. Maddali.S et al: ICSI health care guideline: antithrombotic therapy. 11th may. 2012.
27. Ryn JV et al: dabigatran etexilate- anovel, reversible, oral direct trombin inhibitor: Interpretation of coagulation and reversal of anticoagulant activity. Thromb Haemost 2010;103: 1116-1126.
28. Healey. SJ et al: peri-procedural bleeding and thromboembolisms events with dabigatran compare to warfarin : results from the RELY randomized trial. Circulation 14/June/2012.
29. Jessica L et al. ATLAT 2-TIMI 51 investigators: rivaroxaban in patient with recent ACS. N Eng J Med 2011. November 13.
30. Newzealands Guidelines for management of bleeding with dabigatran.