4.2.5 Ghi video khi ngất được nghi ngờ
4.2.5.1 Ghi video trong bệnh viện
Đối với PNES(co giật tâm lý không phải động kinh), điện não đồ (EEG) – video tạo ra mức độ cao nhất của khả năng chẩn đoán. [204] Đối với ngất và PPS(giả tâm lý), video có thể đóng vai trò tương tự, có thể không được sử dụng (xem phần 7).
TS. PHẠM HỮU VĂN
Thêm ghi hình vào test bàn nghiêng cho biết thêm khả năng xem xét các dấu hiệu lâm sàng liên quan đến BP(huyết áp)và HR(tần số tim)một cách khách quan và liên tục, do đó giúp phân biệt VVS(ngất phế vị)với PPS. Cách tiếp cận này đã cho thấy những hiểu biết sinh lý học mới trong ngất. [9] Gắn camera vào bàn nghiêng cho phép nghiên cứu chi tiết khuôn mặt và đầu, điều này rất hữu ích khi đánh giá sự bắt đầu và kết thúc của LOC(mất ý thức). [9,205] Ghi video PPS [116] được tạo ra do nghiêng đảm bảo TLOC rõ ràng xảy ra trong khi BP và HR không thấpxuống; thêm EEG làm tăng khả năng chẩn đoán của PPS hơn nữa. Phương pháp này đã được chứng minh có sự hiện diện kết hợp của VVS và PPS. [117]
4.2.5.2 Ghi video tại nhà
Ghi video tại nhà (bằng công nghệ điện thoại thông minh) rất hữu ích trong tất cả các hình thái của TLOC để cho phép các dấu hiệu các cơn trở chứng được nghiên cứu. Bệnh nhân và người thân của họ nên được khuyến khích để ghi lại các cuộc trở chứng, nếu có thể, trong trường hợp không chắc chắn chẩn đoán. Đối với bệnh động kinh, các tiến bộ được thực hiện đối với ghi video và ghi EEG ở nhà của bệnh nhân. [206,207] Đối với ngất hoặc PPS, kinh nghiệm cho thấy cơ hội lấy được một bản ghi video cao hơn cho PPS so với ngất, có lẽ do ảnh hưởng của tần suất cao và thời gian trở chứng kéo dài trong PPS. Thật hiếm khi bắt đầu các biến cố được ghi lại. [206] Các bản ghi video tại nhà cho phép các biến cố phức tạp như co giật động kinh gây ngất được chẩn đoán. [208]
Ghi video khi ngất được nghi ngờ
|
Các khuyến cáo |
Classa |
Levelb |
|
Các bản ghi video tại nhà về các biến cố tự phát cần được xem xét. Các bác sĩ nên khuyến khích bệnh nhân và người thân của họ thu lượm các bản ghi video tại nhà về các biến cố tự phát. [206,208] |
IIa |
C |
|
Việc thêm quay video để thử nghiệm độ nghiêng có thể được xem xét để tăng độ tin cậy của quan sát lâm sàng về các biến cố gây ra. [9.1116.117.205] |
IIb |
C |
aClass của các khuyến cáo.
bMức độ của chứng cứ.
4.2.6 Nghiên cứu điện sinh lý
Các chỉ định: Trong một tổng quan tám nghiên cứu, bao gồm 625 bệnh nhân ngất trong quá trình EPS, [209] kết quả dương tính xảy ra chủ yếu ở những bệnh nhân có bệnh tim về cấu trúc. Trong những năm gần đây, việc phát triển mạnh mẽ các phương pháp không xâm lấn, tức theo dõi ECG kéo dài, cho thấy giá trị chẩn đoán cao hơn, đã làm giảm tầm quan trọng của EPS như là một xét nghiệm chẩn đoán. Trong thực hành lâm sàng, dữ liệu đăng ký cho thấy khoảng 3% bệnh nhân ngất không giải thích được đánh giá do các chuyên gia tim mạch thực hiện EPS và thậm chí ít hơn nếu họ được đánh giá do các chuyên gia khác. [71] Tuy nhiên, EPS vẫn hữu ích cho việc chẩn đoán trong các tình huống lâm sàng cụ thể sau đây: nhịp tim chậm không triệu chứng (nghi ngờ ngưng xoang gây ra ngất), BBB hai bó (đe dọa block AV cao độ), và nghi ngờ nhịp tim nhanh.
Tiêu chuẩn chẩn đoán:
4.2.6.1 Nhịp xoang chậm không triệu chứng: ngưng xoang được nghi ngờ gây ra ngất
Khả năng ngất liên quan đến nhịp chậm trước test là tương đối cao khi có nhịp xoang chậm không triệu chứng (<50 b.p.m.)(b.p.m: nhắt bóp trên phút)hoặc block xoang nhĩ, thường được ghi nhận bằng cách theo dõi ECG hoặc ECG 12 chuyển đạo. Giá trị tiên lượng của thời gian hồi phục nút xoang kéo dài (SNRT) không được xác định rõ. Một đáp ứng bất thường được định nghĩa là ≥ 1.6 hoặc 2 s cho SNRT(thời gian phục hồi nút xoang), hoặc ≥525ms cho SNRT có điều chỉnh. [210] Một nghiên cứu quan sát cho thấy mối quan hệ giữa sự có mặt của SNRT kéo dài trong EPS và ảnh hưởng của tạo nhịp lên các triệu chứng. [211] Một nghiên cứu tiền cứu nhỏ cho thấy SNRT có điều chỉnh ≥800 ms có nguy cơ cao hơn gấp 8 lần so với một SNRT dưới giá trị này. [212]
4.2.6.2 Ngất trong block hai bó nhánh (block nhĩ thất cao độ sắp xảy ra)
Bệnh nhân có block hai bó (BBB) và ngất có nguy cơ cao phát triển block nhĩ thất (AV) cao độ. [213] Khoảng thời gian HV kéo dài ≥ 70 ms, hoặc block nhĩ thất độ II hoặc độ II có thể tạo ra bằng tạo nhịp hoặc bằng stress dược lý (ajmaline, procainamide, hoặc disopyramide), xác định nhóm có nguy cơ cao hơn phát triển block AV. Bằng cách kết hợp các phần trên của giao thức điện sinh lý, EPS dương tính mang lại giá trị tiên đoán dương cao tới ≥80% cho việc xác định bệnh nhân sẽ phát triển block AV trong các nghiên cứu trước đây. [214–216] Phát hiện này gián tiếp được xác nhận bằng các nghiên cứu gần đây cho thấy giảm đáng kể ngất tái phát ở bệnh nhân HV kéo dài bằng cấy máy tạo nhịp tim so với nhóm chứng không điều trị với EPS âm tính [188], hoặc với nhóm chứng nhận được máy tạo nhịp theo kinh nghiệm. Những kết quả này biện minh cho việc nâng cấp khuyến cáo cho điều trị được hướng dẫn bằng EPS (tức tạo nhịp tim) ở những bệnh nhân có EPS dương tính từ class IIa đến class I.
Thậm chí khi chất lượng của bằng chứng là vừa phải, có sự đồng thuận mạnh mẽ EPS dương tính chỉ ra cơ chế có khả năng của ngất là do block AV kịch phát.
Ngược lại, khoảng 1/3 số bệnh nhân có EPS âm tính trong đó ILR(ghi vòng lập hoặc ghi vi mạch cấy vào cơ thể)được cấy phát triển block AV từng lúc hoặc vĩnh viễn khi theo dõi. [187] Như vậy, EPS có giá trị tiên đoán âm thấp.
Tỷ lệ tử vong cao ở bệnh nhân ngất và BBB. Tuy nhiên, cả ngất và khoảng thời gian H-V kéo dài đều có nguy cơ tử vong cao hơn, và điều trị tạo nhịp tim không làm giảm nguy cơ này. [213]
4.2.6.3 Nhịp nhanh được nghi ngờ
Ở những bệnh nhân có ngất trước do khởi phát hồi hộp đột ngột gợi ý SVT(nhịp nhanh trên thất)hoặc VT(nhịp nhanh thất), EPS có thể được chỉ định để đánh giá cơ chế chính xác, đặc biệt khi thủ thuật triệt phá qua catheter chữa khỏi được xem xét có lợi ích.
Ở những bệnh nhân nhồi máu cơ tim trước đó và phân suất thất trái bảo tồn (LVEF), VT có thể tạo ra VT đơn hình dự báo mạnh mẽ nguyên nhân ngất, [218] trong khi rung thất (VF) tạo ra được xem là một kết quả không đặc hiệu. [37] Sự vắng mặt của loạn nhịp thất có thể tạo ra xác định một nhóm có nguy cơ ngất do loạn nhịp thấp hơn. [219]
Vai trò của EPS và việc sử dụng các thách thức dược lý của thuốc chống loạn nhịp class I ở bệnh nhân ngất và nghi ngờ hội chứng Brugada còn gây tranh cãi. Trong một phân tích gộp gần đây, [220] nguy cơ loạn nhịp tim tăng nhẹ ở những bệnh nhân có tiền sử ngất không giải thích được hoặc type 1 tự phát, và có VT hoặc VF tạo ra với một hoặc hai kích thích ngoài. Tuy nhiên, sự vắng mặt có thể tạo ra ở những người như vậy không nhất thiết ngăn cản nguy cơ loạn nhịp tim, đặc biệt ở những bệnh nhân có các đặc tính nguy cơ cao.
Ở các bệnh nhân có ngất được đi trước bằng khởi phát hồi hộp đột ngột gợi ý SVT hoặc VT, Eps có thể được chỉ định để đánh giá cơ chế chính xác, đặc biệt khi thủ thuật triệt phá qua catheter điều trị khỏi có thể được xem xét có lợi ích.
Nghiên cứu điện sinh lý
|
Các khuyến cáo |
Classa |
Levelb |
|
Các chỉ định |
||
|
Ở bệnh nhân ngất và nhồi máu cơ tim trước đó, hoặc các tình trạng khác liên quan đến sẹo, EPS được chỉ định khi ngất vẫn không giải thích được sau khi đánh giá không xâm lấn. [218] |
I |
B |
|
Ở những bệnh nhân có ngất và BBB hai bó, nên xem xét EPS khi ngất vẫn không giải thích được sau khi đánh giá không xâm lấn. [188,214–217,221] |
IIa |
B |
|
Ở những bệnh nhân có ngất và nhịp tim chậm không triệu chứng, EPS có thể được xem xét trong một vài trường hợp khi các xét nghiệm không xâm lấn (ví dụ như theo dõi ECG) đã không thể hiện mối tương quan giữa ngất và nhịp tim chậm. [210–212] |
IIb |
B |
|
Ở những bệnh nhân có ngất được đi trước bằng đánh trống ngực đột ngột, có thể xem xét EPS khi ngất vẫn không giải thích được sau khi đánh giá không xâm lấn. |
IIb |
C |
|
Điều trị được EPs hướng dẫn |
||
|
Ở bệnh nhân có ngất không giải thích được và BBB hai bó, máy tạo nhịp tim được chỉ định khi có khoảng thời gian HV cơ sở ≥70 ms, block His-Purkinje độ II hoặc III trong quá trình tạo nhịp nhĩ gia tăng hoặc thử thách dược lý. [188,214– 217.221] |
I |
B |
|
Ở những bệnh nhân có ngất không giải thích được và nhồi máu cơ tim trước đó, hoặc các tình trạng khác liên quan đến sẹo, người ta khuyến cáo việc tạo ra VT đơn hình dai dẳng được điều chỉnh theo Hướng dẫn ESC hiện hành cho VA. [46] |
I |
B |
|
Ở những bệnh nhân không có bệnh tim cấu trúc với ngất được đi trước bằng đánh trống ngực và đột ngột, điều được khuyến cáo tạo ra SVT hoặc VT nhanh, nó được tái tạo hạ huyết áp hoặc triệu chứng tự phát, được điều trị bằng điều trị thích hợp theo Hướng dẫn ESC hiện hành. [46,222] |
I |
C |
|
Ở những bệnh nhân có ngất và nhịp tim chậm không triệu chứng, máy tạo nhịp tim nên được xem xét nếu có SNRT được điều chỉnh kéo dài. [210–212] |
IIb |
B |
|
Tư vấn bổ sung và quan điểm lâm sàng • Nói chung, trong khi EPS dương tính dự đoán nguyên nhân của ngất, một nghiên cứu âm tính không thể loại trừ ngất do rối loạn nhịp và đánh giá tiếp theo được bảo đảm. • VT đa hình hoặc VF tạo ra ở bệnh nhân bị bệnh cơ tim thiếu máu cục bộ hoặc DCM không thể được coi là phát hiện chẩn đoán nguyên nhân của ngất. • EPS thường không hữu ích ở những bệnh nhân có ngất, ECG bình thường, không có bệnh tim và không đánh trống ngực. |
||
BBB = block bó nhánh; DCM = bệnh cơ tim giãn; ECG = điện tâm đồ; EPS = nghiên cứu điện sinh lý; ESC = Hội Tim Mạch châu Âu; SNRT = thời gian phục hồi nút xoang; SVT = nhịp nhanh trên thất; VA = rối loạn nhịp thất; VF = rung thất; VT = nhanh thất.
a Class của các khuyến cáo.
b Mức độ của bằng chứng.
4.2.7 Adenosine nội mạch và các biomarker khác
Các dấu ấn sinh học tim được xác lập như troponin và B-type natriuretic peptide đã được sử dụng để phân biệtngất dotim với ngất không tim và nhận biết bệnh tim cấu trúc. [223–225]
4.2.7.1 Test Adenosine (triphosphate) và nồng độ huyết tương
Hệ thống báo hiệu purinergic (các chất vận chuyển), bao gồm adenosine và các thụ thể của nó, đã được đề xuất liên quan đến ngất không giải thích được mà không có tiền triệu.[4, 226] Mức độ adenosine huyết tương thấp được kết hợp với cơn block AV hoặc CSS, do mức độ cao được thấy trong các trường hợp đó có xu hướng hạ huyết áp / giãn mạch và VVS. Song song, test thúc đẩy adenosine / adenosine triphosphate (ATP) đã được thực hiện để chứng minh tính hữu ích của sự nhạy cảm với adenosine và khuynh hướng ức chế tim kịch phát cho việc lựa chọn ứng viên tạo nhịp phù hợp. [4.227.228] Test đòi hỏi tiêm nhanh (<2 s) liều 20 mg bolus ATP / adenosine trong quá trình theo dõi ECG. Sự tạo ra block AV với vô tâm thu thất kéo dài > 6 s, hoặc tạo ra block AV kéo dài > 10 s, được coi là bất thường. Xét nghiệm ATP dương tính ở hầu hết bệnh nhân có ngất không rõ nguồn gốc (đặc biệt là ngất không có tiền triệu và không có bệnh tim cấu trúc [4]) nhưng không có trong nhóm chứng, gợi ý cơn block AV kịch phát có thể là nguyên nhân của ngất không giải thích được. Mặc dù tạo nhịp có thể dẫn đến giảm đáng kể các cuộc tấn công ngất ở bệnh nhân lớn tuổi với ngất không rõ nguyên nhân và xét nghiệm ATP dương tính, [229] nghiên cứu trước đây cho thấy không có mối tương quan giữa block AV được tạo ra do ATP và nhận định ECG (ghi nhận bằng ILR) trong quá trình ngất tự phát [122,123,227]. Như vậy, giá trị tiên đoán thấp của xét nghiệm không hỗ trợ việc sử dụng thường quy của nó trong việc lựa chọn bệnh nhân tạo nhịp tim, sự dương tính của nó cho thấy nó có thể được sử dụng để xác nhận sự nghi ngờ của ngất vô tâm thu bằng phương pháp theo dõi ECG kéo dài. Vai trò của việc tiết adenosine nội sinh trong việc khởi kích một dạng đặc biệt của ngất vô tâm thu (cái gọi là ngất nhạy cảm adenosine) vẫn đang được khám phá.
4.2.7.2 Các biomarkers tim mạch
Một số chỉ dấu sinh học tim mạch được tăng lên trong rối loạn chức năng tự trị trên nền ngất, như copeptin đã tăng lên (vasopressin), endothelin-1, và N-terminal pro-B-type natriuretic peptide trong OH, [113,230,231] trong khi peptid natriuretic nhĩ có thể giảm trong POTS. [113] Hiện nay, việc sử dụng các dấu ấn sinh học tim mạch trong chẩn đoán ngất đang chờ thêm bằng chứng và xác minh trong các nhóm thuần tập độc lập.
4.2.7.3 Các biomarkers miễn dịch học
Các chất tự kháng thể chống lại các thụ thể adrenergic trong OH và POTS đã được báo cáo, nhưng cần nghiên cứu thêm. [232–234]
4.2.8 Siêu âm tim
Đối với các bệnh nhân nghi ngờ bệnh tim, siêu âm tim phục vụ để xác nhận hoặc loại trừ những nghi ngờ theo tỷ lệ bằng nhau và đóng vai trò quan trọng trong phân tầng nguy cơ. [235,236] Siêu âm tim xác định nguyên nhân gây ra ngất ở rất ít bệnh nhân. hẹp, khối u tim tắc nghẽn hoặc huyết khối, chèn ép màng ngoài tim, hoặc bóc tách động mạch chủ). [237–239] Trong một bài tổng quan tài liệu, myxoma nhĩ phải và trái xuất hiện với ngất trong <20% các trường hợp. [240–244]
4.2.8.1 Siêu âm tim gắng sức
Siêu âm tim gắng sức đứng hoặc nửa nằm để phát hiện tắc nghẽn đường ra thất trái có thể thúc đẩy nên được xem xét ở những bệnh nhân HCM có khó chịu ngất do gắng sức hoặc ngất tư thế, đặc biệt khi nó tái phát trong những trường hợp tương tự (ví dụ: khi lên cầu thang hoặc luyện tập). Độ chênh áp ≥ 50 mmHg thường được coi là ngưỡng mà tại đó tắc nghẽn đường ra thất tria trở nên quan trọng về huyết động. [245–249]
Siêu âm tim
|
Các khuyến cáo |
Classa |
Levelb |
|
Các chỉ định |
|
|
|
Siêu âm tim được chỉ định để chẩn đoán và phân tầng nguy cơ ở các bệnh nhân gợi ý bệnh tim cấu trúc.[235,236] |
I |
B |
|
Siêu âm tim hai bình diện và Doppler trong quá trình gắng sức ở tư thế đứng, ngồi, hoặc nửa nằm ngửa để phát hiện tắc nghẽn đường ra thất trái được chỉ định ở các bệnh nhân có HCM, bệnh sử ngất và gradient đường ra thất trái đỉnh tức thì lúc nghỉ hoặc được thúc đẩy <50 mmHg. [245–249] |
I |
B |
|
Tiêu chuẩn chẩn đoán |
|
|
|
Hẹp động mạch chủ, khối u tim tắc nghẽn hoặc huyết khối, chèn ép màng ngoài tim và bóc tách động mạch chủ là những nguyên nhân có thể xảy ra nhất của ngất khi ECG cho thấy các đặc điểm điển hình của các trạng thái này này. [237–244] |
I |
C |
|
Tư vấn bổ xung và các quan điểm lâm sàng • Đối với các bệnh nhân không có bệnh tim được nghi ngờ sau bệnh sử được khám xét thực thể, điện tâm đồ, ECG đã không cung cấp các thông tin hữu ích bổ xung, gợi ý ngất đơn độc không phải là dấu hiệu cho siêu âm tim. • Chụp điện toán cắt lớp hoặc MRI nên được xem xét ở các bệnh nhân được lựa chọn có biểu hiện ngất nguồn gốc tim cấu trúc được nghi ngờ khi siêu âm tim không được chẩn đoán. |
||
ECG = điện tâm đồ; HCM = bệnh cơ tim phì đại; MRI = hình ảnh cộng hưởng từ.
aClass của các khuyến cáo.
bMức độ bằng chứng.
4.2.9 Test stress gắng sức.
Ngất được tạo ra do gắng sức ít gặp, y văn còn hạn chế đối với thông báo trường hợp. Test gắng sức nên được thực hiện ở các bệnh nhân đã trải qua các cơn ngất trong quá trình gắng sức hoặc ngay sau gắng sức. Ngất có thể xảy ra trong quá trình hoặc ngay lập tức sau gắng sức. Điều này có hai tình huống nên được xem xét riêng rẽ. Thật vậy, ngất xảy ra trong quá trình gắng sức có thể do nguyên nhân tim mạch (mặc dù một số báo cáo trường hợp cho thấy nó có thể là biểu hiện của giãn mạch phản xạ quá mức), do ngất xảy ra sau gắng sức gần như luôn thay đổi do cơ chế phản xạ.[250, 252] Block AV độ II hoặc độ III được tạo ra do gắng sức liên quan đến nhịp nhanh đã cho thấy được định khu ở đầu xa của nút AV [253] và dự đoán sự tiến triển thành block AV vĩnh viễn.[254.255] ECG lúc nghỉ thường xuyên cho thấy bất thường dẫn truyền thất, [253,254] nhưng các trường hợp có ECG lúc nghỉ bình thường cũng đã được mô tả. [256,257] Không có dữ liệu nào hỗ trợ test gắng sức ở quần thể ngất nói chung.
Test gắng sức
|
Các khuyến cáo |
Classa |
Levelb |
|
Chỉ định |
||
|
Test gắng sức được chỉ định ở các bệnh nhân bị ngất trong quá trinhgf gắng sức hoặc ngay sau gắng sức. |
I |
C |
|
Tiêu chuẩn chẩn đoán |
||
|
Ngất do block AV độ II và độ III được khẳng định khi block AV phát triển trong quá trình gắng sức, thậm chí không có ngất. [253–257] |
I |
C |
|
Ngất phản xạ được xác nhận khi ngất được tái tạo ngay lập tức sau khi gắng sức khi có hiện diện của hạ huyết áp nặng [250–252] |
I |
C |
|
Tư vấn bổ xung và quan điểm lâm sàng Không có dữ liệu hỗ trợ test gắng sức thường quy ở bệnh nhân ngất. |
||
AV = thuộc nhĩ thất.
a Class của khuyến cáo.
bMức độ bằng chứng
4.2.10 Chụp mạch vành
Ở những bệnh nhân có biểu hiện ngất và bệnh động mạch vành tắc nghẽn, can thiệp mạch vành qua da không liên quan đến giảm đáng kể số lần tái nhập viện do ngất. [258] Chụp động mạch đơn thuần không chẩn đoán nguyên nhân ngất. Do đó, các kỹ thuật thông tim nên được thực hiện trong tình trạng nghi ngờ thiếu máu cơ tim cục bộ hoặc nhồi máu cơ tim với các chỉ định tương tự như đối với bệnh nhân không có ngất.
Chụp mạch vành
|
Các khuyến cáo |
Classa |
Levelb |
|
Chỉ định |
|
|
|
Ở các bệnh nhân ngất, các chỉ định tương tự cho chụp mạch vành nên được xem xét như các bệnh nhân không có ngất.[258] |
IIa |
C |
|
Tư vấn bổ xung và các quan điểm lâm sàng. Chụp mạch đơn thuần không là chẩn đoán nguy nguyên nhân của ngất. |
||
a Class của các khuyến cáo.
b Mức độ bằng chứng. .
5. Điều trị ngất
5.1 Nguyên tắc chưng của điều trị ngất
Khung điều trị chung dựa trên phân tầng nguy cơ và xác định các cơ chế cụ thể khi có thể (Hình 8). Ba nguyên tắc chung sau đây cần được xem xét:
• Hiệu quả của điều trị nhằm ngăn ngừa sự tái phát ngất được xác định chủ yếu bằng cơ chế ngất thay vì nguyên nhân ngất. Nhịp tim chậm là cơ chế thường xuyên của ngất. Tạo nhịp là liệu pháp mạnh nhất cho nhịp tim chậm nhưng hiệu quả của nó ít hơn nếu hạ huyết áp cùng tồn tại (xem Bảng 9 và dữ liệu bổ sung Bảng 9). Việc điều trị ngất do phản xạ hạ huyết áp hoặc OH là khó khăn hơn vì các liệu pháp cụ thể ít hiệu quả hơn.
• Thông thường, điều trị để ngăn ngừa tái phát khác với điều đó đối với bệnh lý có từ trước. Việc quản lý bệnh nhân có nguy cơ cao cho SCD đòi hỏi phải đánh giá cẩn thận rủi ro của từng bệnh nhân (xem phần 5.5).
• Sự tái phát của ngất thường giảm một cách tự nhiên sau khi đánh giá y khoa, ngay cả khi không có liệu pháp cụ thể; nói chung, ngất tái phát ở < 50% bệnh nhân trong vòng 1-2 năm (xem Bảng dữ liệu bổ sung 10). Sự giảm dường như rõ ràng hơn khi thiếu nền giải phẫu rõ ràng cho ngất, như trong trường hợp ngất phản xạ và ngất không giải thích được. Lý do cho sự giảm này không được biết. Một số giải thích lâm sàng, thống kê và tâm lý tiềm tàng đã được cung cấp và tất cả có thể đóng một vai trò (xem Bảng dữ liệu bổ sung 10). Bất kể lý do gì, khả năng cải thiện tự phát có tầm quan trọng thực tế đối với việc điều trị có thể bị trì hoãn trong điều kiện nguy cơ thấp. Hậu quả của việc giảm tự phát là bất kỳ liệu pháp nào để phòng ngừa ngất có vẻ hiệu quả hơn thực tế, điều này làm cho kết quả của dữ liệu quan sát về liệu pháp có vấn đề trong trường hợp không có nhóm đối chứng.
5.2 Điều trị ngất phản xạ
Mặc dù khoảng thời gian lành tính của nó, ngất phản xạ tái phát và không thể đoán trước có thể bị tàn phế. Nền tảng điều chỉnh các bệnh nhân này là điều trị không dùng thuốc, bao gồm giáo dục, thay đổi lối sống và bảo đảm về bản chất lành tính của tình trạng này.
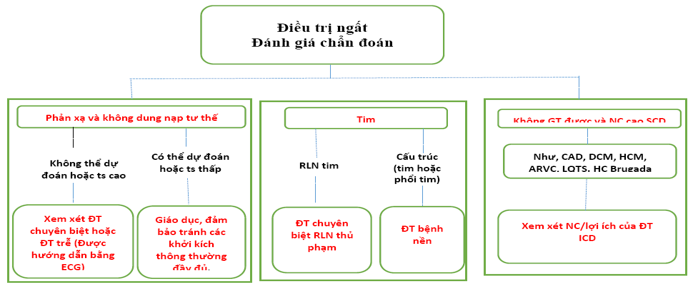
Hình 8: Khung điều trị chung dựa trên phân tầng nguy cơ và xác định các cơ chế cụ thể khi có thể. ARVC = bệnh cơ tim thất phải gây loạn nhịp; CAD = bệnh động mạch vành; DCM = bệnh cơ tim giãn; ECG = điện tâm đồ; HCM = bệnh cơ tim phì đại; ICD = máy khử rung tim có thể cấy; LQTS = hội chứng QT dài; SCD = đột tử tim.
Bảng 9: Tỷ lệ ngất tái phát được hy vọng với máy tạo nhịp tim vĩnh viễn trong các tình huống lâm sàng khác nhau (để biết thêm chi tiết xem Bảng dữ liệu bổ sung 9).
|
Trạng thái lâm sàng |
Tần số ngất tái phát 2 năm được hy vọng với tạo nhịp tim |
|
Ngất do nhịp chậm được tính toán và sự vắng mặt của cơ chế hạ huyết áp. |
Hiệu quả cao (tỷ lệ tái phát ≤5%). |
|
Ngất do nhịp chậm được tính toán và kết hợp với cơ chế hạ huyết áp. |
Hiệu quả vừa phải (tỷ lệ tái phát 5-25%) |
|
Ngất do nhịp chậm được tính toán và được kết hợp với cơ chế hạ huyết áp |
Hiệu quả thấp (tỷ lệ tái phát >25%) |
Điều trị bổ sung có thể cần thiết ở những bệnh nhân có hình thái nặng, như được định nghĩa trong Hướng dẫn Thực hành Web phần 2.3, cụ thể là: khi ngất rất thường xuyên làm thay đổi chất lượng cuộc sống; khi ngất tái phát mà không có, hoặc với tiền triệu rất ngắn làm bệnh nhân có nguy cơ chấn thương; và khi ngất xuất hiện trong quá trình hoạt động có nguy cơ cao (ví dụ: lái xe, vận hành máy, bay hoặc vận động viên cạnh tranh, v.v.). Chỉ có 14% dân số được lựa chọn cao với ngất phản xạ được đưa đến các đơn vị ngất chuyên biệt cần điều trị bổ xung như vậy. [186] Nói chung, không có liệu pháp nào phù hợp với mọi hình thái ngất phản xạ. Sự phân biệt đối xử quan trọng nhất đối với việc lựa chọn điều trị là tuổi tác. Một cách quyết định cho việc lựa chọn một liệu pháp cụ thể theo độ tuổi, mức độ nghiêm trọng của ngất, và các hình thái lâm sàng được tóm tắt trong Hình 9.
5.2.1 Giáo dục và thay đổi sinh hoạt
Giáo dục và thay đổi sinh hoạt chưa được đánh giá trong các nghiên cứu ngẫu nhiên, nhưng có một sự đồng thuận để thực hiện chúng như là điều trị đầu tiên trong mọi trường hợp. Những điều này gồm sự bảo đảm về bản chất lành tính của bệnh, giáo dục liên quan đến nhận thức và khả năng tránh các tác nhân và tình huống (ví dụ: mất nước và / hoặc môi trường nóng đông người) và ghi nhận sớm các triệu chứng tiền triệu để ngồi hoặc nằm xuống và kích hoạt bộ áp lực nén không chậm trễ. Nếu có thể, các tác nhân kích thích cần được giải quyết trực tiếp, chẳng hạn như ức chế ho trong ngất do ho, đi tiểu ở tư thế ngồi, vv. Tăng cường lượng chất lỏng uống cũng được khuyến cáo. Bổ sung muối natri clorua ở liều 120 mmol / ngày đã được đề xuất. [259] Nói chung,> 50% bệnh nhân có các đợt ngất tái phát trong 1 hoặc 2 năm trước khi đánh giá không có ngất tái phát trong 1 hoặc 2 năm sau và ở những người có tái phát, gánh nặng của ngất giảm 70% so với giai đoạn trước. Hiệu quả của giáo dục và tái bảo đảm có lẽ là lý do có khả năng nhất để giảm ngất (xem Bảng dữ liệu bổ sung 10). Một ví dụ về hướng dẫn bệnh nhân có thể được tìm thấy trong phần Hướng dẫn Thực hành Web 9.1: Bảng thông tin của Hội Tim Mạch châu Âu cho bệnh nhân bị ảnh hưởng do ngất phản xạ.
Mặc dù thiếu các nghiên cứu có đối chứng, có sự đồng thuận mạnh mẽ giáo dục và thay đổi sinh hoạt có tác động cao trong việc giảm ngất tái phát.
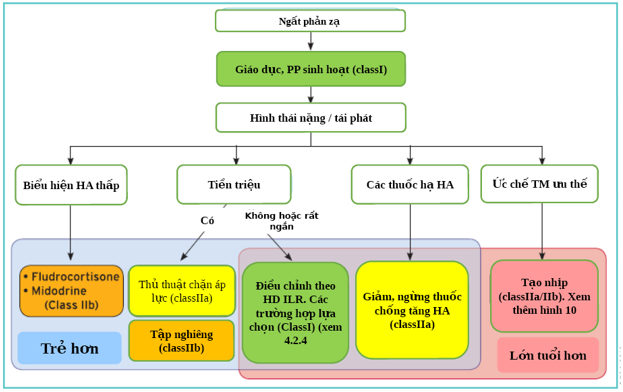
Hình 9: Sơ đồ phương pháp quyết định thực hành cho việc điều chỉnh trước tiên ngất phản xạ (dựa trên bệnh sử và các test của bệnh nhân) theo độ tuổi, mức độ nghiêm trọng của ngất và các hình thái lâm sàng. Bệnh nhân trẻ tuổi hơn là những người dưới 40 tuổi trong khi bệnh nhân lớn tuổi > 60 tuổi, với sự chồng chéo giữa 40 và 60 tuổi. Mức độ nghiêm trọng của ngất phản xạ được xác định trong văn bản. Thời gian của tiền triệu chủ yếu là chủ quan và không chính xác. Giá trị≤5 s phân biệt ngất do loạn nhịp tim với ngất phản xạ [49]; ở những bệnh nhân không có bệnh tim cấu trúc, khoảng thời gian > 10 s có thể phân biệt ngất phản xạ với ngất do tim. [38]
Trong thực hành, tiền triệu “không có hoặc rất ngắn” nếu nó không cho phép bệnh nhân có đủ thời gian để hành động, chẳng hạn như ngồi hoặc nằm xuống. Tiêu đề “kiểu hình BP thấp” xác định các bệnh nhân có BP thấp kéo dài (nói chung, tâm thu xung quanh 110 mmHg, người có tiền sử rõ ràng về không dung nạp tư thế thẳng đứng và VVS tư thế đứng). Nhóm “ức chế tim chiếm ưu thế” xác định các bệnh nhân có đặc tính lâm sàng và kết quả test gợi ý ức chế tim đột ngột chịu trách nhiệm chủ yếu cho ngất. Một manh mối như vậy là thiếu tiền triệu , vì vậy bệnh nhân không có tiền triệu có thể, sau khi phân tích, rơi vào thể loại này.
Ghi chú:
• Dự kiến sẽ chồng chéo giữa các phân nhóm được kỳ vọng.
• Trong những trường hợp được chọn, tạonhịp có thể được sử dụng ở những bệnh nhân ở độ tuổi < 40 tuổi. Ban đặc nhiệm này không thể đưa ra các khuyến cáo do thiếu bằng chứng đầy đủ từ các nghiên cứu.
• Trong những trường hợp được lựa chọn, fludrocortisone có thể được sử dụng ở những bệnh nhân > 60 tuổi. Ban đặc nhiệm này không thể đưa ra các khuyến cáo do thiếu bằng chứng đầy đủ từ các nghiên cứu.
• Midodrine có thể được sử dụng ở mọi lứa tuổi ngay cả khi các nghiên cứu hiện tại được thực hiện ở bệnh nhân trẻ.
• Bệnh nhân có tiền sử ngắn hoặc không nên tiếp tục điều tra để xác định cơ chế cơ bản và hướng dẫn tiếp theo trị liệu.
• Đôi khi một chiến lược ILR cũng nên được xem xét ở những bệnh nhân ở độ tuổi < 40 tuổi. BP = huyết áp; ILR = máy ghi vòng lặp có thể cấy; VVS = ngất phế vị .
a Tự phát hoặc thúc đẩy bằng, tuần tự, liên tục, xoa xoang cảnh, test độ nghiêng, hoặc ILR.
5.2.2 Ngừng / giảm điều trị hạ huyết áp
Thận trọng tránh các thuốc làm BP thấp hơn, như bất kỳ các thuốc chống tăng huyết áp nào, nitrates, lợi tiểu, chống thần kinh tâm thần, hoặc các thuốc dopaminergic, đó là mấu chốt ngăn chặn tái phát ngất. Trong nghiên cứu ngẫu nhiên nhỏ [260] được thực hiện ở 58 bệnh nhân (tuổi trung bình 74 ± 11 tuổi) bị ảnh hưởng do ngất phản xạ giãn mạch đã được chẩn đoán bằng test độ nghiêng hoặc CSM, họ đã đang uống trung bình 2.5 các thuốc hạ huyết áp, ngừng hoặc giảm điều trị hoạt hóa mạch đã tạo ra giảm tần số tiêu chí ngất, tiền ngất, và những biến cố bất lợi hỗn hợp đầu tiên từ 50 đến 19% (hazard ratio 0.37) so với nhóm chứng người tiếp tục điều trị hạ huyết áp trong quá trình theo dõi 9 tháng. Trong Nghiên cứu Can thiệp Huyết áp Tâm thu (Systolic Blood Pressure Intervention Trial),[261] các bệnh nhân có nguy cơ tim mạch cao đã được sử dụng các thuốc chống tăng huyết áp để đạt mục tiêu 120 mmHg có khoảng 2 lần nguy cơ ngất đối lại với nhóm chứng huyết áp tâm thu mục tiêu là 140 mmHg. Trong nghiên cứu ngẫu nhiên ngắn hạn [262] được thực hiện ở 32 bệnh nhân bị ảnh hưởng do CSS, ngừng điều trị các thuốc giãn mạch làm giảm mực độ phản xạ giãn mạch được tạo ra do CSM.
Có bằng chứng vừa phải về việc ngừng / giảm điều trị tăng huyết áp đạt mục tiêu BP tâm thu 140 mmHg cần thiết để có hiệu quả trong việc giảm tái phát ngất ở các bệnh nhân nhiều khả năng nhạy cảm hạ huyết áp. Nghiên cứu tiếp theo có khả năng có ảnh hưởng quan trọng vể độ tin cậy của chúng ta trong việc tính toán.
5.2.3 Các phương pháp chèn ép áp lực lý học
Co cơ đẳng kế làm tăng cung lượng tim và BP động mạch trong quá trình giai đoạn ngất phản xạ sắp xảy ra. Các nghiên cứu lâm sàng [119,120,263] và một nghiên cứu tiền cứu ngẫu nhiên đa trung tâm [121] đánh giá hiệu quả của các phương pháp chèn ép áp lực lý học (physical counter-pressure manoeuvres: PCM) ở chân hoặc tay đã cho thấy chúng cho phép bệnh nhân tránh được hoặc làm chậm trễ mất ý thức ở hầu hết các trường hợp. Trong nghiên cứu áp lực chèn ép lý học (PC-Trial),[121] 223 bệnh nhân tuổi trung bình 38 ± 15 tuổi ngất phản xạ tái phát và các triệu chứng tiền triệu có thể ghi nhận đã ngẫu nhiên nhận được điều trị truyền thống chuẩn đơn thuần hoặc điều trị truyền thống cộng với tập luyện với PCM. Sống sót do thoát khỏi tái phát thực sự tốt hơn ở nhóm PCM (log-rank P=0.018), kết quả giảm nguy cơ tương đối 39% (95% CI 11–53). Không có biến cố có hại được thông báo. Hạn chế của điều trị này là nó không thể được sử dụng ở các bệnh nhân có tiền triệu ngất ngắn hoặc không có tiều triệu và PCM ít có hiệu quả ở các bệnh nhân lớn hơn 60 tuổi.[264] Hướng dẫn dụng cụ thực hiện PCM như thế nào có thể xác định trên Web Hướng dẫn Thực hành phần 9.2.
Có bằng chứng mức độ vừa phải PCM có hiệu quả trong việc giảm tái phát ngất ở các bệnh nhân < 60 tuổi với các triệu chứng tiền triệu có thể ghi nhận kéo dài.
5.2.4 Tập luyện độ nghiêng
Ở các bệnh nhân trẻ hoạt động tích cực có các triệu chứng ngất phế vị tái phát được khởi kích do căng thẳng tư thế, thực hiện các giai đoạn tư thế đứng thẳng được nỗ lực kéo dài một cách tăng dần (còn gọi là tập luyện độ nghiêng) được để nghị để giảm tái phát ngất.[265] Trong khi một số nghiên cứu đã thông báo lợi ích khiêm tốn với việc tập luyện độ nghiêng ở bệnh nhân ngoại trú,[266,267] đa số các nghiên cứu có đối chứng đã thông báo không có hiệu quả đáng kể.[268–272] Vả lại, điều trị này bị cản trở do sự chấp thuận của bệnh nhân trong việc tiếp tục chương trình tập trong một giai đoạn kéo dài.
Có đủ bằng chứng từ nhiều nghiên cứu tập luyện độ nghiêng có ít hiệu quả trong việc giảm tái phát ngất ở các bệnh nhân trẻ có các triệu chứng tiền triệu có thể ghi nhận kéo dài. Nghiên cứu sâu hơn dường như không có ảnh hưởng quan trọng đến độ tin cậy của chúng ta trong việc ước tính.
5.2.5 Điều trị thuốc
Điều trị thuốc có thể được xem xét ở những bệnh nhân có ngất tái phát mặc dù giáo dục và thay đổi sinh hoạt gồm luyện tập trong PCM. Nhiều loại thuốc đã được thử nghiệm trong điều trị ngất phản xạ, phần lớn với kết quả đáng thất vọng. Mặc dù kết quả đã đạt được trong các nghiên cứu không có đối chứng hoặc các nghiên cứu đối chứng ngắn hạn, một số nghiên cứu tiền cứu, dài hạn giả dược có đối chứng đã không chỉ ra lợi ích của thuốc đang sử dụng hơn placebo, với một số ngoại lệ.
5.2.5.1 Fludrocortisone
Fludrocortisone, bằng cách tăng tái hấp thu natri ở thận và tăng thể tích huyết tương, có thể chống lại một chuỗi sinh lý học dẫn đến phản xạ phế vị tư thế. [273] Cơ chế hoạt động có thể được so sánh với việc truyền dịch muối, cũng đã chứng minh hiệu quả trong các nghiên cứu thử nghiệm độ nghiêng cấp thời. [274] Nghiên cứu Ngăn ngừa Ngất (Prevention of Syncope Trial: POST) 2275 ghi nhận 210 bệnh nhân trẻ (tuổi trung bình 30 tuổi) với các giá trị BP động mạch thấp – bình thường và không có các bệnh đi kèm, được ngẫu nhiên đưa vào để sử dụng fludrocortisone (được chuẩn độ ở liều 0,05-0,2 mg mỗi ngày một lần) ) hoặc placebo. Tiêu chí đầu tiên đã cho thấy giảm ngất ở phạm vi không có ý nghĩa trong nhóm fludrocortisone so với nhóm placebo (tỷ lệ nguy cơ 0,69, KTC 95% 0,46–1,03; P = 0,069), điều này trở nên quan trọng hơn khi phân tích bị hạn chế ở bệnh nhân đạt được liều ổn định 0,2 mg / ngày trong 2 tuần. Lợi ích lâm sàng của liệu pháp fludrocortisone là khiêm tốn: trọng 12 tháng, 44% bệnh nhân ở phía fludrocortisone tiếp tục bị ngất, một tỷ lệ chỉ thấp hơn một chút so với tỷ lệ 60,5% quan sát thấy ở phía nhóm placebo. Trong khi đó, một số bệnh nhân tương tự đã ngưng điều trị fludrocortisone do tác dụng phụ, do đó tương đương với tỷ lệ lợi ích / nguy cơ. Fludrocortisone không nên được sử dụng ở bệnh nhân tăng huyết áp hoặc suy tim. Fludrocortisone không có hiệu quả trong một thử nghiệm nhỏ mù đôi ngẫu nhiên ở trẻ em. [276]
Có bằng chứng vừa phải fludrocortisone có thể có hiệu quả trong việc giảm ngất tái phát ở bệnh nhân trẻ có giá trịBP động mạchbình thường thấp và không có bệnh đi kèm. Nghiên cứu sâu hơn có khả năng có tác động quan trọng đến độ tin cậy của chúng ta trong việc tính toán hiệu quả.
5.2.5.2 Các chất kích thích Alpha
Khi không đạt được sự co mạch thích hợp của các mạch ngoại vi là phổ biến trong ngất phản xạ, thuốc co mạch kích thích alpha (etilefrine và midodrine) đã được sử dụng. Etilefrine đã được nghiên cứu trong một thử nghiệm mù đôi có đối chứng giả dược ngẫu nhiên lớn. [277] Trong thời gian theo dõi, bệnh nhân được điều trị hai lần mỗi ngày với etilefrine 25 mg hoặc giả dược cho thấy không có sự khác biệt về tần số ngất hoặc thời gian tái phát. Midodrine [thường 2,5–10 mg, ba lần mỗi ngày (t.i.d)] đã chứng minh hiệu quả trong các nghiên cứu nhỏ nhưngkhôngmột ai đáp ứng các tiêu chí của một thử nghiệm lâm sàng then chốt. Một đánh giá hệ thống gần đây về các thử nghiệm này [278] cho thấy độ tin cậy vào các ước tính là vừa phải do chịu ảnh hưởng thông báo và sai lệnh. Các tác dụng phụ thường gặp nhất dẫn đến ngưng midodrine là tăng huyết áp, phản ứng dựng chân lông, và các vấn đề tiết niệu (bí tiểu, do dự, hoặc cấp bách). Hạn chế chính của midodrine là liều dùng thường xuyên, hạn chế sự tuân thủ lâu dài. Nhìn chung, những dữ liệu này cho thấy điều trị thuốc kéo dài với các kích thích alpha đơn thuần có thể được sử dụng ít trong ngất phản xạ và không thể tư vấn cho việc điều trị lâu dài.
Có những kết quả tương phản từ nhiều thử nghiệm về các chất kích thích alpha có thể có hiệu quả trong việc làm giảm ngất tái phát ở những bệnh nhân có hình thái VVS tư thế. Nghiên cứu sâu hơn có thể có tác động quan trọng đến độ tin cậy của chúng ta trong việc ước tính.
5.2.5.3 Beta-blockers
Các thuốc chẹn beta được cho là làm giảm mức độ hoạt hóa của cơ chế hoạt hóa của tâm thất do tác dụng co bóp âm tính của chúng trong ngất phản xạ. Lý thuyết này chưa được ủng hộ bằng kết quả của các nghiên cứu lâm sàng. Thuốc chẹn beta không hiệu quả trong VVS trong hai thử nghiệm ngẫu nhiên có đối chứng mù đôi. [279,280] Một lý do cho việc sử dụng thuốc chẹn bêta ở các dạng khác của ngất qua trung gian thần kinh đang còn thiếu. Cần nhấn mạnh các thuốc chẹn bêta có thể làm tăng nhịp tim chậm trong CSS.
Có đủ bằng chứng từ nhiều thử nghiệm betablockers không thích hợp trong việc giảm ngất tái phát. Các hiệu ứng mong muốn và không mong muốn được cân bằng một cách chặt chẽ.
5.2.5.4 Các thuốc khác
Paroxetine, một chất ức chế tái hấp thu serotonin chọn lọc, có hiệu quả trong một thử nghiệm đối chứng giả dược, trong đó gồm những bệnh nhân có triệu chứng cao từ khi khởi đầu. [281] Phát hiện này chưa được xác nhận trong các nghiên cứu khác và không có hỗ trợ thực nghiệm. Ngược lại, các nghiên cứu trên người với các phân nhóm khác nhau của các thuốc đối kháng thụ thể serotonin đã chứng minh giảm dung nạp đối với độ nghiêng. [1,282] Trong một thử nghiệm ngẫu nhiên nhỏ, benzodiazepine có hiệu quả như metoprolol. [283] Một chất tương tự somatostatin (octreotide) [284] đã được sử dụng ở một số bệnh nhân bị ảnh hưởng do không dung nạp tư thế và hiệu quả của nó không thể được đánh giá đúng mức.
5.2.5.5 Đưa ra các điều trị mới trong các phân nhóm cụ thể
Kiểu hình adenosine thấp. Trong một loạt các trường hợp báo cáo, theophylline xuất hiện có hiệu quả ở những bệnh nhân với ngất (tiền ngất) khởi phát đột ngột tái phát, người đã được biểu hiện với đặc tính sinh học phổ biến của mức adenosine tuần hoàn thấp. [285,286] Theophylline là một chất đối kháng thụ thể adenosine không chọn lọc có khả năng hiệu quả khi adenosine bị nghi ngờ tham gia vào cơ chế của ngất. So sánh giữa bệnh nhân và thời gian không điều trị bằng theophylline, với sự hỗ trợ của việc theo dõi ECG kéo dài, cho thấy các triệu chứng biến mất và số lần vô tâm thu kéo dài giảm đáng kể so với mức trung bình 1.11 mỗi tháng trong 13 tháng không điều trị đến 0 mỗi tháng trong suốt 20 tháng điều trị theophylline.
Kiểu hình norepinephrine thấp. Sự không phù hợp giữa hoạt động thần kinh giao cảm và lan tỏa norepinephrine hiện diện ở bệnh nhân VVS tư thế. [287] Các chất ức chế vận chuyển Norepinephrine (reboxetine và sibutramine) dẫn đến sự gia tăng chọn lọc trong trương lực giao cảm trong quá trình stress bằng ức chế tái hấp thu norepinephrine trong các synap thần kinh giao cảm. Trong mù đôi, ngẫu nhiên, bắt chéo, block reboxetine và sibutramine hoặc làm suy yếu phản xạ phế vị trong quá trình thử nghiệm độ nghiêng. [288] Trong một nghiên cứu tiền cứu lâm sàng mở ở 7 bệnh nhân rất có triệu chứng không đáp ứng với bất kỳ phương pháp điều trị nào trước đó, sibutramine đã đạt được 94% ức chế các cơn ngất sau 6 tháng. [289]
Triệt phá đám rối hạch. Triệt phá bằng tần số radio hạch phế vị khu trú sát nút xoang và nút AV đã được thông báo để loại bỏ ảnh hưởng phế vị trong quá trình VVS trong một số nghiên cứu quan sát và các báo cáo trường hợp. [290,291] Tuy nhiên, do tính lý luận yếu, quần thể nhỏ, tư liệu kết quả theo dõi yếu, nguy cơ thủ thuật, và các nhóm đối chứng, bằng chứng hiện nay không đủ để để xác nhận hiệu quả triệt phá hạch giao cảm.
5.2.6 Tạo nhịp tim
Điều trị máy tạo nhịp vĩnh viễn có thể có hiệu quả nếu vô tâm thu là đặc điểm trội của ngất phản xạ. Thiết lập mối quan hệ giữa các triệu chứng và nhịp tim chậm nên là mục tiêu đánh giá lâm sàng của bệnh nhân ngất và ECG cơ bản bình thường. Hiệu quả của tạo nhịp phụ thuộc vào bối cảnh lâm sàng. Bảng so sánh các kết quả trong các bối cảnh khác nhau được báo cáo trong Bảng dữ liệu bổ sung 9. Hình 10 tóm tắt chỉ dẫn được khuyến cáo cho tạo nhịp.
5.2.6.1 Bằng chứng từ các thử nghiệm trong ngất phản xạ chắc chắn hoặc nghi ngờ và vô tâm thu được chứng minh bằng tư liệu điện tâm đồ.
Trong hai nghiên cứu quan sát, tạo nhịp tim làm giảm gánh nặng ngất ở những bệnh nhân có ngất vô tâm thu bằng 92184 và 83%, [200] nhưng không ngăn chặn tất cả các biến cố ngất. Trong Nghiên cứu Quốc tế lần Thứ ba mù đôi ngẫu nhiên về Ngất có Căn nguyên Chưa rõ (Third International Study on Syncope of Uncertain Etiology:ISSUE), [185] 77 bệnh nhân có tư liệu, bằng phương pháp ILR, với ngất có vô tâm thu ≥3-s hoặc vô tâm thu ≥6s mà không có ngất được phân ngẫu nhiên để nhận hoặc tạo nhịp hai buồng với đáp ứng tần số giảm hoặc chỉ nhận cảm. Trong thời gian theo dõi, tỉ lệ tái phát của ngất trong 2 năm là 57% với máy tạo nhịp tim được ngắt và 25% với máy tạo nhịp tim hoạt động (log-rank P = 0.039). Nguy cơ tái phát giảm 57%. Trong phân nhóm ILR của 2 nghiên cứu Dự án Đơn vị Ngất đa trung tâm (Syncope Unit Project: SUP), [292] tỷ lệngấttái phát được ước tính với tần số là 11% trong 1 năm, 24% trong 2 năm và 24% trong 3 năm và thấp hơn đáng kể so với tần số tương ứng được quan sát ở các bệnh nhân đối chứng không được điều trị. Các bằng chứng trên hỗ trợ khuyến cáo class IIa.
Có đủ bằng chứng cho thấy tạo nhịp tim hai buồng nên được xem xét để giảm tái phát ngất khi có tương quan giữa triệu chứng và ECG được tính toán ở các bệnhnhân ≥ 40 tuối có đặc tính lâm sàng có trong các nghiên cứu ISSUE.
5.2.6.2 Bằng chứng từ các nghiên cứu ở các bệnh nhân có hội chứng xoang cảnh
Các bằng chứng ủng hộ lợi ích củatạonhịp tim ở những bệnh nhân bị ảnh hưởng do CSSức chế timđược giới hạn trong một sốnghiên cứu có đối chứngnhỏ và nghiên cứu quan sát hồi cứu. Trong tổng quan [293] bao gồm 12 nghiên cứu với tổng số 601 bệnh nhântạo nhịpvà 305 bệnh nhân không tạo nhịp, tỷ lệngấttái phát trongquá trình theo dõikhoảng từ 0–20% với tạo nhịp,ngược lạitrong khi ngất tái phát luôn cao hơn ở những bệnh nhân không được điều trị cho thấy tần sốgiữa 20-60%. Trong phân tíchgộp3nghiên cứu [293] với nhóm chứng không điều trị, ngất tái phát ở 9% trong 85 bệnh nhânđược tạo nhịpvà 38% của 91bệnh nhânnhóm chứng (nguy cơ tương đối 0,24, CI95% 0,12–0,48). Trong một nghiên cứu đăng ký trung tâm đơn69 bệnh nhân liên tiếp được điều trị tạonhịp tim, ước tínhcủa chuyên viên thống kê bảo hiểm về ngấttái phát là 7% trong1 năm, 16% trong 3 năm, và 20% trong5 năm. [90] Trong phân nhóm CSS của nghiên cứu SUP 2đa trung tâm, [292] tỷ lệ ngất tái phátvới tạo nhịpđược ước tính9% trong 1 năm, 18% trong 2 năm và 20% trong 3 năm và thấp hơn đáng kể so với tỷ lệ tương ứng được quan sát thấy trong các điều khiển không được điều trị, tương ứng là 21%, 33% và 43%. Với kết quả tương tự của bệnh nhân cócác khoảng ngưng vô tâm thu tự phát phản xạ và những người có CSS, Ban Đặc nhiệm đã đề nghị hạ thấp mức khuyến cáo cho tạo nhịp ở các bệnh nhân từ class I (như trong Hướng dẫn đặt cọc ESC 2013 [294]) đến xuống class IIa.
Mặc dù thiếu các RCTs lớn, có bằng chứng đầy đủ tạo nhịp hai buồng nên được xem xét để giảm tái phát ngất ở các bệnh nhân bị ảnh hưởng do CSS ức chế tim chiếm ưu thế.
Hai biến được biết rõ là cản trở hiệu quả của việc điều trị tạo nhịp trong CSS: các dạng hỗn hợp [93,98] (xem phần Hướng dẫn thực hành Web phần 5) và liên kết vớidương tính của test độ nghiêng. Những bệnh nhân có các xét nghiệm độ nghiêng dương tính có xác suất tái phát ngất lớn hơn gấp ba lần sau khi tiến hànhtạonhịp hai buồng so với test độ nghiêng âm tính [293,295]; do đó, khi test độ nghiêng dương tính, cần thận trọng khi cấy máy tạo nhịp timđược khuyến cáo.
5.2.6.3 Bằng chứng từ các nghiên cứu ở các bệnh nhân có ngất phế vị được tạo ra do độ nghiêng
Hiệu quả củatạonhịp ởcácbệnh nhân có VVSđược tạo rado độ nghiêng đã được nghiên cứu trong 5 RCT đa trung tâm. [296-300] Khi kết hợp các kết quả của các thử nghiệm này, 318 bệnh nhân được đánh giá; ngất tái phát ở 21% bệnh nhân được tạo nhịp và 44% bệnh nhân không được tạo nhịp (P <0,001). Một phân tích gộp của tất cả các nghiên cứu cho thấy giảmkhông có ý nghĩa17% trong ngất từ các nghiên cứu mù đôi, và giảm 84% trong các nghiên cứu nhóm chứng không nhận được tạo nhịp. [301] Nói chung, nhịp độ không hiệu quả trong các thử nghiệm ghi nhận bệnh nhân không có đáp ứng nghiêngvôtâm thu. [299,300] Tất cả những nghiên cứu này đều có những hạn chế, và so sánh trực tiếp hơi khó vì những khác biệt quan trọng trong thiết kế nghiên cứu, phần lớn tập trung vào việc lựa chọn bệnh nhân. Nhìn chung, trong quần thể phế vị điển hình, tạo nhịp dường như có hiệu quả hạn chế.
Cơ sở lý luận về hiệu quả củatạonhịp tim là phản xạức chếtim chiếm ưu thế ở một số bệnh nhân, vì không có vai trò chotạonhịp trong ngăn ngừa giãn mạch và hạ huyết áp. Trong một phần nghiên cứu ISSUE-3, [302]đáp ứng vô tâm thutrongquá trình test độ nghiêng được dự báo hình thái vô tâm thu tương tự trong quá trình ngất tự phát được chứng minh băng tư liệu do ILR, với giá trị tiên đoán dương là 86%. Trong phân nhómcủa nghiên cứu SUP 2, [292] trong số 38 bệnh nhân cóphản xạ ức chế tim chiến ưu thế(với thời gian ngừng vô tâm thu trung bình 22 ± 16 s) tỷ lệ tái phátngất đượcước tính là 3% ở 1 năm, 17% ở 2 năm, và 23% ở 3 năm; những con số này thấp hơn đáng kể so với tỷ lệ tương ứng được quan sát thấy trong đối chứng không được điều trị, và tương tự như những người được quan sát thấy ở bệnh nhân có CSS hoặc với vô tâm thu được chứng minh bằng tư liệu ECG. Trong một RCT đa trung tâm gần đây thực hiện ở 46 bệnh nhân tuổi > 40 tuổi, bị ảnh hưởng do VVS ức chế tim tái phát nặng (> 5 cơn trong đời), [303] trong 24 tháng theo dõi, ngất tái phát ở 4 (9%) bệnh nhân được điều trị tạo nhịp hai buồng có kích thích vòng được dấu kín so với 21 (46%) bệnh nhânđã nhận được máy tạo nhịp giả được tắt lập trình(P = 0,0001).
Videobổ xung ghi lại test độ nghiêng, Saal và cộng sự [205] gần đây đã cho thấy, ở những bệnh nhân bịvôtâm thu, vô tâm thu xảy ra 3s trước khi ngất hoặc trễ hơn ở 1/3 bệnh nhân, ở những người ức chế tim quá trễ có ngất được gây ra một cách chủ yếu; trong hai phần ba khác củađáp ứng nghiêng vô tâm thu, nguyên nhân cần có là ức chế tim chủ yếu hoặc phối hợp của ức chế tim và giãn mạch.
Biểu hiện lâm sàng có lẽ quan trọng nhưdương tính của test độ nghiêng khilựa chọn bệnh nhân có thểcó lợi ích từ tạo nhịp tim. Dân số nghiên cứu SUP 2 được đặc trưng bằng tuổi trung bình cao hơn, bệnh sử của tái phátngất lành tính ở tuổi trung niên hoặc già hơn, và thường bị thương tích, nhiều khả năng do biểu hiện không có cảnh báo trước. [292]
Do các kết quả tương phản của các thử nghiệm ngẫu nhiên, lợi ích ước tính củatạonhịp hai buồng ở bệnh nhân có test độ nghiêng ức chế tim là yếu. Sự không đồng nhất ý kiến còn tồn tại trong các chuyên gia. Nghiên cứu tiếp theo rất có khả năng có tác động quan trọng đối với các khuyến cáo. Ngược lại, có sự đồng thuận mạnh mẽ về tạo nhịp không thể được cung cấp cho bệnh nhân có đáp ứng dương tính không có ức chế tim, và các xét nghiệm khác (ví dụ như ILR) được bảo đảm để ghi lại cơ chế phản xạ tự phát.
5.2.6.4 Bằng chứng từ các nghiên cứu ở các bệnh nhân có ngất do nhận cảm adenosine
Theo thuật ngữ này, được phân loại như một hình thái của ngất phản xạ không phải kinh điển ở Bảng 3, các điều kiện lâm sàng khác nhau được gồm, có vai trò được coi là adenosine trong nguồn gốc của ngất thông thường.
Một thực thểmới củalâm sàng, được gọi block AV nguyên phát, gần đây đã được mô tả ở những bệnh nhân có bệnh sử ngất và trong đó block AV kịch phát có thể được ghi lại tại thời điểmngấttái phát. [5] Những bệnh nhân này có tim bình thường và không có dấu hiệu của bệnh dẫn truyền trên ECG và EPS; chúng có nồng độ adenosine huyết tương rất thấp và tần số block tim hoàn toàn tạm thời có thể tạo ra cao trong quá trình tiêm adenosine ngoại sinh. Không thấy tái phát ngất được quan sát sau tạo nhịp tim vĩnh viễn qua các giai đoạn rất dài theo dõi và không có block AV vĩnh viễn.
Tương tự như vậy, sự tồn tại của “ngất do adenosinethấp” gần đây đã được mô tả ở những bệnh nhân có ngất không giải thích được với khởi phát đột ngột không có tiền triệu, tim bình thường và ECG bình thường. [4] Các đặc điểm lâm sàng, các đặc tính lâm sàng, xét nghiện và sinh học của những bệnh nhân này tương tự như ở những bệnh nhân bị ảnh hưởng do block AV nguyên phát. Không giống như trong VVS, test độ nghiêng thường âm tính.[4.226] Không thấy tái phát ngất sautạonhịp tim vĩnh viễn ở 10 bệnh nhân cóECG được chứng minh bằng tưliệu về ngừngvôtâm thu do ngừng xoang hoặc block AV. [286]
Trong một nghiên cứu đa trung tâm nhỏ [227] được thực hiện ở 80 bệnh nhân lớn tuổi với lựa chọn mức độ cao với ngất không thể giải thích được, có đáp ứng với tiêm tĩnh mạch nhanh với 20 mg ATP, tạo nhịp tim hai buồng đã giảm một cách có ý nghĩa tái phát ngất trong 2 năm từ 69% trong nhóm đối chứng đến 23% trong nhóm hoạt động.
Có bằng chứng yếu cho thấytạonhịp hai buồng tim có thể là hữu ích trong việc giảm ngất tái phát ở các bệnh nhân có đặc tính lâm sàng ngất nhạy cảm với adenosine. Tài liệu vềrối loạnnhịp chậm có thể xảy ra trong ngất tự phát vẫn là tiêu chuẩn đủ điều kiện được ưu tiên chotạonhịp.
5.2.6.5 Chọn mode tạo nhịp
Trong CSS, một vài nghiên cứu có đối chứng nhỏ [304,305] và một đăng ký [306] cho thấy tạo nhịp hai buồng tốt hơn mode một buồng thất trong việc chống lại suy sụp BP trong CSM và ngăn ngừa tái phát triệu chứng. Ngay cả khi chất lượng của bằng chứng là yếu, tạo nhịp hai buồng được ưa thích rộng rãi trong thực hành lâm sàng. Ở những bệnh nhân có VVS, tạo nhịp hai buồng được sử dụng chủ yếu với một tính năng đáp ứng với tần số suy sụp đã thiết lập tạo nhịp hai buồng nhanh nếu thiết bị phát hiện sự giảm nhanh của tần số tim. Một so sánh giữa kích thích vòng được dấu kín và tạo nhịp hai buống truyền thống đã được thực hiện bằng các phương pháp thiết kế chéo trong hai nghiên cứu nhỏ; các nghiên cứu này cho thấy tái phát ngất ít hơn với kích thích vòng được dấu kín, cả hai trạng tái cấp thời trong test độ nghiêng được nhắc lại [307] và trong thời gian theo dõi lâm sàng 18 tháng. [308]
5.2.6.6 Lựa chọn bệnh nhân cho tạo nhịp và thuật toán được đề suất
Thực tế tạo nhịp là hiệu quả không có nghĩa là luôn luôn cần thiết. Ở những bệnh nhân có ngất phản xạ, tạo nhịp tim nên là lựa chọn cuối cùng và chỉ nên được xem xét ở những bệnh nhân được lựa chọn cao, tức là những người ≥ 40 tuổi (chủ yếu > 60 tuổi), bị ảnh hưởng do các hình thái nặng của ngất phản xạ với sự tái phát thường xuyên kết hợp với nguy cơ tổn thương cao, thường do thiếu tiền triệu. [186] Trong khi có sự nghi ngờ về độ chính xác chẩn đoán của test độ nghiêng để chẩn đoán ngất, bằng chứng mới nổi hỗ trợ việc sử dụng test độ nghiêng để đánh giá tính nhạy cảm hạ huyết áp phản xạ [132], có thể được xem xét để xác định bệnh nhân có đáp ứng hạ huyết áp ít liên quan khả năng đáp ứng với tạo nhịp tim vĩnh viễn (xem phần 4.2.2.2). Trong phân tích tổng hợp [309] dữ liệu bệnh nhân riêng lẻ từ bốn nghiên cứu được thực hiện ở bệnh nhân có ngất phản xạ vô tâm thu được ghi nhận bằng ILR, tỷ lệ ngất tái phát 3 năm được ước tính là 2% (95% CI ± 4%) ở các bệnh nhân có test bàn nghiêng là âm tính 33% (95% CI ± 20%) ở những bệnh nhân có test độ nghiêng dương tính; đáp ứng test độ nghiêng dương tính chỉ là dự báo có ý nghĩa tái phát ngất với tỷ lệ nguy cơ 4.3. Bệnh nhân có tính nhạy cảm hạ huyết áp cần phải có các biện pháp nhằm chống lại tính nhạy cảm hạ huyết áp thêm váo với tạo nhịp tim, ví dụ: việc ngừng / giảm các loại thuốc hạ huyết áp và sử dụng fludrocortisone hoặc midodrine.
Thuật toán thể hiện trong hình 11 gần đây đã được xác nhận hợp lý trong một nghiên cứu thực hành đa trung tâm, cho thấy tốc độ tái phátngấtthấp với tạo nhịp 9% trong 1 năm và 15% trong 2 năm, thấp hơn đáng kể so với 22% và 37%, tương ứng, được quan sát thấy trong các đối chứng không tạo nhịp. [186]
Điều trị ngất phản xạ
|
Các khuyến cáo |
Classa |
Levelb |
|
Giáo dục và thay đổi sinh hoạt |
|
|
|
Giải thích về chẩn đoán, việc cung cấp bảo đảm, và giải thích về nguy cơ tái phát và tránh các khởi kích và tình huống được chỉ định ở tất cả các bệnh nhân. Bảng dữ liệu bổ sung 10 |
I |
B |
|
Ngừng / giảm điều trị hạ huyết áp |
||
|
Việc điều chỉnh hoặc ngừng phác đồ thuốc hạ huyết áp nên được xem xét ở những bệnh nhân có ngất do giãn mạch, nếu có thể. [260–262] |
IIa |
B |
|
Physical manoeuvres |
||
|
PCM đẳng kế nên được xem xét ở những bệnh nhân có tiền triệu <60 tuổi. [119–121,263,264] |
IIa |
B |
|
Luyện tập độ nghiêng có thể được xem xét cho việc giáo dục ở các bệnh nhân trẻ.[265–272] |
IIb |
B |
|
Điều trị thuốc |
|
|
|
Fludrocortisone có thể được xem xét ở các bệnh nhân trẻ có hình thái VVS tư thế đứng, giá trị bình thường thấp của BP động mạch, và không có chống chỉ định đối với thuốc.[275] |
IIb |
B |
|
Midodrine có thể được xem xét ở các bệnh nhân có hình thái VVS tư thế đứng.278 |
IIb |
B |
|
Các thuốc ức chế Beta-adrenergic không được chỉ định.[279,280] |
III |
A |
|
Tạo nhịp tim |
|
|
|
Tạo nhịp tim nên được xem xét để giảm tái phát ngất ở bệnh nhân > 40 tuổi, vớicác khoảng ngưng vô tâm thutự phát có triệu chứng > 3 s hoặckhoảng ngưngkhông có triệu chứng > 6 s do ngưng xoang, block AV, hoặc sự kết hợp cả hai [184,185,200,292] |
IIa |
B |
|
Tạo nhịp tim nên được xem xét để làm giảm sự tái phát của ngất ở những bệnh nhân bị hội chứng xoangcảnh ức chế tim> 40 tuổi có ngất thường xuyêntái phátkhông thể đoán trước. [90,292,293] |
IIa |
B |
|
Tạo nhịp tim có thể được xem xét để giảm ngất tái phát ở những bệnh nhân có đáp ứng vô tâm thu do độ nghiêng, những người> 40 tuổi có ngất thường xuyêntái phátkhông thể đoán trước. [292,297,298,303] |
IIb |
B |
|
Tạo nhịp tim có thể được xem xét để làm giảm sự tái phát của ngất ở những bệnh nhân có các đặc điểm lâm sàng của ngất nhạy cảm với adenosine. [5.227.286] |
IIb |
B |
|
Tạo nhịp tim không được chỉ định khi không có phản xạ ức chế tim được chứng minh bằng tư liệu.[299,300 ] |
III |
B |
|
Tư vấn bổ xung và quan điểm lâm sàng •Nói chung, không có liệu pháp nào có thể ngăn ngừa hoàn toàn sự tái phát của ngất trong quá trình theo dõi dài hạn. Giảm gánh nặng của ngất là một mục tiêu điều trị phù hợp. • Thực tế tạo nhịp có thể có hiệu quả không có nghĩa là nó luôn luôn cần thiết. Nó phải được nhấn mạnh quyết định cấy máy tạo nhịp tim cần phải được thực hiện trong bối cảnh lâm sàng của một tình trạng lành tính thường xuyên ảnh hưởng đến bệnh nhân trẻ. Do đó, tạo nhịp tim nên được giới hạn ở một tỷ lệ nhỏ được lựa chọn rất cao ở các bệnh nhân bị ảnh hưởngdo ngất phản xạ nặng. Bệnh nhân thích hợp chotạonhịp tim giả hơn hơn với bệnh sử ngất tái phát bắt đầu ở tuổi trung niên trở lên và với chấn thương thường xuyên, có lẽ do biểu hiện không có cảnh báo. Ngất tái phát vẫn được dự kiến xảy ra mặc dùtạonhịp tim ở một số ít bệnh nhân. • Đáp ứng thử nghiệmđộnghiêng là yếu tố dự báo hiệu quả nhất của máy tạo nhịp tim. [309] Bệnh nhân có đáp ứng âm tính vớitestđộ nghiêng âm tính sẽ có nguy cơ tái phát của ngất ở mức thấp như quan sát thấy ở bệnh nhân được tạo nhịp với block AV nội tại. Nghiên cứu sâu hơn rất khó có thể thay đổi niềm tin vào ước tính hiệu quả. Ngược lại, bệnh nhân có đáp ứng xét nghiệmđộnghiêng dương tính sẽ có nguy cơ ngất tái phát cáo hơn với phảm vi tin cậy lớn, điều này làm cho bất kỳ ước tính nào về lợi ích củatạonhịp không chắc chắn. Nghiên cứu thêm được lưu ý. |
||
AV = thuộc nhĩ thất; BP = huyết áp; PCM = Thủ pháp đối kháng áp lực lý học (physical counter-pressure manoeuvres); VVS = ngất phế vị.
a Class của các khuyến cáo.
b Mức độ bằng chứng.
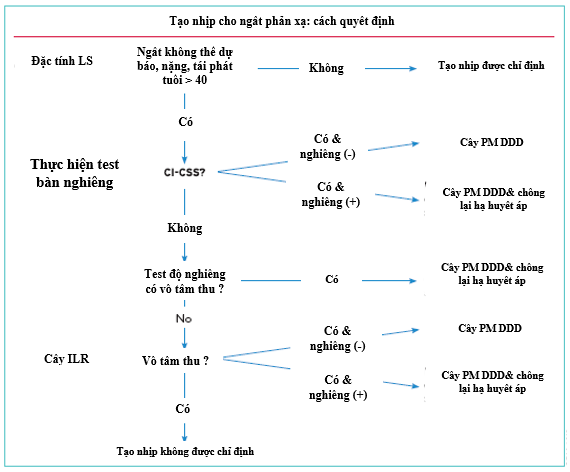
Hình 11 Cách quyết định cho tạo nhịp tim ở bệnh nhân có ngất phản xạ. CI-CSS = hội chứng xoang cảnh ức chế tim; CSM = masage xoang cảnh; DDD PM = máy tạo nhịp hai buồng; ILR = máy ghi vòng lặp có thể cấy.
5.3 Điều trị hạ huyết áp tư thế đứng và hội chứng không dung náp tư thế đứng
Các chiến lược điều chỉnh OH hiện thời được tóm thắt ở hình 12.
5.3.1 Giáo dục và các phương pháp sinh hoạt
Giáo dục liên quan đến bản chất của tình trạng trong việc kết hợp với tư vấn về sinh hoạt được nêu trong phần 5.2.1 có thể cải thiện rõ rệt các triệu chứng tư thế đứng, mặc dù sự tăng BP là tương đối nhỏ (10–15 mmHg); tăng BP đứng lên ngay trong vùng tự điều chỉnh có thể tạo ra sự khác biệt đáng kể về chức năng. Các bản ghi BP hồi lưu có thể hữu ích trong việc xác định các mẫu ban ngày bất thường. Những bản ghi này cũng có thể giúp xác định tăng huyết áp khi nằm hoặc đêm ở những bệnh nhân được điều trị.
5.3.2 Nhập muối và nước phù hợp
Việc mở rộng khối lượng ngoại bào là một mục tiêu quan trọng. Trong trường hợp không có tăng huyết áp, bệnh nhân nên được hướng dẫn để có đủ lượng muối và nước, nhắm mục tiêu 2-3 L chất lỏng mỗi ngày và 10 g natri clorua. [310] Việc uống nước lạnh nhanh chóng được báo cáo là có hiệu quả trong việc chống lại chứng không dung nạp tĩnh mạch và hạ huyết áp sau ăn. [311]
5.3.3 Ngừng / giảm các thuốc vận mạch
Một số nghiên cứu đã đánh giá sự kết hợp của thuốc vận mạch (tức là bất kỳ thuốc hạ áp, nitrat, thuốc lợi tiểu, thuốc chống trầm cảm thần kinh, hoặc thuốc dopaminergic) với OH và ngã đã mang lại kết quả tương phản. [312] Tuy nhiên, điều trị chống tăng huyết áp được kê đơn mạnh có thể làm tăng nguy cơ OH. Điều trị chống tăng huyết áp chuyên sâu có thể được định nghĩa là liều cao hơn của các thuốc chống tăng huyết áp, tăng số lượngcác thuốc chống tănghuyết áp hoặc HA xuốngthấp đếnmục tiêu <140/90 mmHg. Tổng số thuốc làm thấp HA [313] hoặc việc sử dụng ba hoặc nhiều loại thuốc chống tăng huyết áp có thể là một yếu tố dự báo đáng kể của OH. [314] Thuốc ức chế men chuyển angiotensin, thuốc chẹn thụ thể angiotensin và thuốc chẹn kênh canxi ít có khả năng liên hợp với OHsovới thuốc chẹn bêta và thuốc lợi tiểu thiazid. [315–318]
Chiến lược điều trị chính trong suy tự trị do thuốc gây ra là loại bỏ tác nhân thủ phạm. Chất lượng của bằng chứng là vừa phải. Các RCTtiếp theodài hạn có thể có tác động quan trọng đến việc xác định tỷ lệ nguy cơ lợi ích toàn bộ của việc ngừng thuốc thủ phạm.
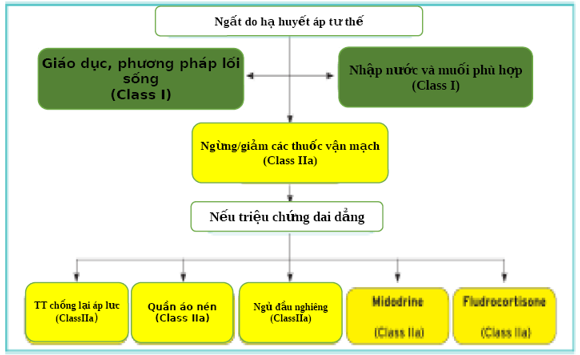
Hình 12 Sơ đồ hướng dẫn thực hành cho điều trị hạ huyết áp tư thế đúng.
5.3.4 Thủ pháp áp lực đối kháng
PCM chẳng hạnnhư bắt chéo chân và ngồi xổm nên được khuyến khích ở những bệnh nhân có triệu chứng cảnh báo để có thể được thực hiện chúng. [319]
5.3.5 Nén bụng và / hoặc vớ hỗ trợ
Dồn chỗ trũng tĩnh mạch ở những bệnh nhân lớn tuổi có thể được điều trị bằng nén bụng hoặc vớ ép..[23,320,321]
5.3.6 Ngủ nghiêng đầu
Ngủ với đầu giường cao (> 10 độ) ngăn ngừa thể tích nước tiểu lớn về đêm, duy trì sự phân bố thuận lợi hơn của dịch cơ thể, và cải thiện tăng huyết áp về đêm. [104,322,323]
5.3.7 Midodrine
Midodrine kích thích alpha bổ sung hữu ích cho việc điều trị hàng đầu ở các bệnh nhân có suy tự động mạn tính. Nó không thể được coi là một cách chữa trị, cũng không hữu ích ở tất cả các bệnh nhân bị ảnh hưởng, nhưng nó rất hữu ích ở một số bệnh. Không có nghi ngờ midodrine làm tăng HA cả ở tư thế nằm ngửa và thẳng đứng, và cải thiện các triệu chứng của OH. Midodrine (2,5–10 mg ba lần ngày) được chứng minh là có hiệu quả trong ba thử nghiệm ngẫu nhiên có đối chứng giả dược. [324–326]
Còn nữa…
Tài liệu tham khảo
201. Olmos C, Franco E, Suarez-Barrientos A, Fortuny E, Martin-Garcia A, Viliani D, Macaya C, Perez de Isla L. Wearable wireless remote monitoring system: an alternative for prolonged electrocardiographic monitoring. Int J Cardiol 2014;172:e43–44.
202. Moya A, Brignole M, Menozzi C, Garcia-Civera R, Tognarini S, Mont L, Botto G, Giada F, Cornacchia D, International Study on Syncope of Uncertain Etiology (ISSUE) Investigators. Mechanism of syncope in patients with isolated syncope and in patients with tilt-positive syncope. Circulation 2001;104:1261–1267.
203. Furukawa T, Maggi R, Bertolone C, Fontana D, Brignole M. Additional diagnostic value of very prolonged observation by implantable loop recorder in patients with unexplained syncope. J Cardiovasc Electrophysiol 2012;23:67–71.
204. LaFrance WC Jr, Baker GA, Duncan R, Goldstein LH, Reuber M. Minimum requirements for the diagnosis of psychogenic nonepileptic seizures: a staged approach: a report from the International League Against Epilepsy Nonepileptic Seizures Task Force. Epilepsia 2013;54:2005–2018.
205. Saal DP, Thijs RD, van Zwet EW, Bootsma M, Brignole M, Benditt DG, van Dijk JG. Temporal relationship of asystole to onset of transient loss of consciousness in tilt-induced reflex syncope. JACC: Clinical Electrophysiology 2017;3:1592–1598.
206. Whittaker RG. Video telemetry: current concepts and recent advances. Pract Neurol 2015;15:445–450.
207. Goodwin E, Kandler RH, Alix JJ. The value of home video with ambulatory EEG: a prospective service review. Seizure 2014;23:480–482.
208. Stephenson J, Breningstall G, Steer C, Kirkpatrick M, Horrocks I, Nechay A, Zuberi S. Anoxic-epileptic seizures: home video recordings of epileptic seizures induced by syncopes. Epileptic Disord 2004;6:15–19.
209. Linzer M, Yang EH, Estes NA III, Wang P, Vorperian VR, Kapoor WN. Diagnosing syncope. Part 2: Unexplained syncope. Clinical Efficacy Assessment Project of the American College of Physicians. Ann Intern Med 1997;127:76–86.
210. Dhingra RC. Sinus node dysfunction. Pacing Clin Electrophysiol 1983;6:1062–1069.
211. Gann D, Tolentino A, Samet P. Electrophysiologic evaluation of elderly patients with sinus bradycardia: a long-term follow-up study. Ann Intern Med
1979;90:24–29.
212. Menozzi C, Brignole M, Alboni P, Boni L, Paparella N, Gaggioli G, Lolli G. The natural course of untreated sick sinus syndrome and identification of the variables predictive of unfavorable outcome. Am J Cardiol 1998;82:1205–1209.
213. McAnulty JH, Rahimtoola SH, Murphy E, DeMots H, Ritzmann L, Kanarek PE, Kauffman S. Natural history of “high-risk” bundle-branch block: final report of a prospective study. N Engl J Med 1982;307:137–143.
214. Gronda M, Magnani A, Occhetta E, Sauro G, DAulerio M, Carfora A, Rossi P. Electrophysiological study of atrio-ventricular block and ventricular conduction defects. Prognostic and therapeutical implications. G Ital Cardiol 1984;14:768–773.
215. Bergfeldt L, Edvardsson N, Rosenqvist M, Vallin H, Edhag O. Atrioventricular block progression in patients with bifascicular block assessed by repeated electrocardiography and a bradycardia-detecting pacemaker. Am J Cardiol 1994;74:1129–1132.
216. Kaul U, Dev V, Narula J, Malhotra AK, Talwar KK, Bhatia ML. Evaluation of patients with bundle branch block and “unexplained” syncope: a study based on comprehensive electrophysiologic testing and ajmaline stress. Pacing Clin Electrophysiol 1988;11:289–297.
217. Kalscheur MM, Donateo P, Wenzke KE, Aste M, Oddone D, Solano A, Maggi R, Croci F, Page RL, Brignole M, Hamdan MH. Long-term outcome of patients with bifascicular block and unexplained syncope following cardiac pacing. Pacing Clin Electrophysiol 2016;39:1126–1131.
218. Olshansky B, Hahn EA, Hartz VL, Prater SP, Mason JW. Clinical significance of syncope in the electrophysiologic study versus electrocardiographic monitoring (ESVEM) trial. The ESVEM Investigators. Am Heart J 1999;137:878–886.
219. Link MS, Kim KM, Homoud MK, Estes NA III, Wang PJ. Long-term outcome of patients with syncope associated with coronary artery disease and a nondiagnostic electrophysiologic evaluation. Am J Cardiol 1999;83:1334–1337.
220. Sroubek J, Probst V, Mazzanti A, Delise P, Hevia JC, Ohkubo K, Zorzi A, Champagne J, Kostopoulou A, Yin X, Napolitano C, Milan DJ, Wilde A, Sacher F, Borggrefe M, Ellinor PT, Theodorakis G, Nault I, Corrado D, Watanabe I, Antzelevitch C, Allocca G, Priori SG, Lubitz SA. Programmed ventricular stimulation for risk stratification in the Brugada syndrome: a pooled analysis. Circulation 2016;133:622–630.
221. Scheinman MM, Peters RW, Suave MJ, Desai J, Abbott JA, Cogan J, Wohl B, Williams K. Value of the H-Q interval in patients with bundle branch block and the role of prophylactic permanent pacing. Am J Cardiol 1982;50:1316–1322.
222. Blomstro¨m-Lundqvist C, Scheinman MM, Aliot EM, Alpert JS, Calkins H, Camm AJ, Campbell WB, Haines DE, Kuck KH, Lerman BB, Miller DD, Shaeffer CW Jr, Stevenson WG, Tomaselli GF, Antman EM, Smith SC Jr, Alpert JS, Faxon DP, Fuster V, Gibbons RJ, Gregoratos G, Hiratzka LF, Hunt SA, Jacobs AK, Russell RO Jr, Priori SG, Blanc JJ, Budaj A, Burgos EF, Cowie M, Deckers JW, Garcia MA, Klein WW, Lekakis J, Lindahl B, Mazzotta G, Morais JC, Oto A, Smiseth O, Trappe HJ, American College of Cardiology, American Heart Association Task Force on Practice Guidelines, European Society of Cardiology Committee for Practice Guidelines, Writing Committee to Develop Guidelines for the management of Patients With Supraventricular Arrhythmias. ACC/AHA/ESC guidelines for the management of patients with supraventricular arrhythmias–executive summary: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Develop Guidelines for the Management of Patients With Supraventricular Arrhythmias). Circulation 2003;108:1871–1909.
223. Pfister R, Hagemeister J, Esser S, Hellmich M, Erdmann E, Schneider CA. NTpro- BNP for diagnostic and prognostic evaluation in patients hospitalized for syncope. Int J Cardiol 2012;155:268–272.
224. Costantino G, Solbiati M, Casazza G, Bonzi M, Vago T, Montano N, McDermott D, Quinn J, Furlan R. Usefulness of N-terminal pro-B-type natriuretic Peptide increase as a marker for cardiac arrhythmia in patients with syncope. Am J Cardiol 2014;113:98–102.
225. Thiruganasambandamoorthy V, Ramaekers R, Rahman MO, Stiell IG, Sikora L, Kelly SL, Christ M, Claret PG, Reed MJ. Prognostic value of cardiac biomarkers in the risk stratification of syncope: a systematic review. Intern Emerg Med 2015;10:1003–1014.
226. Guieu R, Deharo JC, Ruf J, Mottola G, Kipson N, Bruzzese L, Gerolami V, Franceschi F, Ungar A, Tomaino M, Iori M, Brignole M. Adenosine and
clinical forms of neurally-mediated syncope. J Am Coll Cardiol 2015;66:204–205.
227. Flammang D, Church TR, De Roy L, Blanc JJ, Leroy J, Mairesse GH, Otmani A, Graux PJ, Frank R, Purnode P, ATP Multicenter Study. Treatment of unexplained syncope: a multicenter, randomized trial of cardiac pacing guided by adenosine 5-triphosphate testing. Circulation 2012;125:31–36.
228. Brignole M, Gaggioli G, Menozzi C, Gianfranchi L, Bartoletti A, Bottoni N, Lolli G, Oddone D, Del Rosso A, Pellinghelli G. Adenosine-induced atrioventricular block in patients with unexplained syncope: the diagnostic value of ATP testing. Circulation 1997;96:3921–3927.
229. Donateo P, Brignole M, Menozzi C, Bottoni N, Alboni P, Dinelli M, Del Rosso A, Croci F, Oddone D, Solano A, Puggioni E. Mechanism of syncope in patients with positive adenosine triphosphate tests. J Am Coll Cardiol 2003;41:93–98.
230. Krishnan B, Patarroyo-Aponte M, Duprez D, Pritzker M, Missov E, Benditt DG. Orthostatic hypotension of unknown cause: unanticipated association Rhythm 2015;12:1287–1294.
231. Fedorowski A, Burri P, Struck J, Juul-Moller S, Melander O. Novel cardiovascular biomarkers in unexplained syncopal attacks: the SYSTEMA cohort. J Intern Med 2013;273:359–367.
232. Li H, Kem DC, Reim S, Khan M, Vanderlinde-Wood M, Zillner C, Collier D, Liles C, Hill MA, Cunningham MW, Aston CE, Yu X. Agonistic autoantibodies as vasodilators in orthostatic hypotension: a new mechanism. Hypertension 2012;59:402–408.
233. Li H, Yu X, Liles C, Khan M, Vanderlinde-Wood M, Galloway A, Zillner C, Benbrook A, Reim S, Collier D, Hill MA, Raj SR, Okamoto LE, Cunningham MW, Aston CE, Kem DC. Autoimmune basis for postural tachycardia syndrome. J Am Heart Assoc 2014;3:e000755.
234. Fedorowski A, Li H, Yu X, Koelsch KA, Harris VM, Liles C, Murphy TA, Quadri SMS, Scofield RH, Sutton R, Melander O, Kem DC. Antiadrenergic autoimmunity in postural tachycardia syndrome. Europace 2017;19:1211–1219.
235. Recchia D, Barzilai B. Echocardiography in the evaluation of patients with syncope. J Gen Intern Med 1995;10:649–655.
236. Sarasin FP, Junod AF, Carballo D, Slama S, Unger PF, Louis-Simonet M. Role of echocardiography in the evaluation of syncope: a prospective study. Heart 2002;88:363–367.
237. Hoegholm A, Clementsen P, Mortensen SA. Syncope due to right atrial thromboembolism: diagnostic importance of two-dimensional echocardiography. Acta Cardiol 1987;42:469–473.
238. Omran H, Fehske W, Rabahieh R, Hagendorff A, Pizzulli L, Zirbes M, Luderitz B. Valvular aortic stenosis: risk of syncope. J Heart Valve Dis 1996;5:31–34.
239. Bogaert AM, De Scheerder I, Colardyn F. Successful treatment of aortic rupture presenting as a syncope: the role of echocardiography in diagnosis. Int J Cardiol 1987;16:212–214.
240. Acikel M, Yekeler I, Ates A, Erkut B. A giant left atrial myxoma: an unusual cause of syncope and cerebral emboli. Int J Cardiol 2004;94:325–326.
241. Nogueira DC, Bontempo D, Menardi AC, Vicente WV, Ribeiro PJ, Evora PR.
Left atrial myxoma as the cause of syncope in an adolescent. Arq Bras Cardiol 2003;81:206–209, 202–205.
242. Sinha AK, Singh BP. LA myxoma presenting as recurrent syncope. Indian Heart J 2013;65:643.
243. Rahman MS, Michael H. A rare presentation of chest pain and syncope: massive right atrial myxoma. Postgrad Med J 2012;88:671–672.
244. Han H, Li Y, Guo S, Yu X. Right atrial myxoma-induced syncope. Postgrad Med J 2011;87:438–439.
245. Elliott PM, Anastasakis A, Borger MA, Borggrefe M, Cecchi F, Charron P, Hagege AA, Lafont A, Limongelli G, Mahrholdt H, McKenna WJ, Mogensen J, Nihoyannopoulos P, Nistri S, Pieper PG, Pieske B, Rapezzi C, Rutten FH, Tillmanns C, Watkins H. 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy: the Task Force for the Diagnosis and Management of Hypertrophic Cardiomyopathy of the European Society of Cardiology (ESC). Eur Heart J 2014;35:2733–2779.
246. Maron MS, Olivotto I, Zenovich AG, Link MS, Pandian NG, Kuvin JT, Nistri S, Cecchi F, Udelson JE, Maron BJ. Hypertrophic cardiomyopathy is predominantly a disease of left ventricular outflow tract obstruction. Circulation 2006;114:2232–2239.
247. Shah JS, Esteban MT, Thaman R, Sharma R, Mist B, Pantazis A, Ward D, Kohli SK, Page SP, Demetrescu C, Sevdalis E, Keren A, Pellerin D, McKenna WJ, Elliott PM. Prevalence of exercise-induced left ventricular outflow tract obstruction in symptomatic patients with non-obstructive hypertrophic cardiomyopathy. Heart 2008;94:1288–1294.
248. Dimitrow PP, Bober M, Michalowska J, Sorysz D. Left ventricular outflow tract gradient provoked by upright position or exercise in treated patients with hypertrophic cardiomyopathy without obstruction at rest. Echocardiography 2009;26:513–520.
249. Marwick TH, Nakatani S, Haluska B, Thomas JD, Lever HM. Provocation of latent left ventricular outflow tract gradients with amyl nitrite and exercise in hypertrophic cardiomyopathy. Am J Cardiol 1995;75:805–809.
250. Sneddon JF, Scalia G, Ward DE, McKenna WJ, Camm AJ, Frenneaux MP. Exercise induced vasodepressor syncope. Br Heart J 1994;71:554–557.
251. Sakaguchi S, Shultz JJ, Remole SC, Adler SW, Lurie KG, Benditt DG. Syncope associated with exercise, a manifestation of neurally mediated syncope. Am J Cardiol 1995;75:476–481.
252. Colivicchi F, Ammirati F, Biffi A, Verdile L, Pelliccia A, Santini M. Exerciserelated syncope in young competitive athletes without evidence of structural heart disease. Clinical presentation and long-term outcome. Eur Heart J 2002;23:1125–1130.
253. Woelfel AK, Simpson RJ Jr, Gettes LS, Foster JR. Exercise-induced distal atrioventricular block. J Am Coll Cardiol 1983;2:578–581.
254. Byrne JM, Marais HJ, Cheek GA. Exercise-induced complete heart block in a patient with chronic bifascicular block. J Electrocardiol 1994;27:339 342.
255. Aste M, Oddone D, Donateo P, Solano A, Maggi R, Croci F, Solari D, Brignole M. Syncope in patients paced for atrioventricular block. Europace 2016;18:1735–1739.
256. Sumiyoshi M, Nakata Y, Yasuda M, Tokano T, Ogura S, Nakazato Y, Yamaguchi H. Clinical and electrophysiologic features of exercise-induced atrioventricular block. Am Heart J 1996;132:1277–1281.
257. Wissocq L, Ennezat PV, Mouquet F. Exercise-induced high-degree atrioventricular block. Arch Cardiovasc Dis 2009;102:733–735.
258. Anderson LL, Dai D, Miller AL, Roe MT, Messenger JC, Wang TY. Percutaneous coronary intervention for older adults who present with syncope and coronary artery disease? Insights from the National Cardiovascular Data Registry. Am Heart J 2016;176:1–9.
259. El-Sayed H, Hainsworth R. Salt supplement increases plasma volume and orthostatic tolerance in patients with unexplained syncope. Heart
1996;75:134–140.
260. Solari D, Tesi F, Unterhuber M, Gaggioli G, Ungar A, Tomaino M, Brignole M. Stop vasodepressor drugs in reflex syncope: a randomised controlled trial. Heart 2017;103:449–455.
261. SPRINT Research Group, Wright JT Jr, Williamson JD, Whelton PK, Snyder JK, Sink KM, Rocco MV, Reboussin DM, Rahman M, Oparil S, Lewis CE, Kimmel PL, Johnson KC, Goff DC Jr, Fine LJ, Cutler JA, Cushman WC, Cheung AK, Ambrosius WT. A Randomized Trial of Intensive versus Standard Blood- Pressure Control. N Engl J Med 2015;373:2103–2116.
262. Brignole M, Menozzi C, Gaggioli G, Musso G, Foglia-Manzillo G, Mascioli G, Fradella G, Bottoni N, Mureddu R. Effects of long-term vasodilator therapy in patients with carotid sinus hypersensitivity. Am Heart J 1998;136:264–268.
263. Kim KH, Cho JG, Lee KO, Seo TJ, Shon CY, Lim SY, Yun KH, Sohn IS, Hong YJ, Park HW, Kim JH, Kim W, Ahn YK, Jeong MH, Park JC, Kang physical maneuvers for prevention of vasovagal syncope. Circ J 2005;69:1084–1088.
264. Tomaino M, Romeo C, Vitale E, Kus T, Moya A, van Dijk N, Giuli S, DIppolito G, Gentili A, Sutton R, International Study on Syncope of Uncertain Etiology 3 (ISSUE 3) Investigators. Physical counter-pressure manoeuvres in preventing syncopal recurrence in patients older than 40 years with Syncope of Uncertain Etiology (ISSUE-3)†. Europace 2014;16:1515–1520.
265. Reybrouck T, Heidbuchel H, Van De Werf F, Ector H. Long-term follow-up results of tilt training therapy in patients with recurrent neurocardiogenic syncope. Pacing Clin Electrophysiol 2002;25:1441–1446.
266. Zeng H, Ge K, Zhang W, Wang G, Guo L. The effect of orthostatic training in the prevention of vasovagal syncope and its influencing factors. Int Heart J 2008;49:707–712.
267. Jang WJ, Yim HR, Lee SH, Park SJ, Kim JS, On YK. Prognosis after tilt training in patients with recurrent vasovagal syncope. Int J Cardiol 2013;168:4264–4265.
268. Foglia-Manzillo G, Giada F, Gaggioli G, Bartoletti A, Lolli G, Dinelli M, Del Rosso A, Santarone M, Raviele A, Brignole M. Efficacy of tilt training in the treatment of neurally mediated syncope. A randomized study. Europace 2004;6:199–204.
269. Kinay O, Yazici M, Nazli C, Acar G, Gedikli O, Altinbas A, Kahraman H, Dogan A, Ozaydin M, Tuzun N, Ergene O. Tilt training for recurrent neurocardiogenic syncope: effectiveness, patient compliance, and scheduling the frequency of training sessions. Jpn Heart J 2004;45:833–843.
270. On YK, Park J, Huh J, Kim JS. Is home orthostatic self-training effective in preventing neurally mediated syncope? Pacing Clin Electrophysiol 2007;30:638–643.
271. Duygu H, Zoghi M, Turk U, Akyuz S, Ozerkan F, Akilli A, Erturk U, Onder R, Akin M. The role of tilt training in preventing recurrent syncope in patients with vasovagal syncope: a prospective and randomized study. Pacing Clin Electrophysiol 2008;31:592–596.
272. Tan MP, Newton JL, Chadwick TJ, Gray JC, Nath S, Parry SW. Home orthostatic training in vasovagal syncope modifies autonomic tone: results of a randomized, placebo-controlled pilot study. Europace 2010;12:240–246.
273. Verheyden B, Liu J, van Dijk N, Westerhof BE, Reybrouck T, Aubert AE, Wieling W. Steep fall in cardiac output is main determinant of hypotension during drug-free and nitroglycerine-induced orthostatic vasovagal syncope. Heart Rhythm 2008;5:1695–1701.
274. Burklow TR, Moak JP, Bailey JJ, Makhlouf FT. Neurally mediated cardiac syncope: autonomic modulation after normal saline infusion. J Am Coll Cardiol 1999;33:2059–2066.
275. Sheldon R, Raj SR, Rose MS, Morillo CA, Krahn AD, Medina E, Talajic M, Kus T, Seifer CM, Lelonek M, Klingenheben T, Parkash R, Ritchie D, McRae M, POST 2 Investigators. Fludrocortisone for the prevention of vasovagal syncope: a randomized, placebo-controlled trial. J Am Coll Cardiol 2016;68:1–9.
276. Salim MA, Di Sessa TG. Effectiveness of fludrocortisone and salt in preventing syncope recurrence in children: a double-blind, placebo-controlled, randomized trial. J Am Coll Cardiol 2005;45:484–488.
277. Raviele A, Brignole M, Sutton R, Alboni P, Giani P, Menozzi C, Moya A. Effect of etilefrine in preventing syncopal recurrence in patients with vasovagal syncope: a double-blind, randomized, placebo-controlled trial. The Vasovagal Syncope International Study. Circulation 1999;99:1452–1457.
278. Izcovich A, Gonzalez Malla C, Manzotti M, Catalano HN, Guyatt G. Midodrine for orthostatic hypotension and recurrent reflex syncope: a systematic review. Neurology 2014;83:1170–1177.
279. Madrid AH, Ortega J, Rebollo JG, Manzano JG, Segovia JG, Sanchez A, Pena G, Moro C. Lack of efficacy of atenolol for the prevention of neurally mediated syncope in a highly symptomatic population: a prospective, doubleblind, randomized and placebo-controlled study. J Am Coll Cardiol 2001;37:554–559.
280. Sheldon R, Connolly S, Rose S, Klingenheben T, Krahn A, Morillo C, Talajic M, Ku T, Fouad-Tarazi F, Ritchie D, Koshman ML, POST Investigators. Prevention of Syncope Trial (POST): a randomized, placebo-controlled study of metoprolol in the prevention of vasovagal syncope. Circulation 2006;113:1164–1170.
281. Di Girolamo E, Di Iorio C, Sabatini P, Leonzio L, Barbone C, Barsotti A. Effects of paroxetine hydrochloride, a selective serotonin reuptake inhibitor, on refractory vasovagal syncope: a randomized, double-blind, placebo-controlled study. J Am Coll Cardiol 1999;33:1227–1230.
282. Theodorakis GN, Markianos M, Zarvalis E, Livanis EG, Flevari P, Kremastinos DT. Provocation of neurocardiogenic syncope by clomipramine administration during the head-up tilt test in vasovagal syndrome. J Am Coll Cardiol 2000;36:174–178.
283. Marquez MF, Urias-Medina K, Gomez-Flores J, Sobrino A, Sotomayor-Gonzalez A, Gonzalez-Hermosillo A, Cardenas M. [Comparison of metoprolol vs clonazepam as a first treatment choice among patients with neurocardiogenic syncope]. Gac Med Mex 2008;144:503–507.
284. Kanjwal K, Saeed B, Karabin B, Kanjwal Y, Grubb BP. Use of octreotide in the treatment of refractory orthostatic intolerance. Am J Ther 2012;19:7–10.
285. Brignole M, Solari D, Iori M, Bottoni N, Guieu R, Deharo JC. Efficacy of theophylline in patients affected by low adenosine syncope. Heart Rhythm
2016;13:1151–1154.
286. Brignole M, Guieu R, Tomaino M, Iori M, Ungar A, Bertolone C, Unterhuber M, Bottoni N, Tesi F, Claude Deharo J. Mechanism of syncope without prodromes with normal heart and normal electrocardiogram. Heart Rhythm 2017;14:234–239.
287. Vaddadi G, Guo L, Esler M, Socratous F, Schlaich M, Chopra R, Eikelis N, Lambert G, Trauer T, Lambert E. Recurrent postural vasovagal syncope: sympathetic nervous system phenotypes. Circ Arrhythm Electrophysiol 2011;4:711–718.
288. Schroeder C, Birkenfeld AL, Mayer AF, Tank J, Diedrich A, Luft FC, Jordan J. Norepinephrine transporter inhibition prevents tilt-induced pre-syncope. J Am Coll Cardiol 2006;48:516–522.
289. Sheldon RS, Ritchie D, McRae M, Raj S. Norepinephrine transport inhibition for treatment of vasovagal syncope. J Cardiovasc Electrophysiol 2013;24:799–803.
290. Pachon JC, Pachon EI, Cunha Pachon MZ, Lobo TJ, Pachon JC, Santillana TG. Catheter ablation of severe neurally meditated reflex (neurocardiogenic or vasovagal) syncope: cardioneuroablation long-term results. Europace 2011;13:1231–1242.
291. Aksu T, Gu¨ler TE, Bozyel S, € Ozcan KS, Yalin K, Mutluer FO. Cardioneuroablation in the treatment of neurally mediated reflex syncope: a
review of the current literature. Turk Kardiyol Dern Ars 2017;45:33–41.
292. Brignole M, Arabia F, Ammirati F, Tomaino M, Quartieri F, Rafanelli M, Del Rosso A, Rita Vecchi M, Russo V, Gaggioli G, Syncope Unit Project 2 (SUP 2) investigators. Standardized algorithm for cardiac pacing in older patients affected by severe unpredictable reflex syncope: 3-year insights from the Syncope Unit Project 2 (SUP 2) study. Europace 2016;18:1427–1433.
293. Brignole M, Menozzi C. The natural history of carotid sinus syncope and the effect of cardiac pacing. Europace 2011;13:462–464.
294. Brignole M, Auricchio A, Baron-Esquivias G, Bordachar P, Boriani G, Breithardt OA, Cleland J, Deharo JC, Delgado V, Elliott PM, Gorenek B, Israel CW, Leclercq C, Linde C, Mont L, Padeletti L, Sutton R, Vardas PE. 2013 ESC Guidelines on cardiac pacing and cardiac resynchronization therapy: the Task Force on cardiac pacing and resynchronization therapy of the European Society of Cardiology (ESC). Developed in collaboration with the European Heart Rhythm Association (EHRA). Eur Heart J 2013;34:2281–2329.
295. Gaggioli G, Brignole M, Menozzi C, Devoto G, Oddone D, Gianfranchi L, Gostoli E, Bottoni N, Lolli G. A positive response to head-up tilt testing predicts syncopal recurrence in carotid sinus syndrome patients with permanent pacemakers. Am J Cardiol 1995;76:720–722.
296. Connolly SJ, Sheldon R, Roberts RS, Gent M. The North American Vasovagal Pacemaker Study (VPS). A randomized trial of permanent cardiac pacing for the prevention of vasovagal syncope. J Am Coll Cardiol 1999;33:16–20.
297. Sutton R, Brignole M, Menozzi C, Raviele A, Alboni P, Giani P, Moya A. Dualchamber pacing in the treatment of neurally mediated tilt-positive cardioinhibitory syncope: pacemaker versus no therapy: a multicenter randomized study. The Vasovagal Syncope International Study (VASIS) Investigators. Circulation 2000;102:294–299.
298. Ammirati F, Colivicchi F, Santini M, Syncope Diagnosis and Treatment Study Investigators. Permanent cardiac pacing versus medical treatment for the prevention of recurrent vasovagal syncope: a multicenter, randomized, controlled trial. Circulation 2001;104:52–57.
299. Connolly SJ, Sheldon R, Thorpe KE, Roberts RS, Ellenbogen KA, Wilkoff BL, Morillo C, Gent M, VPS II Investigators. Pacemaker therapy for prevention of syncope in patients with recurrent severe vasovagal syncope: Second Vasovagal Pacemaker Study (VPS II): a randomized trial. JAMA 2003;289:2224–2229.
300. Raviele A, Giada F, Menozzi C, Speca G, Orazi S, Gasparini G, Sutton R, Brignole M, Vasovagal Syncope and Pacing Trial Investigators. A randomized, double-blind, placebo-controlled study of permanent cardiac pacing for the treatment of recurrent tilt-induced vasovagal syncope. The Vasovagal Syncope and Pacing Trial (SYNPACE). Eur Heart J 2004;25:1741–1748.
301. Sud S, Massel D, Klein GJ, Leong-Sit P, Yee R, Skanes AC, Gula LJ, Krahn AD. The expectation effect and cardiac pacing for refractory vasovagal syncope. Am J Med 2007;120:54–62.
302. Brignole M, Donateo P, Tomaino M, Massa R, Iori M, Beiras X, Moya A, Kus T, Deharo JC, Giuli S, Gentili A, Sutton R, International Study on Syncope of Uncertain Etiology 3 (ISSUE-3) Investigators. Benefit of pacemaker therapy in patients with presumed neurally mediated syncope and documented asystole is greater when tilt test is negative: an analysis from the third International Study on Syncope of Uncertain Etiology (ISSUE-3). Circ Arrhythm Electrophysiol 2014;7:10–16.
303. Baron-Esquivias G, Morillo CA, Moya-Mitjans A, Martinez-Alday J, Ruiz-Granell R, Lacunza-Ruiz J, Garcia-Civera R, Gutierrez-Carretero E, Romero-Garrido R. Dual-chamber pacing with closed loop stimulation in recurrent reflex vasovagal syncope: the SPAIN Study. J Am Coll Cardiol 2017;70:1720–1728.
304. Madigan NP, Flaker GC, Curtis JJ, Reid J, Mueller KJ, Murphy TJ. Carotid sinus hypersensitivity: beneficial effects of dual-chamber pacing. Am J Cardiol 1984;53:1034–1040.
305. Brignole M, Sartore B, Barra M, Menozzi C, Lolli G. Is DDD superior to VVI pacing in mixed carotid sinus syndrome? An acute and medium-term study. Pacing Clin Electrophysiol 1988;11:1902–1910.
306. Sutton R. Pacing in patients with carotid sinus and vasovagal syndromes. Pacing Clin Electrophysiol 1989;12:1260–1263.
307. Palmisano P, DellEra G, Russo V, Zaccaria M, Mangia R, Bortnik M, De Vecchi F, Giubertoni A, Patti F, Magnani A, Nigro G, Rago A, Occhetta E, Accogli M. Effects of closed-loop stimulation vs. DDD pacing on haemodynamic variations and occurrence of syncope induced by head-up tilt test in older patients with refrac\tory cardioinhibitory vasovagal syncope: the Tilt test-Induced Response in Closed-loop Stimulation multicentre, prospective, single blind, randomized study. Europace; doi:10.1093/europace/eux015. Published online ahead of print 12 April 2017.
308. Russo V, Rago A, Papa AA, Golino P, Calabro R, Russo MG, Nigro G. The effect of dual-chamber closed-loop stimulation on syncope recurrence
in healthy patients with tilt-induced vasovagal cardioinhibitory syncope: a prospective, randomised, single-blind, crossover study. Heart 2013;99: 1609–1613.
309. Brignole M, Deharo JC, Menozzi C, Moya A, Sutton R, Tomaino M, Ungar A. The benefit of pacemaker therapy in patients with neurally-mediated syncope and documented asystole: a meta-analysis of implantable loop recorder studies. Europace; doi:10.1093/europace/eux321. Published online ahead of print 15 December 2017.
310. Claydon VE, Hainsworth R. Salt supplementation improves orthostatic cerebral and peripheral vascular control in patients with syncope. Hypertension 2004;43:809–813.
311. Schroeder C, Bush VE, Norcliffe LJ, Luft FC, Tank J, Jordan J, Hainsworth R. Water drinking acutely improves orthostatic tolerance in healthy subjects. Circulation 2002;106:2806–2811.
312. Zia A, Kamaruzzaman SB, Tan MP. Blood pressure lowering therapy in older people: does it really cause postural hypotension or falls? Postgrad Med 2015;127:186–193.
313. Verwoert GC, Mattace-Raso FU, Hofman A, Heeringa J, Stricker BH, Breteler MM, Witteman JC. Orthostatic hypotension and risk of cardiovascular disease in elderly people: the Rotterdam study. J Am Geriatr Soc 2008;56:1816–1820.
314. Kamaruzzaman S, Watt H, Carson C, Ebrahim S. The association between orthostatic hypotension and medication use in the British Womens Heart and Health Study. Age Ageing 2010;39:51–56.
315. Valbusa F, Labat C, Salvi P, Vivian ME, Hanon O, Benetos A, PARTAGE investigators. Orthostatic hypotension in very old individuals living in nursing homes: the PARTAGE study. J Hypertens 2012;30:53–60.
316. Romero-Ortuno R, OConnell MD, Finucane C, Soraghan C, Fan CW, Kenny RA. Insights into the clinical management of the syndrome of supine
hypertension–orthostatic hypotension (SH-OH): the Irish Longitudinal Study on Ageing (TILDA). BMC Geriatr 2013;13:73.
317. Canney M, OConnell MD, Murphy CM, OLeary N, Little MA, OSeaghdha CM, Kenny RA. Single agent antihypertensive therapy and orthostatic blood pressure behaviour in older adults using beat-to-beat measurements: the Irish Longitudinal Study on Ageing. PLoS One 2016;11:e0146156.
318. Fogari R, Zoppi A, Mugellini A, Corradi L, Lazzari P, Preti P, Derosa G. Efficacy and safety of two treatment combinations of hypertension in very elderly patients. Arch Gerontol Geriatr 2009;48:401–405.
319. van Lieshout JJ, ten Harkel AD, Wieling W. Physical manoeuvres for combating orthostatic dizziness in autonomic failure. Lancet 1992;339:897 898.
320. Smit AA, Wieling W, Fujimura J, Denq JC, Opfer-Gehrking TL, Akarriou M, Karemaker JM, Low PA. Use of lower abdominal compression to combat orthostatic hypotension in patients with autonomic dysfunction. Clin Auton Res 2004;14:167–175.
321. Fanciulli A, Goebel G, Metzler B, Sprenger F, Poewe W, Wenning GK, Seppi K. Elastic abdominal binders attenuate orthostatic hypotension in Parkinsons disease. Mov Dis Clin Practice 2015;3:156–160.
322. Ten Harkel AD, Van Lieshout JJ, Wieling W. Treatment of orthostatic hypotension with sleeping in the head-up tilt position, alone and in combination with fludrocortisone. J Intern Med 1992;232:139–145.
323. Omboni S, Smit AA, van Lieshout JJ, Settels JJ, Langewouters GJ, Wieling W. Mechanisms underlying the impairment in orthostatic tolerance after nocturnal recumbency in patients with autonomic failure. Clin Sci (Lond) 2001;101: 609–618.
324. Jankovic J, Gilden JL, Hiner BC, Kaufmann H, Brown DC, Coghlan CH, Rubin M, Fouad-Tarazi FM. Neurogenic orthostatic hypotension: a double-blind, placebocontrolled study with midodrine. Am J Med 1993;95:38–48.
325. Low PA, Gilden JL, Freeman R, Sheng KN, McElligott MA. Efficacy of midodrine vs placebo in neurogenic orthostatic hypotension. A randomized,
double-blind multicenter study. Midodrine Study Group. JAMA 1997;277: 1046–1051.
326. Wright RA, Kaufmann HC, Perera R, Opfer-Gehrking TL, McElligott MA, Sheng KN, Low PA. A double-blind, dose-response study of midodrine in neurogenic orthostatic hypotension. Neurology 1998;51:120–124.







