9. Điều trị dự phòng đột quỵ ở các bệnh nhân rung nhĩ
Điều trị kháng đông đường uống (OAC) có thể ngăn chặn phần lớn các cơn đột quỵ thiếu máu cục bộ ở những bệnh nhân AF và có thể kéo dài cuộc sống. [38,39,42,194,201,329,350-352]
TS Phạm Hữu Văn
Điều này vượt trội so với không điều trị hoặc aspirin ở những bệnh nhân với các cấu hình khác nhau cho nguy cơ đột quỵ. [353.354] Lợi ích lâm sàng thực sự gần như toàn bộ, với bệnh nhân ngoại lệ có nguy cơ đột quỵ rất thấp, do đó OAC nên được sử dụng ở hầu hết các bệnh nhân AF (Hình 8). Mặc dù bằng chứng này, sử dụng dưới mức độ tối ưu hoặc ngưng sớm điều trị kháng đông đường uống còn phổ biến. Biến cố xuất huyết, cả hai xuất huyết nặng và khó chiu,”nguy cơ cao xuất huyết” được nhận thấy do thuốc kháng đông, cũng như các nỗ lực đỏi hỏi để theo dõi và điều trị điều chỉnh liều lượng VKA là một trong số các lý do phổ biến nhất để từ chối hoặc ngừng OAC. [352,355-359] Tuy nhiên , nguy cơ đột quỵ đáng kể không có OAC thường vượt quá nguy cơ xuất huyết với OAC, ngay cả ở người già, bệnh nhân có rối loạn chức năng nhận thức, hoặc ở những bệnh nhân té ngã thường xuyên hoặc yếu sức. [360.361] Nguy cơ xuất huyết do aspirin không khác với nguy cơ xuất huyết do VKA [362] hoặc điều trị NOAC,[354.363] trong khi VKA và NOACs, nhưng không aspirin, ngăn chặn có hiệu quả đột quỵ ở bệnh nhân AF. [38354362363]
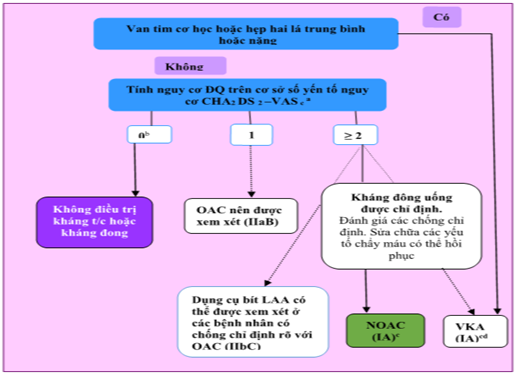
ĐQ: đột quỵ. t/c: triệu chứng. LAA: tiểu nhĩ trái. OAC: kháng đông uống. VKA: kháng vitamin K.
aSuy tim ứ huyết, Tăng huyêt áp, Tuổi trên ≥75 years (2 điểm), D: tiểu đường, S: đột quỵ trước /TIA/ Tắc mạch (2 điểm), V: bệnh mạch, A: tuổi 65–74, S: nữ giới.
b Gồm phụ nữ không có các yếu tố nguy cơ đột quỵ khác.
c IIaB đối với phụ nữ chỉ có một yếu tối đột quỵ thêm vào.
d IB cho các bệnh nhân có van tim cơ học hoặc hẹp 2 lá.
Hình 8. Ngăn chặn đột quỵ trong rung nhĩ.
9.1 Dự báo đột quỵ và nguy cơ xuất huyết
9.1.1 Thang điểm nguy cơ lâm sàng cho đột quỵ và thuyên tắc hệ thống
Kế hoạch phân tầng nguy cơ đột quỵ đơn giản có thể áp dụng trong lâm sàng ở các bệnh nhân AF được phát triển cuối những năm 1990 trong các nghiên cứu thuần tập nhỏ, sau đó đã được tinh chế và xác nhận trong các quần thể lớn hơn. [364-368] Việc giới thiệu thang điểm CHA2DS2-VASC (Bảng 11 ) đã đơn giản hóa các quyết định ban đầu cho OAC ở bệnh nhân AF. Kể từ tổ chức đầu tiên trong các hướng dẫn ESC năm 2010, [369] nó đã được sử dụng rộng rãi. [370] Người ta khuyến cáo nên ước lượng nguy cơ đột quỵ ở những bệnh nhân AF dựa trên thang điểm CHA2DS2-VASC. [368] Nói chung, bệnh nhân không có các yếu tố nguy cơ đột quỵ lâm sàng không cần điều trị chống huyết khối, trong khi bệnh nhân có các yếu tố nguy cơ đột quỵ (nghĩa là CHA2DS2-VASC số điểm 1 hoặc nhiều hơn cho nam giới và 2 hoặc nhiều hơn cho phụ nữ) có thể được hưởng lợi từ kháng đông đường uống.
Bảng 11. Các yếu tố nguy cơ lâm sàng cho đột quỵ, cơn thiếu máu cục bộ tạm thời (TIA), thuyên tắc hệ thống trong thang điểm CHA2DS2-VASc.
|
Yếu tố nguy cơ CHA2 DS2 -VASC |
Điểm |
|
Suy tim ứ huyết Dấu hiệu/triệu chứng của suy tim hoặc bằng chứng khách quan phân suất tống múa thất trái giảm. |
+1 |
|
Tăng huyết áp Huyế áp lúc nghỉ > 140/90mmHg ở ít nhất 2 lần hoặc hiện thời điều trị chống tăng huyết áp. |
+1 |
|
Tuổi 75 hoặc lớn hơn |
+2 |
|
Tiểu đường Glucose lúc đói > 125 mg/dl (7 mmol/L) hoặc điều trị với hạ đường máu uống và hoặc insulin |
+1 |
|
Đột quỵ trước đây, cơn thoang thiếu máu não thoáng qua, hoặc thuyên tắc huyết khối. |
+2 |
|
Bệnh mạch máu Nhối máu cơ tim trước đây, bệnh động mạch ngoại biên, hoặc mảng bám mạch chủ |
+1 |
|
Tuổi 65 – 74. |
+1 |
|
Loại giới (nữ) |
+1 |
· CHA2DS2-VASc: Suy tim ứ huyết, tăng huyết áp, Tuổi ≥75 (gấp đôi), Tiểu đường, Đột quỵ (gấp đôi), Bệnh mạch máu, Tuổi 65–74, và Giới (nữ).
Các yếu tố nguy cơ khác cho đột quỵ ít được tính toán gồm tỷ lệ quốc tế bình thường hóa (INR) và thời gian thấp hơn trong phạm vi điều trị ở các bệnh nhân được điều trị bằng VKAs; xuất huyết trước đây hoặc thiếu máu; rượu thái quá và các dấu hiệu khác cho việc tuân thủ điều trị giảm; CKD; troponin độ nhạy cao tăng; cũng như N-terminal pro-B-type natriuretic peptide tăng.
9.1.2 Kháng đông ở các bệnh nhân có thang điểm CHA2DS2-VASc 1 ở nam giới và 2 ở nữ giới
Các thử nghiệm nghiên cứu OAC ở bệnh nhân AF đã được phong phú thêm ở các bệnh nhân có nguy cơ đột quỵ cao, [38,39,42,194,201,329,351,352]do đó có bằng chứng mạnh mẽ những bệnh nhân với số điểm nguy cơ CHA2DS2-VASC bằng 2 hoặc nhiều hơn ở nam giới và 3 hoặc lớn hơn ở phụ nữ, được hưởng lợi từ kháng đông đường uống. May mắn thay, ngày nay chúng ta có một cơ sở bằng chứng ngày càng tăng liên quan đến nguy cơ đột quỵ ở những bệnh nhân với một yếu tố nguy cơ lâm sàng (tức số điểm CHA2DS2-VASC 1 ở nam giới và 2 ở phụ nữ), mặc dù điều này phụ thuộc phần lớn vào tỷ lệ đột quỵ quan sát ở những bệnh nhân không nhận được OAC. Ở nhiều bệnh nhân này, kháng đông dường như cung cấp một lợi ích lâm sàng. [371-375] Tỷ lệ đột quỵ và thuyên tắc huyết khối thay đổi đáng kể ở những bệnh nhân có điểm số CHA2DS2-VASC 1 hoặc 2 do sự khác biệt trong kết quả, các quần thể, cũng như trạng thái kháng đông (Bảng 1). [371,376,377,1041] Do đó người ta đưa một phân tích nguy cơ đột quỵ ở nam giới và nữ giới với một yếu tố nguy cơ đột quỵ bổ xung để hình thành hướng dẫn này (Bảng 1, dòng cuối cùng). OAC nên được xem xét cho nam giới với số điểm CHA2DS2-VASC 1 và nữ giới với số điểm 2, cân bằng giảm đột quỵ được hy vọng, xuất huyết, cũng như sở thích của bệnh nhân. Quan trọng hơn, tuổi (65 và lớn hơn) đưa đến nguy cơ tương đối và nguy cơ đột quỵ tiếp tục tăng lên cũng như khả năng các yếu tố nguy cơ khác (như suy tim và giới tính). Do đó, cân nhắc nguy cơ mang tính cá thể, cũng như sở thích của bệnh nhân, nên thông báo để sử dụng kháng đông cho bệnh nhân với chỉ 1 yếu tố nguy cơ CHA2DS2-VASC, một phần do giới nữ. Giới nữ không đưa đến tăng nguy cơ đột quỵ khi không có các yếu tố nguy cơ đột quỵ khác (Bảng 1). [378.379]
Đo troponin tim (troponin T hoặc I độ nhạy cao) và N-terminal pro-B-type natriuretic peptide có thể cung cấp thông tin tiên lượng bổ sung ở các bệnh nhân AF được lựa chọn. [380-382] Thang điểm nguy cơ trên cơ sở chỉ dấu sinh học có thể, trong tương lai, cung cấp lợi ích cho phân tầng bệnh nhân tốt hơn (ví dụ như những người có nguy cơ đột quỵ thực sự thấp). [75.382]
9.1.3 Các thang điểm nguy cơ lâm sàng cho xuất huyết
Một số điểm nguy cơ xuất huyết đã được phát triển, chủ yếu ở những bệnh nhân có VKAs. Điều này gồm HAS-BLED [tăng huyết áp, bất thường chức năng thận / gan (1 điểm cho yếu tố), đột quỵ, tiền sử xuất huyết hoặc khuynh hướng, INR không ổn định, người cao tuổi (> 65 tuổi), đồng thời sử dụng thuốc / alcohol (1 điểm mỗi yếu tố)], ORBIT (Outcomes Registry for Better Informed Treatment of Atrial Fibrillation), và gần đây hơn, điểm xuất huyết ABC (tuổi, chỉ dấu sinh học, bệnh sử lâm sàng), thang điểm này cũng thực hiện sử dụng các chỉ dấu sinh học được lựa chọn. [383-385] Đột quỵ và các yếu tố nguy cơ xuất huyết chồng chéo (so sánh bảng 11 và 12). Ví dụ, lớn tuổi một trong những yếu tố dự báo quan trọng nhất của cả hai đột quỵ thiếu máu cục bộ và xuất huyết ở bệnh nhân AF. [386.387] Điểm nguy cơ xuất huyết cao thường không phải giải thích từ chối OAC. Thay vào đó, yếu tố nguy cơ xuất huyết cần được xác định và các yếu tố có thể điều trị được hiệu chỉnh (xem chương 8.5). Bảng 12 cung cấp chi tiết các yếu tố nguy cơ chảy máu sửa đổi.
Bảng 12.Các yếu tố nguy cơ xuất huyết có thể thay đổi và không thể thay đổi được ở những bệnh nhân được dùng kháng đông dựa trên điểm nguy cơ xuất huyết.
|
Các yếu tố nguy cơ xuất huyết có thể thay đổi |
|
Tăng huyết áp (đặc biệt khi HA tâm thu > 160 mmHg)a,b,c |
|
INR không ổn định hoặc thời gian phạm vi điều trị < 60% ở bệnh nhân sử dụng kháng vitamin K |
|
Thuốc khuynh hướng xuất huyết, như thuốc kháng tiểu cầu, các thuốc kháng viên không steroid |
|
Alcohol thái quá (≥ 8 lon /tuần)a,b |
|
Các yếu tố nguy cơ có khả năng thay đổi |
|
Thiếu máu b,c,d |
|
Chức năng thận suy a,b,c,d |
|
Chức năng gan suy a,b |
|
Số tiểu cầu hoặc chức năng giảm b |
|
Các yếu tố nguy cơ chảy máu không thể thay đổi |
|
Tuổi (> 65)a, (≥ 75) b,c,d |
|
Bệnh sử xuất huyết a,b,c,d |
|
Đột quỵ trước đó a,b |
|
Bệnh thận phụ thuộc lọc máu hoặc ghép thận a,c |
|
Bệnh gan xơ a |
|
Ác tính b |
|
Các yếu tố chung b |
|
Các yếu tố nguy cơ xuất huyết trên cơ sở chỉ dấu sinh học |
|
Troponin độ nhạy cao e |
|
Yếu tố 15 phân biệt tăng trưởng e |
|
Creatinine huyết thanh /CrCl được tính toán e |
ABC: tuổi, chỉ dấu sinh học, bệnh sử lâm sàng; ATRIA: Kháng đông và các yếu tố Nguy cơ trong Rung nhĩ; CKD: bệnh thận mạn; CrCl: độ lọc creatinine; HAS-BLED: tăng huyết áp, chức năng thân / gan bất thường (1 điểm cho mỗi yếu tố), đột quỵ, bệnh sử xuất huyết hoặc xu hướng, INR không ổn định, lớn tuổi (>65 tuổi), các thuốc / alcohol đồng thời (1 điểm cho mỗi yếu tố); HEMORR2HAGES: bệnh gan hoặc bệnh thận, nghiện rượu, bệnh ác tính, lớn tuổi (tuổi>75), số lượng tiểu cầu và chức năng giảm, nguy cơ xuất huyết tái phát (xuất huyết trước đó; 2 điểm), tăng huyết áp, (không kiểm soát được), thiếu máu, yếu tố di truyền (CYP 2C9 đa hình), nguy cơ té ngã quá mức (gôm bệnh thần kinh tâm thần), đột quỵ; INR: tỷ số bình thường hóa quốc tế; ORBIT: Kết quả Đăng ký cho Điều trị Rung Nhĩ được Thông báo Tốt hơn; TTR: thời gian phạm vi điều trị(time in therapeutic range); VKA: kháng vitamin K.
aĐược đưa ra từ thang điểm HAS-BLED.[384]
bĐược đưa ra từ thang điểm HEMORR2HAGES.[383]
cĐược đưa ra từ thang điểm ATRIA.[385]
dĐược đưa ra tư thang điểm ORBIT.[388]
eĐược đưa ra từ thang điểm xuất huyết ABC.[387]
Các khuyến cáo dự báo đột quỵ và xuất huyết (KC 1)
|
Các khuyến cáo |
Classa |
Levelb |
Refc |
|
Thang điểm CHA2DS2-VASc được khuyến cáo cho dự phòng nguy cơ đột quỵ ở bệnh nhân AF. |
I |
A |
368, 371, 386 |
|
Thang điểm nguy cơ xuất huyết nên được xem xét ở các bệnh nhân AF với kháng đông uống để nhận biết các yếu tố nguy cơ có thể sửa đổi đối với xuất huyết lớn. |
IIa |
B |
384, 386, 387, 389-392 |
|
Các chỉ dấu sinh học như troponin độ nhạy cao và natriuretic peptic có thể được xem xét để tinh chỉnh đột quỵ và nguy cơ xuất huyết tiếp theo ở bệnh nhân AF. |
IIb |
B |
380-382, 387, 393 |
AF: rung nhĩ; CHA2DS2-VASc: Suy tim, Tăng huyết áp, Tuổi ≥75 (gấp đôi), Tiểu đường, Đột quỵ hoặc cơn thoáng thiếu máu cục bộ hoặc thuyên tắc hệ thống (gấp đôi), Bệnh mạch máu, Tuổi 65-74, Giới (nữ).
aClass các khuyến cáo.
bMức độ bằng chứng.
cTài liệu thăm khảo ủng hộ các khuyến cáo.
9.2 Ngăn ngừa đột quỵ
9.2.1 Các kháng Vitamin K
Warfarin và VKAs (vitamin K antagonist) khác là các chất chống đông đầu tiên được sử dụng ở các bệnh nhân AF. Điều trị VKA làm giảm hai phần ba nguy cơ đột quỵ và một phần tư tử suất so với đối chứng (aspirin hoặc không điều trị). [38] VKAs đã được sử dụng ở nhiều bệnh nhân trên khắp thế giới với kết quả tốt, [394-396] và điều này được phản ánh sử dụng warfarin trong các thử nghiệm NOAC (xem chương 9.2.2.). Việc sử dụng các VKAs bị hạn chế do khoảng điều trị hẹp, cần phải thường xuyên theo dõi và điều chỉnh liều, nhưng VKAs, khi được sử dụng với thời gian phù hợp trong phạm vi điều trị (TTR), có hiệu quả trong phòng ngừa đột quỵ ở bệnh nhân AF. Các thông số lâm sàng có thể giúp xác định bệnh nhân có khả năng đạt được một TTR thích hợp trong điều trị VKA. [397] Các điều này đã được tóm tắt trong thang điểm SAMe -TT2R2. Bệnh nhân thể hiện tốt trên điểm này, khi được điều trị bằng một VKA, có TTR trung bình cao hơn so với những bệnh nhân biểu hiện không tốt trên thang điểm. [398.399] VKAs hiện nay là điều trị duy nhất với độ an toàn được tính toán ở các bệnh nhân AF với van hai lá do thấp và / hoặc van tim nhân tạo cơ học. [400]
9.2.2 Các kháng đông uống không phải kháng vitamin K
NOACs, gồm dabigatran ức chế trực thrombin và các yếu tố ức chế Xa apixaban, edoxaban, cũng như rivaroxaban, là lựa chọn thay thế phù hợp đối với VKAs cho phòng ngừa đột quỵ trong AF (Bảng 13). Việc sử dụng chúng trong thực hành lâm sàng được tăng nhanh.[401] Tất cả NOACs có tác dụng có thể dự đoán được (khởi phát và bắt đầu) mà không cần theo dõi các yếu tố đông máu thường xuyên. Các thử nghiệm giai đoạn III đã được tiến hành với liều NOACs được lựa chọn cẩn thận, gồm các quy định rõ ràng để giảm liều cần được tiếp theo trong thực hành lâm sàng (Bảng 13).
Bảng 13. Các đặc tính của các kháng đông uống không phải kháng vitamin K được để nghị được so sánh.
|
|
Dabigatran (RE-LY)E AF-TIMI 48) |
Rivaroxaban (ROCKET-AF) |
Apixaban (ARISTOTLE) |
Edoxaban (ENGAGE AF-TIMI 48) |
||||||
|
Cơ chế |
Ức chế thrombin trực tiếp uống |
Ức chế yếu tố Xa trực tiếp uống |
Ức chế yếu tố Xa trực tiếp uống |
Ức chế yếu tố Xa trực tiếp uống |
||||||
|
Bioavailability, % |
6 |
66 fasting, 80–100 with food |
50 |
62 |
||||||
|
Thời gian đến mức đỉnh, giờ |
3 |
2–4 |
3 |
1–2 |
||||||
|
Nửa đời sống, giờ |
12–17 |
5–13 |
9–14 |
10–14 |
||||||
|
Thải tiết |
80% ởthận |
66% ởgan, 33% ởthận |
27% ởthận |
50% ởthận |
||||||
|
Liều |
150 mg hai lần ngày hoặc 110 mg hai lần ngày. |
20 mg một lần ngày |
5 mg hai lần ngày |
60 mg một lần ngày hoặc 30 mg một lần ngày |
||||||
|
Giảm liều ở BN lựa chọn |
|
Rivaroxaban 15 mg một lần ngày nếu CrCl 30-49 mL/min |
Apixaban 2.5 mg hai lần ngày nếu ít nhất 2 trong số ≥ 80 tuổi, cân nặng ≤60 kg Hoặc mức creatinine huyết thanh ≥1.5 mg/dL (133 μmol/L) |
Edoxaban 60 mg giảm xuống 30 mg một lần ngày, cả edoxaban 30 mg giảm xuống 15 mg một lần ngày, nếu có bất kỳ sau đây: creatinine clearance of 30–50 mL/min, cân nặng ≤60 kg, sửdụng đồng thời verapamil hoặc quinidine hoặc dronedarone |
||||||
|
Thiết kế nghiên cứu |
Ngẫu nhiên, nhãn mở |
Ngẫu, mù đôi |
Ngẫu, mù đôi |
Ngẫu, mù đôi |
||||||
|
Số bệnh nhân |
18 113 |
14 264 |
18 201 |
21 105 |
||||||
|
Giai đoạn theo dõi, năm |
2 |
1.9 |
1.8 |
2.8 |
||||||
|
Nhóm ngẫu nhiên |
Liều warfarin được điều chỉnh đối lại với liều mù của dabigatran (150 mg hai lần ngày, 110 mg hai lần ngày) |
Liều warfarin được điều chỉnh đối lại rivaroxaban 20 mg lần ngày |
Liều warfarin được điều chỉnh đối lại apixaban 5 mg hai lần ngày |
Liều warfarin được điều chỉnh đối lại edoxaban (60 mg lần ngày, 30 mg lần ngày) |
||||||
|
Tuổi, năm |
71.5 ± 8.7 (mean ± SD)
|
73 (65–78) [median (interquartile range)] |
70 (63–76) [median (interquartile range)] |
72 (64–78) [median (interquartile range)] |
||||||
|
Nam giới, % |
63.6 |
60.3 |
64.5 |
61.9 |
||||||
|
Điểm CHADS2 (trung bình) |
2.1 |
3.5 |
2.1 |
2.8 |
||||||
|
|
Warfarin |
Dabigatran 150 |
Dabigatran 110 |
Warfarin |
Rivaroxaban |
Warfarin |
Apixaban |
Warfarin |
Edoxaban 60 |
Edoxaban 30 |
|
|
n = 6022 |
n = 6076 |
n = 6015 |
n = 7133 |
n = 7131 |
n = 9081 |
n = 9120 |
n = 7036 |
n = 7035 |
n = 7034 |
|
|
Tần sốbiến cố, %/năm.
|
Tần sốbiến cố, %/năm (RR vs. warfarin)
|
Tần sốbiến cố, %/năm (RR vs. warfarin) |
Tần sốbiến cố, %/năm
|
Tần sốbiến cố, %/năm (HR vs. warfarin) |
Tần sốbiến cố, %/năm
|
Tần sốbiến cố, %/năm (HR vs. warfarin) |
Tần sốbiến cố, %/năm |
Tần sốbiến cố, %/năm (HR vs. warfarin) |
Tần sốbiến cố, %/năm (HR vs. warfarin) |
|
Đột quỵ/ thuyên tắc hệ thống. |
1.72
|
1.12 (0.65, 0.52–0.81; P đểkhông kém và ưu thế<0.001) |
1.54 (0.89, 0.73–1.09; Pđểkhông kém <0.001)
|
2.4 |
2.1 (0.88, 0.75–1.03; P đểkhông kém <0.001, P đểchiếm ưu thế = 0.12) |
1.60
|
1.27 (0.79, 0.66–0.95; P <0.001 đểkhông kém P = 0.01 đểưu thế) |
1.80 |
1.57 (0.87, 0.73–1.04; P <0.001 đểkhông kém P = 0.08 đểchiếm ưu thế ) |
2.04 (1.13, 0.96–1.34; P = 0.005 đểkhông kém, P = 0.10 Đểchiếm ưu thế) |
|
Đột quỵ thiếu máu cục bộ |
1.22
|
0.93 (0.76, 0.59–0.97; P = 0.03) |
1.34 (1.10, 0.88–1.37; P = 0.42) |
1.42
|
1.34 (0.94; 0.75–1.17; P = 0.581) |
1.05 |
0.97 (0.92, 0.74–1.13; P = 0.42) |
1.25
|
1.25 (1.00, 0.83–1.19; P = 0.97) |
1.77 (1.41, 1.19–1.67;P <0.001) |
|
Đột quỵ xuất huyết |
0.38
|
0.10 (0.26, 0.14–0.49;P <0.001) |
0.12 (0.31, 0.17–0.56;P <0.001) |
0.44 |
0.26 (0.59; 0.37–0.93;P = 0.024) |
0.47
|
0.24 (0.51, 0.35–0.75;P <0.001) |
0.47 |
0.26 (0.54, 0.38–0.77;P <0.001) |
0.16 (0.33, 0.22–0.50;P <0.001) |
|
Xuất huyết lớn |
3.61
|
3.40 (0.94, 0.82–1.08; P = 0.41) |
2.92 (0.80, 0.70–0.93; P = 0.003) |
3.45 |
3.60 (1.04; 0.90-2.30; P = 0.58) |
3.09
|
2.13 (0.69, 0.60–0.80;P <0.001) |
3.43 |
2.75 (0.80, 0.71–0.91;P <0.001) |
1.61 (0.47, 0.41–0.55;P <0.001) |
|
Xuất huyết nội sọ |
0.77 |
0.32 (0.42, 0.29–0.61; P <0.001) |
0.23 (0.29 0.19–0.45; P <0.001) |
0.74 |
0.49 (0.67; 0.47–0.93; P = 0.02) |
0.80
|
0.33 (0.42, 0.30–0.58;P <0.001) |
0.85 |
0.39 (0.47, 0.34–0.63;P <0.001) |
0.26 (0.30, 0.21–0.43;P <0.001) |
|
Xuất huyết lớn dạ dầy ruột |
1.09
|
1.60 (1.48, 1.19–1.86; P <0.001)
|
1.13 (1.04, 0.82–1.33; P = 0.74)
|
1.24 |
2.00 (1.61; 1.30-1.99; P < 0.001)
|
0.86
|
0.76 (0.89, 0.70–1.15; P = 0.37)
|
1.23 |
1.51 (1.23, 1.02–1.50; P = 0.03)
|
0.82 (0.67, 0.53–0.83; P <0.001) |
|
Nhồi máu cơ tim |
0.64
|
0.81 (1.27, 0.94-1.71;P = 0.12) |
0.82 (1.29, 0.96- 1.75;P = 0.09) |
1.12 |
0.91 (0.81; 0.63–1.06;P = 0.12) |
0.61
|
0.53 (0.88, 0.66–1.17;P = 0.37) |
0.75 |
0.70 (0.94, 0.74–1.19;P = 0.60) |
0.89 (1.19, 0.95–1.49;P = 0.13) |
|
Tử vong do mọi nguyên nhân |
4.13
|
3.64 (0.88, 0.77–1.00;P= 0.051)
|
3.75 (0.91, 0.80–1.03;P = 0.13)
|
2.21 |
1.87 (0.85; 0.70–1.02;P = 0.07)
|
3.94
|
3.52 (0.89, 0.80–0.99; P = 0.047)
|
4.35 |
3.99 (0.92, 0.83–1.01;P = 0.08) |
3.80 (0.87, 0.79–0.96;P = 0.006) |
9.2.2.1 Apixaban
Theo nghiên cứu ARISTOTLE (Apixaban for Reduction in Stroke and Other Thrombo-embolic Events in Atrial Fibrillation), [319] apixaban 5 mg hai lần ngày giảm 21% đột quỵ hoặc thuyên tắc hệ thống được so sánh với warfarin, kết hợp với việc giảm 31% trong xuất huyết lớn và giảm 11% tử vong do tất cả mọi nguyên nhân (tất cả đều có ý nghĩa thống kê). Tỷ lệ đột quỵ xuất huyết và xuất huyết nội sọ, nhưng không phải của đột quỵ thiếu máu cục bộ, thấp hơn với apixaban. Tỷ lệ xuất huyết tiêu hóa tương tự giữa hai nhánh điều trị. [402]
Apixaban là NOAC duy nhất đã được so sánh với aspirin ở bệnh nhân AF; apixaban giảm đáng kể cơn đột quỵ hoặc thuyên tắc hệ thống bằng 55% so với aspirin, không có hoặc chỉ có sự khác biệt nhỏ về tỷ lệ xuất huyết lớn hoặc xuất huyết nội sọ. [354.403]
9.2.2.2 Dabigatran
Trong nghiên cứu RE-LY (Randomized Evaluation of Long-Term Anticoagulation Therapy), [318.404] dabigatran 150 mg hai lần ngày giảm 35% đột quỵ và thuyên tắc hệ thống so với warfarin mà không có sự khác biệt đáng kể trong các biến cố chảy máu lớn. Dabigatran 110 mg hai lần ngày không thua kém warfarin phòng ngừa đột quỵ và thuyên tắc hệ thống, với ít hơn 20% các biến cố chảy máu nặng. Cả hai liều dabigatran giảm đáng kể đột quỵ xuất huyết và xuất huyết nội sọ. Dabigatran 150 mg hai lần mỗi ngày giảm đáng kể đột quỵ thiếu máu cục bộ bằng 24% và tỷ lệ tử vong tim mạch bằng 12%, trong khi xuất huyết tiêu hóa tăng lên đáng kể 50%. Có sự gia tăng không đáng kể trong tỷ lệ nhồi máu cơ tim với cả hai liều dabigatran, [318.404] đã không được lặp lại trong các phân tích lớn được áp dụng sau đó. [396] Những dữ liệu quan sát cũng đã nhân rộng những lợi ích của dabigatran so với VKA được xác định trong nghiên cứu RE-LY ở các bệnh nhân được điều trị chủ yếu với dabigatran liều cao hơn (150 mg hai lần mỗi ngày). [396]
9.2.2.3 Edoxaban
Trong nghiên cứu AF-TIMI 48 (Effective Anticoagulation with Factor Xa Next Generation in Atrial Fibrillation–Thrombolysis in Myocardial Infarction 48), [321] edoxaban 60 mg một lần mỗi ngày và edoxaban 30 mg một lần mỗi ngày (với giảm liều ở những bệnh nhân nhất định, Bảng 13), được so sánh với warfarin điều chỉnh liều. [405] Edoxaban 60 mg mỗi ngày một lần là không thua kém warfarin (Bảng 13). Trong một phân tích về điều trị, edoxaban 60 mg một lần mỗi ngày giảm đáng kể đột quỵ hoặc thuyên tắc hệ thống 21% và giảm đáng kể biến cố xuất huyết lớn bằng 20% so với warfarin, trong khi edoxaban 30 mg mỗi ngày một lần không thua kém warfarin để ngăn ngừa đột quỵ và thuyên tắc hệ thống nhưng lại giảm đáng kể biến cố xuất huyết lớn bằng 53%. Tử suất tim mạch đã được giảm ở bệnh nhân ngẫu nhiên dùng edoxaban 60 mg một lần mỗi ngày hoặc edoxaban 30 mg một lần mỗi ngày so với warfarin. Chỉ có phác đồ liều cao đã được phê duyệt để phòng ngừa đột quỵ trong AF.
9.2.2.4 Rivaroxaban
Trong nghiên cứu ROCKET-AF (Rivaroxaban Once Daily Oral Direct Factor Xa Inhibition Compared with Vitamin K Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation), [320] bệnh nhân được chọn ngẫu nhiên cho rivaroxaban 20 mg một lần mỗi ngày hoặc VKA, với liều điều chỉnh đến 15 mg mỗi ngày cho những người được tính toán CrCl 30-49 ml / phút bằng công thức Cockroft-Gault (Bảng 13). Rivaroxaban không thua kém warfarin trong ngăn ngừa đột quỵ và thuyên tắc hệ thống trong phân tích mục tiêu đến điều trị, trong khi theo giao thức trên phân tích điều trị đã đạt được có ưu thế mang tính thống kê với mức giảm 21% trong đột quỵ hoặc thuyên tắc hệ thống so với warfarin. Rivaroxaban không làm giảm tỷ lệ tử vong, đột quỵ thiếu máu cục bộ, hoặc các biến cố chảy máu nặng so với VKA. Có sự gia tăng trong các biến cố xuất huyết tiêu hóa, nhưng giảm đáng kể trong đột quỵ xuất huyết và xuất huyết nội sọ với rivaroxaban so với warfarin. Tần số biến cố có thể so sánh đã được báo cáo trong các phân tích được phép sử dụng, đó là một phần của quá trình điều chỉnh nguy cơ sau khi được xác nhận. [406.407]
9.2.3 Kháng đông uống không phải kháng vitamin K hoặc kháng vitamin K
Cả hai VKAs và NOACs có hiệu quả trong việc ngăn ngừa đột quỵ trong AF. Một phân tích gộp [39] dựa trên các nhóm điều trị liều cao của các nghiên cứu quan trọng của warfarin đối lại với NOACs gồm 42 411 bệnh nhân nhận được một NOACs và 29 272 đang dùng warfarin. NOACs ở những liều này đã giảm đột quỵ hoặc biến cố tắc mạch hệ thống đáng kể bằng 19% so với warfarin (RR 0,81; 95% CI 0,73-0,91; P <0,0001), chủ yếu là do giảm đột quỵ xuất huyết (RR 0,49; 95% CI 0.38- 0,64; P <0,0001). Tỉ lệ tử vong thấp hơn 10% ở những bệnh nhân ngẫu nhiên để điều trị NOAC (RR 0.90; 95% CI 0,85-0,95; P = 0,0003) và xuất huyết nội sọ đã giảm một nửa (RR 0,48; 95% CI 0,39-0,59; P <0,0001), trong khi các biến cố xuất huyết tiêu hóa xảy ra thường xuyên hơn (RR 1,25; 95% CI 1,01-1,55; P = 0,04). [39] Việc giảm đột quỵ với NOACs là nhất quán trong tất cả các phân nhóm được đánh giá, trong khi có một đề nghị giảm tương đối lớn trong xuất huyết với NOACs ở các trung tâm kiểm soát INR kém (tương tác P = 0,022). Đáng chú ý, việc giảm đáng kể trong xuất huyết nội sọ do NOACs so với warfarin dường như không liên quan đến chất lượng kiểm soát INR. [408.409]
9.2.4 Kháng đông uống ở các bệnh nhân rung nhĩ có bệnh thận mạn
Bệnh thận mạn (CKD) có liên quan với đột quỵ và xuất huyết trong các bộ dữ liệu lớn. [410.411] Các thuốc chống đông máu có thể được sử dụng một cách an toàn ở các bệnh nhân AF với CKD nhẹ, trung bình hoặc nặng [tốc độ lọc cầu thận (GFR) ≥15 mL / phút]:. Nghiên cứu SPAF III (Stroke Prevention in Atrial Fibrillation) 805/1936 người tham gia ngẫu nhiên với CKD giai đoạn 3 (ước tính GFR <59 ml / phút / 1,73 m2), đã được thông báo kết quả tốt với warfarin (INR 2-3). [412] Phát hiện này được hỗ trợ bằng một cơ sở dữ liệu lớn của Thụy Điển, trong đó nguy cơ đột quỵ thấp hơn ở bệnh nhân suy thận với AF điều trị với warfarin (HR được điều chỉnh 0,76; 95% CI 0,72-0,80), [413] trong khi xuất huyết cũng tăng nhẹ, đặc biệt trong quá trình khởi đầu điều trị.[414] Trong một phân tích tổng hợp các thử nghiệm NOAC lớn, bệnh nhân suy thận nhẹ hoặc vừa bị đột quỵ , thuyên tắc hệ thống, hoặc các biến cố chảy máu nặng với NOACs ít hơn so với warfarin. [415] Chức năng thận nên được theo dõi thường xuyên ở bệnh nhân AF với OACs để cho phép phù hợp liều cho những người với NOACs (Bảng 14) và để tinh chỉnh tính toán nguy cơ. [416]
Bảng 14. Điều chỉnh liều NOACs khi đánh giá trong các nghiên cứu pha III(adapted from Hart et al.316)
|
|
Dabigatran (RE-LY)318, 425 |
Rivaroxaban (ROCKET-AF) 320, 426 |
Apixaban (ARISTOTLE) 319, 427 |
Edoxaban (ENGAGE AF-TIMI 48) 321 |
|
Thanh thải của thận |
80% |
35% |
25% |
50% |
|
Số bệnh nhân |
18 113 |
14 264 |
18 201 |
21 105 |
|
Liều lượng |
150 mg or 110 mg hai lần mỗi ngày |
20 mg một lần mỗi ngày |
5 mg hai lần mỗi ngày |
60 mg (or 30 mg) Một lần mỗi ngày |
|
Tiêu chuẩn loại trừ cho CKD |
CrCl <30 mL/min
|
CrCl <30 mL/min
|
Creatinine huyết thanh>2.5 mg/dL or CrCl <25 mL/min |
CrCl <30 mL/min |
|
Điều chỉnh liều với CKD |
Không |
15 mg một lần mỗi ngày Nếu CrCl 30–49 mL/min |
2.5 mg twice daily if serum creatinine ≥1.5 mg/dL (133 μmol/L) cộng tuổi ≥80 tuổi Hoặc cân nặng≤ 60 kg |
30 mg (hoặc 15 mg) một lần mỗi ngày nếu CrCl <50 mL/min |
|
% bệnh nhân có CKD |
20% với CrCl 30–49 mL/min |
21% với CrCl 30–49 mL/min |
15% với CrCl 30–50 mL/dL |
19% với CrCl <50 mL/min |
|
Giảm đột quỵvà thuyên tắc hệthống |
Không có tương tác với trạng thái CKD |
Không có tương tác với trạng thái CKD |
Không có tương tác với trạng thái CKD |
NA |
|
Giảm xuất huyết lớn so sánh với warfarin. |
Giảm xuất huyết lớn với dabigatran lớn hơn ởcác bệnh nhân có eGFR >80 mL/min với liều khác |
Xuất huyết lớn tương từ
|
Giám xuất huyết lớn với apixaban |
NA |
CKD = bệnh thận mạn tính; CrCl = thanh thải creatinin; GFR = tốc độ lọc cầu thận; NA = không có sẵn.
9.2.5 Kháng đông uống ở bệnh nhân rung nhĩ lọc thận
Khoảng một trong tám bệnh nhân lọc máu bị AF, với tỷ lệ mắc là 2,7 / 100 bệnh nhân-năm. [417] AF kết hợp với tăng tử suất ở những bệnh nhân chạy thận nhân tạo. [417] Không có nghiên cứu ngẫu nhiên đánh giá OAC ở những bệnh nhân chạy thận nhân tạo, [418] cũng như không có nghiên cứu có đối chứng NOACs ở bệnh nhân suy thận nặng (CrCl <25-30 ml / phút). [318-321] Warfarin sử dụng được kết hợp hoặc mức trung dung hoặc nguy cơ đột quỵ tăng lên trong phân tích cơ sở dữ liệu của các bệnh nhân chạy thận nhân tạo, [419-421] gồm một phân tích dựa trên dân số ở Canada (HR điều chỉnh đối với đột quỵ 1,14; 95% CI 0,78-1,67, HR điều chỉnh cho xuất huyết 1,44; 95% CI 1.13- 1,85). [422] Ngược lại, số liệu từ Đan Mạch cho thấy lợi ích của OAC ở các bệnh nhân đang điều trị thay thế thận. [423] Do đó, các nghiên cứu có đối chứng của các kháng đông (cả hai VKAs và NOACs) ở các bệnh nhân AF lọc máu là cần thiết. [424]
9.2.6 Các bệnh nhân rung nhĩ đòi hỏi ghép thận
Không có nghiên cứu ngẫu nhiên đánh giá OAC ở bệnh nhân sau ghép thận. Các đơn thuốc điều trị NOAC nên được hướng dẫn bằngtần số lọc cầu thận(GFR) của các thận ghép được ước tính. Tương tác dược động học có khả năng của các OAC với các thuốc ức chế miễn dịch cần được xem xét.
9.2.7 Điều trị kháng tiểu cầu như một thay thế cho các thuốc chống đông đường uống
Việc hỗ trợ bằng chứng kháng tiểu cầu đơn trị liệu để phòng ngừa đột quỵ ở AF rất hạn chế. [38,428-430] VKA điều trị ngăn ngừa đột quỵ, tắc mạch hệ thống, nhồi máu cơ tim và tử vong tim mạch tốt hơn so với điều trị kháng tiểu cầu đơn hoặc kép với aspirin và clopidogrel (nguy cơ hàng năm 5,6% cho aspirin và clopidogrel so với 3,9% với điều trị VKA). [431] Thậm chí những lợi ích lớn hơn đã được nhận thấy ở những bệnh nhân VKA được điều trị với TTR cao. [432] Điều trị kháng tiểu cầu có nguy cơ tăng xuất huyết, đặc biệt điều trị kháng tiểu cầu kép (2,0% so với 1,3% với kháng tiểu cầu đơn trị; P <0,001). [433] với tần số xuất huyết tương tự như với OAC.[354.362.431.434] Như vậy, điều trị kháng tiểu cầu có thể không được khuyến cáo để phòng ngừa đột quỵ ở bệnh nhân rung nhĩ.
Các khuyến cáo cho ngăn ngừa đột quỵ ở các bệnh nhân rung nhĩ (KC 2)
|
Các khuyến cáo |
Classa |
Levelb |
Refc |
|
Điều trị kháng đông uống để ngăn ngừa thuyên tắc được khuyến cáo cho tất cả các bệnh nhân nam giới AF với thang điểm CHA2DS2-VASc 2 hoặc hơn. |
I |
A |
38, 318–321, 354, 404 |
|
Điều trị kháng đông uống để ngăn ngừa thuyên tắc được khuyến cáo cho tất cả các bệnh nhân nữ AF với thang điểm CHA2DS2-VASc 3 hoặc hơn. |
I |
A |
38, 318–321, 354, 404 |
|
Điều trị kháng đông uống để ngăn ngừa thuyên tắc nên được xem xét ở các bệnh nhân nam AF có thang điểm CHA2DS2-VASc 1, xem xét các đặc điểm cá nhân và sở thích của bệnh nhân. |
IIa |
B |
371, 375–377 |
|
Điều trị kháng đông uống để ngăn ngừa thuyên tắc nên được xem xét ở các bệnh nhân nữ AF có thang điểm CHA2DS2-VASc 2, xem xét các đặc điểm cá nhân và sở thích của bệnh nhân. |
IIa |
B |
371, 376, 377 |
|
Điều trị kháng Vitamin K (INR 2.0–3.0 hoặc cao hơn) được khuyến cáo để ngăn ngừa đột quỵ ở các bệnh nhân AF có hẹp hai lá trung bình đến nặng hoặc van tim cơ học. |
I |
B |
274, 435–440 |
|
Khi khởi đầu kháng đông đường uống ở một bệnh nhân AF có hội đủ điều kiện cho một NOAC (apixaban, dabigatran, edoxaban, hoặcrivaroxaban), NOAC được khuyến cáo ưu tiên hơn kháng vitamin K. |
I |
A |
39, 318–321, 404 |
|
Khi bệnh nhân được điều trị kháng vitamin K, thời gian trong phạm vi điều trị (TTR) nên giữ càng cao có thể và theo dõi chặt chẽ. |
I |
A |
395, 432, 441-444 |
|
Các bệnh nhân AF đã điều trị thuốc kháng vitamin K có thể được xem xét điều trị NOAC nếu TTR không được kiểm soát tốt mặc dù tuân thủ tốt, hoặc nếu bệnh nhân ưa thích và không có chống chỉ định với NOAC (như van nhân tạo). |
IIb |
A |
39, 318, 319, 404, 408 |
|
Kết hợp kháng đông đường uống và ức chế tiểu cầu tăng nguy cơ xuất huyết và nên tránh ở bệnh nhân AF không có chỉ định khác với ức chế tiểu cầu. |
III (hại) |
B |
429, 445 |
|
Ở các bệnh nhân AF nam hay nữ không có yếu tố nguy cơ đột quỵ bổ sung, điều trị kháng đông hoặc kháng tiểu cầu không được khuyến cáo cho ngăn ngừa đột quỵ. |
III (hại) |
B |
368, 371, 376, 377 |
|
Đơn trị kháng tiểu cầu đơn trị không được khuyến cáo để phòng ngừa đột quỵ ở bệnh nhân AF, bất kể nguy cơ đột quỵ. |
III (hại) |
A |
38, 429, 430 |
|
NOACs (apixaban, dabigatran, edoxaban và rivaroxaban) không được khuyến cáo ở các bệnh nhân mang van tim cơ học (Mức độ chứng cứ B) hoặc hẹp van hai lá từ trung bình đến nặng (Mức độ bằng chứng C). |
III (hại) |
B-C
|
318–321, 400, 404 |
AF: rung nhĩ; CHA2DS2-VASc: Suy tim xung huyết, Tăng huyết áp, Tuổi ≥75 (gấp đôi), Tiểu đường, Đột quỵ (gấp đôi), Bệnh mạch máu, Tuổi 65–74, và Giới (nữ); INR: tỷ lệ quốc tế bình thường hóa; NOAC: kháng đông uống không phải vitamin K; OAC: kháng đông uống; TTR: thời gian trong phạm vi điều trị (time in therapeutic range); VKA: kháng vitamin K.
aClass của các khuyến cáo.
bMức độ bằng chứng.
cTài liệu tham khảo ủng hộ khuyến cáo.
9.3 Làm bít tắc và loại bỏ tiểu nhĩ trái
9.3.1 Các dụng cụ bít tắc tiểu nhĩ trái
Can thiệp bít tắc tiểu nhĩ trái (LAA)[446-449] và kinh nghiệm hạn chế với thủ thuật bít tắc LAA qua da, chủ yếu được báo cáo trong các nghiên cứu quan sát và đăng ký. Chỉ có một thiết bị (Watchman®) đã được so sánh với liệu pháp VKA trong các thử nghiệm ngẫu nhiên [(Watchman Left Atrial Appendage System for Embolic Protection in Patients With AF trial), xem Bảng 2; và PREVAIL (Prospective Randomized Evaluation of the Watchman LAA Closure Device In Patients with AF Versus Long Term Warfarin Therapy trial)]. [449-451] Trong các tập dữ liệu, bít tắc LAA không thua kém với điều trị VKA để phòng ngừa đột quỵ ở bệnh nhân AF với nguy cơ đột quỵ vừa phải, với khả năng tần số xuất huyết thấp hơn ở các bệnh nhân được tiếp tục theo dõi tiếp theo. [452.453] Các dữ liệu này được xác nhận trong phân tích gộp 2 nghiên cứu ở mức bệnh nhân và các đăng ký được kết hợp của chúng. [453] Bít tắc LAA cũng có thể làm giảm nguy cơ đột quỵ ở những bệnh nhân có chống chỉ định với OAC. [454.455] Thủ thuật cấy có thể gây ra các biến chứng nghiêm trọng, [446,456-458] với tần số biến cố cao được thông báo trong các phân tích từ các dữ liệu bảo hiểm và tổng quan hệ thống, có thể xác định một mức độ nhất định báo cáo sai lệch. [446.456] Đăng ký châu Âu lớn vừa mới đây (A large recent European registry) đã thông báo tần số cấy thành công cao (98%), với một tỷ lệ biến chứng thủ thuật có thể chấp nhận được 4% trong 30 ngày. [459] Hầu hết các bệnh nhân trong bệnh sử được coi không phù hợp bằng điều trị kháng đông đường uống dường như được làm tương đối rõ cùng với các OAC được điều chỉnh đồng thời. [396.407.460] Các nghiên cứu đối chứng đủ mạnh phù hợp được cần thiết ngay để thông báo sử dụng các dụng cụ này tốt nhất, gồm cả người được bít LAA, họ không thực sự phù hợp cho OAC hoặc ở các bệnh nhân bị đột quỵ với OAC, các so sánh ngẫu nhiên những người bít LAA với NOACs, cả đánh giá điều trị kháng tiểu cầu tối thiểu có thể chấp nhận sau bít LAA.
9.3.2 Làm bít tắc hoặc loại bỏ tiểu nhĩ trái bằng ngoại khoa
Bít LAA bằng phẫu thuật hoặc làm tắc đi kèm phẫu thuật tim đã được thực hiện trong nhiều thấp kỷ và với các kỹ thuật khác nhau. Nhiều nghiên cứu quan sát cho thấy tính khả thi và an toàn của phẫu thuật bít /làm tắc LAA, nhưng chỉ có tư liệu nghiên cứu đối chứng hạn chế có sẵn. [461-464] Dòng LAA tồn lưu hoặc bít không hoàn toàn có thể tăng nguy cơ đột quỵ. [465] Trong hầu hết các nghiên cứu, bít / tắc LAA được thực hiện trong quá trình phẫu thuật tim hở khác, cũng như gần đây trong phối hợp với triệt phá ngoại khoa AF [463] hoặc như là một thủ thuật soi lồng ngực đơn thuần. Một thử nghiệm ngẫu nhiên đánh giá vai trò của phẫu thuật AF và bít LAA đồng thời được thông báo trong năm 2015, không có một lợi ích rõ ràng của tắc LAA cho ngăn ngừa đột quỵ trong phân nhóm trải qua ngoại khoa AF. [466] Một thử nghiệm ngẫu nhiên lớn đang được tiến hành. [467]
Khuyến cáo bít hoặc loại bỏ tiểu nhĩ trái (KC 3)
|
Các khuyến cáo |
Classa |
Levelb |
Refc |
|
Sau khi bít hoặc loại trừ LAA bằng ngoại khoa, người ta khuyến cáo tiếp tục kháng đông ở bệnh nhân nguy cơ AF cho ngăn ngừa đột quỵ. |
I |
B |
461, 462 |
|
Bít LAA có thể được xem xét để ngăn ngừa đột quỵ ở bệnh nhân có chống chỉ định điều trị kháng đông lâu dài (chẳng hạn, những người có xuất huyết nguy hiểm đến tính mạng trước đó không có nguyên nhân có thể hồi phục) |
IIb
|
B |
449, 453, 454 |
|
Bít tắc hoặc loại bỏ LAA bằng phẫu thuật có thể được xem xét để phòng ngửa đột quỵ ở các bệnh nhân có AF trải qua ngoại khoa tim. |
IIb |
B |
463 |
|
Bít tắc hoặc loại bỏ LAA bằng phẫu thuật có thể được xem xét ngăn ngừa đột quỵ ở các bệnh nhân trải qua phẫu thuật AF nội soi. |
IIb |
B |
468 |
AF: rung nhĩ; LAA: tiểu nhĩ trái.
aClass các khuyến cáo.
bMức độ bằng chứng.
cTài liệu tham khảo ủng hộ các khuyến cáo.
9.4 Ngăn ngừa đột quỵ thứ phát
Các yếu tố nguy cơ quan trọng nhất cho đột quỵ ở các bệnh nhân rung nhĩ được gia tăng theo tuổi và đột quỵ thuyên tắc tim trước đó hoặc TIA, [382]nhấn mạnh sự cần thiết cho OAC ở các bệnh nhân này. Nguy cơ cao nhất của đột quỵ tái phát ở giai đoạn sớm sau đột quỵ hoặc TIA lần đầu. [469,470]
9.4.1 Điều trị đột quỵ thiếu máu cục bộ cấp
Tiêu huyết khối hệ thống bằng chất hoạt hóa plasminogen tổ chức tái tổ hợp (recombinant tissue plasminogen activator: rtPA) là điều trị nội khoa có hiệu quả và đã được phê duyệt cho đột quỵ thiếu máu cục bộ cấp tính ở bệnh nhân có biểu hiện trong phạm vi 4,5 h khởi phát triệu chứng. [471] Tiêu huyết khối hệ thống chống chỉ định ở những bệnh nhân đang điều trị OAC. [472.473] Chất hoạt hóa plasminogen tổ chức tái tổ hợp có thể được cho ở những bệnh nhân được điều trị bằng VKA nếu INR < 1,7, [474] hoặc ở những bệnh nhân điều trị dabigatran với thời gian thromboplastin hoạt hóa một phần bình thường và uống thuốc lần cuối cùng > 48 h trước (dựa trên sự nhất trí chuyên gia). [472] Cho dù các thuốc giải độc NOAC chuyên biệt [475] có thể được sử dụng tiếp theo bằng tiêu huyết khối hệ thống cần phải được xem xét. Lấy bỏ huyết khối có thể được thực hiện ở những bệnh nhân được kháng đông với tắc động mạch cảnh trong đoạn xa hoặc động mạch não giữa ở cửa sổ 6h. [476]
9.4.2 Khởi đầu kháng đông sau cơn thiếu máu cục bộ tạm thời hoặc đột quỵ thiếu máu cục bộ
Dữ liệu về việc sử dụng tối ưu thuốc chống đông (heparin, heparin trọng lượng phân tử thấp, heparinoid, VKA, NOAC) trong những ngày đầu tiên sau khi bị đột quỵ còn đang ít. Thuốc chống đông đường tiêm dường như được liên kết với giảm không đáng kể đột quỵ thiếu máu cục bộ tái phát khi dùng 7-14 ngày sau đột quỵ cấp tính [tỷ lệ chênh (OR) 0,68; 95% CI 0,44-1,06), với một sự gia tăng đáng kể xuất huyết nội sọ có triệu chứng (OR 2,89;. 95% CI 1,19-7,01), và tỷ lệ tương tự về tử vong hoặc tàn phế trong theo dõi cuối cùng.[477] Dường như nguy cơ xuất huyết trong chống đông đường tiêm vượt quá lợi ích phòng ngừa đột quỵ trong những ngày đầu tiên sau khi đột quỵ lớn, trong khi bệnh nhân TIA hoặc đột quỵ nhỏ có thể được hưởng lợi từ khởi đầu sớm (ngay lập tức) hoặc tiếp tục thuốc chống đông. Vì vậy, người ta đề xuất để bắt đầu thuốc chống đông máu ở bệnh nhân AF giữa 1 và 12 ngày sau khi cơn đột quỵ thiếu máu cục bộ, tùy thuộc vào mức độ nghiêm trọng của đột quỵ (Hình 9). [478] Người ta đề nghị hình ảnh não lặp lại để xác định sự bắt đầu tối ưu của thuốc chống đông máu ở bệnh nhân đột quỵ lớn có nguy cơ biến đổi xuất huyết. OAC dài hạn với VKA [363,479-481] hoặc NOAC [482] đưa đến lợi ích ở những bệnh nhân AF sống sót sau đột quỵ. NOACs dường như để mang đến những kết quả tốt hơn một chút, chủ yếu là do xuất huyết nội sọ và đột quỵ xuất huyết ít (OR 0,44; 95% CI 0,32-0,62). [482] Dữ liệu chi tiết cho edoxaban chưa được công bố. [321] Nếu một bệnh nhân bị đột quỵ hoặc TIA trong khi dùng một thuốc chống đông máu, chuyển sang thuốc chống đông khác cần được xem xét.
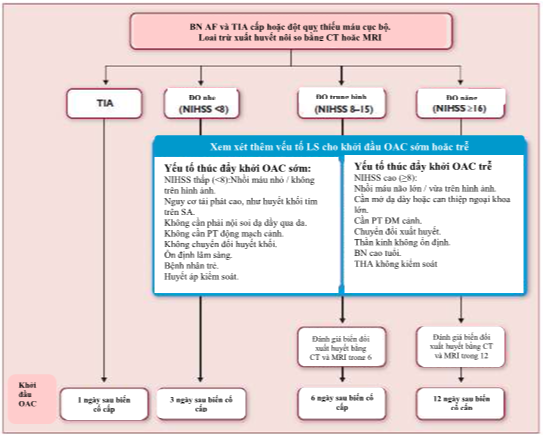
AF: rung nhĩ. CT: chụp cắt lớp điện toán. NIHSS: Hội quốc gia của thang điểm mức độnặng sức khỏe đột quỵ. OAC: kháng đông uống. TIA: cơn thoảng thieus máu não cục bộ. ĐQ: đột quỵ. BN: bệnh nhân. BN: bệnh nhân. PT: phẫu thuật. ĐM: động mạch. THA: tăng huyết áp.
Hình 9. Khởi đầu hoặc tiếp tục kháng đông ở các bệnh nhân AF sau đột quỵ hoặc cơn thiếu máu cục bộ thoáng qua. Phương pháp này dựa trên cơ sở đồng thuận hơn các tư liệu tiền cứu.
9.4.3 Khởi đầu kháng đông sau xuất huyết nội sọ
Không có nghiên cứu tiền cứu khảo sát các lợi ích hoặc nguy cơ khởi đầu của OAC sau xuất huyết nội sọ, [483] cũng như các bệnh nhân có tiền sử xuất huyết nội sọ đã được loại trừ khỏi các nghiên cứu ngẫu nhiên so sánh NOACs với VKAs. Các bằng chứng hiện có chỉ ra thuốc chống đông ở các bệnh nhân AF có thể được khởi đầu lại sau 4-8 tuần, đặc biệt khi nguyên nhân gây chảy máu hoặc các yếu tố nguy cơ có liên quan (ví dụ như tăng huyết áp không được kiểm soát, xem Bảng 12) đã được xử lý, cũng như điều trị như vậy dẫn đến đột quỵ tái phát ít hơn(thiếu máu cục bộ) và tử vong thấp hơn. [460.484] Nếu thuốc chống đông máu được cho lại, có vẻ như hợp lý để xem xét các thuốc chống đông có nguy cơ chảy máu thấp. [39] Hình 10 mô tả ý kiến đồng thuận về việc bắt đầu hoặc nối lại OAC sau xuất huyết nội sọ. Người ta đề nghị một quyết định đa ngành với tập trung từ các bác sỹ đột quỵ / thần kinh, tim mạch, XQ, thần kinh, cũng như các bác sỹ ngoại thần kinh.

Hình 10. Khởi đầu hoặc cho lại kháng đông ở các bệnh nhân AF sau xuất huyết nội sọ. Phương pháp tiếp cận này dựa trên cơ sở ý kiến đồng thuận và tư liệu hồi cứu. Ở tất cả các bệnh nhân, đánh giá bằng ý kiến đa ngành được đòi hỏi trước khi điều trị.
Các khuyến cáo cho dự phòng đột quỵ thứ phát. (KC 4)
|
Các khuyến cáo |
Classa |
Levelb |
Refc |
|
Kháng đông với heparin hoặc LMWH ngay lập tức sau đột quỵ thiếu máu không được khuyến cáo ở các BN rung nhĩ |
III (hại) |
A |
477 |
|
Ở bệnh nhân bị TIA hoặc đột quỵ trong khi đang sử dụng kháng đông, tuân thủ điều trị nên được đánh giá và tối ưu hóa. |
IIa |
C |
|
|
Ở các bệnh nhân bị đột quỵ thiếu máu cục bộ từ trung bình đến nặng trong khi dùng kháng đông, kháng đôngcần được ngừng trong 3 đến 12 ngày trên cơ sở đánh giá đột quỵ cấp đa ngành và nguy cơ xuất huyết. |
IIa |
C |
|
|
Ở bệnh nhân AF bị đột quỵ, aspirin nên được xem xét cho để ngăn ngừa đột quỵ thứ phát cho đến tận khi khởi đầu hoặc cho lại kháng đông. |
IIa |
B |
485 |
|
Tiêu sợi huyết với rt-PA không được khuyến cáo nếu INR > 1.7 (hoặc cho bệnh nhân dùng dabigatran, nếu aPTT ngoài giới hạn bình thường). |
III (hại) |
C |
472, 474 |
|
NOACs được khuyến cáo ưa chuộng hơn VKAs hoặc aspirin ở bệnh nhân AF có đột quỵ trước đó. |
I |
B |
363, 482 |
|
Sau TIA hoặc đột quỵ phối hợp điều trị OAC và chống tiểu cầu không được khuyến cáo. |
III (hại) |
B |
486 |
|
Sau xuất huyết nội sọ, kháng đông uống ở bệnh nhân AF có thể khởi đầu lại sau 4 đến 8 tuần được cho thấy nguyên nhân xuất huyết hoặc yếu tố nguy cơ có liên quan được xử lý và kiểm soát. |
IIb |
B |
483, 494, 487 |
AF: rung nhĩ; INR: tỷ lệ quốc tế bình thường hóa; LMWH: Heparin trọng lượng phân tử thấp; NOAC: kháng đông uống không phải kháng vitamin K; OAC: kháng đông uống; TIA: cơn thoáng thiếu máu cục bộ; VKA: kháng vitamin K.
aClass của các khuyến cáo.
bMức độ bằng chứng.
cCác tài liệu tham khảo ủng hộ khuyến cáo.
9.5 Các chiến lược để làm tối thiểu xuất huyết do điều trị kháng đông.
Trong phân tích gộp 47 nghiên cứu, tỷ lệ xuất huyết toàn bộ với VKAs là 2.1 (phạm vi 0.9–3.4) / 100 bệnh nhân – năm ở các nghiên cứu đối chứng và 2.0 (phạm vi 0.2–7.6) / 100 bệnh nhân – năm đối với bộ dữ liệu quan sát.[488] Làm tối thiểu các yếu tố nguy cơ xuất huyết có thể điều trị được (bảng 12)dường như tối quan trọng để giảm tỷ lệ xuất huyết trên thuốc chống đông máu.
9.5.1 Tăng huyết áp không kiểm soát được
Tăng huyết áp không kiểm soát được làm tăng nguy cơ xuất huyết khi dùng OAC. [53] Do đó, giữ huyết áp được kiểm soát tốt liên quan đặc biệt ở những bệnh nhân AF được dùng kháng đông. Điều trị theo hướng dẫn hiện nay được khuyến cáo ở những bệnh nhân tăng huyết áp đã được biết. [489]
9.5.2 Biến cố xuất huyết trước đây
Bệnh sử các biến cố xuất huyết và sự hiện diện của thiếu máu là bộ phận quan trọng của việc đánh giá tất cả các bệnh nhân nhận được kháng đông đường uống. Phần lớn các biến cố xuất huyết là tiêu hóa. So với warfarin, nguy cơ chảy máu đường tiêu hóa được tăng lên cho dabigatran 150 mg hai lần mỗi ngày, [396.490] rivaroxaban 20 mg mỗi ngày một lần[491] và edoxaban 60 mg mỗi ngày một lần. [321] Nguy cơ xuất huyết tiêu hóa được so sánh warfarin với dabigatran 110 mg hai lần mỗi ngày [490] và apixaban 5 mg hai lần mỗi ngày. [319] Phân tích quan sát gần đây không xuất hiện lại những phát hiện này, cho thấy ảnh hưởng nhỏ hơn. [396.492.493] Ở các bệnh nhân có nguyên nhân xuất huyết được nhận biết và sửa chữa, OAC có thể được khởi cho lại. Điều này cũng giống như đối với những bệnh nhân đã có xuất huyết nội sọ, một khi các yếu tố nguy cơ xuất huyết có thể thay đổi (ví dụ tăng huyết áp không được kiểm soát) đã được sửa chữa. [460.484]
9.5.3 Tỷ lệ bình thường hóa quốc tế không ổn định và liều lượng kháng đông uống không phải kháng vitamin K phù hơp.
TTR trong điều trị VKA là một yếu tố dự báo quan trọng của xuất huyết lớn. [432.441.494] Vì vậy, vì vậy người ta khuyên đạt đích INR giữa 2.0 và 3.0 ở bệnh nhân sử dụng VKAs, duy trì TTR cao (ví dụ ≥70% [494]), và để xem xét chuyển sang NOAC khi TTR cao không thể được duy trì. [444] Liều NOAC nên tiếp theo tiêu chuẩn giảm liều được đánh giá trong các nghiên cứu lâm sàng, xem xét chức năng thận, tuổi, cả trọng lượng cơ thể. Thông tin và quyền của bệnh nhân, được đưa ra tốt nhất quanh điều chỉnh AF một cách tích hợp, dường như là tối quan trọng để đạt tới mục đích này.
9.5.4 Lạm dụng alcohol
Quá mức alcohol là một yếu tố nguy cơ xuất huyết ở những bệnh nhân được sử dụng kháng đông, [384] được làm trung gian bằng tuân thủ kém, bệnh gan, xuất huyết do giãn tĩnh mạch, cả nguy cơ chấn thương nặng. Lạm dụng rượu nặng và thói quen uống rượu say nên được sửa chữa ở bệnh nhân hội đủ điều kiện cho OAC.
9.5.5 Té ngã và mất trí nhớ
Té ngã và mất trí nhớ có liên quan đến tỷ lệ tử vong tăng ở bệnh nhân AF, [495] không có bằng chứng những điều kiện rõ rệt làm tăng nguy cơ xuất huyết nội sọ. [495.496] Do đó, duy nhất thuốc chống đông nên từ chối ở các bệnh nhân với té ngã nặng không kiểm soát được (ví dụ như động kinh hoặc teo đa hệ thống với té ngã ngửa), hoặc ở những bệnh nhân được lựa chọn với chứng mất trí ở đó sự phù hợp và tuân thủ do người chăm sóc không thể đảm bảo.
9.5.6 Thử nghiệm di truyền
Xét nghiệm di truyền. Ngoài tương tác thực phẩm và thuốc, nhiều biến thể di truyền ảnh hưởng đến chuyển hóa của VKAs. [497] Việc sử dụng hệ thống thông tin di truyền cho điều chỉnh liều lượng của VKA đã được đánh giá trong một số nghiên cứu lâm sàng có đối chứng. [498-500] Thử nghiệm di truyền có ảnh hưởng ít trên TTR hoặc nguy cơ xuất huyết trên warfarin, cũng không được khuyến cáo sử dụng lâm sàng hiện nay. [501]
9.5.7 Các giai đoạn bắc cầu hỗ trợ kháng đông uống
Đại đa số các can thiệp tim mạch (ví dụ can thiệp mạch vành qua da hoặc cấy máy tạo nhịp) có thể thực hiện một cách an toàn trên kháng đông uống vẫn được tiếp tục. Khi gián đoạn kháng đông là cần thiết, bắc cầu dường như không có lợi, ngoại trừ ở bệnh nhân van tim cơ học: Trong một thử nghiệm ngẫu nhiên 1884 bệnh nhân AF, gián đoạn thuốc kháng đông máu là không thua kém bắc cầu heparin cho các kết quả của tắc động mạch huyết khối (tỷ lệ 0,4% và 0,3% tương ứng) và dẫn đến một nguy cơ chảy máu nặng (1,3% và 3,2%, tương ứng). [502] Gián đoạn OAC nên được giảm thiểu để ngăn ngừa đột quỵ.
9.6 Điều chỉnh các biến cố xuất huyết ở bệnh nhân rung nhĩ dùng kháng đông
9.6.1 Điều chỉnh xuất huyết nhẹ, trung bình và nặng
Đánh giá chung một bệnh nhân AF dùng thuốc kháng đông trải qua biến cố xuất huyết nên gồm đánh giá vị trí xuất huyết, khởi phát, cũng như mức độ nghiêm trọng của xuất huyết, thời điểm sử dụng kháng đông gần nhât và các thuốc chống huyết khối khác, cũng như các yếu tố khác ảnh hưởng đến nguy cơ xuất huyết như CKD, lạm dụng alcohol, cả các thuốc dùng đồng thời. Các xét nghiệm nên bao gồm hemoglobin, hematocrit, số lượng tiểu cầu, chức năng thận, đối với bệnh nhân VKA, thời gian prothrombin, thời gian thromboplastin được hoạt hóa một phần (aPTT), cũng như INR. xét nghiệm đông máu không cung cấp nhiều thông tin ở bệnh nhân sử dụng NOACs, ngoại trừ aPTT trong trường hợp sử dụng dabigatran. Nhiều xét nghiệm đông máu chuyên biệt đã có, gồm thời gian pha loãng thrombin (diluted thrombin time) (HEMOCLOT) cho dabigatran và xét nghiệm định lượng kháng yếu tố Xa được hiệu chuẩn. [503] Tuy nhiên, các xét nghiệm này không phải luôn luôn có sẵn và thường không cần thiết cho điều chỉnh xuất huyết. [504]
Người ta đề xuất một chương trình đơn giản để điều chỉnh các biến cố xuất huyết ở các bệnh nhân sử dụng OAC (Hình 11). Biến cố xuất huyết nhẹ nên được điều trị bằng các biện pháp hỗ trợ như nén cơ học hoặc phẫu thuật nhỏ để đạt được cầm máu. Ở những bệnh nhân đang uống VKAs, liều tiếp theo của VKA có thể được hoãn lại. NOACs có nửa đời sống ngắn trong plasma khoảng 12 h, cũng như cầm máu được cải thiện ước chừng trong phạm vi 12-24 giờ sau khi dùng liều trì hoãn hoặc ngưng. Điều trị biến cố xuất huyết trung bình có thể yêu cầu truyền máu và truyền dịch thay thế. Can thiệp chẩn đoán và điều trị chuyên biệt chống lại trực tiếp nguyên nhân xuất huyết (như nội soi dạ dầy) nên được thực hiện kịp thời. Nếu vừa mới uống NOAC (<2-4 h), uống than hoặc rửa dạ dày sẽ làm giảm xâm nhập thuốc hơn nữa. Lọc máu làm sạch dabigatran nhưng ít hiệu quả hơn cho các NOACs khác.
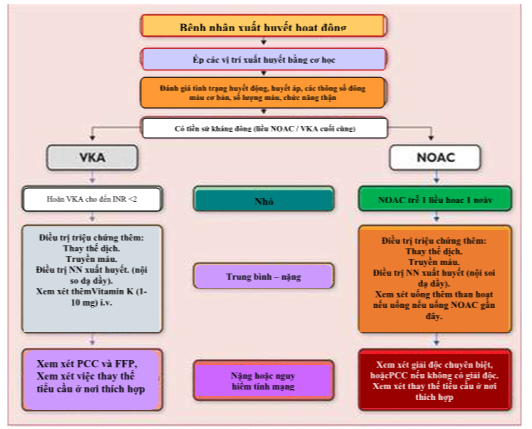
PPP: huyết tương tươi đông lạnh. INR: tỷ lệ quốc tế bình thường hóa. I.V: tiêm tĩnh mạch. NOAC: kháng đông uống không phải kháng vitamin K. OAC: kháng đông
Hình 11. Điều chỉnh xuất huyết hoạt động ở các bệnh nhân đang uống kháng đông.Tổ chức cần phải có một quy trình thống nhất tại chỗ.
Đảo ngược ngay lập tức của ảnh hưởng chống huyết khối được chỉ định trong các biến cố xuất huyết nghiêm trọng hoặc đe dọa tính mạng. Một quy trình tổ chức thống nhất cho việc xử lý xuất huyết đe dọa tính mạng nên có thể được đánh giá và chứng minh bằng tư liệu ở tất cả mọi thời điểm để chắc chắn điều chỉnh khởi đầu phủ hợp. Đối với VKAs, sử dụng huyết tương tươi đông lạnh (fresh frozen plasma) phục hồi đông máu nhanh hơn so với vitamin K, cũng như phức hợp prothrombin tập trung kết hợp với trường hợp tử vong thấp nhất sau xuất huyết nội sọ do điều trị VKA với INR ≥1.3 INR. [506] Trong một nghiên cứu ngẫu nhiên đa trung tâm 188 bệnh nhân, phức hợp prothrombin tập trung yếu tố 4 đã đạt được phục hồi INR và hiệu quả đông máu nhanh hơn plasma ở các bệnh nhân trải qua thủ thuật ngoại khoa khẩn cấp hoặc thủ thuật xâm lấn. [507] Sử dụng phức hợp prothrombin tập trung cũng có thể được xem xét cho xuất huyết nghiêm trọng do điều trị NOAC nếu thuốc giải độc chuyên biệt (antidote) không có sẵn.
Một số thuốc giải độc cho NOACs đang được phát triển. Idarucizumab (đã được FDA Hoa Kỳ và Cơ quan Y tế châu Âu phê duyệt năm 2015) là một mảnh kháng thể được nhân bản có sẵn trong lâm sàng liên kết với dabigatran và phục hồi ảnh hưởng của nó một cách nhanh chóng và phụ thuộc liều mà không qua chỉnh sửa hay tạo thrombin. [475] Andexanet alpha, một yếu tố Xa ở người tái tổ hợp được biến đổi mà không hoạt hóa enzym, đảo ngược hoạt động chống đông của yếu tố kháng yếu tố Xa ở người khỏe mạnh trong vòng vài phút sau khi tiêm và trong khoảng thời gian truyền, với một sự gia tăng thoáng qua trong các chỉ dấu của hoạt động đông máu của sự phù hợp lâm sàng không chắc chắn. [508] Một thuốc khác được phát triển là ciraparantag (PER977), một thuốc giải độc được thiết kế để đảo ngược cả thrombin trực tiếp và ức chế yếu tố Xa cũng như các chất ức chế enoxaparin gián tiếp. [509] Sự hữu ích lâm sàng của các thuốc giải độc chuyên biệt cần đánh giá thêm.
9.6.2 Kháng đông uống ở các bệnh nhân rung nhĩ có nguy cơ hoặc có biến cố xuất huyết
Trong khi điều trị bằng thuốc kháng đông nên được dừng lại để kiểm soát xuất huyết hoạt động, hiếm khi có chống chỉ định tuyệt đối kháng đông đường uống dài hạn sau khi xuất huyết. Khi xuất huyết gây khó chịu là những lý do để ngừng kháng đông, một sự thay đổi từ một thuốc chống đông sang một kháng đông khác có vẻ hợp lý. Nhiều nguyên nhân hoặc khởi kích các biến cố xuất huyết có thể được điều trị và / hoặc loại bỏ, gồm tăng huyết áp không được kiểm soát, viêm loét đường tiêu hóa, cả phình động mạch nội sọ. Khởi đầu trở lại kháng đông sau biến cố xuất huyết thường được chứng minh về mặt lâm sàng. [460.510] Quyết định khó khăn, bao gồm cả việc chấm dứt và khuyến cáo kháng đông, cần được thực hiện bằng một đội đa ngành, cân bằng nguy cơ đột quỵ tái phát được tính toán và xuất huyết, cũng như xem xét các nguy cơ xuất huyết của các liệu pháp ngăn ngừa đột quỵ khác. Loại bỏ hoặc tắc bít tiểu nhĩ trái (LAA) có thể là một sự thay thế ở những bệnh nhân được lựa chọn.
Khuyến cáo cho điều chỉnh xuất huyết. (KC 5)
|
Các khuyến cáo |
Classa |
Levelb |
Refc |
|
Kiểm soát huyết áp ở bệnh nhân dùng kháng đông có tăng huyết áp cần được xem xét để giảm nguy cơ xuất huyết. |
IIb |
B |
511 |
|
Khi dabigatran được sử dụng, liều được giảm (110mg 2 lần ngày) có thể được xem xét ở bệnh nhân > 75 tuổi để giảm nguy cơ xuất huyết. |
IIb |
B |
490 |
|
Bệnh nhân có nguy cơ cao xuất huyết đường tiêu hóa, sắp đặt VKA hoặc NOAC khác nên được ưu tiên hơn dabigatran 150 mg 2 lần ngày, rivaroxaban 20 mg một lần ngày, hoặc edoxaban 60 mg một lần ngày |
IIb |
B |
321, 396, 402, 405, 490, 492, 493, 512 |
|
Tư vấn và điều trị để tránh quá mức alcohol nên được xem xét ở tất cả các bệnh nhân AF được xem xét cho OAC. |
IIb |
C |
|
|
Các test di truyền trước khi khởi đầu điều trị VKA không được khuyến cáo |
III (không lợi ích) |
B |
497 |
|
Tái khởi đầu lại OAC sau biến cố xuất huyết nên được xem xét ở tất cả bệnh nhân đủ điều kiện bằng đội AF đa ngành, xem xét kháng đông khác và các can thiệp ngăn chặn đột quỵ, điều chỉnh cải thiện các yếu tố bổ xung vào xuất huyết và nguy cơ đột quỵ. |
IIb |
B |
460 |
|
Ở các bệnh nhân có các biến cố nặng hoạt hóa, người ta khuyến cáo ngừng điều trị OAC cho đến tận khi nguyên nhân xuất huyết được giải quyết. |
I |
C |
|
AF: rung nhĩ; NOAC: kháng đông uống không phải kháng vitamin K; OAC: kháng đông uống; VKA: kháng vitamin K.
aClass các khuyến cáo.
bMức độ bằng chứng.
cCác tài liệu tham khảo ủng hộ khuyến cáo.
9.7 Điều trị phối hợp kháng đông uống và kháng tiểu cầu
Khoảng 15% bệnh nhân AF trong các thử nghiệm đồng thời [513] và đăng ký [514-516] có tiền sử nhồi máu cơ tim. Giữa 5-15% bệnh nhân AF sẽ yêu cầu đặt stent tại một số thời điểm trong cuộc sống của họ. Hoàn cảnh này đòi hỏi phải xem xét cẩn thận điều trị chống huyết khối, cân bằng nguy cơ xuất huyết, nguy cơ đột quỵ và nguy cơ bị hội chứng mạch vành cấp (ACS). [516] Kê đơn đồng thời OAC với điều trị kháng tiểu cầu, trong điều trị ba loại rõ ràng tăng nguy cơ tuyệt đối xuất huyết lớn. [445.517.518] Một phân tích gần đây liên quan đến 30 866 bệnh nhân với ACS gần đây đánh giá ảnh hưởng của việc thêm liệu pháp NOAC vào điều trị kháng tiểu cầu đơn (4135 bệnh nhân ) hoặc kép (26 731 bệnh nhân). [519] Việc bổ sung một NOAC làm tăng nguy cơ xuất huyết bằng 79-134%, trong khi giảm các biến cố thiếu máu cục bộ tái phát chỉ ở phạm vi hạn chế ở bệnh nhân không có AF. Điều trị đơn OAC, cũng như không phải điều trị kết hợp với kháng tiểu cầu, được khuyến cáo ở những bệnh nhân AF với CAD ổn định nhưng không có ACS và / hoặc can thiệp mạch vành trong 12 tháng trước đó. Ở những bệnh nhân được điều trị cho ACS và trong những người được đặt stent mạch vành, điều trị ngắn hạn kết hợp ba thuốc OAC, clopidogrel và aspirin dường như được bảo đảm (hình 12).
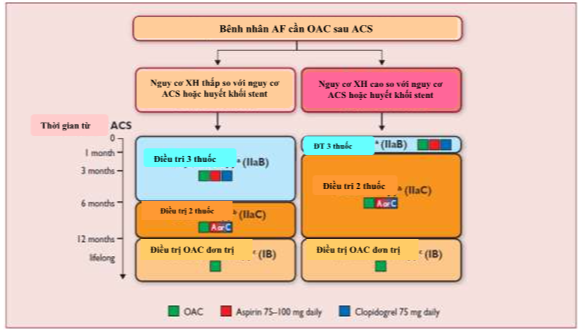
XH: xuất huyết. ACS: hội chứng mạch vành cấp.OAC: kháng đông uống.month: tháng. Daily: hàng ngày. ĐT: điều trị.PCI: can tiệp mạch vành qua da.
aĐiều trị 2 thuốc với OAC và aspirin hoặc clopidogrel có thể được xem xét ở các bệnh nhân lựa chọn, đặc biệt họ không nhận được stent hoặc bệnh nhân trong thời gian dài từ biến cố liệt kê.
bOAC cộng kháng tiểu cầu đơn.
cĐiều trị hai thuốc với OAC và kháng tiểu cầu (aspirin hoặc clopidogrel) có thể được xem xét ở các bệnh nhân nguy cơ cao biến cố mạch vành.
Hình 12. Điều trị chống huyết khối sau hội chứng mạch vành cấp ở bệnh nhân rung nhĩ đòi hỏi kháng đông.
9.7.1 Điều trị chống huyết khối sau hội chứng mạch vành cấp và can thiệp qua da ở các bệnh nhân đòi hỏi kháng đông uống
Liệu pháp phối hợp tối ưu chống huyết khối hoặc thời gian điều trị phối hợp cho các bệnh nhân AF bị can thiệp mạch vành chưa được biết, nhưng nguy cơ chảy máu liên tục cho thấy một thời gian ngắn. Sự đồng thuận của chuyên gia, [520] nhìn nhặn lại và xem xét lại do Nhóm Công tác, đề xuất các nguyên tắc sau: Các bệnh nhân AF có nguy cơ bị đột quỵ, bệnh nhân có van cơ học và bệnh nhân bị huyết khối tĩnh mạch sâu mới xẩy ra hoặc tái phát hoặc tắc phổi nên tiếp tục OAC trong thời gian và sau đặt stent. Nói chung, khoảng thời gian ngắn của điều trị 3 thuốc (OAC, aspirin, clopidogrel), sau đó một thời gian điều trị kép (OAC cộng một đơn thuốc kháng tiểu cầu) (Hình 13). Khi sử dụng NOAC, khuyến cáo đồng thuận nên xem xét liều thấp nhất có hiệu quả trong phòng ngừa đột quỵ trong AF. Không được khuyến cáo liều lượng giảm liều vượt quá liều đã được thử nghiệm trong giai đoạn III (xem Bảng 13) và đang chờ đánh giá trong các thử nghiệm đối chứng đang diễn ra. Không nên dùng phối hợp aspirin, clopidogrel và rivaroxaban liều thấp (2,5 mg x 2 lần / ngày) không dùng để phòng ngừa đột quỵ ở bệnh nhân AF. [521]

PCI: can thiệp qua da.ACS: hội chứng mạch vành cấp. OAC: kháng đông uống. Month: tháng. Daily: hàng ngày.
aĐiều trị hai thuốc với aspirin hoặc clopidogrel có thể được xem xét ở các bệnh nhân lựa chọn.
bOAC cộng kháng tiểu cầu đơn.
cĐiều trị hai thuốc với OAC và thuốc kháng tiểu cầu (aspirin hoặc clopidogrel) có thể được xem xét ở các bệnh nhân nguy cơ cao biến cố mạch vành.
Hình 13. Điều trị chống huyết khới sau can thiệp qua da có chọn lọc ở các bệnh nhân rung nhĩ đòi hỏi kháng đông.
Cần tránh sử dụng prasugrel hoặc ticagrelor như là một phần của liệu pháp ba thuốc trừ khi có sự cần thiết rõ ràng đối với các thuốc này (như huyết khối stent trên aspirin cộng với clopidogrel), do thiếu bằng chứng và nguy cơ xuất huyết lớn hơn so với clopidogrel [522.523] Các thử nghiệm đang tiến hành sẽ thông báo về những liệu pháp phối hợp như vậy trong tương lai.
Thiếu aspirin trong khi vẫn duy trì clopidogrel và OAC đã được đánh giá trong nghiên cứu WOEST (Cái gì là điều trị kháng tiểu cầu Tối ƯU và kháng đông ở các bệnh nhân kháng đông uống và Sten mạch vành), trong đó có 573 bệnh nhân đang dùng thuốc chống đông máu trải qua can thiệp can thiệp mạch vành (70% với AF) được chọn ngẫu nhiên hoặc để điều trị kép với OAC và clopidogrel (75 mg x 1 lần / ngày) hoặc điều trị ba thuốc, với OAC, clopidogrel và aspirin. [524] Xuất huyết thấp hơn trong điều trị kép so với ba thuốc, do các biến cố xuất huyết ít hơn. Tần số nhồi máu cơ tim, đột quỵ, tái tuần hoàn mạch máu mục tiêu và huyết khối không có sự khác biệt (mặc dù với số lượng biến cố thấp), nhưng tử vong tất cả các nguyên nhân thấp hơn ở nhóm điều trị kép trong 1 năm (2,5% so với điều trị ba thuốc 6,4% ). Mặc dù nghiên cứu quá nhỏ để đánh giá các hậu quả thiếu máu cục bộ, điều trị kép với OAC và clopidogrel có thể đưa ra trong tương lai như là một phương pháp thay thế cho liệu pháp điều trị ba thuốc ở bệnh nhân có AF và ACS và / hoặc can thiệp mạch vành.[525]
Các khuyến cáo điều trị phối hợp với kháng đông uống và kháng tiểu cấu.
|
Các khuyến cáo |
|
Sau stent mạch vành lựa chọn cho bệnh động mạch vành ổn dịnh ở bệnh nhân AF có nguy cơ đột quỵ, điều trị phối hợp 3 thuốc với aspirin, clopydogrel và kháng đông uống nên được xem xét kéo dài 1 tháng để ngăn chăn các biến cố thiếu máu não cục bộ và mạch vành tái phát. |
|
Sau ACS với cấy stent ở các bệnh nhân AF nguy cơ đột quỵ, phối hợp 3 thuốc với aspirin, clopydogrel và kháng đông uống nên được xem xét trong vòng 1 đến 6 tháng để ngăn chặn biến cố mạch vành và thiếu máu não cục bộ. |
|
Sau ACS với cấy stent ở các bệnh nhân AF nguy cơ đột quỵ, điều trị hai thuốc với aspirin, clopydogrel và kháng đông uống nên được xem xét lên đến 12 tháng để ngăn chặn biến cố mạch vành và thiếu máu cơ tim cục bộ tái phát. |
|
Khoảng thời gian điều trị chống huyết khối phối hợp, đặc biệt điều trị 3 thuốc, nên được giữa một giai đoạn hạn chế, cân bằng tính toán nguy cơ biến cố mạch vành tái phát và xuất huyết. |
|
Điều trị kép với bất ký thuốc kháng đông uống công clopydogrel 75 mg /ngày có thể được xem xét như sự thay thế điều trị ba thuốc khởi đầu ở các bệnh nhân lựa chọn. |
ACS: hội chứng mạch vành cấp; AF: rung nhĩ; OAC: kháng đông uống.
aClass của các khuyến cáo.
bMức độ chứng cứ.
cTài liệu tham khảo ủng hộ khuyến cáo.
Còn nữa….







