Mario Marzilli a,⁎, Filippo Crea b, Doralisa Morrone a, Robert O. Bonow c, David L. Brown d, Paolo G. Camici e, William M. Chilian f, Anthony DeMaria g, Giacinta Guarini a, Alda Huqi a, C. Noel Bairey Merz h, Carl Pepine i, Maria Chiara Scali a, William S. Weintraub j, William E. Boden k,⁎,1
a Department of Surgery, Medical, Molecular and Critical Area Pathology, University of Pisa, Italy
b Institute of Cardiology, Catholic University of the Sacred Heart, Rome, Italy
c Department of Medicine, Northwestern University, Chicago, IL, USA
d Cardiovascular Division, Washington University School of Medicine, St Louis, MO, USA
e Vita salute University and San Raffaele Hospital, Milan, Italy
f Department of Integrative Medical Sciences, Northeast Ohio Medical University, Rootstown, OH, United States of America
g Division of Cardiology, University of California, San Diego, San Diego, CA, USA
h Barbra Streisand Women’s Heart Center,
Cedars-Sinai Smidt Heart Institute, Los Angeles, CA, USA
i Division of Cardiology, Department of Medicine,
University of Florida, Gainesville, USA
j Outcomes Research, MedStar Heart & Vascular Institute,
MedStar Washington Hospital Center, USA
k VA New England Health Care System, Boston, MA, USA
Lược dịch: TS. BS. NGÔ MINH HÙNG
TÓM TẮT:
Mặc dù các hướng dẫn hiện hành về xử trí bệnh động mạch vành ổn định thừa nhận có nhiều cơ chế có thể thúc đẩy tình trạng thiếu máu cơ tim, các lưu đồ chẩn đoán, tiên lượng và điều trị được khuyến cáo vẫn tập trung vào các tổn thương xơ vữa tắc nghẽn ở động mạch vành thượng tâm mạc, và có ít tiến bộ trong việc nhận định chiến lược xử trí các nguyên nhân Thiếu Máu Cục Bộ Cơ Tim (TMCBCT) không do xơ vữa động mạch vành gây ra. Mục đích của bài viết đồng thuận này gồm ba ý: 1) để giới thiệu các bằng chứng khoa học chính yếu rằng xơ vữa tắc nghẽn ở động mạch vành thượng tâm mạch có thể cùng tồn tại với các cơ chế khác của Bệnh Tim Thiếu Máu Cục Bộ (BTTMCB); 2) để phát hiện xem việc nhận thức có nhiều cơ chế thúc đẩy TMCBCT có thể ảnh hưởng như thế nào đến xác suất tiền nghiệm, kết quả xét nghiệm tầm soát và chiến lược điều trị; và 3) để kích hoạt một cách tiếp cận toàn diện hơn đối với các hội chứng TMCBCT mãn tính, phù hợp với những hiểu biết mới về tình trạng bệnh lý này.
- DẪN NHẬP
Trong những năm gần đây, các mô hình khái niệm về bệnh tim thiếu máu cục bộ (BTTMCB) đã và đang liên tục phát triển. Giả thuyết về bệnh động mạch vành do xơ vữa gây tắc nghẽn là bệnh lý lưu hành nhưng không phải là nguyên nhân duy nhất gây ra thiếu máu cục bộ cơ tim (TMCBCT) thì giờ đây đang được xem xét lại và nhìn nhận rằng các cơ chế khác cũng có thể thúc đẩy trạng thái TMCBCT, đơn độc hoặc kết hợp nhau. Sự hiểu biết mới mẻ này về TMCBCT có thể hiểu là một tình trạng bệnh lý đa yếu tố, dựa trên một số lượng lớn các bằng chứng khoa học chứng minh rằng xơ vữa động mạch vành tắc nghẽn không phải liên quan hằng định đến TMCBCT, ngược lại, TMCBCT có thể xảy ra cả khi mà không có xơ vữa tắc nghẽn [1-6].
Ngoài các cơ chế do mạch máu, các yếu tố không phải mạch máu, bao gồm bất thường trong chuyển hóa năng lượng của tim và sự thay đổi trong lưu biến dòng máu thứ phát do kích hoạt tiểu cầu và / hoặc tình trạng viêm có thể sẽ được xem xét trong tương lai gần như là các cơ chế chịu trách nhiệm về các hội chứng TMCBCT [7-9]. Những khái niệm này nhấn mạnh sự cần thiết phải nắm bắt những kiến thức toàn diện hơn về các triệu chứng TMCBCT so với cách tiếp cận truyền thống trong đó chỗ hẹp động mạch vành thượng tâm mạc luôn được xem là trung tâm của mọi vấn đề thiếu máu cục bộ.
Tài liệu này sẽ thảo luận về sự cần thiết và ý nghĩa của sự cần thiết phải thay đổi trong thực hành lâm sàng hiện nay, phù hợp với những hiểu biết mới về cơ chế bệnh sinh của các hội chứng TMCBCT.
- ẢNH HƯỞNG CỦA ĐA CƠ CHẾ GÂY THIẾU MÁU TRÊN VIỆC TIẾP CẬN CHẨN ĐOÁN
Xử trí hiện tại tập trung vào phương pháp điều trị tắc nghẽn động mạch vành thượng tâm mạc trước tiên, giả định rằng xơ vữa động mạch tắc nghẽn vẫn là nguyên nhân khả dĩ chính yếu của thiếu máu cục bộ cơ tim, và rằng với sự hiện hữu của mảng xơ vữa động mạch tắc nghẽn, thì không cần thiết phải tìm các cơ chế đồng thời hay khả dĩ khác gây ra thiếu máu cục bộ. Do đó, bất chấp các khuyến cáo hướng dẫn điều trị, thực tiễn đương đại vẫn chủ yếu tập trung vào việc điều trị bệnh động mạch vành thượng tâm mạc, với mục tiêu điều trị là loại bỏ các tắc nghẽn làm giới hạn dòng chảy [10].
Trong tương lai, việc xác định các cơ chế thúc đẩy TMCBCT ở từng bệnh nhân và tỉ lệ lưu hành của các cơ chế không do tắc nghẽn ở bệnh nhân có hoặc không có xơ vữa động mạch vành tắc nghẽn được dự kiến sẽ trở thành một bước quan trọng trong điều trị cho các bệnh nhân có hội chứng thiếu máu cục bộ mãn.
- TỈ LỆ BỆNH LƯU HÀNH CỦA CÁC BỆNH NHÂN ĐAU THẮT NGỰC DO CƠ CHẾ KHÔNG TẮC NGHẼN ĐỘNG MẠCH THƯỢNG TÂM MẠC
Một số nghiên cứu đã ghi nhận rằng mối liên quan giữa tắc nghẽn do xơ vữa động mạch vành thượng tâm mạc với đau thắt ngực điển hình và / hoặc TMCBCT đã được xác định là không hằng định (Bảng 1). Trong một nghiên cứu trên 163 bệnh nhân đau thắt ngực, chỉ có 24% số bệnh nhân có tắc nghẽn động mạch vành thượng tâm mạc [11]. Điều đáng chú ý là, 15 trong số 39 bệnh nhân bị tổn thương động mạch vành thượng tâm mạc có giới hạn dòng chảy lại cho thấy trắc nghiệm gắng sức bình thường, điều này khẳng định mối liên hệ miễn cưỡng giữa tắc nghẽn động mạch vành thượng tâm mạc và TMCBCT. Trong thử nghiệm FAME 2, bao gồm 1220 bệnh nhân, 332 đối tượng (27%) bị đau thắt ngực và / hoặc thiếu máu cục bộ được ghi nhận có dự trữ phân suất lưu lượng [FFR] > 0,80 [12]. Trong thử nghiệm CORMICA, bệnh động mạch vành thượng tâm mạc tắc nghẽn hiện hữu trên 210 trong số 391 đối tượng (53,7%) [13].
Bảng 1. Tần suất lưu hành của chỗ hẹp nặng động mạch vành thượng tâm mạc trong các nghiên cứu đau thắt ngực gần đây
| Tổng số bệnh nhân | Bệnh nhân hẹp có chỗ hẹp nặng | Bệnh nhân không có hẹp nặng | |
| RCT
FAME 2 [12] PROMISE [28] SCOT-HEART [29] ORBITA [30] CORMICA [13] Registries Lin F [11] Patel MR [5] |
1220 4996 1778 200 391
163 398.978 |
888 549 452 143 206
40 149,739 |
332 (27%) 4447 (90%) 1326 (75%) 57 (29%) 151 (39%)
123 (76%) 249.239 (62%) |
Theo Sổ bộ Dữ liệu Tim Mạch Quốc gia Trường Môn Tim Mạch Hoa Kỳ, chỉ một nửa số bệnh nhân có nghiệm pháp đánh giá thiếu máu cục bộ dương tính có chỗ hẹp động mạch vành thượng tâm mạc hơn 50% trên chụp mạch vành [5]. Tương tự, trong dữ liệu sổ bộ CONFIRM, tỷ lệ bệnh lưu hành các chỗ hẹp động mạch vành thượng tâm mạc hơn 50% ở khoảng 50% ở nam và 30% ở nữ, và tỉ lệ này thấp hơn ở các bệnh nhân trẻ [6]. Trong một dữ liệu sổ bộ lớn gồm 375.886 bệnh nhân bị đau thắt ngực ổn định, 51% phụ nữ và 33% nam giới không bị hẹp động mạch vành thượng tâm mạc có ý nghĩa huyết động [14].
Theo Hướng dẫn ESC 2019 về Hội chứng mạch vành mạn tính, xác suất tiền nghiệm bệnh động mạch vành tắc nghẽn là 32% ở bệnh nhân nam bị đau thắt ngực điển hình, tuổi 50 – 59 và 13% ở bệnh nhân nữ bị đau thắt ngực điển hình, tuổi 50 – 59 [10]. Dựa trên những dữ liệu này, chúng tôi có thể kết luận rằng các tổn thương xơ vữa động vành mạch thượng tâm mạc, không liên quan đến thiếu máu cơ tim, thực sự vắng mặt ở hơn một nửa số bệnh nhân bị đau thắt ngực điển hình và / hoặc TMCBCT. Ngoài ra, đau thắt ngực vẫn kéo dài ở 20 – 40% số bệnh nhân, sau khi tái thông mạch vành thượng tâm mạc thành công, cho thấy các cơ chế khác có thể góp phần thúc đẩy thiếu máu cơ tim ngay cả ở những bệnh nhân có xơ vữa động mạch vành thượng tâm mạc [15].
- ĐỘ NHẠY VÀ ĐỘ CHUYÊN CỦA CÁC TRẮC NGHIỆM CHẨN ĐOÁN
Việc thiếu đi một mối liên quan nhất quán giữa hẹp động mạch vành thượng tâm mạc và các hội chứng TMCBCT, cho phép các nhà khoa học áp đặt việc xem xét lại các tiêu chí hiện tại để xác định độ nhạy và độ đặc hiệu của các xét nghiệm chẩn đoán. Theo quy ước đánh giá độ nhạy / đặc hiệu của trắc nghiệm dựa trên sự hiện diện hoặc vắng mặt của chỗ hẹp động mạch vành thượng tâm mạc hơn là sự hiện diện hay vắng mặt của TMCBCT. Khả năng không có TMCBCT ở những bệnh nhân hẹp nặng động mạch vành thượng tâm mạc, hoặc ngược lại, TMCBCT có thể xuất hiện trong trường hợp không bị hẹp động mạch vành, đã chưa được xem xét.
Do đó, trắc nghiệm gắng sức âm tính với sự hiện diện của chỗ hẹp động mạch vành thượng tâm mạc vẫn được chẩn đoán là âm tính giả, và xét nghiệm dương tính ở một bệnh nhân không bị hẹp động mạch vành thượng tâm mạc được chẩn đoán là dương tính giả. Cấu trúc này cho thấy quá đơn giản và không còn có thể sử dụng được. Dương tính hay âm tính trên các trắc nghiệm gắng sức đánh giá thiếu máu cục bộ cơ tim chỉ nên dựa trên sự hiện diện hay vắng mặt của các triệu chứng cơ năng và thực thể của thiếu máu cục bộ cơ tim, lưu ý rằng việc bộc lộ thiếu máu cục bộ cơ tim sẽ phụ thuộc hoàn toàn vào công cụ tương ứng được chọn (gắng sức, dobutamine, dypiridamole, adenosine, acetyl v.v.) với cơ chế biểu lộ của thiếu máu cục bộ cơ tim. Cho đến khi nào các tiếp cận này được áp dụng rộng rãi hơn, thì vẫn còn nguy cơ cho bệnh nhân là thiếu máu cục bộ cơ tim có thể bị bỏ qua vì không có chỗ hẹp trên động mạch vành thượng tâm mạc hoặc có khả năng chẩn đoán quá đà vì sự hiện diện của chỗ hẹp. Trong trường hợp đầu tiên, bệnh nhân sẽ bị từ chối điều trị thích hợp, trong trường hợp thứ hai, anh ta có thể nhận được các điều trị không phù hợp. Hạn chế chính của phương pháp này là chúng ta thiếu các trắc nghiệm đáng tin cậy cho các cơ chế để có thể biểu lộ ra tình trạng thiếu máu cơ tim tương ứng. Nghiệm pháp gắng sức, và dobutamine là những công cụ hữu ích để bộc lộ ra tình trạng thiếu máu cục bộ do hạn chế dòng chảy, dypiridamole và adenosine có thể xác định khả năng làm giãn vi mạch ở mô bị suy yếu, acetylcholine và ergonovine có thể gây ra co thắt mạch máu, tuy nhiên, chúng ta không có công cụ nào đáng tin cậy để đánh giá tình trạng viêm mạch vành, các xáo trộn chuyển hóa nguyên phát, v.v.
Bản chất phức tạp và tính chức năng của thiếu máu cơ tim cần phải được nhấn mạnh hơn nữa. Các cơ chế sinh lý bệnh tương tác thông qua các con đường phản hồi phức tạp và có thể theo từng cách thức cụ thể của mỗi bệnh nhân. Ví dụ, rối loạn chức năng vi mạch và viêm có thể tương tác ở một số, nhưng không phải tất cả bệnh nhân. Tương tự như vậy, ảnh hưởng của rối loạn chức năng nội mô lên vi tuần hoàn mạch vành có thể phức tạp và thay đổi theo giới tính, trong khi co thắt mạch vành có thể được điều chỉnh bởi chức năng nội mô, viêm và các thành phần của cấu trúc tế bào học [16,17]. Trong chiến lược chẩn đoán đặt trọng tâm là thiếu máu cục bộ, việc tái tạo các triệu chứng điển hình và / hoặc biến đổi ECG chẩn đoán thoáng qua, và / hoặc rối loạn vận động vùng và / hoặc bất thường tưới máu nên được xem là bằng chứng của thiếu máu cục bộ cơ tim, không nên chỉ phân biệt dựa trên giải phẫu mạch vành, ngay cả khi cơ chế thúc đẩy TMCBCT không được xác định rõ ràng. Ngoài ra, không nên từ chối chẩn đoán thiếu máu cục bộ cơ tim vì các xét nghiệm âm tính trước khi xem xét liệu nghiệm pháp gắng sức đánh giá thiếu máu cục bộ thích hợp đã được sử dụng hay chưa.
Một danh sách các cơ chế được đề xuất là nguyên nhân khả dĩ gây thiếu máu cơ tim được trình bày trong Hình 1, theo thứ tự tùy ý từ trái sang phải, bao gồm cả những cơ chế được coi là chắc chắn như (rối loạn chức năng vi mạch, co thắt, hẹp mạch vành thượng tâm mạc), có thể như (rối loạn chức năng nội mô, rối loạn chức năng tiểu cầu, thuyên tắc vi mạch), hay cũng có thể như (vận chuyển oxy, cơ chất năng lượng, rối loạn chức năng ty thể, nguồn gốc bất thường). Người ta cho rằng các cơ chế này có thể thúc đẩy đau thắt ngực và / hoặc thiếu máu cục bộ theo cách đơn độc hoặc kết hợp.
Với hiểu biết như hiện nay, chúng ta có chút hạn chế trong việc xác định nguyên nhân hoặc bộc lộ cơ chế gây đau thắt ngực ở từng bệnh nhân. Gợi ý phổ biến bao gồm sự hiện diện của các triệu chứng cơ năng và / hoặc thực thể của thiếu máu cục bộ khi nghỉ ngơi ở bệnh nhân đau thắt ngực do co thắt mạch và không có lợi ích lâm sàng khi can thiệp mạch vành qua da ở bệnh nhân rối loạn chức năng vi mạch. Tuy nhiên, điều này trái ngược hoàn toàn với sự đa dạng của các cơ chế được liệt kê ở trên. Cho đến khi có thêm bằng chứng, cách tốt nhất để hiểu cơ chế tiềm ẩn ở những bệnh nhân mắc những hội chứng TMCBCT mạn tính xuất hiện giao điểm của thông tin có được từ khai thác bệnh sử được thực hiện cẩn thận và những kết quả có được của nhiều hơn một trắc nghiệm đánh giá thiếu máu cục bộ cơ tim mang tính khả thi cao. Một khi có sẵn dữ liệu cần thiết, việc xây dựng các lưu đồ sẽ giúp dự đoán trước cơ chế bên dưới như mong đợi.
- ĐÁNH GIÁ NGUY CƠ TRONG HỘI CHỨNG MẠCH VÀNH MẠN TÍNH
Tiên lượng của bệnh nhân mắc hội chứng TMCBCT thường được quyết định bởi mức độ trầm trọng và lan tỏa của xơ vữa động mạch vành. Các báo cáo gần đây thách thức giả định này [18,19]. Trong nghiên cứu sổ bộ của Đan Mạch về BTTMCB, bệnh nhân bị đau thắt ngực và động mạch vành bình thường có nguy cơ mắc các biến cố tim mạch nặng (MACE) tăng 85% (tử vong do tim mạch, nhập viện vì nhồi máu cơ tim, suy tim hoặc đột quỵ) và tăng 52% nguy cơ tử vong do mọi nguyên nhân, không có sự khác biệt giữa nam và nữ, khi so với nhóm đối chứng. Điều thú vị là, trong nghiên cứu Sổ bộ này, bệnh nhân bị đau thắt ngực ổn định thường có bệnh động mạch vành không gây tắc nghẽn: 65% ở phụ nữ và 32% ở nam giới, với xu hướng tăng theo thời gian.
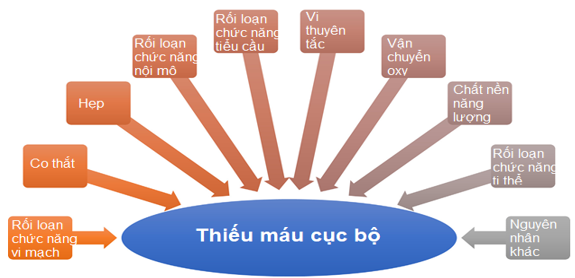
Hình 1: Các cơ chế thiếu máu cục bộ cơ tim
- TỪ CÁCH TIẾP CẬN THEO THỨ BẬC ĐẾN CÁCH TIẾP CẬN CÁ THỂ HÓA VỚI ĐIỀU TRỊ NỘI KHOA
Sự hiểu biết mới về thiếu máu cục bộ cơ tim đòi hỏi đánh giá lại các phác đồ xử trí hiện hành. Việc xác định các cơ chế gây TMCBCT ở mỗi bệnh nhân cho thấy tầm quan trọng của phương pháp điều trị phù hợp. Tuy nhiên, Hướng dẫn ESC 2019 vẫn đề xuất cách tiếp cận thứ bậc, xác định nhóm thuốc đầu tiên, nhóm thuốc thứ hai, nhóm thuốc thứ ba và thậm chí cả các thuốc thứ tư về chống đau thắt ngực [10]. Để phù hợp với các quyết định lâm sàng, các hướng dẫn thừa nhận rằng có những trường hợp các thuốc ở nhóm thứ hai có thể trở thành thuốc ở nhóm thứ nhất ngay từ đầu[10].
Phương pháp chăm sóc theo thứ bậc hoặc theo từng bước này đã được áp dụng gần đây, dựa trên một số cân nhắc sau [20,21]:
- Không có bất kỳ nỗ lực nào phù hợp giữa thuốc chống đau thắt ngực với cơ chế thúc đẩy thiếu máu cơ tim.
- Bị hạn chế nếu có bất kỳ cân nhắc nào về bệnh đi kèm có thể can thiệp hoặc chống chỉ định với các thuốc chống đau thắt ngực: tăng huyết áp, tiểu đường, bệnh mạch máu ngoại biên, trầm cảm, v.v.
- Thiếu bằng chứng để hỗ trợ các khuyến cáo. Trong một phân tích gần đây về các thử nghiệm được công bố trong 50 năm qua, không có sự vượt trội nào được ghi nhận đối với bất kỳ thuốc được liệt kê là thuốc ở nhóm thứ nhất so với những thuốc được liệt kê là nhóm thứ hai [21].
Thuốc chẹn beta và ivabradine rất hữu ích khi bệnh nhân bị hẹp lòng mạch vành thượng tâm mạc có giới hạn dòng chảy, tuy nhiên, chúng không hiệu quả khi thiếu máu cục bộ do co thắt động mạch vành thượng tâm mạc hoặc vi mạch. Nitrat hữu cơ, hoạt động như một chất nền ngoại sinh cho oxit nitric (NO), có thể hữu ích khi rối loạn chức năng nội mô làm phá vỡ con đường L-arginine / NO nội sinh, dẫn đến giảm sinh NO có hoạt tính sinh học qua việc thư giãn phụ thuộc nội mô bị sụt giảm, tuy nhiên, lại tạo ra sự dung nạp với sự mất tác dụng này [22]. Khi co thắt mạch vành thượng tâm mạc hoặc vi mạch máu được ghi nhận, thuốc chẹn kênh canxi nên là lựa chọn đầu tiên [23]. Một cách tiếp cận theo hướng chuyển hóa với trimetazidine hoặc ranolazine có thể cũng là lựa chọn tốt nhất, ở hầu hết các bệnh nhân, kể cả những người mà cơ chế gây đau thắt ngực và thiếu máu cục bộ không được xác định rõ ràng [24].
- CHỈ ĐỊNH TÁI THÔNG MẠCH VÀNH TIM
Nhiều thử nghiệm lâm sàng và một số phân tích gộp, đã không chứng minh được lợi ích trên tiên lượng của can thiệp mạch vành qua da trên nền điều trị nội khoa. Những kết luận này đã được đưa ra bởi thử nghiệm ISCHEMIA được công bố gần đây [25]. Trong số những bệnh nhân mắc bệnh mạch vành ổn định và thiếu máu cục bộ từ trung bình đến nặng, chiến lược điều trị xâm lấn ngay từ ban đầu không làm giảm nguy cơ biến cố tim mạch do thiếu máu cục bộ hoặc tử vong trong khoảng thời gian theo dõi trung bình là 3,2 năm, so với chiến lược điều trị bảo tồn từ đầu. Kết quả tương tự đã được báo cáo trong một nghiên cứu song hành bao gồm những bệnh nhân có nguy cơ bị các biến cố nặng do bệnh thận tiến triển [26]. Thử nghiệm ISCHEMIA không bao gồm những bệnh nhân mắc bệnh thân chính động mạch vành trái, do đó không áp dụng kết quả trên cho nhóm phụ có nguy cơ cao này [26].
Hiểu rõ hơn về các cơ chế thúc đẩy đau thắt ngực và thiếu máu cục bộ ở mỗi bệnh nhân có thể giúp hạn chế số lượng các thủ thuật can thiệp không cần thiết, và do đó, để cải thiện tỷ lệ lợi ích – chi phí toàn cầu của can thiệp mạch vành qua da. Sự tồn tại dai dẳng của đau thắt ngực và / hoặc thiếu máu cục bộ sau can thiệp mạch vành qua da thường được quy kết cho các yếu tố kỹ thuật như tái thông mạch máu không hoàn toàn và / hoặc tái hẹp trong stent [27]. Tuy nhiên, một nghiên cứu tiến cứu gần đây, trong đó đã chú ý loại trừ các yếu tố gây nhiễu, đã khẳng định rằng can thiệp mạch vành qua da thành công không biến chứng vẫn còn khoảng 30% bệnh nhân có triệu chứng và dấu hiệu thiếu máu cơ tim [15]. Các thủ thuật không cần thiết có thể tránh được nếu các cơ chế gây đau thắt ngực được nghiên cứu trước khi can thiệp mạch vành qua da, không chỉ ở những bệnh nhân không bị hẹp đáng kể động mạch vành [13], mà cả ở những bệnh nhân bị hẹp nặng.
- CÁC KẾT LUẬN
Mục đích của tài liệu này là để khích lệ những thay đổi trong thực hành lâm sàng tim mạch phù hợp với tính chất đa yếu tố của hội chứng thiếu máu cục bộ cơ tim. Bằng chứng sẵn có khuyến khích chúng ta mạnh mẽ thay đổi khỏi ý nghĩ “bệnh” chỉ do tổn thương hẹp trên động mạch vành mạn sang một cấu trúc chẩn đoán cộng gộp và rộng hơn đó là “các hội chứng thiếu máu cục bộ cơ tim” giúp nhận ra tầm quan trọng của các nguyên nhân bên dưới. Nhận thức mới về TMCBCT này là một tình trạng bệnh lý đa yếu tố với kỳ vọng sẽ làm giảm bớt đi vai trò của hẹp động mạch vành thượng tâm mạc và lưu ý nhiều hơn đến các cơ chế khác của thiếu máu cục bộ cơ tim, bao gồm co thắt mạch vành thượng tâm mạc, rối loạn chức năng vi mạch và các thay đổi chuyển hóa năng lượng tim.
Do đó, chúng ta cần định hướng lại suy nghĩ của mình ra khỏi một mô hình tắc nghẽn động mạch vành thượng tâm mạc làm giới hạn dòng chảy gây ra đau thắt ngực và thiếu máu cục bộ cơ tim để chuyển sang áp dụng một mô hình toàn diện hơn, có kết hợp cả các cơ chế gây thiếu máu cục bộ khác.
TÀI LIỆU THAM KHẢO
[1] M. Marzilli, C.N. Merz, W.E. Boden, et al., Obstructive coronary atherosclerosis and ischemic heart disease: an elusive link! J. Am. Coll. Cardiol. 60 (11) (2012) 951–956.
[2] F. Crea, P.G. Camici, C.N. Bairey Merz, Coronary microvascular dysfunction: an up- date, Eur. Heart J. 35 (17) (2014) 1101–1111.
[3] C.N. Bairey Merz, C.J. Pepine, M.N. Walsh, J.L. Fleg, Ischemia and no obstructive cor- onary artery disease (INOCA): developing evidence-based therapies and research agenda for the next decade, Circulation 135 (11) (2017) 1075–1092.
[4] J.C. Kaski, F. Crea, B.J. Gersh, P.G. Camici, Reappraisal of ischemic heart disease, Circu- lation. 138 (14) (2018) 1463–1480.
[5] M.R. Patel, E.D. Peterson, D. Dai, et al., Low diagnostic yield of elective coronary an- giography, N. Engl. J. Med. 362 (10) (2010) 886–895.
[6] V.Y. Cheng, D.S. Berman, A. Rozanski, et al., Performance of the traditional age, sex, and angina typicality-based approach for estimating pretest probability of angio- graphically significant coronary artery disease in patients undergoing coronary computed tomographic angiography: results from the multinational coronary CT angiography evaluation for clinical outcomes: an international multicenter registry (CONFIRM), Circulation 124 (22) (2011) 2423–2432 (2421-2428).
[7] C. Fatini, L. Mannini, E. Sticchi, et al., Hemorheologic profile in systemic sclerosis: role of NOS3-786TNC and 894GNT polymorphisms in modulating both the hemorheologic parameters and the susceptibility to the disease, Arthritis Rheum.
54 (7) (2006) 2263–2270.
[8] N. Fillmore, J. Mori, G.D. Lopaschuk, Mitochondrial fatty acid oxidation alterations in heart failure, ischaemic heart disease and diabetic cardiomyopathy, Br. J. Pharmacol.
171 (8) (2014) 2080–2090.
[9] T. Martins-Marques, S. Catarino, C. Marques, et al., Heart ischemia results in connexin43 ubiquitination localized at the intercalated discs, Biochimie 112 (2015) 196–201.
[10] J. Knuuti, W. Wijns, A. Saraste, et al., 2019 ESC Guidelines for the diagnosis and man- agement of chronic coronary syndrome, Eur. Heart J. 41 (2020) 407–477.
[11] F. Lin, L.J. Shaw, D.S. Berman, et al., Multidetector computed tomography coronary artery plaque predictors of stress-induced myocardial ischemia by SPECT, Athero- sclerosis 197 (2) (2008) 700–709.
[12] B. De Bruyne, W.F. Fearon, N.H. Pijls, et al., Fractional flow reserve-guided PCI for sta- ble coronary artery disease, N. Engl. J. Med. 371 (13) (2014) 1208–1217.
[13] T.J. Ford, B. Stanley, R. Good, et al., Stratified medical therapy using invasive coronary function testing in angina: the CorMicA trial, J. Am. Coll. Cardiol. 72 (23 Pt A) (2018) 2841–2855.
[14] L.J. Shaw, R.E. Shaw, C.N. Merz, et al., Impact of ethnicity and gender differences on angiographic coronary artery disease prevalence and in-hospital mortality in the American College of Cardiology-National Cardiovascular Data Registry, Circulation. 117 (14) (2008) 1787–1801.
[15] A. Huqi, D. Morrone, G. Guarini, P. Capozza, E. Orsini, M. Marzilli, Stress testing after complete and successful coronary revascularization, Can. J. Cardiol. 32 (8) (2016) 986 (e923–989).
[16] K. Hirata, A. Kadirvelu, M. Kinjo, et al., Altered coronary vasomotor function in young patients with systemic lupus erythematosus, Arthritis Rheum. 56 (6) (2007)
1904–1909.
[17] O. Ciftci, S. Yilmaz, S. Topcu, et al., Impaired coronary microvascular function and in- creased intima-media thickness in rheumatoid arthritis, Atherosclerosis 198 (2) (2008) 332–337.
[18] L. Jespersen, A. Hvelplund, S.Z. Abildstrom, et al., Stable angina pectoris with no ob- structive coronary artery disease is associated with increased risks of major adverse cardiovascular events, Eur. Heart J. 33 (6) (2012) 734–744.
[19] C. Ozcan, K. Juel, J. Flensted Lassen, L.M. von Kappelgaard, P.E. Mortensen, G. Gislason, The Danish Heart Registry, Clin. Epidemiol. 8 (2016) 503–508.
[20] P.G. Camici, F. Crea, R. Ferrari, Commentary: the new ESC guidelines for the diagno- sis and management of chronic coronary syndromes, Int. J. Cardiol. 297 (2019)
19–21.
[21] R. Ferrari, P.G. Camici, F. Crea, et al., Expert consensus document: a ‘diamond’ ap- proach to personalized treatment of angina, Nat. Rev. Cardiol. 15 (2) (2018)
120–132.
[22] M.A. Pragani, K.P. Desai, D. Morrone, M.S. Sidhu, W.E. Boden, The role of nitrates in the management of stable ischemic heart disease: a review of the current evidence and guidelines, Rev. Cardiovasc. Med. 18 (1) (2017) 14–20.
[23] K. Nishigaki, Y. Inoue, Y. Yamanouchi, et al., Prognostic effects of calcium channel blockers in patients with vasospastic angina—a meta-analysis, Circ. J. 74 (9) (2010) 1943–1950.
[24] G. Guarini, A. Huqi, D. Morrone, P.F.G. Capozza, M. Marzilli, Trimetazidine and other metabolic modifiers, Eur. Cardiol. 13 (2) (2018) 104–111.
[25] D.J. Maron, J.S. Hochman, H.R. Reynolds, et al., Initial invasive or conservative strat- egy for stable coronary disease, N. Engl. J. Med. 382 (March 30, 2020) 1395–1407.
[26] S. Bangalore, D.J. Maron, S.M. O’Brien, et al., Management of coronary disease in pa- tients with advanced kidney disease, N. Engl. J. Med. 382 (March 30, 2020)
1608–1618.
[27] F. Crea, C.N. Bairey Merz, J.F. Beltrame, et al., Mechanisms and diagnostic evaluation of persistent or recurrent angina following percutaneous coronary revascularization, Eur. Heart J. 40 (29) (2019) 2455–2462.
[28] P.S. Douglas, U. Hoffmann, M.R. Patel, et al., Outcomes of anatomical versus func- tional testing for coronary artery disease, N. Engl. J. Med. 372 (2015) 1291–1300.
[29] SCOT-HEART investigators, CT coronary angiography in patients with suspected angina due to coronary heart disease (SCOT-HEART): an open-label, parallel-group, multicentre trial, Lancet 385 (2015) 2383–2391.
[30] R. Al-Lamee, D. Thompson, H.M. Dehbi, et al., Percutaneous coronary intervention in stable angina (ORBITA): a double-blind, randomised controlled trial, Lancet 391 (2018) 31–40.







