Thuật ngữ tái cực sớm (early repolarization: ER), cũng được hiểu như “sóng J” hoặc “điểm J chênh lên”, từ lâu đã được sử dụng để mô tả một biến thể QRS -T trên điện tâm đồ (ECG).Hầu hết các tài liệu xác định ER như có mặt trên điện
TS Phạm Hữu Văn
Bệnh viện Nhân Dân 115
Thuật ngữ tái cực sớm (early repolarization: ER), cũng được hiểu như “sóng J” hoặc “điểm J chênh lên”, từ lâu đã được sử dụng để mô tả một biến thể QRS -T trên điện tâm đồ (ECG).Hầu hết các tài liệu xác định ER như có mặt trên điện tâm đồ khi có J- điểm cao ≥ 0,1 mV ở hai chuyển đạo liên tiếp với hoặc là một hình thái líu díu hoặc chẽ đôi. Trong lịch sử, ER đã được coi là một dấu hiệu của sức khỏe tốt bởi vì nó là phổ biến hơn ở các vận động viên, những người trẻ tuổi và nhịp tim chậm.Tuy nhiên, nhiều báo cáo gần đây đã cho thấy mối liên quan giữa ER và tăng nguy cơ tử vong do loạn nhịp tim và rung thất tự phát (VT).Trong khi ở một số mức độ gia tăng nguy cơ đột tử do tim đã được báo cáo ở những người có ER, tỷ lệ tương đối cao của mô hình ER trong dân số nói chung (5-13%) so với tỷ lệ VF vô căn(khoảng 10 trường hợp trên 100.000 dân) có nghĩa là các mô hình ER sẽ gần như luôn luôn là nhận định ECG ngẫu nhiên không có ý nghĩa lâm sàng. Tuy nhiên, rối loạn nhịp tiên phát chẳng hạn như VF tự phát do ER có nhiều khả năng hơn khi kết hợp với ngất hoặc với đột tử tim được cứu sống mà không có các căn nguyên khác.
Chúng tôi muốn trình bày một cách tóm tắt nhất về khía cạnh di truyền, tỷ lệ, các biểu hiện lâm sàng và chẩn đoán tái cực sớm và cả phương pháp điều chỉnh các bệnh nhân có tái cực sớm và rung thất tự phát theo những hiểu biết hiện nay.
Định nghĩa:
Định nghĩa ER trên ECG dựa trên cơ sở các nhận định xác định rõ trên ECG.
Các nhận định – trên ECG tái cực sớm được xác định một trong hai:
– Sự lệch hướng dương tính được xác định rõ về hình dạng hoặc sự chẽ đôi ngay sau phức bộ QRS ở khởi đầu của đoạn ST
– Biểu hiện líu díu ở phần sau của phức bộ QRS (từ sóng J hoặc chênh lên điểm J có thể bị ẩn trong đoạn kết thúc của phức bộ QRS).
Hầu hết tài liệu xác định ER là biểu hiện trên ECG khi có sự chênh lên của điểm J ≥ 0.1 mV ở hai chuyển đạo liên tiếp với hoặc là hình dạng líu díu hoặc chẽ đôi.
Phân loại ECG:
Dựa trên dữ liệu liên kết nguy cơ loạn nhịp với các phân bố không gian của ER, một sơ đồ phân loại đã là đề nghị:
• Type 1 được kết hợp với ER ở các chuyển đạo trước tim bên. Hình thái này thường ở nam giới chơi thể thao khỏe mạnh và được cho rằng chủ yếu là lành tính.
• Type 2 được kết hợp với ER ở các chuyển đạo dưới hoặc dưới bên và được kết hợp với mức độ nguy cơ trung bình.
• Type 3 kết hợp với ER trên toàn bộ các chuyển đạo dưới, bên và trước tim phải và biểu hiện với nguy cơ tương đối cao nhất, mặc dù nguy cơ tuyệt đối của đột tử còn lại là nhỏ.
• Type 4, hoặc hội chứng Brugada, được đánh dấu bằng sự sóng J chênh lên / ở các chuyển đạo bên phải.
Mặc dù hệ thống phân loại này có vẻ để đơn giản hóa mô hình các mẫu ECG, nhưng đã bị chỉ trích do nền tảng sinh bệnh học thu được còn nhiều tranh cãi trên 4 type.
Tái cực sớm ẩn(concealed ER):
Mẫu ER không phải lúc nào cũng nhận biết trên ECG thông thường do tính chất không liên tục của ER.Ví dụ, trong số 542 người có ER cơ bản đã được thực hiện khám ECG nhắc lại sau 5 năm, ER (≥0.1 mV) có khoảng 20% không được quan sát. Không có đánh giá một cách hệ thống đã được thực hiện báo cáo về sự phổ biến của ER ẩn trong dân số chung và tầm quan trọng lâm sàng, nếu có, của ER ẩn vẫn chưa rõ ràng.
Mẫu khử cực sớm đối lại với hội chứng khử cực sớm:
Như đã trình bày ở trên, ER là một nhận định trên ECG. Hai thuật ngữ, được phân biệt bằng sự hiện diện hay vắng mặt của loạn nhịp có triệu chứng, đã được sử dụng để mô tả các bệnh nhân có dấu hiệu ECG:
- Mẫu ER mô tả bệnh nhân có các dấu hiệu ECG phù hợp nhưng không có loạn nhịp có triệu chứng.
- Hội chứng ER áp dụng cho bệnh nhân có các dấu hiệu ECG phù hợp và có loạn nhịp có triệu chứng.
Người hoặc có mẫu ER hoặc là hội chứng ER có thể có các dấu hiêu ECG trên ECG bề mặt. Tuy nhiên, sự hiện diện chỉ của mẫu ER trên ECG không nên quy vào hội chứng ER nếu không có các triệu chứng hoặc VF được chứng minh bằng tư liệu.
Hiếm khi, ER có thể được liên kết với rung thất tự phát tiên phát (VF) khi không có bệnh tim thực thể. Do sự phổ biến của mẫu ER trong dân số chung và lệ VF tự phát là cực kỳ thấp, chẩn đoán VF tự phát do ER ác tính là một chẩn đoán dựa trên cơ sở loại trừ.
SỰ PHỔ BIẾN CỦA ER VÀ TỶ LỆ RUNG THẤT TỰ PHÁT
Sự phổ biến:
Một số nghiên cứu đã ước tính sự phổ biến của ER phạm vi từ 5% đến 13% ở các quần thể dân chúng.
• Trong một nghiên cứu 10,864 người Phần lan trung niên (52% Nam, tuổi 44 ± 8 tuổi), sự phổ biến của ER là 5.8% (3,5% ở các chuyển đạo dưới và 2,4% các chuyển đạo bên, và trong cả hai là 0,1%).
• Trong một thống kê dựa trên nghiên cứu trường hợp, các cá nhân gốc trung tâm châu Âu (n = 6213 người, tuổi 35 đến 74), sự phổ biến của ER là 13.1% (4,4% ở các chuyển đạo trước bên và 7.6% chuyển đạo dưới, 1% ở cả hai).
• Trong nghiên cứu CARDIA (Sự phát triển nguy cơ động mạch vành ở người lớn trẻ), 5069 người tham gia (tuổi 25, Nam 45%, 52% người da đen), 941 người (18.6%) có ER trên ECG. Sau 20 năm, đã mất đi đáng kể (50%) trong quá trình theo dõi; Tuy nhiên, chỉ 119 trong số 2505 người (4.8%) tham gia còn lại vẫn có bằng chứng của ER.
Di truyền của mẫu ER:
Mẫu ER có thể không được thừa kế hoặc thừa kế, mặc dù thế hệ thứ nhất của người bị ER có thể bị ER cao hơn 2 đến 3 lần những người có cha mẹ không có mẫu ER trên ECG.Trong khi đại đa số ER có thể không thường xuyên, ER gia đình dường như được truyền theo kiểu nhiễm sắc thể thông thường.
• Trong nghiên cứu Framingham Heart những người tham gia được đánh giá (n = 3995) và Điều tra sức khỏe năm 2000 (n = 5489), anh chị em ruột của cá nhân có mẫu ER đã tăng tỷ lệ không điều chỉnh có mẫu ER trên ECG (tỉ lệ nguy cơ 2.22; 95% CI 1.01-4,85), gợi ý khả năng di truyền của mô hình ER trong dân số chung.
• Trong một nghiên cứu 505 gia đình, các cá thể có ít nhất cha hoặc mẹ có mô hình ER có nguy cơ 2,5 lần cho mẫu ER. Di truyền mang tính gia đình xuất hiện thường xuyên hơn khi người mẹ bị ảnh hưởng (3,8 lần so với 1,8 lần).Di truyền cũng cao hơn khi ER ở các chuyển đạo dưới hoặc có hình thể chẽ đôi.
• Trong một nghiên cứu của 4 gia đình bị ảnh hưởng do hội chứng ER với 22 trường hợp tử vong tim đột ngột kết hợp, mô hình ER có mặt trong 36% của các thành viên gia đình sàng lọc (61 của 171), với di truyền một cách phù hợp với thừa kế chi phối NST thường.
Nguy cơ loạn nhịp tim:
Nhận thức ER là kết quả lành tính không có ý nghĩa lâm sàng thay đổi như báo cáo trường hợp, nghiên cứu bệnh chứng và các nghiên cứu dân số được tính toán mối liên quan giữa sự hiện diện của ER và tăng nguy cơ tử vong do loạn nhịp tim và đặc biệt là rung thất tự phát.
• Các nghiên cứu dân số lớn đã cho thấy sự hiện diện của ER ở các chuyển đạo dưới trên ECG bề mặt được kết hợp với nguy cơ tăng lên cho tử vong do các nguyên nhân tim cũng như tử suất do mọi nguyên nhân.
• Trong một nghiên cứu bệnh chứng so với 206 đối tượng có VF tự phát với 412 người khỏe mạnh, ER là phổ biến hơn ở những người có VF tự phát (31% so với 5%),và ER lớn hơn trong trường hợp đối tượng trong đối tượng đối chứng ( J- cao điểm , 2,0 so với 1,2 mm ). Bệnh nhân bị VF tự phát có ER cũng có nhiều khả năng hơn bị ngất hoặc ngừng tim trong khi ngủ hơn là những người không có ER. Trong quá trình theo dõi trung bình 61 ± 50 tháng, ICD theo dõi cho thấy một tỷ lệ cao của VF tái phát trong trường hợp các đối tượng với ER hơn ở những người không có (tỷ lệ nguy cơ, 2.1; khoảng tin cậy 95%, 1,2 đến 3,5).
Mặc dù ER là khá phổ biến trong dân số nói chung, nhưng VF tự phát là hiếm. Trong một báo cáo, trong đó ước tính tỷ lệ VF tự phát, nguy cơ ước tính phát triển VF tự phát trong cá nhân trẻ hơn 45 tuổi là 3 trong 100.000.Nguy cơ tăng lên đến 11 trong 100.000 khi có mặt các sóng J. Mặc dù ER làm tăng nguy cơ tương đối của đột tử tim (SCD ), nguy cơ tuyệt đối là rất thấp. Do đó việc xác định ngẫu nhiên ER không nên được hiểu là một dấu hiệu cao nguy cơ tử vong do loạn nhịp tim, tỷ lệ đột tử tim tương đối thấp dựa trên ER đơn thuần.
Vận động viên với tái cực sớm:
Cho dù vận động viên với ER có một tỷ lệ gia tăng của ER và tăng nguy cơ tử vong loạn nhịp tim còn nhiều tranh cãi.
• Tỷ lệ phổ biến chênh lên của điểm J trong số 121 vận động viên trẻ đã được báo cáo ở mức 22%, một tỷ lệ cao hơn so với nhìn thấy trong dân số nói chung. Tuy nhiên, tỷ lệ có ER lên đến 44% cũng đã được báo cáo trong các vận động viên.
Các báo cáo tỷ lệ cao hơn của ER trong các vận động viên có thể liên quan đến sự cân bằng sinh lý trong trương lực tự động ưu thế về trương lực phó giao cảm và điều hòa điện thế hoạt động.
Một nghiên cứu bệnh chứng báo cáo ER là phổ biến hơn bốn lần ở các vận động viên có tiền sử ngừng tim (n = 21) so với các vận động viên khỏe mạnh (n = 365).Tuy nhiên, trong nghiên cứu này, tỷ lệ ER trong nhóm chứng của các vận động viên là thấp hơn đáng kể (7,9%) so với các nghiên cứu khác. Sự hiện diện của ER tăng xác suất tử vong loạn nhịp từ khoảng 2/triệu đến 3,5/triệu trong số vận động viên thi đấu.
• Ở vận động viên trẻ khỏe mạnh ở Phần Lan (n = 62) và Hoa Kỳ (n = 503), đoạn ST cao lên (ascending) là hình thức phổ biến của ER, nhưng không được liên kết với một nguy cơ loạn nhịp tim.Trong số các vận động viên có ER, trừ một người Phần Lan còn tất cả (96%) và 85% vận động viên Mỹ đã có biến đổi ST cao lên sau ER.
Đáng chú ý là sự kết hợp của ER với nguy cơ loạn nhịp tim thường lúc nghỉ ngơi hoặc trong khi ngủ và không hoạt động thể chất trong khi chênh lên của J giảm hoặc mất đi một cách rõ rệt .
TIẾN LƯỢNG CỦA MẪU TÁI CỰC SỚM
Một số đặc điểm điện tâm đồ có thể phân biệt mẫu ER lành tính từ mẫu kết hợp với một nguy cơ loạn nhịp tim cao hơn. Ngoài ra, mô hình ER có thể bị biến đổi bằng các thay đổi sinh lý học với ảnh hưởng tiếp theo của tiên lượng.Cùng tồn tại của ER với bệnh lý tim khác cũng có khả năng ảnh hưởng đến tiên lượng/ nguy cơ loạn nhịp. Báo cáo đề nghị ER nên được xem như là một biến đổi tiên lượng thêm vào trong sự hiện diện của các bệnh lý tim mạch khác (tức là, ER có thể từng bước xấu đi tiên lượng của các trạng thái thường gặp hơn như bệnh tim thiếu máu cục bộ).
Sự hiện diện của các mẫu ER đã được kết hợp với các hậu quả bất lợi trong các nghiên cứu đối chứng và tập hợp đông người. Trong một phân tích gộp năm 2013 của chín nghiên cứu liên quan đến 141,095 đối tượng với 3,6 triệu tập thể người một năm theo dõi, người có mẫu ER có nguy cơ tử vong do loạn nhịp lớn hơn đáng kể (nguy cơ tương đối 1,70, 95% CI 1.19-2,42) so với những người không có mẫu ER, không có khác biệt đáng kể trong nguy cơ tử vong gây ra tất cả nguyên nhân hoặc tử vong do tim.
Trong khi các mẫu ER được kết hợp với tăng nguy cơ tương đối của các biến cố bất lợi, các biến chứng tiên lượng được mô tả trong phần này nên được xem trong bối cảnh các nguy cơ toàn bộ rất thấp của SCD ở những người có dấu hiệu ECG không có triệu chứng. Vì vậy, ngay cả với một sự gia tăng gấp đôi trong các nguy cơ tương đối của SCD, nguy cơ tuyệt đối vẫn là rất thấp. Ngoài ra, mặc dù dữ liệu thảo luận trong phần này, không có chiến lược phân tầng nguy cơ cho các bệnh nhân có mẫu ER không triệu chứng ở các quần thể cư dân nói chưng và trong phạm vi gia đình có mẫu ER nên được cho phép nhận biết các cá nhân với mấu ER có nguy cơ cao hơn để cho vào nhóm cần được điều trị.
Các biến đổi về tiên lượng:
Các biến đổi được cho là làm ảnh hưởng đến tiên lượng đã được nghiên cứu bao gồm:
• Phân bố và biên độ của ER
• Hình thái của đoạn ST
• Giới tính
• Bệnh sử gia đình
• Sự líu díu đối lại với trẽ đôi
• Sắc tộc
• Các kết hợp với bệnh lý tim mạch khác
Phân bố và biên độ của tái cực sớm:
Vị trí ER phía dưới, ngoài biên độ điểm J cao hơn, được mô tả như là biến kết hợp với nguy cơ rối loạn nhịp tăng lên trong cả hai dân số nói chung và ở những bệnh nhân bị VF tự phát.
• Chênh lên của điểm J cao lớn hơn 0,1 mV ở các chuyển đạo phía dưới ở 10,864 người trong nghiên cứu cohort ở Phần Lan được kết hợp với nguy cơ tăng lên cho tử vong từ các nguyên nhân tim mạch (nguy cơ điều chỉnh tương đối [RR] 1,28, 95% CI 1.04-1,59). Trong khi quan sát chỉ có 0,3% nghiên cứu, điểm J cao hơn 0,2 mV ở các chuyển đạo phía dưới được liên kết với ba lần lớn hơn nguy cơ tử vong do nguyên nhân tim ( RR điều chỉnh 2.98, 95% CI 1.85-4.92). Kết quả tương tự như đã được báo cáo trong một loạt 40 bệnh nhân bị VF tự phát, ở những người mà điểm J cao hơn gần hai lần trên đường cơ bản so với chiều cao nhận thấy ở các người đối chứng không có VF.
• Trong một nghiên cứu cohort dựa trên cơ sở cư dân khác có 6213 người (1945 người có ECG dược theo dõi trung bình 19 năm, ER được kết hợp với tỷ lệ tử vong tim cao hơn (tỷ lệ rủi ro 1,96, 95% CI 1.05–3.68) [7]. Vị trí ER phía dưới tiếp tục tăng tử suất do tim có thể quy cho ER (tỷ lệ rủi ro 3,15, 95% CI 1.58–6.28).
Hình thái của đoạn ST:
Hình thái của đoạn ST có thể cũng xác định nguy cơ kết hợp với ER, với đoạn ST chênh xuống đi ngang hoặc chênh xuống đi xuống tiếp theo ER báo hiệu nguy cơ cao hơn ở cả hai quần thể chung và ở các bệnh nhân có VF tự phát. Tuy nhiên, mặc dù nguy cơ loạn nhịp tăng lên kết hợp với các mẫu ER đi ngay /đi xuống, tỷ lệ của mẫu này trong nhóm chứng (khoảng 3%) so với tỷ lệ cực thấp của VF tự phát làm cho biến này đơn độc không có độ chính xác thử nghiệm có ý nghĩa.
– Giới tính
Namgiới có ER ở các chuyển đạo phía dưới có thể có nguy cơ tử suất lớn hơn ở nam không có ER hoặc phụ nữ có hoặc không có ER.
– Bệnh sử gia đình
Chống lại tư liệu tồn tại liên quan đến ý nghĩa tiến triển của bệnh sử gia đình đột tử tim (SCD) người có ER, như vậy không có khuyến cáo rõ ràng về đánh giá rủi ro hoặc điều trị có thể được thực hiện. Nghiên cứu thêm cần thiết để xác định sự đóng góp nguy cơ của một bệnh sử gia đình của SCD đến tiên lượng của bệnh nhân có ER.
– Líu díu đối lại với chẽ đôi
Mặc dù cả hai líu rỉu và chẽ đôi của ER được quan sát thấy và có thể tồn tại trong cùng một bệnh nhân, giá trị tiên lượng của một so với khác chưa rõ ràng thiết lập.
– Sắc tộc
Mặc dù ER thông thường ở người Mỹ gốc Phi, không có nguy cơ rõ ràng được quy cho nguy cơ kết hợp với sắc tộc và người Mỹ gốc Phi không phải đại diện bao chùm chuyên biệt trong nghiên cứu cohorts VF tự phát. Tuy nhiên tự bản thân mẫu ER xuất hiện phổ biến hơn nhiều kết hợp với tổ tiên Mỹ gốc Phi.
ER thay đổi các nguy cơ của bệnh lý học cơ bản của tim
Trong bối cảnh của bệnh cơ tim thực thể và các rối loạn điện học tiên phát, mẫu ER có thể thay đổi nguy cơ loạn nhịp cơ bản kết hợp với các trạng thái tim phức tạp, ngoài ra các kết hợp hiếm gặp với VF tự phát (tức là, không có các trạng thái tim khác). Như ví dụ:
• Bệnh nhân có những dấu chứng của mẫu ER xuất hiện nguy cơ tăng lên của VF trong biến cố của MI / thiếu máu cơ tim cục bộ. Sự rút ngắn của điện thế hoạt động thượng tâm mạc xảy ra trong thiếu máu cục bộ cơ tim cấp tính, với sự giảm đi trong điện thế hoạt động bổ xung vào sự chênh lên của đoạn ST.
• Các mẫu ER ở các chuyển đạo phía dưới cũng đã được chứng minh có liên quan với tăng nguy cơ loạn nhịp thất đe dọa tính mạng bệnh nhân bị bệnh động mạch vành mãn tính, sau khi điều chỉnh phân suất tống máu thất trái, đặc biệt ở các chuyển đạo phía dưới.
• Một tỷ lệ cao của mẫu ER ở bệnh nhân có hội chứng QT ngắn đã được báo cáo. Trong mô hình đa biến, ER có liên quan đến sự kiện loạn nhịp tim trong nhóm hội chứng QT ngắn.
• Mẫu ER cũng đã được chứng minh là phổ biến ở những bệnh nhân có bệnh cơ tim thất phải gây loạn nhịp (31%), mặc dù phân tích hồi cứu này xác định không có mối tương quan giữa ER và kết quả lâm sàng liên quan đến ngừng tim, ngất, hoặc các biến cố loạn nhịp.
Như vậy, mẫu ER là một dấu hiệu có khả năng tử vong do loạn nhịp tim gia tăng với một chất nền tái cực dễ bị tổn thương khi kết hợp trên một số điều kiện lâm sàng khác nhau (ví dụ, hội chứng QT ngắn, hội chứng Brugada, hoặc bệnh tim thiếu máu cục bộ) trong dân số nói chung, ngoài ra ít khi là một rối loạn loạn nhịp chính.
NỀN TẢNG DI TRUYỀN VÀ THỪA KẾ TÁI CỰC SỚM
Các nền tảng di truyền của hội chứng ER tiếp tục được làm sáng tỏ, với những bằng chứng giới hạn hoặc báo cáo trường hợp hoặc nghiên cứu sơ bộ cho thấy, thiếu xác định rõ cơ sở di truyền của ER. Các báo cáo liên quan đến đột biến gen liên quan đến gen KCNJ8 ( chịu trách nhiệm về ATP nhạy cảm kênh kali Kir6.1- dòng IKATP), các gen CACNA1C, CACNB2, CACNA2D1 ( chịu trách nhiệm về loại kênh canxi tim – L và dòng – ICaL), và SCN5A gen (chịu trách nhiệm cho các kênh natri – dòng INa) ( hình 2).
Tăng đột biến chức năng:
Phù hợp với các báo cáo, IKATP kích hoạt có thể tạo ra một mẫu ER trên ECG bề mặt, một số nhà nghiên cứu đã phát hiện một đột biến missense hiếm (là đột biến điểm, chỉ có nucleotide thay đổi đơn thuần), S422L trong KCNJ8 , được kết hợp với ER và VF tự phát.
• Báo cáo đầu tiên về phiên bản này là một báo cáo trường hợp một phụ nữ 14 tuổi đã bị nhiều cơn VF tự phát tái phát không đáp ứng với beta-blockers, nhiều loại thuốc chống loạn nhịp và verapamil. Tái phát của VF được kết hợp với biểu hiện rõ ràng của ER.
• Trong một nghiên cứu 87 bệnh nhân hội chứng Brugada và 14 bệnh nhân bị hội chứng ER, một hội chứng Brugada, một trường hợp hội chứng ER có các đột biến missense giống hệt nhau S422L. Các nhà điều tra đã chứng minh rằng IKATP đã tăng lên đáng kể trong các biến thể S422L so với các kênh điển hình vốn có Kir6.1.
• Một nghiên cứu riêng biệt 204 bệnh nhân và các thành viên gia đình bị hội chứng Brugada hoặc hội chứng ER cũng đã chứng minh một lợi ích tương tự của các chức năng kênh Kir6.1 (được xác định trong ba hội chứng Brugada, một hội chứng ER được nghiên cứu).
KCNJ8-S422L là loài được bảo tồn cao và đã không có trong alen tham khảo trong ba nghiên cứu. Tăng biến thể chức năng này dường như gây bệnh trong ER và VF tự phát.
Mất đột biến chức năng:
Mất đột biến chức năng gen kênh natri chuyển vào trong và gen kênh calcium type L cũng liên quan đến bệnh nhân bị ER ( gen CACNA1C, CACNB2, và CACNA2D1). Hai nghiên cứu nhỏ (ba và bốn bệnh nhân với ER, tương ứng) đã thông báo đột biến trong các phần còn lại được bảo tồn một cách cao đã kết hợp với ER, gợi ý sự liên kết của các gen này với ER.
CƠ CHẾ CỦA TÁI CỰC SỚM VÀ RUNG THẤT TỰ PHÁT
ER chứng tỏ về mặt cơ chế học một số điểm tương đồng với hội chứng Brugada và hội chứng QT ngắn (SQTS). Mặc dù cơ chế chính xác cho ER vẫn còn chưa rõ và các cơ chế chính xác cho rung thất tự phát liên quan đến ER (VF) còn chưa được biết, về cơ bản, các cơ chế có ý nghĩa tất cả phản ánh sự mất cân bằng trong các kênh ion chịu trách nhiệm cho vị trí cuối của khử cực và vị trí đầu của tái cực.
Có tranh cãi liên quan đến việc mẫu ER đại diện cho tái cực hoặc khử cực.
• Trong một nghiên cứu của 206 người VF tự phát và mẫu ER, chỉ một số ít trường hợp (11%) có điện thế trễ, với một tỷ lệ tương tự đối với nhóm chứng không có mẫu ER (13%), gợi ý ER không phải là một hiện tượng khử cực.
• Tuy nhiên, trong một nghiên cứu nhỏ hơn gồm 22 bệnh nhân có VF tự phát rõ ràng đã được theo dõi sử dụng hệ thống tín hiệu trung bình để nghi nhận các chỉ dấu khử cực, các chỉ dấu tái cực, và điều biến tự động, tỷ lệ điện thế trễ ở những người có VF đã cao hơn một cách có ý nghĩa ở người có mẫu ER (86% so với 27% ở những người không có ER). Ngược lại, chỉ dấu tái cực không có sự khác biệt giữa hai nhóm. Các nhà điều tra kết luận ER có thể được kết hợp chặt chẽ hơn với khử cực bất thường và điều biến tự động hơn với tái cực.
Những nỗ lực liên tục làm sáng tỏ rõ ràng hơn cơ chế của ER và xác định điều mà có liên quan đến khử cực và tái cực hay không.
CÁC BIỂU HIỆN LÂM SÀNG VÀ CHẨN ĐOÁN
Mẫu ER
Tỷ lệ tương đối cao của mẫu ER trong dân số chung (5-13%) so với tỷ lệ VF tự phát (khoảng 10 trường hợp trên 100.000 dân), mẫu ER hầu như luôn luôn là những nhận định lành tính ngẫu nhiên của ECG. Không có dấu hiệu cụ thể hoặc các triệu chứng được quy cho mẫu ER, được xác định bằng cách sử dụng một ECG tiêu chuẩn. Nếu không có ngất hoặc đột tử do tim, thì không có test nào đòi hỏi cho người có mẫu ER.
Yêu cầu các bệnh nhân để thực hiện thủ pháp Valsalva có thể bộc lộ hoặc làm rõ các mẫu ER. Trong khi thực hiện các thủ pháp này đã biểu hiện hỗ trợ trong việc xác định các mẫu ER trong ER gia đình nguy cơ cao, ứng dụng của nó để các quần thể rộng không có triệu chứng người đã không đánh giá.
Hội chứng ER
Trong khi bệnh nhân mắc hội chứng ER hiếm khi biểu hiện ngất, điều này dường như là không bình thường và ngất đã không được hiển thị để phổ biến hơn ở những bệnh nhân với ER mẫu. Các bệnh nhân có biểu hiện ngất có khả năng để hiển thị các đặc tính nguy cơ cao của ER và có triệu chứng phế vị báo trước. Tuy nhiên, hầu hết những người có mẫu ER xác định trên ECG đã trải qua các cơn ngất tương tự, đặc biệt là ngất xuất hiện không có nguồn gốc tim, sẽ không được chẩn đoán với hội chứng ER trong sự vắng mặt của các tư liệu bổ xung chỉ ra rung thất.
Chẩn đoán hội chứng ER được sửa coi là phổ biến nhất với ECG bằng chứng về VF và một trái tim dường như cấu trúc bình thường sau khi thử nghiệm rộng rãi, ở nạn nhân có đột tử tim (SCD). Một đánh giá hệ thống của những người sống sót do SCD mà không có bằng chứng nhồi máu cơ tim hoặc rối loạn chức năng thất trái được thông báo để tính toán chẩn đoán nguyên nhân ở phần lớn các trường hợp. Đánh giá hệ thống bao gồm:
• Theo dõi tim
• ECG tín hiệu trung bình (điện thế trễ)
• Test gắng sức
• Siêu âm tim
• Hình ảnh cộng hưởng từ tim
• Đánh giá của động mạch vành, thường với chụp động mạch vành xâm lấn
• Test thử nghiệm tiêm tĩnh mạch adrenaline và các chẹn kênh natri
• Test di truyền có chọn lọc cũng nên được xem xét khi một kiểu hình được gợi ý bằng các đánh giá trên (ví dụ, dài QT hội chứng, hội chứng Brugada, nhịp tim nhanh thất đa hình được thúc đẩy bằng catecholamine)
Ở những bệnh nhân đánh giá không có nhận dạng bệnh lý tim, VF tự phát và hội chứng ER cần được xem xét. Một xem xét cẩn thận của tất cả các ECG có sẵn cho các bằng chứng của ER được xác nhận, đặc biệt là xung quanh thời gian ngừng tim.
Hội chứng ER gây ra VF có thể chẩn đoán khi:
• Các căn nguyên khác đã được loại trừ có hệ thống
• Khi chênh lên của điểm J được gia tăng ngay lập tức trước VF
Hội chứng ER gây ra VF có thể xảy ra khi:
• Các nguyên nhân khác đã được loại trừ có hệ thống
• Mẫu ER tồn tại hoặc trương lực phó giao cảm được tăng lên thúc đẩy ER
• Ngừng tim xuất hiện lúc nghỉ hoặc trong quá trình ngủ
Các bệnh nhân này cũng có thể biểu hiện mẫu ER nguy cơ cao (J-điểm cao > 2 mm ở các chuyển đạo phía dưới hoặc dưới bên hoặc toàn bộ / hoặc đoạn ST chênh xuống đi ngang hoặc chênh xuống đi xuống.
Các mẫu ER không luôn luôn được nhận dạng trên ECG thông thường do tính chất không liên tục của ER. Sự gia tăng của ER phụ thuộc vào nhịp chậm và vào phế đã được thông báo. Tuy nhiên, không có test làm thúc đẩy, chẳng hạn như sự gia tăng trương lực phó giao cảm bằng thuốc, hiện nay có sẵn và được xác nhận trong trạng thái này. Mặc dù các tiện ích đã không được nghiên cứu có hệ thống, test bàn nghiêng có thể trợ giúp để tạo nên nếu kích thích phế vị được kết hợp với VF/ngất và hoặc nếu nguy cơ cao của các đặc tính ER được thúc đẩy. Tuy nhiên, chẩn đoán chính xác của cách tiếp cận này là không rõ và ngất do cường phế vị là phổ biến hơn so với VF do hội chứng ER.
CHẨN ĐOÁN PHÂN BIỆT
Hội chứng ER so sánh với hội chứng Brugada
Một số cá nhân hội chứng Brugada cũng có ER (khoảng 20 phần trăm) như là các biến thể trong gen mã hóa type L-kênh canxi, kệnh kali nhạy ATP, và kênh natri kết hợp với cả hai trạng thái này. Ngoài ra, một số đặc điểm ECG của ER giống với các đặc điểm của ECG Brugada, bao gồm cả các sóng J, rõ lên phụ thuộc vào đoạn ngừng và chậm, tính chất thay đổi của biểu hiện ECG, nhịp nhanh thất đa hình hoặc VF và làm mất các đặc tính ECG và loạn nhịp bằng isoproterenol và quinidine.
Tuy nhiên, các tính năng bị thúc đẩy bằng chẹn kệnh natri trên điện tâm đồ của hội chứng Brugada không thấy trong ER. Trong thực tế, các chẹn kên natri ở hầu hết các bệnh nhân có ER làm yếu đi điểm J, trong khi điểm J tăng cường bằng các chẹn kênh natri ở các chuyển đạo trước tim phải ở các bệnh nhân có ECG Brugada.Hơn nữa, ECG tín hiệu trung bình (điện thế trễ) và các bất thường cấu trúc ở đường ra thất phải không được quan sát một cách nhất quán và cũng không được thông báo ở các bệnh nhân có ER, tương ứng.
ER so sánh với viên màng ngoài tim cấp
Như được thấy trong ER, có sự chênh lên của điểm J với kết quả sự chênh lên của đoạn ST ở những bệnh nhân viêm màng ngoài tim cấp tính. Biểu hiện triệu có sự khác nhau rõ rệt ở hai trạng thái. Không giống như ER, hầu hết bệnh nhân viêm màng ngoài tim cấp tính có sự chênh lên của đoạn ST lan tỏa hơ hầu hết hoặc tất cả các chuyển đạo chi và các chuyển đạo trước tim. Ngoài ra, các bệnh nhân viêm màng ngoài tim cấp thường có sự lệch đi của đoạn PR, điều này không có trong ER.
ER so sánh với tổn thương có tim cấp
Trong khi các bệnh nhân có tổn thương cơ tim cấp do nhồi máu cơ tim ST chênh lên (STEMI) có thể khởi đầu có sự chênh lên của điểm J với sự chênh lên của đoạn ST hình vòm, sự chênh lên của đoạn ST thường trở nên rõ ràng hơn một cách điển hình và lồi lên (tròn lên) như nhồi máu cơ tim vẫn tiếp tục. Tuy nhiên, các yếu tố phân biệt chính giữa ER và tổn thương cơ tim cấp tính là sự hiện diện của các triệu chứng lâm sàng chẳng hạn như đau ngực hoặc khó thở. Sự khác biệt giữa các kết quả ECG trong ER và nhồi máu cơ tim cấp tính cần mô tả kỹ hơn.
ĐiỀU TRỊ
Điều trị mẫu ER
Như đã trình bầy ở trên, mẫu ER thường gân như là những biểu hiện ECG ngẫu nhiên lành tính, không có dấu hiệu hoặc triệu chứng đặc hiệu do nó gây ra. Ngoài ra, không có chiến lược phân tầng nguy cơ hiện nay cho các bệnh nhân có mẫu ER không triệu chứng trong quần thể dân chúng và trong các gia đình có mấu ER cần cho phép nhận biết người có nguy cơ cao hơn để có thể cần xếp vào nhóm điều trị.
Như vậy, đối với các bệnh nhân có các dấu hiệu ngẫu nhiên mẫu ER trên ECG, ngưởi ta khuyến cáo theo dõi mà không điều trị gì.
Điều trị hội chứng ER có rung thất tự phát
Trong số những người sống sót từ đột tử tim do rung thất tự phát, tần số VF tái phát được thông báo trong phạm vi giữa 22 và 37% trong vòng 2 đến 4 năm. Do các bệnh nhân này không có bệnh tim thực thể, có tiên lượng thật tốt trong thời gian dài sống sót nếu VF được điều trị. Đương nhiên các bệnh nhân như vậy điều trị tốt nhất bằng ICD.
Điều trị cấp thời hội chứng ER với cơn bão rung thất
Đối với các bệnh nhân có hội chứng ER và đang diễn ra VF đòi hỏi thường xuyên khử rung,người ta khuyến cáo tiêm tĩnh mạch isoproterenol. Trong một nghiên cứu nhóm quan sát đa trung tâm 122 bệnh nhân (90 nam giới, nghĩa là 37 tuổi ± 12 tuổi) với ER ở các chuyển đạo dưới bên và có trên 3 cơn VF tự phát (bao gồm cả những người có cơn bão điện), isoproterenol là hiệu quả cho việc ngăn chặn VF cấp tính, ngăn chặn ngay lập tức các cơn bão điện ở 7 trong số 7 bệnh nhân.
Điều trị lâu dài hội chứng ER
Điều trị lâu dài hội chứng ER cần cấy ICD để nhanh chóng điều trị bất kỳ VF tái phát. Bệnh nhân có cơn tái VF gây ra các sốc của ICD có thể đòi hỏi điệu trị bằng các thuốc chống loạn nhịp, hiếm khi áp dụng việc loại bỏ các phức bộ thất sớm khởi đầu một các định hình.
• Cho các bệnh nhân mắc hội chứng ER với SCD được cứu sống trước đó do VF, người ta khuyến cáo cấy ICD cho dự phòng SCD tái phát. ICD điều trị là rất hiệu quả trong việc căt loạn nhịp thất ở hầu hết các trường hợp. Lợi ích tiềm năng của ICD ở những bệnh nhân có VF tự phát được minh họa trong một báo cáo về 28 người sống sót sau VF với bất thường tối thiểu hoặc không có bất thường tim thực thể, trong đó đã có 36 sốc từ ICD ở 16 bệnh nhân nhưng không có tử vong do tim qua theo dõi trung bình 30 tháng.
• Điều trị bằng các thuốc chống loạn nhịp là một lựa chọn điều trị cho bệnh nhân VF tái phát sau ICD cấy. Đối với bệnh nhân hội chứng ER và VF tái phát, người ta khuyến cáo sử dụng quinidine, thuốc chống loạn nhịp nhóm IA cho việc điều trị lâu dài. Các thuốc chống loạn nhịp nhóm IA đã nhận thấy ngăn chặn tái phát loạn nhịp thất đa hình trong cả hai nghiên cứu điện sinh lý tim và theo dõi lâu dài các bệnh nhân VF tự phát [61,67]. Hai mươi ba bệnh VF tự phát và bị loạn nhịp tim có thể tạo ra trong nghiên cứu EP đã được điều trị bằng thuốc lớp IA là hiệu quả trong nghiên cứu EP (thường là quinidine); trong thời gian theo dõi trung bình 9.1 năm, không có bệnh nhân tử vong hoặc có rối loạn nhịp thất dai dẳng [67].
• Cho bệnh nhân có hội chứng ER và VF tự phát trước đó nhưng không loạn nhịp tái phát được chứng minh bằng tư liệu, người ta không gợi ý điều trị ngăn chặn lâu dài bằng các thuốc chống loạn nhịp khi tần số VF tái phát do hội chứng ER có sự biến đổi cao và không dễ dàng dự báo.
Các vấn đề trên có thể tóm tắt như sau
- Khử cực sớm được xác định hoặc là sự lệch hướng dương tính dấu hiệu rõ về hình dạng hoặc chẽ đôi ngay sau phức bộ QRS dương ở khởi đầu của đoạn ST, hoặc sự hiện diện của líu díu ở phần cuối cùng của phức bộ QRS (từ sự chênh lên sóng J hoặc điểm J có thể ẩn ở phần cuối của phức bộ QRS, gây rs sự líu díu ở phần cuối của phức bộ QRS). Phần lớn y văn xác định ER như là sự tồn tại trên điện tâm đồ khi có sự chênh lên của điểm J ≥0.1 mV ở hai chuyển đạo kế cần với hình dạng hoặc là líu díu hoặc là chẽ đôi.
- ER là sự nhận định ECG. Hai thuật ngữ phân biệt bằng sự có hoặc văng mặt của loạn nhịp có triệu chứng, đã được sử dụng để mô tả bệnh nhân có nhận định ECG này:
- Mẫu ER mô tả bệnh nhân có dấu hiệu ECGphù hợp nhưng không có loạn nhịp có triệu chứng.
- Hội chứng ER áp dụng cho các bệnh nhân có cả hai các nhận định ECG phù hợp và loạn nhịp có triệu chứng.
Người có mẫu ER hoặc hoặc hội chứng ER có thể có nhận định giống hệt nhau trên ECG bề mặt. Tuy nhiên, sự hiện diện chỉ mẫu ER trên ECG không nên hướng đến phân loại hội chứng ER khi không có triệu chứng hoặc rung thất được chứng minh bằng tư liệu (VF).
• Một số nghiên cứu dân số đã ước tính sự phổ biến của ER phạm vi từ 5 đến 13 phần trăm các cá thê. Nhận thức ER là một tìm kiếm lành tính không có ý nghĩa lâm sàng đã thay đổi, với nhiều nghiên cứu cho thấy tăng tử hai đến 3 lần nguy cơ tử vong ở người có ER so với những người không có ER. Trong khi ER dường như tăng nguy cơ đột từ (SCD), nguy cơ tuyệt đối SCD vẫn còn rất thấp ở những người khỏe mạnh cách khác. Do đó việc xác định ngẫu nhiên của ER không nên được hiểu là một dấu hiệu cao nguy cơ tử vong do nguy cơ SCD tương đối thấp trên cơ sở ER đơn thuần.
• Các cơ sở di truyền của ER tiếp tục được làm sáng tỏ, với những bằng chứng giới hạn hoặc báo cáo trường hợp hoặc nghiên cứu sơ bộ cho thấy, thiếu xác định rõ cơ sở di truyền của ER.Cả hai tăng chức năng và mất chức năng đột biến trong các kênh ion khác nhau đã được báo cáo ở những người có ER .
• Cơ chế chính xác cho ER vẫn còn chưa biết và cơ chế chính xác cho VF tự phất liên quan đến ER cũng không rõ. Tuy nhiên, về cơ bản, các cơ chế có mục đích của ER và vô căn VF tất cả phản ánh sự mất cân bằng trong các dòng kênh ion chịu trách nhiệm về phần cuối của sự khử cực và phần đầu của quá trình tái cực .
• Với tỷ lệ tương đối cao trong dân số chung so với tỷ lệ VF tự phát, mô hình ER là hầu như luôn luôn là một phát hiện điện tâm đồ bất thường. Việc chẩn đoán hội chứng ER, tuy nhiên, cần được xem xét trong một nạn nhân của cái chết đột ngột tim (SCD ) với ECG bằng chứng của ER và VF và một trái tim dường như cấu trúc bình thường sau thử nghiệm thông thường.
• Đối với bệnh nhân phát hiện ngẫu nhiên mẫu ER trên điện tâm đồ, người ta khuyến cáo nên theo dõi mà không cần xử lý gì ( Grade 1A ).
• Đối với bệnh nhân ER và liên tục có VF cấp ( bão VF) đòi hỏi phải thường xuyên khử rung tim, người ta khuyến cáo sử dụng isoproterenol tĩnh mạch (Grade 2C ) .
• Đối với những bệnh nhân có hội chứng ER có SCD do VF được cứu sống, người khuyên cáo nên cấy một máy khử rung tim ( ICD ) để phòng ngừa SCD thứ phát (grade1A ).
• Đối với những bệnh nhân có hội chứng ER và VF tái phát, ngừoi ta đề nghị sử dụng quinidine, thuốc nhóm IA chống loạn nhịp, cho điều trị ức chế mạn tính (grade 2C ).
• Bệnh nhân có hội chứng ER người đã được cấy ICD đặt nhưng không có loạn nhịp tái phát được chứng minh bằng tư liệu không cần điều trị thuốc chống loạn nhịp mãn tính. Điêu này dựa trên tần số của các tác dụng phụ tiềm năng từ các loại thuốc chống loạn nhịp cũng như tần số có thể có của VF tái phát do hội chứng ER .
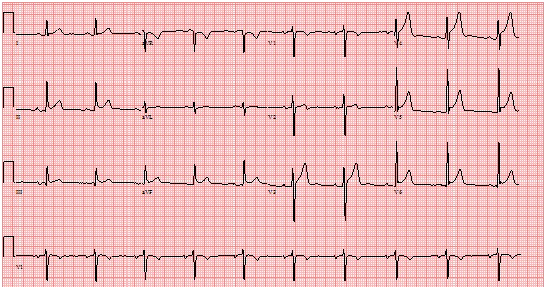
Tái cực sớm trên 12 chuyển đạo ECG: Tái cực sớm biểu hiện như sự líu díu của điểm J phía dưới và chẽ đôi của điêm J ở bên, mỗi một > 1mm ở hai chuyển đạo liên tiếp.
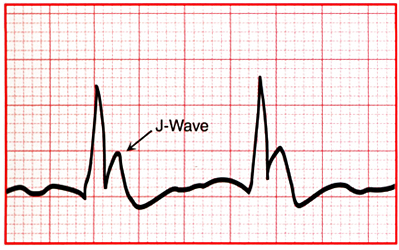
Sóng J hay sóng Osborn. Thay đổi ECG khi hạ nhiệt, gồm sự có mặt của sóng J.
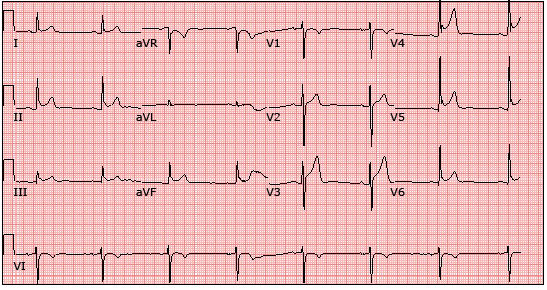
Tái cực sớm trên ECG 12 chuyển đạo. Tái cực sớm 3 mm ở các chuyển đạo bên và dưới.
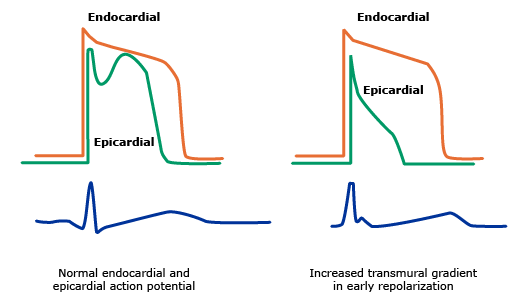
Điện thế hoạt động trong tái cực sớm. Điện thế hoạt động thượng tâm mạc được ước lược không đối xứng so với điện thể hoạt động nội tâm mạc gây ra sự chênh lên của điểm J.
Các dòng điện thế hoạt động
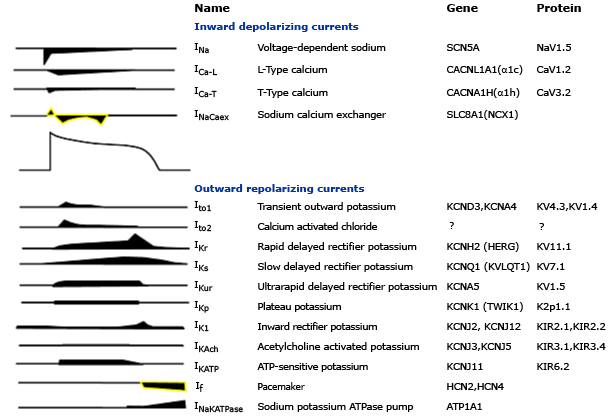
Các dòng ion tim chịu trách nhiệm phát sinh điện thế hoạt động. Các biểu tượng được sử dụng phổ biến và tên đưa ra cho mỗi dòng chính theo tên cho mỗi gene tiểu đơn vị β và ở đó sự khác biết protein tiểu đơn vị α . Phần lớn các kênh và sự thay đổi có tiểu đơn vị β và các protein kết hợp không nhìn thấy ở đây. Ở vài trường hợp gene thay đổi sớm hơn được đưa ra sau tên gene chính thức. Biểu đồ các dòng chỉ ra điện thế đồng bộ với điện thế hoạt động như biên độ không được vẽ để so sánh.
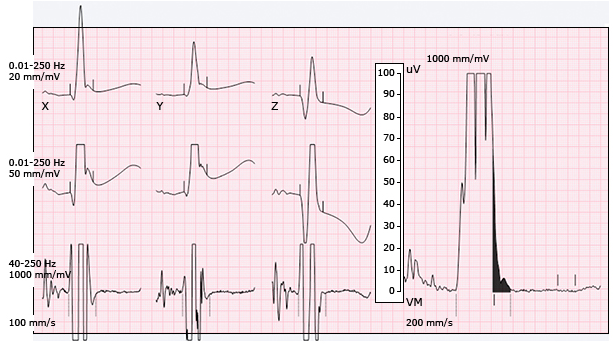
ECG tín hiệu trung bình ở bệnh nhân tái cực sớm chứng minh các chỉ số bình thường (khoảng thời gian QRS được lọc 124 ms, khoảng thời gian tín hiệu biên độ thấp tần số cao < 40 microvolts của 37 ms, và căn bậc 2 điện thế bình phương trung bình ở 40 ms cuối là 19 microvolts) và căn bậc hai của bình phương điện thế trung bình ở phần kết thúc là 19 microvolts trong 40 ms.
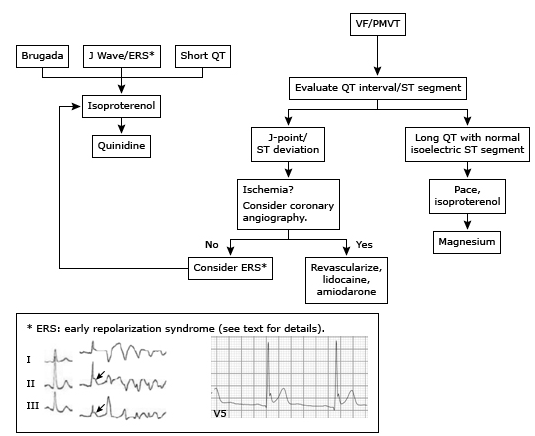
Biểu đồ định hướng cho điều chỉnh cấp loạn nhịp thất kết hợp với rối loạn di truyền.
VF: rung thất; PMVT: nhịp nhanh thất đa hình, có thể là torsade de pointes.
Tài liệu tham khảo
1. Rautaharju PM, Surawicz B, Gettes LS, et al. AHA/ACCF/HRS recommendations for the standardization and interpretation of the electrocardiogram: part IV: the ST segment, T and U waves, and the QT interval: a scientific statement from the American Heart Association Electrocardiography and Arrhythmias Committee, Council on Clinical Cardiology; the American College of Cardiology Foundation; and the Heart Rhythm Society: endorsed by the International Society for Computerized Electrocardiology. Circulation 2009; 119:e241.
2. Klatsky AL, Oehm R, Cooper RA, et al. The early repolarization normal variant electrocardiogram: correlates and consequences. Am J Med 2003; 115:171.
3. Haïssaguerre M, Derval N, Sacher F, et al. Sudden cardiac arrest associated with early repolarization. N Engl J Med 2008; 358:2016.
4. Tikkanen JT, Anttonen O, Junttila MJ, et al. Long-term outcome associated with early repolarization on electrocardiography. N Engl J Med 2009; 361:2529.
5. Rosso R, Kogan E, Belhassen B, et al. J-point elevation in survivors of primary ventricular fibrillation and matched control subjects: incidence and clinical significance. J Am Coll Cardiol 2008; 52:1231.
6. Sinner MF, Reinhard W, Müller M, et al. Association of early repolarization pattern on ECG with risk of cardiac and all-cause mortality: a population-based prospective cohort study (MONICA/KORA). PLoS Med 2010; 7:e1000314.
7. Haruta D, Matsuo K, Tsuneto A, et al. Incidence and prognostic value of early repolarization pattern in the 12-lead electrocardiogram. Circulation 2011; 123:2931.
8. Olson KA, Viera AJ, Soliman EZ, et al. Long-term prognosis associated with J-point elevation in a large middle-aged biracial cohort: the ARIC study. Eur Heart J 2011; 32:3098.
9. Abe A, Ikeda T, Tsukada T, et al. Circadian variation of late potentials in idiopathic ventricular fibrillation associated with J waves: insights into alternative pathophysiology and risk stratification. Heart Rhythm 2010; 7:675.
10. Nam GB, Ko KH, Kim J, et al. Mode of onset of ventricular fibrillation in patients with early repolarization pattern vs. Brugada syndrome. Eur Heart J 2010; 31:330.
11. Antzelevitch C, Yan GX. J wave syndromes. Heart Rhythm 2010; 7:549.







